
- •Раздел I органы чувств - анализаторы
- •Глава 1
- •Общие положения учения и.П.Павлова об анализаторах
- •1.2. Функциональная роль различных отделов сенсорных систем
- •1.3. Общие представления о рецепции
- •1.4. Показатели функций рецепторов
- •1.5. Принципы обработки сенсорной информации
- •Глава 2 клинико-физиологические проявления нарушений сенсорных функций
- •Контрольные вопросы и задания
- •Раздел II слуховая система
- •Глава 3 строение слуховой системы
- •3.1. Краткий экскурс в эволюцию органа слуха
- •3.2.2. Барабанная перепонка
- •3.2.3. Среднее ухо
- •3.2.4. Внутреннее ухо
- •3.3. Центральный отдел слуховой системы
- •3.3.1. Подкорковые центры слуха
- •3.3.2. Центральное представительство органа слуха в коре больших полушарий
- •3.4. Особенности развития органа слуха у детей
- •3.4.1. Пренатальное развитие органа слуха
- •3.4.2. Постнатальное развитие органа слуха
- •Контрольные вопросы и задания
- •Глава 4 физиологические механизмы слуха
- •4.1. Краткие сведения из истории физиологии слуха
- •4.2. Основные понятия о звуке. 4.2.1. Физические параметры звука
- •4.2.2. Распространение звука в среде
- •4.2.3. Психофизические эквиваленты звука
- •4.3. Основные показатели слуха
- •4.4. Пространственный, или бинауральный, слух
- •4.5. Механизмы звукопроведения и звуковосприятия
- •4.5.1. Воздушное звукопроведение
- •4.5.2. Костное звукопроведение
- •4.5.3. Основные теории слуха
- •4.5.4. Электрические явления в улитке
- •4.5.5. Электрическая активность центров слуховой системы
- •4.6. Развитие слуховых функций у детей в онтогенезе
- •Глава 5 методы исследования слуха
- •5.1. Субъективные методы исследования слуха 5.1.1. Исследование слуха речью (акуметрия)
- •5.1.2. Исследование слуха камертонами
- •5.1.3. Пороговая тональная аудиометрия
- •5.1.4. Речевая аудиометрия
- •5.1.5. Надпороговая тональная аудиометрия
- •5.1.6. Исследование слуха ультразвуком
- •5.2. Объективные методы исследования слуха
- •5.2.1. Безусловно-рефлекторные методы
- •5.2.2. Условно-рефлекторные методы
- •5.2.3. Инструментальные методы
- •Тимпанометрия
- •Акустическая рефлексометрия
- •Метод отоакустической эмиссии
- •Электрокохлеография
- •Электроэнцефалоаудиометрия
- •Компьютерная аудиометрия по вызванным потенциалам
- •5.3. Особенности исследования слуха у детей
- •5.3.1. Определение возрастных границ применения субъективных методов исследования слуха
- •5.3.2. Объективные методы исследования слуха в детском возрасте
- •5.3.3. Система педагогической диагностики слуха у детей раннего возраста
- •5.3.4. Объективная аудиометрия у детей до 3 лет
- •Контрольные вопросы и задания
- •Глава 6 патология слуховой системы
- •6.1. Кондуктивные нарушения слуха
- •6.1.1. Заболевания наружного уха
- •6.1.2. Заболевания среднего уха
- •6.2. Смешанные нарушения слуха
- •6.3. Сенсоневральные нарушения слуха
- •6.3.1. Основные причины нарушения звуковосприятия
- •6.3.2. Заболевания внутреннего уха
- •6.3.3. Заболевания слухового нерва Ретрокохлеарная патология
- •Невриты слухового нерва
- •Слуховые нейропатии
- •6.3.4. Центральные нарушения слуха
- •Контрольные вопросы и задания
- •Глава 7 стойкие нарушение слуха
- •7.1. Анализ структуры заболеваний
- •7.2. Наследственные нарушения
- •7.3. Врожденные нарушения
- •7.4. Приобретенные нарушения
- •7.5. Классификация стойких нарушений слуха
- •7.5.1. Классификация тугоухости
- •7.5.2. Классификация глухоты
- •7.5.3. Педагогическая классификация детей с нарушением слуха
- •Профилактика нарушений слуха у детей
- •Контрольные вопросы и задания
- •Глава 8 современное состояние помощи при стойких нарушениях слуха
- •8.1. Слуховые протезы
- •8.2. Слуховые аппараты
- •8.2.1. Слуховые аппараты индивидуального пользования
- •8.2.2. Звукоусиливающая аппаратура коллективного пользования
- •8.3. Кохлеарная имплантация
- •8.3.1. Система кохлеарного импланта
- •8.3.2. Отбор детей и взрослых на кохлеарную имплантацию
- •8.3.3. Послеоперационная реабилитация
- •Контрольные вопросы и задания
- •Глава 9 развитие слухового восприятия в педагогическом процессе
- •9.1. Развитие системы специального образования лиц с нарушением слуха
- •9.2. Система образования слабослышащих
- •9.3. Системы образования глухих
- •9.3.1. Обучение на основе словесной речи
- •9.3.2. Верботональная система
- •9.3.3. Билингвистическая система
- •Контрольные вопросы и задания
- •Раздел III речевая система
- •Глава 10
- •Строение речевой системы
- •10.1. Периферический отдел
- •10.1.1. Строение и функции носа
- •10.1.2. Строение и функции рта
- •10.1.3. Строение и функции глотки
- •10.1.4. Строение и функции гортани
- •10.1.5. Строение и функции трахеи, бронхов и легких
- •Контрольные вопросы и задания
- •Глава 11 физиологические механизмы речи
- •11.1. Физиология периферического аппарата речи
- •11.1.1. Речевое дыхание
- •11.1.2. Образование голоса — фонация
- •11.1.3. Акустические свойства голоса
- •11.1.4. Особенности голосообразовании у детей
- •11.1.5. Образование звуков речи — артикуляция
- •11.2. Центральные механизмы речи
- •11.2.1. Взаимодействие корковых центров при речевой деятельности
- •11.2.2. Контроль речевой системы
- •11.2.3. Непроизвольный контроль речи
- •11.2.4. Неречевые формы коммуникации
- •11.2.5. Билатеральная (полушарная) организация речи
- •Контрольные вопросы и задания
- •Глава 12 развитие речи у детей
- •12.1. Происхождение речи
- •12.2. Анатомические изменения органов речи в онтогенезе
- •12.3. Основные этапы формирования речи в онтогенезе
- •12.3.1. Подготовительный этап к речевому развитию (доречевой этап)
- •12.3.2. Этап самостоятельной речи
- •12.4. Физиологические механизмы формирования речи в онтогенезе
- •12.5. Нарушение доречевого развития
- •Контрольные вопросы и задания
- •Глава 13 патология органов речи
- •13.1. Заболевания носа и носовой полости
- •13.1.1. Врожденные заболевания носа
- •1) Отсутствие носа;
- •4) Отсутствие одной из половин носа,
- •5) Удвоение ноздрей;
- •13.1.2. Приобретенные нарушения
- •13.1.3. Острый насморк (ринит)
- •13.1.4. Хронический насморк (ринит)
- •13.1.5. Заболевания придаточных пазух носа (синуиты)
- •13.1.6. Опухоли полости и придаточных пазух носа
- •13.2. Заболевания полости рта
- •13.3. Заболевания глотки
- •13.3.1. Врожденные и приобретенные нарушения глотки
- •13.3.2. Гипертрофия лимфоидного кольца глотки
- •13.3.3. Воспалительные заболевания глотки
- •13.3.4. Новообразования глотки
- •13.4. Заболевания гортани
- •13.4.1. Аномалии развития
- •13.4.2. Травмы гортани
- •13.4.3. Острые воспалительные заболевания
- •13.4.4. Хронические воспалительные заболевания
- •13.4.5. Нервные расстройства
- •13.4.6. Опухоли гортани
- •Контрольные вопросы и задания
- •Глава 14 стойкие нарушения речи и их коррекция
- •14.1. Причины речевых расстройств
- •14.2. Клинико-педагогическая классификация нарушений речи
- •14.2.1. Периферические нарушения речи
- •14.2.2. Нарушения речи центрального происхождения
- •14.3. Психолого-педагогическая классификация нарушений речи
- •14.4. Системы помощи детям с нарушениями речи
- •Контрольные вопросы и задания
- •Раздел IV зрительная система
- •Глава 15 строение зрительной системы
- •15.1. Краткие сведения об эволюции зрительной системы
- •15.2. Эмбриогенез зрительной системы у человека
- •15.3. Периферический отдел зрительной системы
- •15.3.1. Строение глазного яблока
- •15.3.2. Диоптрический аппарат
- •15.3.3. Защитный аппарат
- •15.3.4. Слезные органы
- •15.3.5. Глазодвигательный аппарат
- •15.3.6. Строение сетчатки
- •15.4. Центральный отдел зрительной системы
- •15.4.1. Подкорковые центры зрения
- •15.4.2. Представительство органа зрения в коре больших полушарий
- •15.5. Этапы развития зрительной системы у ребенка
- •Контрольные вопросы и задания
- •Глава 16 физиологические механизмы зрения
- •16.1. Физические характеристики света
- •16.2. Психофизические эквиваленты света
- •16.3. Временные свойства и световая чувствительность зрения
- •16.4. Трансформация световой энергии в фоторецепторах и адаптация
- •16.5. Зрительный контраст
- •16.6. Механизмы цветового зрения
- •16.7. Механизмы бинокулярного зрения
- •16.8. Механизмы поддержания остроты зрения
- •16.9. Оптические механизмы зрения
- •16.10. Глазодвигательные механизмы зрения
- •16.11. Механизмы опознания зрительных образов
- •16.11.1. Нейрональные механизмы сетчатки
- •16.11.2. Центральные механизмы зрения
- •16.12. Формирование зрительных функций в онтогенезе
- •Контрольные вопросы и задания
- •Глава 17 патология зрительной системы
- •17.1. Оптические нарушения зрения
- •17.1.1. Близорукость (миопия)
- •17.1.2. Дальнозоркость (гиперметропия)
- •17.1.3. Астигматизм
- •17.1.4. Катаракта
- •17.2. Патология глазодвигательного аппарата и бинокулярного зрения
- •17.2.1. Амблиопия
- •17.2.2. Косоглазие
- •17.2.3. Нистагм
- •17.3. Воспалительные и неинфекционные заболевания органа зрения
- •17.3.1. Заболевания защитного аппарата глаза
- •17.3.2. Заболевания роговицы глаза
- •17.4. Сенсорные нарушения зрения
- •17.4.1. Заболевания сетчатки
- •17.4.2. Нарушение цветового зрения и контрастности
- •17.4.3. Заболевания зрительного нерва
- •17.4.4. Нарушения зрения центрального происхождения
- •Контрольные вопросы и задания
- •Глава 18 основные симптомы нарушения зрения и их причины
- •18.1. Нарушение остроты зрения
- •18.2. Нарушение световой чувствительности
- •18.3. Нарушение цветоощущения
- •18.4. Снижение контрастности восприятия
- •18.5. Нарушение восприятия величины предметов
- •18.6. Нарушение восприятия формы предметов
- •18.7. Нарушение поля зрения
- •18.8. Нарушение восприятия движения
- •18.9. Боль и другие ощущения в глазах
- •Контрольные вопросы и задания
- •Глава 19 психолого-педагогическая система помощи при нарушениях зрения
- •19.1. Классификация детей с нарушениями зрения
- •19.2. Обучение, воспитание и коррекция детей с нарушением зрения
- •19.2.1. Система ранней помощи
- •19.2.2. Система дошкольного обучения
- •19.2.3. Система школьного обучения
- •19.3. Профилактика зрительных нарушений и охрана зрения
- •Контрольные вопросы и задания
17.3.2. Заболевания роговицы глаза
Роговица может быть повреждена различными путями, что делает ее уязвимой для инфекции. Ее поверхность может быть нарушена попаданием инородного тела, царапиной от ногтя или края контактной линзы. Возможны ожоги, например от ультрафиолетовой лампы.
Инфекция роговицы часто развивается у людей, которые не снимают контактные линзы на ночь. Воспаление роговицы, называемое кератитом, может сопровождаться острой болью. Боль ощущается при каждом моргании, когда веко движется по поврежденному месту. Глаз слезится, краснеет, возникает светобоязнь, понижается острота зрения.
Наиболее серьезная инфекция роговицы называется герпическим кератитом. Его вызывают вирусы герпеса. Во многих случаях причиной инфекции роговицы является хламидия, часто приводящая к серьезному заболеванию — трахоме.
Инфекциям роговицы подвержены чаще всего больные диабетом. Диабет уменьшает количество вырабатываемых слез, при этом уменьшается и потребность в моргании, за счет которого слезная жидкость распространяется по роговице. В результате роговица
становится более уязвимой, особенно у тех, кто носит контактные линзы.
Язва роговицы является осложнением кератита. При заживлении язвы может образоваться бельмо, которое представляет собой рубцовую ткань белого цвета.
Кератоконус и кератоглобус — дистрофические заболевания роговицы, вызывающие постепенное истончение роговичной ткани и снижение механической прочности. В связи с этим давление жидкости в передней камере глаза выпячивает роговицу вперед. Она по форме становится похожей на конус или на шар. Растянутая роговица резко изменяет оптические свойства глаза, которые невозможно исправить очками. Для механической поддержки и улучшения зрения применяют контактные линзы.
Птеригиум — крыловидная складка слизистой оболочки, сращенная с роговицей. Если птеригиум прогрессирует, то он доходит до края зрачка, а затем закрывает его. Лечение хирургическое, проводится амбулаторно.
17.4. Сенсорные нарушения зрения
17.4.1. Заболевания сетчатки
Самые серьезные нарушения зрения связаны с сетчаткой. Большинство случаев слепоты вызываются болезнями и нарушениями сетчатки и хороида — лежащего под ней слоя питающих кровеносных сосудов.
Если какая-то часть сетчатки повреждена, очень вероятно, что зрение в определенной степени будет снижено. Сетчатка не восстанавливается, так что такая утрата будет постоянной. При рождении глаз имеет полный комплект клеток сетчатки. Они не делятся и не регенерируют после рождения.
Основная болезнь сетчатки (по количеству страдающих от нее) и главная причина слепоты у людей старшего возраста — вырождение желтого пятна, макулодистрофия. Реже встречаются диабетическая ретинопатия, отслоение сетчатки, пигментозный ретинит (ПР), синдром Ашера, ЦМВ (цитомегаловирусный) ретинит, часто развивающийся у людей, пораженных СПИДом, опухоли, а также нарушения сетчатки у недоношенных детей.
Вырождение желтого пятна, маленькой области в середине сетчатки, отвечающей за центральное зрение, — это часть процесса старения. Другой тип вырождения желтого пятна, наоборот, развивается в детском возрасте. Он генетически обусловлен и встречается редко. Желтое пятно может быть повреждено также при травмах, инфекциях и воспалениях.
Нарушение зрения, связанное с дегенерацией желтого пятна, чаще встречается у женщин. Курение увеличивает риск вырождения
желтого пятна. Вероятность заболевания выше, если оно имелось у близких родственников. Некоторые исследователи отмечают связь между сердечно-сосудистыми заболеваниями, атеросклерозом, гипертонией, светлым цветом кожи и глаз, катарактами и развитием макулодистрофии.
При вырождении желтого пятна слой светочувствительных клеток сетчатки медленно отмирает. Некоторые исследователи полагают, что это связано с формированием позади желтого пятна отложений, состоящих из сложных липидов и кальция. Они обычно возникают после 40 лет, однако у многих людей эти отложения есть, но зрение не нарушено.
Реже в слое ткани под желтым пятном, в так называемом хоро- иде, растут новые, нормальные кровеносные сосуды. Они быстро разрушают желтое пятно и вскоре приводят к потере центрального зрения. Хотя эта разновидность заболевания встречается нечасто, она является причиной 90 % всех случаев слепоты из-за вырождения желтого пятна. Ранним признаком является помутнение зрения, особенно в сумерках, а также появления пятна в центре поля зрения. Сначала оно красное, потом серое, по мере прогрессирования пятно темнеет и воспринимается как «слепой участок».
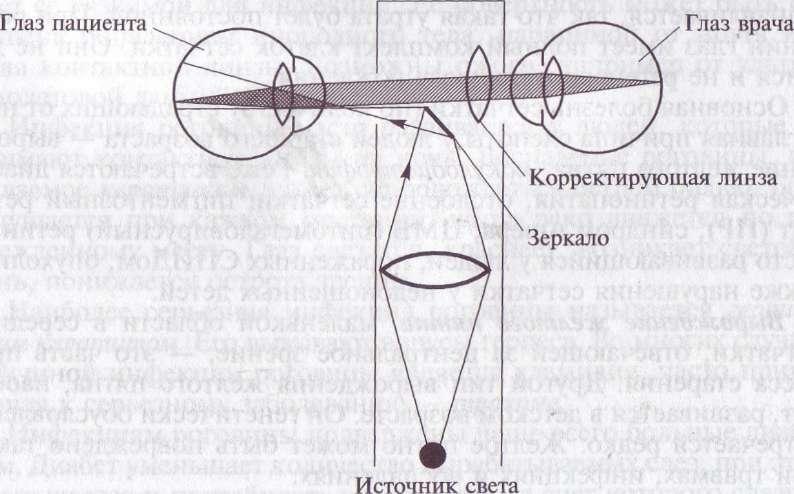
Повреждение желтого пятна можно рассмотреть через офтальмоскоп (рис. 107), дающий четкое изображение внутренней части глаза — глазного дна с сосудами и области желтого пятна (рис. 108). Лечение предусматривает употребление сосудистых препаратов. Если необходимо создание дополнительного источника питания сетчатки, то показано хирургическое вмешательство.
Рис.
107. Сильно упрощенная схема метода
прямой офтальмоскопии
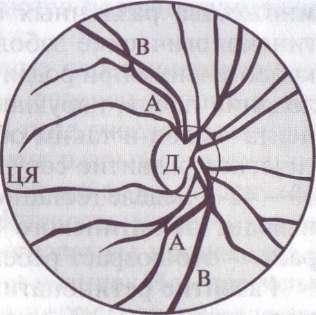
А — ветви центральной артерии сетчатки; В - ветви центральных вен сетчатки; Д — диск зрительного нерва; ЦЯ — центральная ямка
Дистрофические заболевания сетчатки нередко начинаются в детстве. Они развиваются в основном как генетически детерминированные процессы, но примерно в 30 % случаев наблюдаются формы, не связанные с наследственностью. Дегенерации сетчатки у детей проявляются преимущественно в виде пигментной и точечной белой дегенерации, а также дегенерации желтого пятна. По литературным данным, пигментная дистрофия развивается у 4 % детей от здоровых родителей, при кровном родстве г у 5%, а при наличии заболевания у одного из родителей вероятность проявления пигментной дистрофии у первого ребенка возрастает до 20 %, у второго — до 50 %.
Дистрофические изменения сетчатки практически не поддаются лечению. Обратное развитие процесса почти невозможно. В последние годы появились препараты, которые дают, по сообщениям отдельных авторов, определенный положительный эффект при лечении — позволяют сохранить зрительные функции на протяжении длительного времени. Лечение менее эффективно при назначении его в поздние сроки — спустя 7—8 лет после начала заболевания.
Ретинопатии могут возникать при диабете, заболеваниях крови, почечной недостаточности, атеросклерозе, гипертонической болезни, различных нарушениях обмена веществ, у детей при недоношенности.
Ретинопатия недоношенных — тяжелое заболевание сетчатки и стекловидного тела, развивающееся преимущественно у глубоко недоношенных детей. Название происходит от двух латинских слов: «ретина» — сетчатка и «патос» — страдание. Так обозначают заболевания сетчатки, не имеющие воспалительного характера. Частота ретинопатии недоношенных варьирует в различных странах, достигая 24,7 % на 100 000 живых рождений, и тесно связана с весом тела выживших недоношенных детей, сопутствующими соматическими заболеваниями, условиями выхаживания. Так, в США вследствие ретинопатии недоношенных ежегодно слепнут 500 детей, в Великобритании — 50—100. Чем меньше вес недоношенного ребенка, тем выше вероятность ретинопатии и последующей слепоты.
В основе заболевания доношенных детей лежит нарушение нормального образования сосудов сетчатки в результате действия
множества различных факторов. Хронические соматические и гинекологические заболевания матери, токсикоз беременности, кровотечения при родах способствуют развитию кислородного голодания плода, нарушают кровообращение в системе мать — плацента—плод и таким образом индуцируют последующее патологическое развитие сосудов сетчатки. Заболевание проявляется на 38 — 42-й неделе гестационного возраста (слово гестационный происходит от латинского «гестаре» — носить). Гестационный возраст — это возраст ребенка, начиная от момента его зачатия.
Развитие ретинопатии не всегда приводит к необратимой слепоте, только в 22 % случаев заболевание протекает тяжело и прогрессирует вплоть до отслойки сетчатки.
Диабетическая ретинопатия самое распространенное заболевание глаз при диабете. Оно характеризуется поражением кровеносных сосудов сетчатки. Иногда сильно увеличивается проницаемость сосудов, иногда они аномально разрастаются на поверхности сетчатки. Такие изменения могут приводить к потере зрения или даже к полной слепоте. Диабетическое заболевание глаз — самая частая причина потери зрения у молодых людей от 20 лет и у более старшего поколения.
Диабет — расстройство обмена веществ, приводящее к постоянно ненормально высокой концентрации сахара в крови. Причины возникновения диабетической ретинопатии неизвестны, но ученые полагают, что кровь с высоким содержанием сахара в течение многих лет повреждает сосуды, особенно капилляры, в том числе и сосуды глаза. При диабете риск ослепнуть в 25 раз выше, чем у остальных людей. Однако вероятность ретинопатии связана с типом диабета.
Существует два типа диабета с разным риском ретинопатии. При диабете первого типа организм теряет способность вырабатывать инсулин — гормон, дающий возможность сжигать углеводы (инсулинозависимый сахарный диабет). Этот тип диабета диагностируется в возрасте до 20 лет. При нем часто развивается умеренная форма ретинопатии в течение 5 лет от постановки диагноза. С годами она может усиливаться. Диабет второго типа чаще развивается у людей старше 40 лет. Их организм вырабатывает инсулин, но этот инсулин не функционирует должным образом. У 20 % таких людей уже имеется та или иная степень ретинопатии к тому моменту, когда впервые диагностируется диабет. Через 10 лет после постановки диагноза половина больных первым типом и четверть больных вторым типом диабета имеют повреждения сетчатки. Через 20 лет почти все люди с первым и более 60% со вторым типом диабета имеют некоторую степень ретинопатии.
Ранние симптомы диабетической ретинопатии: зрение становится нерезким, появляются вспышки света перед глазами, нарушаются восприятие цвета и контрастность предметов. Кроме
того, у больных диабетом чаще встречаются болезни роговицы, а также катаракта.
Отслоение сетчатки — это разделение слоев клеток внутри самой сетчатки, точнее — между слоем фоторецепторов и пигментным эпителием. Есть два основных типа расслоения сетчатки. Первый, наиболее частый, известен как разрыв сетчатки, при котором через разрыв или отверстие в сетчатке проникает жидкость из полости стекловидного тела. Жидкость может отделить сетчатку от задней стенки глаза. Обычно разрывы происходят на периферии сетчатки, что мало влияет на зрение. Но, поскольку разрыв может привести к расслоению сетчатки, которое для зрения опасно, врачи рекомендуют хирургическое лечение разрывов. Расслоение требует срочного лечения, чтобы предотвратить полную потерю зрения. Ткань сетчатки может с возрастом выродиться и порваться сама по себе, без дополнительных причин.
Риск расслоения сетчатки увеличивают следующие нарушения: сильная близорукость, глаукома, диабет, СПИД, слабые места сетчатки, замеченные врачом, операции по удалению катаракты или другие хирургические вмешательства, травма глаза. Сетчатка может отслоиться даже через несколько лет после травмы глаза из-за формирования рубцовой ткани, затрагивающей сетчатку.
Разрыв может происходить постепенно и бессимптомно. Иногда видны вспышки и искры, за которыми следует появление многочисленных пятен в поле зрения. Если сетчатка действительно расслаивается, сразу или постепенно, в поле зрения словно падает черная завеса. Если расслаивается желтое пятно, резко падает острота центрального зрения, можно уловить, лишь свет и движение. Симптомы сохраняются, пока не произведено лечение.
Есть два основных способа лечения: лазерная хирургия и криотерапия (замораживание). В первом случае отдельные слои сетчатки как бы привариваются лучом лазера в месте разрыва. При криотерапии замораживается область вокруг разрыва. При заживании формируется рубцовая ткань, удерживающая на месте слои сетчатки на краях разрыва.
Пигментный ретинит — наследственная болезнь, поражающая сетчатку. Она вызывает медленно прогрессирующую потерю зрения. Фоторецепторные клетки сетчатки перестают функционировать и со временем вырождаются. Основной причиной считается генетическая — нарушение запрограммировано наследственностью. Пигментный ретинит — самая частая причина наследственной слепоты.
Подсчитано, что один из 80 человек имеет рецессивный ген пигментного ретинита. Около половины детей с ретинитом рождаются у родителей с нормальным зрением — носителей дефектного гена, у родителей с ретинитом могут быть как больные, так и здоровые дети. Ретинит поражает только мужчин, женщины могут
быть носителями, но имеют нормальное зрение. Бывают случаи, когда лишь один член семьи имеет ретинит. Симптомы пигментного ретинита могут встречаться в зависимости от того, какой тип светочувствительных клеток поражен больше всего. Если вырождаются преимущественно палочковые клетки, происходит потеря периферического зрения и появляется сумеречная слепота. Если задеты колбочковые клетки, понижается центральное зрение и наступает цветовая слепота.
Первые симптомы проявляются в юности, к 40 годам может наступить слепота. Вырождение клеток идет постепенно, с различной скоростью. Есть данные, что беременность ускоряет прогресс болезни. При пигментном ретините на ухудшение зрения могут влиять усталость и стресс. Остановить процесс болезни нельзя.
При СПИДе появляются мелкие кровоизлияния и белые пятна на сетчатке. Эти пятна называются хлопковыми по тому, как они влияют на зрение. По-видимому, это результат действия вируса иммунодефицита человека, а иногда — первое проявление болезни. У больных СПИДом часто возникает ретинит, вызванный цитомегаловирусом (ЦМВ), который распространяется по сетчатке, переходя из клетки в клетку. Без лечения вирус может захватить глаза и привести к слепоте. Он может вызвать и расслоение сетчатки, также ведущее к слепоте. До эпидемии СПИДа ЦМВ-ретинит встречался редко. В настоящее время предполагается, что один из четырех больных СПИДом имеет ретинит ЦМВ.
Опухоли, злокачественные или доброкачественные, могут возникать почти во всех тканях глаза, но опухоли сетчатки и хороида особенно опасны: они угрожают и зрению, и жизни. Наиболее частый вид опухолей — хороидальная меланома, развивающаяся в пигментных клетках хороида в пожилом и старческом возрасте. Ретинобластома, генетически обусловленная и часто передающаяся по наследству, — наиболее частый вид рака глаза у детей. Обычно обнаруживается от рождения до семи лет, чаще всего на втором- третьем году жизни. Выживаемость около 90 %, но она достигается удалением пораженного глаза, что приводит к лицевой асимметрии, поскольку голова ребенка еще продолжает расти. Применяется и лучевая терапия, но это повышает риск развития в дальнейшем других заболеваний.
