
- •ОПРЕДЕЛЕНИЕ
- •И ОСНОВНЫЕ РАЗДЕЛЫ СПЕЦИАЛЬНОСТИ
- •ПРОФИЛАКТИЧЕСКАЯ РАБОТА
- •Жалобы
- •Осмотр
- •Пальпация
- •Измерения, или антропометрия
- •Измерение амплитуды движений в суставах
- •Исследование кровообращения и иннервации конечностей
- •ЧАСТНЫЕ ВОПРОСЫ ОБСЛЕДОВАНИЯ БОЛЬНОГО
- •Акромиально-ключичный сустав
- •Грудино-ключичный сустав
- •Плечевой сустав
- •Пястно-фаланговые и межфаланговые суставы
- •Тазобедренный сустав
- •Голеностопный сустав и суставы стопы
- •Позвоночник
- •ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ
- •Рентгенологический метод
- •Компьютерная томографии (КТ)
- •Магнитно-резонансная томография (МРТ)
- •Ультразвуковая диагностика
- •Радионуклидная диагностика
- •ПЕРЕЛОМЫ КОСТЕЙ
- •ОБЩИЕ ДАННЫЕ О ПЕРЕЛОМАХ
- •Перелом — полное нарушение целости кости, вызванное внешним насилием, превышающим пределы ее прочности.
- •Классификация переломов костей
- •КЛИНИКА И ДИАГНОСТИКА ПЕРЕЛОМОВ КОСТЕЙ
- •Симптомы и диагноз перелома
- •Травматический шок
- •Синдром длительного сдавления
- •Объем помощи на этапах медицинской эвакуации
- •ОСНОВЫ КОСТНОЙ РЕГЕНЕРАЦИИ
- •Эпидуральная анестезия
- •Введение анестезирующего раствора в гематому
- •РЕПОЗИЦИЯ ОТЛОМКОВ КОСТЕЙ
- •Одномоментная ручная репозиция
- •Постоянное, или скелетное вытяжение
- •Правила наложения гипсовой повязки
- •Уход за больным в гипсовой повязке
- •Осложнения при применении гипсовой повязки
- •ВНУТРЕННИЙ ОСТЕОСИНТЕЗ
- •Показания к удалению металлических фиксаторов
- •Показания к применению внешнего остеосинтеза
- •Особенности послеоперационного периода
- •Осложнения чрескостного остеосинтеза
- •ЗАКРЫТЫЕ ПЕРЕЛОМЫ КОСТЕЙ
- •ПЕРЕЛОМЫ РЕБЕР
- •ПЕРЕЛОМЫ ГРУДИНЫ
- •ПЕРЕЛОМЫ ЛОПАТКИ
- •ПЕРЕЛОМЫ КЛЮЧИЦЫ
- •ПЕРЕЛОМЫ ПЛЕЧЕВОЙ КОСТИ
- •Переломы проксимального отдела плечевой кости
- •Переломы локтевого отростка
- •Переломы диафиза костей предплечья
- •Внутренний остеосинтез переломов костей предплечья
- •Переломы локтевой кости с вывихом головки лучевой (перелом-вывих Монтеджи)
- •ПЕРЕЛОМЫ КОСТЕЙ КИСТИ
- •Переломы ладьевидной кости
- •Переломы трехгранной кости
- •Перелом гороховидной кости
- •Перелом крючковидной кости
- •Перелом головчатой кости
- •Перелом I пястной кости
- •ПЕРЕЛОМЫ БЕДРЕННОЙ КОСТИ
- •Переломы Верхнего) конца бедренной кости
- •Лечение медиальных переломов шейки бедра
- •Лечение латеральных (вертельных) переломов бедренной кости
- •Изолированный перелом большого или малого вертелов
- •Диафизарные переломы бедренной кости
- •Переломы дистального отдела бедренной кости
- •Переломы мыщелков бедра
- •ПЕРЕЛОМЫ НАДКОЛЕННИКА
- •ПЕРЕЛОМЫ КОСТЕЙ ГОЛЕНИ
- •Переломы проксимального отдела
- •Переломы диафиза костей голени
- •Переломы костей голени в области голеностопного сустава
- •Эпифизеолиз дистального отдела большеберцовой кости
- •ПЕРЕЛОМЫ КОСТЕЙ СТОПЫ
- •Переломы фаланг пальцев стопы
- •ПЕРЕЛОМЫ КОСТЕЙ ТАЗА
- •ПЕРЕЛОМЫ ПОЗВОНОЧНИКА
- •Классификация огнестрельных переломов
- •Классификация огнестрельных ранений суставов
- •Раневая баллистика и морфология огнестрельных переломов
- •Патогенез взрывных повреждений
- •Патологическая анатомия взрывных повреждений
- •Примеры диагнозов
- •ОСОБЕННОСТИ ВЗРЫВНЫХ ПОВРЕЖДЕНИЙ ПРИ ТЕХНОГЕННЫХ КАТАСТРОФАХ И ТЕРРОРИСТИЧЕСКИХ АКТАХ
- •Квалифицированная медицинская помощь
- •Специализированная медицинская помощь
- •ОСОБЕННОСТИ ЛЕЧЕНИЯ РАНЕНЫХ И БОЛЬНЫХ С МНОЖЕСТВЕННЫМИ ПЕРЕЛОМАМИ КОСТЕЙ
- •Комбинированные радиационные поражения
- •Комбинированные термо-механические поражения
- •Комбинированные химические поражения
- •ВЫВИХ ЛОПАТКИ
- •ВЫВИХ ПЛЕЧА
- •ВЫВИХ ПРЕДПЛЕЧЬЯ
- •ВЫВИХ ПАЛЬЦЕВ КИСТИ
- •ВЫВИХ БЕДРА
- •ВЫВИХ НАДКОЛЕННИКА
- •УШИБ МЯГКИХ ТКАНЕЙ
- •ПОВРЕЖДЕНИЕ СВЯЗОК
- •Повреждение связок голеностопного сустава
- •Повреждение связки надколенника
- •Повреждение связок лучезапястного сустава
- •Повреждение связок I пястно-фалангового сустава
- •Повреждение боковых связок межфаланговых суставов
- •Повреждение боковых связок
- •Повреждение менисков
- •Киста менисков
- •Киста подколенной ямки
- •ПОВРЕЖДЕНИЕ СУХОЖИЛИЙ
- •Повреждение вращающей манжеты плеча
- •Разрыв сухожилия четырехглавой мышцы бедра
- •Разрыв ахиллова сухожилия
- •Отклонение голени кнаружи и кнутри
- •Врожденная мышечная кривошея
- •Врожденная косолапость
- •ОРТОПЕДИЧЕСКИЕ ПОСЛЕДСТВИЯ ПОЛИОМИЕЛИТА
- •ПОНЯТИЕ О РАНЕВОМ ИНФЕКЦИОННОМ ПРОЦЕССЕ
- •ЭНДОГЕННЫЕ ФОРМЫ ОСТЕОМИЕЛИТА
- •Гематогенный остеомиелит
- •Склерозирующий остеомиелит Гарре
- •Альбуминозный остеомиелит Олье
- •Костный абсцесс Броди
- •АНАЭРОБНАЯ ИНФЕКЦИЯ
- •СТОЛБНЯК
- •АМПУТАЦИЯ КОНЕЧНОСТИ И ПРОТЕЗИРОВАНИЕ
- •ОСОБЕННОСТИ ТЕХНИКИ АМПУТАЦИИ
- •ПРОТЕЗИРОВАНИЕ
- •БОЛЕЗНИ АМПУТАЦИОННЫХ КУЛЬТЕЙ
- •ОРТЕЗИРОВАН^Е
- •АНОМАЛИИ РАЗВИТИЯ ПОЗВОНОЧНИКА
- •Переходный пояснично-крестцовый позвонок
- •Аномалии развития тел позвонков
- •Спондилолиз
- •Спондилолистез
- •Сколиоз
- •ПОСЛЕДСТВИЯ ТРАВМ ПОЗВОНОЧНИКА
- •Спондилоартрит и сакроилеит
- •Анкилозирующий спондилоартрит (болезнь Бехтерева)
- •Деформирующий спондилез
- •Межпозвонковый остеохондроз
- •Международная классификация первичных опухолей костей и опухолеподобных заболеваний
- •Общие принципы диагностики
- •Основные принципы комплексного лечения первичных опухолей костей
- •ХРЯЩЕОБРАЗУЮЩИЕ ОПУХОЛИ
- •ГИГАНТОКЛЕТОЧНАЯ ОПУХОЛЬ
- •ОПУХОЛИ КОСТНОГО МОЗГА
- •СОСУДИСТЫЕ ОПУХОЛИ
- •Доброкачественные сосудистые опухоли
- •Промежуточные сосудистые опухоли
- •СОЕДИНИТЕЛЬНОТКАННЫЕ ОПУХОЛИ
- •ПРОЧИЕ ОПУХОЛИ
- •МЕТАСТАТИЧЕСКИЕ ОПУХОЛИ КОСТЕЙ
- •ОСТЕОХОНДРОПАТИИ
- •ФИБРОЗНЫЕ ОСТЕОДИСТРОФИИ
- •ОСТЕОПОРОЗ
- •КОСТНО-СУСТАВНОЙ ТУБЕРКУЛЕЗ
- •БРУЦЕЛЛЕЗНЫЕ ПОРАЖЕНИЯ КОСТНО-СУСТАВНОГО АППАРАТА
- •РЕАКТИВНЫЕ АРТРИТЫ
- •ГРИБКОВЫЕ ПОРАЖЕНИЯ КОСТЕЙ
- •ЭХИНОКОККОЗ (АЛЬВЕСЖОККОЗ) КОСТЕЙ
- •ДЕГЕНЕРАТИВНО-ДИСТРОФИЧЕСКИЕ ЗАБОЛЕВАНИЯ СУСТАВОВ
- •ДЕФОРМИРУЮЩИЙ АРТРОЗ КОЛЕННОГО СУСТАВА
- •ВРОЖДЕННАЯ ДИСПЛАЗИЯ ТАЗОБЕДРЕННОГО СУСТАВА
- •ПЛЕЧЕЛОПАТОЧНЫЙ ПЕРИАРТРОЗ
- •БОЛЕЗНИ СТАТИКО-ДИНАМИЧЕСКОЙ ПЕРЕГРУЗКИ СКЕЛЕТА
- •Патологическая перестройка костей
- •Поперечное плоскостопие
- •Молоточкообразные пальцы стопы
- •СЕРОЗНЫЙ (КРЕПИТИРУЮЩИЙ) ТЕНДОВАГИНИТ
- •СИНДРОМ «КАРПАЛЬНОГО КАНАЛА»
- •КОНТРАКТУРА (БОЛЕЗНЬ) ДЮПЮИТРЕНА
- •ПОДОШВЕННЫЙ ФАСЦИИТ
- •СИНДРОМ «ТАРЗАЛЬНОГО ТУННЕЛЯ»
- •МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
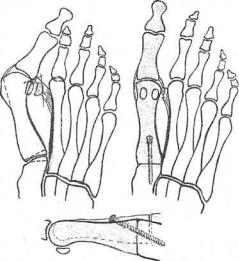
Рис. 200. Схема корригирующего артродеза
1 плюсне-клиновидного сустава (операция Альбрехта)
Так как основными причинами поперечного плоскостопия и hallux valgus являются слабость мышечно-связочного аппарата и гипермобильность I плюсневой кости, то с точки зрения патогенеза и биомеханики наиболее обоснованной операцией является корригирующий артродез I плюсне-клиновидного сустава по Шеде—Альбрехту—Юсевичу (рис. 200).
Молоточкообразные пальцы стопы
Молоточкообразные пальцы стопы — это контрактура одного или нескольких малых пальцев стопы, выражающаяся в том, что в проксимальном межфаланговом суставе пальцы согнуты, а в плюснефаланговом находятся в положении переразгибания. Сухожилия разгибателей и длинных сгибателей напряжены. Палец по форме напоминает молоток. Обычно на тыльной поверхности межфаланговых суставов и под головками плюсневых костей на подошвенной поверхности стоп образуются болезненные омозолелости. Наиболее частой причиной развития деформации является поперечное плоскостопие и ношение тесной и короткой обуви.
Лечение. В случаях легкой деформации показано консервативное лечение — ношение свободной рациональной обуви, ортопедических стелек, применение лейкопластырной повязки. При тяжелых деформациях применяют оперативное лечение. Так как молоточкообразное искривление пальцев является одним из проявлений поперечного плоскостопия, их хирургическое лечение часто проводят одновременно с коррекцией основной деформации (первого луча).
514
Глава 18. БОЛЕЗНИ ПЕРЕГРУЗКИ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
Резекция головки основной фаланги молоточкообразно
деформированного пальца укорачивает его, ослабляет натяжение длинных сухожилий и уменьшает давление головок плюсневых костей на подошвенную поверхность стопы. Она показана при стойкой контрактуре необратимо измененного проксимального межфалангового сустава. В то же время эта операция не возвращает пальцу опороспособности, столь необходимой для участия в фазе «переката» при хождении. Поэтому при сохранении движений в межфаланговых суставах II пальца более физиологична не такая резекция, а укорачивающая остеотомия его плюсневой кости.
Другим вариантом органосохраняющего лечения молоточкообразной деформации является сухожильная пластика, которая заключается в транспозиции сухожилия длинного сгибателя с дистальной на основную фалангу пальца. При этом происходит функциональное замещение слабой короткой сгибающей палец мышцы на сильную длинную, возвращающую стопе толчковую фазу опорной нагрузки.
СЕРОЗНЫЙ (КРЕПИТИРУЮЩИЙ) ТЕНДОВАГИНИТ
Заболевание возникает после физической перегрузки, особенно у спортсменов (конькобежцы, лыжники и др.). Чаще встречается при перегрузке нетренированных мышц. Излюбленной локализацией являются сухожилия разгибателей предплечья, пальцев, кисти, реже — сухожилия разгибателей голени и передней большеберцовой мышцы.
Патологическая анатомия. Имеет место острое или подострое серозное воспаление клетчатки, окружающей сухожилие, с отложением фибрина.
Клиническая картина. В начальном периоде заболевания наблюдается серозный тендовагинит, который в фазе выздоровления переходит в крепитирующий. По ходу сухожилия видна припухлость. При пальпации отмечается болезненность. При движениях выявляется нежный хруст (крепитация). Хроническое течение часто начинается незаметно. Больные предъявляют жалобы на незначительную боль при движениях в области соответствующих сухожилий. Отмечаются незначительная припухлость и хорошо определяемая крепитация. Больные обычно продолжают работать, заболевание принимает затяжной характер с частыми рецидивами.
Диагноз устанавливают по наличию крепитации, которая улавливается кончиками пальцев, установленных в проекции соответствующего сухожилия, при движении периферическими отделами конечности.
Лечение в основном консервативное, а в застарелых случаях с рецидивами — оперативное.
Консервативное лечение заключается во введении в сухожильное влагалище суспензии гидрокортизона (25-50 мг) и иммобилизации конечности гипсовой лонгетной повязкой в течение 10-15 дней.
Оперативное лечение заключается в полном или частичном иссечении сухожильного влагалища в зоне воспаления. Данное вмешательство не выполняют на пальцах кисти.
515
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
СТЕНОЗИРУЮЩИЙ ЛИГАМЕНТИТ
(«ЩЕЛКАЮЩИЙ ПАЛЕЦ»)
Заболевание (болезнь Нотта) пальцев кисти, проявляющееся во внезапно наступающем препятствии для свободного сгибания и разгибания пальца реже в межфаланговом, чаще — в пястно-фаланговом сочленении. Стенозирующий лигаментит развивается от однократной или продолжительной травматизации (перегрузки). В происхождении этого страдания играет роль длительное, часто повторяющееся, тоническое напряжение кисти и пальцев при работе.
Заболевание начинается с хронического дегенеративно-дистрофического процесса в толще сухожилия поверхностного сгибателя и, возможно, сухожильного влагалища одного из пальцев, вызывающего незначительную болезненность при нагрузке. Процесс в виде рубцового оливообразного утолщения сухожилия чаще локализуется на уровне кольцевидной связки, где происходит «ущемление» (нарушение свободного скольжения) утолщенного сухожилия в кольцевидном канале.
Болезнь проявляется во внезапно наступающей боли и препятствии к дальнейшему движению пальца при сгибании и разгибании, палец как бы «защелкивается» в ближайшем к зоне ущемления (чаще в пястно-фаланговом) суставе. Для полного сгибания или разгибания пальца приходится преодолевать сопротивление с помощью другой руки. В первый период болезни «защелкивание» пальца наблюдается только в начале рабочего дня, а затем оно прекращается. В дальнейшем эти явления нарастают и «защелкивание» отмечается постоянно.
Стенозирующий лигаментит может также наблюдаться на уровне тыльного удерживателя разгибателей пальцев кисти (retinaculum extensoгит) при рубцовом утолщении сухожилий длинной отводящей мышцы и короткого разгибателя большого пальца (болезнь де Кервена). Как и при «щелкающем пальце», причиной является острое перенапряжение (хроническая перегрузка) сухожилий, после которого происходит утолщение сухожилий. Под влиянием постоянной травматизации сухожилий на месте ущемления развивается асептическое хроническое воспаление. В процесс вовлекаются концевые чувствительные разветвления лучевого нерва, возникает боль, которая локализуется в области шиловидного отростка лучевой кости и усиливается при движениях I пальцем. При надавливании на шиловидный отросток появляется не только местная боль, но и распространяющаяся по ходу вовлеченных в процесс сухожилий.
Лечение. В начальной стадии заболевания осуществляют консервативную терапию (местные новокаиновые блокады с гидрокортизоном или кеналогом, массаж, тепловые процедуры). При неэффективности этого лечения прибегают к операции — вскрытию сухожильного влагалища и иссечению утолщенного участка сухожилия. При болезни де Кервена в течение 3—4 нед проводят консервативную терапию. При отсутствии эффекта прибегают к операции. Под местной анестезией в области шиловидного отростка лучевой кости проводят хирургический разрез длиной 4—5 см. Обнажают фиброзную ткань и в
516
Глава 18. БОЛЕЗНИ ПЕРЕГРУЗКИ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
рассекают связку (удерживатель разгибателей) над ущемленными сухожилиями. Для предупреждения рецидива заболевания создают дефект связки на протяжении 1—2 мм. Швы на мягкие ткани и кожу. Иммобилизация гипсовой лонгетой в течение 6-7 дней. В последующем назначают тепловые процедуры и легкий массаж.
СИНДРОМ «КАРПАЛЬНОГО КАНАЛА»
Заболевание характеризуется сморщиванием «поперечной связки запястья» (retinaculum flexorum), образующей вместе с костями запястья карпальный канал. Происходит ущемление дистального отрезка срединного нерва и сухожилий сгибателей пальцев в карпальном канале. Заболевание встречается у лиц, занимающихся физическим трудом, а также спортом (гимнастика, ручной мяч и др.). Патологический процесс развивается постепенно. Больные предъявляют жалобы на усиливающуюся в ночное время ноющую боль, парестезии, онемение в пальцах рук, особенно во II и III. При осмотре кисть находится в вынужденном положении ладонного сгибания, холодная на ощупь, пальцы цианотичны. Активные движения, особенно разгибание II и III пальцев, резко болезненны. Отмечается снижение кожной чувствительности в зоне иннервации срединного нерва, а при перкуссии его ствола в проекции поперечной связки запястья появляется боль во II и III пальцах (симптом Тинеля).
Лемение. В начальном периоде назначают консервативную терапию (тепловые процедуры, электрофорез анестетика, фонофорез гидрокортизона), а также новокаин-гидрокортизоновые (или с добавлением 1 мл кеналога) блокады. Иглу вводят на уровне дистальной складки кожи, ближе к ульнарному краю. Кисть должна находиться в положении тыльного разгибания. Вводят 5—6 мл новокаина вместе с 25 мг гидрокортизона или кеналога. Проводят 3—5 блокад с интервалом 5— 7 дней.
При неэффективности консервативного лечения прибегают к операции.
КОНТРАКТУРА (БОЛЕЗНЬ) ДЮПЮИТРЕНА
Контрактура Дюпюитрена — рубцовое перерождение ладонного апоневроза кисти, сопровождающееся утолщением и укорочением его тяжей. Единой теории происхождения болезни Дюпюитрена нет, но существуют эмбриональная, иммунная, эндокринная теории и теория нарушения метаболизма коллагена, объясняющие происхождение контрактуры. При тщательном обследовании больных обычно выявляют профессиональную перегрузку кистей рук (хроническая травма) и остеохондроз шейного отдела позвоночника.
При контрактуре Дюпюитрена поражается поверхностный слой апоневроза, в нем усиливается васкуляризация, сопровождающаяся клеточной пролиферацией, что ведет к фибробластической индурации
517
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
и укорочению апоневроза. Перерождению подвергаются все элементы апоневроза: его продольные, поперечные и вертикальные волокна. Рубцовые изменения со стороны кожи, сухожильных влагалищ и сухожилий носят вторичный характер. Апоневроз, уплотняясь, образует узелки, тяжи, которые плотно спаиваются с кожей, вследствие чего образуются воронкообразные втяжения. Уплотнение апоневроза и развитие тяжей постепенно приводят к сгибательной контрактуре пальцев. Аналогичные рубцовые изменения могут быть и на стопе. Выделяют 4 стадии контрактуры:
I — Имеются изолированные, не спаянные с кожей уплотнения в виде узлов или тяжей. Кожа над ними подвижна, функция кисти не нарушена.
II — Наблюдаются увеличенные в размерах соединенные между собой тяжи и узлы. Рубцово измененные участки апоневроза спаяны с кожей, последняя малоподвижна. Сгибательная контрактура в пястно-фаланговом суставе до угла 150°. Функция кисти умеренно нарушена.
III — Плотные рубцовые конгломераты распространяются на пальцы, спаяны с кожей на всем их протяжении. Кожа глубоко втянута. Сгибательная контрактура в пястно-фаланговом суставе до угла 120°, а в первых межфаланговых суставах — 150°. Функция кисти нарушена значительно.
IV — Определяется плотный рубцовый конгломерат на ладонной поверхности и основных фалангах пальцев кисти. Пальцы в пястно-фаланговых и дистальных межфаланговых суставах находятся под углом 90° или меньше.
Симптомы. В начальных стадиях заболевания под кожей ладонной поверхности кисти, чаще в области V и IV пальцев, прощупываются уплотнения в виде узелков или тяжей. Затем развивается сгибательная контрактура пальцев с образованием массивных рубцов в ладонном апоневрозе. Со временем появляются дегенеративные изменения в межфаланговых суставах.
Лечение. При I—II стадии заболевания чаще проводят консервативное лечение, назначают ультразвук, магнитное поле, фонофорез и инъекции лидазы в местах рубцового перерождения апоневроза (по 0,1 лидазы, растворенной в 1 мл 0,5% раствора новокаина, ежедневно, курсами от 6 до 15 инъекций).
Оперативное лечение показано при выраженных изменениях ладонного апоневроза. У больных с III, особенно IV стадией лучшие результаты операции могут быть получены при использовании микрохирургической техники.
V больных преклонного и старческого возраста операция сводится к проведению нескольких поперечных надрезов кожи в проекции основных рубцовых тяжей с одновременным пересечением тяжа и выведением, по возможности, пальцев в функционально удобное положение. Образовавшиеся небольшие ранки не зашивают.
518
Глава 18. БОЛЕЗНИ ПЕРЕГРУЗКИ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
БОЛЕЗНИ ХРОНИЧЕСКОЙ ПЕРЕГРУЗКИ
АХИЛЛОВА СУХОЖИЛИЯ
Хроническая перегрузка ахиллова сухожилия проявляется болевым синдромом и его спонтанным разрывом с полным нарушением функции задней группы мышц голени. Выделяют три основные формы заболевания: паратендинит, тендиноз и ахиллобурсит.
Паратендинит представляет собой хроническое воспаление сухожильного влагалища с формированием спаек между его слоями (эпитеноном и паратеноном), нарушающих функцию его скользящего аппарата. Встречается паратендинит главным образом у бегунов на средние и дальние дистанции, проявляется стойким болевым синдромом, связанным с повышенной нагрузкой, и утолщением ператенона на всем протяжении сухожилия.
Тендиноз является дегенеративно-дистрофическим поражением наиболее скудно кровоснабжаемого отдела ахиллова сухожилия, располагающегося на удалении 3—5 см от места прикрепления к пяточной кости. Заболевание сопровождается болевым синдромом (ахиллодинией), связанным с беговой нагрузкой, но может ничем себя не проявлять и быть основной предпосылкой к спонтанному разрыву сухожилия. Морфологически тендиноз представляет собой очаг асептического некроза в толще сухожилия, который при определенных навыках можно диагностировать путем тщательной пальпации. Наиболее достоверные и объективные данные представляют УЗ и МРТ исследования болезненной области.
Воспаление постоянной слизистой сумки, располагающейся между ахилловым сухожилием и пяточной костью, называется ахиллобурситом. Чаще всего заболевание возникает у людей, имеющих определяемую рентгенографически аномалию пяточной кости в виде выстояния ее задне-верхнего угла, носящую название деформации Хаглунда (Haglund).
За исключением случаев спонтанного разрыва лечение больных с заболеваниями ахиллова сухожилия начинают с консервативных мероприятий, направленных на уменьшение нагрузки вплоть до полного ее исключения за счет иммобилизации конечности гипсовой повязкой и купирование локального асептического воспаления (нестероидные противовоспалительные препараты, местная гипотермия, фонофорез кортикостероидов). После стихания острых явлений, т. е. в периоде восстановления, основные усилия направляют на улучшение кровоснабжения пораженного участка сухожилия и повышение эффективности работы задней группы мышц голени. Больным назначают парафин (озокерит), массаж, ЭМС, ЛФК, пассивное растяжение ахиллова сухожилия и ортезирование в виде ортопедических стелек, уменьшающих нагрузку на пораженное сухожилие и выравнивающих боковые деформации стопы.
При паратендоните и ахиллобурсите эффективны местные блокады с кортикостероидами. Кеналог-40 или дипроспан разводят в 0,5% растворе анестетика и вводят в паратенон или бурсу, избегая попадания кортикостероидов в толщу сухожильных волокон. Количество инъек
519
