
- •ОПРЕДЕЛЕНИЕ
- •И ОСНОВНЫЕ РАЗДЕЛЫ СПЕЦИАЛЬНОСТИ
- •ПРОФИЛАКТИЧЕСКАЯ РАБОТА
- •Жалобы
- •Осмотр
- •Пальпация
- •Измерения, или антропометрия
- •Измерение амплитуды движений в суставах
- •Исследование кровообращения и иннервации конечностей
- •ЧАСТНЫЕ ВОПРОСЫ ОБСЛЕДОВАНИЯ БОЛЬНОГО
- •Акромиально-ключичный сустав
- •Грудино-ключичный сустав
- •Плечевой сустав
- •Пястно-фаланговые и межфаланговые суставы
- •Тазобедренный сустав
- •Голеностопный сустав и суставы стопы
- •Позвоночник
- •ДОПОЛНИТЕЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ
- •Рентгенологический метод
- •Компьютерная томографии (КТ)
- •Магнитно-резонансная томография (МРТ)
- •Ультразвуковая диагностика
- •Радионуклидная диагностика
- •ПЕРЕЛОМЫ КОСТЕЙ
- •ОБЩИЕ ДАННЫЕ О ПЕРЕЛОМАХ
- •Перелом — полное нарушение целости кости, вызванное внешним насилием, превышающим пределы ее прочности.
- •Классификация переломов костей
- •КЛИНИКА И ДИАГНОСТИКА ПЕРЕЛОМОВ КОСТЕЙ
- •Симптомы и диагноз перелома
- •Травматический шок
- •Синдром длительного сдавления
- •Объем помощи на этапах медицинской эвакуации
- •ОСНОВЫ КОСТНОЙ РЕГЕНЕРАЦИИ
- •Эпидуральная анестезия
- •Введение анестезирующего раствора в гематому
- •РЕПОЗИЦИЯ ОТЛОМКОВ КОСТЕЙ
- •Одномоментная ручная репозиция
- •Постоянное, или скелетное вытяжение
- •Правила наложения гипсовой повязки
- •Уход за больным в гипсовой повязке
- •Осложнения при применении гипсовой повязки
- •ВНУТРЕННИЙ ОСТЕОСИНТЕЗ
- •Показания к удалению металлических фиксаторов
- •Показания к применению внешнего остеосинтеза
- •Особенности послеоперационного периода
- •Осложнения чрескостного остеосинтеза
- •ЗАКРЫТЫЕ ПЕРЕЛОМЫ КОСТЕЙ
- •ПЕРЕЛОМЫ РЕБЕР
- •ПЕРЕЛОМЫ ГРУДИНЫ
- •ПЕРЕЛОМЫ ЛОПАТКИ
- •ПЕРЕЛОМЫ КЛЮЧИЦЫ
- •ПЕРЕЛОМЫ ПЛЕЧЕВОЙ КОСТИ
- •Переломы проксимального отдела плечевой кости
- •Переломы локтевого отростка
- •Переломы диафиза костей предплечья
- •Внутренний остеосинтез переломов костей предплечья
- •Переломы локтевой кости с вывихом головки лучевой (перелом-вывих Монтеджи)
- •ПЕРЕЛОМЫ КОСТЕЙ КИСТИ
- •Переломы ладьевидной кости
- •Переломы трехгранной кости
- •Перелом гороховидной кости
- •Перелом крючковидной кости
- •Перелом головчатой кости
- •Перелом I пястной кости
- •ПЕРЕЛОМЫ БЕДРЕННОЙ КОСТИ
- •Переломы Верхнего) конца бедренной кости
- •Лечение медиальных переломов шейки бедра
- •Лечение латеральных (вертельных) переломов бедренной кости
- •Изолированный перелом большого или малого вертелов
- •Диафизарные переломы бедренной кости
- •Переломы дистального отдела бедренной кости
- •Переломы мыщелков бедра
- •ПЕРЕЛОМЫ НАДКОЛЕННИКА
- •ПЕРЕЛОМЫ КОСТЕЙ ГОЛЕНИ
- •Переломы проксимального отдела
- •Переломы диафиза костей голени
- •Переломы костей голени в области голеностопного сустава
- •Эпифизеолиз дистального отдела большеберцовой кости
- •ПЕРЕЛОМЫ КОСТЕЙ СТОПЫ
- •Переломы фаланг пальцев стопы
- •ПЕРЕЛОМЫ КОСТЕЙ ТАЗА
- •ПЕРЕЛОМЫ ПОЗВОНОЧНИКА
- •Классификация огнестрельных переломов
- •Классификация огнестрельных ранений суставов
- •Раневая баллистика и морфология огнестрельных переломов
- •Патогенез взрывных повреждений
- •Патологическая анатомия взрывных повреждений
- •Примеры диагнозов
- •ОСОБЕННОСТИ ВЗРЫВНЫХ ПОВРЕЖДЕНИЙ ПРИ ТЕХНОГЕННЫХ КАТАСТРОФАХ И ТЕРРОРИСТИЧЕСКИХ АКТАХ
- •Квалифицированная медицинская помощь
- •Специализированная медицинская помощь
- •ОСОБЕННОСТИ ЛЕЧЕНИЯ РАНЕНЫХ И БОЛЬНЫХ С МНОЖЕСТВЕННЫМИ ПЕРЕЛОМАМИ КОСТЕЙ
- •Комбинированные радиационные поражения
- •Комбинированные термо-механические поражения
- •Комбинированные химические поражения
- •ВЫВИХ ЛОПАТКИ
- •ВЫВИХ ПЛЕЧА
- •ВЫВИХ ПРЕДПЛЕЧЬЯ
- •ВЫВИХ ПАЛЬЦЕВ КИСТИ
- •ВЫВИХ БЕДРА
- •ВЫВИХ НАДКОЛЕННИКА
- •УШИБ МЯГКИХ ТКАНЕЙ
- •ПОВРЕЖДЕНИЕ СВЯЗОК
- •Повреждение связок голеностопного сустава
- •Повреждение связки надколенника
- •Повреждение связок лучезапястного сустава
- •Повреждение связок I пястно-фалангового сустава
- •Повреждение боковых связок межфаланговых суставов
- •Повреждение боковых связок
- •Повреждение менисков
- •Киста менисков
- •Киста подколенной ямки
- •ПОВРЕЖДЕНИЕ СУХОЖИЛИЙ
- •Повреждение вращающей манжеты плеча
- •Разрыв сухожилия четырехглавой мышцы бедра
- •Разрыв ахиллова сухожилия
- •Отклонение голени кнаружи и кнутри
- •Врожденная мышечная кривошея
- •Врожденная косолапость
- •ОРТОПЕДИЧЕСКИЕ ПОСЛЕДСТВИЯ ПОЛИОМИЕЛИТА
- •ПОНЯТИЕ О РАНЕВОМ ИНФЕКЦИОННОМ ПРОЦЕССЕ
- •ЭНДОГЕННЫЕ ФОРМЫ ОСТЕОМИЕЛИТА
- •Гематогенный остеомиелит
- •Склерозирующий остеомиелит Гарре
- •Альбуминозный остеомиелит Олье
- •Костный абсцесс Броди
- •АНАЭРОБНАЯ ИНФЕКЦИЯ
- •СТОЛБНЯК
- •АМПУТАЦИЯ КОНЕЧНОСТИ И ПРОТЕЗИРОВАНИЕ
- •ОСОБЕННОСТИ ТЕХНИКИ АМПУТАЦИИ
- •ПРОТЕЗИРОВАНИЕ
- •БОЛЕЗНИ АМПУТАЦИОННЫХ КУЛЬТЕЙ
- •ОРТЕЗИРОВАН^Е
- •АНОМАЛИИ РАЗВИТИЯ ПОЗВОНОЧНИКА
- •Переходный пояснично-крестцовый позвонок
- •Аномалии развития тел позвонков
- •Спондилолиз
- •Спондилолистез
- •Сколиоз
- •ПОСЛЕДСТВИЯ ТРАВМ ПОЗВОНОЧНИКА
- •Спондилоартрит и сакроилеит
- •Анкилозирующий спондилоартрит (болезнь Бехтерева)
- •Деформирующий спондилез
- •Межпозвонковый остеохондроз
- •Международная классификация первичных опухолей костей и опухолеподобных заболеваний
- •Общие принципы диагностики
- •Основные принципы комплексного лечения первичных опухолей костей
- •ХРЯЩЕОБРАЗУЮЩИЕ ОПУХОЛИ
- •ГИГАНТОКЛЕТОЧНАЯ ОПУХОЛЬ
- •ОПУХОЛИ КОСТНОГО МОЗГА
- •СОСУДИСТЫЕ ОПУХОЛИ
- •Доброкачественные сосудистые опухоли
- •Промежуточные сосудистые опухоли
- •СОЕДИНИТЕЛЬНОТКАННЫЕ ОПУХОЛИ
- •ПРОЧИЕ ОПУХОЛИ
- •МЕТАСТАТИЧЕСКИЕ ОПУХОЛИ КОСТЕЙ
- •ОСТЕОХОНДРОПАТИИ
- •ФИБРОЗНЫЕ ОСТЕОДИСТРОФИИ
- •ОСТЕОПОРОЗ
- •КОСТНО-СУСТАВНОЙ ТУБЕРКУЛЕЗ
- •БРУЦЕЛЛЕЗНЫЕ ПОРАЖЕНИЯ КОСТНО-СУСТАВНОГО АППАРАТА
- •РЕАКТИВНЫЕ АРТРИТЫ
- •ГРИБКОВЫЕ ПОРАЖЕНИЯ КОСТЕЙ
- •ЭХИНОКОККОЗ (АЛЬВЕСЖОККОЗ) КОСТЕЙ
- •ДЕГЕНЕРАТИВНО-ДИСТРОФИЧЕСКИЕ ЗАБОЛЕВАНИЯ СУСТАВОВ
- •ДЕФОРМИРУЮЩИЙ АРТРОЗ КОЛЕННОГО СУСТАВА
- •ВРОЖДЕННАЯ ДИСПЛАЗИЯ ТАЗОБЕДРЕННОГО СУСТАВА
- •ПЛЕЧЕЛОПАТОЧНЫЙ ПЕРИАРТРОЗ
- •БОЛЕЗНИ СТАТИКО-ДИНАМИЧЕСКОЙ ПЕРЕГРУЗКИ СКЕЛЕТА
- •Патологическая перестройка костей
- •Поперечное плоскостопие
- •Молоточкообразные пальцы стопы
- •СЕРОЗНЫЙ (КРЕПИТИРУЮЩИЙ) ТЕНДОВАГИНИТ
- •СИНДРОМ «КАРПАЛЬНОГО КАНАЛА»
- •КОНТРАКТУРА (БОЛЕЗНЬ) ДЮПЮИТРЕНА
- •ПОДОШВЕННЫЙ ФАСЦИИТ
- •СИНДРОМ «ТАРЗАЛЬНОГО ТУННЕЛЯ»
- •МЕДИЦИНСКАЯ РЕАБИЛИТАЦИЯ
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
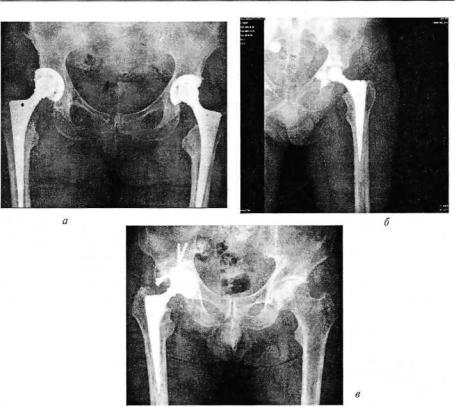
Рис. 192. Рентгенограммы тазобедренных суставов. Различные способы фиксации эндопротезов:
бесцементный (о); с использованием костного цемента (й); комбинированный ( в )
удаления дренажных трубок. После их удаления больные ходят с помощью костылей. Обращают внимание на правильное положение ноги с целью профилактики вывихов головки бедра. При эндопротезировании с цементной фиксацией больные начинают ходить с тростью через 6—8 нед, при бесцеметной фиксации этот срок увеличивают до 3 мес.
ДЕФОРМИРУЮЩИЙ АРТРОЗ КОЛЕННОГО СУСТАВА
Деформирующий артроз коленного сустава (гонартроз) может быть первичным и вторичным. Первичные артрозы развиваются без видимых причин, вторичные — после ревматоидного артрита, переломов, внутрисуставных повреждений хряща, менисков, крестообразных связок, внутрисуставных тел, отсе какдце го остеохондроза, травматичных внутрисуставных операций^щоСпалительных заболеваний
Больных беспокоит -'боль при вставании и начале ходьбы, которая постепенно проходит и появляется к концу рабочего дня. На более поздних стадиях заболевания боль при ходьбе становится постоянной.
496
Глава 17. ДЕГЕНЕРАТИВНО-ДИСТРОФИЧЕСКИЕ ЗАБОЛЕВАНИЯ СУСТАВОВ
При пальпации определяют болезненность по ходу суставной щели и умеренное ограничение подвижности в суставе. У женщин с возрастом развивается варусная деформация коленных суставов, что способствует дальнейшему прогрессированию артроза. При ревматоидном артрите чаще развивается вальгусная деформация. Артрозы коленного сустава нередко осложняются синовитом. При этом определяют увеличенный верхний заворот и баллотирование надколенника. При исследовании синовиальной жидкости устанавливают умеренное увеличение белка и вязкости жидкости (при ревматоидном артрите вязкость снижена).
Рентгенологическими проявлениями артроза коленных суставов являются заострения межмыщелкового возвышения, незначительное разрастание костной ткани верхушки надколенника и мыщелков бедренной и большеберцовой костей. Изолированные деформирующие изменения в области наружного мыщелка большеберцовой кости наблюдают при кисте наружного мыщелка. По мере прогрессирования заболевания происходит постепенное разрушение хряща, а также внутренних мыщелков с образованием варусной или вальгусной деформации.
Консервативное лечение. В начальных стадиях назначают лечение, направленное на разгрузку суставов, снятие болевого синдрома, улучшение кровоснабжения и трофики хряща, снятие мышечного спазма.
В качестве хондропротекторов используют большое количество препаратов, имеющих различный механизм действия. Наиболее часто применяют структум, румалон, циль.
Для устранения болевого синдрома назначают бутадион, реопирин, бруфен, вольтарен, а также препараты группы индометацина. Целесообразно использовать мази на основе нестероидных противовоспалительных препаратов.
Применяют физиотерапевтические процедуры (парафиновые аппликации, диатермия, фонофорез гидрокортизона), массаж, бальнеологическое лечение (грязь, серные и радоновые ванны).
I Наиболее эффективно устраняет боль и улучшает функцию внутрисуставное введение гормональных препаратов (дипроспан и др.). Такое лечение имеет временный эффект, нередко приводит к разрушению х^яща и прогрессированию заболевания.
Оперативное лечение. Применяют различные варианты лечебных остеотомий у лиц молодого возраста с преимущественным поражением внутренних или наружных отделов. Оперативное вмешательство направлено на перераспределение нагрузки и разгрузку пораженного отдела сустава путем исправления оси конечности с созданием гиперкоррекции 3—5°. Применяют высокую остеотомию большеберцовой кости или надмыщелковую остеотомию бедренной. Остеотомию большеберцовой кости выполняют при деформации проксимального отдела в пределах 10—12°. При большей деформации проводят надмыщелковую остеотомию бедренной кости (шарнирную или клиновидную). Ось конечности восстанавливают одномоментно либо постепенно по методике Илизарова. Одномыщелковое эндопротезирование коленного сустава применяют при гонартрозе с варусной установкой голени не более
497
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
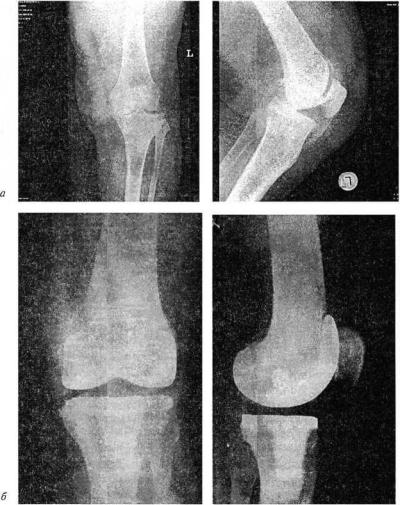
Рис. 193. Рентгенограммы коленного сустава:
вальгусная деформация на почве ревматоидного артрита (о); положение костей после эндопротезирования сустава (б)
10° при сохраненном связочном аппарате, отсутствии изменений в бед- ренно-надколенниковом сочленении и наружном отделе коленного сустава.
Для лечения деформирующего артроза коленного сустава с поражением всех отделов применяют эндопротезирование коленного сустава. Существует несколько разновидностей эндопротезов коленного сустава. Основное отличие заключается в способе фиксации (цементная или бесцементная), использовании подвижной ротационной платформы на плато большеберцовой кости и механизма, ограничивающего передне-заднюю подвижность при отсутствии задней крестообразной связ
498
Глава 17. ДЕГЕНЕРАТИВНО-ДИСТРОФИЧЕСКИЕ ЗАБОЛЕВАНИЯ СУСТАВОВ
ки. Целью операции является устранение болевого синдрома, восстановление оси конечности и амплитуды движений при условии сохранения баланса мягких тканей в области коленного сустава (рис. 193).
ДЕФОРМИРУЮЩИЙ АРТРОЗ ГОЛЕНОСТОПНОГО
И ДРУГИХ СУСТАВОВ
Деформирующий артроз голеностопного сустава развивается после внутрисуставных переломов большеберцовой кости и лодыжек. Другими причинами дегенеративно-дистрофического поражения сустава являются ревматоидный и инфекционный артрит. Клинический признак заболевания
— боль при ходьбе, позже присоединяется ограничение движений в суставе. На рентгенограммах в I стадии артроза выявляют усиление субхондрального склероза, во II — сужение суставной щели и клювовидные разрастания. В III стадии эти явления нарастают, появляются дистрофические кистозные полости. Начальные стадии артроза лечат консервативно. При усилении боли и ограничении движений выполняют артродез голеностопного сустава.
Деформирующий артроз плечевого сустава встречается значительно реже коленного и тазобедренного. Консервативное лечение включает комплекс физиотерапевтических процедур, введение противовоспалительных препаратов. У пожилых больных выполняют эндопротезирование при сохранении болевого синдрома, у молодых пациентов с тяжелым посттравматическим артрозом — артродез плечевого сустава.
Деформирующий артроз локтевого сустава сопровождается болью и ограничением движений, что вызывает значительное нарушение функции руки. Как правило, боль возникает в крайних положениях сгибания и разгибания, а на поздних стадиях — при любых движениях. Консервативное лечение мало эффективно. Проводят оперативное вмешательство, включающее удаление остеофитов локтевого и венечного отростков, а также локтевой ямки. Эта операция эффективна на ранних стадиях заболевания. На поздних стадиях выполняют артропластическую резекцию с последующей разработкой движений при помощи шарнирных компрессионно-дистракционных аппаратов либо тотальное эндопротезирование.
ВРОЖДЕННАЯ ДИСПЛАЗИЯ ТАЗОБЕДРЕННОГО СУСТАВА
Врожденная дисплазия тазобедренного сустава включает в себя ацетабулярную дисплазию, подвывих и вывих головки бедренной кости. У новорожденных с истинным врожденным вывихом бедра головка бедренной кости легко вправляется и вывихивается из вертлужной впадины. У детей старшего возраста головка остается в положении вывиха, что со временем приводит к развитию вторичных изменений.
Частота врожденной дисплазии составляет 1 случай на 1000 родов. Левый тазобедренный сустав чаще подвергается дисплазии, чем правый, а двустороннее поражение встречается чаще, чем одностороннее.
499
ТРАВМАТОЛОГИЯ И ОРТОПЕДИЯ
Предрасполагающими факторами к развитию врожденного вывиха бедра являются первые роды, женский пол и ягодичное предлежание плода. Существует несколько теорий, объясняющих развитие врожденного вывиха бедра. Наибольшее распространение получили механическая теория, нестабильность сустава (избыточная подвижность) из-за перерастяжения капсулы в связи с гормональным дисбалансом, первичная ацетабулярная дисплазия, генетическая предрасположенность к вывиху. Ягодичное предлежание плода с избыточным сгибанием в суставе легко приводит к вывиху бедра. Чаще вывихи встречаются у тех народностей, которые плотно пеленают младенцев в положении разгибания ног в течение длительного времени.
Эффективность лечения зависит от сроков его начала. Поэтому особое значение имеет ранняя диагностика заболевания. Клинические проявления заболевания изменяются с возрастом. У новорожденных ведущее значение имеет клиническая диагностика и ультразвуковое обследование тазобедренных суставов. Обследование включает проведение тестов Ortolani и нагрузку по оси по методике Barlow. В положении лежа при релаксации мышц выполняют плавное отведение и приведение бедра с целью определения дислокации или вправления головки бедра (тест Ortolani). Надавливанием по оси в положении приведения бедра (тест Barlow) выявляют дислокацию бедра кзади. В ряде случаев вывих бедра наступает спустя несколько месяцев после рождения. В этом случае клиническими признаками вывиха являются асимметрия кожных складок, укорочение ножки и ограничение отведения бедра. Рентгенологическими признаками дисплазии тазобедренного сустава являются уменьшение центрального угла Виберга и прерывистость линии Шентона.
Лечение врожденной дисплазии тазобедренного сустава зависит от степени дисплазии и возраста больного. При выборе методов лечения выделяют 5 возрастных групп: 1) новорожденные (до 6 мес); 2) младенцы (от 6 до 18 мес); 3) дети в возрасте от 18 до 36 мес; 4) дети в возрасте от 3 до 8 лет; 5) подростки — старше 8 лет.
У новорожденных с положительными тестами Ortolani или Barlow стабилизируют сустав путем применения шины Pavlik, хорошие результаты лечения могут быть достигнуты у 85—95%. Применение шины Pavlik у младенцев менее эффективно. Поэтому после 6 мес жизни применяют закрытое или открытое вправление вывиха. У детей в возрасте 18—36 мес оперативное вправление вывиха дополняют межвертельной разгибательно-варизирующей остеотомией бедренной кости. При ацетабулярной дисплазии производят надвертлужную ацетабулопластику. Оперативное лечение невправленного вывиха головки бедра у детей в возрасте от 3 до 8 лет представляет сложную задачу, т. к. нередко сопровождается развитием асептического некроза головки бедренной кости. Тем не менее для устранения вывиха применяют открытое вправление с одновременным выполнением укорачивающей остеотомии бедренной кости. При ацетабулярной дисплазии без вывиха головки бедра выполняют различные варианты надвертлужной ацетабулопластики, остеотомии таза, создание костных навесов. Эти операции направлены на увеличение покрытия головки бедра и стабилизацию
500
