
- •2.1. Видеоэндоскопическая хирургия
- •2.1.1. Видеолапароскопическая хирургия
- •2.1.2. Торакоскопическая хирургия
- •2.2. Интервенционная радиология
- •3.1. Пороки развития
- •3.2. Повреждения органов шеи
- •3.3. Абсцессы и флегмоны
- •3.4. Лимфаденит (специфический и неспецифический)
- •3.5. Опухоли шеи
- •4.1. Методы исследования
- •4.2. Заболевания щитовидной железы
- •4.2.2. Токсическая аденома (болезнь Пламмера)
- •4.2.3. Многоузловой токсический зоб
- •4.2.4. Эндемический зоб (йоддефицитные заболевания)
- •4.2.5. Спорадический зоб (простой нетоксический зоб)
- •4.2.6. Аберрантный зоб
- •4.2.7. Тиреоидиты
- •4.2.8. Гипотиреоз
- •4.3. Опухоли щитовидной железы
- •4.3.2. Злокачественные опухоли
- •4.4. Паращитовидные железы
- •4.4.1. Заболевания паращитовидных желез
- •4.4.1.1. Гиперпаратиреоз
- •4.4.1.2. Гипопаратиреоз
- •5.1. Методы исследования
- •5.3. Повреждения молочных желез
- •5.4. Воспалительные заболевания
- •5.4.1. Неспецифические воспалительные заболевания
- •5.5. Дисгормональные дисплазии молочных желез
- •5.5.1. Мастопатия
- •5.5.2. Выделения из сосков
- •5.5.4. Гинекомастия
- •5.6. Опухоли молочной железы
- •5.6.1. Доброкачественные опухоли
- •5.6.2. Злокачественные опухоли
- •5.6.2.2. Рак молочной железы in situ
- •5.6.2.3. Рак молочной железы у мужчин
- •5.6.2.4. Саркома молочной железы
- •6.1. Методы исследования
- •6.2. Грудная стенка
- •6.2.1. Врожденные деформации грудной клетки
- •6.2.2. Повреждения грудной клетки
- •6.2.3. Воспалительные заболевания
- •6.2.4. Специфические хронические воспалительные заболевания грудной стенки
- •6.2.5. Опухоли грудной стенки
- •6.3. Трахея
- •6.3.1. Пороки развития
- •6.3.2. Травматические повреждения
- •6.3.4. Стенозы трахеи
- •6.3.5. Пищеводно-трахеальные свищи
- •6.3.6. Опухоли трахеи
- •6.4. Легкие. Бронхи
- •6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
- •6.4.2. Пороки развития сосудов легких
- •6.4.3. Воспалительные заболевания
- •6.4.3.1. Абсцесс легкого
- •6.4.3.2. Гангрена легкого
- •6.4.3.3. Хронический абсцесс легкого
- •6.4.4. Специфические воспалительные заболевания
- •6.4.4.1. Туберкулез легких
- •6.4.4.2. Сифилис легких
- •6.4.4.3. Грибковые заболевания легких (микозы)
- •6.4.4.4. Актиномикоз легких
- •6.4.5. Бронхоэктатическая болезнь
- •6.4.6. Кисты легких
- •6.4.7. Эхинококкоз легких
- •6.4.8. Опухоли легких
- •6.4.8.1. Доброкачественные опухоли
- •6.4.8.2. Злокачественные опухоли
- •6.5.1. Травматические повреждения
- •6.5.2. Воспалительные заболевания плевры
- •6.5.2.1. Экссудативный неинфекционный плеврит
- •6.5.2.2. Острая эмпиема плевры
- •6.5.2.3. Хроническая эмпиема
- •6.5.3. Опухоли плевры
- •6.5.3.1. Первичные опухоли плевры
- •6.5.3.2. Вторичные метастатические опухоли
- •7.1. Методы исследования
- •7.2. Врожденные аномалии развития
- •7.3. Повреждения пищевода
- •7.4. Инородные тела пищевода
- •7.5. Химические ожоги и рубцовые сужения пищевода
- •7.6. Нарушения моторики пищевода
- •7.6.1. Ахалазия кардии (кардиоспазм)
- •7.6.2. Халазия (недостаточность) кардии
- •7.7. Рефлюкс-эзофагит (пептический эзофагит)
- •7.8. Дивертикулы пищевода
- •7.9. Опухоли пищевода
- •7.9.1. Доброкачественные опухоли и кисты
- •7.9.2. Злокачественные опухоли
- •7.9.2.2. Саркома
- •8.1. Методы исследования
- •8.2. Повреждения диафрагмы
- •8.3. Диафрагмальные грыжи
- •8.4. Грыжи пищеводного отверстия диафрагмы
- •8.5. Релаксация диафрагмы
- •9.1. Методы исследования
- •9.2. Острый живот
- •9.3. Травмы живота
- •9.4. Заболевания брюшной стенки
- •9.5. Опухоли брюшной стенки
- •10.1.1. Паховые грыжи
- •10.1.2. Бедренные грыжи
- •10.1.3. Эмбриональные грыжи
- •10.1.4. Пупочные грыжи
- •10.1.5. Грыжи белой линии живота
- •10.1.7. Редкие виды грыж живота
- •10.1.8. Осложнения наружных грыж живота
- •10.2. Внутренние грыжи живота
- •11.1. Методы исследования
- •11.2. Пороки развития
- •11.4. Химические ожоги и рубцовые стриктуры желудка
- •11.5. Повреждения желудка и двенадцатиперстной кишки
- •11.6.1.2. Перфорация язвы
- •11.6.1.3. Пилородуоденальный стеноз
- •11.6.1.4. Пенетрация язвы
- •11.7. Острые язвы
- •11.9. Опухоли желудка и двенадцатиперстной кишки
- •11.9.2. Злокачественные опухоли желудка
- •11.9.2.1. Рак желудка
- •11.9.2.2. Саркома желудка
- •11.9.2.3. Лимфома желудка
- •11.9.3. Опухоли двенадцатиперстной кишки
- •12.1. Специальные методы исследования
- •12.2. Пороки развития
- •12.3. Травмы печени
- •12.4. Абсцессы печени
- •12.4.1. Бактериальные абсцессы
- •12.4.2. Паразитарные абсцессы
- •12.5. Паразитарные заболевания печени
- •12.5.2. Альвеококкоз
- •12.5.3. Описторхоз
- •12.6. Непаразитарные кисты печени
- •12.8.1. Доброкачественные опухоли
- •12.8.2. Злокачественные опухоли
- •12.9. Синдром портальной гипертензии
- •12.10. Печеночная недостаточность
- •13.1. Специальные методы исследования
- •13.3. Повреждения желчных путей
- •13.4. Желчнокаменная болезнь
- •13.4.1. Хронический калькулезный холецистит
- •13.4.2. Острый холецистит
- •13.5. Бескаменный холецистит
- •13.6. Постхолецистэктомический синдром
- •13.7. Опухоли желчного пузыря и желчных протоков
- •13.8. Желтуха
- •14.1. Аномалии и пороки развития
- •14.2. Повреждения поджелудочной железы
- •14.4. Хронический панкреатит
- •14.5. Кисты и свищи поджелудочной железы
- •14.6. Опухоли поджелудочной железы
- •14.6.1. Доброкачественные опухоли
- •14.6.2. Злокачественные опухоли
- •14.6.2.1. Рак поджелудочной железы
- •14.6.3. Нейроэндокринные опухоли
- •15.1. Пороки развития
- •15.2. Повреждения селезенки
- •15.3. Заболевания селезенки
- •15.4. Гиперспленизм
- •16.1. Повреждения средостения
- •16.2. Воспалительные заболевания
- •16.2.2. Послеоперационный медиастинит
- •16.2.3. Склерозирующий (хронический) медиастинит
- •16.3. Синдром верхней полой вены
- •16.4. Опухоли и кисты средостения
- •16.4.1. Неврогенные опухоли
- •16.4.2. Тимомы
- •16.4.3. Дизэмбриогенетические опухоли
- •16.4.5. Лимфоидные опухоли
- •16.4.6. Кисты средостения
- •17.1. Специальные методы исследования
- •17.2. Обеспечение операций на сердце и крупных сосудах
- •17.3. Ранения сердца и перикарда
- •17.4. Врожденные пороки сердца
- •17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
- •17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
- •17.4.1.2. Врожденный стеноз устья аорты
- •17.4.1.3. Открытый артериальный проток
- •17.4.1.4. Дефект межпредсердной перегородки
- •17.4.1.5. Дефект межжелудочковой перегородки
- •17.4.1.6. Тетрада Фалло
- •17.5. Приобретенные пороки сердца
- •17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
- •17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
- •17.7. Хроническая ишемическая болезнь сердца
- •17.8. Постинфарктная аневризма сердца
- •17.9. Перикардиты
- •17.9.1. Острые перикардиты
- •17.9.2. Выпотные перикардиты
- •17.9.3. Хронические перикардиты
- •17.10. Нарушения ритма
- •17.10.2. Тахикардии
- •18.1. Методы исследования
- •18.3. Врожденные пороки
- •18.4. Патологическая извитость артерий (кинкинг)
- •18.5. Гемангиомы
- •18.6. Травмы артерий
- •18.7. Облитерирующие заболевания
- •18.7.1. Облитерирующий атеросклероз
- •18.7.2. Неспецифический аортоартериит
- •18.7.4. Облитерирующие поражения ветвей дуги аорты
- •18.8. Аневризмы аорты и периферических артерий
- •18.8.1. Аневризмы аорты
- •18.8.2. Аневризмы периферических артерий
- •18.8.3. Артериовенозная аневризма
- •18.9. Тромбозы и эмболии
- •18.9.1. Эмболия и тромбоз мезентериальных сосудов
- •18.10. Заболевания мелких артерий и капилляров
- •18.10.1. Диабетическая ангиопатия
- •18.10.2. Болезнь Рейно
- •19.1. Методы исследования
- •19.3. Повреждения магистральных вен конечностей
- •19.4. Хроническая венозная недостаточность
- •19.4.1. Варикозное расширение вен нижних конечностей
- •19.4.2. Посттромбофлебитический синдром
- •19.4.3. Трофические язвы венозной этиологии
- •19.5. Острый тромбофлебит поверхностных вен
- •19.6. Острые тромбозы глубоких вен нижних конечностей
- •19.7. Окклюзии ветвей верхней полой вены
- •19.8. Эмболия легочной артерии
- •20.1. Заболевания лимфатических сосудов
- •20.1.1. Лимфедема
- •20.1.2. Лимфангиомы
- •21.1. Аномалии и пороки развития
- •21.2. Травмы тонкой кишки
- •21.3. Заболевания тонкой кишки
- •21.3.1. Дивертикулы тонкой кишки
- •21.3.2. Ишемия кишечника
- •21.3.3. Болезнь Крона
- •21.4. Опухоли тонкой кишки
- •21.5. Кишечные свищи
- •21.6. Синдром "короткой кишки"
- •22.1. Острый аппендицит
- •22.1.1. Типичные формы острого аппендицита
- •22.1.2. Атипичные формы острого аппендицита
- •22.1.3. Острый аппендицит у беременных
- •22.1.4. Острый аппендицит у ВИЧ-инфицированных
- •22.1.5. Осложнения острого аппендицита
- •22.1.6. Дифференциальная диагностика
- •22.3. Опухоли червеобразного отростка
- •23.1. Аномалии и пороки развития
- •23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
- •23.1.2. Идиопатический мегаколон
- •23.2. Воспалительные заболевания ободочной кишки
- •23.3. Дивертикулы и дивертикулез
- •23.4. Доброкачественные опухоли
- •23.4.1. Полипы и полипоз
- •23.5. Злокачественные опухоли
- •24.1. Методы исследования
- •24.2. Врожденные аномалии
- •24.3. Травмы прямой кишки
- •24.4. Заболевания прямой кишки
- •24.4.1. Геморрой
- •24.4.2. Трещина заднего прохода
- •24.4.3. Парапроктит и свищи прямой кишки
- •24.4.4. Выпадение прямой кишки
- •24.5. Рак прямой кишки
- •25.1. Острая непроходимость
- •25.1.1. Обтурационная непроходимость
- •25.1.2. Странгуляционная непроходимость
- •25.1.3. Динамическая непроходимость
- •26.1. Брюшина
- •26.1.1. Перитонит
- •26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
- •26.1.1.2. Туберкулезный перитонит
- •26.1.1.3. Генитальный перитонит
- •26.1.2. Опухоли брюшины
- •26.2. Забрюшинное пространство
- •26.2.1. Повреждение тканей забрюшинного пространства
- •26.2.3. Опухоли забрюшинного пространства
- •26.2.4. Фиброз забрюшинной клетчатки
- •27.1. Гормонально-активные опухоли надпочечников
- •27.1.1. Альдостерома
- •27.1.2. Кортикостерома
- •27.1.3. Андростерома
- •27.1.5. Феохромоцитома
- •27.2. Гормонально-неактивные опухоли
- •28.1. Источники донорских органов
- •28.2. Иммунологические основы пересадки органов
- •28.3. Реакция отторжения пересаженного органа
- •28.5. Трансплантация почек
- •28.6. Трансплантация поджелудочной железы
- •28.7. Трансплантация сердца
- •28.8. Пересадка сердце—легкие
- •28.9. Трансплантация печени
- •28.10. Трансплантация легких
- •28.11. Трансплантация тонкой кишки
- •28.12. Врачебный долг и трансплантология
21.4. Опухоли тонкой кишки
Хотя протяженность тонкой кишки составляет 80 %, а площадь слизи стой оболочки — 90 % соответствующих показателей желудочно-кишечного тракта, ее доброкачественные опухоли встречаются с частотой всего 3—6 %, а злокачественные — 1 % всех новообразований пищеварительной системы.
Опухоли тонкой кишки чаще наблюдаются у мужчин, средний возраст которых 62 года при доброкачественных новообразованиях и 58 лет — при злокачественных. Аденокарциному обычно диагностируют на 7-й декаде жизни, карциноид и лейомиосаркому — на 6-й. Самой частой злокачествен ной опухолью тонкой кишки у детей является лимфома. Обнаружение рака тонкой кишки возрастает в последние десятилетия параллельно росту рака ободочной кишки.
Относительная редкость опухолей тонкой кишки может быть объяснена высокой скоростью гастроцекального транзита по сравнению со скоростью калового потока, относительно низкой концентрацией потенциальных кан церогенов в тонкокишечном химусе, высоким содержанием иммуноглобу линов А в стенке и просвете тонкой кишки.
Факторами риска по развитию опухолей тонкой кишки считают иммунодефицитные состояния (болезнь Крона, хроническая ВИЧ-инфекция), ау тоиммунные болезни (ревматоидный артрит, гранулематоз Вегенера, сис темная красная волчанка), целиакию (глютеиновую энтеропатию), вирус ную инфекцию (цитомегаловирус, вирус Эпштейна—Барр), приводящих к снижению секреции иммуноглобулина А.
Около 75 % всех опухолей тонкой кишки составляют доброкачественные новообразования, среди которых чаще всего выявляют лейомиому (30— 35 %), аденому (20—22 %), липому (14—16 %), гемангиому (12 %), фиброму (6 %). Из злокачественных опухолей чаще всего обнаруживают аденокарци ному (40—50 %), карциноид (30 %), лимфому (14 %) и саркому (11 %). Опу холи могут располагаться в любом отделе тонкой кишки, но их находят пре имущественно в начальном отделе тощей и в терминальном отделе под вздошной кишки.
Клиническая картина и диагностика. Доброкачественные опухоли у 80 % больных протекают бессимптомно, а у 20 % наблюдают неспецифичные и вариабельные признаки. Чаще всего это признаки осложнений: анемия как отражение оккультного кровотечения (10—12 %) или хроническая (реже острая) кишечная непроходимость.
Злокачественные опухоли протекают бессимптомно у 10—12 % больных. В большинстве случаев больные отмечают анорексию, потерю массы тела, боль в животе. Выраженность и характер боли зависят от размеров опухоли, ее местоположения, стадии процесса, осложнений (непроходимость, перфо рация). Тупая давящая боль бывает при давлении на окружающие органы массивных опухолей (лимфома, саркома). Схваткообразная боль появляется при частичной непроходимости кишечника (циркулярная аденокарцинома). Полную непроходимость чаще всего вызывают аденокарцинома и карцино ид. Симптомы острого живота встречаются при перфорации опухоли (ха рактерно для лимфомы).
Самым частым осложнением злокачественных опухолей тонкой кишки считают кровотечение. В то же время опухоли тонкой кишки составляют всего лишь 0,2 % больных с профузными кровотечениями из верхних отде лов пищеварительного тракта. Злокачественные опухоли вызывают как ок культные, так и профузные кровотечения.
Пальпировать опухоль в животе чаще всего удается при лимфомах и
616
лейомиосаркомах, которые достигают больших размеров. Для лимфом ха рактерны признаки мальабсорбции и стеатореи.
Карциноидная опухоль проявляется характерным симптомокомплексом (диарея, прилив крови, правожелудочковая недостаточность, бронхоспазм) при наличии метастазов в печень.
В связи с отсутствием специфических симптомов у большинства пациен тов проходит длительный срок от начала клинических проявлений до поста новки диагноза: у одной трети больных — до 6 мес, у второй — от 6 до 12 мес, еще у 30 % — от 1 года до 5 лет. При карциноидной опухоли этот срок иногда продлевается до 9 лет.
Важная роль в диагностике опухолей тонкой кишки принадлежит рент генологическому исследованию (зондовая энтерография, исследование пас сажа контрастного вещества, ирригография при рефлюксе контраста в тон кую кишку), позволяющему поставить диагноз до операции 50 % больных.
Целесообразно использовать также другие методы лучевой диагностики: УЗИ, компьютерную томографию, селективную ангиографию. Энтероскопия позволяет осмотреть начальный отдел тощей кишки, а колоноскопия — терминальный отдел подвздошной. Для диагностики карциноидной опухо ли используют исследование крови (на содержание серотонина) и мочи (на измерение суточного дебита 5-оксииндолилуксусной кислоты). Благодаря тому, что 90 % нейроэндокринных опухолей органов пищеварения и их ме тастазы имеют соматостатиновые рецепторы, для топической диагностики гормонально-активной опухоли можно использовать октреотид (синтетиче ский соматостатин), меченный И11п.
Лечение. При определении тактики лечения имеет значение стадия раз вития злокачественной опухоли.
Стадии аденокарциномы тонкой кишки:
А — опухоль ограничена подслизистым слоем, нет метастазов в регио нальные лимфатические узлы;
81 — прорастает до мышечного слоя, нет метастазов в лимфатические узлы;
82 — прорастает до серозного покрова, нет метастазов в лимфатические узлы;
С1 — В1 с метастазами в лимфатические узлы; С2 — В2 с метастазами в лимфатические узлы; D — отдаленные метастазы.
Стадии лимфомы тонкой кишки:
I — опухоль в стенке тонкой кишки;
II— вовлечены региональные лимфатические узлы;
III— вовлечены неудалимые при операции отдаленные лимфатические - узлы;
IV ~ распространяется на другие органы.
В связи с тем что характер опухоли (доброкачественный или злокачест венный) на основании обследования больного, как правило, нельзя устано вить, а проявления заболевания (чаще всего осложнения) у большинства больных угрожают их жизни ("злокачественное" течение вне зависимости от структуры опухоли), уже сам факт обнаружения опухоли тонкой кишки яв ляется показанием к хирургическому лечению.
Операция заключается в резекции пораженного участка кишки (при зло качественных опухолях с клиновидной резекцией брыжейки и удалением региональных лимфатических узлов). При невозможности или нецелесооб разности (вследствие локорегионального или отдаленного метастазирования) удаления злокачественной опухоли выполняют паллиативную опера-
617
цию — обходной энтероэнтероанастомоз для ликвидации или предупрежде ния кишечной непроходимости. При MALT-оме (лимфоме) тонкой кишки применяют химио- и лучевую терапию.
Результаты лечения: 5-летняя переживаемость больных аденокарциномой составляет в среднем 25—35 %, карциноидом — 60 %, лимфомой — 40-50 %, саркомой — 25—30 %.
21.5. Кишечные свищи
Кишечный свищ — сообщение просвета кишки с поверхностью тела или с просветом другого полого органа.
Классификация кишечных свищей
I.По времени возникновения: врожденные, приобретенные.
II. По этиологии: травматические, наложенные с лечебной целью, воз никшие при заболеваниях тонкой кишки.
III. По функции: полные, неполные.
IV. По характеру свища: губовидные, трубчатые.
V. По уровню расположения на кишке: высокие, низкие, смешанные. VI. По наличию осложнений: неосложненные, осложненные.
VII. По количеству: одиночные и множественные.
Свищи тонкой кишки могут быть врожденными (например, при незаращении желточного протока) и приобретенными. Приобретенные свищи возникают в результате травмы, болезней (дивертикулез толстой кишки, бо лезнь Крона), операций, при которых свищ накладывают с лечебной целью (еюностомия при неоперабельном тотальном раке желудка, колостомия при острой обтурационной кишечной непроходимости на фоне рака сигмовид ной кишки).
Свищи могут развиться в результате длительного стояния тампонов и
дренажей в брюшной полости, несостоятельности швов тонкой или толстой
кишки.
Свищ, соединяющий просвет кишки с поверхностью тела, называют на ружным, один орган с другим — внутренним. При полном свище все кишеч ное содержимое изливается наружу, при неполном — часть его проходит в от водящую петлю кишки. Если свищ открывается непосредственно на поверх ности тела и слизистая оболочка кишки сращена с кожей, это состояние на зывают губовидным свищом. Когда между кишкой и поверхностью тела име ется ход, это — трубчатый свищ.
Свищи, расположенные на двенадцатиперстной и тощей кишке, относят к высоким, на подвздошной и толстой — к низким.
Возникающие в организме изменения связаны с потерей через свищ бел ков, жиров, углеводов, витаминов, воды, электролитов и ферментов. Чем оральнее расположен свищ, тем больше эти потери и тем более выражены нарушения обмена веществ и водно-электролитного баланса. На коже во круг свища может возникать мацерация (дерматит). К местным осложнени ям относят абсцессы, флегмону брюшной стенки, гнойные или каловые за теки. Кроме того, могут возникать выпадения кишки, парастомальные гры жи, кровотечения из свища, энтерит (колит). К общим осложнениям отно сят кахексию, почечную и печеночную недостаточность.
Клиническая картина и диагностика. Наружные тонкокишечные свищи проявляются выделением жидкого тонкокишечного содержимого. Из сви-
618
щей толстой кишки выделяются кал и газы. Локализацию свища, его функ цию и уровень расположения уточняют во время рентгенологического ис следования. При тонкокишечных свищах контрастное вещество вводят че рез рот и следят за его пассажем, при толстокишечных — через прямую кишку (ирригоскопия). Важным способом диагностики является фистулография, при которой водорастворимое контрастное вещество вводят в на ружное отверстие свища.
При трубчатых свищах двенадцатиперстной, тощей и подвздошной ки шки обычно проводят консервативное лечение: калорийное парентеральное
иэнтеральное (зондовое) питание, коррекцию нарушений обмена веществ
иводно-электролитных расстройств, окклюзию свища с помощью различ ных устройств (пелоты, обтураторы), уход за кожей вокруг свища. У ряда больных положительного результата достигают при проведении полного па рентерального питания. В целом курс консервативной терапии дает эффект
у30—40 % больных при его продолжительности 1—1,5 мес. Неэффективность консервативного лечения свища двенадцатиперстной
кишки после резекции желудка может быть обусловлена дуоденостазом, синдромом приводящей петли, что требует проведения реконструктивной операции. При свищах нисходящей ветви двенадцатиперстной кишки из-за несостоятельности билиодигестивного анастомоза или травмы, сопровож дающихся значительными потерями желчи и содержимого кишки, показана операция на отключение двенадцатиперстной кишки, однако прогноз у этой категории больных, особенно при инфрапапиллярных свищах, сомни тельный.
При губовидных и длительно незаживающих свищах тонкой кишки по казано хирургическое лечение. При неполных трубчатых и губовидных сви щах целесообразно использовать внебрюшинные методы их закрытия, при остальных видах свищей методом выбора является лапаротомия с внутрибрюшинной резекцией участка кишки, несущей свищ, и наложением ана стомоза между приводящей и отводящей петлями по типу конец в конец.
При губовидных свищах толстой кишки прибегают к операциям, вариант которых зависит от типа свища (полный или неполный). При небольших неполных губовидных свищах используют внебрюшинные способы их за* крытия. Для этого выделяют стенку кишки в зоне свища и ушивают дефект двухрядным швом. При больших неполных и при полных губовидных сви щах показано применение внутрибрюшных способов закрытия. С этой це лью выделяют кишку по всему периметру свища, выводят ее в рану и уши вают свищевое отверстие (при неполных свищах) или накладывают анасто моз (при полных свищах). При множественных свищах, расположенных на одной кишечной петле, целесообразно резецировать ее и наложить ана стомоз.
21.6- Синдром "короткой кишки"
Синдром возникает после различных операций с резекцией тонкой киш ки, производимых по поводу болезни Крона, травмы, опухоли, тонкоки шечной непроходимости, острой мезентериальной ишемии, радиационных поражений.
Развитие синдрома зависит от длины резецированного участка тонкой кишки, а особенности клинической картины — от того, какая кишка (тощая или подвздошная) была резецирована, сохранился ли илеоцекальный клапан.
Условием ддя развития синдрома "короткой кишки" служит удаление бо-
619
лее 25 % длины тонкой кишки. Несмотря на возникающие компенсаторные изменения (гипертрофия и гиперплазия слизистой оболочки оставшейся части кишки), у большинства больных отмечаются диарея и мальабсорбция. Специфические дефициты из-за нарушения всасывания нутриентов зависят от места резекции.
После резекции тощей кишки нарушается всасывание жиров, витами нов, железа, цинка, кальция; возникает гиперсекреция желудочного сока (нарушение кишечной фазы регуляции желудочной секреции), секреторная диарея, возрастает риск образования пептической язвы, нарушение выделе ния секретина и холецистокинина, страдает панкреатическая и билиарная секреция, возникает дефицит фолиевой кислоты.
При резекции более 50 см подвздошной кишки наблюдается дефицит ви тамина В12 из-за уменьшения пула рецепторов "внутренний фактор Кастла- В12". Если резецируют более 100 см подвздошной кишки, мальабсорбция и диарея возникают из-за прогрессирующих потерь при всасывании желчных кислот, которые печень не в состоянии восполнить. Если резецируют менее 100 см подвздошной кишки, потери желчных кислот при всасывании вос полняются посредством их синтеза в печени. Но повышение концентрации желчных кислот в содержимом толстой кишки стимулирует секрецию воды и электролитов колоноцитами, что и приводит к диарее. Оба варианта ре зекции нарушают энтерогепатическую циркуляцию желчных кислот. В свя зи с уменьшением площади поверхности слизистой оболочки, как правило, нарушается всасывание жирных кислот, аминокислот, углеводов. Потери жидкости достигают 4—6 л в сутки, развивается дефицит жирорастворимых витаминов.
В случае резекции илеоцекального отдела формируются условия для рефлюкса толстокишечного содержимого в тонкую кишку и развития синдрома микробной контаминации тонкой кишки.
Клиническая картина и диагностика. Выделяют следующие фазы заболе вания: острый период (от нескольких недель до нескольких месяцев), фаза субкомпенсации (от полугода до 2 лет), фаза адаптации (через 2 года и более после операции).
Острый период характеризуется преимущественной потерей жидкости и электролитов (до 6 л в сутки).
В более поздние сроки после операции наблюдают прогрессирующее сни жение массы тела вплоть до истощения, хронический авитаминоз, микроэле ментную недостаточность, которые проявляются общей слабостью, сонливо стью, парестезиями, дерматитом, анемией. В связи с истощением запаса желчных кислот возможно развитие холелитиаза. На фоне дегидратации и гипероксалатурии появляется уролитиаз.
По выраженности клинических проявлений выделяют легкую, среднюю и тяжелую степени синдрома "короткой кишки".
При легкой степени его выраженности больных беспокоят боли в животе неопределенной локализации, метеоризм, периодически диарея. Дефицит массы тела до 5 кг без тенденции к его снижению.
При средней степени выраженности имеются стойкие нарушения функ ции кишечника: метеоризм, боли в животе, диарея до 5 раз в сутки, масса тела снижается на 5—10 кг.
Тяжелая степень синдрома "короткой кишки" характеризуется значи тельным нарушением обмена веществ, что выражается в потере массы тела более 10 кг, наличии остеопороза, эндокринной недостаточности и безбел ковых отеков.
Лечение. В острую фазу необходимо проводить адекватную коррекцию
620
водно-электролитных нарушений, высококалорийное (до 3000 ккал/еут) па рентеральное и энтеральнос питание сбалансированными диетами (энпитама).
На этапе хронической фазы синдрома "короткой кишки" показано дроб ное питание (частое и малыми порциями) с исключением молока и сахара и ограничением жира и высоким содержанием пектина. Для регуляции час тоты и характера стула применяют имодиум, холестирамин (связывает желчные кислоты), антисекреторы (блокаторы Н2 рецепторов гистамина) — при секреторной диарее, сочетая с парентеральным введением микроэле ментов, водо- и жирорастворимых витаминов, а также витамина BJ2.
Пектиновые добавки к пище замедляют эвакуацию из желудка, связыва ют желчные кислоты, замедляют гастроцекальный транзит, стимулируют пролиферацию клеток слизистой оболочки тонкой кишки.
Профилактика. Адаптация больного и его реабилитация протекают быст рее и легче, если во время операции сохраняют илеоцекальный клапан, про ксимальные 20—40 см тощей кишки и дистальные 20—40 см подвздошной кишки. Поэтому во время любой операции, связанной с резекцией или шунтированием (выключением) тонкой кишки, необходимо стремиться со хранить больному "каждый сантиметр" жизнеспособной кишки.
Глава 22. ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
Червеобразный отросток (аппендикс) у детей является своеобразным коническим диверти кулом слепой кишки, образовавшимся в процессе эмбрионального развития. В процессе роста он удлиняется и принимает вид полой тонкой трубки. Его основание всегда располагается на заднемедиальной стенке слепой кишки, на 2,5 см ниже илеоцекального клапана, там, где схо дятся три ленты продольных мышц.
Локализация отростка в брюшной полости зависит от положения купола слепой кишки (рис. 22.1). Он может находиться под печенью, в малом тазу в правой или левой подвздошных областях. Червеобразный отросток фиксирован лишь в области основания, в то время как его верхушка может, как часовая стрелка, располагаться в любой точке окружности.
Выделяют следующие положения отростка: медиальное (над или под подвздошной киш кой) — 7—9 %; промонториальное (у мыса крестца) — 4—8 %, тазовое (в малом тазу, соседст вуя с мочевым пузырем, прямой кишкой, маткой и ее придатками) — 15—20 %. Нередко его находят лежащим вдоль подвздошных сосудов — 2—4 % или между наружной стенкой слепой кишки и париетальной брюшиной бокового канала — 3—5 %, чаще — позади слепой кишки (ретроцекально) — 12—15 %. Ретроцекальное положение в свою очередь подразделяют на интраперитонеальное (9—10 %), ретроперитонеальное (3—5 %) и интрамуральное (в стенке сле пой кишки) — ОД %. При высоком положении слепой кишки аппендикс может располагаться подпеченочно, достигая нижней поверхности правой доли печени и дна желчного пузыря — 0,4-2,0 %.
При колоптозе слепая кишка вместе с червеобразным отростком находится в малом тазу. Вслед ствие порока развития (мальротация, незавершенный поворот кишечника) слепая кишка и отрос ток могут располагаться впереди желудка под печенью, а при обратном расположении внутренних органов (situs viscerus inversus) — в левой подвздошной ямке (ОД % наблюдений). Левостороннее положение может быть обусловлено и мобильной слепой кишкой, имеющей длинную брыжейку.
Червеобразный отросток имеет форму цилиндра диаметром 6—8 мм. Его длина варьирует от 1 до 30—40 см (в среднем 5—10 см).
Описаны аномалии аппендикса: удвоение (полное и частичное) и утроение, причем полное удвоение отростка может сопровождаться еще и удвоением слепой кишки, а утроение связано, как правило, с множественными аномалиями развития других органов и систем.
Чаще всего отросток со всех сторон покрыт брюшиной (интраперитонеальное расположе ние) и имеет брыжейку, в которой проходят сосуды (a. appendicularis, сопровождающие ее вены и лимфатические сосуды) и нервы (ветви верхнего брыжеечного сплетения). Редко брыжейка отсутствует, и тогда сосуды и нервы проходят под висцеральной брюшиной.
621
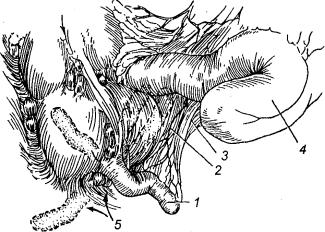
У женщин от основания отростка к правой широкой связке матки идет складка брюшины (lig. appendicoovaricum, связка Кладо), в которой прохо дят лимфатические и кровеносные со суды. Это создает анатомические усло вия для распространения инфекции с больного органа на здоровый.
Стенка червеобразного отростка состоит из серозного, мышечного, подслизистого и слизистого слоев. Се розный покров переходит на него со слепой кишки, мышечная оболочка также является продолжением ее про дольных и циркулярных мышц. Подслизистый слой образует соединитель ная ткань, в которой проходят крове носные и лимфатические сосуды.
В подслизистом слое имеется боль шое количество лимфатических фол ликулов, появляющихся через 2 нед после рождения. Затем число их про грессивно возрастает, достигая 200— 600 к 10—20 годам. Иногда фолликулы могут сливаться между собой, образуя разной величины фолликулярные
бляшки ("Аппендикс — миндалина брюшной полости", — Сали). После 30 лет количество фол ликулов уменьшается, а к 60 годам они полностью исчезают. Прогрессирующая атрофия лимфоидной ткани протекает одновременно с фиброзом стенки отростка и частичной или полной облитерацией его просвета.
Слизистая оболочка отростка выстлана цилиндрическим эпителием, имеет множество складок, образуя глубокие крипты и лакуны. На ее поверхности открываются многочисленные протоки трубчатых желез, вырабатывающих слизь.
Червеобразный отросток сообщается со слепой кишкой узким отверстием, имеющим ино гда полулунные складки слизистой оболочки — заслонки Герлаха, играющие роль клапана. При их отсутствии и щелевидном сужении просвета в области основания отросток плохо опо рожняется от попавшего в него кишечного содержимого ("Аппендикс — мусорный ящик брюшной полости").
Кровоснабжение червеобразного отростка осуществляется из a.ileocolica, являющейся вет вью a.mesenterica sup. Конечная ее ветвь — артерия червеобразного отростка (a.appendicularis) — отходит обычно одним, реже несколькими стволиками и проходит в его брыжейке. Важно от метить, что сама аппендикулярная артерия и ее ветви в 60 % случаев являются функционально сосудами конечного типа, т. е. не имеют анастомозов даже с соседними ветвями подвздошноободочной артерии.
Отток венозной крови происходит через v.ileocolica, по которой кровь оттекает в верхнюю брыжеечную, а затем — в воротную вену.
Лимфоотток из отростка осуществляется в подвздошные лимфатические узлы, располо женные в области илеоцекального угла, затем •— в узлы корня брыжейки тонкой кишки. Име ется развитая сеть анастомозов с лимфатическими узлами других областей (парааортальных и расположенных по ходу нижней брыжеечной артерии).
Аппендикс иннервируют веточки блуждающего нерва и ветви симпатических нервов, иду щих от чревного и верхнебрыжеечного сплетений. Мейсснеровское и ауэрбаховское сплетения, расположенные в стенке отростка, осуществляют автономное обеспечение моторной и секре торной функций.
Значительное количество кровеносных, лимфатических и нервных элементов в стенке от ростка свидетельствует о его активном функционировании. Считают, что он является рецепторным органом, контролирующим по принципу обратной связи полноту ферментного расще пления продуктов питания путем оценки степени антигенности химуса.
Предполагают, что лимфоидная ткань в его стенке имеет способность к антителообразованию, нейтрализации, выведению или расщеплению антигенов (иммунокомпетентная функция).
На практике целесообразно выделять илеоцекальный отдел кишечника, расположенный на границе тонкой и толстой кишки. Он включает терминальный отдел подвздошной кишки, ап пендикс, слепую кишку и илеоцекальный клапан (баугиниева заслонка), представляющий со бой две складки слизистой оболочки, препятствующие рефлюксу содержимого толстой кишки в тонкую.
622
