
- •2.1. Видеоэндоскопическая хирургия
- •2.1.1. Видеолапароскопическая хирургия
- •2.1.2. Торакоскопическая хирургия
- •2.2. Интервенционная радиология
- •3.1. Пороки развития
- •3.2. Повреждения органов шеи
- •3.3. Абсцессы и флегмоны
- •3.4. Лимфаденит (специфический и неспецифический)
- •3.5. Опухоли шеи
- •4.1. Методы исследования
- •4.2. Заболевания щитовидной железы
- •4.2.2. Токсическая аденома (болезнь Пламмера)
- •4.2.3. Многоузловой токсический зоб
- •4.2.4. Эндемический зоб (йоддефицитные заболевания)
- •4.2.5. Спорадический зоб (простой нетоксический зоб)
- •4.2.6. Аберрантный зоб
- •4.2.7. Тиреоидиты
- •4.2.8. Гипотиреоз
- •4.3. Опухоли щитовидной железы
- •4.3.2. Злокачественные опухоли
- •4.4. Паращитовидные железы
- •4.4.1. Заболевания паращитовидных желез
- •4.4.1.1. Гиперпаратиреоз
- •4.4.1.2. Гипопаратиреоз
- •5.1. Методы исследования
- •5.3. Повреждения молочных желез
- •5.4. Воспалительные заболевания
- •5.4.1. Неспецифические воспалительные заболевания
- •5.5. Дисгормональные дисплазии молочных желез
- •5.5.1. Мастопатия
- •5.5.2. Выделения из сосков
- •5.5.4. Гинекомастия
- •5.6. Опухоли молочной железы
- •5.6.1. Доброкачественные опухоли
- •5.6.2. Злокачественные опухоли
- •5.6.2.2. Рак молочной железы in situ
- •5.6.2.3. Рак молочной железы у мужчин
- •5.6.2.4. Саркома молочной железы
- •6.1. Методы исследования
- •6.2. Грудная стенка
- •6.2.1. Врожденные деформации грудной клетки
- •6.2.2. Повреждения грудной клетки
- •6.2.3. Воспалительные заболевания
- •6.2.4. Специфические хронические воспалительные заболевания грудной стенки
- •6.2.5. Опухоли грудной стенки
- •6.3. Трахея
- •6.3.1. Пороки развития
- •6.3.2. Травматические повреждения
- •6.3.4. Стенозы трахеи
- •6.3.5. Пищеводно-трахеальные свищи
- •6.3.6. Опухоли трахеи
- •6.4. Легкие. Бронхи
- •6.4.1. Пороки развития бронхиального дерева и легочной паренхимы
- •6.4.2. Пороки развития сосудов легких
- •6.4.3. Воспалительные заболевания
- •6.4.3.1. Абсцесс легкого
- •6.4.3.2. Гангрена легкого
- •6.4.3.3. Хронический абсцесс легкого
- •6.4.4. Специфические воспалительные заболевания
- •6.4.4.1. Туберкулез легких
- •6.4.4.2. Сифилис легких
- •6.4.4.3. Грибковые заболевания легких (микозы)
- •6.4.4.4. Актиномикоз легких
- •6.4.5. Бронхоэктатическая болезнь
- •6.4.6. Кисты легких
- •6.4.7. Эхинококкоз легких
- •6.4.8. Опухоли легких
- •6.4.8.1. Доброкачественные опухоли
- •6.4.8.2. Злокачественные опухоли
- •6.5.1. Травматические повреждения
- •6.5.2. Воспалительные заболевания плевры
- •6.5.2.1. Экссудативный неинфекционный плеврит
- •6.5.2.2. Острая эмпиема плевры
- •6.5.2.3. Хроническая эмпиема
- •6.5.3. Опухоли плевры
- •6.5.3.1. Первичные опухоли плевры
- •6.5.3.2. Вторичные метастатические опухоли
- •7.1. Методы исследования
- •7.2. Врожденные аномалии развития
- •7.3. Повреждения пищевода
- •7.4. Инородные тела пищевода
- •7.5. Химические ожоги и рубцовые сужения пищевода
- •7.6. Нарушения моторики пищевода
- •7.6.1. Ахалазия кардии (кардиоспазм)
- •7.6.2. Халазия (недостаточность) кардии
- •7.7. Рефлюкс-эзофагит (пептический эзофагит)
- •7.8. Дивертикулы пищевода
- •7.9. Опухоли пищевода
- •7.9.1. Доброкачественные опухоли и кисты
- •7.9.2. Злокачественные опухоли
- •7.9.2.2. Саркома
- •8.1. Методы исследования
- •8.2. Повреждения диафрагмы
- •8.3. Диафрагмальные грыжи
- •8.4. Грыжи пищеводного отверстия диафрагмы
- •8.5. Релаксация диафрагмы
- •9.1. Методы исследования
- •9.2. Острый живот
- •9.3. Травмы живота
- •9.4. Заболевания брюшной стенки
- •9.5. Опухоли брюшной стенки
- •10.1.1. Паховые грыжи
- •10.1.2. Бедренные грыжи
- •10.1.3. Эмбриональные грыжи
- •10.1.4. Пупочные грыжи
- •10.1.5. Грыжи белой линии живота
- •10.1.7. Редкие виды грыж живота
- •10.1.8. Осложнения наружных грыж живота
- •10.2. Внутренние грыжи живота
- •11.1. Методы исследования
- •11.2. Пороки развития
- •11.4. Химические ожоги и рубцовые стриктуры желудка
- •11.5. Повреждения желудка и двенадцатиперстной кишки
- •11.6.1.2. Перфорация язвы
- •11.6.1.3. Пилородуоденальный стеноз
- •11.6.1.4. Пенетрация язвы
- •11.7. Острые язвы
- •11.9. Опухоли желудка и двенадцатиперстной кишки
- •11.9.2. Злокачественные опухоли желудка
- •11.9.2.1. Рак желудка
- •11.9.2.2. Саркома желудка
- •11.9.2.3. Лимфома желудка
- •11.9.3. Опухоли двенадцатиперстной кишки
- •12.1. Специальные методы исследования
- •12.2. Пороки развития
- •12.3. Травмы печени
- •12.4. Абсцессы печени
- •12.4.1. Бактериальные абсцессы
- •12.4.2. Паразитарные абсцессы
- •12.5. Паразитарные заболевания печени
- •12.5.2. Альвеококкоз
- •12.5.3. Описторхоз
- •12.6. Непаразитарные кисты печени
- •12.8.1. Доброкачественные опухоли
- •12.8.2. Злокачественные опухоли
- •12.9. Синдром портальной гипертензии
- •12.10. Печеночная недостаточность
- •13.1. Специальные методы исследования
- •13.3. Повреждения желчных путей
- •13.4. Желчнокаменная болезнь
- •13.4.1. Хронический калькулезный холецистит
- •13.4.2. Острый холецистит
- •13.5. Бескаменный холецистит
- •13.6. Постхолецистэктомический синдром
- •13.7. Опухоли желчного пузыря и желчных протоков
- •13.8. Желтуха
- •14.1. Аномалии и пороки развития
- •14.2. Повреждения поджелудочной железы
- •14.4. Хронический панкреатит
- •14.5. Кисты и свищи поджелудочной железы
- •14.6. Опухоли поджелудочной железы
- •14.6.1. Доброкачественные опухоли
- •14.6.2. Злокачественные опухоли
- •14.6.2.1. Рак поджелудочной железы
- •14.6.3. Нейроэндокринные опухоли
- •15.1. Пороки развития
- •15.2. Повреждения селезенки
- •15.3. Заболевания селезенки
- •15.4. Гиперспленизм
- •16.1. Повреждения средостения
- •16.2. Воспалительные заболевания
- •16.2.2. Послеоперационный медиастинит
- •16.2.3. Склерозирующий (хронический) медиастинит
- •16.3. Синдром верхней полой вены
- •16.4. Опухоли и кисты средостения
- •16.4.1. Неврогенные опухоли
- •16.4.2. Тимомы
- •16.4.3. Дизэмбриогенетические опухоли
- •16.4.5. Лимфоидные опухоли
- •16.4.6. Кисты средостения
- •17.1. Специальные методы исследования
- •17.2. Обеспечение операций на сердце и крупных сосудах
- •17.3. Ранения сердца и перикарда
- •17.4. Врожденные пороки сердца
- •17.4.1. Врожденные аномалии расположения сердца и магистральных сосудов
- •17.4.1.1. Стеноз легочного ствола (изолированное сужение легочной артерии)
- •17.4.1.2. Врожденный стеноз устья аорты
- •17.4.1.3. Открытый артериальный проток
- •17.4.1.4. Дефект межпредсердной перегородки
- •17.4.1.5. Дефект межжелудочковой перегородки
- •17.4.1.6. Тетрада Фалло
- •17.5. Приобретенные пороки сердца
- •17.5.1. Стеноз левого атриовентрикулярного отверстия (митральный стеноз)
- •17.5.2. Недостаточность левого предсердно-желудочкового клапана (митральная недостаточность)
- •17.7. Хроническая ишемическая болезнь сердца
- •17.8. Постинфарктная аневризма сердца
- •17.9. Перикардиты
- •17.9.1. Острые перикардиты
- •17.9.2. Выпотные перикардиты
- •17.9.3. Хронические перикардиты
- •17.10. Нарушения ритма
- •17.10.2. Тахикардии
- •18.1. Методы исследования
- •18.3. Врожденные пороки
- •18.4. Патологическая извитость артерий (кинкинг)
- •18.5. Гемангиомы
- •18.6. Травмы артерий
- •18.7. Облитерирующие заболевания
- •18.7.1. Облитерирующий атеросклероз
- •18.7.2. Неспецифический аортоартериит
- •18.7.4. Облитерирующие поражения ветвей дуги аорты
- •18.8. Аневризмы аорты и периферических артерий
- •18.8.1. Аневризмы аорты
- •18.8.2. Аневризмы периферических артерий
- •18.8.3. Артериовенозная аневризма
- •18.9. Тромбозы и эмболии
- •18.9.1. Эмболия и тромбоз мезентериальных сосудов
- •18.10. Заболевания мелких артерий и капилляров
- •18.10.1. Диабетическая ангиопатия
- •18.10.2. Болезнь Рейно
- •19.1. Методы исследования
- •19.3. Повреждения магистральных вен конечностей
- •19.4. Хроническая венозная недостаточность
- •19.4.1. Варикозное расширение вен нижних конечностей
- •19.4.2. Посттромбофлебитический синдром
- •19.4.3. Трофические язвы венозной этиологии
- •19.5. Острый тромбофлебит поверхностных вен
- •19.6. Острые тромбозы глубоких вен нижних конечностей
- •19.7. Окклюзии ветвей верхней полой вены
- •19.8. Эмболия легочной артерии
- •20.1. Заболевания лимфатических сосудов
- •20.1.1. Лимфедема
- •20.1.2. Лимфангиомы
- •21.1. Аномалии и пороки развития
- •21.2. Травмы тонкой кишки
- •21.3. Заболевания тонкой кишки
- •21.3.1. Дивертикулы тонкой кишки
- •21.3.2. Ишемия кишечника
- •21.3.3. Болезнь Крона
- •21.4. Опухоли тонкой кишки
- •21.5. Кишечные свищи
- •21.6. Синдром "короткой кишки"
- •22.1. Острый аппендицит
- •22.1.1. Типичные формы острого аппендицита
- •22.1.2. Атипичные формы острого аппендицита
- •22.1.3. Острый аппендицит у беременных
- •22.1.4. Острый аппендицит у ВИЧ-инфицированных
- •22.1.5. Осложнения острого аппендицита
- •22.1.6. Дифференциальная диагностика
- •22.3. Опухоли червеобразного отростка
- •23.1. Аномалии и пороки развития
- •23.1.1. Болезнь Гиршпрунга (аганглионарный мегаколон)
- •23.1.2. Идиопатический мегаколон
- •23.2. Воспалительные заболевания ободочной кишки
- •23.3. Дивертикулы и дивертикулез
- •23.4. Доброкачественные опухоли
- •23.4.1. Полипы и полипоз
- •23.5. Злокачественные опухоли
- •24.1. Методы исследования
- •24.2. Врожденные аномалии
- •24.3. Травмы прямой кишки
- •24.4. Заболевания прямой кишки
- •24.4.1. Геморрой
- •24.4.2. Трещина заднего прохода
- •24.4.3. Парапроктит и свищи прямой кишки
- •24.4.4. Выпадение прямой кишки
- •24.5. Рак прямой кишки
- •25.1. Острая непроходимость
- •25.1.1. Обтурационная непроходимость
- •25.1.2. Странгуляционная непроходимость
- •25.1.3. Динамическая непроходимость
- •26.1. Брюшина
- •26.1.1. Перитонит
- •26.1.1.1. Абсцессы (отграниченный перитонит) брюшной полости и малого таза
- •26.1.1.2. Туберкулезный перитонит
- •26.1.1.3. Генитальный перитонит
- •26.1.2. Опухоли брюшины
- •26.2. Забрюшинное пространство
- •26.2.1. Повреждение тканей забрюшинного пространства
- •26.2.3. Опухоли забрюшинного пространства
- •26.2.4. Фиброз забрюшинной клетчатки
- •27.1. Гормонально-активные опухоли надпочечников
- •27.1.1. Альдостерома
- •27.1.2. Кортикостерома
- •27.1.3. Андростерома
- •27.1.5. Феохромоцитома
- •27.2. Гормонально-неактивные опухоли
- •28.1. Источники донорских органов
- •28.2. Иммунологические основы пересадки органов
- •28.3. Реакция отторжения пересаженного органа
- •28.5. Трансплантация почек
- •28.6. Трансплантация поджелудочной железы
- •28.7. Трансплантация сердца
- •28.8. Пересадка сердце—легкие
- •28.9. Трансплантация печени
- •28.10. Трансплантация легких
- •28.11. Трансплантация тонкой кишки
- •28.12. Врачебный долг и трансплантология
лечение; рецидивы — 8 %, летальность — 0,02 %. Осложнения встречаются редко.
Склеротерапия должна применяться по строгим показаниям: а) для об литерации отдельных узлов или участков расширенных вен в начальной ста дии заболевания при отрицательной пробе Троянова—Тренделенбурга; б) для облитерации отдельных узлов и мелких вен, оставшихся после удаления ос новных, наиболее крупных вен на бедре и голени; в) в виде комбинирован ного лечения (операция в сочетании со склерозированием боковых ветвей поверхностных вен на голени).
Не рекомендуется применять лечение склерозирующими растворами у больных с резко выраженным (более 1 см) расширением вен, при наличии тромбофлебита, облитерирующих и гнойничковых заболеваний.
19.4.2. Посттромбофлебитический синдром
Посттромбофлебитический синдром — симптомокомплекс, развиваю щийся вследствие перенесенного тромбоза глубоких вен нижних конечно стей. Он представляет собой типичную разновидность хронической веноз ной недостаточности, проявляющейся вторичным варикозным расширени ем вен, стойкими отеками, трофическими изменениями кожи и подкожной клетчатки голени. Согласно статистическим данным, в различных странах этим заболеванием страдает 1,5—5 % населения.
Патогенез. Формирование посттромбофлебитического синдрома связано с судьбой тромба, образовавшегося в просвете пораженной вены и не под вергшегося лизису в течение ближайшего времени. Наиболее частым исхо дом тромбозов глубоких вен является частичная или полная реканализация тромба, утрата клапанного аппарата, реже облитерация глубоких вен. Про цесс организации тромба начинается со 2—3-й недели от начала заболева ния и заканчивается частичной или полной его реканализацией в сроки от нескольких месяцев до 3—5 лет. В результате воспалительных изменений вена превращается в ригидную склерозированную трубку с разрушенными клапанами. Вокруг нее развивается паравазальный сдавливающий фиброз. Грубые органические изменения клапанов и стенки вены ведут к рефлюксу крови сверху вниз, значительному повышению венозного давления в венах голени (венозная гипертензия), тяжелым нарушениям венозного кровотока в конечности, проявляющимся в виде рефлюкса крови по коммуникантным венам из глубоких в поверхностные вены. Высокое давление и стаз крови в венах голени приводят к нарушению лимфовенозной микроциркуляции, повышению проницаемости капилляров, отеку тканей, склерозу кожи и подкожной клетчатки (липосклероз), некрозу кожи и формированию тро фических язв венозной этиологии.
Клиническая картина. В зависимости от преобладания тех или иных симптомов различают четыре клинические формы посттромбофлебитиче ского синдрома: отечно-болевую, варикозную, язвенную (рис. 19.6) и сме шанную.
Основными симптомами являются чувство тяжести и боль в пораженной конечности, усиливающаяся при длительном пребывании на ногах. Боль тя нущая, тупая, лишь изредка бывает интенсивной, успокаивается в положе нии больного лежа с приподнятой ногой. Нередко больных беспокоят судо роги икроножных мышц во время длительного стояния и в ночное время. Иногда самостоятельные боли в конечности отсутствуют, но появляются при пальпации икроножных мышц, надавливании на внутренний край по-
19* |
579 |

Рис. 19.7. Частичная реканализация про света бедренной вены при посттромбофлебитическом синдроме (сонограмма).
1 — бедренная артерия; 2 — бедренная вена; 3 — тромботические массы.
дошвы или сдавливании тканей между берцовыми костями. Отеки обычно возникают к концу дня; после ночного отдыха с возвы шенным положением ног они уменьшаются, но полностью не исчезают. При сочетанном пора жении подвздошных и бедренных вен отек захватывает всю конеч ность, при поражении бедренноподколенного сегмента — только стопу и голень; при вовлечении в
патологический процесс берцовых вен — область лодыжек и нижней трети голени.
У 65—70 % больных развивается в т о р и ч н о е |
в а р и к о з н о е рас |
|||
ш и р е н и е |
п о д к о ж н ы х |
в е н . Для большинства больных типичным |
||
я в л я е т с я |
р а с с ы п н о й |
тип |
р а с ш и р е н и я |
б о к о в ы х ветвей |
о с н о в н ы х |
в е н о з н ы х с т в о л о в |
на голени и стопе. Сравнительно ред |
||
ко наблюдается расширение основных венозных стволов. Варикозное расши рение вен наиболее часто развивается в случае реканализации глубоких вен.
Для оценки состояния глубоких вен при посттромбофлебитическом син дроме наряду с описанными выше пробами на проходимость глубоких вен (маршевая проба Дельбе—Пертеса и проба Пратта-1) успешно применяется у л ь т р а з в у к о в о е д у п л е к с н о е сканирование. В случае реканапизации глубокой вены в просвете ее можно увидеть неоднородные тромботи ческие массы различной степени организованности (рис. 19.7).
При ц в е т о в о м к а р т и р о в а н и и в области тромба выявляются один или несколько каналов с кровотоком. Сегментарная окклюзия харак теризуется отсутствием кровотока, просвет оказывается заполненным орга низованными тромботическими массами. В зоне расположения облитерированной вены выявляются множественные коллатерали. Над облитерпрованными венами допплеровский сигнал от кровотока не регистрируется. Коллатеральный кровоток дистальнее зоны окклюзии магистральных вен
580
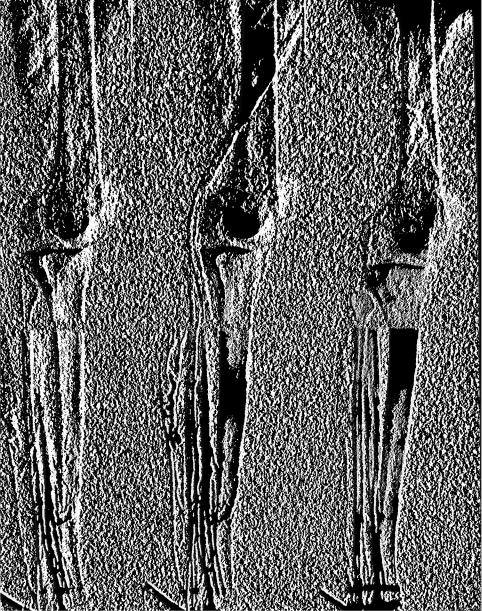
Рис. 19.8. Посттромбофлебитический синдром. Несостоятельность клапанного аппарата глу боких и перфорантных вен. Флебограмма.
имеет так называемый монофазный характер, не реагирует на дыхание и
пробу Вальсальвы.
Ф у н к ц и о н а л ь н о - д и н а м и ч е с к а я ф л е б о г р а ф и я при хрони ческой венозной недостаточности, вызванной постфлебитическим синдро мом, имеет ограниченное применение. При реканализации глубоких вен го лени на флебограмме видны неровности контуров вен. Часто заметен рефлюкс контрастного вещества из глубоких вен через расширенные коммуникантные вены в поверхностные (рис. 19.8). Отмечается замедление эвакуа ции контрастного вещества из вен при выполнении нескольких упражнений с поднятием на носки. Подозрение на поражение бедренной или подвздош-
581

Рис. 19.9. Проксимальная селективная флебограмма.
а — норма; б — облитерация подвздошных вен; в — несостоятельность клапана бедренной вены.
ных |
вен делает необходимым выполнение т а з о в о й флебографии |
(рис. |
19.9). Отсутствие контрастирования подвздошных вен свидетельствует |
об их облитерации. Обычно при этом выявляются расширенные венозные коллатерали, через которые осуществляется отток крови из пораженной ко нечности.
Аналогичную флебографическую картину можно наблюдать при магнит но-резонансной флебографии илеофеморального венозного сегмента.
Дифференциальная диагностика. В первую очередь следует дифференци ровать первичное варикозное расширение вен от вторичного, наблюдаю щегося при посттромбофлебитическом синдроме. Для посттромбофлебитического синдрома характерны указания в анамнезе на перенесенный тромбоз глубоких вен, "рассыпной" тип варикозного расширения вен, большая выраженность трофических расстройств, дискомфорт и боли при попытке носить эластичные бинты или чулки, сдавливающие поверхност ные вены.
Подтверждают диагноз результаты функциональных проб (маршевая Дельбе—Пертеса и Пратта-1), а также указанные выше инструментальные исследования.
Необходимо исключить компенсаторное варикозное расширение по верхностных вен, вызванное сдавлением подвздошных вен опухолями, ис ходящими из органов брюшной полости и таза, тканей забрюшинного про странства, врожденными заболеваниями — артериовенозными дисплазиями и флебоангиодисплазиями нижних конечностей. Аневризматическое рас ширение большой подкожной вены в зоне овальной ямки может быть при нято за грыжу (см. "Грыжи живота").
Отеки пораженной конечности при посттромбофлебитическом синдроме необходимо дифференцировать от отеков, развивающихся при заболевани ях сердца или почек. "Сердечные" отеки бывают на обеих ногах, начинаются со ступней ног, распространяются на область крестца и боковые поверхно сти живота. При поражении почек наряду с отеками на ногах отмечается одутловатость лица по утрам, повышение креатинина, мочевины в крови, моче — повышение содержания белка, эритроциты, цилиндры. И в том.
582
в другом случае нет присущих посттромбофлебитическому синдрому трофи ческих расстройств.
Отек конечности может появиться вследствие затруднения оттока лимфы при лимфедеме или блокаде паховых лимфатических узлов метастазами опухолей брюшной полости и забрюшинного пространства. Трудности воз никают в дифференциации отека, обусловленного посттромбофлебитическим синдромом и лимфедемой (слоновостью) конечности. Отек при пер вичной лимфедеме начинается со стопы и медленно распространяется на голень. Отечные ткани плотные, отек не уменьшается после придания ноге возвышенного положения. В отличие от посттромбофлебитического син дрома окраска кожных покровов не изменена, язв и расширенных подкож ных вен нет, характерно огрубение складок кожи в области голеностопного сустава, гиперкератоз и папилломатоз кожи стопы.
Леченые. Для лечения посттромбофлебитического синдрома и неразрыв но связанной с ним хронической венозной недостаточности используют консервативное лечение, включающее компрессионную, медикаментозную терапию, и различные хирургические вмешательства.
К о н с е р в а т и в н о е лечение является основным, несмотря на успехи реконструктивной хирургии сосудов и существование различных методов удаления или облитерации сосудов с нарушенной функцией клапанов* Ос новой консервативного лечения является компрессионная терапия, направ ленная на уменьшение венозной гииертензии в венах голени и стопы. Ком прессия вен может быть достигнута применением эластичных чулок и бин тов с различной степенью растяжимости и компрессии тканей голени, на ложением цинк-желатиновой повязки Унна или многослойной повязки из ригидных, хорошо моделируемых по голени полосок ткани. По механизму действия она аналогична повязке Унна. В последние годы с успехом приме няются различные устройства для интермиттирующей пневматической ком прессии голени и бедра.
Наряду с компрессионным методом применяют медикаментозное лече ние, направленное на повышение тонуса вен, улучшение лимфодренажной функции и микроциркуляторных расстройств, подавление воспаления.
Компрессионная терапия применяется на протяжении всего периода ле чения хронической венозной недостаточности и трофической язвы голени. Принципы применения компрессионной терапии изложены выше (см. "Ва рикозное расширение вен"). Эффективность компрессионной терапии под тверждена многолетними клиническими наблюдениями. Длительное ис пользование хорошо подобранных для пациента эластичных чулок или бин тов позволяет добиться улучшения в 90 % и заживления язвы голени в 90— 93 % случаев. В начале лечения многие пациенты испытывают неудобства от постоянной компрессии. В подобных случаях следует рекомендовать сна чала носить бинты или чулки в течение приемлемого для них времени, по степенно увеличивая его. Необходимо регулировать интенсивность ком прессии, начинать с 20—30 мм рт. ст. и постепенно увеличивать его. Это достигается использованием трикотажных бинтов и чулок II и III компрес сионного класса.
Цинк-желатиновую повязку и повязки из моделируемых ригидных лент, фиксируемых Велкро (липучие ленты), чаще применяют при лечении тро фических язв голени. Их используют для лечения пациентов, которые не могут или не хотят носить сдавливающие эластичные чулки или бинты. Цинк-желатиновые повязки меняют через 1—2 нед, постепенно увеличивая компрессию. Повязки Унна оказывают не только компрессию, но и местное лечебное воздействие на язву. Накладывать повязки должен хорошо натре-
583
нированный персонал. Заживление язвы под повязкой Унна происходит в 70 % случаевМногослойные повязки из ригидных лент, хорошо модели руемых по поверхности голени, оказывают компрессию подобно повязкам Унна, но они более просты в технике наложения, эффективно уменьшают отеки конечности. Предварительная оценка эффективности применения их позволяет считать, что эти повязки могут лучше устранять отеки, чем эла стичные чулки.
Пневматическая интермиттирующая компрессия не получила широкого распространения. Она может быть полезной при лечении венозных язв, не поддающихся лечению другими компрессионными методами.
Медикаментозное лечение хронической венозной недостаточности и ве нозных язв становится более популярным (особенно в Европе) в связи с по явлением новых, более эффективных препаратов, повышающих тонус вен, улучшающих микроциркуляцию и лимфодренажную функцию (детралекс, эндотелон, рутозид и др.)- Детралекс многими флебологами признается как наиболее эффективный препарат для перорального применения. Наряду с пероральными препаратами для местного воздействия на кожу при индуративном целлюлите рекомендуют применять различные мази и гели (лиотон 1000 гель, гепариновая мазь, мисвенгал, гинкор-гель, мазевые формы рутозида и троксерутина, индовазин и др.). Препараты наносят на кожу не сколько раз в день.
Медикаментозное лечение целесообразно проводить периодическими курсами длительностью до 2—2,5 мес. Лечение должно быть строго индиви дуализировано в соответствии с клиническими проявлениями болезни. При проведении курса лечения целесообразно назначать одновременно несколь ко препаратов с различным механизмом действия, сочетать медикаментоз ное лечение с другими методами.
Российскими флебологами рекомендована схема лечения, включающая несколько этапов. На первом этапе длительностью 7—10 дней рекомендует ся парентеральное введение реополиглюкина, пентоксифиллина, антибио тиков, антиоксидантов (токоферол и др.), нестероидных противовоспали тельных средств. Для закрепления эффекта на втором этапе лечения наряду с дезагрегантами, флебопротекторами и антиоксидантами назначают препа раты, улучшающие тонус вен, микроциркуляцию и лимфодренажную функ цию, т. е. поливалентные флеботоники (детралекс и др.). Продолжитель ность этого курса 2—4 нед. На протяжении третьего периода длительностью не менее 1,5 мес рекомендуется применять поливалентные флеботоники и препараты местного действия (различные гели и мази). Медикаментозное лечение обычно сочетают с компрессионными методами.
Х и р у р г и ч е с к о е лечение посттромбофлебитического синдрома обычно применяют после завершения процесса реканализации глубоких вен, когда восстанавливают кровоток в глубоких, коммуникантных и по верхностных венах. Предложены многочисленные хирургические вмеша тельства. Наибольшее распространение в лечении посттромбофлебитиче ского синдрома получили операции на поверхностных и коммуникантных венах.
При частичной или полной реканализации глубоких вен, сопровождаю щейся расширением подкожных вен, операцией выбора является сафенэктомия в сочетании с перевязкой коммуникантных вен по методу Линтона или Фелдера. Операция позволяет ликвидировать стаз крови в варикознорасширенных подкожных венах, устранить ретроградный кровоток по коммуникантным венам, уменьшить венозную гипертензию в области поражен ной голени и, следовательно, улучшить кровообращение в микроциркуля-
584
