
- •1Врач-анестезиолог, отделение общей анестезиологии, Кливлендский клинический фонд, Кливленд, Огайо, сша.
- •Классификация нервных волокон
- •Электромиография и исследование нервно-мышечной проводимости
- •1Вместо лидокаина можно использовать хлоропрокаин.
- •1В состав гидрокодонсодержащих препаратов входит также и ацетаминофен (викодин, др.).
- •1В состав оксикодонсодержащих препаратов может входить ацетаминофен (перкоцет) или аспирин (перкодан).
- •1В состав некоторых пропоксифенсодержащих препаратов входит ацетаминофен (дарвоцет).
- •1В большинстве случаев авторы не рекомендуют проведение постоянной поддерживающей инфузии.
- •Раздел IV
- •1. Частота сердечных сокращений
- •2. Ударный объем
- •1. Функциональные кривые желудочка
- •2. Оценка систолической функции
- •Фракция выброса
- •3. Оценка диастол ической функции
- •Эндотелиальные факторы
- •Анатомия и физиология коронарного кровообращения
- •1. Анатомия
- •2. Факторы, определяющие величину коронарного кровотока
- •3. Кислородный баланс в миокарде
- •Потребность миокарда в кислороде
- •I. Наджелудочковые аритмии
- •II. Желудочковые аритмии
- •2. Выбор анестетиков и вспомогательных средств:
- •1. Общие принципы
- •2. Премедикация
- •1. Митральный стеноз
- •2. Митральная недостаточность
- •3. Пролапс митрального клапана
- •4. Аортальный стеноз
- •5. Гипертрофическая кардиомиопатия
- •6. Аортальная недостаточность
- •7. Трикуспидальная недостаточность
- •Гипоплазия левых отделов сердца
- •1. Обструктивные поражения
- •2. Простые шунты
- •3. Сложные шунты
- •Внесердечные заболевания
- •Гипогликемия
- •1Частота импульсов автоматически изменяется в зависимости от потребности в сердечном выбросе.— Примеч. Пер.
- •1. Преиндукционный период
- •2. Индукция анестезии
- •3. Предперфузионный период
- •4. Перфузионный период
- •5. Завершение ик
- •6. Постперфузионный период
- •7. Послеоперационный период
- •Анестезия при трансплантации сердца
- •1. Тампонада сердца
- •2. Констриктивныи перикардит
- •Расслаивание аорты
- •1. Аэробный метаболизм
- •2. Анаэробный метаболизм
- •3. Влияние анестезии на клеточный метаболизм
- •1. Грудная клетка и дыхательная мускулатура
- •2. Трахеобронхиальное дерево
- •3. Кровообращение и лимфоток в легких
- •4. Иннервация
- •1.Эластическое сопротивление
- •2. Легочные объемы
- •3. Неэластическое сопротивление
- •4. Работа дыхания
- •5. Влияние анестезии на механику дыхания
- •1. Вентиляция
- •2. Легочный кровоток
- •3. Шунты
- •4. Влияние анестезии на газообмен
- •Напряжение газов в альвеолах, артериальной и венозной крови
- •1.Кислород
- •Высокий альвеолярно-артериальный градиент по кислороду
- •2. Углекислый газ
- •1.Кислород
- •2. Углекислый газ
- •1. Дыхательные центры
- •2. Центральные рецепторы
- •3. Периферические рецепторы
- •4. Влияние анестезии на регуляцию дыхания
- •Состояния, при которых необходима раздельная вентиляция легких
- •Тяжелая гипоксемия при заболевании одного легкого
- •1. Опухоли
- •2. Легочные инфекции
- •3. Бронхоэктазы
- •1. Предоперационный период
- •2. Интраоперационный период
- •3. Послеоперационный период
- •Анестезия при торакоскопических операциях
- •Легочный лимфангиоматоз
- •1. Предоперационный период
- •2. Интраоперационный период
- •3. Послеоперационный период
- •1. Церебральное перфузионное давление
- •2. Ауторегуляция мозгового кровообращения
- •3. Внешние факторы
- •Внутричерепное давление
- •Влияние анестетиков и вспомогательных средств на цнс
- •1. Испаряемые анестетики
- •Мк и внутричерепной объем крови
- •2. Закись азота
- •1.Для индукции анестезии
- •2. Вспомогательные средства
- •3. Вазопрессоры
- •4. Вазодилататоры
- •5. Миорелаксанты
- •Патологическое пристрастие к алкоголю и наркотическим препаратам
- •Как проводят эст?
- •Неосмотическая секреция адг
- •Гиперосмоляльность и гипернатриемия
- •Гипернатриемия при низком содержании натрия в организме
- •Гипоосмоляльность и гипонатриемия
- •Гипонатриемия с повышенной осмоляльностью плазмы
- •Застойная сердечная недостаточность
- •Внепочечные потери
- •Тяжелая физическая нагрузка
- •Изолированное снижение секреции калия в дистальном отделе нефрона
- •Повышенное поступление калия
- •Гиперкальциемия
- •Клинические проявления гиперкальциемии
- •1.Гемолитические реакции
- •2. Негемолитические иммунные реакции
- •Нитропруссид
- •Кислоты и основания
- •Сопряженные пары и буферы
- •Клинические нарушения
- •Компенсаторные механизмы
- •Нервно-мышечные нарушения
- •Травмы и заболевания грудной клетки
- •Болезни плевры
- •Обструкция дыхательных путей
- •Наследственные нарушения обмена веществ
- •Центральная стимуляция дыхания
- •Хлоридчувствительный метаболический алкалоз
- •1. Антагонисты альдостерона
- •2. Неконкурентные калийсберегающие диуретики
- •Сердечно-сосудистая система
- •Предоперационное обследование
- •Миорелаксанты
- •Предоперационный период
2. Интраоперационный период
Подготовка
Как и в кардиохирургии, правильная подготовка позволяет избежать катастрофических осложнений. Низкий функциональный легочный резерв, анатомические аномалии, сдавление дыхательных путей, однолегочная вентиляция — все это повышает риск гипоксемии. Необходимо иметь четкий и хорошо продуманный план на случай возникновения всех возможных осложнений. Более того, помимо обязательного набора для обеспечения проходимости дыхательных путей (гл. 5), нужно иметь готовое к работе дополнительное оборудование: несколько одно- и двухпросветных трубок разных размеров, фибробронхоскоп, "трубкообменник" малого диаметра, приспособление для вспомогательной вентиляции в режиме постоянного положительного давления в дыхательных путях (ППДДП) и адаптер для ингаляции бронходилата-торов в дыхательный контур наркозного аппарата. Если в послеоперационном периоде планируют эпидуральную анальгезию, то целесообразно установить катетер перед индукцией анестезии. Объяснение пациенту хода выполнения этапов анестезии облегчает правильную установку катетера и снижает частоту неврологических осложнений.
Венозный доступ
При торакальных операциях необходимо установить минимум один в/в катетер большого диаметра (14-16 G). Если прогнозируется масивная кровопо-теря, целесообразно катетеризировать центральную вену (на стороне операции), подготовить приспособления для согревания крови и быстрой инфузии.
Мониторинг
Показания к инвазивному мониторингу АД: однолегочная вентиляция, резекция обширных опухолей (особенно распространяющихся в средостение или на грудную стенку), тяжелая дыхательная недостаточность, тяжелое сердечно-сосудистое заболевание Мониторинг ЦВД показан при пульмо-нэктомии и при резекции больших опухолей. ЦВД отражает изменения венозной емкости, ОЦК и функции ПЖ, поэтому мониторинг ЦВД позволяет только ориентировочно оценить состояние ге-модинамики. При легочной гипертензии, легочном сердце и дисфункции ЛЖ показана катетеризация легочной артерии; после установки катетера необходимо выполнить рентгенографию грудной клетки, чтобы исключить его случайное попадание в удаляемый сегмент легкого. Если кончик катетера находится в легочной артерии коллабирован-ного оперируемого легкого, то при однолегочной вентиляции показатели сердечного выброса и напряжения кислорода в смешанной венозной крови будут занижены. После пулъмонэктомии баллон катетера раздувать нельзя, потому что общее поперечное сечение оставшихся легочных сосудов значительно снижено и раздувание баллона резко повышает постнагрузку ПЖ и может уменьшать преднагрузку ЛЖ.
Индукция анестезии
После адекватной предварительной оксигенации проводят индукцию анестезии барбитуратами. Выбор анестетика зависит от общего состояния пациента. Для предотвращения рефлекторного бронхоспазма и прессорной реакции на прямую ларингоскопию следует ввести дополнительную дозу индукционного анестетика и/или наркотический анальгетик непосредственно перед интубацией (гл. 20). При повышенных рефлексах с дыхательных путей целесообразно углубить анестезию ингаляционным анестетиком.
Сукцинилхолин или недеполяризующий миорелаксант облегчают интубацию трахеи. Если ожидается трудная интубация, то лучше использовать сукцинилхолин. Для большинства торакотомий достаточно стандартной эндотрахеальной интубации, но в некоторых случаях однолегочная вентиляция значительно облегчает выполнение операции. Однопросветную эндотрахеальную трубку устанавливают в том случае, если перед операцией хирургу нужно провести диагностическую бронхоскопию; после бронхоскопии ее меняют на двух-просветную эндобронхиальную трубку. Управляемая ИВЛ предупреждает появление ателектазов, парадоксального дыхания и смещения средостения, а также облегчает манипуляции на легком.
Положение пациента на операционном столе
После индукции анестезии, интубации и подтверждения правильного положения эндотрахеальной или эндобронхиальной трубки устанавливают дополнительные в/в катетеры и линии мониторинга, а затем пациенту придают определенное положение. Большинство резекций легкого выполняют через задний доступ в положении пациента на боку. Необходимо правильно уложить пациента, чтобы избежать травматических сдавлений и облегчить оперативный доступ. Нижерасположенную руку сгибают, тогда как вышерасположенную размещают перед головой так, чтобы лопатка сместилась в сторону от места операции (рис. 24-9). Между руками и ногами прокладывают подушечки; для профилактики травмы плечевого сплетения обязательно подкладывают подмышечный валик. Следует избегать давления на глаза и нижерасположенное ухо.
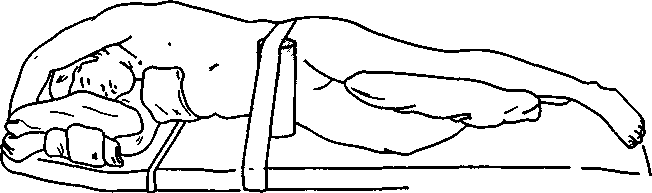
Рис. 24-9. Латеральная торакотомия: правильное положение пациента на операционном столе (С разрешения. Из: Gothard J. W. W., Branthwaite M. A. Anaesthesia for Thoracic Surgery. Blackwell, 1982.)
Поддержание анестезии
В торакальной хирургии применяют все современные методики анестезии, но наибольшее распространение получило сочетание мощных галогенированных ингаляционных анестетиков (галотан, энфлюран, изофлюран, севофлюран и десфлюран) с наркотическим анальгетиком. Преимуществами ингаляционных анестетиков являются:
(1) мощная дозозависимая бронходилатация;
(2) подавление рефлексов с дыхательных путей;
(3) возможность использовать высокую FiO2;
(4) легкая управляемость глубиной анестезии;
(5) незначительное влияние на гипоксическую легочную вазоконстрикцию.
В дозе < 1 МАК галогенированные ингаляционные анестетики практически не подавляют гипоксическую легочную вазоконстрикцию (гл. 22). К преимуществам наркотических анальгетиков относятся:
(1) незначительное влияние на гемодинамику;
(2) подавление рефлексов с дыхательных путей);
(3) остаточная послеоперационная анальгезия.
Если для послеоперационной анальгезии планируется эпидуралъное введение наркотических анальгетиков, то во избежание депрессии дыхания следует минимизировать их в/в введение во время операции. Ингаляция закиси азота влечет за собой значительное снижение FiO2, поэтому ее применение не рекомендовано. Как и галогенированные ингаляционные анестетики, закись азота подавляет гипоксическую легочную вазоконстрикцию, а в ряде случаев провоцирует развитие легочной гипертензии.
Недеполяризующие миорелаксанты облегчают как ретракцию ребер, так и ведение анестезии. В процессе расширения межреберного промежутка необходима максимальная глубина анестезии. Устойчивую брадикардию, обусловленную раздражением блуждающего нерва при хирургических манипуляциях, устраняют введением атропина в/в. При негерметичной грудной клетке венозный возврат уменьшается, потому что на стороне операции присасывающее действие отрицательного внутригрудного давления отсутствует. Струйная инфузия жидкости увеличивает венозный возврат.
При резекции легкого необходимо строго ограничивать инфузию жидкости, восполнять только базальные потребности организма в жидкости и кровопотерю (гл. 29). Для восполнения кровопотери используют коллоиды и препараты крови. Инфузия чрезмерного количества жидкости в положении пациента на боку может вызвать «Синдром нижерасположенного легкого», когда под действием силы тяжести жидкость накапливается в нижерасположенном легком. Это увеличивает внутриле-гочный шунт и приводит к гипоксемии, особенно при однолегочной вентиляции. Более того, после расправления в оперированном легком риск развития отека также достаточно высок.
В ходе операции на бронх (или оставшуюся легочную ткань) накладывают швы с помощью специального устройства, после чего культю бронха проверяют на герметичность под водой (для этого кратковременно поднимают давление в дыхательных путях до 30 см вод. ст.). Если при резекции легкого проводили обычную, а не однолегочную ИВЛ (т. е. оперируемое легкое не спадалось), то при сопоставлении ребер во избежание травмирования легочной паренхимы хирургической иглой целесообразно перейти на ручную вентиляцию дыхательным мешком. Перед закрытием грудной полости вручную полностью расправляют все сегменты легкого под контролем зрения, после чего снова переходят на принудительную ИВЛ, которую необходимо продолжать до подсоединения плевральных дренажей к отсосу. После пульмонэктомии плевральные дренажи не устанавливают.
Проведение однолегочной ИВЛ
Наиболее тяжелое осложнение однолегочной ИВЛ — гипоксемия. Чтобы снизить риск развития гипоксемии, необходимо минимизировать длительность однолегочной вентиляции и поддерживать FiO2 на уровне 100 %. Если пиковое давление в дыхательных путях превышает 30 см вод. ст., нужно снизить дыхательный объем до 8-10 мл/кг и увеличить частоту дыхания, чтобы минутный объем дыхания остался неизменным. Для мониторинга используют пульсоксиметрию и анализ ГАК в динамике. Показатели ЕТСО2 могут недостоверно отражать РаСО2 (гл. 6).
При возникновении гипоксемии рекомендованы следующие мероприятия:
Первая ступень
1. Периодическое раздувание спавшегося легкого кислородом.
2. Ранняя перевязка или пережатие ипсилате-ральной легочной артерии (при пульмонэктомии).
3. ППДДП, 5-10 см вод. ст., в бронхиальном канале (ведущем к коллабированному легкому); эта мера особенно эффективна, когда частично расправленное оперируемое легкое препятствует хирургическим манипуляциям.
Вторая ступень
1. ПДКВ, 5-10 см вод. ст., в трахеальном канале (ведущем к вентилируемому легкому).
2. Постоянная инсуффляция кислорода в кол-лабированное легкое.
3. Изменение дыхательного объема и частоты дыхания.
Устойчивая гипоксемия — показание к немедленному расправлению коллабированного легкого. Повторные фибробронхоскопии позволяют выявить смещение эндотрахеальной трубки (или бронхоблокатора) по отношению к килю трахеи. Необходимо регулярно отсасывать отделяемое из обоих просветов трубки во избежание обструкции секретом или твердыми частицами. Если в дыхательных путях есть кровь, то инстилляция 3-5 мл раствора бикарбоната натрия в трубку облегчает удаление сгустков. Нужно исключить пневмоторакс вентилируемого легкого, который может возникать после обширного вскрытия средостения или при высоком пиковом давлении в дыхательных путях.
Методы, альтернативные однолегочной ИВЛ
На короткий промежуток времени вентиляцию можно прекратить, обеспечивая оксигенацию инсуффляцией чистого кислорода; при этом поступление кислорода должно превышать потребление. Данная методика носит название апнейстическая оксигенация. Апнейстическая оксигенация позволяет длительно поддерживать удовлетворительную оксигенацию, однако прогрессирующий респираторный ацидоз в большинстве случаев ограничивает время ее применения 10-15-ю минутами. РаСО2 возрастает на 6 мм рт. ст. в первую минуту, затем на 3-4 мм рт. ст. в каждую последующую минуту.
Высокочастотная ИВЛ с положительным давлением (синоним — высокочастотная объемная ИВЛ) и струйная высокочастотная ИВЛ используются в торакальной хирургии как альтернатива однолегочной ИВЛ (гл. 50). При высокочастотной ИВЛ применяют стандартную эндотрахеальную трубку. Низкий дыхательный объем (< 2 мл/кг) обеспечивает полноценную вентиляцию и одновременно уменьшает легочные экскурсии, что облегчает хирургические манипуляции. К сожалению, в ряде случаев колебательные движения средостения затрудняют оперативное вмешательство.
