
- •Глава 1. Основные этапы развития акушерства. Перинатология 15
- •Глава 2. Анатомия и физиология женской репродуктивной системы 30
- •Глава 3. Физиология беременности 59
- •Глава 4. Диагностика и ведение беременности 115
- •Глава 5. Физиология родов 186
- •Глава 10. Внематочная беременность 303
- •Глава 11. Переношенная беременность 320
- •Глава 12. Экстрагенитальные и сопутствующие гинекологические заболева ния при беременности 328
- •Глава 26. Основы физиологии и патологии новорожденною. Н.Н.Володин 714
- •Глава 27. Послеродовые гнойно-септические заболевания 746
- •Глава 28. Обезболивание в акушерстве. И.В.Лрошина 768
- •Глава 29. Организация акушерско-гинекологической помощи 779
- •Глава 1
- •1.1. Основные этапы развития акушерства
- •1.2. Перинатология
- •Глава 2
- •2.1. Анатомия женских половых органов
- •2.1.1. Женский таз
- •2.1.2. Наружные и внутренние половые органы
- •2.1.3. Таз с акушерской точки зрения
- •2.2. Физиология женской репродуктивной системы. Менструальный цикл
- •2 4 В 8 10 14 Дни цикла
- •Глава 3
- •3.1. Оплодотворение. Ранний эмбриогенез
- •3.1.1. Оплодотворение
- •Головка Тело Хвост
- •11 Эндометрий
- •3.1.2. Ранний эмбриогенез
- •3.2. Плацента
- •3.2.1. Развитие и функции плаценты
- •16 20 24 28 32 36 Недели беременности
- •3.3. Физиология плода
- •3.6. Изменения в организме женщины при беременности
- •Глава 4
- •4.1. Диагностика беременности
- •4.2. Обследование беременной
- •4.2.1. Опрос
- •4.2.4. Признаки
- •4.3. Дополнительные методы исследования в акушерстве и перинатологии
- •4.3.1. Методы получения информации о сердечной деятельности плода
- •4.3.1.1. Фоно- и электрокардиография
- •4.3.1.2. Кардиотокография
- •4.3.2. Ультразвуковое сканирование (эхография)
- •4.3.5. Ультразвуковое исследование головного мозга (нейросонография) новорожденного
- •4.3.7. Кольпоцитологическое исследование
- •4.3.10. Исследование крови плода и новорожденного
- •4.3.11. Биопсия (аспирация) ворсин хориона
- •4.3.12. Фетоскопия
- •4.4. Ведение беременности
- •4.4.1. Основы рационального питания беременных
- •4.5. Антенатальная диагностика состояния плода
- •Глава 5
- •5.1. Причины наступления родов
- •5.4.4. Теории механизма родов
- •5.5. Клиническое течение родов
- •5.5.1. Течение родов в периоде раскрытия
- •5.6.2. Ведение родов в периоде изгнания
- •5.6.4. Ведение последового периода
- •Глава 6
- •6.1. Изменения в организме родильницы
- •6.1.1. Состояние гормонального гомеостаза
- •6.1.5. Органы пищеварения
- •Глава 7
- •7.2. Диагностика
- •7.3. Механизм родов
- •7.4. Течение беременности и родов
- •7.5. Ведение беременности и родов
- •Глава 8
- •8.1. Клиническая картина и диагностика
- •8.2. Ведение беременности
- •8.3. Течение родов
- •Глава 9
- •9.1. Самопроизвольный аборт (выкидыш)
- •9.1.1. Угрожающий аборт
- •9.1.2. Начавшийся аборт
- •9.1.5. Септический аборт
- •9.2. Привычный выкидыш
- •9.3. Привычное невынашивание
- •9.4. Преждевременные роды
- •9.4.1. Быстрые преждевременные роды
- •9.4.3. Ведение преждевременных родов при дородовом излитии околоплодных вод
- •9.5. Характеристика недоношенного ребенка
- •Глава 10
- •10.1. Клиническая картина и диагностика
- •10.2. Клиническая картина и диагностика прерывания беременности по типу трубного аборта
- •10.3. Клиническая картина и диагностика разрыва маточной трубы
- •10.4. Клиническая картина и диагностика редких форм внематочной беременности
- •10.5. Дифференциальная диагностика эктопической беременности
- •10.6. Лечение при внематочной беременности
- •Глава 11
- •11.1. Клиническая картина и диагностика
- •11.3. Течение и ведение родов
- •Глава 12
- •12.1. Заболевания сердечно-сосудистой системы
- •12.1.1. Гипертоническая болезнь
- •12.1.2. Артериальная гипотензия
- •12.1.3. Заболевания вен
- •12.1.3.1. Варикозная болезнь нижних конечностей
- •12.1.3.2. Тромбозы вен, тромбофлебиты, тромбоэмболии
- •12.1.4. Пороки сердца
- •12.1.4.1. Приобретенные ревматические пороки сердца
- •12.1.4.2. Врожденные пороки сердца
- •12.1.4.3. Беременность и оперированное сердце
- •12.1.4.4. Родоразрешение беременных с пороками сердца
- •12.2. Заболевания органов дыхания
- •12.2.2. Пневмонии
- •12.3. Заболевания почек и мочевыводящих путей
- •12.3.1. Пиелонефрит беременных
- •12.3.2. Гломерулонефрит
- •12.3.3. Мочекаменная болезнь
- •12.4. Анемия и беременность
- •12.5. Заболевания нервной системы и органа зрения
- •12.5.1. Заболевания нервной системы
- •12.6. Заболевания органов пищеварения
- •12.7. Наследственная и врожденная тромбофилия. Тромбоцитопатии
- •12.7.1. Наследственная и врожденная тромбофилия
- •12.7.2. Тромбоцитопатии
- •12.7.2.1. Идиопатическая тромбоцитопеническая пурпура
- •12.7.2.2. Наследственные тромбоцитопатии
- •12.7.2.3. Болезни, связанные с недостаточностью пула накопления
- •12.8. Сахарный диабет
- •12.9. Заболевания, передаваемые половым путем
- •12.11. Патология половой системы
- •12.11.1. Миома матки
- •12.11.3. Врожденные аномалии половых органов
- •12.11.4. Инфантилизм
- •12.11.5. Рак шейки матки
- •Глава 13
- •Глава 14
- •14.1. Токсикозы
- •14.1.2. Слюнотечение
- •14.2.2. Лечение
- •14.2.4. Профилактика тяжелых форм гестозов
- •Глава 15
- •Глава 16
- •16.1. Эмбрио- и фетопатии
- •16.2. Врожденные пороки развития плода
- •16.2.2. Пороки развития почек и мочевыводящих путей
- •16.2.3. Врожденные пороки сердца
- •16.2.5. Аномалии лицевых структур, шеи и костной системы плода
- •16.3. Гипоксия плода
- •16.4. Внутриутробная инфекция
- •16.4.2. Внутриутробная бактериальная инфекция плода
- •16.5. Гестационная трофобластическая болезнь
- •16.6. Маловодие, многоводие
- •16.7. Аномалии пуповины
- •16.8. Плацентарная недостаточность
- •20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 Перцентили нед
- •Глава 17
- •17.2. Ведение родов при узком тазе. Клинически узкий таз
- •17.2.1. Ведение родов
- •17.3. Крупный плод
- •17.5. Выпадение пуповины
- •17.6. Асинклитические вставления головки
- •Глава 18
- •Глава 19
- •19.1. Переднеголовное предлежание
- •19.2. Лобное предлежание
- •Глава 20
- •20.1. Патологический подготовительный (прелиминарный) период
- •20.2. Первичная слабость родовой деятельности
- •9 10 11 12 13 14 15 16 17 Часы
- •20.3. Вторичная слабость родовой деятельности
- •20.4. Чрезмерно сильная родовая деятельность
- •20.5.2. Тетанус матки (тотальная дистония)
- •20.6. Профилактика аномалий родовой деятельности
- •Глава 21 кровотечения при поздних сроках беременности (аномалии расположения плаценты, преждевременная отслойка нормально расположенной плаценты)
- •21.1. Предлежание плаценты
- •21.2. Преждевременная отслойка нормально расположенной плаценты
- •21.3. Общие принципы обследования беременных при кровотечении
- •Глава 22
- •22.1. Патология последового периода
- •22.1.1. Задержка отделения плаценты
- •22.1.2. Кровотечение в последовом периоде
- •22.2. Патология послеродового периода
- •Глава 23
- •23.1. Разрывы вульвы, влагалища и промежности
- •23.2. Разрывы шейки матки
- •23.3. Разрывы матки
- •23.4. Ведение беременности и родов при наличии рубца на матке после ранее перенесенного кесарева сечения и других операций на матке
- •23.5. Выворот матки
- •23.6. Послеродовые свищи
- •23.7. Расхождение и разрыв лонного сочленения
- •Глава 24
- •24.1. Наследственные дефекты системы гемостаза
- •24.2. Геморрагический шок
- •24.4. Эмболия околоплодными водами
- •Глава 25
- •25.1. Искусственный аборт
- •25.1.1. Прерывание беременности до 12 нед
- •25.1.2. Прерывание беременности в поздние сроки
- •25.1.3. Осложнения во время и после прерывания беременности в ранние и поздние сроки
- •25.2. Операции в последовом и послеродовом периодах
- •25.3. Операции, подготавливающие родовые пути
- •Isa. Искусственный разрыв плодного пузыря (амниотомия)
- •25.5. Операции, исправляющие положение
- •25.6.1. Операция наложения щипцов
- •25.7. Акушерские пособия и операции при тазовых предлежаниях плода
- •25.7.2. Извлечение плода за тазовый конец
- •25.7.3. Трудности и осложнения при акушерских пособиях и операциях при тазовых предлежаниях плода
- •25.8. Вакуум-экстракция плода
- •25.9. Кесарево сечение
- •25.9.1. Абдоминальное кесарево сечение
- •25.9.2. Ближайшие и отдаленные результаты операции кесарева сечения
- •25.9.4. Кесарево сечение на мертвой и умирающей беременной
- •25.10. Акушерские родоразрешающие операции
- •25.11. Плодоразрушающие операции
- •Глава 26
- •26.1. Особенности состояния новорожденных в раннем неонатальном периоде
- •26.2. Пограничные (особые) состояния и заболевания новорожденных
- •26.2.1. Транзиторные состояния
- •26.2.3. Инфекционные заболевания у новорожденных
- •26.2.4. Гемолитическая болезнь новорожденных
- •26.2.5. Синдром дыхательных расстройств
- •26.3. Уход за новорожденным
- •Глава 27
- •27.1. Хориоамнионит
- •27.3. Послеродовой эндометрит
- •27.4. Инфекция операционной раны после кесарева сечения
- •27.5. Послеродовой мастит
- •27.6. Сепсис. Септический шок
- •27.6.1. Сепсис
- •27.6.2. Септический шок
- •27.7. Акушерский перитонит
- •Глава 28
- •28.1. Обезболивание родов
- •28.2. Обезболивание при акушерских операциях
- •Глава 29
- •29.1. Амбулаторная акушерско-гинекологическая помощь
- •29.2. Стационарная акушерская помощь
- •29.3. Перинатальные центры
- •29.4. Материнская смертность и пути ее снижения
- •29.5. Профилактика гнойно-септических заболеваний в акушерских стационарах
- •29.6. Перинатальная смертность и пути ее снижения
- •29.7. Медико-генетическое консультирование и пренатальная диагностика наследственных заболеваний
- •29.8. Планирование семьи
- •29.9. Экстракорпоральное оплодотворение
16.5. Гестационная трофобластическая болезнь
Одним из заболеваний хориональной оболочки является гестационная тро-фобластическая болезнь (термин "гестационная" необходим, потому что трофобластическая болезнь может быть связана как с беременностью, так и с заболеваниями яичников или яичек у мужчин).
Гестационная трофобластическая болезнь характеризуется пролифера-тивными изменениями ткани хориона, что приводит к повышенному выделению хорионического гонадотропина. При заболевании ворсин хориона в яичниках часто образуются тека-лютеиновые кисты, которые подвергаются обратному развитию после удаления очага заболевания.
Трофобластическая болезнь включает в себя пузырный занос (hydatidio-form mole) и трофобластические опухоли, которые в свою очередь делятся на инвазивный, или деструирующий, пузырный занос (invasive mole) и хориокарциному (хорионэпителиома). Инвазивный пузырный занос характеризуется значительной пролиферативной активностью, но, как правило, не приводит к метастазам в отличие от хориокарциномы.
Пузырный занос. При пузырном заносе ворсины хориона приобретают вид пузырьков, заполненных светлой жидкостью. Пузырьки величиной от просяного зерна до вишни расположены на шнуровидных стебельках, между которыми находятся участки децидуальной оболочки. Скопления пузырьковидно измененных ворсин по внешнему виду напоминают гроздья винограда. В центре пузырного заноса иногда обнаруживают остатки плодного яйца, там же могут находиться и распадающиеся ткани эмбриона (рис. 16.5). При гистологическом исследовании обнаруживают пролиферацию эпителия ворсин, отек ворсин и промежуточного вещества. Вследствие отека клеточные элементы смещаются к периферии. Кровеносные сосуды часто не просматриваются. Пузырный занос может быть полным или частичным.
При полном пузырном заносе наблюдаются: 1) гидропическая дегенерация всех ворсин и отек их стромы; 2) отсутствие кровеносных сосудов; 3) пролиферация эпителия трофобласта различной степени; 4) отсутствие плода или эмбриона. В 85—90 % случаев при полном пузырном заносе выявляют нарушение оплодотворения. Например, оплодотворяется "пустая" яйцеклетка, не содержащая хромосом, одним сперматозоидом, содержащим половинный набор хромосом (23Х), в последующем благодаря редупликации отцовский гаплоидный набор превращается в диплоидный с 46 хромосомами (46ХХ). В редких случаях "пустая" яйцеклетка оплодотворяется двумя сперматозоидами, в одном из которых содержится Х-хромосома, в другом — Y-хромосома.
При частичном пузырном заносе обычно обнаруживают триплоидный набор хромосом. Во время оплодотворения происходит соединение одной яйцеклетки с обычным набором хромосом (23Х) с двумя сперматозоидами, в результате чего в последующем образуется триплоидный набор хромосом
471
(69XXY или 69ХХХ). Появление экстрагаплоидного набора хромосом может быть связано с аномалией мейоза сперматозоидов во время первого или второго редукционного деления.
Нарушение оплодотворения приводит к гибели эмбриона или плода при полном пузырном заносе.
Частичный пузырный занос характеризуется частичным повреждением ворсин хориона, и плод может нормально развиваться, хотя чаще он погибает.
Этиология. Причины возникновения заболевания до конца неясны. Возможно, определенную роль играют факторы питания. Результаты исследования, проведенного на Филиппинах, показали, что заболевание чаще встречается у женщин, живущих в плохих материально-бытовых условиях, питающихся преимущественно рисом и рыбой. Наиболее часто пузырный занос встречается в странах Юго-Восточной Азии и Латинской Америки. В Индонезии, например, один случай пузырного заноса приходится на 77 беременностей. Существуют еще две теории развития трофобластической болезни. Согласно одной из них, заболевание обусловлено патологией хо-риального эпителия плодного яйца. Вторая теория объясняет происхождение заболевания патологическими изменениями в организме матери, снижением его защитных сил, гормональными нарушениями. На возникновение и течение трофобластической болезни определенное влияние оказывают особенности иммунного статуса половых партнеров.
Клиническая картина. Для пузырного заноса характерны следующие признаки.
Обычно отмечаются задержка менструации, появление сомнитель ных признаков беременности, в связи с чем женщина считает себя бере менной.
В I триместре беременности часто возникает маточное кровотечение. Характер и интенсивность его могут быть различными: алого или темно-ко ричневого цвета, скудное или обильное, требующее гемостатической, гемо- заместительной терапии. Иногда вместе с кровью выделяются пузырьки заноса.
Отсутствуют достоверные признаки беременности в виде определения частей, сердцебиения и движений плода, при ультразвуковом исследовании в матке выявляют только мелко-кистозную ткань в отсутствие плода.
Увеличение матки не соответствует сроку беременности, что связано с большими размерами ворсин, скоплением крови между ними и стенкой матки.
В I триместре беременности могут появляться признаки гестоза в виде артериальной гипертензии, протеинурии, отеков, однако эклампсия встре чается крайне редко.
В 50 % наблюдений определяются тека-лютеиновые кисты яични ков.
Рождение пузырного заноса чаще происходит самостоятельно на IV—VI месяце беременности, при этом может возникнуть кровотечение различной интенсивности. При частичном пузырном заносе беременность может продолжаться до X лунного месяца.
Опасность пузырного заноса заключается в том, что после него нередко возникает злокачественная опухоль — хориокарцинома.
Диагностика. Распознавание пузырного заноса основывается на
472
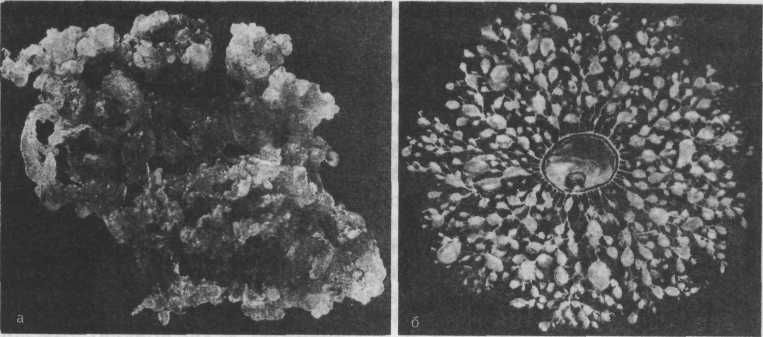
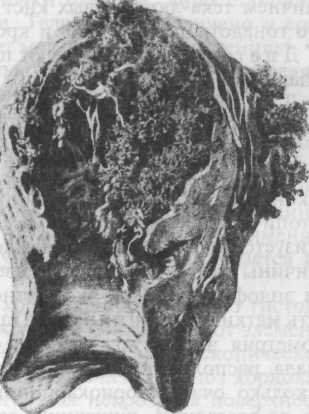
Рис. 16.6. Инвазивный пузырный занос, разрушивший стенку матки.
описанных клинических признаках и результатах дополнительных исследований — ультразвукового, гистологического, определении высоких концентраций хорионического гонадотропина (р-субъединицы) и трофобластичес-кого р-глобулина в биологических жидкостях организма.
Пузырный занос следует дифференцировать от выкидыша, многоплодной беременности и хориокарциномы.
Лечение. После установления диагноза пузырного заноса показано его удаление. Эвакуация пузырного заноса может быть осуществлена осторожно с помощью кюретки и вакуум-экскохлеатора. Выскабливание матки кюреткой опасно из-за возможности перфорации истонченной стенки матки, что исключается при использовании вакуум-экскохлеатора. При достаточном раскрытии маточного зева возможно проведение пальцевого удаления пузырного заноса. При значительном кровотечении и больших раз-
473
мерах матки (свыше 20 нед беременности) может быть произведена лапаро-томия с гистерэктомией.
Если в течение 1—2 мес после удаления пузырного заноса показатели титра хорионического гонадотропина в крови не снижаются, то показаны проведение дополнительных исследований для исключения хориокарциномы и назначение противоопухолевых лекарственных средств (метотрексат, дактиномицин). В течение года после удаления пузырного заноса необходимо систематическое наблюдение за женщиной с определением уровня хорионического гонадотропина в крови или моче. Женщина должна предохраняться от беременности в течение 2 лет.
Инвазивный пузырный занос. Характеризуется проникновением пузырьков заноса в толщу стенки матки (рис. 16.6).
Клиническая картина характеризуется кровянистыми выделениями из матки после удаления из нее пузырного заноса, сохраняющимся увеличением размеров матки, болями внизу живота, крестце, пояснице, наличием тека-лютеиновых кист яичников, высоким уровнем хорионического гонадотропина в моче и крови.
Диагноз устанавливают при гистологическом исследовании опухоли в удаленной матке.
Лечение хирургическое: экстирпация матки с последующим назначением лекарственных препаратов, как при хориокарциноме.
Хориокарцинома. Опухоль происходит из эпителиальных клеток ворсинок хориона, чаще локализуется в теле матки, реже — в области патологической имплантации: в маточной трубе, яичнике или брюшной полости (эктопическая хориокарцинома). Как правило, вначале хориокарцинома локализуется в области нидации плодного яйца, имеет вид опухоли различной величины синевато-багрового цвета. Рост опухоли может быть экзофитным или эндофитным. При экзофитном росте хориокарцинома выступает в полость матки. Эндофитный рост характеризуется внедрением опухоли в толщу миометрия вплоть до серозной оболочки матки. Редко опухоль с самого начала расположена в толще стенки матки. В матке иногда образуется несколько очагов хориокарциномы. Хориокарцинома может метастазиро-вать во влагалище, кишечник, легкие, печень, мозг.
Клиническая картина характеризуется прежде всего кровяными выделениями, обусловленными разрушением опухолью кровеносных сосудов. Вначале выделения умеренные, затем усиливаются. При расположении опухоли в толще стенки матки и разрушении серозного покрова органа возникает обильное внутрибрюшное кровотечение, как при эктопической беременности. Возможно кровотечение в брюшную полость из метастатических узлов в печени и кишечнике. Источником наружного кровотечения могут быть метастазы хориокарциномы во влагалище.
Важный симптом — быстро прогрессирущая анемия, которая является следствием как маточных кровотечений, так и интоксикации, обусловленной всасыванием продуктов распада опухоли. В связи с некрозом и инфицированием узлов хориокарциномы может развиться лихорадочное состояние.
Клиническая картина заболевания в значительной мере обусловлена возникновением метастазов. При поражении легких появляются кашель с мокротой, боли в груди. Метастазы в головном мозге вызывают боли и другие неврологические симптомы, связанные с локализацией метастатичес-
474
ких узлов. Метастазы в органах пищеварения вызывают тошноту, рвоту, боли, кровотечения.
Стенки влагалища и шейки матки цианотичны, матка увеличена, у 50 % больных появляются тека-лютеиновые кисты. Молочные железы могут быть увеличены, из них выделяется молозиво, ареолы пигментированы.
Клетки хориокарциномы обладают выраженной способностью вырабатывать хорионический гонадотропин (ХГ), циркулирующий в крови и экс-кретируемый с мочой, и трофобластический р-глобулин (ТБГ), секретируе-мый в кровь.
Диагноз хориокарциномы основывается на клинических данных и результатах определения уровня ХГ в крови и моче, ТБГ в сыворотке крови, гистологического исследования соскоба из матки, ангиографии, рентгенологического исследования легких.
В анамнезе больных имеются указания на появление кровотечений из половых органов после беременности и в особенности после пузырного заноса. Кожный покров и слизистые оболочки бледные, лицо становится как бы стекловидным из-за резкой анемии. Тело матки увеличено и соответствует 8 нед беременности и более, имеет мягковатую консистенцию, что симулирует беременность. При бимануальном исследовании определяют пульсацию маточных сосудов и увеличенные яичники.
Большое значение имеет осмотр шейки матки при помощи зеркал, при котором можно обнаружить метастазы опухоли во влагалище в виде темно-красных возвышений и узелков.
Важную роль в распознавании заболевания играет определение большого содержания ХГ в моче и сыворотке крови, однако при выраженном некрозе опухоли уровень ХГ может быть низким. С успехом применяют иммунологический тест на ТБГ, который у 95 % больных оказывается положительным.
Существенное значение в диагностике хориокарциномы имеет гистологическое исследование соскоба из матки, в котором обнаруживают элементы опухоли. Отрицательные или сомнительные результаты микроскопического исследования не дают основания полностью исключить диагноз хориокарциномы, поскольку опухоль может подвергнуться некрозу на поверхности или располагаться в толще миометрия.
Окончательный диагноз может быть установлен только при гистологическом исследовании материала; в его отсутствие на основании клинической картины заболевания диагностируют трофобластическую опухоль.
Хориокарциному следует дифференцировать от неполного выкидыша, эктопической беременности, плацентарного полипа, субмукозной миомы матки и дисфункциональных маточных кровотечений.
Лечение. Для лечения больных с хориокарциномой могут быть применены лекарственные противоопухолевые средства, оперативное вмешательство и лучевая терапия.
