
- •Глава 1. Основные этапы развития акушерства. Перинатология 15
- •Глава 2. Анатомия и физиология женской репродуктивной системы 30
- •Глава 3. Физиология беременности 59
- •Глава 4. Диагностика и ведение беременности 115
- •Глава 5. Физиология родов 186
- •Глава 10. Внематочная беременность 303
- •Глава 11. Переношенная беременность 320
- •Глава 12. Экстрагенитальные и сопутствующие гинекологические заболева ния при беременности 328
- •Глава 26. Основы физиологии и патологии новорожденною. Н.Н.Володин 714
- •Глава 27. Послеродовые гнойно-септические заболевания 746
- •Глава 28. Обезболивание в акушерстве. И.В.Лрошина 768
- •Глава 29. Организация акушерско-гинекологической помощи 779
- •Глава 1
- •1.1. Основные этапы развития акушерства
- •1.2. Перинатология
- •Глава 2
- •2.1. Анатомия женских половых органов
- •2.1.1. Женский таз
- •2.1.2. Наружные и внутренние половые органы
- •2.1.3. Таз с акушерской точки зрения
- •2.2. Физиология женской репродуктивной системы. Менструальный цикл
- •2 4 В 8 10 14 Дни цикла
- •Глава 3
- •3.1. Оплодотворение. Ранний эмбриогенез
- •3.1.1. Оплодотворение
- •Головка Тело Хвост
- •11 Эндометрий
- •3.1.2. Ранний эмбриогенез
- •3.2. Плацента
- •3.2.1. Развитие и функции плаценты
- •16 20 24 28 32 36 Недели беременности
- •3.3. Физиология плода
- •3.6. Изменения в организме женщины при беременности
- •Глава 4
- •4.1. Диагностика беременности
- •4.2. Обследование беременной
- •4.2.1. Опрос
- •4.2.4. Признаки
- •4.3. Дополнительные методы исследования в акушерстве и перинатологии
- •4.3.1. Методы получения информации о сердечной деятельности плода
- •4.3.1.1. Фоно- и электрокардиография
- •4.3.1.2. Кардиотокография
- •4.3.2. Ультразвуковое сканирование (эхография)
- •4.3.5. Ультразвуковое исследование головного мозга (нейросонография) новорожденного
- •4.3.7. Кольпоцитологическое исследование
- •4.3.10. Исследование крови плода и новорожденного
- •4.3.11. Биопсия (аспирация) ворсин хориона
- •4.3.12. Фетоскопия
- •4.4. Ведение беременности
- •4.4.1. Основы рационального питания беременных
- •4.5. Антенатальная диагностика состояния плода
- •Глава 5
- •5.1. Причины наступления родов
- •5.4.4. Теории механизма родов
- •5.5. Клиническое течение родов
- •5.5.1. Течение родов в периоде раскрытия
- •5.6.2. Ведение родов в периоде изгнания
- •5.6.4. Ведение последового периода
- •Глава 6
- •6.1. Изменения в организме родильницы
- •6.1.1. Состояние гормонального гомеостаза
- •6.1.5. Органы пищеварения
- •Глава 7
- •7.2. Диагностика
- •7.3. Механизм родов
- •7.4. Течение беременности и родов
- •7.5. Ведение беременности и родов
- •Глава 8
- •8.1. Клиническая картина и диагностика
- •8.2. Ведение беременности
- •8.3. Течение родов
- •Глава 9
- •9.1. Самопроизвольный аборт (выкидыш)
- •9.1.1. Угрожающий аборт
- •9.1.2. Начавшийся аборт
- •9.1.5. Септический аборт
- •9.2. Привычный выкидыш
- •9.3. Привычное невынашивание
- •9.4. Преждевременные роды
- •9.4.1. Быстрые преждевременные роды
- •9.4.3. Ведение преждевременных родов при дородовом излитии околоплодных вод
- •9.5. Характеристика недоношенного ребенка
- •Глава 10
- •10.1. Клиническая картина и диагностика
- •10.2. Клиническая картина и диагностика прерывания беременности по типу трубного аборта
- •10.3. Клиническая картина и диагностика разрыва маточной трубы
- •10.4. Клиническая картина и диагностика редких форм внематочной беременности
- •10.5. Дифференциальная диагностика эктопической беременности
- •10.6. Лечение при внематочной беременности
- •Глава 11
- •11.1. Клиническая картина и диагностика
- •11.3. Течение и ведение родов
- •Глава 12
- •12.1. Заболевания сердечно-сосудистой системы
- •12.1.1. Гипертоническая болезнь
- •12.1.2. Артериальная гипотензия
- •12.1.3. Заболевания вен
- •12.1.3.1. Варикозная болезнь нижних конечностей
- •12.1.3.2. Тромбозы вен, тромбофлебиты, тромбоэмболии
- •12.1.4. Пороки сердца
- •12.1.4.1. Приобретенные ревматические пороки сердца
- •12.1.4.2. Врожденные пороки сердца
- •12.1.4.3. Беременность и оперированное сердце
- •12.1.4.4. Родоразрешение беременных с пороками сердца
- •12.2. Заболевания органов дыхания
- •12.2.2. Пневмонии
- •12.3. Заболевания почек и мочевыводящих путей
- •12.3.1. Пиелонефрит беременных
- •12.3.2. Гломерулонефрит
- •12.3.3. Мочекаменная болезнь
- •12.4. Анемия и беременность
- •12.5. Заболевания нервной системы и органа зрения
- •12.5.1. Заболевания нервной системы
- •12.6. Заболевания органов пищеварения
- •12.7. Наследственная и врожденная тромбофилия. Тромбоцитопатии
- •12.7.1. Наследственная и врожденная тромбофилия
- •12.7.2. Тромбоцитопатии
- •12.7.2.1. Идиопатическая тромбоцитопеническая пурпура
- •12.7.2.2. Наследственные тромбоцитопатии
- •12.7.2.3. Болезни, связанные с недостаточностью пула накопления
- •12.8. Сахарный диабет
- •12.9. Заболевания, передаваемые половым путем
- •12.11. Патология половой системы
- •12.11.1. Миома матки
- •12.11.3. Врожденные аномалии половых органов
- •12.11.4. Инфантилизм
- •12.11.5. Рак шейки матки
- •Глава 13
- •Глава 14
- •14.1. Токсикозы
- •14.1.2. Слюнотечение
- •14.2.2. Лечение
- •14.2.4. Профилактика тяжелых форм гестозов
- •Глава 15
- •Глава 16
- •16.1. Эмбрио- и фетопатии
- •16.2. Врожденные пороки развития плода
- •16.2.2. Пороки развития почек и мочевыводящих путей
- •16.2.3. Врожденные пороки сердца
- •16.2.5. Аномалии лицевых структур, шеи и костной системы плода
- •16.3. Гипоксия плода
- •16.4. Внутриутробная инфекция
- •16.4.2. Внутриутробная бактериальная инфекция плода
- •16.5. Гестационная трофобластическая болезнь
- •16.6. Маловодие, многоводие
- •16.7. Аномалии пуповины
- •16.8. Плацентарная недостаточность
- •20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 Перцентили нед
- •Глава 17
- •17.2. Ведение родов при узком тазе. Клинически узкий таз
- •17.2.1. Ведение родов
- •17.3. Крупный плод
- •17.5. Выпадение пуповины
- •17.6. Асинклитические вставления головки
- •Глава 18
- •Глава 19
- •19.1. Переднеголовное предлежание
- •19.2. Лобное предлежание
- •Глава 20
- •20.1. Патологический подготовительный (прелиминарный) период
- •20.2. Первичная слабость родовой деятельности
- •9 10 11 12 13 14 15 16 17 Часы
- •20.3. Вторичная слабость родовой деятельности
- •20.4. Чрезмерно сильная родовая деятельность
- •20.5.2. Тетанус матки (тотальная дистония)
- •20.6. Профилактика аномалий родовой деятельности
- •Глава 21 кровотечения при поздних сроках беременности (аномалии расположения плаценты, преждевременная отслойка нормально расположенной плаценты)
- •21.1. Предлежание плаценты
- •21.2. Преждевременная отслойка нормально расположенной плаценты
- •21.3. Общие принципы обследования беременных при кровотечении
- •Глава 22
- •22.1. Патология последового периода
- •22.1.1. Задержка отделения плаценты
- •22.1.2. Кровотечение в последовом периоде
- •22.2. Патология послеродового периода
- •Глава 23
- •23.1. Разрывы вульвы, влагалища и промежности
- •23.2. Разрывы шейки матки
- •23.3. Разрывы матки
- •23.4. Ведение беременности и родов при наличии рубца на матке после ранее перенесенного кесарева сечения и других операций на матке
- •23.5. Выворот матки
- •23.6. Послеродовые свищи
- •23.7. Расхождение и разрыв лонного сочленения
- •Глава 24
- •24.1. Наследственные дефекты системы гемостаза
- •24.2. Геморрагический шок
- •24.4. Эмболия околоплодными водами
- •Глава 25
- •25.1. Искусственный аборт
- •25.1.1. Прерывание беременности до 12 нед
- •25.1.2. Прерывание беременности в поздние сроки
- •25.1.3. Осложнения во время и после прерывания беременности в ранние и поздние сроки
- •25.2. Операции в последовом и послеродовом периодах
- •25.3. Операции, подготавливающие родовые пути
- •Isa. Искусственный разрыв плодного пузыря (амниотомия)
- •25.5. Операции, исправляющие положение
- •25.6.1. Операция наложения щипцов
- •25.7. Акушерские пособия и операции при тазовых предлежаниях плода
- •25.7.2. Извлечение плода за тазовый конец
- •25.7.3. Трудности и осложнения при акушерских пособиях и операциях при тазовых предлежаниях плода
- •25.8. Вакуум-экстракция плода
- •25.9. Кесарево сечение
- •25.9.1. Абдоминальное кесарево сечение
- •25.9.2. Ближайшие и отдаленные результаты операции кесарева сечения
- •25.9.4. Кесарево сечение на мертвой и умирающей беременной
- •25.10. Акушерские родоразрешающие операции
- •25.11. Плодоразрушающие операции
- •Глава 26
- •26.1. Особенности состояния новорожденных в раннем неонатальном периоде
- •26.2. Пограничные (особые) состояния и заболевания новорожденных
- •26.2.1. Транзиторные состояния
- •26.2.3. Инфекционные заболевания у новорожденных
- •26.2.4. Гемолитическая болезнь новорожденных
- •26.2.5. Синдром дыхательных расстройств
- •26.3. Уход за новорожденным
- •Глава 27
- •27.1. Хориоамнионит
- •27.3. Послеродовой эндометрит
- •27.4. Инфекция операционной раны после кесарева сечения
- •27.5. Послеродовой мастит
- •27.6. Сепсис. Септический шок
- •27.6.1. Сепсис
- •27.6.2. Септический шок
- •27.7. Акушерский перитонит
- •Глава 28
- •28.1. Обезболивание родов
- •28.2. Обезболивание при акушерских операциях
- •Глава 29
- •29.1. Амбулаторная акушерско-гинекологическая помощь
- •29.2. Стационарная акушерская помощь
- •29.3. Перинатальные центры
- •29.4. Материнская смертность и пути ее снижения
- •29.5. Профилактика гнойно-септических заболеваний в акушерских стационарах
- •29.6. Перинатальная смертность и пути ее снижения
- •29.7. Медико-генетическое консультирование и пренатальная диагностика наследственных заболеваний
- •29.8. Планирование семьи
- •29.9. Экстракорпоральное оплодотворение
4.3.1.2. Кардиотокография
Современные кардиомониторы плода основаны на принципе Допплера. Такие кардиомониторы позволяют регистрировать изменение интервалов между отдельными циклами сердечной деятельности плода. Приборы оснащены также датчиками, позволяющими регистрировать одновременно сократительную деятельность матки и движения плода (рис. 4.27). Различают непрямую (наружную) и прямую (внутреннюю) кардиотокографию. Во время беременности используется только непрямая кардиотокография; она же в настоящее время наиболее распространена и в родах, так как применение наружных датчиков практически не имеет противопоказаний и не вызывает каких-либо осложнений.
Наружный ультразвуковой датчик помещают на переднюю брюшную стенку матери в месте наилучшей слышимости сердечных тонов плода, а наружный тензометрический датчик накладывают в области правого угла матки. При использовании во время родов внутреннего метода регистрации специальный спиралевидный электрод закрепляют на коже головки плода.
Изучение кардиотокограммы (КТГ) начинают с определения базального ритма (рис. 4.28). Под базальным ритмом понимают среднюю величину между мгновенными значениями сердцебиения плода, сохраняющуюся неизменной 10 мин и более, при этом не учитывают акцелерации и деце-лерации. Нормальный базальный ритм составляет 120—160 уд/мин (в среднем 140—145 уд/мин). Снижение базального ритма ниже 120 уд/мин расценивают как брадикардию, а увеличение более 160 уд/мин — как тахикардию.
При характеристике базального ритма необходимо учитывать его вариабельность, т.е. частоту и амплитуду мгновенных изменений частоты сердечных сокращений плода (мгновенные осцилляции). Подсчет частоты и амплитуды мгновенных осцилляции проводят в течение каждых последующих 10 мин. Амплитуду осцилляции определяют по величине отклонения от базального ритма, частоту — по количеству осцилляции за 1 мин.
147
|
|
1ЯП |
|
|
|
|
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
Ai 1 |
||||
|
|
|
|
|
|
|
|
|
111 f |
к. |
Pktii. ML |
||||
|
|
1 |
Ю |
|
|
|
|
|
M J |
|
|
||||
|
|
|
|
|
|
|
|
|
IJUiVf |
|
|
||||
1 ■ |
J |
|
II |
|
|
|
|
|
rP |
ULJll 1 . |
/ у Чы iiJ i |
||||
|
|
LJhj |
|
4UA. |
|
|
|
|
F К |
IT Ш Л Ml A |
' 1 Ш л |ЛЛт и |
||||
|
|
IrT |
ir ' |
|
|
|
1ЯПТГ I1 II l'i"> Л I1 Jll' 11 «HlJL |
1 |
" вы ПЧГ |
("unlfT i |
|||||
г |
|
r |
|
T |
|
г |
|
UU 1 |
1 TVV ч |
||||||
1 |
|
1 |
|
|
1 1 I |
|
|
ИI Г |
T 1 |
||||||
1 |
|
|
|
|
1 1 |
|
1 1 1 I'l ■ |
|
1 |
II' ' |
|||||
|
|
|
|
1 |
г |
|
|
20 1 170 -L- |
|
||||||
1 |
|
|
|
|
|
1 |
|
|
|
1 |
|||||
|
|
ft |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
1 о 1 |
|
1 о |
|
|
|
|
|
0 |
|
1 о 1 |
|
|
Рис. 4.28. Кардиотокограмма при неосложненной беременности.
В клинической практике наибольшее распространение получила следующая классификация типов вариабельности базального ритма:
немой (монотонный) ритм, характеризующийся низкой амплитудой, — 0,5 уд/мин;
слегка ундулирующий — 5—10 уд/мин;
ундулирующий — 10—15 уд/мин;
сальтаторный — 25—30 уд/мин.
Вариабельность амплитуды мгновенных осцилляции может сочетаться с изменением их частоты (в норме 7—12 осцилляции в минуту).
Кардиотокография является одним из ведущих методов оценки состояния плода в антенатальном периоде (с 28—30-й недели беременности). Получить стабильную, качественную запись, позволяющую правильно охарактеризовать состояние плода, можно только с 32 нед беременности, так как у плода к 32 нед происходит становление цикла активность — покой. Запись необходимо проводить в положении женщины на левом боку в течение 40—60 мин.
Существуют различные методы визуальной интерпретации КТГ. Для стандартизации оценки данных кардиотокографии следует придерживаться единой классификации, предложенной Международной ассоциацией акушеров-гинекологов в 1985 г.
В антенатальном периоде КТГ следует классифицировать как нормальные, пограничные и патологические.
Критериями нормальной КТГ являются следующие признаки:
базальный ритм в пределах 120—160 уд/мин;
амплитуда вариабельности базального ритма — 5—25 уд/мин;
децелерация отсутствует или отмечаются спорадические, неглубокие и очень короткие децелерации;
• регистрируются 2 акцелерации и более на протяжении 10 мин записи.
Если такой тип КТГ обнаружен даже за короткий период исследования, то запись можно не продолжать.
Для унификации и упрощения трактовки данных антенатальной КТГ предложена балльная система оценки (табл. 4.2).
148
Таблица 4.2. Шкала оценки сердечной деятельности плода во время беременности [Савельева Г.М., 1984]
Параметр ЧСС, уд/мин |
0 баллов |
1 балл |
2 балла |
Базальная ЧСС |
<100 |
100-120 |
120-160 |
|
>180 |
160-180 |
|
Вариабельность ЧСС: |
|
|
|
частота осцилляции |
<3 |
3-6 |
>6 |
в 1 мин |
|
|
|
амплитуда осцил- |
5 или синусои- |
5—9 или >25 |
10-25 |
ляции в 1 мин |
дальная |
|
|
Изменения ЧСС: |
|
|
|
акцелерации |
Отсутствуют |
Периодические |
Спорадические |
децелерации |
Поздние длитель- |
Поздние кратко- |
Отсутствуют или |
|
ные или вариа- |
временные или |
ранние |
|
бельные |
вариабельные |
|
Оценка 8—10 баллов свидетельствует о нормальном состоянии плода, 5—7 баллов — указывает на начальные признаки нарушения его жизнедеятельности, 4 балла и менее — на серьезные изменения состояния плода.
Помимо анализа сердечной деятельности плода в покое, с помощью кардиотокографии можно оценивать реактивность плода во время беременности по изменению его сердечной деятельности в ответ на спонтанные шевеления — нестрессовый тест (НСТ) или стрессовый тест (СТ) на функциональные пробы: введение матери окситоцина или атропина, непродолжительная задержка дыхания на вдохе или выдохе, термическое раздражение кожи живота, физическая нагрузка матери, стимуляция сосков, акустическая стимуляция.
Начинать исследование сердечной деятельности плода целесообразно с применения НСТ.
Нестрессовый тест (НСТ). Сущность теста заключается в изучении реакции сердечно-сосудистой системы плода в ответ на его движения. НСТ является реактивным, когда в течение 20 мин наблюдается 2 учащения сердцебиения плода или более по меньшей мере на 15 ударов в минуту и продолжительностью не менее 15 с, ассоциирующиеся с движениями плода (рис. 4.29). НСТ является ареактивным при наличии менее 2 учащений сердцебиения плода менее чем на 15 ударов в минуту, продолжительностью менее 15 с, ассоциирующихся с движениями плода в течение 40-минутного интервала времени.
Окситоциновый тест. Позднее этот тест стал называться контрактиль-ным стрессовым тестом. Тест основан на реакции сердечно-сосудистой системы плода в ответ на индуцированные сокращения матки. Для проведения теста внутривенно вводят раствор окситоцина, содержащий 0,01 ЕД в 1 мл изотонического раствора натрия хлорида или 5 % раствора глюкозы. Тест можно оценивать, если в течение 10 мин при скорости введения 1 мл/мин наблюдается не менее 3 сокращений матки. При достаточных компенсаторных возможностях фетоплацентарной системы в ответ на сокращение матки наблюдается нерезко выраженная кратковременная акцелерация или ранняя непродолжительная децелерация.
149
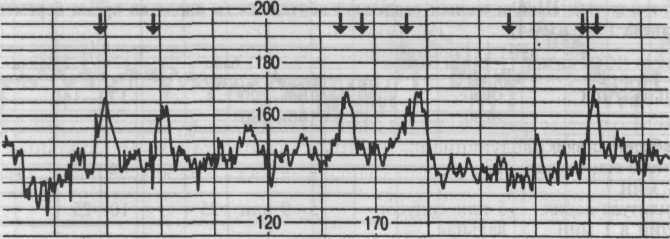
Рис. 4.29. Положительный нестрессовый тест. Стрелками показаны движения плода.
Противопоказания к проведению окситоцинового теста: патология прикрепления плаценты и ее частичная преждевременная отслойка, угроза прерывания беременности и наличие рубца на матке.
Проба со стимуляцией сосков является более безопасным, простым и экономичным контрактильным тестом. Метод заключается в раздражении одного соска (через одежду) в течение 2 мин или до появления сокращений матки. Если в ответ на раздражение соска не возникает 3 сокращений матки за 10-минутный интервал, проводится повторная стимуляция.
Звуковая стимуляция плода. Тест разработан на основании наблюдений за изменениями сердцебиения плода в ответ на различные стимулы, включая звук. Наиболее часто используется электронная искусственная "гортань" для генерации звуковых сигналов со средним уровнем давления 82 дБ. Стимулирование производится через переднюю брюшную стенку матери около 3 с. Нормальной реакцией считается учащение сердцебиения плода на 15 ударов в минуту, длящееся не менее 1.5 с, не менее 2 раз в течение 10-минутного промежутка времени. В отсутствие заметного учащения сердцебиения после первого звукового воздействия производят повторные пробы с интервалом 1 мин (не более 3 стимуляций).
Атропиновый тест. Возникновение и характер реакции плода на введение беременной атропина зависят от скорости проникновения препарата через плаценту, что связано с функциональным ее состоянием. Для проведения пробы 1,5 мл 0,1 % раствора атропина сульфата в 20 мл 40 % раствора глюкозы или 0,5 % раствора натрия хлорида вводят беременной внутривенно. До введения атропина запись частоты сердечных сокращений (ЧСС) производят в течение 15—20 мин, после введения — до возвращения ЧСС к исходному уровню. Физиологическая реакция сердечной деятельности плода под влиянием атропина проявляется в увеличении ЧСС на 25—35 в минуту и более, которое наступает через 4—10 мин и продолжается до 70 мин. Наряду с этим происходит снижение амплитуды мгновенных осцилляции и уменьшение или полное исчезновение акцелераций и децелераций, возникающих при маточных сокращениях.
Механизм действия атропина заключается в блокаде рецепторов парасимпатической части вегетативной нервной системы и повышении активности симпатико-адреналовой системы, следствием чего является тахикардия. Атропиновый тест применяют редко, так как развитие выраженной тахикардии может быть небезразлично для плода.
150
Физиологическая проба с задержкой дыхания на вдохе и выдохе. При нормально протекающей беременности задержка дыхания на вдохе вызывает урежение, а на выдохе — учащение ЧСС. При внутриутробной гипоксии плода во время проведения проб наблюдаются парадоксальные реакции или отсутствие изменений ЧСС плода.
При определении состояния плода в родах преимущественно оценивают следующие параметры кард иото ко граммы: базальный ритм частоты сердечных сокращений, вариабельность кривой, а также характер медленных ускорений (акцелераций) и замедлений (децелераций) сердечного ритма, сопоставляя их с данными, отражающими сократительную деятельность матки.
В зависимости от времени возникновения относительно сокращений матки выделяют 4 типа децелераций: dip 0, dip I, dip II, dip III. Наиболее важными параметрами децелераций являются время от начала схватки до возникновения урежения, продолжительность урежения и амплитуда. При исследовании временных соотношений КТГ и гистограмм различают ранние (начало урежения частоты сердцебиений совпадает с началом схватки), поздние (через 30—60 с после начала маточного сокращения) и урежения вне схватки (через 60 с и более).
Dip 0 обычно возникает в ответ на сокращения матки, реже спорадически, продолжается 20—30 с и имеет амплитуду 30 в минуту и более. Во втором периоде родов диагностического значения не имеет.
Dip I (ранняя децелерация) является рефлекторной реакцией сердечнососудистой системы плода в ответ на сдавление головки плода или пуповины во время схватки. Ранняя децелерация начинается одновременно со схваткой или с запаздыванием до 30 с и имеет постепенные начало и конец. Длительность и амплитуда децелераций соответствуют длительности и интенсивности схватки. Dip I одинаково часто встречается при физиологических и осложненных родах.
Dip II (поздняя децелерация) является признаком нарушения маточно-плацентарного кровообращения и прогрессирующей гипоксии плода. Поздняя децелерация возникает в связи со схваткой, но значительно запаздывает — до 30—60 с от ее начала. Общая продолжительность децелераций обычно составляет более 1 мин. Различают три степени тяжести децелераций: легкую (амплитуда урежения до 15 в минуту), среднюю (16—45 в минуту) и тяжелую (более 45 в минуту). Кроме амплитуды и общей продолжительности поздней децелераций, тяжесть патологического процесса отражает время восстановления базального ритма. По форме различают V-, U- и W-образные децелераций.
Dip III носит название вариабельной децелераций. Ее появление обычно связывают с патологией пуповины и объясняют стимуляцией блуждающего нерва и вторичной гипоксией. Амплитуда вариабельных децелераций колеблется от 30 до 90 в минуту, а общая продолжительность — 30—80 с и более. Вариабельные децелераций очень разнообразны по форме, что значительно затрудняет их классификацию. Тяжесть вариабельных децелераций зависит от амплитуды: легкие — до 60 в минуту, средней тяжести — от 61 до 80 в минуту и тяжелые — более 80 в минуту.
Для практической оценки состояния плода во время родов наиболее удобна оценка его состояния по схеме, предложенной Г.М.Савельевой (1981) (табл. 4.3).
151
Таблица 4.3. Шкала для оценки сердечной деятельности плода в родах [Савельева Г.М., 1981]
Пе- |
Параметры |
Норма |
Начальные признаки |
Выраженные |
риод |
сердечной |
|
гипоксии |
признаки гипоксии |
ро- |
деятельности |
|
|
|
дов |
|
|
|
|
|
Базальная час- |
125—160 в минуту |
а. Брадикардия до |
Брадикардия ниже |
|
тота сердеч- |
|
100 в минуту |
100 в минуту |
|
ных сокраще- |
|
б. Тахикардия не |
|
|
ний (БЧСС) |
|
более 180 в ми- |
|
|
|
|
нуту |
|
|
Мгновенные |
2,0—10 в минуту |
Периодическая мо- |
Стойкая монотон- |
|
колебания |
|
нотонность 0—2,4 |
ность 0—2 в минуту |
1 |
частоты сер- |
|
в минуту |
|
|
дечных сокра- |
|
|
|
|
щений |
|
|
|
|
(МКЧСС) |
|
|
|
|
Реакция на |
а. Отсутствует |
Кратковременные |
Длительные позд- |
|
схватку |
б. Увеличение амп- |
поздние урежения |
ние урежения |
|
|
литуды МКЧСС |
(20-30 с) |
(31-50 с) |
|
|
в. Ранние урежения |
|
|
|
Базальная |
110—170 в минуту |
Брадикардия 90— |
а. Брадикардия ни- |
|
частота |
|
110 в минуту |
же 100 в минуту |
|
сердечных |
|
|
с прогрессирую- |
|
сокращений |
|
|
щим падением |
|
(БЧСС) |
|
|
частоты |
|
|
|
|
б. Тахикардия более |
|
|
|
|
180 в минуту |
|
Мгновенные |
2,0—8 в минуту |
Периодическая мо- |
а. Стойкая моно- |
|
колебания |
|
нотонность 0—2,4 |
тонность 0—2,0 |
|
частоты сер- |
|
в минуту |
в минуту |
|
дечных сок- |
|
|
б. Выраженная |
II |
ращений |
|
|
аритмия 20—30 |
|
(МКЧСС) |
|
|
в минуту |
|
Реакция на |
а. Ранние урежения |
а. Поздние уреже- |
а. Длительные |
|
потугу |
до 80 в минуту |
ния до 60 в мину |
поздние уреже- |
|
|
б. W-образные ва- |
ту |
ния до 50 в ми- |
|
|
риабельные уре- |
б. W-образные ва- |
нуту |
|
|
жения до 75—85 |
риабельные уре- |
б. Длительные |
|
|
в минуту |
жения до 60 в |
W-образные ва- |
|
|
в. Кратковременное |
минуту |
риабельные уре- |
|
|
учащение до 180 |
|
жения до 40 в |
|
|
в минуту |
|
минуту |
При использовании кардиотокографии во время родов необходим мо-ниторный принцип, т.е. постоянная диагностическая оценка на всем протяжении родов. Диагностическая ценность метода повышается при тщательном сопоставлении данных кардиотокографии с акушерской ситуацией и другими методами оценки состояния плода
152
