
- •Глава 1. Основные этапы развития акушерства. Перинатология 15
- •Глава 2. Анатомия и физиология женской репродуктивной системы 30
- •Глава 3. Физиология беременности 59
- •Глава 4. Диагностика и ведение беременности 115
- •Глава 5. Физиология родов 186
- •Глава 10. Внематочная беременность 303
- •Глава 11. Переношенная беременность 320
- •Глава 12. Экстрагенитальные и сопутствующие гинекологические заболева ния при беременности 328
- •Глава 26. Основы физиологии и патологии новорожденною. Н.Н.Володин 714
- •Глава 27. Послеродовые гнойно-септические заболевания 746
- •Глава 28. Обезболивание в акушерстве. И.В.Лрошина 768
- •Глава 29. Организация акушерско-гинекологической помощи 779
- •Глава 1
- •1.1. Основные этапы развития акушерства
- •1.2. Перинатология
- •Глава 2
- •2.1. Анатомия женских половых органов
- •2.1.1. Женский таз
- •2.1.2. Наружные и внутренние половые органы
- •2.1.3. Таз с акушерской точки зрения
- •2.2. Физиология женской репродуктивной системы. Менструальный цикл
- •2 4 В 8 10 14 Дни цикла
- •Глава 3
- •3.1. Оплодотворение. Ранний эмбриогенез
- •3.1.1. Оплодотворение
- •Головка Тело Хвост
- •11 Эндометрий
- •3.1.2. Ранний эмбриогенез
- •3.2. Плацента
- •3.2.1. Развитие и функции плаценты
- •16 20 24 28 32 36 Недели беременности
- •3.3. Физиология плода
- •3.6. Изменения в организме женщины при беременности
- •Глава 4
- •4.1. Диагностика беременности
- •4.2. Обследование беременной
- •4.2.1. Опрос
- •4.2.4. Признаки
- •4.3. Дополнительные методы исследования в акушерстве и перинатологии
- •4.3.1. Методы получения информации о сердечной деятельности плода
- •4.3.1.1. Фоно- и электрокардиография
- •4.3.1.2. Кардиотокография
- •4.3.2. Ультразвуковое сканирование (эхография)
- •4.3.5. Ультразвуковое исследование головного мозга (нейросонография) новорожденного
- •4.3.7. Кольпоцитологическое исследование
- •4.3.10. Исследование крови плода и новорожденного
- •4.3.11. Биопсия (аспирация) ворсин хориона
- •4.3.12. Фетоскопия
- •4.4. Ведение беременности
- •4.4.1. Основы рационального питания беременных
- •4.5. Антенатальная диагностика состояния плода
- •Глава 5
- •5.1. Причины наступления родов
- •5.4.4. Теории механизма родов
- •5.5. Клиническое течение родов
- •5.5.1. Течение родов в периоде раскрытия
- •5.6.2. Ведение родов в периоде изгнания
- •5.6.4. Ведение последового периода
- •Глава 6
- •6.1. Изменения в организме родильницы
- •6.1.1. Состояние гормонального гомеостаза
- •6.1.5. Органы пищеварения
- •Глава 7
- •7.2. Диагностика
- •7.3. Механизм родов
- •7.4. Течение беременности и родов
- •7.5. Ведение беременности и родов
- •Глава 8
- •8.1. Клиническая картина и диагностика
- •8.2. Ведение беременности
- •8.3. Течение родов
- •Глава 9
- •9.1. Самопроизвольный аборт (выкидыш)
- •9.1.1. Угрожающий аборт
- •9.1.2. Начавшийся аборт
- •9.1.5. Септический аборт
- •9.2. Привычный выкидыш
- •9.3. Привычное невынашивание
- •9.4. Преждевременные роды
- •9.4.1. Быстрые преждевременные роды
- •9.4.3. Ведение преждевременных родов при дородовом излитии околоплодных вод
- •9.5. Характеристика недоношенного ребенка
- •Глава 10
- •10.1. Клиническая картина и диагностика
- •10.2. Клиническая картина и диагностика прерывания беременности по типу трубного аборта
- •10.3. Клиническая картина и диагностика разрыва маточной трубы
- •10.4. Клиническая картина и диагностика редких форм внематочной беременности
- •10.5. Дифференциальная диагностика эктопической беременности
- •10.6. Лечение при внематочной беременности
- •Глава 11
- •11.1. Клиническая картина и диагностика
- •11.3. Течение и ведение родов
- •Глава 12
- •12.1. Заболевания сердечно-сосудистой системы
- •12.1.1. Гипертоническая болезнь
- •12.1.2. Артериальная гипотензия
- •12.1.3. Заболевания вен
- •12.1.3.1. Варикозная болезнь нижних конечностей
- •12.1.3.2. Тромбозы вен, тромбофлебиты, тромбоэмболии
- •12.1.4. Пороки сердца
- •12.1.4.1. Приобретенные ревматические пороки сердца
- •12.1.4.2. Врожденные пороки сердца
- •12.1.4.3. Беременность и оперированное сердце
- •12.1.4.4. Родоразрешение беременных с пороками сердца
- •12.2. Заболевания органов дыхания
- •12.2.2. Пневмонии
- •12.3. Заболевания почек и мочевыводящих путей
- •12.3.1. Пиелонефрит беременных
- •12.3.2. Гломерулонефрит
- •12.3.3. Мочекаменная болезнь
- •12.4. Анемия и беременность
- •12.5. Заболевания нервной системы и органа зрения
- •12.5.1. Заболевания нервной системы
- •12.6. Заболевания органов пищеварения
- •12.7. Наследственная и врожденная тромбофилия. Тромбоцитопатии
- •12.7.1. Наследственная и врожденная тромбофилия
- •12.7.2. Тромбоцитопатии
- •12.7.2.1. Идиопатическая тромбоцитопеническая пурпура
- •12.7.2.2. Наследственные тромбоцитопатии
- •12.7.2.3. Болезни, связанные с недостаточностью пула накопления
- •12.8. Сахарный диабет
- •12.9. Заболевания, передаваемые половым путем
- •12.11. Патология половой системы
- •12.11.1. Миома матки
- •12.11.3. Врожденные аномалии половых органов
- •12.11.4. Инфантилизм
- •12.11.5. Рак шейки матки
- •Глава 13
- •Глава 14
- •14.1. Токсикозы
- •14.1.2. Слюнотечение
- •14.2.2. Лечение
- •14.2.4. Профилактика тяжелых форм гестозов
- •Глава 15
- •Глава 16
- •16.1. Эмбрио- и фетопатии
- •16.2. Врожденные пороки развития плода
- •16.2.2. Пороки развития почек и мочевыводящих путей
- •16.2.3. Врожденные пороки сердца
- •16.2.5. Аномалии лицевых структур, шеи и костной системы плода
- •16.3. Гипоксия плода
- •16.4. Внутриутробная инфекция
- •16.4.2. Внутриутробная бактериальная инфекция плода
- •16.5. Гестационная трофобластическая болезнь
- •16.6. Маловодие, многоводие
- •16.7. Аномалии пуповины
- •16.8. Плацентарная недостаточность
- •20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 Перцентили нед
- •Глава 17
- •17.2. Ведение родов при узком тазе. Клинически узкий таз
- •17.2.1. Ведение родов
- •17.3. Крупный плод
- •17.5. Выпадение пуповины
- •17.6. Асинклитические вставления головки
- •Глава 18
- •Глава 19
- •19.1. Переднеголовное предлежание
- •19.2. Лобное предлежание
- •Глава 20
- •20.1. Патологический подготовительный (прелиминарный) период
- •20.2. Первичная слабость родовой деятельности
- •9 10 11 12 13 14 15 16 17 Часы
- •20.3. Вторичная слабость родовой деятельности
- •20.4. Чрезмерно сильная родовая деятельность
- •20.5.2. Тетанус матки (тотальная дистония)
- •20.6. Профилактика аномалий родовой деятельности
- •Глава 21 кровотечения при поздних сроках беременности (аномалии расположения плаценты, преждевременная отслойка нормально расположенной плаценты)
- •21.1. Предлежание плаценты
- •21.2. Преждевременная отслойка нормально расположенной плаценты
- •21.3. Общие принципы обследования беременных при кровотечении
- •Глава 22
- •22.1. Патология последового периода
- •22.1.1. Задержка отделения плаценты
- •22.1.2. Кровотечение в последовом периоде
- •22.2. Патология послеродового периода
- •Глава 23
- •23.1. Разрывы вульвы, влагалища и промежности
- •23.2. Разрывы шейки матки
- •23.3. Разрывы матки
- •23.4. Ведение беременности и родов при наличии рубца на матке после ранее перенесенного кесарева сечения и других операций на матке
- •23.5. Выворот матки
- •23.6. Послеродовые свищи
- •23.7. Расхождение и разрыв лонного сочленения
- •Глава 24
- •24.1. Наследственные дефекты системы гемостаза
- •24.2. Геморрагический шок
- •24.4. Эмболия околоплодными водами
- •Глава 25
- •25.1. Искусственный аборт
- •25.1.1. Прерывание беременности до 12 нед
- •25.1.2. Прерывание беременности в поздние сроки
- •25.1.3. Осложнения во время и после прерывания беременности в ранние и поздние сроки
- •25.2. Операции в последовом и послеродовом периодах
- •25.3. Операции, подготавливающие родовые пути
- •Isa. Искусственный разрыв плодного пузыря (амниотомия)
- •25.5. Операции, исправляющие положение
- •25.6.1. Операция наложения щипцов
- •25.7. Акушерские пособия и операции при тазовых предлежаниях плода
- •25.7.2. Извлечение плода за тазовый конец
- •25.7.3. Трудности и осложнения при акушерских пособиях и операциях при тазовых предлежаниях плода
- •25.8. Вакуум-экстракция плода
- •25.9. Кесарево сечение
- •25.9.1. Абдоминальное кесарево сечение
- •25.9.2. Ближайшие и отдаленные результаты операции кесарева сечения
- •25.9.4. Кесарево сечение на мертвой и умирающей беременной
- •25.10. Акушерские родоразрешающие операции
- •25.11. Плодоразрушающие операции
- •Глава 26
- •26.1. Особенности состояния новорожденных в раннем неонатальном периоде
- •26.2. Пограничные (особые) состояния и заболевания новорожденных
- •26.2.1. Транзиторные состояния
- •26.2.3. Инфекционные заболевания у новорожденных
- •26.2.4. Гемолитическая болезнь новорожденных
- •26.2.5. Синдром дыхательных расстройств
- •26.3. Уход за новорожденным
- •Глава 27
- •27.1. Хориоамнионит
- •27.3. Послеродовой эндометрит
- •27.4. Инфекция операционной раны после кесарева сечения
- •27.5. Послеродовой мастит
- •27.6. Сепсис. Септический шок
- •27.6.1. Сепсис
- •27.6.2. Септический шок
- •27.7. Акушерский перитонит
- •Глава 28
- •28.1. Обезболивание родов
- •28.2. Обезболивание при акушерских операциях
- •Глава 29
- •29.1. Амбулаторная акушерско-гинекологическая помощь
- •29.2. Стационарная акушерская помощь
- •29.3. Перинатальные центры
- •29.4. Материнская смертность и пути ее снижения
- •29.5. Профилактика гнойно-септических заболеваний в акушерских стационарах
- •29.6. Перинатальная смертность и пути ее снижения
- •29.7. Медико-генетическое консультирование и пренатальная диагностика наследственных заболеваний
- •29.8. Планирование семьи
- •29.9. Экстракорпоральное оплодотворение
16.7. Аномалии пуповины
Аномалии пуповины заключаются в неправильном развитии сосудов (единственная артерия пуповины, третья артерия пуповины, аневризмы, атипичные анастомозы, артериальные узлы и др.); в изменении длины пуповины (чрезмерно длинная, короткая); образовании истинных и ложных узлов пуповины. Кроме того, возможно патологическое (краевое и оболочечное) прикрепление пуповины.
Неправильное развитие сосудов пуповины встречается крайне редко. Практическое значение имеют в основном остальные варианты патологии пуповины.
Различают абсолютно и относителвно короткую пуповину. Абсолютно короткой следует считать пуповину длиной менее 40 см. Относительно короткой называется пуповина нормальной длины, но укороченная в результате ее обвития вокруг плода или вследствие образования ее истинных узлов. Чрезмерно короткая пуповина может быть причиной неправильных положений плода. Тяжелые осложнения, обусловленные короткой пуповиной, проявляются в родах: замедляется продвижение плода по родовому каналу или вследствие натяжения ее даже происходит отслойка плаценты. Иногда наблюдается разрыв пуповины с кровотечением из ее сосудов.
Диагностика короткой пуповины во время беременности затруднена. При УЗИ можно заподозрить укорочение пуповины, если обнаруживают обвитие ее вокруг шеи и туловища плода. Заподозрить чрезмерно короткую пуповину в родах можно на основании следующих признаков: медленного продвижения головки плода в период изгнания, изменения его сердечной деятельности. Все эти осложнения приводят к острой гипоксии плода. При выявлении симптомов, свидетельствующих о короткой пуповине, показано быстрое бережное родоразрешение в зависимости от акушерской ситуации.
Чрезмерно длинная пуповина (70—80 см и более) является более частой аномалией. Описаны случай, когда длина пуповины достигала 200 см и более. Самым тяжелым осложнением (для плода) при длинной пуповине
480
является выпадение ее петель в момент излития околоплодных вод при подвижной головке плода.
Истинный узел пуповины образуется в ранние сроки беременности, когда небольшие размеры плода позволяют ему проскочить через петлю пуповины. Во время затягивания этих узлов (во время беременности или в родах) может возникнуть острая гипоксия плода, вплоть до его гибели. Ложные узлы пуповины, представляющие собой ограниченные ее утолщения вследствие варикозного расширения пупочной вены или скопления вартонова студня, практического значения не имеют.
Патологическое прикрепление пуповины бывает краевым и оболочеч-ным (плевистое прикрепление). В последнем случае пуповина прикрепляется к оболочкам на некотором расстоянии от края плаценты. Сосуды пуповины при этом направляются к плаценте по оболочкам. Разрыв сосудов при оболочечном прикреплении пуповины чаще всего происходит при излитии околоплодных вод, при этом нередко наступает внезапная смерть плода.
16.8. Плацентарная недостаточность
Наиболее частой причиной нарушений состояния плода во время беременности является плацентарная недостаточность — клинический синдром, обусловленный морфофункциональными изменениями в плаценте и нарушениями компенсаторно-приспособительных механизмов, обеспечивающих функциональную полноценность органа. Она представляет собой результат сложной реакции плода и плаценты на различные патологические состояния материнского организма; проявляется комплексом нарушений транспортной, трофической, эндокринной и метаболической функций плаценты, лежащих в основе патологии плода и новорожденного. В процессе развития беременности функции плаценты и плода тесно связаны, поэтому нередко используют термин "фетоплацентарная система".
Степень и характер влияния патологических изменений плаценты на плод определяются многими факторами: сроком беременности, длительностью воздействия, состоянием компенсаторно-приспособительных механизмов в системе мать—плацента—плод.
Классификация. В зависимости от того, в каких структурных единицах преимущественно возникают патологические процессы, различают три формы плацентарной недостаточности: 1) гемодинамическую, проявляющуюся нарушением маточно-плацентарного и плодово-плацентарного кровообращения; 2) плацентарно-мембранную, характеризующуюся снижением способности плацентарной мембраны к транспорту метаболитов; 3) клеточно-паренхиматозную, связанную с нарушением клеточной активности трофобласта и плаценты.
Выделяют первичную плацентарную недостаточность, возникающую до 16 нед беременности, и вторичную, наблюдающуюся в более поздние сроки.
Первичная недостаточность плаценты развивается в период имплантации, раннего эмбриогенеза и плацентации под влиянием разнообразных факторов (генетические, эндокринные, инфекционные и т.д.), действующих на гаметы родителей, зиготу, бластоцисту, формирующуюся плаценту и половой аппарат женщины в целом. Первичная плацентарная недостаточность проявляется изменениями строения, расположения и прикрепления
481
16-275
плаценты, а также дефектами васкуляризации и нарушениями созревания хориона.
Вторичная плацентарная недостаточность развивается под влиянием экзогенных факторов и наблюдается во второй половине беременности.
Плацентарная недостаточность (первичная и вторичная) имеет острое или хроническое течение.
Острая плацентарная недостаточность возникает как следствие преждевременной отслойки нормально расположенной плаценты с образованием ретро плацентарной гематомы или отслойки предлежащей плаценты, в результате чего наступает гибель плода.
Хроническая плацентарная недостаточность наблюдается у каждой третьей беременной из группы высокого риска развития перинатальной патологии. Хроническая плацентарная недостаточность развивается рано и протекает длительно вследствие нарушения компенсаторно-приспособительных механизмов в сочетании с циркуляторными расстройствами, инволютивно-дистрофическими изменениями, воспалением или обострением, связанными с заболеваниями женщины во время беременности. Хроническая плацентарная недостаточность может приводить к гипоксии плода, задержке его роста и развития, возможна внутриутробная гибель плода.
Этиология и патогенез. Плацентарная недостаточность чаще развивается при осложненном течении беременности или экстрагениталь-ных заболеваниях. Высокая степень риска развития плацентарной недостаточности отмечена у беременных с сочетанным гестозом, преимущественно развивающимся на фоне сердечно-сосудистой патологии (гипертоническая болезнь, некоторые пороки сердца с гипертензией), заболеваний эндокринной системы (сахарный диабет, гипер- и гипофункция щитовидной железы и надпочечников), почечной патологии с гипертензивным синдромом, им-муноконфликтной беременности, беременности, сопровождающейся угрозой прерывания, переношенной беременности.
В группу беременных со средней степенью риска нарушений фетопла-центарной системы относятся женщины с генитальным инфантилизмом I—II степени, многоплодной беременностью.
Группу низкого риска составляют первородящие женщины до 18 лет и старше 28 лет, беременные с умеренным многоводием.
Патогенез плацентарной недостаточности определяется морфологическими изменениями и расстройствами функции плаценты. Морфологическим субстратом плацентарной недостаточности являются изменения, связанные с нарушением имплантации и плацентации: патологическое строение, расположение и прикрепление плаценты, а также дефекты васкуляризации. В развитии плацентарной недостаточности основными и нередко первоначальными причинами являются гемодинамические микроциркуляторные нарушения. Изменения плацентарного кровотока, как правило, сочетанные:
1) снижение перфузионного давления в матке, проявляющееся либо уменьшением притока крови к плаценте в результате системной гипотензии у матери (гипотензия беременных, синдром сдавления нижней полой вены, локальный спазм маточных сосудов на фоне гипертензивного синдрома), либо затруднением венозного оттока (длительные сокращения матки или ее повышенный тонус, отечный синдром);
482
инфаркты, отслойка части плаценты, ее отек;
нарушения капиллярного кровотока в ворсинах хориона (нарушение созревания ворсин, внутриутробное инфицирование, тератогенные факторы);
изменения реологических и коагуляционных свойств крови матери и плода.
В результате гемодинамических и морфологических изменений первично нарушается трофическая функция плаценты и лишь позднее изменяется газообмен на уровне плацентарного барьера.
Поддержание жизнедеятельности плода при нарушениях функции плаценты происходит с помощью компенсаторных механизмов, действующих не только на тканевом уровне (увеличение числа резорбционных ворсин, капилляров ворсин и функционирующих синцитиальных узелков, образование синцитиокапиллярных мембран), но и на клеточном и субклеточном уровнях (увеличение числа митохондрий и рибосом, повышение активности ферментов, переключение на анаэробный тип дыхания).
Клиническая картина плацентарной недостаточности зависит от того, развивается она остро или постепенно (хроническая плацентарная недостаточность). Острая плацентарная недостаточность является следствием преждевременной отслойки предлежащей или нормально расположенной плаценты. Считается опасным для жизни плода выключение из кровообращения более !/з площади плаценты. Клинические проявления преждевременной отслойки плаценты разнообразны и зависят от расположения плаценты (нормальное, низкое), локализации участка отслойки (центральное, по краю плаценты), размера отслоившейся части плаценты (см. разделы 21.1, 21.2).
Хроническая плацентарная недостаточность имеет некоторые общие проявления, несмотря на крайне слабовыраженную клиническую симптоматику. Как правило, жалоб беременные не предъявляют. Изменения в плаценте (структурные и функциональные) можно определить лишь с помощью объективных методов исследования.
Основными клиническими проявлениями хронической плацентарной недостаточности являются внутриутробная задержка роста плода, внутриутробная гипоксия и их сочетание.
Диагностика. Плацентарная недостаточность в ранние сроки беременности в основном обусловлена недостаточной гормональной активностью желтого тела, сопровождается низким уровнем прогестерона и хо-рионического гонадотропина. Во II и III триместрах беременности плацентарная недостаточность сопровождается патологическими изменениями плаценты: малыми ее размерами, появлением некрозов. В последующем возникает задержка роста плода, в ряде случаев недостаточность плаценты может привести к анте- или интранатальной гибели плода.
Наиболее информативными в определении функции плаценты являются следующие методы:
а) определение и сопоставление уровней гормонов фетоплацентарной системы (эстрогенов, прогестерона, плацентарного лактогена);
б) определение в крови активности ферментов — окситоциназы и термостабильной щелочной фосфатазы;
483
16*
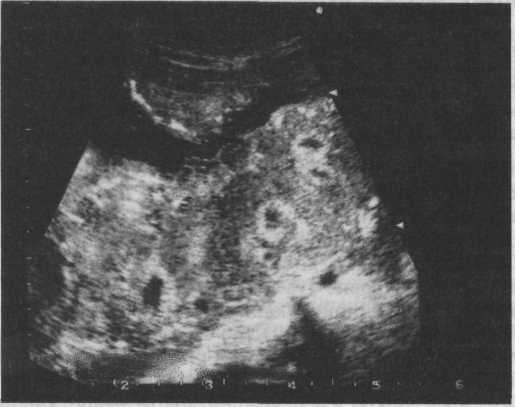
Рис. 16.7. Преждевременное созревание плаценты с ее кистозной дегенерацией.
в) ультразвуковое сканирование (локализация плаценты, ее структура и величина);
г) допплерометрическое исследование кровотока в маточных артериях и сосудах плода.
Кроме того, необходимо проводить оценку роста плода путем тщательного измерения высоты дна матки и окружности живота беременной, ультразвуковую биометрию плода, оценку состояния плода посредством изучения его двигательной активности и сердечной деятельности.
Ранним признаком недостаточности плаценты является снижение синтеза всех гормонов фетоплацентарной системы (эстрогенов, прогестерона, плацентарного лактогена).
Наиболее ценную информацию о состоянии плаценты дает ультразвуковое исследование плаценты, которое позволяет не только определить ее локализацию, но и оценить структуру и величину. Появление III степени зрелости плаценты до 36—37 нед беременности свидетельствует о ее преждевременном старении и является признаком плацентарной недостаточности. В ряде случаев при ультразвуковом исследовании выявляют кистозное изменение плаценты. Кисты плаценты определяются в виде эхонегативных образований различной формы и величины. Они чаще возникают на плодовой стороне плаценты как следствие кровоизлияний, размягчения, инфарктов и других дегенеративных изменений (рис. 16.7). Мелкие, даже множественные кисты могут не оказывать влияния на развитие плода, в то время как большие кисты нередко приводят к атрофии ткани плаценты и нарушению состояния плода.
В зависимости от патологии, осложняющей течение беременности, недостаточность функции плаценты проявляется уменьшением или увеличением толщины плаценты.
484
Для гестозов, угрозы прерывания беременности, внутриутробной задержки роста плода характерна "тонкая" плацента (до 20 мм в III триместре беременности), при гемолитической болезни и сахарном диабете о плацентарной недостаточности свидетельствует "толстая" плацента (до 50 мм и более). Истончение или утолщение плаценты на 0,5 см и более указывает на необходимость проведения лечебных мероприятий и повторного ультразвукового исследования. Важным является определение площади плаценты, которая в сочетании с толщиной дает представление об ее объеме. Эти параметры дополняют сведения о состоянии плаценты, ее компенсаторных возможностях.
Не вызывает затруднений диагностика плацентарной недостаточности, сопровождающейся внутриутробной задержкой роста плода. Рост и развитие плода во время беременности определяют с помощью наружного акушерского исследования (измерение и пальпация) и ультразвукового сканирования. Скрининговым методом является сопоставление высоты дна матки (ВДМ) над лобком с окружностью живота, массой тела и ростом беременной. Однако значительно больше информации дает ультразвуковая биометрия плода, которая позволяет уточнить гестационный срок с точностью до 72—1 неД и определить размеры отдельных органов плода. Ультразвуковая диагностика задержки роста плода основана на сопоставлении фетометри-ческих показателей, полученных при исследовании, с нормативными показателями для данного срока беременности.
Достоверными признаками задержки роста плода являются несоответствие размеров плода фактическому сроку беременности, а также нарушения взаимоотношений между размерами головки плода и его туловища. Различают два основных типа внутриутробной задержки роста плода.
Симметричная задержка роста, при которой отмечается пропорцио нальное уменьшение размеров плода, встречается в 10—30 % случаев. Соот ношение БПР/ДЖ при этом такое же, как у здоровых плодов аналогичного гестационного возраста, и не превышает 1. Правильная диагностика сим метричной задержки роста возможна при установлении точного срока бе ременности или при динамической эхографии. Эта форма нарушения роста плода, как правило, связана с его наследственными заболеваниями и хро мосомными аберрациями (трисомия по 18-й паре хромосом, синдромы Дауна и Тернера), инфекционными заболеваниями (краснуха, токсоплазмоз, герпес, сифилис, цитомегаловирусная инфекция), аномалиями развития (микроцефалия, единственная артерия пуповины, синдром Поттера, врож денные пороки сердца и т.д.). В связи с этим для исключения наследствен ной и генетической патологии при выявлении симметричной формы задерж ки роста плода следует провести амниоцентез и соответствующие исследо вания околоплодных вод (хромосомный анализ). Целесообразно также обследование беременной на носительство вирусной и бактериальной ин фекции. Причиной развития симметричной формы задержки роста плода могут быть также вредные привычки у матери (курение, алкоголизм, нар комания), недостаточное питание и др.
Асимметричная задержка роста, для которой характерно отставание размеров туловища при нормальном БПР головки и, следовательно, увели чении соотношения БПР/ДЖ выше 1, наблюдается в 70—90 % случаев нарушений роста плода. Диагностика такого типа задержки роста плода не представляет трудностей и возможна уже при первом ультразвуковом иссле-
485
CM

10 9 8 7 6 5 4 3 2 1
i i i
i i i i i i i i
