
- •Глава 1. Основные этапы развития акушерства. Перинатология 15
- •Глава 2. Анатомия и физиология женской репродуктивной системы 30
- •Глава 3. Физиология беременности 59
- •Глава 4. Диагностика и ведение беременности 115
- •Глава 5. Физиология родов 186
- •Глава 10. Внематочная беременность 303
- •Глава 11. Переношенная беременность 320
- •Глава 12. Экстрагенитальные и сопутствующие гинекологические заболева ния при беременности 328
- •Глава 26. Основы физиологии и патологии новорожденною. Н.Н.Володин 714
- •Глава 27. Послеродовые гнойно-септические заболевания 746
- •Глава 28. Обезболивание в акушерстве. И.В.Лрошина 768
- •Глава 29. Организация акушерско-гинекологической помощи 779
- •Глава 1
- •1.1. Основные этапы развития акушерства
- •1.2. Перинатология
- •Глава 2
- •2.1. Анатомия женских половых органов
- •2.1.1. Женский таз
- •2.1.2. Наружные и внутренние половые органы
- •2.1.3. Таз с акушерской точки зрения
- •2.2. Физиология женской репродуктивной системы. Менструальный цикл
- •2 4 В 8 10 14 Дни цикла
- •Глава 3
- •3.1. Оплодотворение. Ранний эмбриогенез
- •3.1.1. Оплодотворение
- •Головка Тело Хвост
- •11 Эндометрий
- •3.1.2. Ранний эмбриогенез
- •3.2. Плацента
- •3.2.1. Развитие и функции плаценты
- •16 20 24 28 32 36 Недели беременности
- •3.3. Физиология плода
- •3.6. Изменения в организме женщины при беременности
- •Глава 4
- •4.1. Диагностика беременности
- •4.2. Обследование беременной
- •4.2.1. Опрос
- •4.2.4. Признаки
- •4.3. Дополнительные методы исследования в акушерстве и перинатологии
- •4.3.1. Методы получения информации о сердечной деятельности плода
- •4.3.1.1. Фоно- и электрокардиография
- •4.3.1.2. Кардиотокография
- •4.3.2. Ультразвуковое сканирование (эхография)
- •4.3.5. Ультразвуковое исследование головного мозга (нейросонография) новорожденного
- •4.3.7. Кольпоцитологическое исследование
- •4.3.10. Исследование крови плода и новорожденного
- •4.3.11. Биопсия (аспирация) ворсин хориона
- •4.3.12. Фетоскопия
- •4.4. Ведение беременности
- •4.4.1. Основы рационального питания беременных
- •4.5. Антенатальная диагностика состояния плода
- •Глава 5
- •5.1. Причины наступления родов
- •5.4.4. Теории механизма родов
- •5.5. Клиническое течение родов
- •5.5.1. Течение родов в периоде раскрытия
- •5.6.2. Ведение родов в периоде изгнания
- •5.6.4. Ведение последового периода
- •Глава 6
- •6.1. Изменения в организме родильницы
- •6.1.1. Состояние гормонального гомеостаза
- •6.1.5. Органы пищеварения
- •Глава 7
- •7.2. Диагностика
- •7.3. Механизм родов
- •7.4. Течение беременности и родов
- •7.5. Ведение беременности и родов
- •Глава 8
- •8.1. Клиническая картина и диагностика
- •8.2. Ведение беременности
- •8.3. Течение родов
- •Глава 9
- •9.1. Самопроизвольный аборт (выкидыш)
- •9.1.1. Угрожающий аборт
- •9.1.2. Начавшийся аборт
- •9.1.5. Септический аборт
- •9.2. Привычный выкидыш
- •9.3. Привычное невынашивание
- •9.4. Преждевременные роды
- •9.4.1. Быстрые преждевременные роды
- •9.4.3. Ведение преждевременных родов при дородовом излитии околоплодных вод
- •9.5. Характеристика недоношенного ребенка
- •Глава 10
- •10.1. Клиническая картина и диагностика
- •10.2. Клиническая картина и диагностика прерывания беременности по типу трубного аборта
- •10.3. Клиническая картина и диагностика разрыва маточной трубы
- •10.4. Клиническая картина и диагностика редких форм внематочной беременности
- •10.5. Дифференциальная диагностика эктопической беременности
- •10.6. Лечение при внематочной беременности
- •Глава 11
- •11.1. Клиническая картина и диагностика
- •11.3. Течение и ведение родов
- •Глава 12
- •12.1. Заболевания сердечно-сосудистой системы
- •12.1.1. Гипертоническая болезнь
- •12.1.2. Артериальная гипотензия
- •12.1.3. Заболевания вен
- •12.1.3.1. Варикозная болезнь нижних конечностей
- •12.1.3.2. Тромбозы вен, тромбофлебиты, тромбоэмболии
- •12.1.4. Пороки сердца
- •12.1.4.1. Приобретенные ревматические пороки сердца
- •12.1.4.2. Врожденные пороки сердца
- •12.1.4.3. Беременность и оперированное сердце
- •12.1.4.4. Родоразрешение беременных с пороками сердца
- •12.2. Заболевания органов дыхания
- •12.2.2. Пневмонии
- •12.3. Заболевания почек и мочевыводящих путей
- •12.3.1. Пиелонефрит беременных
- •12.3.2. Гломерулонефрит
- •12.3.3. Мочекаменная болезнь
- •12.4. Анемия и беременность
- •12.5. Заболевания нервной системы и органа зрения
- •12.5.1. Заболевания нервной системы
- •12.6. Заболевания органов пищеварения
- •12.7. Наследственная и врожденная тромбофилия. Тромбоцитопатии
- •12.7.1. Наследственная и врожденная тромбофилия
- •12.7.2. Тромбоцитопатии
- •12.7.2.1. Идиопатическая тромбоцитопеническая пурпура
- •12.7.2.2. Наследственные тромбоцитопатии
- •12.7.2.3. Болезни, связанные с недостаточностью пула накопления
- •12.8. Сахарный диабет
- •12.9. Заболевания, передаваемые половым путем
- •12.11. Патология половой системы
- •12.11.1. Миома матки
- •12.11.3. Врожденные аномалии половых органов
- •12.11.4. Инфантилизм
- •12.11.5. Рак шейки матки
- •Глава 13
- •Глава 14
- •14.1. Токсикозы
- •14.1.2. Слюнотечение
- •14.2.2. Лечение
- •14.2.4. Профилактика тяжелых форм гестозов
- •Глава 15
- •Глава 16
- •16.1. Эмбрио- и фетопатии
- •16.2. Врожденные пороки развития плода
- •16.2.2. Пороки развития почек и мочевыводящих путей
- •16.2.3. Врожденные пороки сердца
- •16.2.5. Аномалии лицевых структур, шеи и костной системы плода
- •16.3. Гипоксия плода
- •16.4. Внутриутробная инфекция
- •16.4.2. Внутриутробная бактериальная инфекция плода
- •16.5. Гестационная трофобластическая болезнь
- •16.6. Маловодие, многоводие
- •16.7. Аномалии пуповины
- •16.8. Плацентарная недостаточность
- •20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 Перцентили нед
- •Глава 17
- •17.2. Ведение родов при узком тазе. Клинически узкий таз
- •17.2.1. Ведение родов
- •17.3. Крупный плод
- •17.5. Выпадение пуповины
- •17.6. Асинклитические вставления головки
- •Глава 18
- •Глава 19
- •19.1. Переднеголовное предлежание
- •19.2. Лобное предлежание
- •Глава 20
- •20.1. Патологический подготовительный (прелиминарный) период
- •20.2. Первичная слабость родовой деятельности
- •9 10 11 12 13 14 15 16 17 Часы
- •20.3. Вторичная слабость родовой деятельности
- •20.4. Чрезмерно сильная родовая деятельность
- •20.5.2. Тетанус матки (тотальная дистония)
- •20.6. Профилактика аномалий родовой деятельности
- •Глава 21 кровотечения при поздних сроках беременности (аномалии расположения плаценты, преждевременная отслойка нормально расположенной плаценты)
- •21.1. Предлежание плаценты
- •21.2. Преждевременная отслойка нормально расположенной плаценты
- •21.3. Общие принципы обследования беременных при кровотечении
- •Глава 22
- •22.1. Патология последового периода
- •22.1.1. Задержка отделения плаценты
- •22.1.2. Кровотечение в последовом периоде
- •22.2. Патология послеродового периода
- •Глава 23
- •23.1. Разрывы вульвы, влагалища и промежности
- •23.2. Разрывы шейки матки
- •23.3. Разрывы матки
- •23.4. Ведение беременности и родов при наличии рубца на матке после ранее перенесенного кесарева сечения и других операций на матке
- •23.5. Выворот матки
- •23.6. Послеродовые свищи
- •23.7. Расхождение и разрыв лонного сочленения
- •Глава 24
- •24.1. Наследственные дефекты системы гемостаза
- •24.2. Геморрагический шок
- •24.4. Эмболия околоплодными водами
- •Глава 25
- •25.1. Искусственный аборт
- •25.1.1. Прерывание беременности до 12 нед
- •25.1.2. Прерывание беременности в поздние сроки
- •25.1.3. Осложнения во время и после прерывания беременности в ранние и поздние сроки
- •25.2. Операции в последовом и послеродовом периодах
- •25.3. Операции, подготавливающие родовые пути
- •Isa. Искусственный разрыв плодного пузыря (амниотомия)
- •25.5. Операции, исправляющие положение
- •25.6.1. Операция наложения щипцов
- •25.7. Акушерские пособия и операции при тазовых предлежаниях плода
- •25.7.2. Извлечение плода за тазовый конец
- •25.7.3. Трудности и осложнения при акушерских пособиях и операциях при тазовых предлежаниях плода
- •25.8. Вакуум-экстракция плода
- •25.9. Кесарево сечение
- •25.9.1. Абдоминальное кесарево сечение
- •25.9.2. Ближайшие и отдаленные результаты операции кесарева сечения
- •25.9.4. Кесарево сечение на мертвой и умирающей беременной
- •25.10. Акушерские родоразрешающие операции
- •25.11. Плодоразрушающие операции
- •Глава 26
- •26.1. Особенности состояния новорожденных в раннем неонатальном периоде
- •26.2. Пограничные (особые) состояния и заболевания новорожденных
- •26.2.1. Транзиторные состояния
- •26.2.3. Инфекционные заболевания у новорожденных
- •26.2.4. Гемолитическая болезнь новорожденных
- •26.2.5. Синдром дыхательных расстройств
- •26.3. Уход за новорожденным
- •Глава 27
- •27.1. Хориоамнионит
- •27.3. Послеродовой эндометрит
- •27.4. Инфекция операционной раны после кесарева сечения
- •27.5. Послеродовой мастит
- •27.6. Сепсис. Септический шок
- •27.6.1. Сепсис
- •27.6.2. Септический шок
- •27.7. Акушерский перитонит
- •Глава 28
- •28.1. Обезболивание родов
- •28.2. Обезболивание при акушерских операциях
- •Глава 29
- •29.1. Амбулаторная акушерско-гинекологическая помощь
- •29.2. Стационарная акушерская помощь
- •29.3. Перинатальные центры
- •29.4. Материнская смертность и пути ее снижения
- •29.5. Профилактика гнойно-септических заболеваний в акушерских стационарах
- •29.6. Перинатальная смертность и пути ее снижения
- •29.7. Медико-генетическое консультирование и пренатальная диагностика наследственных заболеваний
- •29.8. Планирование семьи
- •29.9. Экстракорпоральное оплодотворение
Глава 7
БЕРЕМЕННОСТЬ И РОДЫ ПРИ ТАЗОВЫХ ПРЕДЛЕЖАНИЯХ ПЛОДА
Тазовые предлежания плода относятся к патологическому акушерству, роды в тазовом предлежании — к патологическим.
При тазовом предлежании чаще, чем при головном, наблюдаются травматические повреждения и материнская заболеваемость (разрывы мягких родовых путей и промежности, повреждения лобкового и крестцово-под-вздошного сочленений, кровотечения, послеродовые инфекционные заболевания).
Перинатальная заболеваемость и смертность при тазовых предлежаниях плода значительно выше, чем при головных, и обусловлены многими факторами, такими как недоношенность, гипоксия, родовая травма (разрывы мозжечкового намета, кровоизлияния), повреждения органов брюшной полости и спинного мозга, аномалии развития плода и др.
Перинатальные потери при тазовом предлежании при различных методах родоразрешения составляют от 0,5 до 14,3 %, т.е. в 3—5 раз выше по сравнению с этим показателем при родах в головном предлежании. Наибольшие перинатальные потери отмечаются при родах в ножном предлежании.
Во многом перинатальные потери зависят от способа родоразрешения. Основными причинами перинатальных потерь являются преждевременные роды, врожденные аномалии, родовая травма. На аутопсии наиболее часто поражены головной и спинной мозг, печень, надпочечники, селезенка. При влагалищных оперативных родах иногда поражены плечевые сплетения, кивательные мышцы, глотка.
Изучение отдаленных последствий для детей, рожденных в тазовом предлежании, показало, что у них часто имеются дисплазия или вывихи тазобедренных суставов, отставание в психомоторном развитии, энцефалопатии, гидроцефалия и др.
Тазовые предлежания встречаются в 3—5 %.
7.1. КЛАССИФИКАЦИЯ
В нашей стране различают следующие разновидности тазовых предлежании: 1) ягодичные предлежания (сгибательные) и 2) ножные (разгибательные) предлежания.
Ягодичные предлежания в свою очередь подразделяются на чисто ягодичные и смешанные ягодичные предлежания. Некоторые авторы чисто ягодичные предлежания называют неполными, а смешанные ягодичные — полными.
При чисто ягодичных (неполных) предлежаниях ко входу в таз обращены ягодицы: ножки вытянуты вдоль туловища — согнуты в тазобедренных и разогнуты в коленных суставах и стопы расположены в области подбородка и лица (рис. 7.1, а).
249
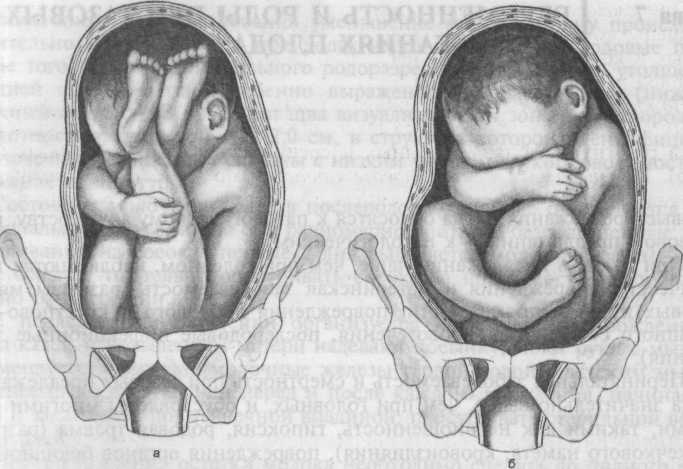
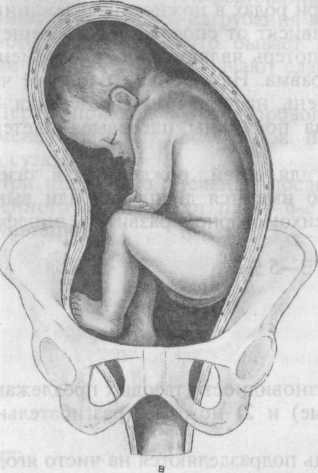

Рис. 7.1. Варианты тазовых предлежаний.
а — чисто ягодичное предлежание; б — смешанное ягодичное предлежание; в — полное ножное предлежание; г — неполное ножное предлежание.
250
При смешанных ягодичных (полных) предлежаниях (рис. 7.1, б) ягодицы обращены ко входу в малый таз вместе с ножками, согнутыми в тазобедренных и коленных суставах, несколько разогнуты в голеностопных суставах, плод в позе на "корточках".
Ножные предлежания разделяют на полные, неполные и коленные. При полных ножных предлежаниях ко входу в таз предлежат обе ножки плода, слегка разогнутые в тазобедренных и согнутые в коленных суставах (рис. 7.1, в). При неполных ножных предлежаниях — предлежит одна ножка, разогнутая в тазобедренном и коленном суставах, а другая, согнутая в тазобедренном и коленном суставе, располагается выше (рис. 7.1, г). При коленных предлежаниях ножки разогнуты в тазобедренных суставах и согнуты в коленных, а коленки предлежат ко входу в таз. Ножные предлежания образуются во время родов.
Среди тазовых предлежаний ягодичные встречаются примерно в 30 % случаев и чаще у первородящих. Среди ножных предлежаний чаще всего встречаются неполные, которые в 30 % случаев в родах переходят в полное.
Позиции и виды позиций плода при тазовом предлежаний определяются, как при головном — по спинке плода.
Этиология тазовых предлежаний до настоящего времени остается недостаточно выясненной. Полагают, что изменения формы матки способствуют формированию неправильного положения плода, в том числе и тазового. Выдвигается предположение о наличии материнских, плодовых, плацентарных факторов, способствующих тазовому предлежанию.
К материнским факторам относятся аномалии развития матки, опухоли матки, узкий таз, опухоли таза, снижение или повышение тонуса матки у многорожавших, рубец на матке после операций, в том числе кесарева сечения и др.
К плодовым факторам относятся недоношенность, многоплодие, задержка внутриутробного развития и врожденные аномалии плода (анэнцефалия, гидроцефалия), неправильное членорасположение плода, особенности вестибулярного аппарата у плода и др. Обнаружены значительные цитоморфо-логические нарушения в неиросекреторных ядрах гипоталамуса при тазовых предлежаниях, гибель большого числа нейронов, повышение функциональной активности неиросекреторных клеток, наличие кровоизлияний. Указанные изменения могут неблагоприятно отразиться на течении острой фазы адаптации новорожденного и дальнейшем развитии ребенка, так как при этом происходит увеличение физиологических концентраций нейрогормо-нов (окситоцина, вазопрессина), содержащихся в нейросекрете. Установлено, что при тазовых предлежаниях у доношенных новорожденных нервные элементы продолговатого мозга менее зрелые (наряду с нейронами имеются нейробласты) в отличие от детей, рожденных в головном предлежаний.
Плацентарные факторы включают предлежание плаценты, расположение ее в области дна или углов матки, маловодие или многоводие и пр.
Среди этиологических факторов наиболее часто встречается недоношенность, мало- и многоводие, пороки развития гениталий, нарушение тонуса матки у многорожавших, узкий таз.
Заслуживает внимания точка зрения о том, что формирование тазового предлежания плода зависит от зрелости его вестибулярного аппарата, а поэтому чем меньше срок беременности, тем чаще выявляются тазовые
251
предлежания. Так, при сроке беременности 21—24 нед тазовые предлежания встречаются в 33 %, а при доношенной беременности — в 3,5—4,5 %.
Характер предлежания плода окончательно формируется к 34—36-й неделе беременности.
