
- •Глава 1. Основные этапы развития акушерства. Перинатология 15
- •Глава 2. Анатомия и физиология женской репродуктивной системы 30
- •Глава 3. Физиология беременности 59
- •Глава 4. Диагностика и ведение беременности 115
- •Глава 5. Физиология родов 186
- •Глава 10. Внематочная беременность 303
- •Глава 11. Переношенная беременность 320
- •Глава 12. Экстрагенитальные и сопутствующие гинекологические заболева ния при беременности 328
- •Глава 26. Основы физиологии и патологии новорожденною. Н.Н.Володин 714
- •Глава 27. Послеродовые гнойно-септические заболевания 746
- •Глава 28. Обезболивание в акушерстве. И.В.Лрошина 768
- •Глава 29. Организация акушерско-гинекологической помощи 779
- •Глава 1
- •1.1. Основные этапы развития акушерства
- •1.2. Перинатология
- •Глава 2
- •2.1. Анатомия женских половых органов
- •2.1.1. Женский таз
- •2.1.2. Наружные и внутренние половые органы
- •2.1.3. Таз с акушерской точки зрения
- •2.2. Физиология женской репродуктивной системы. Менструальный цикл
- •2 4 В 8 10 14 Дни цикла
- •Глава 3
- •3.1. Оплодотворение. Ранний эмбриогенез
- •3.1.1. Оплодотворение
- •Головка Тело Хвост
- •11 Эндометрий
- •3.1.2. Ранний эмбриогенез
- •3.2. Плацента
- •3.2.1. Развитие и функции плаценты
- •16 20 24 28 32 36 Недели беременности
- •3.3. Физиология плода
- •3.6. Изменения в организме женщины при беременности
- •Глава 4
- •4.1. Диагностика беременности
- •4.2. Обследование беременной
- •4.2.1. Опрос
- •4.2.4. Признаки
- •4.3. Дополнительные методы исследования в акушерстве и перинатологии
- •4.3.1. Методы получения информации о сердечной деятельности плода
- •4.3.1.1. Фоно- и электрокардиография
- •4.3.1.2. Кардиотокография
- •4.3.2. Ультразвуковое сканирование (эхография)
- •4.3.5. Ультразвуковое исследование головного мозга (нейросонография) новорожденного
- •4.3.7. Кольпоцитологическое исследование
- •4.3.10. Исследование крови плода и новорожденного
- •4.3.11. Биопсия (аспирация) ворсин хориона
- •4.3.12. Фетоскопия
- •4.4. Ведение беременности
- •4.4.1. Основы рационального питания беременных
- •4.5. Антенатальная диагностика состояния плода
- •Глава 5
- •5.1. Причины наступления родов
- •5.4.4. Теории механизма родов
- •5.5. Клиническое течение родов
- •5.5.1. Течение родов в периоде раскрытия
- •5.6.2. Ведение родов в периоде изгнания
- •5.6.4. Ведение последового периода
- •Глава 6
- •6.1. Изменения в организме родильницы
- •6.1.1. Состояние гормонального гомеостаза
- •6.1.5. Органы пищеварения
- •Глава 7
- •7.2. Диагностика
- •7.3. Механизм родов
- •7.4. Течение беременности и родов
- •7.5. Ведение беременности и родов
- •Глава 8
- •8.1. Клиническая картина и диагностика
- •8.2. Ведение беременности
- •8.3. Течение родов
- •Глава 9
- •9.1. Самопроизвольный аборт (выкидыш)
- •9.1.1. Угрожающий аборт
- •9.1.2. Начавшийся аборт
- •9.1.5. Септический аборт
- •9.2. Привычный выкидыш
- •9.3. Привычное невынашивание
- •9.4. Преждевременные роды
- •9.4.1. Быстрые преждевременные роды
- •9.4.3. Ведение преждевременных родов при дородовом излитии околоплодных вод
- •9.5. Характеристика недоношенного ребенка
- •Глава 10
- •10.1. Клиническая картина и диагностика
- •10.2. Клиническая картина и диагностика прерывания беременности по типу трубного аборта
- •10.3. Клиническая картина и диагностика разрыва маточной трубы
- •10.4. Клиническая картина и диагностика редких форм внематочной беременности
- •10.5. Дифференциальная диагностика эктопической беременности
- •10.6. Лечение при внематочной беременности
- •Глава 11
- •11.1. Клиническая картина и диагностика
- •11.3. Течение и ведение родов
- •Глава 12
- •12.1. Заболевания сердечно-сосудистой системы
- •12.1.1. Гипертоническая болезнь
- •12.1.2. Артериальная гипотензия
- •12.1.3. Заболевания вен
- •12.1.3.1. Варикозная болезнь нижних конечностей
- •12.1.3.2. Тромбозы вен, тромбофлебиты, тромбоэмболии
- •12.1.4. Пороки сердца
- •12.1.4.1. Приобретенные ревматические пороки сердца
- •12.1.4.2. Врожденные пороки сердца
- •12.1.4.3. Беременность и оперированное сердце
- •12.1.4.4. Родоразрешение беременных с пороками сердца
- •12.2. Заболевания органов дыхания
- •12.2.2. Пневмонии
- •12.3. Заболевания почек и мочевыводящих путей
- •12.3.1. Пиелонефрит беременных
- •12.3.2. Гломерулонефрит
- •12.3.3. Мочекаменная болезнь
- •12.4. Анемия и беременность
- •12.5. Заболевания нервной системы и органа зрения
- •12.5.1. Заболевания нервной системы
- •12.6. Заболевания органов пищеварения
- •12.7. Наследственная и врожденная тромбофилия. Тромбоцитопатии
- •12.7.1. Наследственная и врожденная тромбофилия
- •12.7.2. Тромбоцитопатии
- •12.7.2.1. Идиопатическая тромбоцитопеническая пурпура
- •12.7.2.2. Наследственные тромбоцитопатии
- •12.7.2.3. Болезни, связанные с недостаточностью пула накопления
- •12.8. Сахарный диабет
- •12.9. Заболевания, передаваемые половым путем
- •12.11. Патология половой системы
- •12.11.1. Миома матки
- •12.11.3. Врожденные аномалии половых органов
- •12.11.4. Инфантилизм
- •12.11.5. Рак шейки матки
- •Глава 13
- •Глава 14
- •14.1. Токсикозы
- •14.1.2. Слюнотечение
- •14.2.2. Лечение
- •14.2.4. Профилактика тяжелых форм гестозов
- •Глава 15
- •Глава 16
- •16.1. Эмбрио- и фетопатии
- •16.2. Врожденные пороки развития плода
- •16.2.2. Пороки развития почек и мочевыводящих путей
- •16.2.3. Врожденные пороки сердца
- •16.2.5. Аномалии лицевых структур, шеи и костной системы плода
- •16.3. Гипоксия плода
- •16.4. Внутриутробная инфекция
- •16.4.2. Внутриутробная бактериальная инфекция плода
- •16.5. Гестационная трофобластическая болезнь
- •16.6. Маловодие, многоводие
- •16.7. Аномалии пуповины
- •16.8. Плацентарная недостаточность
- •20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 Перцентили нед
- •Глава 17
- •17.2. Ведение родов при узком тазе. Клинически узкий таз
- •17.2.1. Ведение родов
- •17.3. Крупный плод
- •17.5. Выпадение пуповины
- •17.6. Асинклитические вставления головки
- •Глава 18
- •Глава 19
- •19.1. Переднеголовное предлежание
- •19.2. Лобное предлежание
- •Глава 20
- •20.1. Патологический подготовительный (прелиминарный) период
- •20.2. Первичная слабость родовой деятельности
- •9 10 11 12 13 14 15 16 17 Часы
- •20.3. Вторичная слабость родовой деятельности
- •20.4. Чрезмерно сильная родовая деятельность
- •20.5.2. Тетанус матки (тотальная дистония)
- •20.6. Профилактика аномалий родовой деятельности
- •Глава 21 кровотечения при поздних сроках беременности (аномалии расположения плаценты, преждевременная отслойка нормально расположенной плаценты)
- •21.1. Предлежание плаценты
- •21.2. Преждевременная отслойка нормально расположенной плаценты
- •21.3. Общие принципы обследования беременных при кровотечении
- •Глава 22
- •22.1. Патология последового периода
- •22.1.1. Задержка отделения плаценты
- •22.1.2. Кровотечение в последовом периоде
- •22.2. Патология послеродового периода
- •Глава 23
- •23.1. Разрывы вульвы, влагалища и промежности
- •23.2. Разрывы шейки матки
- •23.3. Разрывы матки
- •23.4. Ведение беременности и родов при наличии рубца на матке после ранее перенесенного кесарева сечения и других операций на матке
- •23.5. Выворот матки
- •23.6. Послеродовые свищи
- •23.7. Расхождение и разрыв лонного сочленения
- •Глава 24
- •24.1. Наследственные дефекты системы гемостаза
- •24.2. Геморрагический шок
- •24.4. Эмболия околоплодными водами
- •Глава 25
- •25.1. Искусственный аборт
- •25.1.1. Прерывание беременности до 12 нед
- •25.1.2. Прерывание беременности в поздние сроки
- •25.1.3. Осложнения во время и после прерывания беременности в ранние и поздние сроки
- •25.2. Операции в последовом и послеродовом периодах
- •25.3. Операции, подготавливающие родовые пути
- •Isa. Искусственный разрыв плодного пузыря (амниотомия)
- •25.5. Операции, исправляющие положение
- •25.6.1. Операция наложения щипцов
- •25.7. Акушерские пособия и операции при тазовых предлежаниях плода
- •25.7.2. Извлечение плода за тазовый конец
- •25.7.3. Трудности и осложнения при акушерских пособиях и операциях при тазовых предлежаниях плода
- •25.8. Вакуум-экстракция плода
- •25.9. Кесарево сечение
- •25.9.1. Абдоминальное кесарево сечение
- •25.9.2. Ближайшие и отдаленные результаты операции кесарева сечения
- •25.9.4. Кесарево сечение на мертвой и умирающей беременной
- •25.10. Акушерские родоразрешающие операции
- •25.11. Плодоразрушающие операции
- •Глава 26
- •26.1. Особенности состояния новорожденных в раннем неонатальном периоде
- •26.2. Пограничные (особые) состояния и заболевания новорожденных
- •26.2.1. Транзиторные состояния
- •26.2.3. Инфекционные заболевания у новорожденных
- •26.2.4. Гемолитическая болезнь новорожденных
- •26.2.5. Синдром дыхательных расстройств
- •26.3. Уход за новорожденным
- •Глава 27
- •27.1. Хориоамнионит
- •27.3. Послеродовой эндометрит
- •27.4. Инфекция операционной раны после кесарева сечения
- •27.5. Послеродовой мастит
- •27.6. Сепсис. Септический шок
- •27.6.1. Сепсис
- •27.6.2. Септический шок
- •27.7. Акушерский перитонит
- •Глава 28
- •28.1. Обезболивание родов
- •28.2. Обезболивание при акушерских операциях
- •Глава 29
- •29.1. Амбулаторная акушерско-гинекологическая помощь
- •29.2. Стационарная акушерская помощь
- •29.3. Перинатальные центры
- •29.4. Материнская смертность и пути ее снижения
- •29.5. Профилактика гнойно-септических заболеваний в акушерских стационарах
- •29.6. Перинатальная смертность и пути ее снижения
- •29.7. Медико-генетическое консультирование и пренатальная диагностика наследственных заболеваний
- •29.8. Планирование семьи
- •29.9. Экстракорпоральное оплодотворение
22.2. Патология послеродового периода
22.2.1. Кровотечение в раннем послеродовом периоде
Кровотечение из половых путей в раннем послеродовом периоде (в первые 2 ч после рождения последа) может быть обусловлено:
задержкой части последа в полости матки;
гипотонией и атонией матки;
наследственными или приобретенными дефектами гемостаза (см. На рушения системы гемостаза у беременных);
разрывом матки и мягких тканей родовых путей (см. Родовой трав матизм матери).
Послеродовые кровотечения встречаются в 2,5 % случаев от общего количества родов.
Задержка частей последа в полости матки. Кровотечение, которое начинается после рождения последа, нередко зависит от того, что часть его (дольки плаценты, оболочки) задержалась в матке, препятствуя тем самым ее нормальному сокращению. Причиной задержки частей последа в матке чаще всего является частичное приращение плаценты, а также неумелое ведение последового периода (чрезмерная активность). Диагностика задержки частей последа в матке не представляет трудностей. Эта патология выявляется сразу после рождения последа, при его тщательном осмотре, когда определяется дефект тканей.
585
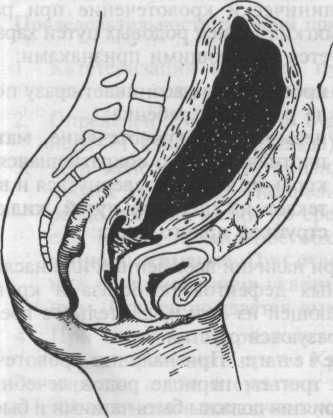
Рис. 22.7. Гипотония матки после выделения последа. Полость матки заполнена кровью.
При наличии дефекта тканей плаценты, оболочек, рваного последа, а также сосудов, расположенных по краю плаценты и оторванных в месте их перехода на оболочки (возможность наличия оторвавшейся добавочной дольки, задержавшейся в полости матки), или даже при сомнении в целостности последа необходимо срочно произвести ручное обследование матки и удалить ее содержимое. Эта операция при дефектах последа производится и при отсутствии кровотечения, поскольку нахождение частей последа в матке в конечном итоге рано или поздно приводит к кровотечению, а также к инфицированию.
Гипотония и атония матки. Наиболее частыми причинами кровотечения в раннем послеродовом периоде являются гипотония и
атония матки, при которых нарушается послеродовой гемостаз и не происходит констрикции разорванных сосудов в области плацентарной площадки. Под гипотонией матки понимают такое состояние, при котором происходят значительное снижение ее тонуса и уменьшение сократительной способности; мышцы матки при этом реагируют на различные раздражители, но степень этих реакций неадекватна силе раздражения. Гипотония — обратимое состояние (рис. 22.7).
При атонии миометрий полностью теряет тонус и сократительную способность. Мышцы матки не реагируют на раздражители. Наступает своеобразный "паралич" матки. Атония матки встречается чрезвычайно редко, не она может быть источником массивного кровотечения.
К гипотонии и атонии матки предрасполагают чрезмерно молодой vinv пожилой возраст рожениц, нейроэндокринная недостаточность, пороки развития матки, миома, дистрофические изменения мышц (перенесенные ране« воспалительные процессы, наличие рубцовой ткани, большое число предшествующих родов и абортов); перерастяжение матки во время беременности и родов (многоплодие, многоводие, крупный плод); стремительные ши затянувшиеся роды при слабости родовой деятельности и длительной акти вации окситоцином; наличие обширной плацентарной площадки, особенж в нижнем сегменте. При сочетании нескольких из перечисленных вьши причин наблюдаются выраженная гипотония матки и кровотечение.
Тяжелые формы гипотонии матки и массивные кровотечения, как пра вило, сочетаются с нарушениями гемостаза, протекающими по типу диссе минированного внутрисосудистого свертывания крови (ДВС-синдром) В связи с этим особое место занимают кровотечения, появляющиеся поел шока различной этиологии (токсического, болевого, анафилактического) коллапса, связанного с синдромом сдавления нижней половой вены, или н
586
 Мероприятия
по остановке кровотечения при нарушении
сократительной
способности матки
Мероприятия
по остановке кровотечения при нарушении
сократительной
способности матки
Все мероприятия по остановке кровотечения проводят на фоне инфузионно-трансфузионной терапии в такой последовательности.
Опорожнение катетером мочевого пузыря.
При кровопотере, превышающей 350 мл, через переднюю брюшную стенку производят наружный массаж матки. Положив руку на дно матки, начинают делать легкие массирующие движения. Как толь ко матка становится плотной, применяя прием Креде—Лазаревича, выжимают из нее скопившиеся сгустки. Одновременно вводят утеротонические препараты (окситоцин, метилэргометрин). Хоро шо зарекомендовал себя отечественный препарат ораксопростол. На нижнюю часть живота кладут пузырь со льдом.
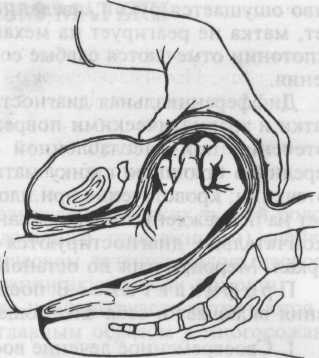
При продолжающемся кровотечении и потере крови более 400 мл или при большой скорости кровотечения необходимо под нар козом произвести ручное обследование матки, во время которого удаляют ее содержимое (оболочки, сгустки крови), после чего производится наружно-внутренний массаж матки на кулаке (рис. 22.8). Руку, находящуюся в матке, сжимают в кулак; на кулаке, как на подставке, наружной рукой через переднюю брюшную стенку массируют последовательно различные участки стенки матки, прижимая в то же время матку к лобковому симфизу. Одновременно с ручным обследованием матки внутривенно ка- пельно вводят окситоцин (5 ЕД в 250 мл 5 % раствора глюкозы) с простагландинами. После того как матка сократится, руку извлекают из матки. В последующем проверяют тонус матки и внутривенно капельно вводят препараты, сокращающие матку.
При продолжающемся кровотечении, объем которого составил 1000—1200 мл, следует решить вопрос об оперативном лечении и удалении матки. Нельзя рассчитывать на повторное введение окситоцина, ручное обследование и массаж матки, если в первый раз они были неэффективны. Потеря времени при повторении этих методов приводит к увеличению кровопотери и ухудшению состояния родильницы: кровотечение приобретает характер мас сивного, нарушается гемостаз, развивается геморрагический шок и прогноз для больной становится неблагоприятным.
В процессе подготовки к операции используют ряд мероприятий, препятствующих притоку крови к матке и вызывающих ее ишемию, тем самым усиливая сокращения матки. Этого добиваются прижатием брюшной аорты к позвоночнику через переднюю брюшную стенку (рис. 22.9). Для усиления сокращений матки можно применять наложение клемм на шейку матки по Бакшееву. С этой целью шейку матки обнажают зеркалами. На ее боковые стороны накладывают по 3—4 абортцанга. При этом одну ветвь зажима
587
 располагают
на внутренней поверхности шейки, вторую
— на наружной.
Потягивая рукоятки зажимов, матку
смещают вниз.
располагают
на внутренней поверхности шейки, вторую
— на наружной.
Потягивая рукоятки зажимов, матку
смещают вниз.
Рефлекторное воздействие на шейку матки и возможное сдав-ление нисходящих ветвей маточных артерий способствуют уменьшению кровопотери. Если кровотечение прекращается, то аборт-цанги постепенно убирают.
Хирургическое лечение при гипотонии матки должно проводиться на фоне интенсивной комплексной терапии, инфузионно-трансфузионной терапии с применением современного наркоза, искусственной вентиляции легких.
Если операция выполнена быстро при кровопотере, не превысившей 1300—1500 мл, а комплексная терапия позволила стабилизировать функции жизненно важных систем, можно ограничиться надвлагалищной ампутацией матки. При продолжающемся кровотечении с явным нарушением гемостаза, развитием ДВС-синдрома и геморрагического шока показана экстирпация матки. Во время операции (экстирпации или ампутации) следует дренировать брюшную полость, после экстирпации дополнительно оставляют незашитым влагалище. Перевязка сосудов матки как самостоятельный хирургический метод остановки кровотечения не получил распространения.
После экстирпации матки на фоне развернутой картины ДВС-синдрома возможно кровотечение из культи влагалища. В этой ситуации необходимо произвести перевязку внутренних подвздошных артерий.
Перспективным представляется метод остановки кровотечения путем эмболизации маточных сосудов.
фоне кислотно-аспирационного синдрома (синдром Мендельсона), при эмболии околоплодными водами. Причиной гипотонии матки при указанных патологических состояниях является блокада сократительных белков матки продуктами дефадации фибрина (фибриногена) или околоплодными водами (чаще эмболия связана с проникновением небольшого количества околоплодных вод, тромбопластин которых запускает механизм ДВС-синдрома).
Массивные кровотечения после родов могут быть проявлением синдрома полиорганной недостаточности, наблюдаемого при гестозах, экстрагени-тальной патологии. При этом на фоне микроциркуляторной недостаточности в мышцах матки развиваются ишемические и дистрофические изменения, кровоизлияния, характеризующие развитие синдрома шоковой матки. Существует взаимосвязь между степенью тяжести общего состояния женщины и глубиной поражения матки.
Клиническая картина. Основным симптомом гипотонии матки является кровотечение. Кровь выделяется сгустками различной величины или вытекает струей. Кровотечение может иметь волнообразный характер: останавливается, вновь возобновляясь. Последовые схватки редкие и короткие. При осмотре матка дряблая, большого размера, верхняя фаница ее доходит до пупка и выше. При проведении наружного массажа матки из нее
Зоб
выделяются сгустки крови, после чего тонус матки может восстанавливаться, но затем вновь возможна гипотония.
Рис. 22.8. Массаж матки на кулаке.
При атонии матка мягкая, тестова-тая, контуры ее не определяются. Матка как бы расплывается по брюшной полости. Дно ее доходит до мечевидного отростка. Возникает непрерывное и обильное кровотечение. Если не оказать своевременную помощь, быстро развивается клиническая картина геморрагического шока. Появляются бледность кожного покрова, тахикардия, гипотен-зия, похолодание конечностей. Количество теряемой родильницей крови не всегда соответствует тяжести заболевания. Клиническая картина во многом зависит от исходного состояния родильницы и от скорости кровотечения. При быстрой кровопотере геморрагический шок может развиться в считанные минуты.
Диагностика. С учетом характера кровотечения и состояния матки, диагностика гипотонии матки не представляет трудностей. В начале кровь выделяется со сгустками, в последующем она теряет способность к свертыванию. Степень нарушения сократительной способности матки можно уточнить при введении руки в ее полость во время ручного обследования. При нормальной моторной функции матки сила маточных сокращений отчет-

589
ливо ощущается рукой, введенной в ее полость. При атонии сокращений нет, матка не реагирует на механические раздражения, в то время как при гипотонии отмечаются слабые сокращения в ответ на механические раздражения.
Дифференциальная диагностика обычно проводится между гипотонией матки и травматическими повреждениями родового канала. Сильное кровотечение при расслабленной большой и плохо контурируемой через переднюю брюшную стенку матке свидетельствует о гипотоническом кровотечении; кровотечение при плотной, хорошо сократившейся матке указывает на повреждения мягких тканей, шейки матки или влагалища, которые окончательно диагностируются путем осмотра с помощью влагалищных зеркал. Мероприятия по остановке кровотечения — см. с. 587—588.
Профилактика. В послеродовом периоде профилактика кровотечения включает в себя следующее.
1. Своевременное лечение воспалительных заболеваний, борьба с искус ственными абортами и невынашиванием.
Рациональное ведение беременности, профилактика гестозов и ос ложнений беременности, полноценная психофизиопрофилактическая под готовка к родам.
Рациональное ведение родов: правильная оценка акушерской ситуа ции, оптимальная регуляция родовой деятельности, обезболивание родов и своевременное решение вопроса об оперативном родоразрешении.
Рациональное ведение последового периода, профилактическое вве дение медикаментозных средств, вызывающих сокращение матки, начиная с конца периода изгнания, включая последовый период и первые 2 ч раннего послеродового периода.
Повышение сократительной способности послеродовой матки.
Обязательны опорожнение мочевого пузыря после рождения ребенка, лед на низ живота после рождения последа, периодический наружный массаж матки, тщательный учет количества теряемой крови и оценка общего состояния родильницы.
