- •Раздел госпитальная хирургия
- •1. Облитерирующий атеросклероз. Этиология. Клиническая картина. Лечение.
- •2. Комплексные мероприятия при профузных кровотечениях из пищеварительного тракта.
- •3. Дивертикулы пищевода. Клиника, диагностика, хирургическое лечение.
- •4. Предраковые заболевания желудка. Тактика хирурга.
- •5. Роль поликлиники в диспансерном методе обслуживания хирургических больных.
- •6. Методы обследования больных с облитерирующими заболеваниями сосудов нижних конечностей.
- •7. Реинфузия крови и аутогемотрансфузия. Определение понятия. Техника выполнения. Показания и противопоказания.
- •8. Тромбофлебиты нижних конечностей. Классификация. Этиология и патогенез.
- •9. Бронхоэктатическая болезнь. Этиология. Клиника. Диагностика. Лечение.
- •10. Эмболия легочной артерии. Этиология. Клинические формы. Диагностика, лечение. Реанимационные мероприятия.
- •11. Незаращение артериального (Боталлова) протока. Клиника, диагностика, лечение.
- •12. Тиреотоксический криз. Этиопатогенез. Клиника, лечение.
- •13. Эндемический зоб. Определение понятия. Классификация. Признаки зобной эндемии. Профилактика. Показания к операции.
- •14. Пневмоторакс. Клиника. Диагностика, лечебная тактика.
- •16. Тиреотоксический зоб. Клиника, диагностика, показания к операции.
- •17. Облитерирующий эндартериит нижних конечностей. Этиология, клиника, диагностика, лечение.
- •18. Заболевания молочной железы. Классификация, методы обследования.
- •19. Гангрена легкого. Диагностика, лечение, осложнения.
- •20. Кишечные свищи, Классификация, клиника, лечение.
- •21. Принципы предоперационной подготовки больных с заболеваниями щитовидной железы.
- •23. Тромбофлебиты. Классификация. Клиника, диагностика, лечение.
- •26. Острый абсцесс легкого. Этиология, патогенез, клиника, диагностика, лечение.
- •27. Консервативное и хирургическое лечение острого трмбофлебита нижних конечностей.
- •28. Медиастинит. Этиология, клиника, диагностика, лечение.
- •29. Заболевания селезенки. Классификация, показания к спленэктомии.
- •30. Диференциальная диагностика острого и хронического панкреатита.
- •31. Портальная гипертензия. Этиопатогенез, клиника, диагностика, лечение Тактика хирурга при кровотечениях.
- •32. Грыжи пищеводного отверстия диафрагмы. Клиника, дифференциальная диагностика. Лечение.
- •34. Инородные тела бронхов. Диагностика и лечение. Бронхологические методы исследования в торакальной хирургии.
- •35. Кисты поджелудочной железы. Этиология, клиника, диагностика, лечение.
- •36. Перикардиты. Классификация, этиология, клиника, дифференциальная диагностика, лечение.
- •1.Острые перикардиты
- •2.Хронические перикардиты
- •37. Неспецифический язвенный колит. Этиология, клиника, диагностика, лечение.
- •38. Ваготомия в хирургии язвенной болезни двенадцатиперстной кишки.
- •39. Постхолецистэктомический синдром. Определение понятия. Причины, клиника, диагностика, лечение.
- •40. Постваготомные синдромы. Причины, клиника, диагностика, лечение.
- •41. Спорадический зоб. Классификация. Этиология, клиника, диагностика, лечение.
- •42. Свищи поджелудочной железы. Этиолпатогенез, клиника, диагностика, лечение.
- •43. Полипоз ободочной кишки. Классификация. Клиника, диагностика, лечебная тактика.
- •44. Расслаивающая аневризма аорты. Этиология, клиника, диагностика, лечение.
- •45. Доброкачественные опухоли молочной железы. Клиника, диагностика, лечение.
- •46. Эхинококкоз печени. Этиология, клиника, диагностика, лечение.
- •47. Острый гнойный мастит. Этиология, клиника, диагностика, лечение.
- •48. Ишемическая болезнь сердца. Постинфарктные аневризмы. Клиника, диагностика, лечение. Показания к операции.
- •49. Инородные тела пищевода. Клиника, диагностика, лечебная тактика.
- •50. Врожденные пороки «синего типа». Пентада Фалло. Клиника, диагностика, лечение.
- •52. Эмпиема плевры. Классификация, клиника, диагностика, лечение.
- •53. Хронический панкреатит. Клиническая симптоматика и дифференциальная диагностика.
- •54. Закрытая травма печени. Дифференциальная диагностика повреждений полых органов от паренхиматозных.
- •55. Химические ожоги пищевода. Первая помощь и принципы лечения в остром периоде.
- •56. Организация хирургической службы в поликлинике. Экспертиза трудоспособности хирургических больных.
- •57. Инородные тела пищеварительного тракта. Клиника, диагностика, лечение.
- •60. Тиреотоксический зоб. Осложнения во время и после операции. Лечение осложнений.
- •61. Кардиоспазм. Этиология, клиника, диагностика, лечение.
- •62. Доброкачественные опухоли пищевода. Клиника, диагностика. Лечение.
- •63. Хирургическое лечение митрального стеноза.
- •65. Недостаточность митрального клапана. Этиология, гемодинамика, клиника, диагностика, профилактика и лечение.
- •66. Экстракорпоральные методы детоксикации в хирургии (гемо-, лимфосорбция, плазмаферез, ауфок, ксеноспленоперфузия и др.) .
- •67. Доброкачественые опухоли легких. Классификация, клиника, методы дифференциальной диагностики, лечение.
- •68. Дифференциальная диагностика механической желтухи.
- •69. Митральный стеноз. Стадии митрального стеноза по БакулевуДамир. Показания к хирургическому лечению.
- •70. Врожденные пороки. Классификация. Показания к оперативному методу лечения. Методы операции.
- •I группа – пороки со сбросом венозной крови в артериальное русло (первично–синие пороки, справа–налево):
- •II группа – пороки со сбросом артериальной крови в венозное русло (слева–направо, первично–белые):
- •71. Опухоли и кисты средостения. Классификация. Специальные методы обследования.
- •72. Повреждения селезенки. Клиника, диагностика, лечение.
- •74. Диафрагмальные грыжи. Классификация, клиника, диагностика.
- •75. Болезнь Рейно. Классификация, клиника, диагностика, лечение.
- •76. Холангит. Клиника, диагностика. Лечение.
- •77. Классификация и дифференциальная диагностика заболеваний пищевода.
- •78. Тромбофлебит поверхностных вен нижних конечностей. Этиопатогенез.
- •79. Классификация заболевания щитовидной железы.
- •1. Гипертиреоз, обусловленный повышенной продукцией гормонов щж:
- •2. Гипертиреоз, обусловленный продукцией тиреоидных гормонов вне щж:
- •3. Тиреотоксикоз, не связанный с гиперпродукцией гормонов щитовидной железы:
- •80. Демпинг-синдром. Классификация, клиника, диагностика, лечение, профилактика.
- •81. Полипоз желудка. Этиопатогенез, дифференциальная диагностика, лечебная тактика.
- •82. Хронические окклюзионные поражения артерий верхних конечностей. Болезнь Такаясу. Клиника, диагностика, лечение.
- •83. Тромбофлебиты глубоких вен нижних конечностей. Клиника, диагностика, лечение. Принципы антикоагулянтной терапии. Показания к операции.
- •84. Аутоиммунный тиреоидит. Этиопатогенез, клиника, принципы лечения.
- •85. Доброкачественные опухоли средостения. Клиника, диагностика, лечение.
- •86. Синдром Лериша. Клиника, специальные методы обследования, лечение.
- •87. Принципы диспансеризации больных с заболеваниями сосудов нижних конечностей.
- •88. Организация хирургической службы населению России и Калужской области.
- •89. Хроническая эмпиема плевры. Этиопатогенез, клиника, диагностика, лечение.
- •90. Диабетическая ангиопатия нижних конечностей.
- •I. По стадиям развития:
- •III. Классификация диабетических язв стоп (Wagner f., 1981)
- •91. Хронический абсцесс легкого. Дифференциальный диагноз. Хирургическое лечение
- •92. Хирургическое лечение язвенной болезни, показания к операции, способы оперативных вмешательств.
- •93. Синдром приводящей петли.
- •94. Дивертикулы ободочной кишки
- •95. Эндоскопические и эхоскопические способы лечения в хирургии.
- •96. Холедохолитиаз. Клиника, диагностика, лечение.
- •98. Острые нарушения магистрального кровообращения конечностей.
- •99. Осложнения абсцессов легких, диагностика, тактика хирурга.
- •Раздел детская хирургия
- •2. Осложнения острого аппендицита. Классификация. Клиника. Принципы диагностики. Лечение. Интенсивная терапия. Реабилитация. Диспансеризация.
- •3. Перитониты у детей. Причины. Патогенез. Клиника. Диагностика. Дифференциальная диагностика. Лечение. Интенсивная терапия в до- и послеоперационном периоде
- •Инфильтрат
- •Абсцесс
- •4. Приобретенная непроходимость кишечника. Этиология. Патогенез. Классификация. Клиника. Диагностика. Лечение. Диспансеризация.
- •5. Инвагинация кишечника. Причины. Патогенез. Клиника. Современные методы диагностики. Сроки и способы лечения. Роль врача первичного звена в ранней диагностике инвагинации кишечника.
- •7. Врожденная непроходимость кишечника. Причины. Классификация. Клиника. Рентгендиагностика. Принципы и сроки лечения.
- •8. Пилоростеноз. Механизм развития. Клиника. Методы диагностики. Дифференциальная диагностика. Сроки и способы лечения. Диспансеризация.
- •10. Пороки развития ано-ректальной области. Этиология. Патогенез. Классификация. Клиника. Сроки и способы хирургического лечения.
- •11. Гнойно-воспалительные заболевания мягких тканей. Особенности течения гнойной инфекции у детей раннего возраста. Методика обследования больного с гнойно-воспалительными заболеваниями.
- •13. Гнойно-воспалительные заболевания мягких тканей у новорожденных. Некротическая флегмона новорожденных. Клиника. Диагностика. Лечение. Омфалит. Мастит.
- •14. Пороки развития влагалищного отростка брюшины. Паховая грыжа. Водянка яичка и семенного канатика. Клиника. Лечение. Ущемленная грыжа. Тактика врача первичного звена.
- •15. Пороки развития и опускания яичка. Эмбриогенез. Классификация. Клиника. Сроки и способы лечения. Синдром отечной мошонки.
- •17. Хронический остеомиелит. Причины хронизации. Клиника. Лечение. Диспансеризации. Реабилитация.
- •19. Инородные тела дыхательных путей у детей. Клиника. Диагностика. Лечение. Объем и последовательность неотложных мероприятий на догоспитальном этапе. Лечение.
- •20. Инородные тела и ожоги пищевода. Клиника. Диагностика. Лечение. Объем и последовательность неотложных мероприятий на догоспитальном этапе. Лечение.
- •21. Инородные тела желудочно-кишечного тракта. Диагностика. Объем и последовательность оказания медицинской помощи на этапах эвакуации. Условия транспортировки
- •22. Сколиотическая болезнь. Классификация, патогенез, диагностика, прогнозирование. Дифференциальная диагностика с пороками осанки. Консервативное лечение.
- •23. Ожоги у детей. Клиника. Классификация. Принципы лечения. Неотложная помощь. Ожоговый шок. Отморожения. Замерзание.
- •24. Пороки развития тазобедренного сустава. Этиология Патогенез. Клиника. Значение ранней диагностики, сроки и способы лечения. Диспансеризация.
- •25. Врожденная и приобретенная косолапость, кривошея. Этиология и патогенез. Классификация. Клиника. Диагностика. Лечение. Реабилитация.
- •26. Родовые повреждения конечностей и костей скелета у новорожденных. Причины. Клиника. Первая помощь. Транспортировка. Принципы лечения.
- •27. Остеохондропатии. Этиология и патогенез. Классификация. Остеохондропатии эпифизов трубчатых костей: болезнь Легга-Кальве-Пертеса, болезнь Келер II – диагностика, принципы лечения.
- •28. Остеохондропатии. Этиология и патогенез. Классификация. Остеохондропатии апофизов: болезнь Осгуда-Шлаттера, болезнь Хаглунда-Шинца, болезнь Шейермана-May – диагностика, принципы лечения.
- •29. Статические деформации стоп. Виды плоскостопия. Диагностика, лечение.
38. Ваготомия в хирургии язвенной болезни двенадцатиперстной кишки.
Из нерезекционных (органосохраняющих) методов широко применяют различные варианты ваготомии. В клинической практике распространены стволовая ваготомия с пилоропластикой по Гейнеке—Микуличу или Финнею или гастродуоденоанастомоз по Жабуле.
Стволовая ваготомия заключается в пересечении стволов блуждающих нервов и пересечением мелких ветвей по всей окружности пищевода на протяжении не менее 6 см выше отхождения от них печеночной и чревной ветвей .
Стволовая ваготомия в сочетании с пилоропластикой в плановой хирургии язвенной болезни сопровождается низкой послеоперационной летальностью (менее 1%). Частота рецидивов язв при ней составляет в среднем 8—10%. Обычно рецидивы язв легко поддаются медикаментозному лечению и редко служат поводом для повторных операций.
Селективная проксимальная ваготомия заключается в пересечении мелких ветвей желудочного нерва Латарже(Латарже нерв — основная ветвь переднего ствола блуждающего нерва, идущая вдоль малой кривизны желудка под серозным слоем малого сальника и разветвляющаяся в виде лапки при переходе на привратниковый отдел желудка), иннервирующих тело и свод желудка, где расположены кислотопродуцирующие обкладочные клетки. Дистальные ветви нерва Латарже, иннервирующие антральный отдел и привратник, при этой операции сохраняют, что обеспечивает нормальную моторику антрального отдела и нормальную эвакуацию содержимого. При отсутствии стеноза в пилоропластике нет необходимости.
Чтобы селективная проксимальная ваготомия была полноценной, необходимо соблюдать следующие условия:
1) пересечь все мелкие ветви вокруг пищевода на протяжении 6—7 см, не повреждая стволы вагуса (при скелетизации рецидивов на протяжении 2—3 см резко возрастает частота рецидивов вследствие неполной денервации фундального отдела);
2) пересечь ветви нерва Латарже, идущие к кислотопродуцирующей зоне желудка по малой кривизне, до уровня, отстоящего от привратника на 6—7 см;
3) пересечь правую желудочно-сальниковую артерию на расстоянии 6 см от привратника.
В настоящее время селективная проксимальная ваготомия без пилоропластики является стандартной операцией при лечении не поддающейся стойкому излечению язвы двенадцатиперстной кишки, в том числе язв с осложнениями в анамнезе.
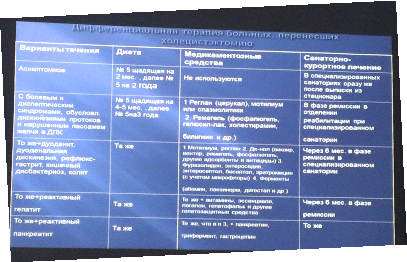
39. Постхолецистэктомический синдром. Определение понятия. Причины, клиника, диагностика, лечение.
У большинства больных желчнокаменной болезнью оперативное лечение приводит к выздоровлению и полному восстановлению трудоспособности. Иногда у пациентов сохраняются некоторые симптомы болезни, бывшие у них до операции, или появляются новые. Причины этого весьма разнообразны, тем не менее данное состояние больных, перенесших холецистэктомию, объединяют собирательным понятием "постхолецистэктомический синдром".
Основными причинами развития постхолецистэктомического синдрома служат:
1) болезни органов пищеварительного тракта — хронический гастрит, язвенная болезнь желудка и двенадцатиперстной кишки, грыжи пищеводного отверстия диафрагмы, хронический колит, рефлюкс-эзофагит. Эта группа болезней является наиболее частой причиной постхолецистэктомического синдрома;
2) органические изменения в желчных путях; оставленные при холецистэктомии конкременты в желчных протоках (так называемые забытые камни), стриктура большого сосочка двенадцатиперстной кишки или терминального отдела общего желчного протока, длинная культя пузырного протока или даже оставленная при операции часть желчного пузыря, где вновь могут образовываться конкременты, ятрогенные повреждения общего печеночного и общего желчного протоков с последующим развитием рубцовой стриктуры (эта группа причин связана как с дефектами оперативной техники, так и с недостаточным интраоперационным исследованием проходимости желчных протоков);
3) заболевания органов гепатопанкреатодуоденальной зоны — хронический гепатит, панкреатит, дискинезия желчных протоков, перихоледохиальный лимфаденит.
В выявлении причин, приведших к развитию постхолецистэктомического синдрома, помогают тщательно собранный анамнез заболевания, данные инструментальных методов исследования органов пищеварительной системы.
При органических поражениях желчных протоков больным показана повторная операция. Характер ее зависит от конкретной причины, вызвавшей постхолецистэктомический синдром. Как правило, повторные операции на желчных путях сложны и травматичны, требуют высокой квалификации хирурга. При длинной культе пузырного протока или оставлении части желчного пузыря их удаляют, в случае холедохолитиаза и стеноза большого сосочка двенадцатиперстной кишки выполняют те же операции, что и при осложненном холецистите. Протяженные посттравматические стриктуры вне-печеночных желчных путей требуют наложения билиодигестивных анастомозов с выключенной по Ру петлей тощей кишки или с двенадцатиперстной кишкой.
В профилактике постхолецистэктомического синдрома ведущая роль принадлежит тщательному обследованию больных до операции, выявлению сопутствующих заболеваний органов пищеварительной системы и их лечению в до- и послеоперационном периодах. Особое значение имеет тщательное соблюдение техники оперативного вмешательства с исследованием состояния внепеченочных желчных путей.