
- •Коллектив авторов
- •Глава 1. Строение и функции
- •Глава 8. Химический пилинг. -
- •Глава 1
- •1.1. Эпидермис
- •1.3. Гиподерма
- •1.4. Иннервация кожи
- •1.7. Иммунная система кожи
- •Глава 2 старение кожи
- •2.1. Естественное старение кожи
- •2.2. Фотостарение кожи
- •2.3. Методы профилактики старения кожи
- •Глава 3
- •3.2. Основы для наружных средств
- •3.3. Лекарственные формы
- •3.4. Специфические наружные средства
- •Глава 4
- •4.1. Компоненты косметических средств для ухода за кожей
- •4.2. Косметические средства для личной гигиены
- •4.4. Кремы
- •4.5. Декоративная косметика
- •4.6. Камуфлирование дефектов на коже
- •Глава 5
- •5.8. Другие
- •Глава 6
- •Глава 7
- •8.2. Поверхностный химический пилинг
- •8.3. Средний химический пилинг
- •Глава 9
- •Глава 10
- •10.1. Краткий обзор
- •Глава 11 угри (acne)
- •11.3. Тактика лечения
- •11.6. Амбулаторное лечение
- •11.7. Косметические средства
- •Глава 12
- •12.1. Розовые угри (rosacea)
- •12.3. Периоральный дерматит
- •Глава 13 рубцы
- •13.2. Факторы, влияющие на формирование рубца
- •13.3. Клинические варианты рубцов
- •13.4. Лечение келоидных и гипертрофических рубцов
- •Глава 14
- •14.3. Клинические проявления и диагностика впч-инфекции
- •Глава 15 болезни ногтей
- •15.5. Лечение ониходистрофий
- •Глава 16 опухоли кожи
- •16.1. Классификации опухолей кожи
16.1. Классификации опухолей кожи
Следует придерживаться неукосни- тельного правила, согласно которому при малейшем сомнении в диагнозе необходимо гистологическое исследо- вание новообразования.
Существует несколько гистологи- ческих классификаций новообразо- ваний кожи. Мы сочли целесообраз- ным привести сокращенную гистоло- гическую классификацию Всемирной организации здравоохранения 1996 г. |42|.
Пороки развития, опухолеподобные про- цессы и доброкачественные опухоли эпи- дермиса
Папилломатозный порок развития.
Эпидермальная киста.
Папиллома.
Себорейцая бородавка.
Обыкновенная бородавка.
Псевдокарциноматозная гиперплазия.
Светлоклеточная акантома.
Кератоакантома.
Кистозная эпителиома.
Предраковые состояния эпидермиса, новообразования с местнодеетруирующим ростом
Сенильная кератома.
Кожный рог.
Актинический кератоз.
Веррукочная карцинома (карциноид Готтрона, гигантская кондилома Буш- ке—Леве и штейна, верруциформная опидермодисплачия Л еван донского— Лютца).
Лейкоплакия.
Бачалыю-клеточный рак (базалиома).
Рак in situ
Болезнь Боуэна.
Экстрамаммарный рак Педжета.
Эритронла.чия Кейра.
Плоскоклеточный рак: ороговеваю- щий, пеороговевающий I — III стадии
Пороки развития и доброкачественные опухоли волосяных фолликулов
Комедоновый невус.
Расширенная пора Виннера.
Трихолеммальная (волосяная) киста.
Трихофолликулома.
Трихоаденома.
Трихоэпителиома (в том числе дес- мо пластическая).
Трихобластома.
Трихобластическая фиброма.
350
9. Акантома оболочки волосяного фол- ликула.
Опухоль воронки волосяного фолли- кула (фолликулярная кератома).
Цилиндрома с пилоидной дифферен- цировкой.
Трихолеммома.
Пиломатрикома.
Мезенхимальные опухоли волосяного фолликула
Триходискома.
Перифолликулярная фиброма.
Опухоли волосяного фолликула с мест- нодсструирующим ростом и злокачест- венные опухоли волосяного фолликула
Базалиома с пилоидной дифференци- ровкой.
Злокачественная пиломатрикома.
Злокачественная трихолеммома.
Пороки развития, доброкачественные и злокачественные опухоли сальных желез
1. Порок развития сальных желе:; (не- нус Ядассона).
Аденома сальных желез, в том числе синдромMuir—Torre.
Базалиома с сальной дифферегширов- кой.
Рак сальных желез.
Пороки развития и доброкачественные опухоли потовых желез
Эккринная гидроцистома.
Сирингома.
Эккринная порома, в том числе про- стая гидраденома.
Сирингоаденома (протокопая, сосоч- ковая, смешанная).
Эккринная акроспирома (сиринго- лптгелиома).
Эккринная спираденома.
Цилиндрома с железистой дифферен- цировкой.
Хондроидная сирингома.
Гидраденома (сосочковая, железис- токистозная, светлоклсточная).
Опухоли с местнодеструирующим рос- том и злокачественные опухоли пото- вых желез
Базалиома с железистой дифферен- цировкой.
Озлокачествленные аналоги доброка- чественных опухолей.
Первичный рак потовых желе) (аде- нокистозный, муцинозный, микро- кистозный аднексадьный, дуктальный).
Агрессивная сосочконая аденокарци- нома пальцев.
Неклассифицируемые опухоли.
Сложного строения пороки развития эпидермиса, пилоссбацейного комплек- са, сложного строения опухоли с мест- нодеструирующим ростом (базалиомы сложного строения). Пороки развития и опухоли сосудов
Пороки развития: капиллярные, лим- фатические, веношые, артериальные, сложного строения — очаговые и диф- фузные.
Доброкачественные опухоли: капил- лярные, кавернозные, артериовеноз- ные гемангиомы
Лимфангиома.
Опухоли переходного типа: гемаигио- ■-ждотелиома.
Злокачественные опухоли: саркома Капоши, ангиосаркома, лимфангио- саркома.
Периваскулярные опухоли: геманпю- перицитома, гломусная опухоль и их злокачественные аналоги.
Опухоли меланоцитарной системы
Внутридермальный, пограничный, смешанный невус.
Крупные и гигантские врожденные невусы.
Невус Спитц.
Галоневус.
Голубой невус.
Диспластический невус (синдром ди- спластического невуса).
Злокачественная меланома in situ.
Поверхностно распространяющаяся меланома.
Нодулярная меланома.
Меланома типа злокачественного ле- нтиго.
Акролентигинозная меланома.
Фиброзные, фиброгистиоцитарные и мышечные опухоли
Фиброма.
Келоид.
Фиброзная гамартома детского воз- раста.
Дигитальный (риброматоз детского возраста.
351
Плексиформная фиброгистиоцитар- ная опухоль.
Гигантоклеточная фибробластома.
Атипическая фиброксантома.
Ювенильная ксантогранулема.
Ретикулогистиоцитарная гранулема.
Фиброзная гистиоцитома.
Выбухающая дерматофибросаркома.
Миксоидная фибросаркома.
Лейомиома кожи из мышц, подни- мающих волос.
Лейомиосаркома кожи.
Опухоли жировой ткани
Липома: ангиолипома, миолипома, хондроидная, веретеноклсточная, плеоморфная.
Гибернома.
Атипическая липома.
Липосаркома.
Нейрогенные опухоли
Посттравматические невромы.
Ограниченная солитарная неврома.
Шваннома.
Нейрофиброма и ее варианты.
Опухоли оболочек периферических нервов (периневральная фиброма, ми- ксоидная и клеточная нейротекеомы).
Зернистоклеточная опухоль.
Злокачественные опухоли оболочек периферических нервов.
Опухоль из клеток Меркеля.
Лимфопролиферативные заболевания кожи
Доброкачественная лимфоцитарная про- лиферация
Реакция на укусы насекомых.
Ангиолимфоидная гиперплазия с эо- зинофилией.
Актинический ретикулоид.
Т-клеточные псевдолимфомы кожи (лимфоцитарная инфильтрация Jess- ner—Kanof).
Т-клеточные лимфомы кожи
Грибовидный микоз.
Лимфоматоидный папулез.
В-клеточные псевдолимфомы кожи (доброкачественный лимфаденоз Беф- верстета, лимфоцитома кожи, сарко- ид Шпиглера—Фендта).
Клиническая классификация опухолей кожи
Клинические проявления — важный диагностический фактор, поскольку по цвету, форме, динамике роста эле- мента и его локализации, а также повозрасту пациента можно составить предварительное представление о про- исхождении новообразования. Однако с помощью визуальной оценки не всегда возможно определить характерпроцесса, поскольку часть новообра- зований может иметь сходную клини- ческую характеристику, но разное гис- тологическое строение; другие, наобо- рот, при разном клиническом прояв- лении имеют сходное морфологичес- кое строение, и наконец, часть ново- образований не имеет патогномонич- ных клинических признаков и являет- ся гистологической находкой.
Группировка новообразований на основе их клинических признаков в какой-то мере может очертить крут предполагаемых нозологических форм и помочь в постановке предваритель- ного диагноза.
Плоские опухоли цвета кожи: плос- кие вирусные бородавки, лейкопла- кия.
Плоские пигментированные опухоли: невусы, обычно внутриэпидермально- го типа, но могут быть диспластичес- кими, лентиго, пятна цвета кофе с молоком, гистиоцитома, монгольское пятно, меланома (поверхностно рас- пространяющийся тип).
Возвышающиеся опухоли телесного цвета: вирусные бородавки, мягкие фибромы (папилломы), невусы, обыч- но внутридермального типа, кисты, липома, келоидные рубцы, базально- клеточный рак (обычно склеродермо- подобный вариант), плоскоклеточный рак, контагиозный моллюск, ксанто- гранулема.
Возвышающиеся опухоли коричнево- го цвета: вирусные бородавки, невусы,себорейные кератомы, мягкие фибро- мы (папилломы), актинические кера- томы, базально-клеточный рак, мела-
352
нома, плоскоклеточныи рак, кератоа- кантома.
Возвышающиеся опухоли красного цвета: гемангиомы, актинические ке- ратомы, пиогенная гранулема, гломус- ные опухоли, сенильные или "вишне- вые" ангиомы.
Возвышающиеся опухоли черного цвета: себорейные кератомы, невусы, пиогенная гранулема, меланома, голу- бой невус, тромбированные ангиомы или гемангиомы.
В предварительной диагностике ха- рактера пролиферативного процесса может помочь и тот факт, что многие новообразования преобладают в тех или иных возрастных группах пациен- тов. В эту группу включены контаги- озный моллюск и вирусные бородав- ки, так как нередко приходится диф- ференцировать их от опухолей кожи.
Опухоли и опухолеподобные процес- сы кожи у детей: вирусные бородавки (встречаются наиболее часто), конта- гиозный моллюск, невусы внутридер- мального типа, гемангиомы, пятна цвета кофе с молоком, пиогенная гра- нулема, монгольское пятно, ксанто- гранулема.
Опухоли и опухолеподобные про- цессы кожи у взрослых: вирусные бо- родавки (наиболее часто встречают- ся подошвенные бородавки), невусы, кисты, мягкие фибромы (папилломы кожи, акрохорды), гиперплазия саль- ных желез, гистиоцитома (дермато- фиброма, склерозированная гемангио- ма), келоиды, липома, пиогенная гра- нулема.
Опухоли и опухолеподобные процес- сы кожи у пожилых людей: себорейные кератомы, актинические кератомы, капиллярные гемангиомы, базально- клеточный рак, плоскоклеточный рак, лейкоплакия.
В установлении происхождения то- го или иного новообразования опре- деленное значение также имеет место его расположения. Ниже приведены примеры локализации наиболее часто встречающихся в практике дермато- косметолога новообразований.
Волосистая часть головы: себорей-
ные кератомы, эпидермальная и воло- сяная киста, певус, фолликулярные кератомы, папилломы, базально-кле- точный рак и плоскоклеточныи рак, сальный невус, цилиндрома, сиринго- цистаденома.
Ушные раковины: себорейные и ак- тинические кератомы, базально-кле- точный рак, плоскоклеточный рак, не- вус, келоиды, эпидермальная киста, узловой хондродерматит, гибернома, подагрические узелки, болезнь Лайме, кератоакантома.
Лицо: себорейные и актинические кератомы, гиперплазия сальных желез, лентиго, милиумы, невусы, базально- клеточный рак и плоскоклеточный рак, лентигинозная меланома, плоские бородавки, трихоэнителиома, фиброз- ные папулы носа, кератоакантома, пиогенная гранулема, невус Спитц, ге- мангиома, аденома сальных желез, гидроцистома апокринных и эккрин- ных желез, трихилеммома, трихофол- ликулома, рак клеток Меркеля, невус Ота, атипичная фиброксантома, анги- олимфоидная гиперплазия с эозино- филией.
Веки: мягкие фибромы, себорейные кератомы, милиумы, сирингома, ксан- телазма, базально-клеточный рак.
Шея: мягкие фибромы, себорейные кератомы, невусы эпидермальные, во- лосяные кисты, келоид.
Губы и область рта: болезнь Фор- дайса, лентиго, телеангиэктазии, пио- генная гранулема, плоскоклеточный рак, гранулярно-клеточная опухоль языка, периферическая остеобласто- кластома челюсти, веррукозная карци- нома, белый невус, лентигинозная ме- ланома.
Подмышечные впадины: мягкие фиб- ромы, эпидермальная киста, контаги- озный моллюск, лентиго.
Грудь и спина: себорейные керато- мы, ангиомы, невусы, актинические кератомы, липома, базально-клеточ- ный рак, плоскоклеточный рак, эпи- дермальная киста, келоид, лентиго, пятна цвета кофе с молоком, мелано- ма, гемангиома, гистиоцитома, мно- жественная стеатоцистома, киста, го-
353
лубой невус, невус Ито, невус Бекке- ра, болезнь Педжета.
Паховая область: мягкие фибромы, себорейные кератомы, контагиозный моллюск, бородавки, болезнь Боуэна, экстрамаммарный рак Педжета.
Половые органы: бородавки, конта-гиозный моллюск, ангиокератома (в области мошонки), эпидермальная киста, милиарные папулы полового члена (по краю головки полового члена), плоскоклеточный рак, эритро- плазия Кейра, болезнь Боуэна, киста полового члена в области срединного шва, веррукозная карцинома, сосочко- вая гидраденома на больших половых губах.
Верхние конечности: бородавки, се-борейные и актинические кератомы, лентиго, миксоидная киста (в прокси- мальных участках ногтя), плоско кле- точный рак, гломусная опухоль (в об- ласти ногтевого ложа), голубой невус, акральная и лентигинозная меланома, пиогенная гранулема, рецидивирую- щая фиброма пальцев у детей, по- сттравматическая фиброма, ксантома, контрактура Дюпюитрена.
Стопы: бородавки, невус, голубой невус, акральная и лентигинозная ме- ланома, себорейные кератомы, верру- козная карцинома, эккринная порома, саркома Капоши.
Плечи и голени: себорейные и акти- нические кератозы, лентиго, бородав- ки, гистиоцитома, плоскоклеточный рак, меланома, липома, ксантома, сар- кома Капоши.
16.2. Доброкачественные опухоли эпидермиса
Себорейные кератомы представляют собой очень распространенный тип эпителиальных опухолей в пожи- лом возрасте. Количество кератом при этом может сильно варьировать — от единичных до нескольких сотен, особенно у лиц с жирной кожей. Обилие себорейных кератом иногда может быть проявлением паранео- плазии.
354
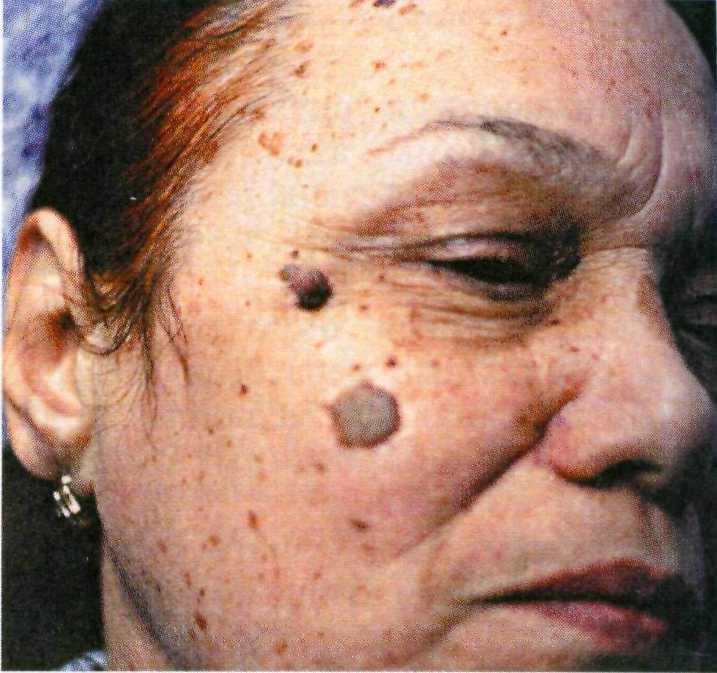
Рис. 16.1. Себорейные кератомы на лице.
Клинические проявления. Себорей- ные кератомы чаще всего локализуют- ся на лице, шее, волосистой части головы, спине и верхней половине груди, реже на предплечьях, голенях и нижней половине туловища (рис. 16.1). Обычно их диаметр не превы- шает 1 см, реже достигает 3 см и более.Преобладают высыпания желтого, ко- ричневого, иногда черного цвета. Ке- ратомы имеют овальную форму с бо- родавчатой поверхностью, несколько возвышаются над уровнем кожи, по- крыты тонкой жировой пленкой, за что и получили свое название. Харак- терный симптом — белые, коричневые или черные кератотические пробки (псевдороговые кисты).
Стадии развития. На ранней стадии мелкие папулы практически не возвы- шаются над поверхностью кожи и час- то пигментированы. Их поверхность испещрена множественными мелкими наперстковидными углублениями. На более поздних этапах развития ке- ратомы трансформируются в бородав- чатые бляшки, возвышающиеся над окружающей кожей в виде шляпки гвоздя.
Дифференциальная диагностика. Пиг- ментные невусы существуют длитель- ное время, имеют гладкую поверх- ность и эластическую консистенцию. Плоские бородавки наблюдаются в ос-
новном у детей и молодых людей, появляются внезапно, часто в боль- шом количестве. Меланома встречает- ся редко и обычно характеризуется быстрым ростом с уплотнением в ос- новании.
Лечение. При типичных клиничес- ких признаках себорейных кератом и отсутствии сомнений в диагнозе мож- но сразу приступить к их удалению. При этом применяют хирургическое иссечение, лазерную деструкцию, элек- трохирургию, криодеструкцию и дру- гие способы, самый простой из кото- рых — кюретаж с последующим при- жиганием 35 % раствором трихлорук- сусной кислоты или электродесика- цией [48].
Когда количество кератом исчисля- ется сотнями, можно применить ап- пликации 5 % раствора фторурацила или 30 % раствора проспидина, а внутрь назначить ароматические рети- ноиды (изотретиноин или ацитретин) в дозе 20—40 мг/сут в течение 2—4 мес.
При сомнении в диагнозе (выра- женный поверхностный гиперкератоз, гиперпигментация, состояние после механической травмы) кератомы под- вергают гистологическому исследова- нию.
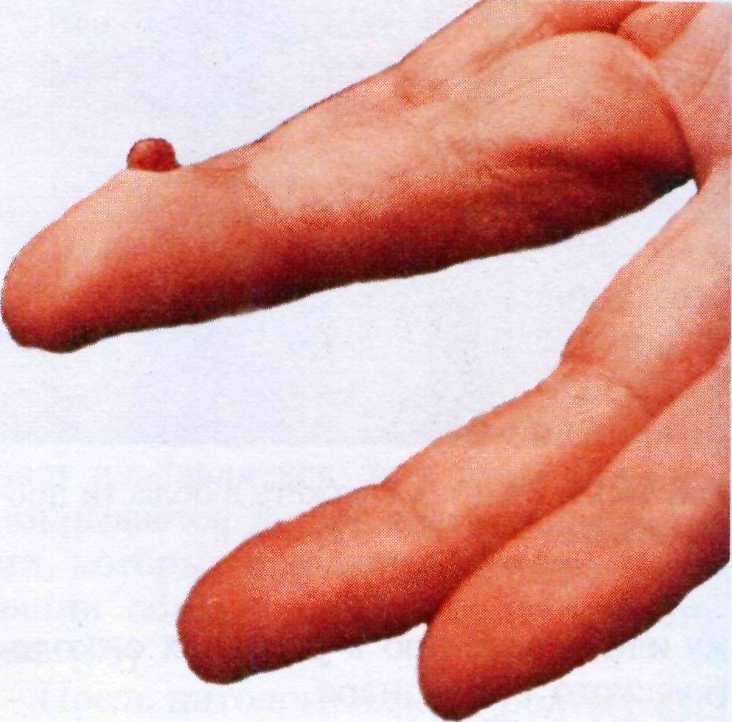
Мягкие фибромы (папилломы, акро- хорды). Пожалуй, самая большая груп- па пациентов, обращающихся по по- воду новообразований на коже, — лю- ди, желающие избавиться от папил- лом. Излюбленной локализацией па- пиллом являются шея, подмышечные области и кожа под молочными желе- зами, реже они встречаются на других участках тела. В основном папилломы возникают у пациентов среднего воз- раста, нередко с нарушениями эндо- кринной системы.
Клинические проявления. Папилломы обычно имеют телесный цвет, их раз- мер варьирует от нескольких милли- метров до величины горошины. Из- редка встречаются мягкие крупные со- литарные папилломы диаметром до 1—2 см (рис. 16.2). При травмирова- нии или перекруте более тонкого ос- нования с питающим сосудом папил-
ломы воспаляются, подвергаются тром- бозу, вследствие чего приобретают черный цвет.
Для папиллом характерен медлен- ный рост, но во время беременности они часто быстро увеличиваются в размере и количестве.
Дифференциальная диагностика. Ни- тевидные бородавки располагаются на пальцах кистей, напоминая кожный рог. Себорейные кератомы обычно имеют больший размер, темный цвет, бородавчатую поверхность. Нейрофи- бромы имеют довольно большой раз- мер, чаще локализуются на коже спи- ны, имеют наследственный характер; единичные элементы не являются по- казателем системной болезни.
Лечение. Удаление папиллом произ- водится из-за возможной их травма- тизации и присоединения вторичной инфекции, а также по эстетическим причинам. Имеется множество спосо- бов удаления папиллом, самый про- стой из которых — отсечение ножни- цами с последующей коагуляцией кро- воточащего сосуда.
Кисты. Существует несколько ти- пов кист: эпидермальные, волосяные (сальные) и милиумы.
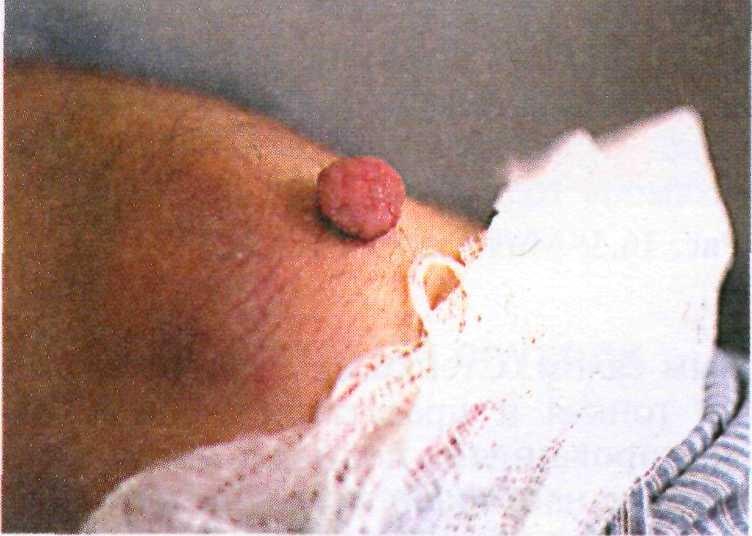
Рис. 16.2. Папиллома на локте.
Клинические проявления. Эпидермаль- ная киста локализуется на лице, уш- ных раковинах, шее, спине и волоси- стой части головы (рис. 16.3). Эпидер- мальная киста возникает вследствие образования замкнутой полости и за- полнения ее роговыми массами и кож-
MS
Рис. 16.3. Эпидермальная
киста.
Рис. 16.4. Гигантская
волосяная киста.
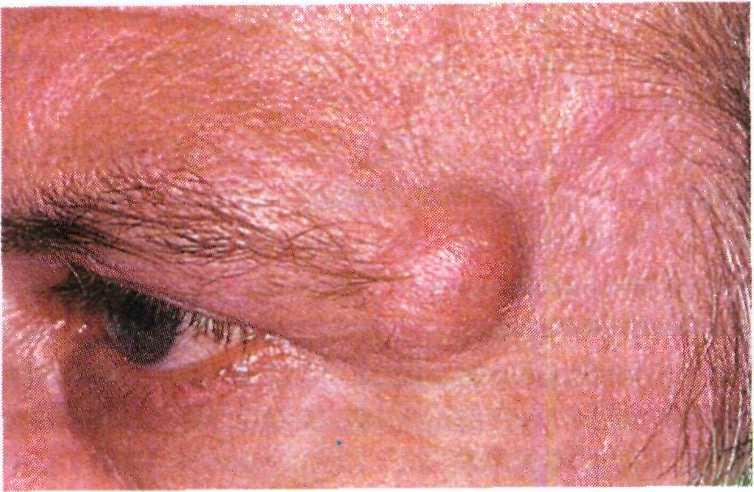
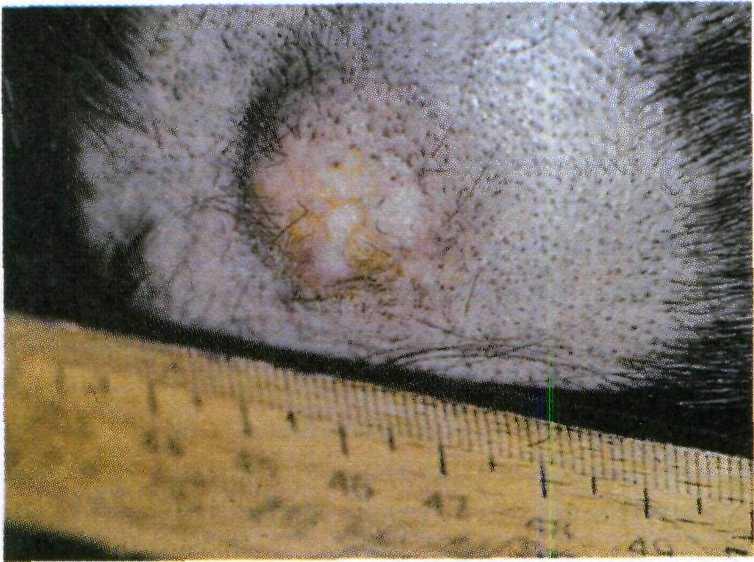

Рис. 16.5. Милиумы на веке.
ным салом. Стенка кисты относитель- но тонкая и представляет собой ин- вертированный полнослойный эпи- дермис, который легко может быть поврежден. В этом случае содержимое кисты проникает в дерму и вызывает
356
воспалительную реакцию по типу гра- нулемы инородных тел и болезнен- ность.
Волосяные кисты чаще встречаются у женщин и представляют собой мно- жественные гладкие плотные куполо- образные узлы диаметром от 0,5 до 5 см (рис. 16.4). От эпидермальных кист их отличают строение капсулы, в ко- торой нет зернистого слоя, и характер кератина, имеющего гомогенную жи- роподобную консистенцию в отличие от ламинарного, свойственного кера- тину эпидермальной кисты. Повреж- дение кисты сопровождается воспале- нием и выраженной болезненностью.
Милиум представляет собой мини- атюрную ретенционную кисту, имею- щую вид желто-белой папулы диамет- ром 1—2 мм, содержащей кератин (рис. 16.5). Излюбленная локализация милиумов — веки, щеки и лоб. Ми- лиумы встречаются у людей любого возраста и возникают спонтанно либо в результате травмы.
Дифференциальная диагностика. Ли- пома имеет более крупные размеры, плотноватую консистенцию, дольчатое строение, менее четкие границы. Дер- моидная киста внешне напоминает кисты, описанные выше, и обычно представлена одиночным элементом; при гистологическом исследовании в дермоидной кисте обнаруживают во- лосы, остатки эккринных и сальных желез. Кисты слизистых оболочек обыч- но прозрачные, размером с горошину или меньше, располагаются на губах. Синовиальные кисты имеют шаровид- ную форму, прозрачные, размером с горошину и локализуются вокруг сус- тавов на пальцах кистей и стоп.
Лечение. Успех терапии зависит от локализации и количества кист, а так- же от качества выполнения операции, так как в случае неполного удаления капсулы киста может рецидивировать.
Удаление отдельной кисты диамет- ром 1—3 см производят иссечением скальпелем с последующим наложени- ем швов. Операцию можно выполнить двумя способами: либо рассечением кожи по всему диаметру кисты с даль-
нейшим полным удалением ее капсу- лы, либо небольшим рассечением кис- ты и выдавливанием содержимого. Последняя методика наиболее проста в исполнении и осуществляется доста- точно быстро.
Множественные кисты на волоси- стой части головы удаляют другим способом. Вначале выполняют надрез кисты длиной 3—4 мм, затем содер- жимое кисты выдавливают кюреткой. Капсулу удаляют хирургическим пин- цетом через разрез.
Если во время операции вместо кис- ты обнаруживают солидную опухоль, ее полностью иссекают и направляют на гистологическое исследование.
Удаление милиумов производят предварительным проколом иглой с последующей эвакуацией содержимо- го с помощью комедоэкстрактора. Другой метод удаления — поверхност- ная электродесикация элементов.
Кератоакантома представляет собой быстро растущую эпителиальную опу- холь с центрально расположенным массивным скоплением роговых масс, окруженных высоким валиком. Из- любленной локализацией кератоакан- томы являются лицо и верхние конеч- ности (рис. 16.6).
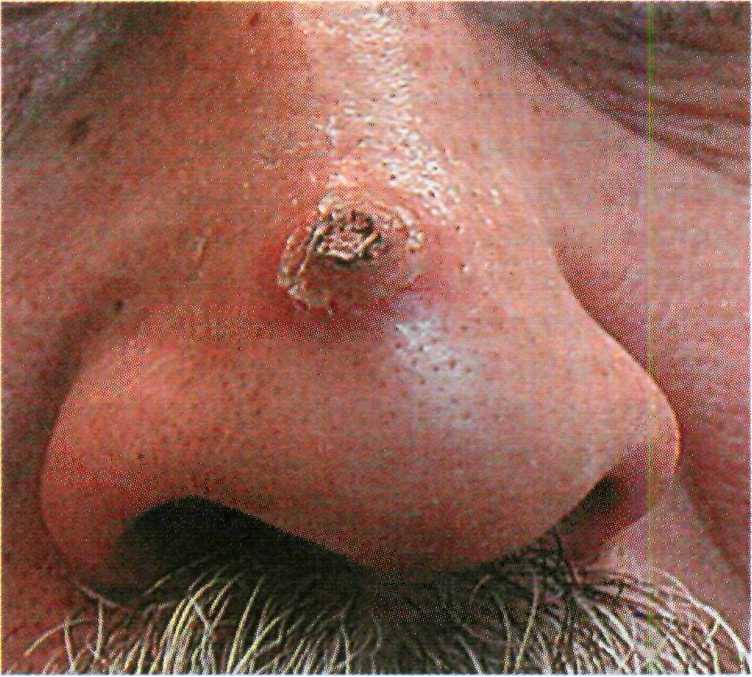
Рис. 16.6. Кератоакантома.
Клинические проявления. Опухоль напоминает плоскоклеточный рак, но в отличие от него часто спонтанно
регрессирует через 6—9 мес после воз- никновения. Хотя эта опухоль обычно не расценивается как первичное зло- качественное новообразование, часто- та малигнизации кератоакантом, по данным некоторых авторов [13, 61], достигает 60 %. При этом основным признаком озлокачествления являются длительная кровоточивость дна язвы после отторжения роговых масс и по- явление уплотнения в основании эле- мента.
Наиболее распространенный тип элементов — солитарный. Реже встре- чаются атипичные кератоакантомы (гигантские, грибовидные, центробеж- ные, мультинодулярные и др.), посто- янно появляющиеся в течение жизни пациента. У них нет излюбленной ло- кализации.
Различают 3 стадии развития кера- тоакантомы: стадию роста, стадию ста- билизации и стадию регрессии. На стадии роста внезапно появившаяся мелкая папула приобретает насыщен- ный красный цвет, ее диаметр в тече- ние нескольких недель достигает 1 — 2 см. При этом какие-либо субъектив- ные ощущения отсутствуют. Во время стабилизации кератоакантомы рост элемента прекращается и образуется кратерообразное углубление, заполнен- ное роговыми массами серого цвета. На стадии регрессии роговые массы отделяются и опухоль полностью рег- рессирует, оставляя малозаметный ат- рофический рубец.
Лечение обычно проводят через 2— 4 мес после появления новообразова- ния, когда уже нет надежд на спон- танную регрессию. При необходимос- ти производят иссечение или кюретаж с последующей каутеризацией, крио- деструкцию, реже назначают аромати- ческие ретиноиды перорально.
16.3. Предраковые опухоли эпидермиса
Предраковые новообразования эпи- дермиса, с которыми часто сталкива- ются дерматокосметологи, включают
357
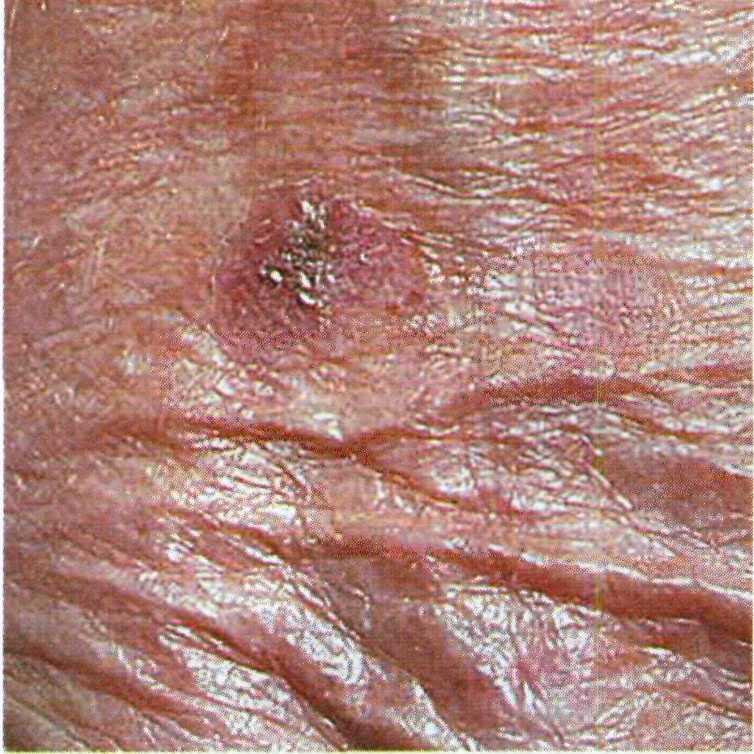
Рис. 16.7. Актинические кератомы на тыль- ной поверхности кисти.
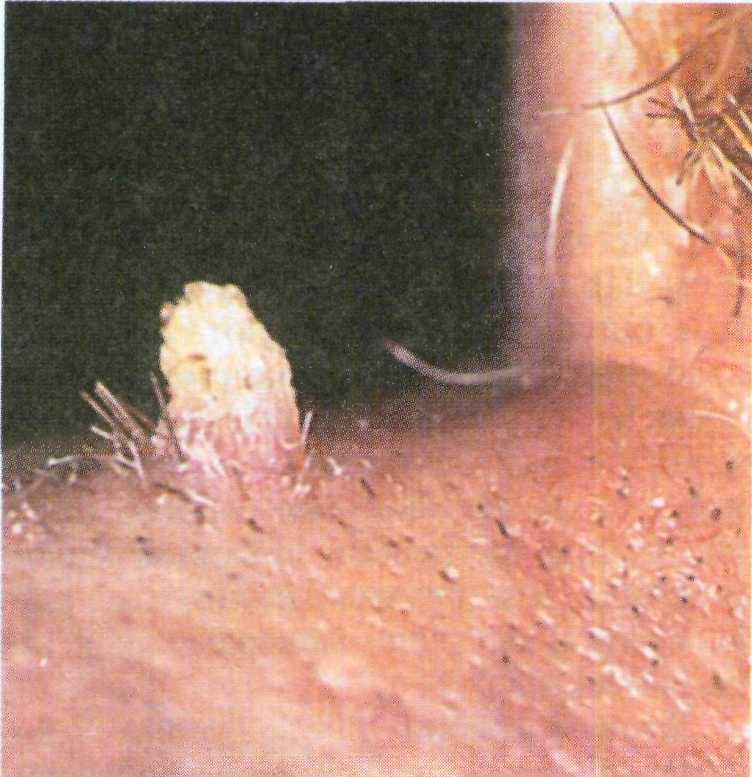
Рис. 16.8. Кожный рог.
актинические кератомы и лейкопла- кию; очень редко встречаются луче- вой дерматит и пигментная ксеродер- ма, о которых мы говорить не будем. Актинические кератомы возникают в основном у пожилых людей, чаще у мужчин со светлой кожей, которые длительное время находились на со- лнце. Особое значение для развития этих элементов имеет УФВ-излучение
(280—320 нм). Опасность актиничес- ких кератом заключается прежде всего в том, что в 20—25 % случаев они могут трансформироваться в плоско- клеточный рак [19, 25, 41].
Клинические проявления. Актиничес- кие кератомы представляют собой множественные элементы диаметром до 1,5 см, имеющие вид плоских или слегка возвышающихся над поверх- ностью кожи папул. Они часто слива- ются в бляшки коричневых оттенков и покрываются жесткими ороговевши- ми чешуйками. Актинические керато- мы располагаются, как правило, на участках, подвергавшихся длительно- му солнечному воздействию (лицо, уши, шея и плечи) и медленно, годами увеличиваются по периферии и в глу- бину эпидермиса (рис. 16.7).
Пролиферативной, гиперкератоти- ческой формой актинических кератом является кожный рог. Свое название он получил из-за сходства с рогом животного (рис. 16.8). Следует учиты- вать, что элементы в виде кожного рога также могут быть проявлением себорейных кератом, вирусных боро- давок, плоскоклеточного рака, база- лиомы и кератоакантомы.
Обычно актинические кератомы персистируют годами, но возможно и спонтанное исчезновение элементов. Внезапный рост кератом может ука- зывать на трансформацию в плоско- клеточный рак.
Дифференциальная диагностика. В от- личие от себорейных кератом актини- ческие кератомы возникают на участ- ках, длительное время подвергавшихся инсоляции. Поскольку актинические кератомы часто трансформируются в плоскоклеточный рак, любые подо- зрительные новообразования, быстро увеличивающиеся в размерах, следует удалить и направить на гистологичес- кое исследование. Дискоидная форма красной волчанки также должна быть исключена с помощью гистологичес- кого исследования.
Лечение. Перед тем как приступить к удалению актинических кератом, следует решить вопрос о гистологичес-
358
ком исследовании. При уплотнении или воспалении кератомы гистологи- ческое исследование обязательно.
Разработано несколько методов уда- ления актинических кератом.
Хирургические методы включают криодеструкцию и кюретаж [20]. Крио- деструкцию производят жидким азо- том в течение 7—10 с, после чего элементы разрушаются и через 7— 10 дней образовавшаяся корка оттор- гается.
Другой способ удаления кератом, особенно крупных и утолщенных, — кюретаж с последующим прижиганием раневой поверхности концентриро- ванной трихлоруксусной кислотой или электрокаутером. Небольшие ранки заживают в течение 7—14 дней; пере- вязки не требуются.
Многочисленные гиперкератоти- ческие элементы на плечах и волоси- стой части головы можно удалить также с помощью механической дерм- абразии.
Химические методы заключаются в нанесении на множественные поверх- ностные элементы препаратов 5-фто- рурацила (флюороплекс — 1 % раствор или крем, эфюдекс — 2 % раствор и 5 % крем) 2 раза в сутки в течение нескольких месяцев. При локализации кератом на лице из-за раздражающего действия препаратов 5-фторурацила курс терапии обычно продолжается не более 2 нед и только на ограниченных участках кожи 164]. Другой способ ле- чения 5-фторурацилом — пульс-тера- пия, когда препарат наносят 2 раза в сутки в течение 2—4 дней каждую неделю в течение 3—4 мес до полного исчезновения актинических кератом [69]. Альтернативой 5-фторурацилу в лечении актинических кератом явля- ется средний химический пилинг три- хлоруксусной кислотой и раствором Джесснера (см. главу 8).
При распространенных актиничес- ких кератомах эффективным консер- вативным методом лечения может стать применение роаккутана по 10— 20 мг в сутки в течение 1—2 мес [4].
Кожный рог удаляют теми же спо-
собами, что и актинические кератомы. При подозрении на опухолевую транс- формацию удаление производят вмес- те с основанием кожного рога с пос- ледующим гистологическим исследо- ванием.
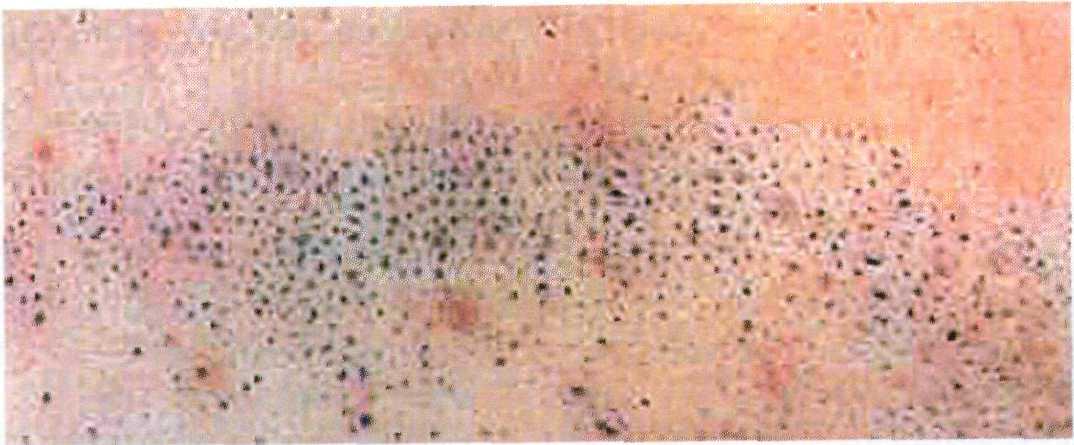
Лейкоплакия — форма дисплазии слизистых оболочек, развивается в ре- зультате курения, инсоляции, а также вследствие хронических заболеваний слизистых оболочек, например реци- дивирующего актинического хейлита и пресенильной или сенильной атро- фии вульвы.
Клинические проявления лейкопла- кии — четко очерченные плоские бе- лесоватые единичные или множест- венные бляшки на слизистых оболоч- ках наружных половых органов, вла- галища, губ и полости рта (рис. 16.9).
Клинически различают следующие варианты: лейкоплакию курильщиков Таппейнера, плоскую лейкоплакию, веррукозную лейкоплакию и эрозив- ную лейкоплакию.
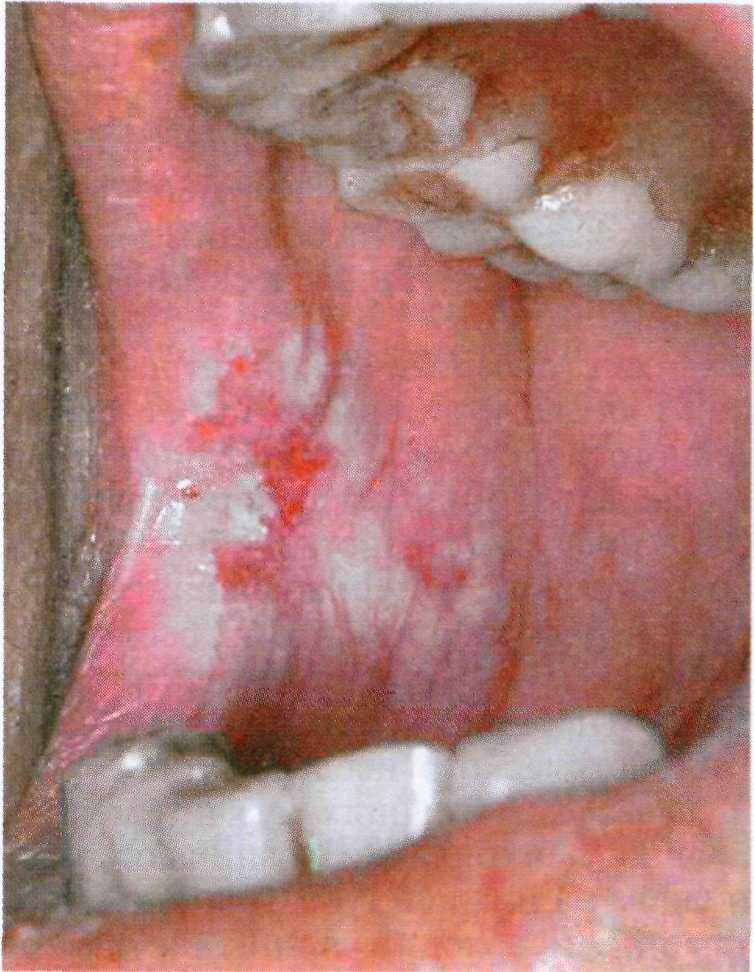
Рис. 16.9. Лейкоплакия в полости рта.
Наиболее легко протекает лейко- плакия Таппейнера. После того как
359
пациент бросает курить, элементы чаще всего регрессируют самостоя- тельно. Плоская лейкоплакия представ- ляет собой сплошную белесоватую пленку, плотно прикрепленную к под- лежащей ткани. Веррукозная лейко- плакия характеризуется отдельными плоскими папулами с бородавчатой поверхностью. Эрозивную лейкопла- кию расценивают как осложнение плоской или веррукозной формы за- болевания, которая наиболее часто (до 50 % случаев) подвергается малигниза- ции. Другие формы лейкоплакии озло- качествляются значительно реже [26].
Дифференциальная диагностика. Красный плоский лишай на слизистых оболочках щек и красной кайме губ представлен белесоватыми папулами, похожими на лейкоплакию. Диагнос- тическим отличием от лейкоплакии является то, что на поверхности папул красного плоского лишая определяет- ся характерная сетка Уикхема. Кроме того, элементы при красном плоском лишае локализуются не только на сли- зистых оболочках, но и на коже. В этом случае папулы приобретают вид блестящих полигональных эле- ментов с центральным пупковид- ным вдавлением и локализуются на сгибательных поверхностях лучеза- пястных суставов и предплечий, пе- редних поверхностях голеней и т.д. В сложных случаях необходимо взятие биоптата для гистологического иссле- дования.
Лихен склеротический атрофичес- кий в области вульвы не имеет харак- терного для лейкоплакии уплотнения в основании и может распространять- ся за пределы слизистых оболочек, на кожу паховой и перианальной облас- ти; нередко пациенток беспокоит сильный зуд. Точный диагноз часто можно поставить только с помощью гистологического исследования.
Лечение. У курящих мужчин мелкие бляшки лейкоплакии возникают в ос- новном на нижней губе. Для успешной терапии необходим полный отказ от курения, так как даже этот шаг может привести к полному исчезновению лей-
коплакии. Следует исключить также любые раздражающие зубные пасты и жесткие зубные щетки и использоватьфотозащитные губные помады.
Для устранения мелких персистиру- ющих элементов применяют электро- хирургические методы, реже криоде-струкцию. В торпидных случаях мож- но назначить роаккутан по 10—20 мг/сут в течение 1—3 мес.
16.4. Злокачественные опухоли эпидермиса
Злокачественные новообразования эпи- дермиса по распространенности зани- мают одно из ведущих мест среди всех опухолей человека. Большинство из них являются либо базально-кле- точным, либо плоскоклеточным ра- ком, реже злокачественной меланомой.Во многом их появление зависит от типа кожи. Так, ежегодно частота ре- гистрации немеланомных злокачест- венных опухолей на коже белых людей в США составляет 230 на 100 000 населения, в то время как среди аф- ро-американцев — только 3 на 100 000 населения |33, 70].
Базально-клеточный рак (базалиома, базально-клеточная эпителиома) мо- жет возникать в любом возрасте, но чаще всего регистрируется у пациен- тов старше 60 лет.
Эпидемиология. В регионах с высо- кой солнечной активностью, населен- ных людьми со светлой кожей, базаль- но-клеточный рак составляет 75 % от всех злокачественных новообразова- ний кожи. Так, в Западной Европе частота регистрации различных форм базалиомы (на 100 000 населения) со- ставляет 40—80, в России — 20,3 у муж- чин и 27,3 у женщин, на юге США — 300, а в Австралии — более 1600, при- чем за последние 15 лет показатели заболеваемости в этих странах удвои- лись. Только в США ежегодно базалио- мы обнаруживают более чем у 500 000 человек [1, 5, 27, 35].
Этиология. Существует множество гипотез происхождения базалиомы.
360
Генетическая гипотеза. В последние годы с помощью методов молеку- лярной биологии и эмбриологии найден ген невоидного банально- клеточного синдрома, расположен- ный в хромосоме 9q22.3. Этот ген во многом аналогичен иатч-гену дрозофилы. Последний принимает участие в сегментарном развитии насекомого, контролирует его рост и регулирует форму. У ряда больных с базалиомой были обнаружены му- тации в этом гене |15, 52]. Из других генетических факторов важное зна- чение имеет цвет кожи: базалиома развивается прежде всего у пациен- тов со светлой кожей.
УФ-излучение. Установлено, что повышенная инсоляция кожи мо- жет провоцировать развитие базаль- но-клеточного рака. Не случайно большинство опухолевых элементов локализовано на открытых участках тела (лицо, шея, кисти рук).
Ионизирующая радиация. Доза из- лучения приблизительно 10 Гр до- стоверно повышает риск развития базально-клеточного рака |36]. В среднем латентный период может длиться до 25 — 35 лет, а в некоторых случаях опухоли могут развиваться намного быстрее.
Канцерогенные вещества. Длитель- ный прием пищи или лекарств, со- держащих неорганические соли мы- шьяка, может привести к развитию базалиомы и других опухолей.
Хронические заболевания кожи. Ба- залиома может развиться на фоне хронических заболеваний кожи, длительно не заживающих язв, в области травмируемых рубцов или на местах соприкосновения кожи с протезом. В то же время указанные факторы чаще провоцируют появ- ление плоскоклеточного рака.
Удивительно, но в течение многих лет основная причина возникновения базалиомы — наиболее часто встреча- ющейся опухоли человека — остается загадкой.
Ряд авторов [27, 35, 52| считают,
что развитие базалиомы обусловлено малигнизацией базальных клеток эпи- дермиса. Действительно, при микро- скопическом исследовании опухоле- вые клетки выглядят мелкими, имеют округлую форму, базофильные, напо- минают базальные клетки, которые в виде островков, долек или тяжей внед- ряются в дерму из эпидермиса (рис. 16.10). Тем не менее с помощью им- муногистохимических исследований показано, что базалиома развивается из полипотентпых эпидермальных клеток либо базального слоя, либо внутреннего корневого слоя волосяно- го фолликула [15|. При этом большин- ство базалиом экспрессирует кератин типов 5 и 14, характерных для базаль- ных клеток эпидермиса и врлосяного фолликула. Одновременно резко сни- жается экспрессия кератинов типов 1 и 10, характерных для эпителиоцитов шиповатого слоя. Базалиома также экспрессирует кератины, связанные с дифференцировкой фолликула. Учи- тывая полученные результаты, некото- рые исследователи расценивают база- лиому как опухоль придатков кожи. В то же время W. Lever и G. Schaum- berg-Lever [47| полагают, что базалио- ма является невоидной опухолью.
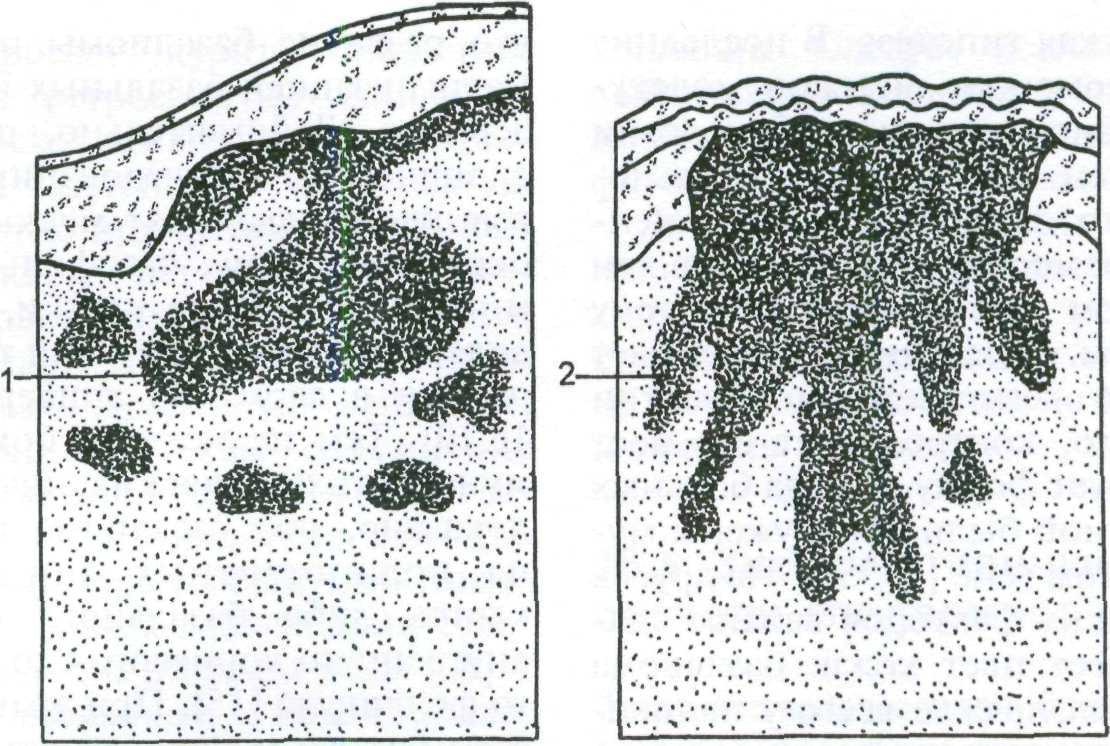
Клинические проявления. Большая часть базалиом локализуется на лице. Приблизительно у 80 % пациентов опухоль находится выше линии, со- единяющей углы рта с мочками ушей. В нижней части лица, на волосистой части головы и в верхней части туло- вища базалиомы наблюдаются значи- тельно реже. Обычно базалиома воз- никает на видимо здоровой коже и не сопровождается какими-либо субъек- тивными ощущениями.
Начальные симптомы базалиомы — появление мелкого элемента, нередко в виде крошечной плотной "жемчуж- ной" папулы с телеангиэктазиями на поверхности. При локализации узелка на щеке или спинке носа его можно ошибочно расценить как раздражение кожи от очков. Тем не менее даже случайная травма, например, во время бритья или использование полотенца
361
при умывании способствуют выявле- нию поверхностных эрозий, которые дают незначительное кровотечение и обычно покрыты сукровичными ко- рочками. Поэтому любое новообразо- вание на лице, особенно у пожилых людей, которое плохо заживает и кро- воточит, должно подвергаться гисто- логическому исследованию.
Различают следующие разновиднос- ти базалиомы.
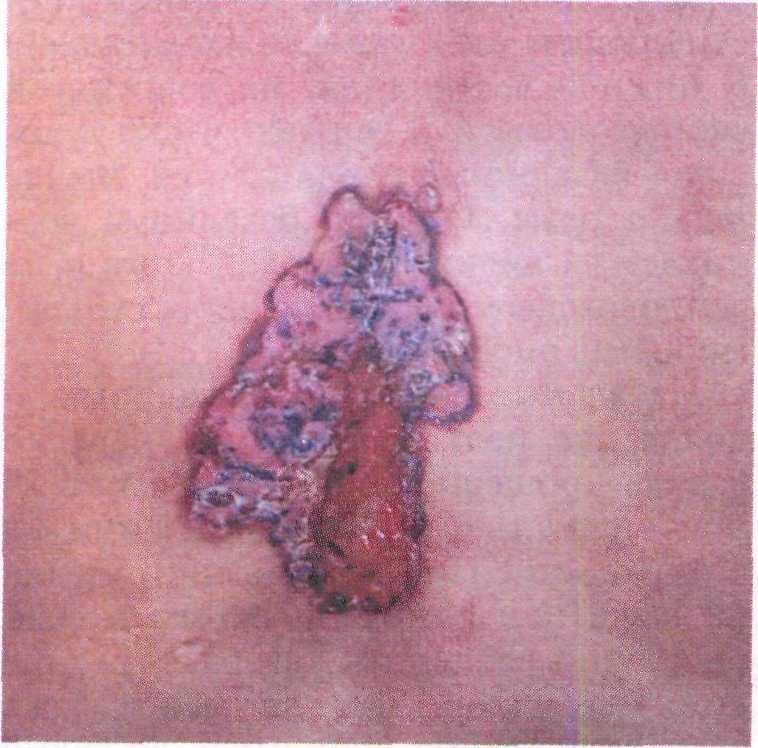
Рис. 16.11. Ulcus rodens.
♦ Опухолевая форма базалиомы —
наиболее распространенный тип ба- зально-клеточного рака. Вначале появляется узелок, диаметр которо- го в течение нескольких лет дости- гает 2—3 см. Такая опухоль имеет жемчужный или восковой цвет, вы- раженные телеангиэктазии на по- верхности и иногда центральное за- падение или эрозию, покрытую коркой. При удалении корки язва кровоточит.
♦ Язвенная форма базалиомы может развиться первично или в результате изъязвления других форм базально- клеточного рака. При этом язвы могут иметь настолько рваные края, что создается впечатление раны от зубов грызуна, откуда и пошло ста- рое название ulcus rodens — грызу- щая язва (рис. 16.11). Такие язвы часто обнаруживают в носогубных складках, в средней части красной каймы губ и около ушных раковин.
В случае дальнейшего распростра- нения язвы вглубь и по периферии базалиома может разрушать не только кожу, но и подлежащие структуры: мягкие ткани, носовые проходы, па- зухи, кости черепа, нервы, крупные сосуды и даже головной мозг. В этом случае используют термин ulcus tere- brans — сверлящая язва. Несмотря на большие размеры опухоли и значи-
362
тельное разрушение тканей, метастазы базалиомы встречаются очень редко.
Язвенная форма базалиомы в облас- ти нижней трети голени очень похожа на варикозную язву, но в отличие от последней не причиняет особой боли, часто кровоточит, и к тому же ее края имеют характерный жемчужный блеск. Точный диагноз язвенной формы ба- залиомы можно поставить только по- сле гистологического исследования. При этом биоптат следует брать из края язвы, так как в ее центральной части злокачественные клетки могут не обнаруживаться.
Пигментная форма базалиомы ха- рактерна для лиц с темным цветом кожи (типы кожи III, IV и V по шкале Фитцпатрика), несмотря на то, что в целом базально-клеточный рак у этих людей встречается редко. Вначале опухоль имеет вид пятна, папулы или узла темно-серого или черного цвета. При осмотре обна- руживают характерные жемчужные границы и телеангиэктазии.
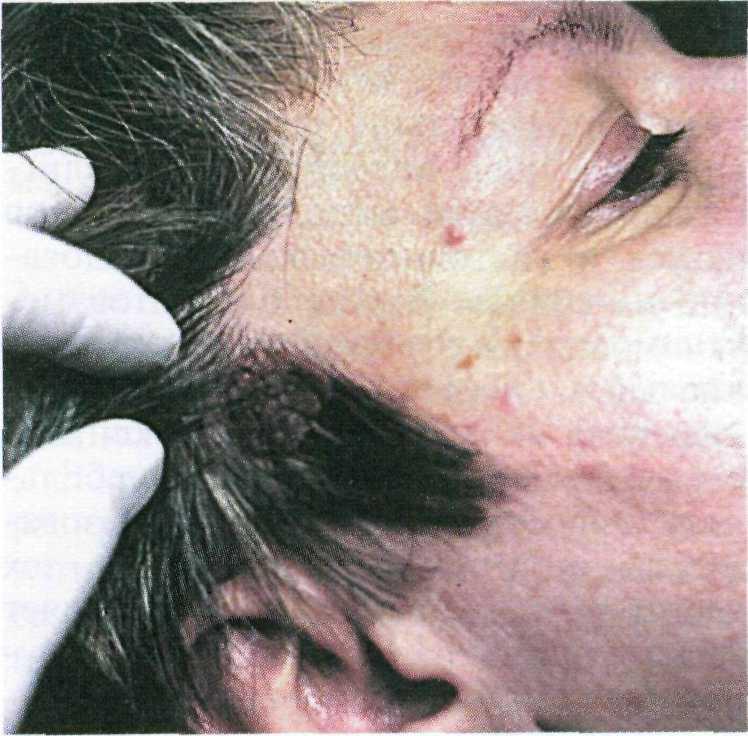
Склеродермоподобная форма база- лиомы (иногда ее называют морфе- аподобной или фиброзной) являет- ся наиболее злокачественной и поэ- тому нуждается в своевременной диагностике и более интенсивной терапии.
Клинически склероподобная форма базалиомы проявляется в виде атро- фического рубца или плотной белесо- ватой бляшки с приподнятыми краями и телеангиэктазиями на поверхности (рис. 16.12). Чаще такие образования локализуются в области носа, лба или щек. В случае ее возвышения над по- верхностью кожи опухоль может на- поминать келоидный рубец. Поэтому при появлении любого атрофического или келоидного рубца, не связанного с предшествующей травмой, необхо- димо исключать склеродермоподоб- ную форму базалиомы.
♦ Кистозная форма базалиомы пред- ставляет собой папулу с полупро-
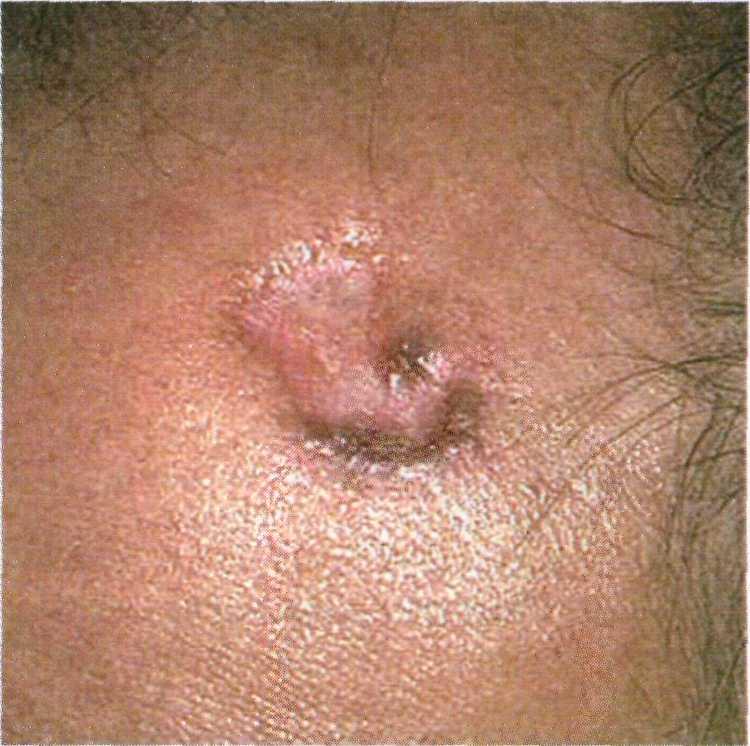
Рис. 16.12. Склеродермоподобный тип ба- залиомы.
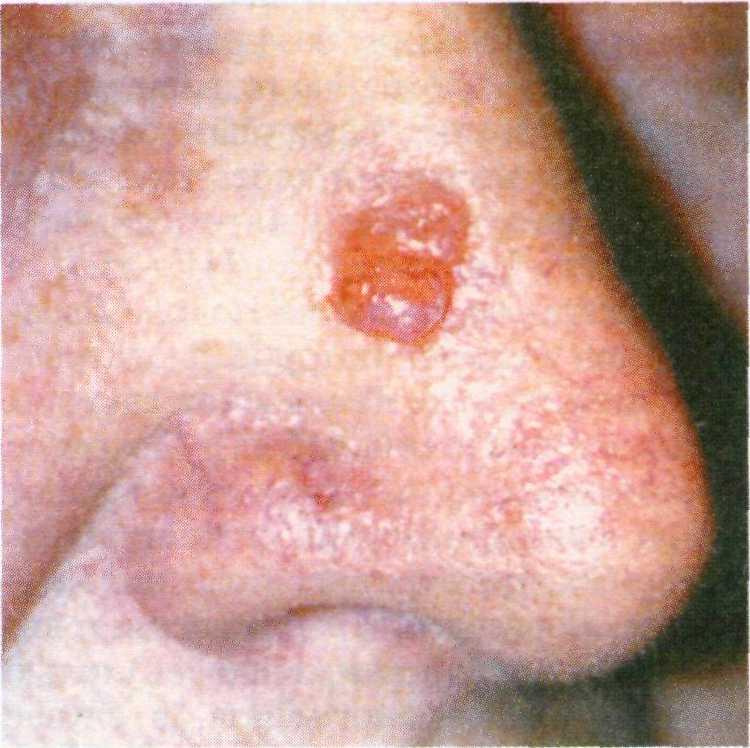
Рис. 16.13. Узелковый аденокистозный тип базалиомы.
зрачной стенкой мягкоэластической консистенции, часто локализован- ную на веках, реже на носу (рис. 16.13). Клинически ее очень сложно отличить от гидрокистомы, по- скольку последняя также имеет ши- рокое основание, тонкие телеанги- эктазии и синеватый оттенок. Поэ- тому при любых кистах или других воспалительных элементах на веках следует проводить динамическое
363
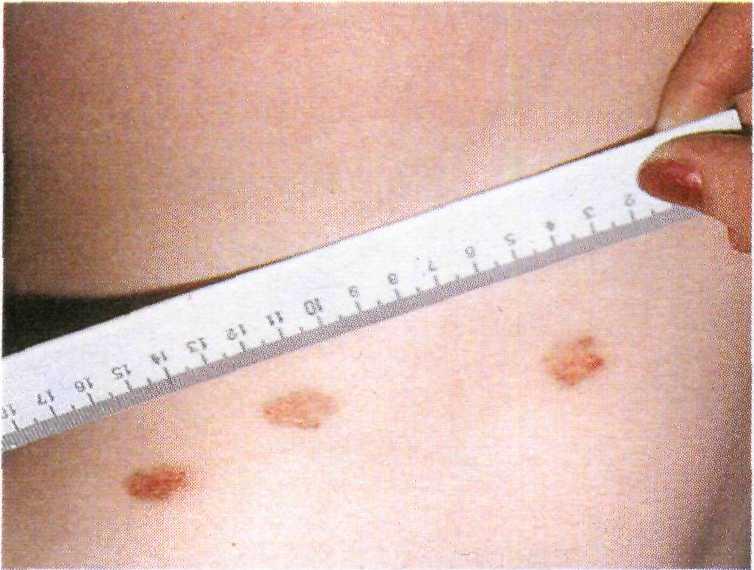
Рис. 16.14. Поверхностный тип базалиомы.
наблюдение и при необходимости гистологическое исследование. ♦ Поверхностная форма базалиомы (мультицентрическая, педжетоидная, экзематоидная) настолько отличает- ся от других форм базально-клеточ- ного рака, что ее часто вовремя не диагностируют. Типичным элемен- том является медленно растущее бурое шелушащееся пятно диамет- ром от 3—5 мм до 3—5 см), с нитевидным краем из мелких блес- тящих узелков, которое часто рас- ценивают как проявление экземы или псориаза (рис. 16.14). Похожую клиническую картину наблюдают при болезни Боуэна и экстрамам- марных проявлениях болезни Пед- жета. Изъязвление наблюдается толь- ко по мере достижения опухолью очень крупных размеров, в случае мелких элементов его не происхо- дит. Излюбленной локализацией этой формы базалиомы являют- ся лицо, конечности и туловище. В большинстве случаев отмечаются множественные элементы. Наибо- лее сложно диагностировать поверх- ностную форму базально-клеточно- го рака у пациентов с псориазом, ранее подвергавшихся УФ-облуче- нию (в том числе ПУВА-терапии, селективной фототерапии, наруж- ной терапии каменноугольной смо- лой или ее производными). В этих случаях с помощью лупы можно
364
обнаружить характерные жемчуж- ные папулы или тонкую полоску гипопигментации по периферии.
♦ Метатипическая форма базалиомы занимает промежуточное положе- ние между базалиомой и плоскокле- точным раком. Клинически эта форма характеризуется появлением солитарного узла, который быстро изъязвляется. Вокруг опухоли не- редко появляется зона гиперемии. В отличие от других форм базалио- мы метатипический рак в 8 % слу- чаев метастазирует в регионарные лимфатические узлы, кожу, легкие, печень [4].
Дифференциальная диагностика.
Плоскоклеточный рак отличается бы- стрым ростом, плотными шелушащи- мися папулами или узлами с отсутст- вием периферического валика и теле- ангиэктазий. Для уточнения диагноза необходимо гистологическое исследо- вание.
Другие образования на коже также могут напоминать базалиому, напри- мер гиперплазия сальных желез, аде- нома сальных желез, кератоакантома, крупные комедоны, бородавки, неву- сы, мелкие кисты, псориаз, себорей- ный дерматит, болезнь Боуэна, а также рубцы после травм и лучевой терапии.
Лечение базалиом должны прово- дить только онкологи или дерматоон- кологи. Выбор терапии определяется количеством, размером, локализацией, типом опухоли, а также возрастом па- циента. При этом необходимо по- мнить, что при любом методе лечения весьма высока вероятность рецидива (в среднем до 20 %) [15, 35]. Об этом нужно предупреждать пациента.
♦ Иссечение. Большинство дермато- онкологов предпочитают именно такой подход к лечению. При этом полностью иссекают не только всю опухоль, но и участки видимо здо- ровой кожи, отступив от края но- вообразования на 5 мм, а при скле- родермоподобной форме — на 1 см. Оптимально использовать микро- скопический контроль краев хирур-
гической раны, так как из-за зазуб- ренного неправильного контура ба- залиомы можно пропустить разрас- тания опухоли в глубоких отделах кожи.
Микрографические методы иссече- ния новообразований (микрохирур- гия Моза) более чем в 99 % случаев приводят к положительным резуль- татам [24]. Этот метод используется прежде всего при рецидивирующих базалиомах, при хирургических ра- нах, которые должны быть закрыты откидным лоскутом или трансплан- татом, при крупных базалиомах с инвазией в кости, при базалиомах, локализованных в зонах риска, на- пример в носогубном треугольнике, в области глаз и утей, при склеро- зирующей форме базалиомы, когда сложно определить границы опухо- ли. Микрохирургия Моза вряд ли необходима при удалении единич- ных мелких опухолей, поскольку яв- ляется весьма дорогостоящим мето- дом.
Криодеструкция. Альтернативой хи- рургическому иссечению является глубокая криодеструкция, особенно при локализации опухоли на веках и носу, а также при поверхностной базалиоме [62]. В опытных руках квалифицированного хирурга этот метод является оптимальным для лечения пожилых пациентов. Тех- ника проведения криодеструкции описана в главе 7. Непосредственно после процедуры опухоль изъязвля- ется и часто кровоточит, но по мере заживления достигается приемле- мый косметический результат.
Кюретаж и электродесикация. При локализации мелких (диаметром до 1 см) или поверхностных базалиом на туловище или верхних конечнос- тях можно применить кюретаж с последующей каутеризацией или электродесикацией [20]. Недостат- ком этого метода является невоз- можность гистологического контро- ля за краями опухоли, что делает его непригодным при удалении скле- родермоподобной базалиомы. Про-
цесс заживления также занимает большее время, а косметические ре- зультаты хуже, чем при применении других методов, поэтому электрохи- рургические методы лучше не при- менять в областях с высоким рис- ком образования заметных рубцов (в носогубном треугольнике, около глаз и ушных раковин).
Лучевая терапия. При облучении базалиомы в дозе 3—5 Гр 4—5 раз в неделю в суммарной дозе 50— 60 Гр достигают хороших те- рапевтических и косметических ре- зультатов |15, 36]. Лучевую терапию проводят фракционно, с захватом прилегающей видимо здоровой ко- жи на 0,5—1 см. Глубину необходи- мого проникновения оценивают по данным биопсии или ультрасоно- графии. Лучевая терапия особенно эффективна у больных старше 60 лет, когда риск спровоцированных излучением опухолей минимален или когда пациенты боятся хирур- гического вмешательства. В слож- ных случаях при крупных базалио- мах дополнительно назначают про- спидин внутримышечно или вну- тривенно по 100 мг ежедневно; на курс 3,0—3,5 г |4].
При множественных поверхностных базалиомах, локализованных на ту- ловище, иногда применяют аппли- кации 5-фторурацила, но после это- го нередко возникают рециди- вы. В ряде исследований также показана эффективность 5-фторура- цила с эпинефрином в виде геля, а также интерферона а-2Ь, вводимого внутрь опухоли [18, 27|. Фотодина- мическая терапия базалиом еще не- достаточно изучена и пока не по- лучила широкого распространения.
Профилактика рецидивов. После уда- ления базалиомы пациентов осматри- вают через 2, 6 и 12 мес, а затем один раз в год. Пациентам следует рекомен- довать регулярно использовать фото- защитные кремы и избегать длитель- ного пребывания на солнце.
Плоскоклеточный рак кожи (спино-
365
Рис. 16.15. Изъязвление в центре
плоско-клеточной
опухоли.
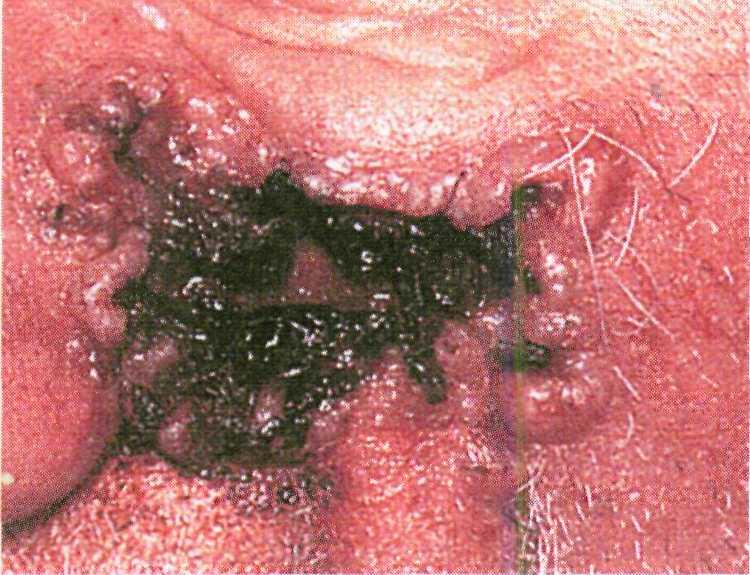
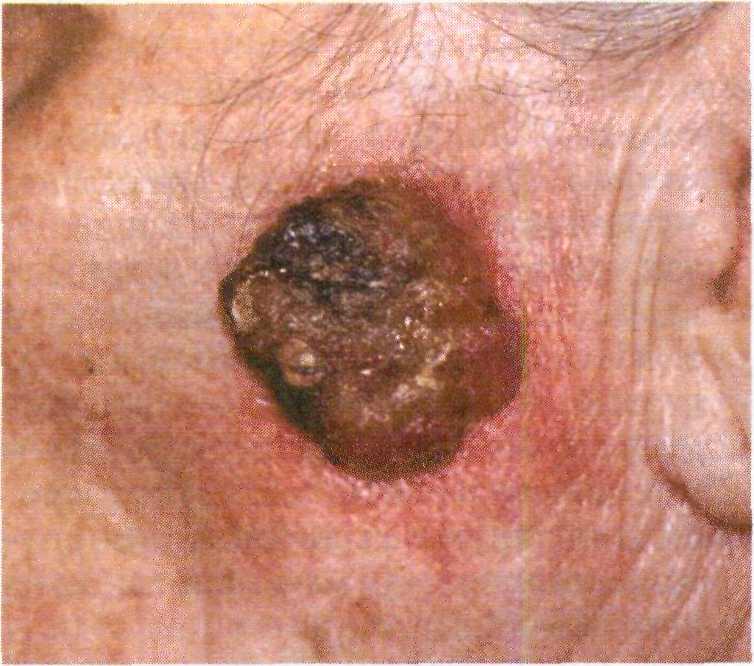
Рис. 16.16. Узловой плоскоклеточный рак.
целлюлярный рак или эпидермоидная карцинома) довольно часто встречает- ся у мужчин старше 55 лет с актини- ческими кератомами или лейкопла- кией. Степень малигнизации и мета- стазирования плоскоклеточного рака варьирует от I (низкая) до IV (высо- кая).
Эпидемиология. В последнее десяти- летие количество пациентов с плоско- клеточным раком значительно увели- чилось. В Европе плоскоклеточный рак регистрируется в 6—12 случаях на 100 000 населения, на юге США и в Австралии — 30—60 на 100 000 насе- ления [37, 57, 60]. Соотношение база- лиом и плоскоклеточного рака варьи- рует от 5:1 до 10:1.
Этиология. Плоскоклеточный рак происходит из достаточно хорошо дифференцированных эпителиоцитов. Как и в случае базалиомы, развитию плоскоклеточного рака способствует ряд этиологических факторов [15, 66]:
постоянное воздействие солнца на кожу;
вирус папилломы человека (типы 16, 18, 31, 33, 35 и 45);
рентгеновское облучение;
курение;
воздействие канцерогенов (смолы, масла);
лечение иммунодепрессантами;
генетические факторы (пигментная ксеродермия).
Клинические проявления плоскокле- точного рака изменяются в соответст- вии со степенью малигнизации. Раз- личают несколько типов плоскокле- точного рака.
Плоскоклеточный рак с кожным рогом представляет собой опухоле- вый узел с выраженным гиперкера- тозом на верхушке в виде кожного рога.
Узловой плоскоклеточный рак пред- ставляет собой быстро растущий одиночный узел, в центре которого быстро развивается язва, а по пери- ферии — плотный возвышающийся валик с красноватым оттенком (рис. 16.15). Это наиболее злокачествен- ный тип плоскоклеточного рака.
Плоскоклеточный рак с экзофит- ным ростом часто возникает у па- циентов с болезнью Боуэна в виде рыхлого узла, который легко крово- точит (рис. 16.16).
Веррукозная форма плоскоклеточ- ного рака клинически напомина- ет бородавку и также нередко ин- дуцируется вирусом папилломы че- ловека [60J. Опухоль часто развива- ется на подошвах и слизистых обо- лочках и является менее малигнизи- рованной.
Важно помнить, что степень злока- чественности одной и той же опухоли, особенно крупной, может со временем
366
изменяться. Такая вариация малигни- laiuin вынуждает проводить несколько этапных гистологических исследова- ний.
Плоскоклеточный рак может лока- лизоваться на .любом участке кожи и СЛИ5ИСТЫХ оболочек, но наиболее час- го поражает лицо, особенно нижнюю губу, ушные раковины, язык и тыль- ную поверхность кистей. Опухоль так- же нередко возникает на участках, подверженных частой травматизации.
Метастазы в лимфатические узлы (в 4—5 % случаен) могут встречаться уже на ранних стадиях развития опухоли.
Дифференциальная диагностика. Ба- залыто-кдеточный рак характеризуется более медленным ростом, сравнитель- но небольшим воспалением, валиком с перламутровым оттенком и челеан- гпжтазиями; для постановки диагноза часто необходимо гистологическое ис- следование. Актинические керагомы представляют собой медленно расту- щие плоские шелушащиеся элементы без уплотнения, с небольшой эрите- мой по периферии. Псевдоэпптелпо- матозная гиперплазия возникает на фоне хронических воспалительных яз- венных дефектов, таких как застаре-лые варикозные язвы, бромодерма, глубокие микозы, сифилитическая гумма, красная волчанка и хроничес- кая язвенная пиодермия. Диагностика таких заболеваний как по клиничес- ким проявлениям, так и по данным гистологического исследования часто очень сложна и требует большого опы- та.Кератоакантома характеризуется очень быстрым ростом одного или, реже, нескольких узлов. Клиническичто плотный возвышающийся элемент с центральным кратерообразным запа- ден нем. Кератоакантома может рег- рессировать спонтанно. Вместе с тем некоторые кератоакантомы могут под- вергаться распаду. Гистологические при- Л1аки некоторых кератоакантом соот- ветствуют изменениям при плоскокле- точном раке.
Лечение плоскоклеточного рака долж- но проводиться только в условиях онкологического стационара. Вероят-
ность излечения достаточно высока в том случае, если терапия своевремен- на. Британская ассоциация дермато- логов советует следовать следующим принципам лечения [15|.
Целесообразно ориентироваться на размер опухоли, ее локализацию. возраст пациента, наличие сомати- ческих заболеваний и других фак- торов риска.
Удаление опухоли должно осущест- вляться хирургическим иссечением. Опухоли диаметром менее 2 см не- обходимо удалить с захватом здоро- вых тканей по периферии не менее чем на 4 мм. При большем размере элемента следует применить либо хирургию Моза, либо иссечение с большим захватом здоровых тканей и дальнейшим закрытием раны трансплантатом.
При необычной локализации илос- коклеточного рака, например на языке, губах, в области глаз, ушных раковин, половых органов, удалять опухоль должен хирург соответст- вую щс й снеци ал 11 за п и и.
При небольших опухолях (диамет- ром менее I см), если есть возмож- ность проведения анализа окружаю- щей ткани, методом выбора явля- ются глубокая криодеструкпия либо кюретаж с эдектродесикаиией. Сле- дует помнить, что эти методики ус-тупают по эффективности хирурги- ческому иссечению.
Пожилых людей (старше 60 лет) с плоскоклеточным раком на лице и волосистой части головы, а также больных с быстро растущими опу- холями в области век, губ, языка для сохранения функции этих орга- нов лучше воспользоваться лучевой терапией. Кумулятивная доза об- лучения при этом составляет 50— 80 Гр.
У большинства пациентов необхо- димо исследовать регионарные лим- фатические узлы на наличие мета- стазов. В отдельных случаях при плоскоклеточном раке с высокой степенью ма тигнизации осущест-
367
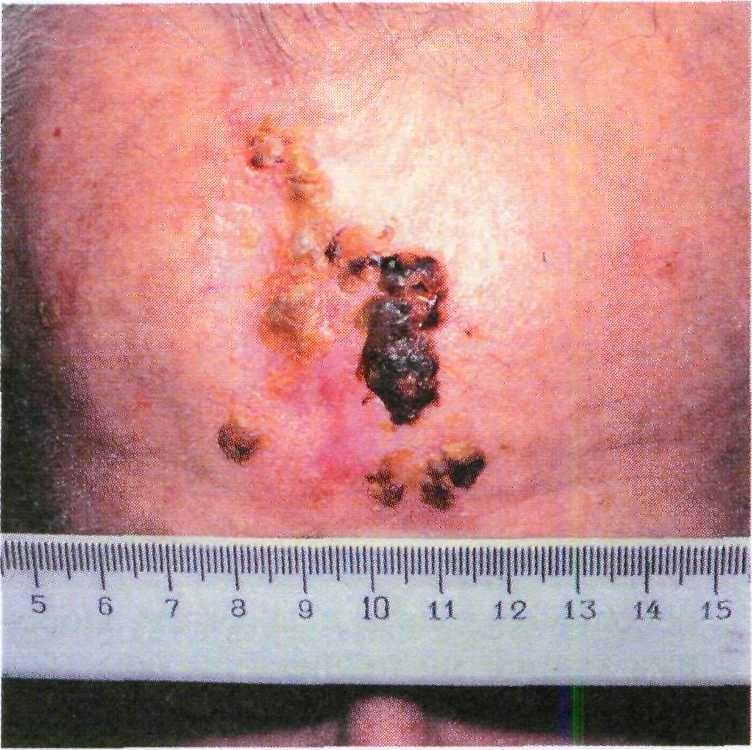
Рис. 16.17. Болезнь Боуэна в области лба.
вляют регионарную лимфаденэкто- мию и полихимиотерапию. ♦ Наблюдение за пациентами после проведенной терапии следует про- водить один раз в 3 мес в течение первого года, а затем каждые пол- года.
Прогноз плоскоклеточного рака за- висит от локализации, диаметра, тол- щины опухоли и степени дифферен- цировки злокачественных клеток. Па- циенты с плоскоклеточным раком, развившимся на фоне актинических кератом, имеют наиболее благоприят- ный прогноз, поскольку в этом случае метастазы возникают редко. При ло- кализации опухоли около ушной ра- ковины, на губе, в области подошвы или промежности больных относят к группе промежуточного риска (мета- стазы наблюдаются в 10—20 % случаев). Наиболее злокачественные опухоли развиваются на послеожоговых руб- цах, а также при хронических заболе- ваниях кожи, по поводу которых па- циенты получали лучевую терапию. Кроме того, опухоли диаметром более 2 см и толщиной 4 мм, достигающие подкожной клетчатки, или малодиф- ференцированные опухоли в 20—30 % случаев дают рецидивы и метастазы и поэтому имеют худший прогноз. При
368
вовлечении в опухолевый процесс ре- гионарных лимфатических узлов про- гноз еще более ухудшается, при этом 5-летняя выживаемость составляет всего 20-25 % [15].
Внутриэпителиальный рак (болезнь Боуэна) — наиболее ранняя и поверх- ностная форма плоскоклеточного рака. Он наблюдается в основном у пожилых женщин, чаще в виде круп- ной единичной бляшки на нижних конечностях или туловище (рис. 16.17). Темно-красная или слегка пиг- ментированная шелушащаяся бляшка неправильной формы с четкими гра- ницами может иметь диаметр до не- скольких сантиметров. Патогномонич- ными признаками болезни Боуэна яв- ляются склонность к неравномерному росту бляшки по периферии и неза- живающая эрозия в центре, имеющая пестрый вид со слегка приподнятыми краями. Трансформация бляшки в плоскоклеточный рак сопровождается ее превращением в плотный полуша- ровидный узел, который быстро под- вергается распаду. Болезнь Боуэна часто трудно дифференцировать от монетовидной экземы, псориаза или поверхностной базалиомы [14].
При гистологическом исследовании обнаруживают утолщенный эпидермис с атипичными эпителиоцитами без инвазии в глубокие слои кожи.
Эритроплазия Кейра — образование, клинически и гистологически иден- тичное болезни Боуэна, но располо- женное на головке полового члена, шейке матки или внутреннем листке крайней плоти. Как правило, это мед- ленно растущая бляшка красного цве- та с четкими границами и лакирован- ной, блестящей поверхностью (рис. 16.18). При малигнизации она начи- нает изъязвляться; при этом дно язвы покрывается фиброзными наслоения- ми, которые при малейшем травмиро- вании обильно и длительно кровото- чат [38].
После цитологического подтвержде- ния диагноза патологические участки подвергают криодеструкции, кюрета-

Рис. 16.18. Эритроплазия Кейра.
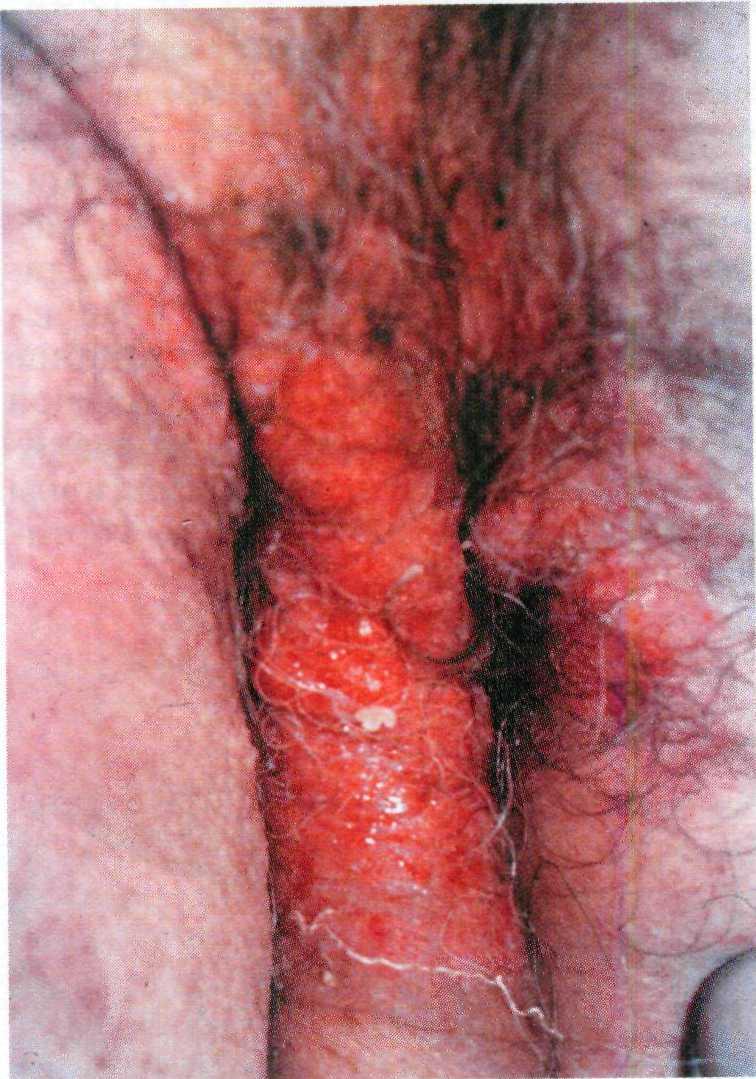
Рис. 16.19. Болезнь Педжета в области про- межности.
жу или иссечению в условиях онколо- гического стационара.
Болезнь Педжета представляет со- бой внутрипротоковый эпидермотроп-
ный рак молочной железы, который встречается обычно у женщин в воз- расте от 40 до 60 лет. Наиболее ха- рактерны одностороннее поражение и сходство клинических проявлений с экземой. Процесс, как и при экземе, начинается с мокнутия, образования микровезикул и зуда в области соска и околососкового кружка и продолжа- ется в течение нескольких месяцев. Затем на этом фоне формируется тем- но-красная бляшка с эрозивно-язвен- ной поверхностью. По мере усиления инфильтрации пораженного участка сосок начинает втягиваться и исчезает внутри нижележащих тканей молоч- ной железы.
Другая разновидность болезни Пед- жета — экстрамаммарная — локализу- ется на участках с большим количест- вом апокринных потовых желез, на- пример в аногенитальной области (рис. 16.19), реже в подмышечных впа- динах, полости рта, на веках и в на- ружном слуховом проходе. Болезнь Педжета часто трансформируется в плоскоклеточный рак.
16.5. Мезодермальные опухоли
Гистиоцитома и дерматофиброма обыч- но представляют собой одиночный плоский или слегка приподнятый ко- ричневатый или красноватый узел на передней поверхности голени диамет- ром менее 1 см (рис. 16.20). Как пра- вило, элемент не беспокоит пациен- тов и не изменяется. В постанов- ке диагноза может помочь следующий прием: если немного сжать пальцами кожу с обеих сторон узла, то он как бы проваливается внутрь [8].
Гистологическая картина изменяет- ся с длительностью существования элемента. Более ранние новообразова- ния называют гистиоцитомами, позд- ние — дерматофибромами. Если узел пронизан многочисленными крове- носными сосудами, после гистологи- ческого исследования ставят диагноз склерозирующей гемангиомы.
369
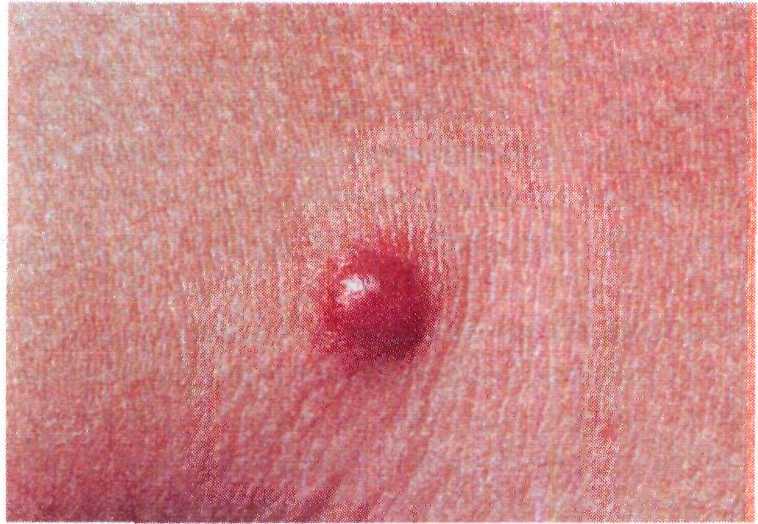
Рис. 16.20. Дерматофиброма.
Дифференциальная диагностика.
Фибросаркома характеризуется актив- ным ростом с инвазией в подкожную клетчатку, поэтому любые подозри- тельные новообразования следует ис- следовать гистологически.
Лечение. Обычно специального ле- чения не требуется. Если нет уверен- ности в диагнозе, необходимо хирур- гическое иссечение с последующим гистологическим исследованием. У жен-щин, часто травмирующих дермато- фибромы во время бритья ног, эле- менты можно удалить с помощью кри- одеструкции жидким азотом.
Келоидные рубцы подробно описаныв главе 13.
[33]. Такая локализация объясняется тем, что эти участки наиболее подвер- жены травматизации. Гранулема легко кровоточит и покрывается корками. Она нередко имеет ножку, вокруг ко- торой отмечается бледный эпидер- мальный "воротничок". Этот симптом отличает пиогенную гранулему от гра- нуляционной ткани. Например, у мно- гих пациентов с тяжелым течением угрей, особенно в начале лечения ро- аккутаном, на наиболее крупных но- дулокистозных элементах развиваются множественные рыхлые желеобразные красные узлы, возникающие вследст- вие гиперпролиферации грануляцион- ной ткани. Подобные изменения мо- гут возникнуть в области пупка у но- ворожденных в случае его длительного воспаления или инфицирования (ом- фалит).
Лечение. Хирургическое иссечениепиогенной гранулемы — наиболее эф- фективный способ лечения, так как при этом количество рецидивов ми- нимальное. Кроме того, можно ис- пользовать деструктивные методы, та- кие как электрохирургия, лазерная де- струкция, кюретаж или прижигание концентрированной трихлоруксусной кислотой. При начальных проявлени- ях пиогенной гранулемы эффективны аппликации высокоактивных корти-
Из этой большой группы опухолей кожи в практике дерматокосметолога наиболее часто встречаются пиогенная гранулема и гломусная опухоль. Ге- мангиомы, относящиеся к сосудистым опухолям, рассмотрены в разделе 16.8. Пиогенная гранулема представляет собой опухолевидное образование диа- метром до 1 см (рис. 16.21). Типичная локализация — ногтевые фаланги, ла- дони, лицо, волосистая часть головы и десны. В последнем случае пиоген- ная гранулема особенно часто встре- чается у беременных, поэтому полу- чила название "опухоль беременных"
Рис. 16.21. Пиогенная гранулема.
370
костероидов под повязку. При диссе- минироваиных пиогеиных гранулемах, развившихся у пациентов с угрями, назначают перорально преднизолон в дозе 1 мг/кг ежедневно коротким кур- сом.
Гломусная опухоль представляет со- бой болезненный голубовато-фиолето- вый узел диаметром 3—5 мм, локали- зующийся в основном на пальцах, осо- бенно под ногтевой пластинкой. Мно- жественные гломусные опухоли имеют обычно больший размер и вдавлены в кожу |55|.
Дифференциальная диагностика. Так как гломусные опухоли чрезвычайно болезненны, их следует дифференци- ровать с другими опухолями на коже, сопровождающимися болью. С этой целью можно использовать шкалу BENGAL (по начальным буквам анг- лийского названия опухолей) |15J:
В — голубой пузырный невус; Е — эккринная опухоль; N — невральная опухоль; G — гломусная опухоль; А — ангиолинома; L — лейомиома.
Лечение. Наиболее эффективным методом является хирургическое иссе- чение.
16.7. Невоидно-клеточные опухоли
История настороженного и подчас мистического отношения людей к не- вусам тесно переплетена с историей разных цивилизаций. Например, в Германии невус называли muttermal (материнский признак), в Италии и во Франции — соответственно voglia и envie (признак будущего). В средние века, в эпоху Возрождения, трепетное отношение к нсвусам достигло апогея и их считали эталоном красоты. До сих пор в английском языке при обо- значении обычных меланоцигарных невусов используют термины mole (родинка) или beauty spot (пятно кра- соты), во Франции их называют grai
beante (зерно красоты), в Испании — lunar (знак луны).
Несмотря на длительный присталь- ный интерес к невусам, до настоящего времени общепринятого определения невусов нет. Термин "невус" часто используют при описании опухолевых и неопухолевых, врожденных и при- обретенных, наследственных и нена- следственных дефектов кожи, сосудов и т.д. Невусы являются следствием доброкачественной пролиферации од- ного или нескольких типов нормаль- ных клеток: меланоцитов, эпителио- цитов, придатков кожи, сосудов, нер- вов, мышечных тканей, жировых кле- ток [39, 40|. За исключением мелано- цигарных невусов, они увеличиваются только параллельно с ростом человека [491. Некоторые меланоцитарные не- вусы могут быть предшественниками меланомы, в то время как другие не имеют тенденции к малигнизации. Большинство нсмеланоцитарных не- вусов являются врожденными. В ос- новном они распознаются в первые годы жизни или в пубертатном пе- риоде.
В настоящем разделе мы рассмот- рим невусы, наиболее часто встречаю- щиеся в практике дерматокосметолога.
♦ Меланоцитарные невусы: врожденный, пограничный, внутри-
дермальный, сложный, невус Спитц, голубой невус, галоневус, невус Бек- кера, невус Оты, невус Ито, дисплас- тический невус.
♦ Сосудистые невусы: капиллярная гемангиома, пламе- неющий невус, старческая гемангио- ма, венозная гемангиома, паукообраз- ная гемангиома, кавернозная геман- гиома.
Эпидермальные: веррукозные неву- сы, комедоновый невус.
Соединительнотканные невусы: ту- берозный склероз.
Меланоцитарные невусы, называе- мые родинками, — наиболее распро- страненные новообразования на коже, особенно у людей европеоидной расы (в среднем у каждого взрослого чело-
24*
371
а — пограничный; б — сложный; в — внутридсрмальный.
века их насчитывается около 20). Они довольно редко встречаются у паци- ентов, страдающих болезнью Дауна, и темнокожих людей |33].
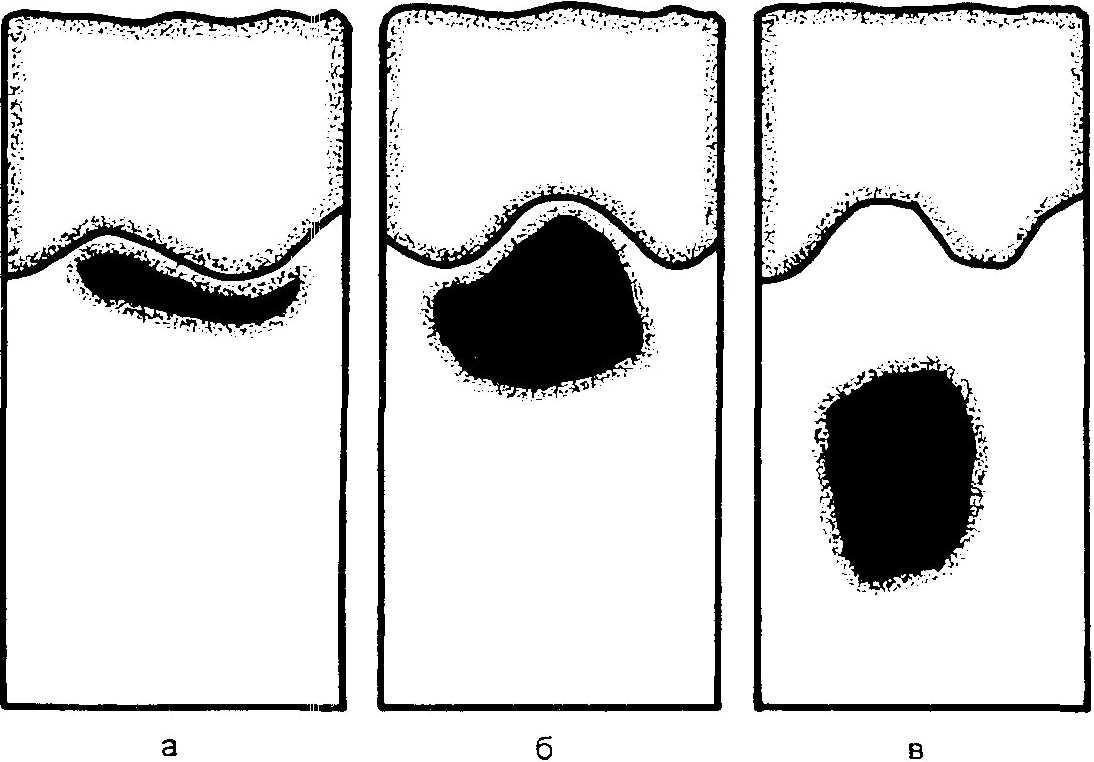
Этиология. Невоидные клетки в ме- ланоцитарных невусах имеют двойное происхождение. Во-первых, при миг- рации в эпидермис из неврального валика во время эмбрионального раз- вития меланоциты не достигают его и остаются в дерме. Во-вторых, мелано- циты могут трансформироваться в не- воидные клетки непосредственно в эпидермисе. Наиболее важное этиоло- гическое значение в появлении мсла- ноцитарных невусов имеют генетичес- кая предрасположенность, гормональ- ное воздействие и УФ-излучение. Положение невоидных клеток в пре- делах дермы определяет тип невуса, который обычно, пройдя несколько стадий развития, заканчивается инво- люцией и фиброзом (рис. 16.22).
Пограничный тип меланоцитарных невусов характеризуется скоплением невоидных клеток на границе эпидер- миса и дермы в районе дермоэпидер- мального соединения.
Сложный тип меланоцитарных не- вусов сочетает признаки пограничных и внутридермальных невусов.
Внутридермальный тип меланоци-
тарных невусов характеризуют гнез- да" невоидных клеток в дерме, где невус продолжает расти или переходит в состояние покоя. По мере погруже- ния в дерму невоидные клетки утра- чивают способность к синтезу мела- нина и меланоцитарный невус теряет пигментацию.
Клинические проявления. Некоторые меланоцитарные невусы имеются уже при рождении ребенка, но большин- ство из них появляется в подростко- вом возрасте. В это время их количе- ство достигает максимума; появление новых меланоцитарных невусов воз- можно и в зрелом возрасте, но бывает довольно редко. В этом случае особое внимание следует уделять невусам, по- явившимся после длительной инсоля- ции или во время беременности. По клиническим проявлениям меланоци- тарные невусы подразделяются следу- ющим образом.
♦ Врожденные невусы обнаруживают у 1 % новорожденных. Они имеют разный размер (от крошечных до гигантских), цвет от светло-корич- невого до черного, в виде пятна, но часто становятся выпуклыми и по- крываются волосами. Возникнове- ние врожденных невусов, вероятно.
372
связано с нарушением дифференци- ровки меланобластов. Существует три разновидности врожденных неву- сов: малые (диаметр менее 1,5 см), большие (от 1,5 до 20 см) и гигант- ские (более 20 см). Последние при локализации в области головы и шеи часто сочетаются с поражением оболочек мозга. Риск развития ме- ланомы зависит от размеров невуса: чем он крупнее, тем больше веро- ятность малигнизации. Например, при крупных и гигантских врожден- ных невусах вероятность трансфор- мации в меланому в течение жизни (особенно у детей в возрасте до 10 лет) составляет 5—15 %, при мел- ких - 0,8-4,9 % [22, 50, 59]. Риск малигнизации также ассоциируется с локализацией врожденного невуса: наиболее высокий на туловище и минимальный на нижних и верхних конечностях.
Сложные невусы обычно бывают в виде папул или узлов диаметром менее 1 см, округлой или куполо- образной формы с гладкой поверх- ностью и темной окраской (рис. 16.23). Крупные элементы напоми- нают бородавки или папилломы, значительно выступают над поверх- ностью кожи и покрыты волосами. Сложные невусы не имеют излюб- ленной локализации. Пограничные невусы представлены плоскими образованиями размером от 2 до 10 мм, светло- или темно- коричневого цвета, округлой или овальной формы, с четкими, ров- ными границами. Лишенные воло- сяного покрова, они располагаются на туловище, ладонях, подошвах и наружных половых органах и очень медленно изменяют размеры и цвет. Внутридермальные невусы пред- ставляют собой обычные родинки, которые встречаются практически у всех людей, причем число их может достигать нескольких десятков. От- личительные признаки этих образо- ваний — стойкая гиперпигментация, четкие границы, мягкая консистен- ция и отсутствие воспалительных
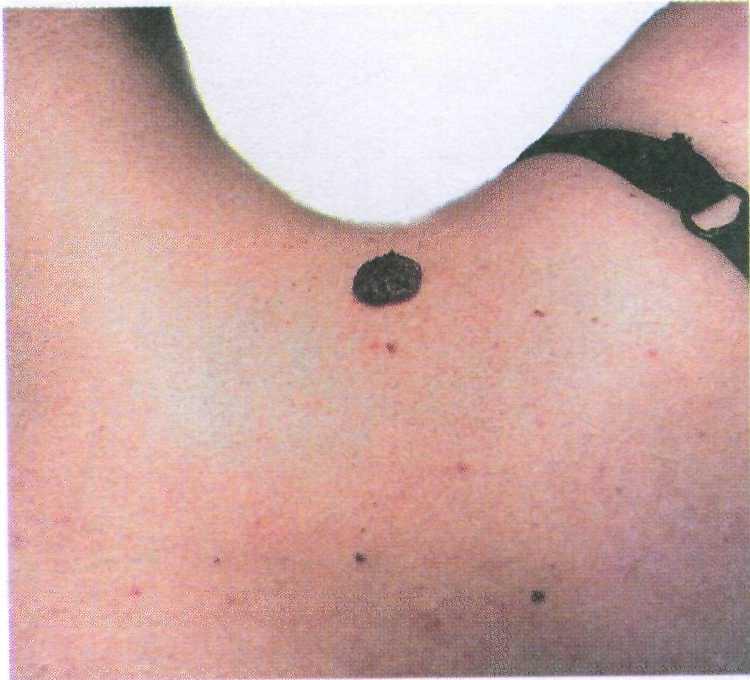
Рис. 16.23. Сложный меланоцитарный не- вус.
явлений. Они обычно становятся заметными в возрасте от 10 до 30 лет и самостоятельно никогда не регрессируют. Со временем внутри- дермальные невусы могут приобрес- ти бородавчатую форму, подверг- нуться фиброзу и потерять пигмен- тацию.
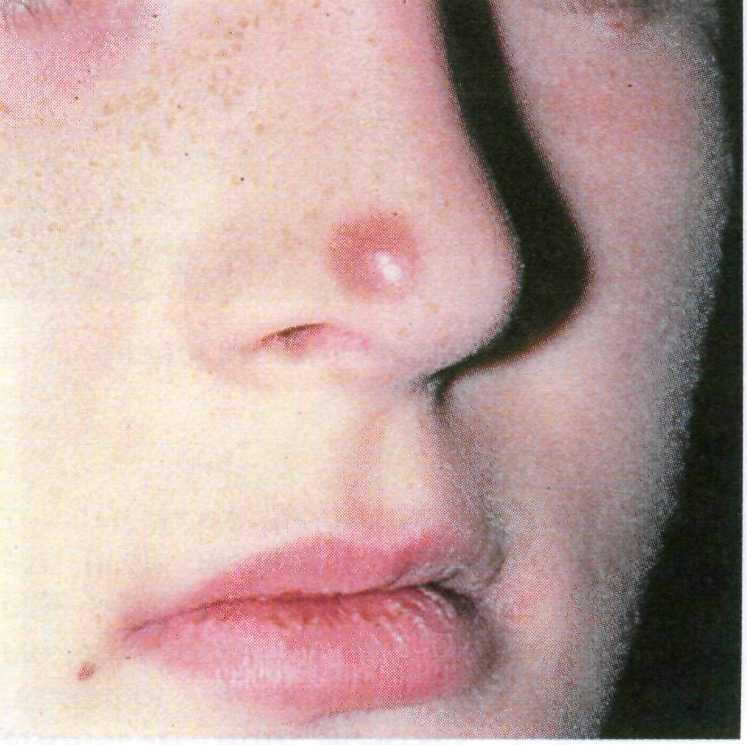
Рис. 16.24. Невус Спитц.
♦ Невус Спитц представляет собой плотный узел красновато-коричне- вого цвета округлой формы, чаще всего располагающийся на лице у детей (рис. 16.24). Характерны до- брокачественное течение и быстрый
373
Рис. 16.25. Голубой
невус.
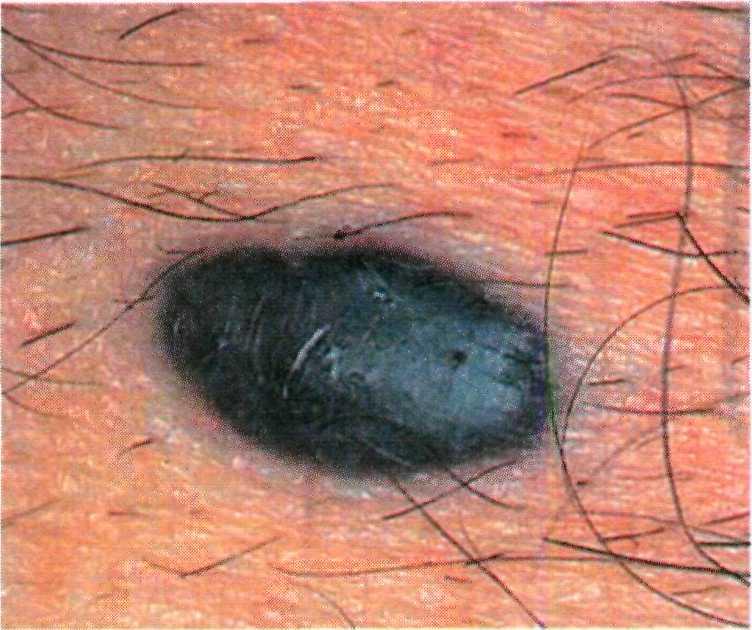
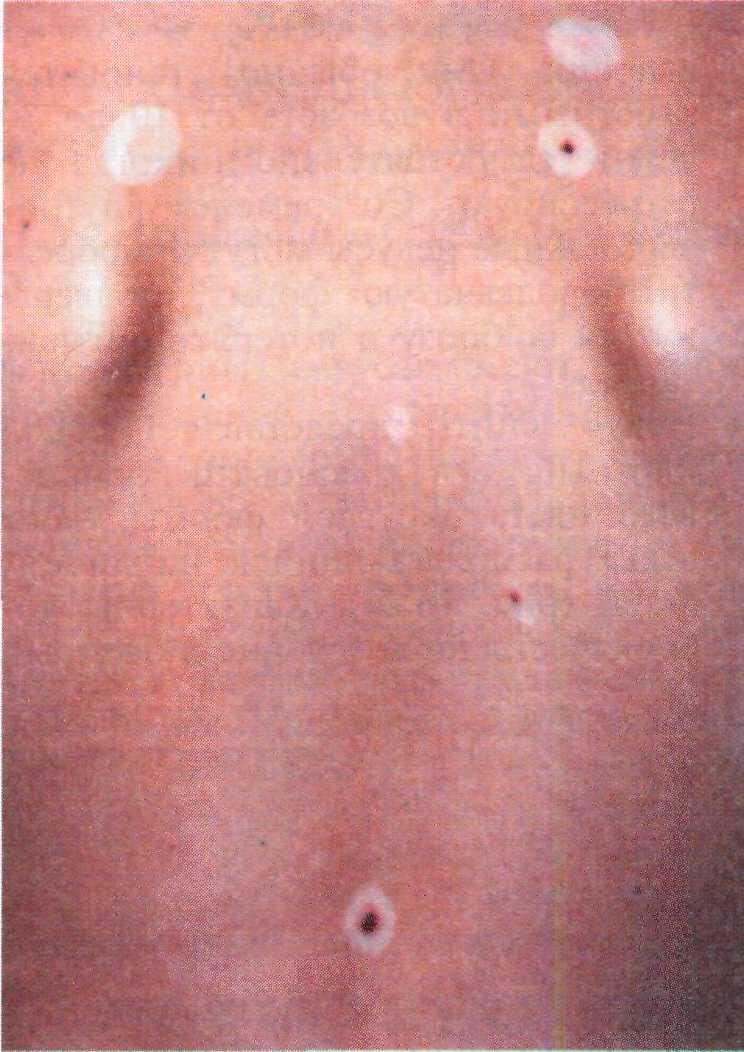
Рис. 16.26. Множественные галоневусы на спине.
рост. Невус Спитца также называют доброкачественной ювенильной ме- ланомой, подчеркивая тот факт, что в ряде случаев при гистологическом исследовании наблюдается картина, сходная с таковой при меланоме [21].
Голубой невус получил свое назва- ние из-за серо-голубых оттенков (рис. 16.25). Невус встречается в виде отдельной папулы или узла темно-синего, серого или черного цвета, имеет плотную консистен- цию с четкими границами без волос. Голубой невус чаще всего локали- зуется на лице, ягодицах, голенях, стопах, подошвах. Различают не- сколько клинических разновиднос- тей: простой голубой невус, клеточ- ный голубой невус, комбинирован- ный голубой и невоклеточный невус [8, 46].
Галоневус (невус Саттона) представ- ляет собой элемент, окруженный де- пигментированным венчиком. Не- редко одновременно может возник- нуть множество галоневусов. У де- тей и подростков они располагаются в основном на туловище (рис. 16.26). Депигментация обусловлена разрушением невоидных клеток им- мунными клетками. Галоневусы обычно рассасываются самопроиз- вольно. Причина развития галоне- вусов неизвестна, но, по-видимому, механизм их развития сходен с та- ковым при витилиго [71].
Невус Беккера — редкий вариант невусов — обычно развивается у юношей в виде унилатеральных об- разований на верхней части спины или груди (рис. 16.27). Вначале они становятся гиперпигментированны- ми, позднее покрываются волосами [43].
Невус Оты также называют темно- синюшным глазнично-верхнечелюст- ным невусом [63]. Типичная лока- лизация этого образования — лицо (область иннервации первой и вто- рой ветвей тройничного нерва). Не- вус Оты состоит из одного большо- го или множества сливающихся друг с другом темно-синюшных пятен, располагающихся в области щеки, верхней челюсти, скуловой дуги, с распространением пигмен- тации на склеру и внутреннюю по- верхность слизистой щеки (рис. 16.28).
374
Невус Ито имеет аналогичную гис- тологическую картину с невусом Оты, но локализуется вдоль шеи и плеча.
Диспластические невусы могут быть спорадическими и наследственны- ми, единичными и множественны- ми, часто имеют диаметр более 7 мм, неправильные края и неравномер- ную пигментацию (рис. 16.29). Дис- пластические невусы нередко воз- никают в зрелом возрасте, локали- зуясь в основном на верхней половине туловища и конечностях (рис. 16.30). Предполагается, что от 2 до 8 % людей имеют один или более диспластических невусов. У лиц, имеющих диспластические не-' вусы, резко увеличен риск транс- формации их в меланому [34, 53].
В США было принято решение вместо термина "диспластический не- вус" использовать название "атипи- ческий невус".
Пациентам с диспластическими не- вусами следует избегать длительного пребывания на солнце и постоянно находиться под наблюдением у дерма- толога или онколога.
Дифференциальная диагностика. Веснушки представлены пятнистыми

Рис. 16.27. Невус Беккера на плече.
высыпаниями коричневого цвета на участках кожи, подверженных солнеч- ному облучению. Лентиго проявляется множественными, нередко сливающи- мися гиперпигментированными пят- нами и возникают у людей старше 40 лет. Себорейные кератомы представ- ляют собой плотно сидящие веррукоз- ные элементы с кератиновыми корка-
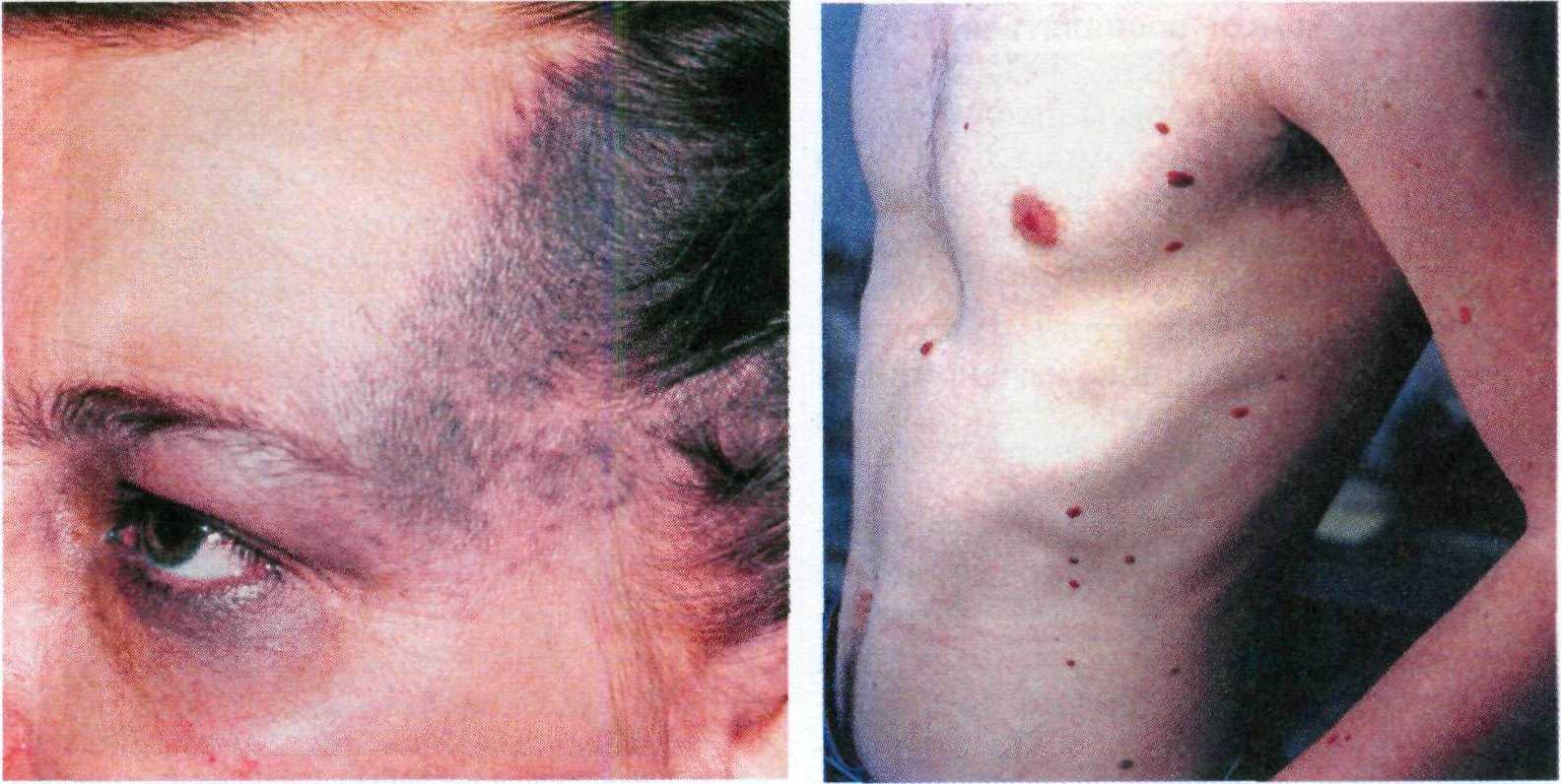
Рис. 16.29. Диспластические невусы. ;
375

Рис. 16.30. Меланома, развившаяся из дис- пластического невуса.
ми. Гемангиома развивается из сосу- дов и иногда бывает пигментирован- ной. Дерматофиброма обычно распо- лагается на нижних конечностях в виде узла плотной консистенции, не- редко с пигментацией. Пигментная ба-залиома часто располагается на лице, имеет "жемчужные" вкрапления, бы- стро увеличивается в размерах, изъяз-вляется. Меланома имеет различный цвет и контуры, быстро увеличивается в размерах, может воспаляться, изъяз-вляться и кровоточить.
Эпидермальные невусы являются по- роком развития эпидермиса и обычноимеются уже при рождении ребенка или развиваются в грудном возрасте. Эпидермальные невусы, как правило, увеличиваются параллельно росту па-циента без каких-либо изменений и регрессии. Выделяют несколько типовэпидермальных невусов [39].
♦ Унилатеральный невус характеризу- ется односторонним поражением в виде веррукозных, часто пигмен-тированных папул, которые при локализации на конечностях вытя- нуты по их длине, а на тулови- ще могут занимать целый сегмент
(РИС. 16.31).
Линейный веррукозный эпидер- мальный невус, наиболее распро- страненный из группы эпидермаль- ных невусов, проявляется линейны-ми ограниченными сгруппирован- ными бородавчатыми высыпаниями на поверхности кожи.
Невус ILVEN(английская аббреви-атура, переводится как воспалитель- ный линейный веррукозный эпи- дермальный невус) характеризуетсякрасными шелушащимися и зудя- щими папулами, расположеннымив линию. Постоянное воспаление не связано с травмой или инфициро- ванием [44].
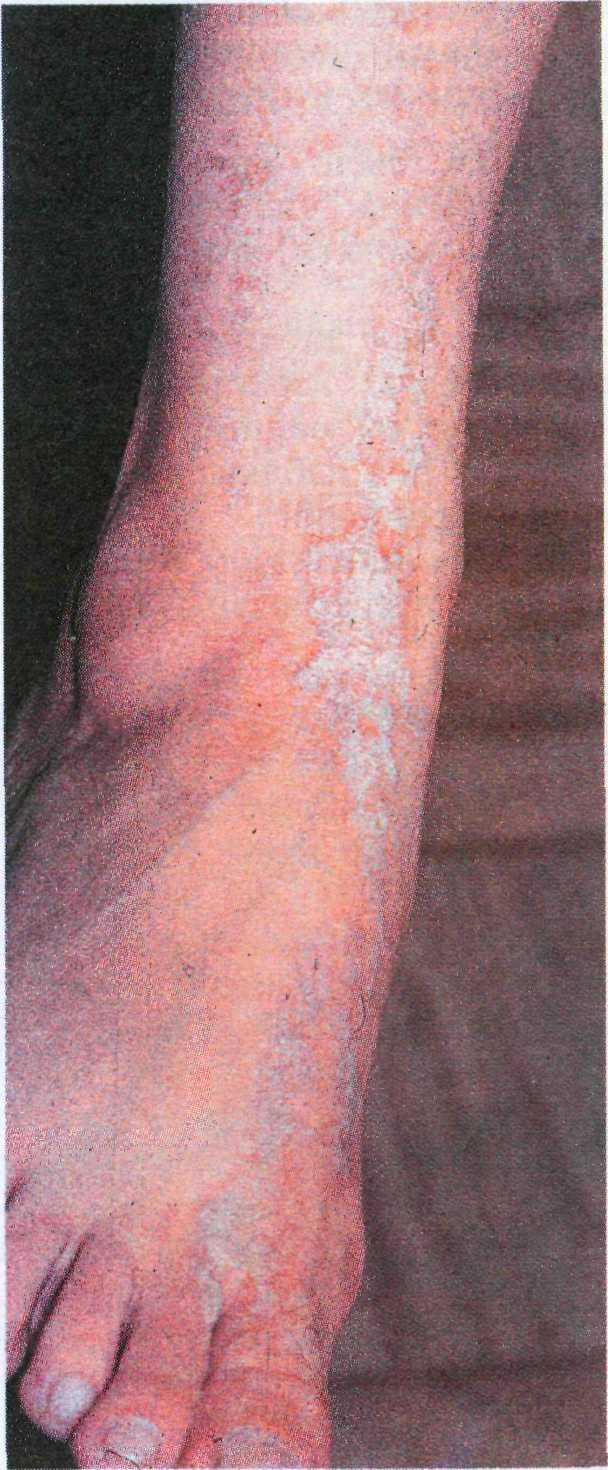
Рис. 16.31. Унилатеральный эпидермаль- ный невус.
376
Комедоновый невус характеризу- ется фолликулярными папулами, центральная часть которых расши- рена и содержит роговую пробку (рис. 16.32).
Эпидермолитический ихтиоз прояв- ляется генерализованными, часто симметричными высыпаниями на туловище и конечностях.
Нередко эпидермальный невус име- ет настолько крупные размеры, что занимает целую область тела. После их иссечения нередко наблюдаются рецидивы.
Эпидермальный невус в области во- лосистой части головы называют не- вусом сальных желез (рис. 16.33). Он также может располагаться на гладкой коже, на лице и шее в виде желтой бляшки с шероховатой поверхностью, на которой отсутствуют волосы. Пред- почтительность хирургического иссе- чения (с учетом размера и локализа- ции) обусловлена, во-первых, тем, что полнослойное удаление гарантирует отсутствие вторичной себореи, кото- рая может быть осложнением непол- ного удаления глубоко расположенных сальных желез при использовании ме- тода дермабразии, а во-вторых, более благоприятным косметическим резуль- татом [56, 67].
Принципы лечения невусов. При вы- боре тактики ведения пациентов с не- вусами удобно придерживаться клас- сификации невусов, предложенной Н.Н. Трапезниковым и соавт. [6]. Эта классификация создана с учетом опас- ности развития меланомы из невусов
и предопределяет соответствующие ле- чебные мероприятия, являясь хоро- шим ориентиром для врача. Согласно этой классификации, выделяют две основные группы новообразований: меланомонеопасные невусы и некото- рые неневоидные образования кожи; меланомоопасные невусы и пораже- ния кожи.
Рис.
16.33. Невус
сальных желез.
377
Большинство невусов, особенно у детей, не требует никакого вмешатель- ства. Их иссечение показано при по- дозрении на малигнизацию, если они причиняют дискомфорт и по эстети- ческим причинам.
Кроме того, желательно иссекать невус Спитц, поскольку точная при- чина его возникновения псе еще ос- тается неизвестной. Тактика лечения множественных галоневусои зависит от характера впервые появившегося центрального нсвуса: если он добро- качественный, то остальные не нуж- даются в удалении. При подозрении на малигнизацию все галоневусы сле- дует иссекать. Раньше удалять мела- ноцитарные невусы, располагающиеся на местах, подверженных травмам, в качестве профилактической меры не рекомендовалось, однако сейчас отно- шение к их иссечению кардинально изменилось[17].
В группу меланомоопасных невусов и поражений кожи входят погранич- ный пигментный невус, голубой невус, невусы Ота и Ито, гигантский врож- денный невус, диспластический невус. Доказано, что меланомоопасные неву- сы встречаются значительно реже, чем меланомонеопасные образования [9]. Тем не менее при их наличии необ- ходимы регулярное наблюдение, тща- тельный сбор семейного анамнеза на наличие диспластичсских невусов или меланомы, пациентам дают рекомен- дации по защите от инсоляции; эле- менты обязательно фотографируют. Мри малейшем подозрении на малиг- низацию следует выполнить биопсию невуса и гистологическое исследова- ние материала. Взятие биоптатов ме- лаиомоопасных образований танген- циальным иссечением или методом кюрстажа не рекомендуется. Эксцизи- онная биопсия показана при неболь- ших (диаметром до 1,5 см) образова- ниях и при расположении их в тех частях тела, где запас кожи позволяет легко стянуть рану, например на ту- ловище. Инцизионное иссечение вы- полняют редко и только в тех случаях, когда по анатомическим причинам не-
возможна полноценная эксцизионная биопсия.
Терапия при меланомонеопасных меланоцитарных и эпидермальных не- вусах должна быть индивидуальной. От избранной тактики лечения зави- сит не только косметический эффект, но и в конечном счете результат терапии. С этой целью применяют хирургические, электрохирургическис методы, лазерную терапию, крио- деструкцию и дермабразию. При хи- рургическом лечении оптимальной границей иссечения является расстоя- ние от невуса 0,2—0,3 см на туловище и 0,1—0,2 см на пальцах, лице и шее 115,281.
При эпидермальных невусах, кроме иссечения, иногда используют инъек- ции кортикостероидов непосредствен- но в элементы или применяют наруж- но 5-фторурацил I! сочетании с трети- ноином.
Единственно правильный подход к лечению меланомоопасных невусов — их иссечение вместе с окружающей кожей и подкожной клетчаткой. При локализации невусов на туловище и конечностях (кроме пальцев) разрез производят, отступив от края невуса во все стороны на 0,5—1,0 см. Распо- ложение элементов на пальцах, ушной раковине, лице допускает ограничение этого расстояния до 0,2—0,3 см. Гис- тологическое исследование удаленного невуса обязательно [15].
При невусах Ито и Оты пациенты должны находиться под диспансерным наблюдением (осмотр каждые 3 мсс). Хирургическое вмешательство, как правило, не показано [63].
Оптимальный подход к гигантскому врожденному меланоцитарному неву- су — его удаление. Оно выполняетсяобычно в первые 2 нед жизни ребенка с помощью кюретажа или дермабразии либо серией резекций или иссечений с последующим закрытием раны кож- ным лоскутом 115|.
При решении вопроса об удалении врожденного невуса малого или сред- него размера вначале предварительно следует обсудить с пациентом или с
378
Рис.
16.34. Капиллярная
гемангиома.
Соединительнотканные невусы встре- чаются редко, имеют вид гладких мно- жественных папул или бляшек телес- ного цвета. При преобладании колла- гена соединительнотканные невусы имеют телесный цвет, в случае прева- лирования эластина становятся желто- ватыми. Примером соединительно- тканных невусов могут быть невусы в виде булыжников ("шагреневые" пят- на) при туберозном склерозе.
16.8. Сосудистые невусы
К сосудистым невусам относят геман- гиомы, характеризующиеся пролифе- рацией эндотелиальных клеток в со- судах, а также пороки развития сосу- дов без пролиферации эндотелиальных клеток (например, при различных фор- мах пламенеющего невуса).
Гемангиомы. В зависимости от глу- бины расположения, клинических про- явлений и локализации различают следующие типы гемангиом: поверх- ностные, кавернозные, смешанные (присутствуют признаки и поверхност- ной, и кавернозной гемангиомы), пау- кообразные, в виде винных пятен, вый- ные, капиллярные, в виде венозных "озер" и ангиокератома [30, 31, 51].
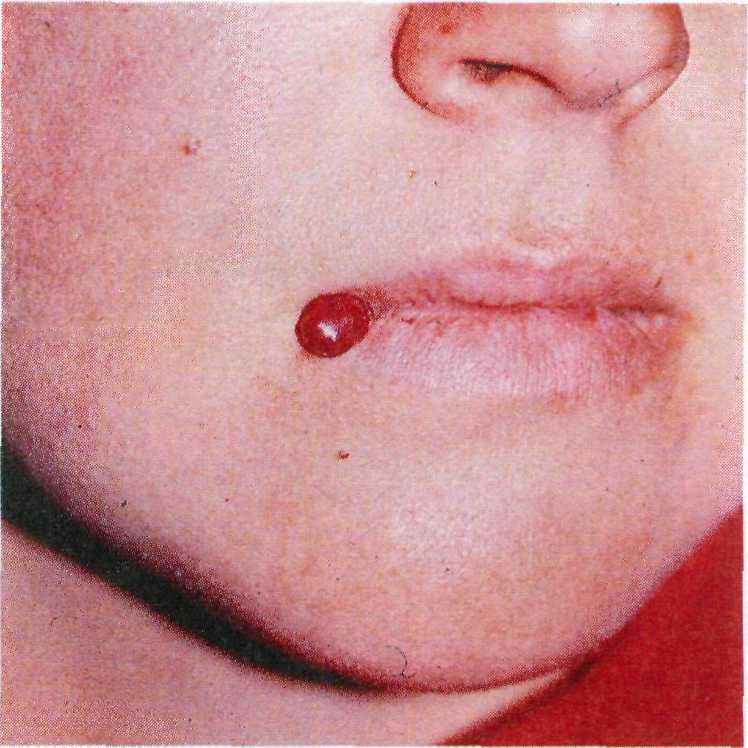
Поверхностные гемангиомы. В эту группу входят капиллярные (земля- ничные невусы), паукообразные и старческие гемангиомы.
Капиллярная гемангиома (землянич- ный невус) представляет собой узел или бляшку красного или темно-крас- ного цвета мягкой консистенции, ло- кализуется чаще всего на голове и шее. Размер капиллярной гемангиомы ва- рьирует от 1 до 10 см. Она появляется в течение первого года жизни в виде красного плоского узелка размером с булавочную головку, который быстро растет (рис. 16.34). Девочки болеют в
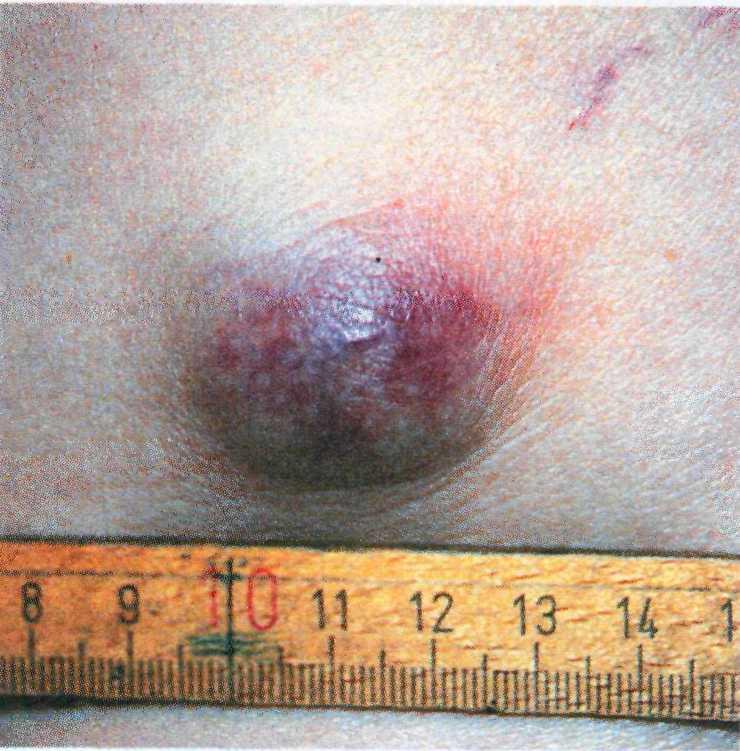
Рис. 16.35. Капиллярно-кавернозная ге- мангиома.
3 раза чаще, чем мальчики. Полное разрешение элементов у 50 % детей происходит к 5 годам, а к 12 годам они исчезают у 97 % детей [15].
В случае увеличения в размерах и распространения на подкожную клет- чатку формируется кавернозный тип гемангиомы, или гигантская гемангио- ма (рис. 16.35).
Паукообразная гемангиома (звезд- чатая гемангиома) состоит из мелкой поверхностной центральной артерио-
379
Рис. 16.36. Паукообразные гемангиомы.
лы размером со спичечную головку с радиально отходящими от нее еще бо- лее мелкими сосудами — "лапками па- учка". Наиболее часто паукообразные гемангиомы локализуются на лице и туловище (рис. 16.36). Иногда они в большом количестве могут наблюдать- ся у беременных или у пациентов с хроническими заболеваниями печени. Капиллярные сенильные гемангио- мы встречаются у молодых людей, а также у лиц зрелого и пожилого воз- раста (рис. 16.37). Их называют также вишневыми гемангиомами, так как они представляют собой ярко-красные плоские или возвышающиеся папулы диаметром 2—3 мм и более. Капил- лярные гемангиомы локализуются на
Рис. 16.37. Капиллярные сенильные геман- гиомы.
туловище и не беспокоят пациентов, за исключением тех случаев, когда они повреждены и кровоточат.
Кавернозные и смешанные гемангио- мы. Глубокую гемангиому также на- зывают кавернозной. Кавернозная ге- мангиома представляет собой порок развития венозных и лимфатических сосудов кожи, подкожной клетчатки и выглядит как опухолевидное образова- ние мягкой губчатой консистенции. Смешанные гемангиомы образуются в результате изменения поверхностных и глубоких сосудов.
Гемангиома шеи представляет собой сосудистое образование красного цве- та, расположенное на задней поверх- ности шеи ниже края волосистой час- ти головы. Оно не исчезает с возрас- том и практически не поддается совре- менным методам терапии. Так как задняя поверхность шеи также явля- ется характерной локализацией нейро- дермита, следует учитывать, что остав- шаяся после его излечения эритема может быть симптомом гемангиомы шеи, которая существовала в течение многих лет и не была замечена паци- ентом.
Венозная гемангиома (варикозное расширение вен) — плоское или слегка приподнятое над уровнем кожи мягкое образование темно-синего или фиоле- тового цвета, локализующееся на ли- це, губах, ушных раковинах. Она чаще встречается у лиц старше 50 лет и практически не беспокоит пациентов (рис. 16.38). Слабая пульсация веноз- ной гемангиомы на нижней губе от- личает ее от извитого сегмента перед- ней губной артерии.
Ангиокератомы представляют собойтемно-красные ороговевающие папу- лы размером с булавочную головку, напоминающие бородавки, и бывают трех типов. Ангиокератома Мибелли встречается на тыльной поверхности пальцев кистей и стоп, а также на коленях у девочек; ангиокератома Фабри поражает нижнюю половину туловища мужчин (рис. 16.39, а); ан- гиокератома Фордайса, наиболее рас- пространенная форма ангиокератом,
380
щм
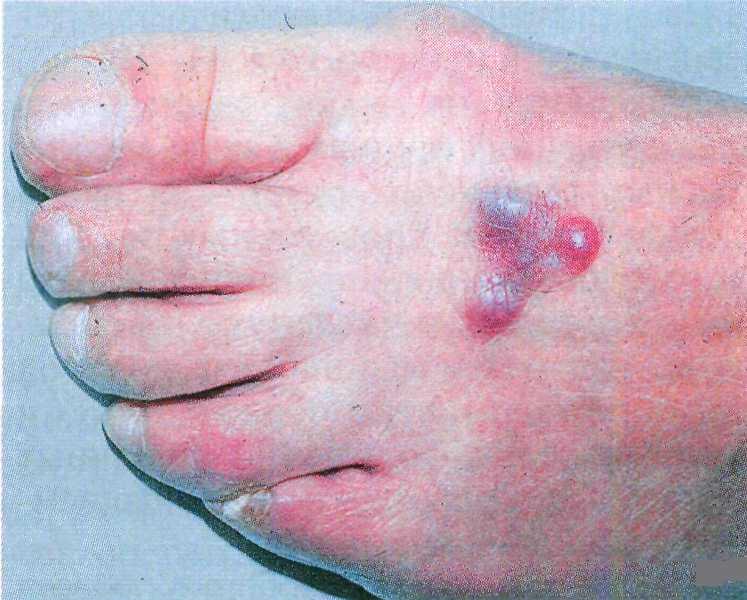
располагается на мошонке (16.39, б). При ангиокератомах Мибелли и Фор- дайса лечения не проводят.
Ангиокератома Фабри (диффузная ангиокератома) является кожным про- явлением системного нарушения фос- фолипидов, при котором происходит их накопление как в коже, так и во внутренних органах. Больные обычно погибают, не достигнув 50-летнего воз- раста, вследствие депонирования фос- фолипидов в кровеносных сосудах, сердце и почках.
Пламенеющий невус (винное пятно) выявляют у 0,3 % детей при рождении. Этот порок развития сосудов дермы имеет вид красноватых пятен разного размера, часто локализующихся на щеках, лбу, верхних веках, конечнос- тях и нередко обезображивающих эти участки (рис. 16.40). Цвет невуса уси- ливается, когда ребенок плачет. Пла- менеющий невус увеличивается про- порционально росту тела, никогда не исчезает самостоятельно и с возрастом приобретает более темный цвет с воз- никновением папул и узлов на поверх- ности пятна. При расположении не- вуса выше века возможно его сообще- ние с подлежащей основной гемангио- мой в менингеальном пространстве, что иногда может приводить к при- ступам эпилепсии, например при син- дроме Стерджа—Вебера—Краббе. Су- ществует четыре клинические формы пламенеющего невуса [8]:
X.
невус Унны локализуется в области затылка, веках и над переносицей;
синдром Стерджа—Вебера—Краббе включает невус, локализующийся по ходу ветвей тройничного нерва, с пороками развития сосудов глаз и мозговых оболочек;
синдром Клиппеля—Треноне вклю- чает невус с пороками развития
Рис. 16.39. Ангиокератома.
а — тип Фабри; б — тип Фордайса.
381

Рис. 16.40. Пламенеющий невус.
сосудов мягких тканей и костей в виде гипертрофии одной конеч- ности;
• синдром Кобба включает пламе- неющий невус с пороками развития сосудов спинного мозга, что приво- дит к неврологическим расстройст- вам.
Дифференциальная диагностика. Ве- нозные звездочки представляют собой мелкие цианотичные телеангиэктати- ческие образования, локализующиеся на ногах и лице, реже на других участ- ках тела. При желании они могут быть удалены теми же методами, что и пау- кообразные гемангиомы.
Наследственные геморрагические те- леангиэктазии (болезнь Ослера—Рандю) располагаются на любом участке тела или внутренних органах в виде мелких красных сосудистых пятен или папул с тенденцией к кровоточивости. Для этого заболевания характерна триада симптомов: многочисленные элемен- ты на пальцах и ладонях, на красной кайме губ, слизистых оболочках рта и носовых ходов; желудочно-кишечные и носовые кровотечения; отягощен- ный семейный анамнез.
Лечение гемангиом, особенно поверх- ностных, является предметом много- численных дискуссий. Цвет, размеры, глубина, локализация гемангиом и связанные с ними эстетические про- блемы являются факторами, которые должны рассматриваться в каждом конкретном случае заболевания. На- стороженность при хемангиомах, осо- бенно большого размера, обусловлена двумя причинами. Во-первых, само присутствие гемангиомы на коже бес- покоит родителей, особенно если она располагается на открытых участках. Во-вторых, если гемангиома локали- зована рядом с глазом, носом, ртом, на шее, наружных половых органах и в области заднего прохода, то она может обусловить нарушение функций этих органов.
Некоторые дерматохирурги [15] считают, что следует убирать все типы поверхностных и кавернозных геман- гиом, другие [29, 32, 65] полагают, что их нужно оставить в покое и ждать спонтанной инволюции. Последние опираются на данные ряда авторов, показавших, что к концу первого года жизни прекращается рост большинст- ва гемангиом, около 85 % гемангиом исчезает, не оставляя заметных руб- цов, к возрасту 7 лет. Другими аргу- ментами в пользу отказа от терапии является то, что оставшиеся у ребенка гемангиомы после 5—7 лет могут вы- глядеть лучше, чем рубцы, оставшиеся после иссечения гемангиомы, а также высокая стоимость лечения. В этом случае можно рекомендовать камуф- ляжную косметику (см. главу 4).
382
Тем не менее раннее лечение не- больших поверхностных или каверноз- ных гсмаигиом имеет следующие пре- имущества. Во-первых, их можно уст- ранить полностью или почти пол- ностью. Во-вторых, пока нет свиде- тельств в пользу того, что терапия спровоцировала увеличение геманги- ом. В-третьих, проведенное лечение уменьшает страх родителей и родст- венников относительно течения ге- мангиом. После грамотно выполнен- ной операции не остается заметных рубцов, во всяком случае они выглядят не хуже, чем если бы гемапгиома ос- тавалась нетронутой.
При кавернозной или смешанной гемангиоме применяют разные методы лечения: хирургическое иссечение, пе- ревязку центрального, питающего ге- мангиому сосуда, антибиотики широ- кого спектра действия, введение кор- тикостероидов в очаг поражения. Пер- орал ьные кортикостероиды считают методом выбора при осложненных ге- мангиомах. При неэффективности гормональной терапии применяют вы- сокие дозы препаратов на основе ин- герферона <х-2Ь.
При пламенеющем невусе наиболее эффективны импульсные лазеры на жидких красителях или парах меди с длиной волны 585 нм. Эта энергия избирательно поглощается молекула- ми оксигемоглобина, что приводит к разрушению капилляров при мини- мальном повреждении окружающих тканей. Лучшие результаты достигают- ся в раннем детском возрасте. В пос- леднее время альтернативой лазерной терапии стало применение селектив- ной импульсной фототерапии. Суть метода заключается в применении им- пульсного широкополосного облучения в диапазоне волн от 515 хю 1200 нм. Длину волны, энергию, продолжи- тельность импульсов и интервал между ними подбирают индивидуально. Дру- гие методы лечения при пламенеющем невусе включают применение высоких доз пероральных или внутриочаговых кортикостероидов, хирургическое ис- сечение, инъекции интерферона, эм-
болизацию артерии и лазерную тера- пию [68|.
При удалении с косметической це- лью мелких сенильиых и паукообраз- ных гемангиом чаще всего применя- ют электрохирургические методы. Во- лосковый электрод вводят в цент- ральный сосуд и активируют в тече- ние 1 или 2 с, чтобы сосуд побелел. У большинства пациентов в анесте- зии нет необходимости. В обработан- ном участке формируется струп, кото- рый отделяется в течение 4—6 дней, оставляя незаметный рубчик. Иногда для того, чтобы устранить централь- ный сосуд, требуется повторная про- цедура.
Лечения венозной гемангиомы обыч- но не проводят; следует объяснить па- циенту, что это образование имеет доброкачественный характер.
16.9. Злокачественная меланома
Меланома —- злокачественная опухоль из мсланоцитов и клеток певусов, первично возникающая в эпидермисе, является наиболее опасной из всех новообразований кожи. Увеличение числа больных с меланомой в послед- нее время многие исследователи свя- зывают с чрезмерным УФ-излучением вследствие образования в атмосфере "озоновых дыр".
Эпидемиология. В европейских стра- нах меланому обнаруживают прибли- зительно у 10, а в США — у 14 человек на 100 000 населения в год. Заболева- емость увеличивается ежегодно на 7 % и удваивается каждое десятилетие [12, 15, 33]. Меланома поражает людей с любым цветом кожи, но наиболее час- то представителей европеоидной расы, живущих в странах, близко располо- женных к экватору.
Меланома — заболевание в основ- ном зрелых людей (средний возраст около 45 лет) и людей со светлой кожей. У лит! в возрастной группе от 20 до 60 лет нередко наблюдаются поверхностно распространяющаяся и
383
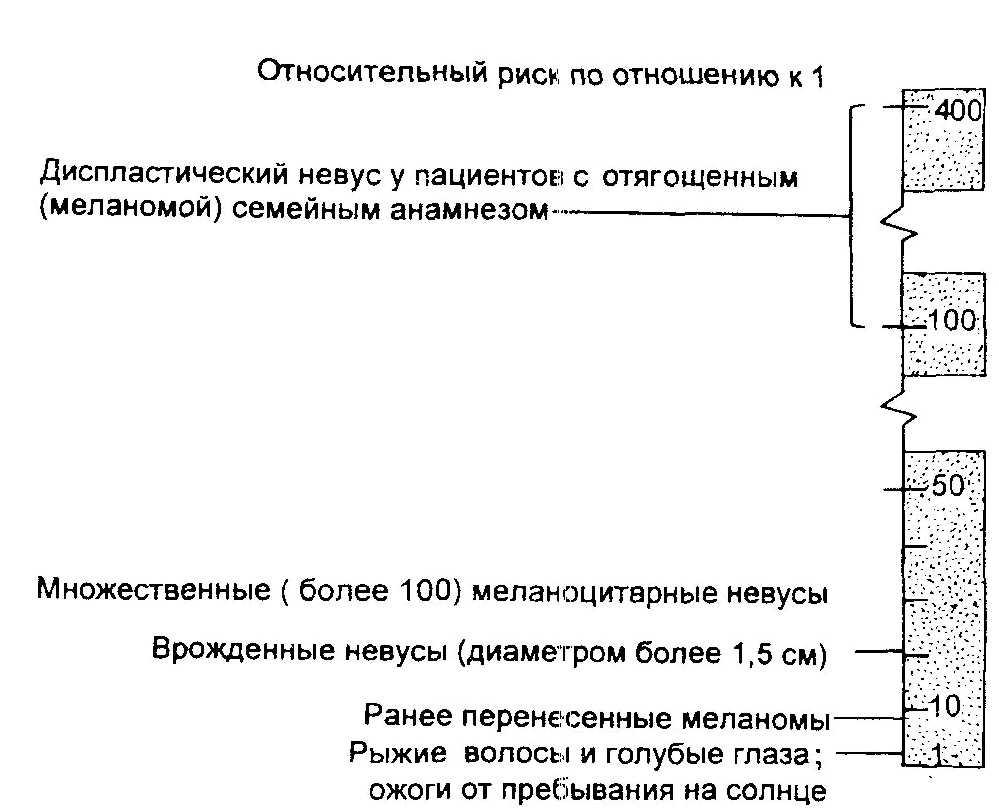
Этиология меланомы еще точно не установлена. Тем не менее среди ос- новных факторов риска особо обра- щает на себя внимание связь между интенсивной инсоляцией, солнечны- ми ожогами, а также большим коли- чеством атипичных меланоцитарных невусов и возникновением меланомы |9, 12, 59, 701. Другие факторы риска приведены на рис. 16.41.
Кроме того, любое из указанных ниже изменений невусов или других пигментных образований также может стать предвестником их трансформа- ции в меланому |9, 70]:
несимметричность (asymmetry) фор- мы и распределения пигмента;
края (borders) приобретают непра- вильную или зубчатую форму и не- редко кровоточат (bleed);
меланома может иметь различный цвет: кроме типичного коричневого, ее поверхность может приобрести
Рис. 16.41. Основные факторы риска развития меланомы. Объяснение I! тексте.
оттенки голубого, серо- го, розового, красного или белого цвета. При любом изменении (chan- ge) образование должно быть осмотрено заново; • диаметр (diameter) боль- шинства меланом пре- вышает 6 мм, но малень- кий размер образования не исключает возмож- ности злокачественного характера. Таким образом, признаки развития меланомы по начальным буквам английских слов -(Asymmetry, Borders, Bleed, Change, Diameter).
Клинические проявления меланомы.
Различают четыре основных клини- ческих варианта меланомы.
♦ Поверхностно распространяющая- ся меланома составляет примерно 39—75 % всех меланом кожи и имеет две фазы развития: горизон- тальную и вертикальную. Поверх- ностно распространяющаяся мела- нома представляет собой опухоль в виде плоского или приподнятого пятна, которое может развиться из уже существующего невуса и мед- ленно расти в течение нескольких лет (рис. 16.42). Опухоль имеет чет- кие контуры и плотную консистен- цию. В дальнейшем на поверхности новообразования могут появляться быстро растущие узелки или гипо- пигментированные участки. Самая распространенная локализация по- верхностной меланомы — спина. Нередко у мужчин опухоли наблю- даются также на коже головы, шеи, грудной клетки, живота, а у жен- щин — в области бедер и голеней.Летальность при этой форме мела- номы достигает 31 %.
384
Узловая меланома встречается в 15— 30 % случаев меланом кожи, в ос- новном у мужчин, и локализуется часто в области туловища. Развитие узловой формы начинается сразу с фазы вертикального роста, поэтому ее называют глубоко проникающей меланомой (в отличие от поверх- ностно распространяющейся). Кли- нически эта форма меланомы пред- ставляет собой узел или полип на ножке темно-синего или черного цвета, нередко изъязвляющийся и кровоточащий (рис. 16.43). Леталь- ность при узловой меланоме дости- гает 56 %.
Лентигинозная злокачественная ме- ланома. Малигнизированное ленти- го, существующее длительное вре- мя, может трансформироваться в лентигинозную злокачественную ме- ланому (рис. 16.44). Такой вариант меланомы встречается у 10—13 % больных. Лентигинозная меланома чаще поражает кожу лица у пожи- лых людей, долгие годы подвергав- шихся инсоляции. Для нее харак- терны две стадии развития — гори- зонтальная продолжительностью 10, 20 и более лет и вертикальная, при которой происходит инвазия в дерму.
Клинически лентигинозная мелано- ма представляет собой плоское пятно с размытыми краями неплотной кон- систенции коричневого или черного цвета [54].
Опухоль отличается медленным ростом, однако в фазе вертикального роста на поверхности образуются бы- стро растущие узлы и одновременно происходит быстрое метастазирова- ние. Летальность при лентигинозной меланоме достигает 10 %.
♦ Акральная лентигинозная меланома составляет примерно 10 % от всех меланом. Излюбленной локализаци- ей акральной меланомы являются ладони, подошвы и ногтевые ложа (рис. 16.45). В последнем случае наблюдается пигментация прокси- мальной части ногтя — симптом Хат-
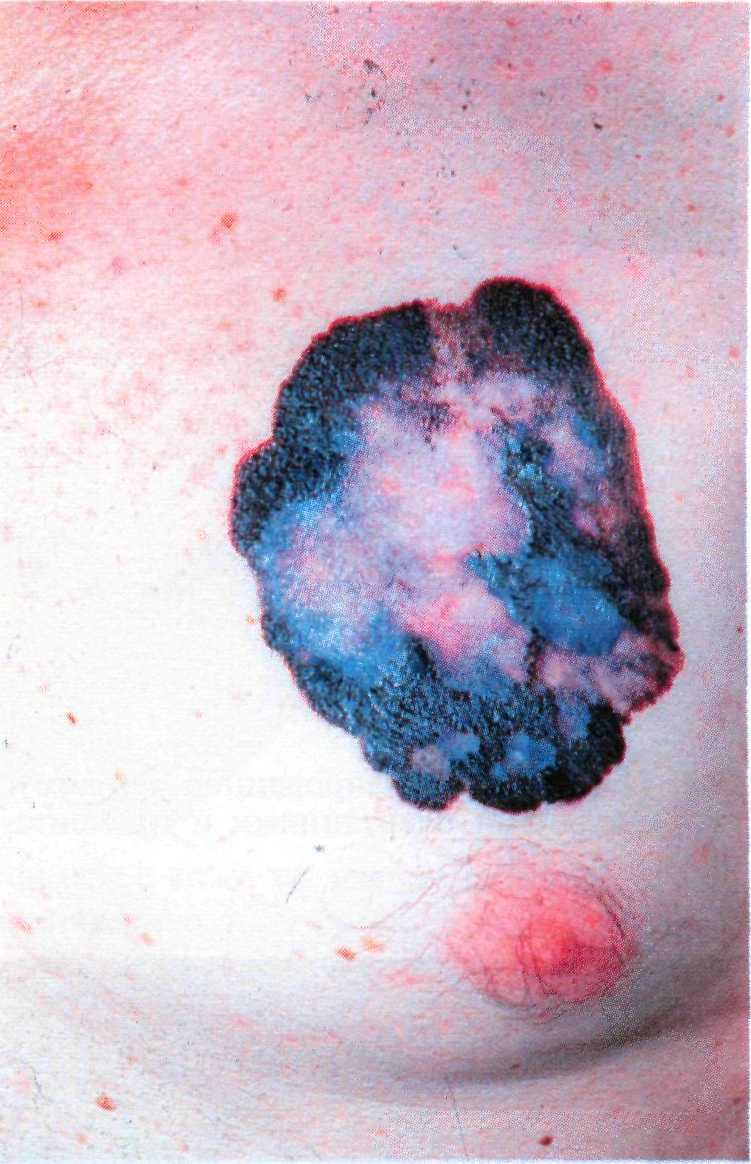
Рис. 16.42. Поверхностно распространяю- щаяся меланома.
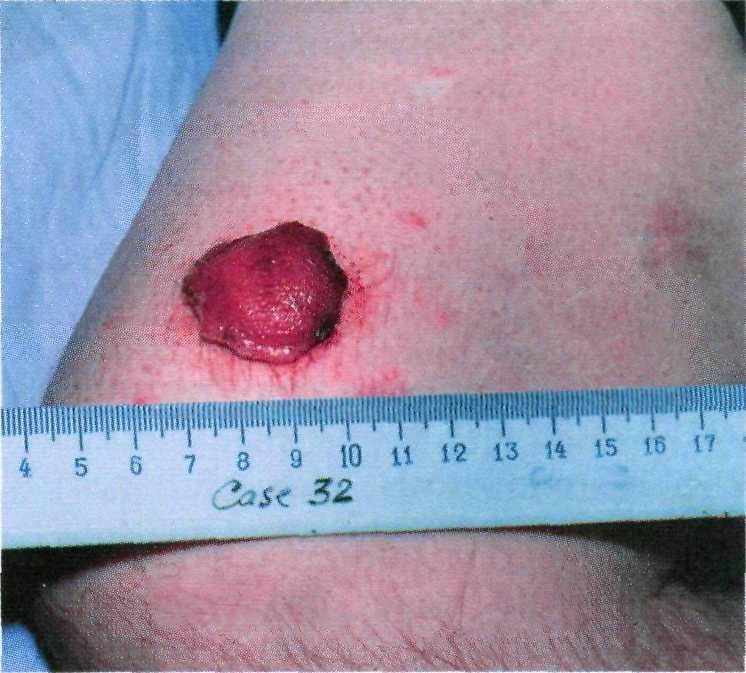
Рис. 16.43. Узловая меланома.
чинсона, характерный для мелано- мы. Эта форма часто поздно диа- гностируется и поэтому имеет пло- хой прогноз.
385
Рис. 16.44. Малигнизированное лентиго с неправильными очертаниями и пигмента- цией.
Рис. 16.45. Акральная лентигинозная ма- лигнизированная меланома.
Течение большинства форм мела- ном обычно имеет две стадии (рис. 16.46) — горизонтальную и вертикаль- ную. Горизонтальная стадия характе- ризуется пролиферацией злокачествен- ных меланоцитов в пределах эпидерми- са. Позднее злокачественные клетки проникают в дерму, и процесс перехо- дит в стадию вертикального роста.
Локальную инвазию опухолевыми
клетками оценивают с помощью ме- тода Бреслоу, основанного на измере- нии расстояния (в миллиметрах) меж- ду зернистым слоем эпидермиса и наи- более глубоко расположенной иденти- фицированной меланомной клеткой [16].
Другим методом оценки инвазии меланомы является классификация уровней Кларка.
|
Уро- вень |
Распространенность опухоли |
|
I |
Ограничена эпидермисом |
|
II |
Распространяется до сосочко- вого слоя дермы |
|
III |
Захватывает весь сосочковый слой дермы |
|
IV |
Начинает распространяться в сетчатый слой дермы |
|
V |
Захватывает весь сетчатый слой, вовлекает подкожный жировой слой |
Так как меланома имеет склонность рецидивировать, все области кожи следует тщательно осматривать, вклю- чая кожу волосистой части головы, ладоней, подошв и промежности. При наличии подозрительных образований на коже, похожих на рецидив мелано- мы, атипичный невус и/или подкож- ные метастазы, необходима биопсия. При увеличении лимфатических узлов проводят их биопсирование либо ис- сечением, либо аспирацией тонкой иглой с дальнейшим гистологичес- ким или цитологическим исследова- нием.
Минимальный объем исследований пациентов с меланомой также вклю- чает рентгенографию грудной клетки (при необходимости проводят компь- ютерную томографию для оценки на- личия возможных опухолевых узлов) и определение уровня ферментов пе- чени в крови [70]. При обнаружении объемного образования в брюшной полости или наличии симптомов ме- тастатического поражения внутренних органов может потребоваться компью- терная томография органов брюшной полости/таза.
Дифференциальная диагностика. Кли- нический диагноз меланомы достаточ-
386
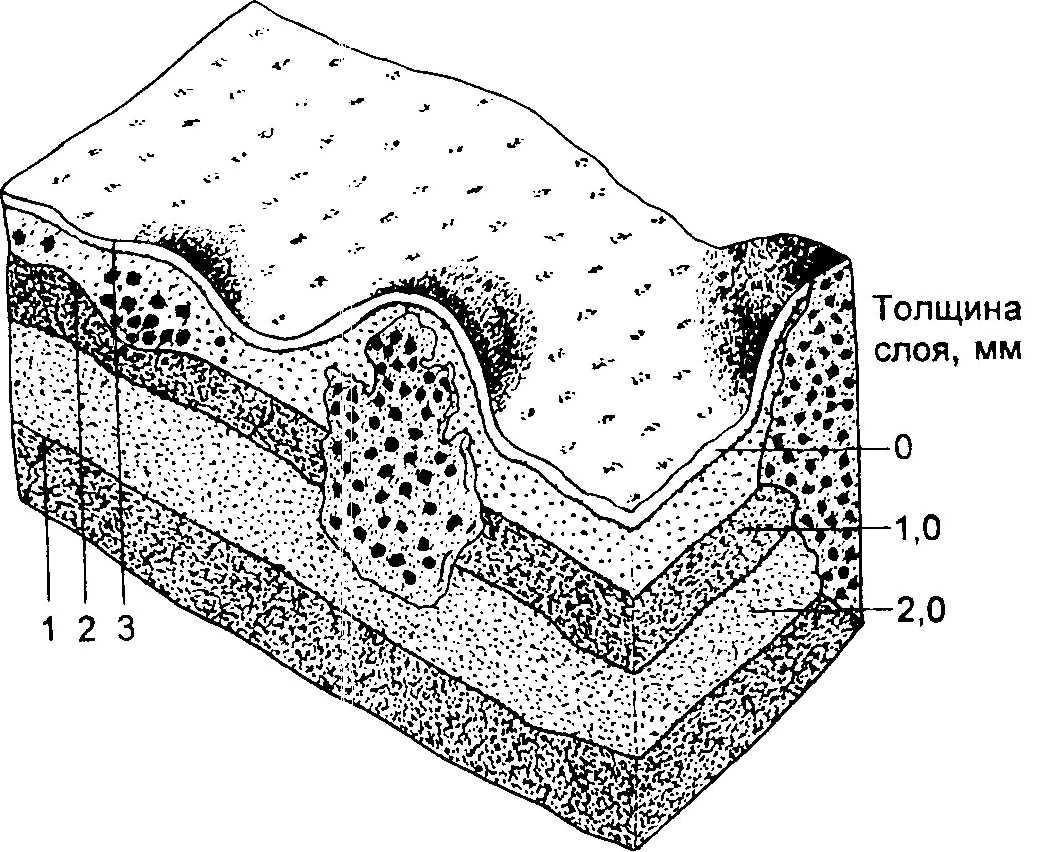
но сложен для врача любой специаль- ности. Ошибочные диагнозы состав- ляют 10—20 %. Поэтому укажем ново- образования на коже, напоминающие меланому:
Меланоцитарные новообразования: меланоцитарный невус, особенно диспластический и рецидивирую- щий; невус Спитц; голубой невус.
Сосудистые новообразования: ан- гиокератома; тромбированная или травмированная гемангиома; пио- генная гранулема; венозные геман- гиомы; саркома Капоши; гломусная опухоль.
Эпителиальные новообразования: пигментная базалиома; себорейные кератомы, особенно воспаленные; обыкновенные бородавки с гемор- рагиями, пигментная гидроцистома; пигментные актинические керато- мы; пигментные опухоли придатков кожи.
Другие новообразования: дермато- фиброма.
Сложность диагностики заключает- ся не только в клиническом, но и в гистологическом сходстве опухоли с
другими образованиями, например с диспластическим невусом, невусом Спитц, комбинированным невусом, ре- цидивирующим невусом, галоневусом, меланоцитарным невусом с частичной регрессией, акральным невусом, гени- тальным юношеским невусом, врож- денным невусом, глубоким про- никающим невусом, застарелым ме- ланоцитарным невусом, травмирован- ным меланоцитарным невусом, мела- ноцитарной пролиферацией в эпидер- мисе.
Прогноз при меланоме зависит от толщины и глубины проникновения опухоли. Он может быть хорошим (при толщине опухоли менее 1,5 мм), сомнительным (1,5—3,5 мм) и плохим (более 3,5 мм). Ниже приведены по- казатели 5-летней выживаемости боль- ных в зависимости от глубины про- никновения меланомы [33].
|
Глубина меланомы, оцениваемая по Брес- лоу, мм |
5-летняя вы живаемость больных, % |
|
Меньше 0,85 |
98 |
|
От 0,85 до 1,69 |
90 |
|
От 1,7 до 3,59 |
70 |
|
Более 3,6 |
45 |
387
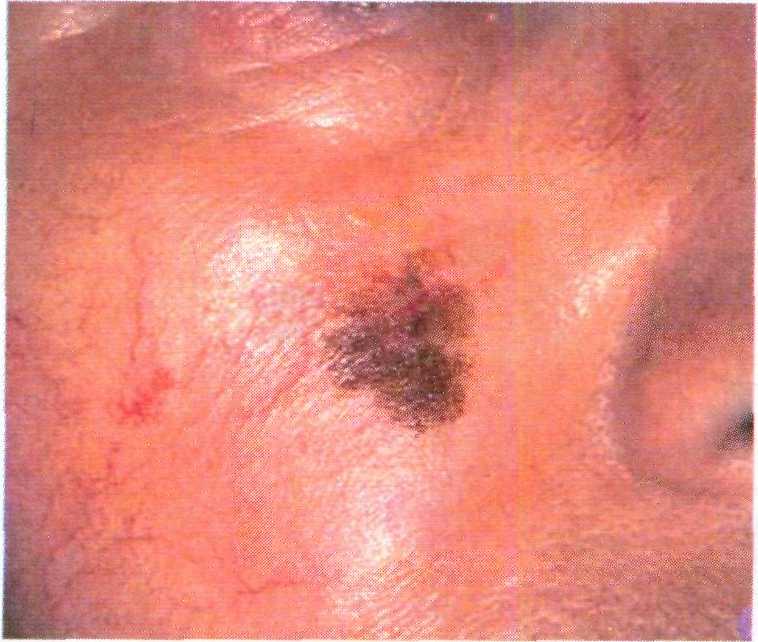
Рис. 16.47. Уплощенная поверхностно рас- пространяющаяся меланома с хорошим прогнозом.
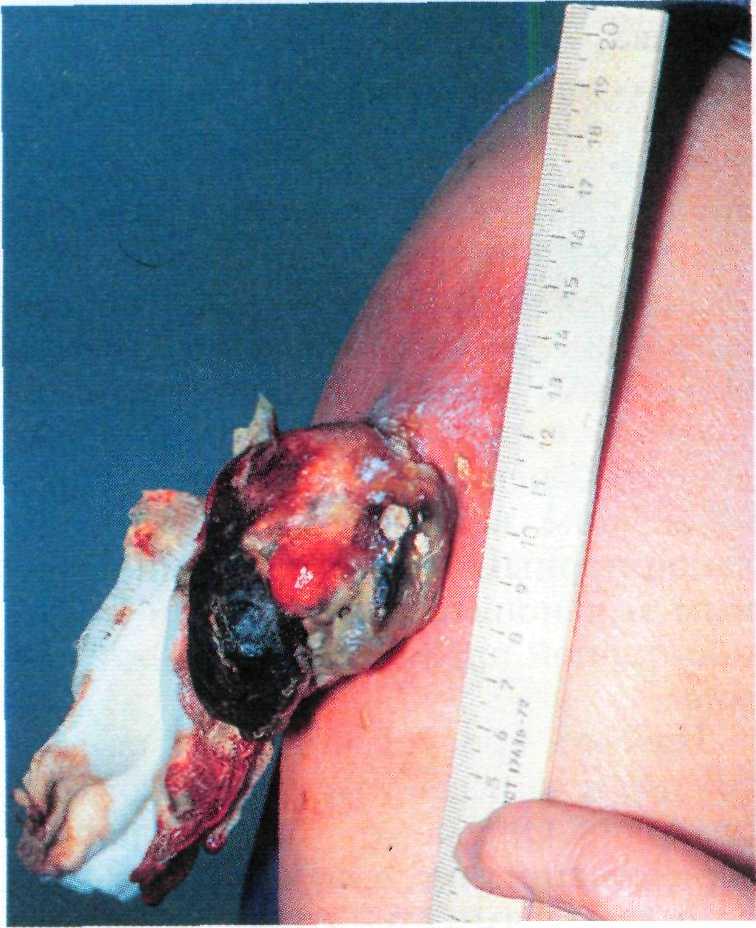
Рис. 16.48. Толстая, распадающаяся узло- вая меланома с плохим прогнозом.
Кроме того, для оценки прогноза используют так называемый прогнос- тический индекс, выявляющий соот- ношение митотического индекса к толщине опухоли и отражающий ве- роятность риска метастазов меланомы средней толщины. При оценке мито-
тического индекса подсчитывают ко- личество митозов на 1 мм2.
Существуют также другие прогнос- тические факторы, наиболее важные из которых следующие.
Толщина опухоли. Оценка толщины опухоли по Бреслоу [16] является наиболее важным прогностическим фактором, но требует участия высо- коквалифицированных гистологов. Следует отметить, что для мелано- мы, локализующейся только в эпи- дермисе, метастазы не характерны. Примеры уплощенных и утолщен- ных опухолей представлены на рис. 16.47 и 16.48.
Пол. У мужчин прогноз хуже, чем у женщин.
Локализация опухоли. При мелано- мах, расположенных на спине, пле- чах, шее и волосистой части головы, прогноз хуже, чем при других лока- лизациях.
Тип меланомы. При узловой и ак- ральной меланомах прогноз хуже, чем при поверхностно распростра- няющейся и лентигинозной мела- номе, даже в тех случаях, когда опухоли имеют одинаковую толщи- ну.
Образование язв. Некоторые онко- логи расценивают изъязвление ме- ланомы как неблагоприятный про- гностический фактор.
Лечение. Основным методом лече- ния является полное иссечение мела- номы только в условиях онкологичес- кого стационара, поэтому, не рассмат- ривая детали проведения операции, отметим только общие моменты тера- пии.
При удалении меланомы толщиной 1 мм или менее иссекают не только саму опухоль, но и видимо здоровые ткани, отступив на 1 см от опухоли. При толщине опухоли более 1 мм иссечение производят с захватом 2— 3 см от края опухоли, в случае реци- дива или при длительно существую- щей меланоме — 5 см (рис. 16.49). Большое значение имеет и локализа- ция опухоли. Меланому на лице не-
388
возможно иссечь в таком объеме, как это делается на туловище.
Если лимфатические узлы вовлече- ны в опухолевый процесс, то их ис- сечение может приостановить разви- тие метастазирования, но не приведет к увеличению продолжительности жиз- ни больного. Профилактическое иссе- чение локальных лимфатических узлов производят в некоторых онкологичес- ких центрах при лечении промежуточ- ных или толстых опухолей, однако полученные результаты достаточно противоречивы.
В случае иссечения меланомы с вы- сокой степенью малигнизации без ме- тастазов применяют различные схемы химио- и иммунотерапии. Основанием для иммунотерапии является то, что меланома относится к иммуногенным опухолям и имеет более высокую ве- роятность спонтанной ремиссии, чем другие опухоли. Появление Т-клеточ- ных инфильтратов может указывать на регрессию меланомы. Кроме того, по- явление витилиго у пациентов с ме- ланомой является хорошим прогнос- тическим признаком, указывающим на начало развития иммунного ответа на меланоциты, в том числе малигни- зированные. Предложен ряд методик, заставляющих иммунные клетки бо- роться со злокачественными мелано- цитами. Например, показано, что не- специфическая иммуностимуляция вак- цинами БЦЖ или из Corinebacterium parvum приводит к некоторому регрес- су опухолевого процесса. Однако в целом эта методика не увеличивает продолжительности жизни больных и не приводит к удлинению ремиссии заболевания.
Другим методом является комбина- ция лучевой терапии или хирургичес- кого иссечения с локальной СВЧ-ги- пертермией [10]. Этот метод хотя и уменьшает частоту рецидивов, но не увеличивает выживаемость.
Очень высокие дозы препаратов ре- комбинантного ИФН-се-2Ь у пациен- тов с тяжелым течением меланомы увеличивают показатели 5-летней вы- живаемости с 37 до 46 %. Интерферон
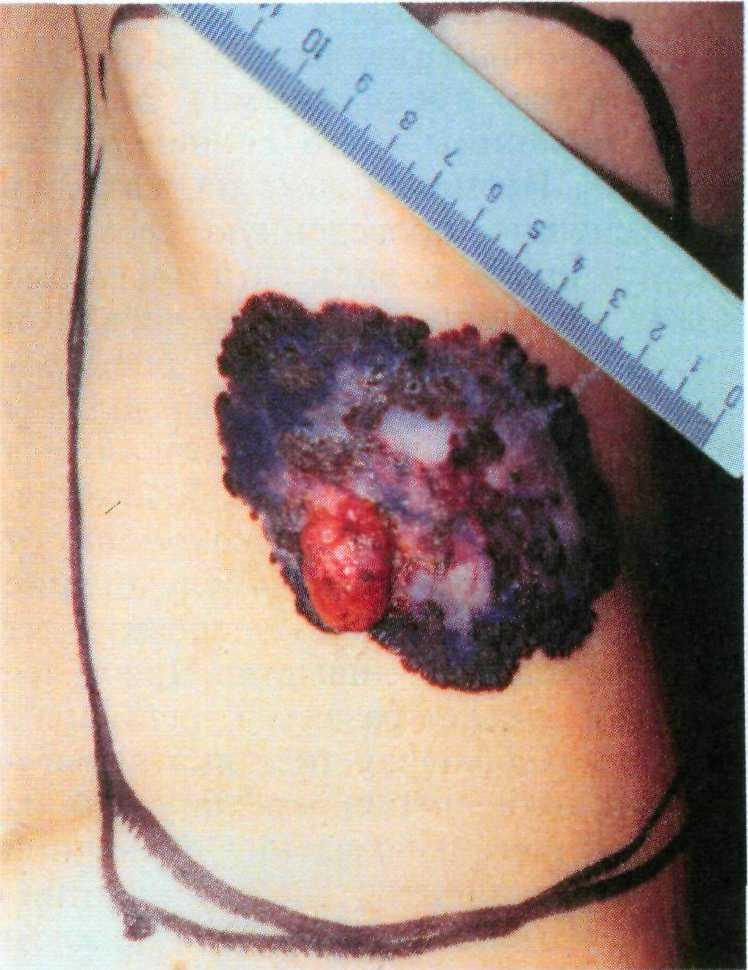
Рис. 16.49. Границы иссечения меланомы.
применяют внутривенно ежедневно в течение 4 нед из расчета 20 млн ЕД на 1 м2 поверхности кожи, а затем подкожно 3 раза в неделю в течение года из расчета 10 млн ЕД на 1 м2 [45, 58]. Недостатками этой методики являются высокая стоимость и воз- можность системных токсических эф- фектов. Другая модификация иммуно- терапии — лечение активированными лимфоцитами (лимфокинактивиро- ванными Т-лимфоцитами инфильтри- руют опухоль) — находится в стадии изучения.
В случае обнаружения метастазов проводят интенсивную лучевую те- рапию, полихимиотерапию, регионар- ную перфузионную химиотерапию, иммунотерапию, гипертермию [3, 7, 9, 23, 70].
Следует отметить, что на сегодняш- ний день ни одна из методик и схем цитостатической терапии не может полностью излечить заболевание, а носит исключительно паллиативный характер. Тем не менее в ряде случаев иссечение изолированных метастазов во внутренних органах в комбинации
389
с полихимиотерапией может приво- дить к уменьшению рецидивов.
Наиболее предсказуемая особен- ность меланомы — это ее непредска- зуемость. Несмотря даже на, казалось бы, успешно проведенную терапию, следует иметь в виду, что меланома может рецидивировать даже через 8 и 10 лет. Поэтому пациенты, опериро- ванные по поводу меланомы, должны регулярно посещать онколога, чтобы не пропустить рецидива заболевания. М. Вуд и П. Бани [70| рекомендуют пациентам проходить обследование каждые 6 мес в течение первых 2 лет после постановки диагноза. При более высоком риске развития рецидивов (например, большая толщина первич- ной опухоли, первичная опухоль на голове и шее, изъязвление первичной опухоли) пациентов следует осматри- вать каждые 3—4 мес. При каждом осмотре необходимо обследовать все органы и системы, а рентгенологичес- кие и лабораторные исследования сле- дует проводить каждые 6—12 мес или по показаниям.
Профилактика. При своевременно начатом лечении меланомы больного нередко удается полностью излечить. В то же время даже в случае адекват- ной терапии, но при наличии утол- щенных опухолевых высыпаний в большинстве случаев прогноз для жиз- ни неблагоприятный.
Учитывая тот факт, что меланома нередко развивается из меланоцитар- ных невусов, их удаление можно рас- ценивать как профилактическую меру. В этом контексте практически всег- да следует иссекать врожденные ме- ланоцитарные невусы, особенно боль- ших размеров. Пациентов, которые по разным причинам опасаются уда- лять мелкие врожденные меланоци- тарные невусы, следует предупредить о риске опухолевой трансформации этих элементов при избыточной инсо- ляции.
Относительно иссечения множест- венных диспластичсских невусов оп- ределенных рекомендаций нет. У от- дельных пациентов может наблюдать-
390
ся огромное количество образований, многие из которых трудно удалить. В этом случае целесообразно иссечь только те из них, которые часто под- вергаются травматизации (на ладонях или подошвах, на шее, в районе пояса или бюстгалтера), или имеющие очень крупные размеры.
Важным моментом в профилактике меланомы является изменение обще- ственного сознания в сторону насто- роженного отношения к частым посе- щениям соляриев или загару под со- лнцем. Особенно это касается людей с меланоцитарными невусами. Более того, при любых изменениях пигмент- ных высыпаний следует сразу же по- сетить врача-дерматолога или онко- лога.
16.10. Кожная Т-клеточная лимфома
Кожная Т-клеточная лимфома (КТКЛ) — злокачественная опухоль Т-хелперных лимфоцитов — первично возникает в коже и на первых стадиях характери- зуется низкой степенью малигниза- ции. В терминальных стадиях КТКЛ имеет высокую степень малигнизации и поражает внутренние органы. Са- мой распространенной формой КТКЛ является грибовидный микоз.
Течение КТКЛ обычно достаточно длительное, хотя в ряде случаев на- блюдается и более быстрое прогресси- рование. Диагноз ставят только после гистологического исследования.
Клинические проявления КТКЛ за- висят от стадии заболевания.
Эритематозно-сквамозная стадия напоминает бляшечный парапсори- аз, экзему или псориаз и может наблюдаться в течение I0 лет или более. Пораженная кожа становится атрофичной, пигментной, с телеан- гиэктазиями (пойкилодермия). Боль- ных беспокоит сильный зуд.
Инфильтративно-бляшечная стадия характеризуется появлением бляшек кирпичного цвета, которые чаще
локализуются на туловище, реже на других участках тела (рис. 16.50). Эта стадия также может протекать годами.
♦ Опухолевая стадия характеризуется опухолевыми узлами, напоминаю- щими шляпки грибов, часто с изъ- язвлением (рис. 16.51). Эта стадия носит системный характер, когда в опухолевый процесс вовлекаются лимфатические узлы и внутренние органы. Синдром Сезари (универ- сальная эрит'родермия, сопровож- дающаяся сильнейшим зудом, уве- личением всех групп лимфатичес- ких узлов) является одним из ва- риантов этой стадии. Средняя про- должительность жизни больных в опухолевой стадии составляет около 2,5 лет.
Лечение. Излечение больных с КТКЛ невозможно. Целью терапии являются контроль опухолевого про- цесса и увеличение продолжительнос- ти клинической ремиссии.
При эритематозно-сквамозной ста- дии КТКЛ применяют сильные или сверхсильные наружные кортикосте- роиды и селективную фототерапию. При инфильтративно-бляшечных вы- сыпаниях применяют ПУВА-терапию, топические производные азотистого иприта, фотоферез или электронно-
Рис. 16.50. Инфильтративно-бляшечная стадия грибовидного микоза.
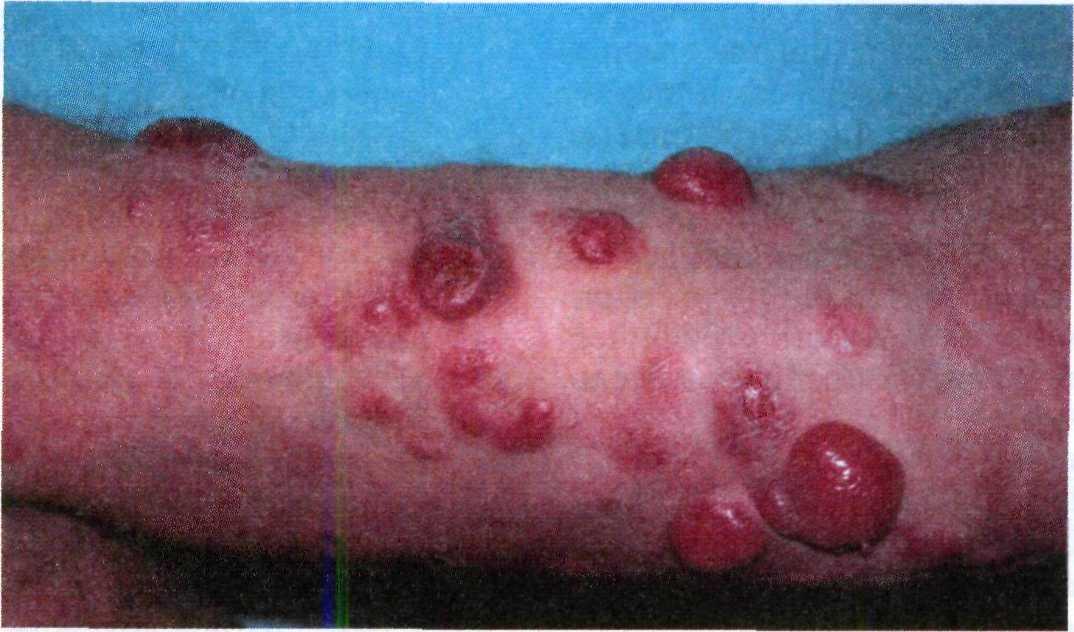
391
лучевую терапию [2, 3, 11]. В терми- нальных стадиях нахначают полихи- миотерапию, т.е. сразу несколько ци- тостатиков из разных групп.
ТЕСТЫ
1.Укажите возрастную категорию боль- пых, для которой характерны геман- гиомы:
а)дети;в) взрослые;
б)подростки; г) старики.
2.Укажите возрастную категорию боль- ных, для которой характерно возник- новение базально-клеточного и плос-коклеточного рака:
а)дети;в) взрослые;
б)подростки; г) старики.
3.К плоским пигментированным опу- холям не относятся:
а)лентиго;
б)мягкие фибромы;
в)поверхностно распространяющий- ся тип меланомы;
г)гистиоцитома;
д)кератоакантома.
4.Из перечисленных методов удаления при множественных крупных себо-рейных кератомах на лице предпо- чтительно применять:
а)электрокоагуляцию;
б)прижигание ферезолсм;
в)криодеструкцию;
г)аппликации 5 % фторурацила;
д)лазерную деструкцию.
5.У пациента 50 лет имеется опухоле- видное образование в области спин- ки носа: возвышающаяся над по- верхностью кожи опухоль диаметром I см красного цвета с кратерообраз- ным углублением в центре, запол- ненным роговыми массами серого цвета. Края опухоли плотноватые, ровные, без телеангиэктазий. Зуд и болезненность отсутствуют. Год на- зад подобный элемент появился на щеке, но самостоятельно регрессиро- вал, оставив небольшой атрофичес- кий рубец. Укажите предположитель- ный диагноз:
а)базалиома;
б)эпидермальная киста;
в)узловая меланома;
г)кератоакантома;
д)себорейная кератома.
6.Различают следующие клинические
формы базально-клеточного рака. кроме:
а)узловой;
б)узелковой;
в)поверхностной;
г)склеродермоподобной;
д) язвенной.
7.Из перечисленных новообразований эпидермиса к предраковым относят- ся:
а)эрозивная лейкоплакия;
б)эпидермальная киста;
в)узловая меланома;
г)актинические кератомы;
д)себорейные кератомы.
8.Малигнизации чаще подвергается:
а)лейкоплакия курильщиков Пап- пейнера;
б)плоская лейкоплакия;
в)веррукозная лейкоплакия;
г)эрозивная лейкоплакия;
д)нее перечисленные.
9.Укажите локализацию, наиболее ха- рактерную для базалиомы:
а)голени;
б)туловище;
в)шея:
г)лицо;
д)волосистая часть головы.
10.Из перечисленных форм базалиомы в плоскоклеточный рак чаще транс- формируется:
а)узловая;г) метатипическая:
б)язвенная; д) кистозная.
в)пигментная;
11.Из перечисленных методов лечения узловой формы базалиомы самуювысокую эффективность имеет:
а)системный прием цитостатиков;
б)лучевая терапия;
в)микроскопически контролируемая хирургия;
г)кюретаж;
д)криодеструкция.
12.Из перечисленных типов плоскокле- точного рака наибольшей малигниза- цией и метастазированием характе-ризуется:
а)узловой;
б)кожный рог;
в)плоскоклеточный рак с экзофит- пым ростом;
г)веррукозный;
д)все перечисленные.
13.У пациентов в возрасте 70 лет с круп- ной плоскоклеточной опухолью, ло-
392
кализованной в области верхнего века, предпочтительно использовать:
а)хирургическое иссечение;
б)криодеструкцию;
и) полихимиотерапию;
г)лучевую терапию;
д)кюретаж.
14.У пациентки 40 лет имеется новооб- разование в области голени, появив- шееся более 2 лет назад, которое час-то травмируется во время сбривания волос: слегка приподнятый коричне- ватый узел диаметром 5 мм; при сжа-тии узла пальцами он слегка втяги- вается внутрь. Укажите предположи- тельный диагноз:
а)эпидермальная киста;
б)меланоцитарный невус;
в)кератома;
г)кератоакантома;
д)дерматофиброма.
15.К меланоцитарным невусам не отно- сятся:
а)невус Спитц;
б)галоневус;
в)невус ILVEN;
г)невус Ито;
д)комедоновый невус.
16.Из перечисленных меланоцитарных невусов наиболее высокий риск трансформации в меланому имеет:
а)внутридермальный невус;
б)невус Беккера;
в)галоневус;
г)диспластический невус;
д)невус Иго.
17.У пациента 47 лет "родинка" в об- ласти правого плеча, существующая более 30 лет, после длительного от- дыха на море стала быстро расти, зу- деть и кровоточить. Элемент слегка возвышается над поверхностью ко- жи, диаметром 1,5 см, неправильной формы, черного цвета в центре и желто-коричневого по периферии; по границе элемента мелкие гемор- рагические корочки. Укажите пред- положительный диагноз:
а)невус Спитц;
б)дерматофиброма;
в)поверхностно распространяющая- ся меланома;
г)поверхностная гемангиома;
д)псориатичеекая бляшка.
18.Укажите преимущественную локали- зацию патологического процессаКТКЛ:
а)роговой слой эпидермиса;
б)базальный слой эпидермиса;
в)эпидермис и сосочковый слой дермы;
г)сетчатый слой дермы и гиподер- ма;
д)лимфатические узлы.
19.Иммунопатологические реакции у больных с КТКЛ главным образом осуществляют:
а)В- и Т-лимфоциты;
б)В-лимфоциты, клетки Лангерган- са, меланоциты;
в)Т-лимфоциты, клетки Лангерган- са, эпителиоциты;
г)фибробласты, эпителиоциты, Т-лимфоциты;
д)плазматические клетки, эпите- лиоциты, В-лимфоциты.
20.Укажите клетки, преимущественнаяпролиферация которых в коже отме- чается при КТКЛ:
а)Т-хелперные лимфоциты;
б)Т-киллерные лимфоциты;
в)В-лимфоциты;
г)клетки Лангсрганса;
д)Т-супрессориые лимфоциты.
Правильные ответы. 1а; 2г; 36; 4в,г; 5г;66; 7а,г; 8г; 9г; Юг; Пв; 12а; 13г; 14д; 15в,д; 16г; 17в; 18в; 19в; 20а.
СПИСОК ЛИТЕРАТУРЫ
Аксель Е.М., Двойрин ВВ., Трапезников Н.Н. Заболеваемость и смертность от злокачественных новообразований на- селения России и некоторых других стран СНГ в 1992 г. — М.: Медицина, 1994.
Ахтямов С.Н., Каламкарян А.А., Заба- нова Е.В. Фотохимиотерапия больных грибовидным микозом // Вести, дер- матол. — 1987. — № 12. — С. 7—12.
Блохин Н.Н., Иереводчикова НИ. Хи- миотерапия опухолевых заболеваний. — М.: Медицина, 1984.
Бутов ЮС. Кожные болезни и инфек- ции, передающиеся половым путем. — М.: Медицина, 2002.
Двойрин В.В., Аксель Е.М., Трапезников Н.Н. Статистика злокачественных но- вообразований в России и некоторых других странах СНГ в 1994 г. — М.: Медицина, 1995.
Трапезников I1.1L, Равен А.С, Яворс- кий В.В., Типшнер Г.Б. Пигментные не-
393
вусы и новообразования кожи. — М.: Медицина, 1976.
Коноплянников А.Г. Электромагнитная гипертермия (СВЧ- и УВЧ-диапазонов) при лечении опухолевых и неопухоле- вых заболеваний // Физ. медицина. — 1991. — № 1.-С. 1-11.
Фшпцпатрик Д., Джонсон Р., Вульф К. и др. Дерматология. — М.: Практика, 1999.
Фрадкин З.С., Зсыуцкий И.Я. Меланома кожи. — Минск: Беларусь, 2000.
К). Ackerman А.В., Milde P. Naming aquired melanocytic nevi. Common and dysplastic, normal or atypical, or Uniia, Miescher, Spitz and Clare ? // Amer. J. Derma - topatlrol. — 1992. — Vol. 14, — P. 447— 453.
Achtyamov S.N., Kalamkaryan A.A., Potap- enko A. Ya. et al. Influence of prospidine on pliototoxic and therapeutic effects of psoralcns applied in treatment of mycosis fungoides. Comparison with the effects of rctinoid tigason // Studia biophys. — 1988. — Vol. 124. — P. 259-273.
Batch СМ., Sober A J., Houghton A.N. et al. Cutaneous melanoma. — St. Louis.: Quality Medical, 1997.
Beham A., Regauer S., Soyer H.P. et al. Keratoacanthoma: a clinically distinct va- riant of well differentiated squamous cell carcinoma // Adv. Antit. Pathol. — 1998.-- Vol. 5.-P. 269-280.
Bell H.K., Rhodes L.E. Bowen's disease — a retrospective review of clinical manage- ment // Clin. Exp. Dermatcil. — 1999. — Vol. 24. - P. 338-339.
Braun-Falco O., Plewig C, Wolff H.H. Dermatology. — Berlin: Springer, 2000. 16. Breslow A. Prognostic factors in the treatment of cutaneous melanoma // J. Cutan. Pathol. - 1979. — Vol. 6. — P. 208- 212.
17. Brown T.J., Friedman J., Levy M.L. The diagnosis and treatment of common birth- marks // Clin. Plast. Surg. — 1998. — Vol. 25. - P. 509-525.
18 Buecher S. Intalesional interferon alpha-2b in the treatment of basal cell carcino- ma // J. Amer. Acad. Dermatol. — 1991. — Vol. 24. - P. 731-734.
Callen J.P., Bickers DR., Moy R.L. Actinic kcratoses // J. Amer. Acad. Dermatol. — 1997. - Vol. 36. - P. 650-653.
Colt RE., Wood M.G., Johnson B.L Use of curcttage and shave excision in office practice. Microscopic confirmation of re- moval // J. Amer. Acad. Dermatol. — 1987. -Vol. 16. - P. 1243—1251.
Cramer S.F. The melanocyte differentia-
tion pathway in spitz nevi // Amer. J. Dcr- mapathol. — 1998. — Vol. 20. — P. 555— 570.
De David M., Orlow S.J., Povost N. et al A study of large congenital melanocytic nevi and associated malignant melanomas: a review of cases in the New York Uni- versity Registry and the world literatu- re // J. Amer. Acad. Dermatol. — 1997. - Vol. 36. — P. 409-416.
Dicker.T.J., Kavanagh СМ., Herd R.M. et al. A rational approach to melanoma follow-up in patients with primary cuta- neous melanoma // Brit. J. Dermatol. — 1999. - Vol. 140. - P. 249-254.
Dinehart S.M., Dodge R., Stanley W.E. el al. Basal cell carcinoma treated with Molis surgery // J. Dermatol. Surg Oncol. — 1992. — Vol. 18. — P. 560—566.
Dinehart S.M., Nelson-Adelsokan P., Cock- erel/ C. et al. Metastatic cutaneous squa- mous cell carcinoma derived from actinic keratosis // Cancer. — 1997. — Vol. 79. - P. 920—923.
Dorey J.L, Blasberg В., Conklin R.J. Oral leukoplakia. Current concepts in diagnosis, management, and malignant potential // Int. J. Dermatol. — 1984. — Vol. 23.— P. 638-642.
Drake L.A., Ceilley R.L, Cornelison R.L et al. Guidelines of care for basal cell carcinoma // J. Amer. Acad. Dermatol. -1992. -Vol. 26. - P. 117-120.
Drake LA., Salasche S.Ceilley R.I. et al. Guidelines of care for nevi: II Non- melanocytic nevi, hamartomas, neoplasms, an potentially malignant lesions // J. Amer Acad. Dermatol. — 1995. — Vol. 32 — P. 1.
Drotet B.A., Esreley N.B., Frieden I.J. He- mangiomas in children // New Engl. J. Med. - 1999. -Vol. 341.-P. 173-181.
Enjo/ras O., Mulliken J.B. Vascular tumors and vascular malformations (new issues) // Adv. Dermatol. — 1997. — Vol. 13 -- P. 375-423.
Friden I.J. Guidelines of care for he- mangiomas of infancy // J. Amer. Acad. Dermatol. — 1997. -Vol. 37. - P. 4.
Garzon M.C., Enjorlas O., Frieden J. Vas- cular tumors and vascular malformations: Evidence for an association // J. Amer. Acad. Dermatol. — 2000. — Vol. 42. — P 275-279.
Gawkrodger D.J. Dermatology. An illus- trated color text. — New York: Churchill Livingstone, 1997.
Gorlin R.J. Nevoid basal cell carcinoma syndrome // Dermatol. Clin. — ]995. — Vol. 13. — P. 113—125.
394
Goldberg L.ff. Basal cell carcinoma // Lancet. - 19%. - Vol. 347. - P. 663- 667.
Golclschmidt H., Breneman J.C., Brene- man D.L. Ionizing radiation therapy in dermatology // J. Amcr. Acad. Derma- tol. - 1994. — Vol. 30. - P. 157—182.
Gray D.T., Suman V., Si/ W.P. Trends in the population-based incidence of squa- motis cell carcinoma of the skin first diagnosed between 1984 and 1992 // Arch. Dermatol. - 1997. — Vol. 133. — P. 735— 740.
Grussedorf-Conen E.I. Anogcnital prema- lignant tumors (including Buschke-Lo- wenstein tumors) // Clin. Dermatol. — 1997. -Vol. 15. — P. 377—388.
39 Happle R. Epidermal nevus syndromes // Senun. Dermatol. — 1995. — Vol. 14. — P. 111-121.
Happle R. What is a nevus? A proposed definition of a common medical term // Dermatology. — 1997. — Vol. 191. — P. 1-5.
HolzJe E. Pigmented lesions as a sign of photodamage // Brit. J. Dermatol. —
1992. -Vol. 127. - P. 48-50.
Hystological tiping of skin tumors. — Ber- lin: Springer- Verlag, 1996.
Jain H.C., Mistier B.K. Familial Becker's nacvus /,/ Int. .1. Dermatol. — 1989. — Vol. 28. - P.' 263-264.
Kawagmhi II., Takeuchi M., Orto II. et at. Adult onset of inflammatory linear verru- cous epidermal nevus // J. Dermatol. — 1999. — Vol. 26. — P. 599—602.
Kirkwnod J.M., Resnick CD., Cote B.F. Efficacy, safety, and risk-benefit analysis of adjuvant intcrferon alpha-2b in mela- noma // Semin. Oncol. — 1997. — Vol. 24. - P. 16S-23S.
Knoell K.A., Nelson K.S., Patterson J.W. Familial multiple blue nevi // J. Amcr. Acad. Dermatol. — 1998. — Vol. 39.— P. 322-325.
Lever W.F., Schaumburg-Lever G. His- topathology of the skin. — Philadelphia: Lippincott, 1997.
/./ J., Ackerman A.B. "Scborrheic kerato- ses" that contain human papillomavirus are condilomata acuminata // Arner. J. Dcr- matopathol. - 1994. - Vol. 16. - P. 398— 405.
Magana-Garcia M., Aekermann A.B. What are nevus cells? // Amer. .1. Derma- topathol. — 1990. - Vol. 12. - P. 93— 192.
Marghooh A.A., Orlow S.J., Kopf AAV. Syndromes associated with melanocy- tic nevi // J. Amer, Acad. Dermatol. —
1993. - Vol. 29. - P. 373-388.
McHardy K.C., Duguid K.P., Jamieson M.J. et al. Illustrated signs in clinical medici- ne. — New York: Churchill Livingstone, 1997.
Miller S.J. Biology of basal cell carcino- ma // J. Amer. Acad. Dermatol. — 1991. — Vol. 24. - P. 1 — 13, 161-175.
Murphy G.F., Mihm M.C. Recognition and evaluation of cytological displasia in acquired melanocyte nevi // Hum. Pathol. - 1999. — Vol. 30. - P. 506- 512.
Ortonne J.-P. Pigmentary changes of the aging skin // Brit. J. Dermatol. — 1990. — Vol. 122. (suppl. 35). — P. 21-28.
Parsons M.E., Russo G., Fucidi L. et al. Multiple glomus tumors // Int. J. Derma- tol. — 1997. — Vol. 36. — P. 894—900.
Pholeau P.G., Santa Cruz DJ. Sebaceous gland neoplasia // J. Cutan. Pathol. — 1984. -Vol. 11. — P. 396-414.
Rowe D.E., Carroll R.J., Day C.L. Prog- nostic factors for local recurrence, metas- tasis, and survival rates in squamous cell carcinoma of the skin, car, and lip. Im- plications for treatment modality selecti- on // J. Amer. Acad. Dermatol. — 1992. — Vol. 26. - P. 976-990.
Rusciani L., Petraglia S., Alotto M. et al. Postsurgical adjuvant therapy for mela- noma. Evaluation of a 3-ycar randomized trial with recombinant interferon-alpha after 3 and 5 years of follow-up // Can- cer. - 1997. --Vol. 79. - P. 2354-2360.
Skender-Kalnenas T.M., English DR., He- enan PJ. Benign mclanocytic lesions: risk markers or precursors of cutaneous mela- noma'.' // J. Amer. Acad. Dermatol. — 1995.-Vol. 33. — P. 1000-1007.
Spiro R.H. Verrucous carcinoma, then and now // Amer. J. Surg. — 1998. — Vol. 176.- P. 393-397.
Torre C, l.osada A., Cruces M. Keratoa- canthoma centrifugum marginatum: treat- ment with intralesional blcomycin // J. Amer. Acad. Dermatol. — 1997. — Vol. 37. - P. 1010-1011.
Torre D. Cryosurgery of basal cell carci- noma // J. Amer. Acad. Dermatol. — 1986. -Vol. 16. — P. 917—929.
Veda S., isoda M., Imayama S. Response of naevus of Ota to Q-switched ruby laser treatment according to lesion colour // Brit. J. Dermatol. — 2000. - Vol. 142. - P. 77-83.
Unis M.E. Short-term intensive 5-fluo- rouracil treatment of actinic kcratoscs /7 Dermatol. Surg. - 1995. - Vol. 21 - P. 162-163.
van de Kerkhof P.C., de Rooij M. Sreijlen
395
P.M. Spontaneous course of hemangio- mas: facts and speculations // Int. .1. Dermatol. - 1998. — Vol. 37. — P. 101 — 102.
Yuspa S.H. The pathogencsis of squamous cell cancer: lessons learned from studies of skin carcinogenesis // J. Dermatol. Sci. - 1998. — Vol. 17. -P. 1-7.
Wick M.R., Swanson P.E. Cutaneous ad- nexal tumors. — Chicago: ASCP press. 1991.
Wirth F.A., Lowitt N. Diagnosis and treat- ment of cutaneous vascular lesions // Amer. Fam. Physician. — 1998 — Vol. 57. — P. 765-773.
WUheiler D.D., Lawrence N., Cox S.E. et al. Long-term efficacy and safety of Jcss- ner's solution and 35 % trichloracctic acid vs 5 % fluorouraci! in the treatment of widespread facial actinic kcratoses // Dermatol. Surg. — 1997. - Vol. 23. - P. 191-196.
Wood M.E. (Вуд М.Э.), Bunn P.A. (Бан 1I.A.) Секреты онкологии и гема- тологии. — М.: Бином, СПб., Невский Диалект, 2001.
Zeff R.A., Freitag A, Grin CM. et al. The immune response in halo nevi // J. Amer. Acad. Dermatol. - 1997. — Vol. 37.- P. 620-624.
Учебное пособие
Сергей Николаевич Ахтямов, Юрий Сергеевич Бутов
ПРАКТИЧЕСКАЯ ДЕРМАТОКОСМЕТОЛОГИЯ
Зав. редакцией Т.П. Осокина Редактор Л. В. Покрасина Художественный редактор С.Л. Андреев Технический редактор Н.А.Биркина Корректор Л.П Колокольцева
ЛР № 010215 от 29.04.97. Сдано в набор 25.06.2003. Подписано к печати 11.08.2003. Формат бумаги 70xl00'/i6. Бумага офс. № I. Гарнитура Тайме. Печать офсетная. Усл.печ.л. 32,50. Усл. кр.-отт. 95,55. Уч.-изд.л. 33,25. Тираж 5000 экз. Заказ № 7590ik-.ii
ГП ордена Трудового Красного Знамени издательство "Медицина". 101990, Москва, Петроверигский пер., 6/8.
Отпечатано с оригинал-макета на Федеральном государ- ственном унитарном предприятии Смоленский полигра- фический комбинат Министерства Российской Федерации по делам печати, телерадиовещания и средств массовых коммуникаций. 214020, Смоленск, ул. Смольянинова, 1.

