
- •Порядок Державної атестації випускників Івано-Франківського державного медичного університету з внутрішніх, професійних та інфекційних захворювань випускників у 2008 році
- •1. Перша частина іспиту - робота з хворим.
- •2. Друга частина іспиту.
- •Медичний ліцензійний іспит крок 2 - загальна лікарська підготовка
- •Практично-орієнтований державний іспит з внутрішніх, професійних та інфекційних захворювань Оцінювання результатів.
- •Практично-орієнтований державний іспит
- •З внутрішніх, професійних та інфекційних захворювань
- •Типова задача діяльності і уміння: робота з хворим
- •Карта первинного огляду хворого
- •Визначення та оцінка біомас-індексу
- •Ситуаційні задачі з невікладного стану
- •II. Визначення тактики і надання екстреної медичної допомоги (ситуаційна задача).
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •1 Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об'єм невідкладної допомоги:
- •2.Об'єм невідкладної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об‘єм невідкладної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2.Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •2. Об’єм екстренної медичної допомоги:
- •III. Оцінювання результатів інструментальних та лабораторних досліджень. Аналіз та оцінка рентгенограми та протоколів променевого (ультразвукового) дослідження.
- •Аналіз та оцінка електрокардіограми.
- •Аналіз та оцінка результатів пікфлоуметрії і комп'ютерної спірографії. Проведення пікфлоуметрії.
- •Аналіз та оцінка результатів лабораторного дослідження сечі:
- •5.1.1. Аналіз та оцінка результатів лабораторного дослідження харкотиння.
- •5.1.2. Аналіз та оцінка результатів ендоскопічного дослідження бронхів:
- •5.2. Аналіз та оцінка результатів дослідження біоптатів тканин, плевральної, асцитичної і синовіальної рідин, кісткового пунктату та проби Манту.
- •5.2.1. Аналіз та оцінка результатів дослідження біоптатів тканин, плевральної, асцитичної і синовіальної рідин, кісткового пунктату:
- •5.2.2. Аналіз та оцінка результатів проби Манту:
- •Правила вимірювання артеріального тиску
- •Класифікація артеріальної гіпертензії за рівнем ат
- •Класифікація рівня ат у відповідності
- •Класифікація артеріальної гіпертензії за ураженням органів-мішеней
- •Рекомендації щодо попередження несприятливих тенденцій розвитку фатальних серцево-судинних подій.
- •Інструкція по користуванню шкалою score
- •Стратифікація ризику при аг
- •Стратифікація ризику при аг за даними Фремінгемького дослідження (сша)
- •Харчові компоненти dash-дієти хворих на аг
- •Метаболічний синдром.
- •Клінічна ситуація 1.
- •Клінічна ситуація 2.
- •Клінічна ситуація 3.
- •Клінічна ситуація 4.
- •Клінічна ситуація 5.
- •Клінічна ситуація 6.
- •Клінічна ситуація 7.
- •Клінічна ситуація 8.
- •К лінічна ситуація 9.
- •Клінічна ситуація 10.
- •Клінічна ситуація 11.
- •Клінічна ситуація 12.
- •Клінічна ситуація 13.
- •Клінічна ситуація 14.
- •Клінічна ситуація 15.
- •Стратифікація ризику при аг
- •Вплив немедикаментозного лікування на рівень сат
- •Дуже високий ризик ускладнень
- •Рецепторів
- •Раптова кардіальна смерть (ркс): рекомендації щодо її профілактики та подолання
- •Діагностика раптової кардіальної смерті:
- •Клінічна систематизація шлуночкових порушень ритму серця
- •Мал. 5. Коротка пробіжка шлуночкових екстрасистол – шлуночкової тахікардії.
- •Доцільність застосування β-адреноблокаторів для запобігання ркс
- •Доцільність застосування кордарону для запобігання ркс
- •Первинна профілактика ркс у хворих, які перенесли інфаркт міокарда з або без серцевої недостатності
- •Профілактика ркс у хворих на синдром Вольфа-Паркінсона-Уайта
- •Синдром подовженого інтервалу q-t (long q-t syndrome-lqts)
- •Рекомендації з профілактики ркс у хворих на синдром Бругада
- •Заходи з елементарнї підтримки життя.
- •Фармакологічна підтримка серцево-легенево-церебпральної реанімації
- •Серцево-легенево-церебральна реанімації не показана і її можна не розпочинати в наступних випадках:
- •VIII. Виконання 3-ї медичної маніпуляції - реєстрація екг та діагностика гострих коронарних синдромів. Методика реєстрації електрокардіограми
- •*Додаткові відведення екг.
- •Еталони відповідей до 3-ї медичної маніпуляції: реєстрація електрокардіограми та діагностика гострих коронарних синдромів.
- •IX. Виконання 4-ї медичної маніпуляції - промивання шлунка або дренаж жовчних шляхів в залежності від клінічної ситуації (за списком №1)
- •Клінічна ситуація 2.
- •Клінічна ситуація 3.
- •Клінічна ситуація 4.
- •Клінічна ситуація 5.
- •Клінічна ситуація 6.
- •Клінічна ситуація 7.
- •Клінічна ситуація 8.
- •Клінічна ситуація 9.
- •Клінічна ситуація 10.
- •X. Виконання 5-ї медичної маніпуляції – промивання кишечника.
- •Клінічна ситуація 1.
- •Клінічна ситуація 2.
- •Клінічна ситуація 3.
- •Клінічна ситуація 4.
- •Клінічна ситуація 5.
- •Клінічна ситуація 6.
- •Клінічна ситуація 7.
- •Клінічна ситуація 8.
- •Клінічна ситуація 9.
- •Клінічна ситуація 10.
- •Список лікарських середників Увага! Студенту необхідно:
- •Список рекомендованої літератури
Еталони відповідей до 3-ї медичної маніпуляції: реєстрація електрокардіограми та діагностика гострих коронарних синдромів.
На підставі аналізу ритму серця (передсердь, шлуночків), послідовності і частоти передсердно-шлуночкових комплексів (або хвиль FF чи ff), форми комплексів QRS, положення сегмента ST (елевація, депресія), конфігурації зубця Т (додатній, від’ємний, ізоелектричний) можна зробити висновок про наявність на електрокардіограмах 1-12 наступного:
1. Хворий А, 63 років: ритм синусовий правильний, не-Q-інфаркт міокарда передньо-перетинково-верхівково-бічних сегментів лівого шлуночка, фаза- рубцювання (див. зображення ЕКГ).
2. Хворий Т, 73 років: ритм синусовий, правильний, гіпертрофія лівого шлуночка, QS-інфаркт міокарда передньо- перитинково- верхвково -бічних сегментів лівого шлунока, гостра фаза (див. зображення ЕКГ).
3. Хворий Н, 69 років: ритм синусовий правильний, перенесений не-Q-інфаркт міокарда передньо-верхівко-бічної стінки лівого шлуночка (див. зображення ЕКГ).
4. Хворий Г, 59 років: ритм синусовий правильний, гіпертрофія лівого шлуночка, QS -інфаркт міокарда передньо-перетинково- верхівково-бічних сегментів лівого шлуночка, підгостра фаза (див. зображення ЕКГ).
5. Хворий В, 52 років: ритм синусовий правильний, Q-інфаркт міокарда нижньої стінки лівого шлуночка, фаза рубцювання (див. зображення ЕКГ).
6. Хворий Х, 49 років: ритм синусовий правильний, гіпертрофія лівого шлуночка, QS-інфаркт міокарда нижньо-бічних сегментів лівого шлуночка, підгостра фаза (див. зображення ЕКГ).
7. Хвора З, 60 років: ритм синусовий правильний, гіпертрофія лівого шлуночка, субендокардіальне пошкодження та ішемія передньо-перетинково-верхівкових сегментів лівого шлуночка, синдром WPW (див. зображення ЕКГ).
8. Хвора Ф, 59 років: ритм синусовий правильний, гіпертрофія лівого шлуночка, QS-інфаркт міокарда передньо- перетинково-верхівково-бічної стінки лівого шлуночка, підгостра фаза, (див. зображення ЕКГ).
9. Хворий М, 62 років: ритм синусовий, правильний, гіпертрофія лівого шлуночка, Q-інфаркт міокарда передньо- перетинково-верхівково-бічних сегментів лівого шлуночка, фаза рубцювання. Повна блокада правої ніжки пучка Гісса (див. зображення ЕКГ).
10. Хвора Ж, 65 років: ритм синусовий, неправильний, шлуночкова екстрасистолія типу бігемінії, кардіосклероз постінфарктний –перенесений QS -інфаркт міокарда передньо-перетинково- верхівково- бічної зони лівого шлуночка (див. зображення ЕКГ).
11. Хворий Д., 66 років: ритм неправильний, фібриляція передсердь з частотою скорочення шлуночків 100-120/хв (див. зображення ЕКГ).
12. Хвора Б., 57 років: ритм несинусовий, неправильний, фібриляція передсердь з частотою скорочення шлуночків 50-55/хв, лівошлуночкова екстрасистола (див. зображення ЕКГ).
IX. Виконання 4-ї медичної маніпуляції - промивання шлунка або дренаж жовчних шляхів в залежності від клінічної ситуації (за списком №1)
Промивання шлунка проводиться з лікувальною та діагностичною метою, для видалення із шлунка недоброякісної їжі, ядів, слизу. При цьому використовують принцип сифона, коли по наповненій рідиною трубці, яка з'єднує дві посудини, відбувається рух рідини в посудину, яка розміщена нижче. Одна посудина – лійка з водою, друга – шлунок. При підйомі лійки рідина буде поступати в шлунок, при опусканні – з шлунка у кухоль (мал. 28, 29, 30, 31).
Промивання шлунка проводять за допомогою товстого шлункового зонда товщиною 10-15 мм, хворий при цьому сидить. Попередньо готують посудину з водою (5-10 л), черпак для набирання води й відро (таз) для промивних вод. Зонд і лійку кип"ятять, а потім лійку вставляють у просвіт зовнішнього кінця зонда. Необхідні також довгий фартух (для лікаря), 2 рушники (для лікаря і хворого).
Необхідно враховувати індивідуальні особливості хворого (ріст, конституцію), тому для введення зонда слід виміряти відстань від різців до пупка, після чого додати відстань однієї долоні - тоді зонд зонд точно попаде в порожнину шлунка. Відстань, на яку слід увести зонд в шлунок можна виміряти ще й так: від мочки вуха до підборіддя і до мечовидного паростка, або дві віддалі від мочки одного вуха до мочки другого вуха і назад.
Хворий сідає в крісло, щільно притиснувшись до його спинки, трохи нахиливши голову вперед. Груди хворого слід закрити простирадлом. Уведення зонда може викликати нудоту і блювання, які він повинен подолати, роблячи ковтальні рухи, глибоко дихаючи через ніс. Лікар стає справа від хворого, який широко розкриває рот і вимовляє звук "а". Швидким рухом лікар вводить зонд за корінь язика, хворий закриває рот і робить декілька ковтальних рухів, після чого слід проштовхнути зонд уздовж по стравоходу. Якщо зонд повертається назад, його, заспокоївши хворого, вводять знову. Якщо ж зонд потрапляє у гортань, пацієнт починає кашляти, задихається, слід негайно вийняти зонд і розпочати процедуру спочатку.
Промивання шлунка з допомогою лійки складається з двох етапів (мал. 25, 26, 27, 28).
Перший етап: тримаючи лійку на рівні колін хворого (лійку трохи нахиляють, щоб не вводити повітря в шлунок), вливають у неї воду й поступово піднімають вище рівня ротової порожнини. При цьому не слід чекати, поки вся вода з лійки потрапить у шлунок, бо в такому разі може засмоктатися й повітря, яке утруднює видалення шлункового вмісту.
Другий етап: коли рівень води досягає горла лійки, її опускають до колін хворого і чекають, коли вона наповниться вмістом шлунка, який виливають у відро (таз) або у велику миску. Потім знову лійку заповнюють водою і починають усе спочатку. Так продовжують доти, допоки вміст, котрий надходить у лійку зі шлунка, не стане чистим. Звично для промивання шлунка використовується 8-10 л води або промивної рідини. Для промивання шлунка у зв’язку з отруєнням кислотами або лугами треба використати теплу кип’ячену воду з домішкою сирого молока (0,5-1л) або білка сирих яєць (2-3).
Промивання шлунка з допомогою шприца Жане.
Процедура уведення у шлунок зонда проводиться як зазначено вище.
Для промивання шлунка у шприц Жане набрати теплої кип’яченої води (з домішкою молока або сирих яєць, якщо хворий спожив кислотний або лужний розчин) і поступово, натискуючи на поршень шприца, уводяь її у шлунок (так, щоб на початок процедури у шлунку було 500-600 мл промивної рідини).
Відтак слід від’єднати шприц і опустити зонд в посудину для промивних вод. Якщо рідина не повертається із шлунка, то тоді вдаються знову до шприца і відсмоктують її поршнем.
Процедуру повторювати (поступово збільшують кількість рідини, що уводиться одномоментно до 1 літра) до отримання чистих промивних вод.
У всіх випадках після закінчення процедури промивання шлунка зонд видаляють через рушник, бо можливий блювотний рефлекс.
Упродовж промивання шлунка необхідно стежити за станом хворого і промивними водами. У разі появи прожилок крові процедуру слід припинити (якщо шлунок промивають з приводу отруєння кислотами, то, не зважаючи на це, процедуру продовжують).
Ослабленим хворим або таким, що є без свідомості промивання шлунка роблять у ліжку. Для цього його кладуть на лівий бік. Щоби промивна рідина не затікала в гортань, трахею та бронхи голову необхідно розмістити низько і також повернути на бік (профілактика бронхо-легеневого аспіраційного синдрому Мендельсона).
Назогастральне промивання шлунка. Проводиться тонким поліуретановим зондом. Змастивши зонд гліцерином його уводять крізь ніздрю по кореню язика, крізь стравохід у шлунок. Якщо одразу це не вдається, то треба обмотати вказівний палець серветкою, увести його в ротоглотку, натиснути ним на корінь язика і поряд з пальцем увести зонд в шлунок. Для полегшення цієї процедури можна використати зонд із стилетом, який треба вилучити із зонда, якщо він досягне половину віддалі до шлунка. Свідченням того, що зонд потрапив у шлунок є вихід крізь його зовнішній отвір шлункового вмісту. Якщо вміст шлунка не виділяється, то слід змінити положення зонда – посунути його вперед або відтягти назад.
До зовнішнього кінця зонда приєднати лійку і провести промивання шлунка. Для тривалішої декомпресії шлунка після його промивання дистальний кінець зонда можна опустити в посудину з промивними водами.
Для промивання шлунка з допомогою назогастрального зонда може бути використана як лійка, так і шприц Жане (або інший шприц).
Назогастральний зонд можна використати і для ентерального харчування. При цьому крізь зонд у шлунок шприцом Жане уводять 1500-2000 мл швидкорозчинної харчової суміші, елементарні дієти (Vivo nex, Flexical, Vivasorb тощо).
Беззондове промивання шлунка.
Коли хворий не може проковтнути зонд, йому дають випити 1-2 л слабого розчину гідрокарбонату натрію або теплої кип’яченої води з невеликою кількістю перманганату калію. Для того, щоб викликати блювання натискують двома пальцями на корінь язика хворого. Таку процедуру повторюють декілька разів.
Якщо промивання шлунка зроблено через декілька годин після харчового отруєння і частина їжі вже попала в кишечник, закінчуючи промивання шлунка, потрібно увести в нього крізь зонд або дати хворому випити розчин сольового проносного (60 мл 25% розчину сульфату магнію).

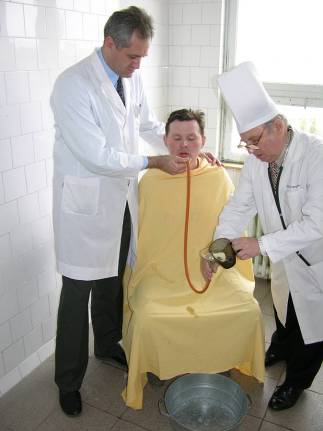
Мал. 29.
Підняття лійки вище рота хворого.
Мал. 28.
Заповнення лійки водою.
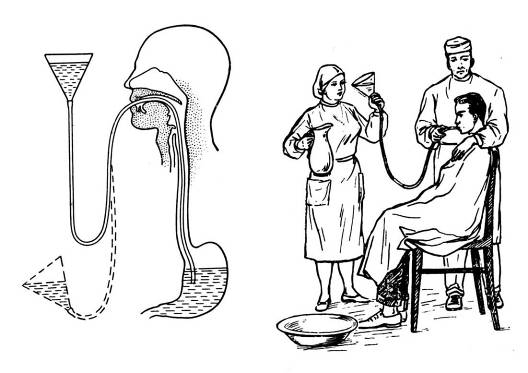
Мал. 31.
Повільне піднімання лійки з водою.
Мал. 30.
Схематичне зображення закону сполучених
посудин (лійка
↔ шлунок хворого).
Після закінчення промивання шлунка знімають лійку чи шприц Жане і швидким рухом крізь рушник виймають зонд. Лійку і зонд ретельно промивають струменем гарячої води.
Зондовий дренаж жовчних шляхів.
1. Спочатку в положенні на правому боці проводять класичне дуоденальне зондування з етапами А, В та С або багатомоментне дуоденальне зондування з етапами: І (холедохус-фаза), ІІ (фаза закриття сфінктера Одді), ІІІ (фаза А-жовчі), ІV (фаза В-жовчі), V (фаза С- жовчі).
Зондування проводять натще серце з використанням тонкого дуоденального зонда з оливою з отворами на дистальному кінці зонда. Уведення зонда проводиться так само, як і товстого зонда для промивання шлунка або тонкого назогастрального зонда для декомпресії шлунка чи ентерального харчування. Воно здійснюється вранці, натщесерце. Олива дуоденального зонда встановлюється в умовах ультразвукового або рентгенологічного дослідження в нисхідній частині 12-палої кишки. Механічне подразнення 12-палої кишки оливою дуоденального зонда сприяє відкриттю замикача Одді і виділенню світло-жовтої жовчі із загальної жовчевої протоки і 12-палої кишки. Це холедохус-фаза. З початком виділення по зонду жовчі, кількість її вимірюється і фіксується на відповідному графіку упродовж всього дослідження.
Після введення крізь зонд у 12-палу кишку подразника, - 40 мл 33 % розчину магнію сульфата, - замикач Одді закривається. Це фаза закритого замикача Одді. Відтак відбувається рефлекторне відкривання замикача Одді і виділення світло-жовтої "А"-жовчі.
Відкриття замикача Люткенса-Мартинова (знаходиться там, де шийка жовчевого міхура переходить у міхурову протоку) характеризується появою темно-коричневої в’язкої міхурової "В"-жовчі.
Закінчується зондування відкриттям замикача Міріцці (розташований у дистальній частині загальної печінкової протоки) і отримання янтарно-жовтої "С"-жовчі.
Для перевірки стану скоротливо-евакуаторної функції жовчного міхура наприкінці дослідження крізь зонд вводиться другий подразник, - 30 мл теплої оливкової олії. Вона викликає повторне скорочення жовчного міура і виділення "В"-жовчі у випадках вираженої гіпотонії жовчного міхура (мал. 29).
Таким чином, багатомоментне дуоденальне зондування дає можливість виділити 5 фаз і діагностувати наступні варіанти дискінезії жовчних шляхів.
Перша фаза або "холедохус"-фаза триває 10-15 хв, упродовж яких крізь зонд отримують 15-20 мл вмісту загалньої жовчевої протоки і 12-палої кишки.
Друга фаза або фаза "закритого замикача Одді" складає 3-6 хв, в цей час крізь вільний (не зв’язаний!) кінець зонда виділення жовчі припиняється. Якщо ж друга фаза вкорочена (1-2 хв), то це вказує на гіпотонію замикача Одді. Якщо ж друга фаза утримується понад 6 хв, то це вказує на гіпертонію замикача Одді.
Третя фаза або фаза "А-жовчі" триває 2-5 хв, упродовж яких виділяється 3-5 мл світло-жовтої жовчі. Вона починається з відкриття замикача Одді і закінчується відкриттям замикача Люткенса-Мартинова. Вкорочення третьої фази вказує на гіпотонію, а видовження - на гіпертонію замикачів Одді і Люткенса-Мартинова.
Четверта фаза або фаза "В-жовчі" починається з момента відкриття замикача Люткенса-Мартинова і появи темно-оливкової В-жовчі, вона закінчується виділенням крізь зонд янтарно-жовтої "С"-жовчі. Тривалість міхурової фази (її ще називають рефелексом Мельтцер-Лайона) залежить від рухової активності жовчного міхура, а кількість отримуваної "В"-жовчі - від його тонуса.
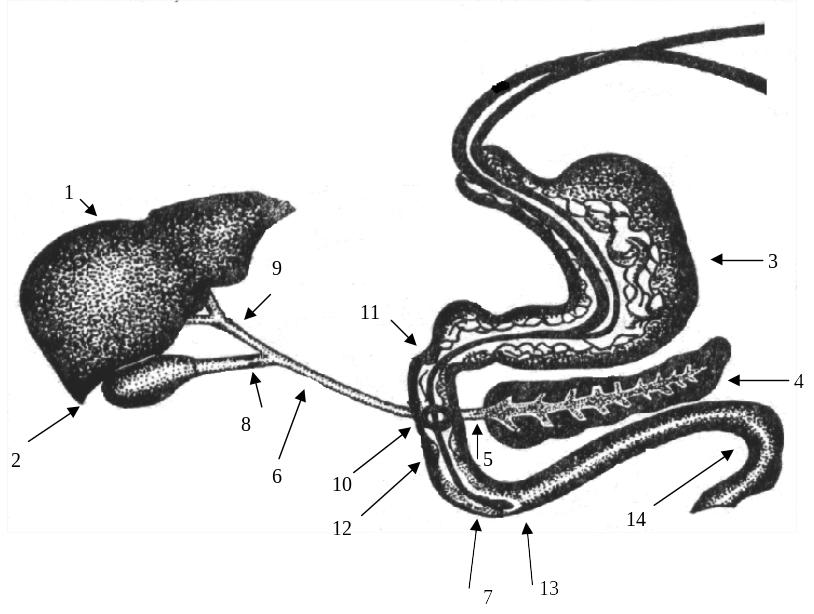
Мал. 32. Розташування органів травної системи і гастродуоденального зонда: 1- печінка, 2 - жовчний міхур, 3 - шлунок, 4 - підшлункова залоза, 5 - головна протока підшлункової залози, 6 - загальна жовчна протока, 7 – олива дуоденального зонда, 8 - замикач Люткенса-Мартинова, 9 - замикач Міріцці, 10 - замикач Одді, 11 - бульбо-дуоденальний замикач, 12 - медіо-дуоденальний замикач Капанджі, 13 - дистальний замикач дванадцятипалої кишки Окснера,14 - Трейцева зв’язка.
У здорових людей фаза "В"-жовчі триває 20-30 хв, упродовж яких отримують 30-50 мл в’язкої темно-коричневої жовчі. У випадку гіперкінетичної дискінезії жовчного міхура "В"-жовч виділяється стійко, поштовхами, упродовж 10-15 хв з колікоподібним болем. В той же час, при гіпокінетичній дискінезії жовчного міхура виділення "В"-жовчі в’яле, з великими перервами, упродовж 60-90 хв, після зондування наступає явне полегшення - зменшується важкість у правому підребір’ї, зникають болеві відчуття.
При наявності гіпертонії жовчного міхура "В"-жовчі мало - 15-20 мл, в той же час при його гіпотонії кількість "В"-жовчі збільшується - до 80-100 мл і більше. При цьому введення другого подразника дає можливість додатково отримати ще певну кількість жовчі, чого не спостерігається в нормі або ж при гіпертонії жовчного міхура.
П’ята фаза або фаза "С"-жовчі триває, зазвичай, 10-20 хв, упродовж яких виділяється 10-30 мл "С"-жовчі. Запізніле виділення "С"-жовчі може пояснюватись гіпертонією замикача Міріцці або ж слабою синтетичною функцією печінки. Швидка поява "С"-жовчі вказує на гіпотонію замикача Міріцці (мал. 33. ).
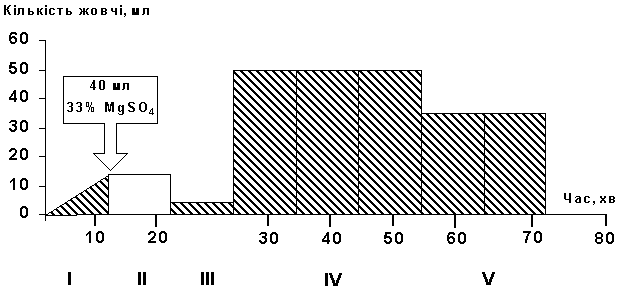
Мал. 33. Графік багатомоментного дуоденального зондування:
I - холедохус-фаза; II - фаза закритого сфінктера Одді; III - фаза А-жовчі; IV - фаза В-жовчі; V - фаза С-жовчі.
У деяких лікарнях з метою кращої ідентифікації фракції жовчі застосовують хроматичне багатомоментне дуоденальне зондування. З цією метою використовують метиленову синьку, 150 мг якої у желатиновій капсулі хворий приймає за 14-15 год до зондування. Барвник метиленовий синій при прийманні всередину в печінці перетворюється у безколірну форму, котра виділяється з жовчем. У жовчному міхурі вона, окислюючись, пертворюється у кольоровий хромоген, який забарвлює "В"-жовч у різні відтінки синьо-зеленого кольору, що дає можливість чітко диференціювати "В"-жовч.
2. Тюбаж треба починати після виділення усіх трьох основних порцій жовчі при класичному зондуванні або п’яти – при багатомоментному зондуванні.
3. Для промивання жовчних шляхів окрім магнію сульфата чи оливої олії використовують мінеральну воду t0 35-450 С в кількості 250-500 мл – трускавецьку, східницьку або Збручанську нафтусю, Моршинську №6 у розведенні 7 або 14 г/л, Горянку (Мізунь), Гуту-2.
Обрану кількість рідини уводять крізь припідняту лійку, надіту на зовнішній кінець дуоденального зонда у 3-4 прийоми (по 100-120 мл), після чого кожний раз проксимальний кінець зонда опускають в посудину для промивних вод.
Процедуру дуоденального дренажа проводять один раз у 5-7 днів на протязі 1-1,5 місяця; після 3-4 тижневої перерви курс тюбажу повторюють.
Беззондовий дренаж (тюбаж) жовчевивідних шляхів.
Для проведення беззондового тюбажа хворого треба вкласти на правий бік на твердому ліжку з півзігнутими колінами та грілкою в ділянці печінки.
Хворому пропонують випити упродовж 30 хвилин малими ковтками один з холінокінетичних засобів – 200мл відвару шипшини або кукурудзяних пипок, 40мл, 25% розчину магнію сульфату, моршинської мінеральної води джерела №6, трускавецької, східницької чи збручанської Нафтусі, Горянки, Гути-2.
Після спожитого холекінетичного засобу хворий "на грілці" на правому боці знаходиться 1,5-2 години.
Беззондовий тюбаж проводять один раз на тиждень, курс лікування – 2-3 місяця.
Ефективне поєднання зондових (один раз на тиждень) і беззондових (два рази на тиждень) тюбажів.
Біліарні дисфункції
Діагностичні критерії дисфункції жовчного міхура (ЖМ)
1. Повторні епізоди помірного або тчжкого болю в надчеревї або в правому підребер”ї тривалістю 20 хвилин ідовше протягом, щонайменше, 3 міс. протягом року, у поєднанні з одним та більше зі наступних ознак:
Нудота, блювання
Ірадіація болю у спину або праву лопатку
Поява болю після прийому їжі
Поява болю у нічний час
2. Порушення функції ЖМ (при УЗД скорочення ЖМ після жовчогінного сніданку менше, ніж на 40%; при дуоденальному зондуванні – послаблення міхурного рефлексу – кількість міхурної жовчі підвищена – до 100-150 мл при нормі 30-60 мл, жовч виділяється повільно, маленькими порціями)
3. Відсутність структурних порушень, що пояснюють наявні симптоми
Діагностичні критерії дисфункції сфінктера Одді (ДСО)
Виділяють 3 типи біліарної та 1 тип панкреатичної дисфункції.
Біліарна дисфункція сфінктера Одді 1 типу (зустрічається у 65-95% хворих)
Напад болю біліарного типу в поєднанні з трьома наступними ознаками:
Підвищення АлАТ і/або ЛФ в 2 і більше разів при дворазових дослідженнях
Затримка відтоку жовчі більше 45 хвилин в ході багатомоментного дуоденального зондування.
Розширення загальної жовчної протоки більше 12 мм
Біліарна дисфункція сфінктера Одді 2 типу(зустрічається у (50-63% хворих)
Напад болю біліарного типу в поєднанні з одним або двома наступними ознаками:
Підвищення АлАТ і/або ЛФ в 2 і більше разів при дворазових дослідженнях.
Затримка відтоку жовчі більше 45 хвилин в ході багатомоментного дуоденального зондування.
Розширення загальної жовчної протоки більше 12 мм.
Біліарна дисфункція сфінктера Одді 3 типу (зустрічається у 12-28% хворих)
Тільки напад болю біліарного типу.
Панкреатичний тип ДСО:
Клініка: подібно біліарній дисфункції першого типу,в поєднанні з панкреатичний тип ДСО може бути представлений класичною картиною панкреатита з гострими болями в епігастральній області та лівому підребер”ї, опоясуючого характеру, з ірадіацією під ліву лопатку; супроводжуватися підвищенням ліпази та амілази сироватки крові. При мінімальних проявах –міліарної дисфункції ІІІ типу – болі носять схожий характер, але не має підйома панкреатичних ферментів, у багатьох пацієнтів дані прояви можуть трактуватися як синдром функціонального абдомінального болю.
Перелік і обсяг медичних послуг обов’язкового асортименту
Діагностика:
Скринінгові методи діагностики:
Загальний білірубін та його фракції - одноразово;
АЛТ, АСТ, ЛФ; ГГТП - одноразово;
Амілаза сечі – одноразово;
УЗД (О) – при необхідності – повторно;
ЕФГДС з оглядом фатерова сосочка;
Уточнюючі методи:
УЗД з оцінкою стану ЖМ (з жовчогінним сніданком – 20 г сорбіту у 100 мл води, характерно збільшення діаметру холедоху після прийому жирної їжі) – одноразово (О);
Багатомоментне дуоденальне зондування (О) - одноразово
Лікування:
З метою нормалізації моторно-евакуаторної функції жовчовивідних шляхів та усунення спазму сфінктера Одді:
Міотропні смазмолітики протягом 1-2 міс.;
Селективні антагоністи Са протягом 1-2 міс.;
При наявності ознак гіпотонії жовчного міхура, “замазки” в ЖМ рекомендовано:
Жовчогінні засоби протягом 2-3 тижнів;
Прокінетики протягом 3-4 тижнів;
Сліпий дуоденальний тюбаж (з сорбітом та ін. жовчогінними речовинами) – 1 раз у 2-3 дні №3-5
Для купування гострих приступів болі внаслідок ДСО:
Міотропні спазмолітики в/м до зменшення вираженого болю;
Холінолітики в/м, в/в
Швидкодіючи нітрати
Антагоністи кальцію
Перелік і обсяг медичних послуг додаткового асортименту
Діагностика:
Амілаза або ліпаза крові – одноразово;
Ендоскопічна ретроградна холангіопанкреатографія (ЕРХПГ) з інтрахоледохеальною манометрією - одноразово;
Проведення морфінно - простигмінового або морфінового тесту – одноразово;
Холесцинтіграфія з 99Тс - одноразово
Лікування:
У пацієнтів з першим типом ДСО доцільне проведення ендоскопічного лікування – сфінктеротомії або сфінктеропластики.
Середня тривалість лікування
Середня тривалість амбулаторного лікування – 4 тижні.
Критерії ефективності лікування
Основні критерії ефективності лікування – зменшення або зникнення симптомів біліарної диспепсії, поліпшення якості життя.
Реабілітація
Слід дотримуватися тривалого режиму харчування з обмеженням жирної, смаженої їжі, рекомендувати часте дробне харчування (стіл №5), виключення алкоголю, газованої води. Хворі є працездатними, але їм рекомендується додержуватись режиму праці та відпочинку, заняття фізкультурою. Забороняється або значно обмежується паління та алкоголь. При повторній появі диспепсичної симптоматики рекомендується терапія „за вимогою” в амбулаторних умовах. Санаторно-курортне лікування при стійкій ремисії (Моршин, Трускавець, Свалява, Кавказські Мінеральні Води, Березовські Мінеральні Води, Миргород, Куяльник).
Клінічна ситуація 1.
Хворий Д., 37 років. Скаржиться на гострий переймоподібний біль у животі, здуття його, затримку газів і стільця. Періоди болю черзгуються з епізодами спокою. З анамнезу відомо, що хворіє на хронічний гастродуоденіт та ентерит. Пульс 136/хв, слабого наповнення, АТ 106/64 мм рт.ст. В легенях- везикулярне дихання, тони серця ослаблені, екстрасистолічна аритмія. Язик сухий. Живіт: на передній черевній стінці синє-багряні плями, що зливаються поміж собою, проглядаються контури розтягнутих кишечних відрізків, перистальтика кишечника відсутня. При рентгендослідженні: позитивні симптоми Клойбера та Кейсі. Хворий оглянутий хірургом, буде переведений у хірургічне відділення.
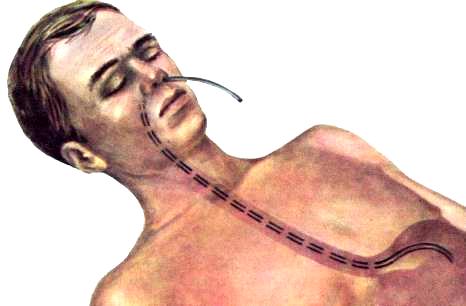
Діагноз: Гостра паралітична кишкова непрохідність.
Виберіть найбільш необхідну в даний момент процедуру і проведіть її:
А. Промивання шлунка товстим зондом.
В. Назогастральне промивання шлунка теплою водою з допомогою тонкого зонда з постійною аспірацією вмісту шлунка і промиванням хлористоводневою кислотою.
С. Беззондове промивання шлунку.
Д. Зондовий дренаж жовчних шляхів.
Е. Беззондовий дренаж жовчних шляхів.
Еталон відповіді: В – назогастральне промивання шлунка теплою водою з допомогою тонкого зонда з постійною аспірацією вмісту шлунка.
