
- •Общая хирургия
- •Вводное занятие. Знакомство с клиникой
- •Антисептика
- •Виды антисептики
- •Асептика
- •Контроль инструментов на скрытую кровь и моющий раствор
- •Обработка поверхностей столов, тумбочек, стен и предметов ухода
- •Стерилизация шприцев
- •Асептика. Обработка рук хирурга перед операцией. Подготовка операционного поля
- •Методика обработки рук новосептом
- •Подготовка операционного поля
- •Общие вопросы обезболивания
- •Основы реаниматологии
- •Кровотечение
- •Переливание крови
- •Определение Rh-фактора крови
- •Препараты и компоненты крови. Кровезаменители
- •Классификация кровезаменителей:
- •3. Препараты для парентерального питания:
- •4. Регуляторы водно-солевого и кислотно-щелочного состояния:
- •Классификация травматического шока.
- •Клиническая картина.
- •Закрытые повреждения головы, груди, живота и органов, расположенных в них.
- •4. Первая медицинская помощь при сотрясении грудной клетки:
- •5. Первая медицинская и первая врачебная помощь при сдавленна грудной клетки, травматической асфиксии:
- •6. Первая медицинская и первая врачебная помощь при ушибе грудной клетки:
- •10. Первая медицинская и первая врачебная помощь при закрытой травме живота и органов забрюшинного пространства:
- •Вывихи. Переломы
- •Вправление вывиха левого плеча по Джанелидзе
- •Лечение переломов
- •6. Техника иммобилизации шиной Дитерихса при переломе бедра:
- •11. Техника приготовления гипсовых бинтов:
- •12. Техника иммобилизации предплечья гипсовой лонгетой при переломе костей предплечья без смещения костных отломков:
- •Хирургическая инфекция. Общие вопросы гнойной хирургической инфекции
- •Остеомиелит. Сепсис
- •III. По клиническому течению:
- •IV. По локализации первичного очага:
- •VI. По клиническим фазам течения:
- •Анаэробная хирургическая инфекция. Сибирская язва. Дифтерия ран
- •Особенности обследования хирургического больного
- •Хроническая специфическая хирургическая инфекция
- •Тема занятия: отморожения. Ожоги
- •Классификация и клиника.
- •Термические ожоги.
- •Ожоговая болезнь.
- •Первая помощь обожженным.
- •Лечение.
- •Химические ожоги. Электротравма
- •Химические ожоги.
- •Электротравма.
- •Поражения от разрядов атмосферного электричества (молнии).
- •Лучевые поражения.
- •Основы трансплантологии. Пластическая хирургия.
- •Преодоление реакции тканевой несовместимости осуществляется по двум путям:
- •Пластическая и восстановительная хирургия.
- •В зависимости от вида пересаживаемой ткани выделяют:
- •1. В зависимости от сроков выполнения:
- •2. В зависимости от характера пластического материала:
- •3. По признаку завершенности:
- •I. Регионарная кожная пластика:
- •II. Отдаленная несвободная кожная пластика:
- •Пластика кожно-жировым лоскутом.
- •Пластика костной ткани.
- •Пластика сухожилий.
- •Пластика сосудов.
- •Пластика нервов.
- •Фасциальная пластика.
- •Пластика хрящевой тканью.
- •III. Эксплантация
- •Омертвения (некрозы, гангрены, язвы, свищи, эмболии, тромбозы, пролежни).
- •2. Осмотр
- •3. Пальпация
- •8. Специальные пробы для оценки нарушения артериального крово-
- •Хирургическая операция. Пред- и после-операционный период.
- •Классификация операций.
- •Критерии операционного риска.
- •Основные задачи предоперационного периода:
- •Основные этапы хирургической операции:
- •Лечение и уход за послеоперационными больными.
- •Опухоли.
- •Техника аноскопии.
- •Техника исследования ректальным зеркалом.
- •Техника ректороманоскопии.
- •Врожденные пороки развития.
- •Формы кпинико-морфологических проявлений впр.
- •Классификация впр.
- •Классификация пороков по анатомо-физиологическому принципу.
- •Диагностика впр:
- •Пути профилактики впр:
- •Паразитарные хирургические заболевания.
- •Цистицеркоз.
- •Аскаридоз.
- •Описторхоз.
- •Хирургические осложнения при тропических паразитарных заболеваниях
- •Поражения легких.
- •Поражения сердца.
- •Поражения селезенки.
- •Поражения желудочно-кишечного тракта
- •Поражения печени.
- •Поражения лимфатической системы.
- •Поражения кожи.
- •Поражения костно-мышечной системы.
Техника аноскопии.
Исследование анального канала и нижнего отдела прямой кишки выполняется с помощью специального инструмента — аноскопа.
Инструмент представляет собой трубку длиной 8-12 см и диаметром до 2 см, с ручкой и абтуратором, имеющим закругленный конец. Перед введением в анальный канал аноскоп и абтуратор, находищийся в просвете его, смазывают вазелином. Чтобы не травмировать слизистую оболочку прямой кишки, абтуратор должен плотно закрывать просвет аноскопической трубки.
Для исследования анального канала на глубину до 3 см от кожно-анальной линии искусственного освещения не требуется. При исследовании глубже 3 см необходимо дополнительное освещение (рефлектор, лампа и др.). Аноскоп удобен для выполнения небольших по объему диагностических манипуляций: осмотр анального канала, взятие биопсии в его зоне, для выполнения лечебных процедур (введение склерозирующих веществ под геморроидальные узлы и в их толщу, коагуляция и смазывание кожи и слизистой оболочки прямой кишки).
Техника исследования ректальным зеркалом.
Этот способ исследования позволяет осмотреть анальный канал и прямую кишку на глубину до 12-14 см.
Ректальное зеркало состоит из двух желобоватых металлических лопастей, раздвигающихся с помощью ручек.
При осмотре с помощью зеркала больному придают плече-локтевое, коленно-локтевое положение, положение на боку или в гинекологическом кресле. Перед введением зеркала его лопасти смазывают вазелином. Вначале осматривают анальный канал в пределах до гребешковой линии, осторожно поворачивая лопасти. Медленно раздвигая бранши и расширяя анальное кольцо на глубину до 2,5 см, удается осмотреть переднюю и заднюю стенки кишки, а затем при повороте на 45° — боковые стенки. Для удаления слизи заранее должны быть приготовлены марлевые тупферы в зажимах Кохера или Микулича.
Необходимо помнить, что исследование часто вызывает неприятные ощущения, связанные с появлением болей, особенно при форсированном расширении сфинктера.
Поэтому в случаях повышенной возбудимости исследуемого или наличии болезненного патологического процесса следует прибегнуть к предварительному обезболиванию.
Техника ректороманоскопии.
Необходимое условие для выполнения ректороманоскопии — подготовка кишечника. Она осуществляется клизмами: накануне осмотра вечером в 21 ч и в 23 ч и в день осмотра в 6 ч и в 8 ч. После отхождения промывных вод в последней порции (после утренней 8-часовой клизмы) не должно быть каловой окраски, т. е. утренние клизмы должны ставиться до чистой воды. После окончания процедуры больному желательно ввести в задний проход резиновую трубку, смазанную вазелином, с которой он должен посидеть на унитазе для стекания оставшихся промывных вод.
Ректоскоп имеет форму трубки диаметром 20 мм для исследования взрослых и длину 20-25-30 см. Трубки (тубусы) ректоскопов снабжены абтураторами, электроподсветкой через понижающий трансформатор и отверстием для подсоединения баллона Ричардсона.
Наиболее физиологичным положением для выполнения ректороманоскопии является коленно-локтевое с упором на левое плечо.
Смазанный вазелином или подсолнечным маслом тубус ректоскопа вводят на глубину 4-5 см по направлению на пупок. Далее абтуратор извлекают, одевают оптику и под контролем глаза ректальный конец ректоскопа продвигают кверху вдоль крестцового изгиба ампулы прямой кишки. На глубине 12 см ректоскоп поворачивается несколько вправо, на глубине 15-20 см тубус отклоняется влево, чтобы пройти в сигмовидную кишку. Исследование нужно проводить медленно, осторожно, вводя инструмент в просвет кишки вращательными движениями.
Иногда осмотр затруднен из-за спазма, в силу чего в поле зрения все время находится слизистая. Спадение стенок кишки устраняют раздуванием воздухом с помощью баллона Ричардсона.
Окончательный и более детальный осмотр производится при извлечении инструмента, лучше вращательными движениями.
Н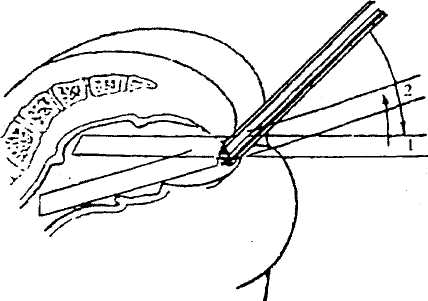 ормальная
слизистая оболочка прямой кишки имеет
розовую, блестящую, гладкую поверхность,
с хорошо просматриваемыми нерасширенными
сосудами (в ампулярном отделе), на
уровне крипт — интенсивно розовую и
красную окраску, напоминая слизистую
оболочку щеки.
ормальная
слизистая оболочка прямой кишки имеет
розовую, блестящую, гладкую поверхность,
с хорошо просматриваемыми нерасширенными
сосудами (в ампулярном отделе), на
уровне крипт — интенсивно розовую и
красную окраску, напоминая слизистую
оболочку щеки.
Ректороманоскопию сочетают с биопсией слизистой оболочки, опухолевидных образований и полипов, поэтому всякий раз следует быть готовым к выполнению ее, имея биопсийные щипцы, а при удалении полипов — электрокаутер, петлю и препараты для остановки возможного кровотечения.
Противопоказаниями к выполнению ректороманоскопии являются:
1) острые воспалительные процессы прямой и ободочной кишок;
2) повышенная кровоточивость слизистой прямой и сигмовидной кишок;
3) сердечная декомпенсация;
4) общее тяжелое состояние больного;
5) сужение просвета анального канала и прямой кишки.
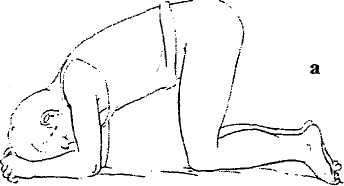
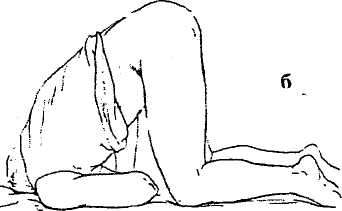
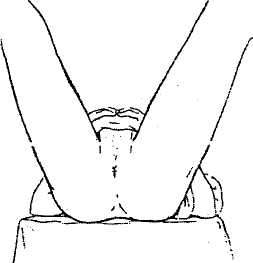
Рис. 7. Схемы позиций больного во время осмотра, аноскопии, ректоскопии:
а) коленно-локтевое положение; б) коленно-плечевое положение; в) положение в гинекологическом кресле.
Биопсия, техника биопсии.
Биопсия (греч. bios жизнь + opsis зрительное восприятие, зрение) — прижизненное иссечение тканей или органов для микроскопического исследования с диагностической целью. Биопсия позволяет с большой точностью распознать патологический процесс, а также определить клинически неясные, например, начальные стадии новообразования, различные по форме и этиологии воспалительные, гиперпластические и неопластические процессы.
Материал для биопсии при правильной и своевременной фиксации не имеет изменений, связанных с аутолизом, что позволяет применять чисто химические, гистоэнзимологические, иммунофлюоресцентные, электронномикроскопические методы, выявляющие тонкие изменения в органах.
Удаляемый при хирургических операциях материал подлежит обязательному гистологическому исследованию с целью уточнения дооперационного клинического диагноза.
Особенно широко биопсия применяется в онкологии, где она является одним из ведущих методов диагностики. Биопсия позволяет определить характер опухоли, ее гистогенез, степень анаплазии клеток, на основании чего дается заключение о степени злокачественности опухоли и выбирается наиболее целесообразный метод лечения.
В современных условиях недопустимо лечение больного со злокачественной опухолью без предварительного морфологического исследования ее. Нередко выполняется срочная (экстренная) биопсия во время операции, что определяет степень радикальности хирургического вмешательства. Исследование операционного материала позволяет установить, удален ли очаг целиком или в пределах пораженных тканей, выяснить состояние регинарных лимфатических узлов и др.
Наиболее благоприятен для исследования материал, полученный при инцизионной биопсии, так как кусочек ткани достаточно большой величины иссекается из наиболее характерного места.
При транспортировке материала в патолого-анатомическую лабораторию необходимо предохранить его от высушивания, загнивания, замораживания, так как это деформирует ткани и не позволяет произвести полноценное гистологическое исследование. Особенно бережно следует относиться к материалу, полученному при пункционной (аспирационной) трепанобиопсии, когда получают очень маленький кусочек ткани.
При соблюдении всех технических условий диагностика патологического процесса не всегда легка из-за разнообразия промежуточных состояний. Большие трудности представляет распознавание начальных признаков малигнизации доброкачественной опухоли, гистогенеза резко анаплазированных опухолей, начала системных заболеваний крови.
Получение необходимого материала для морфологического исследования может осуществляться различными способами, в связи с чем различают биопсию: инцизионную, пункционную и аспирационную.
При инцизионной биопсии ткань для гистологического исследования удаляется хирургическим путем. Инцизионная биопсия называется тотальной, если с помощью скальпеля, электроножа или специального инструмента типа конхотома для исследования удаляется весь патологический очаг.
Проведение инцизионной биопсии требует соблюдения определенных правил. Полагается иссекать кусочек, захватывая патологическую и неизмененную ткань. Нецелесообразно брать на исследование ткани из некротизированного участка (язвы, опухоли). Небольшие поверхностные образования иссекаются полностью, а образовавшийся дефект ушивается. После иссечения кусочка ткани при подозрении на злокачественную опухоль место иссечения подвергается электрокоагуляции или обрабатывается 96% спиртом.
Бережное отношение к тканям, минимальная травматизация их за счет сжатия, раздавливания или растяжения — обязательные условия правильно проводимой биопсии.
Иссеченный кусочек ткани для гистологического исследования погружается в фиксирующий раствор (свежеприготовленный раствор формалина в соотношении 1 часть формалина на 4-5 частей воды).
Пункционная биопсия выполняется с помощью специальных (диаметром до 2-3 мм) или обычных (диаметром до 1 мм) инъекционных игл, троакаров. Иглой добывается столбик ткани из патологического очага, который и подвергается гистологическому исследованию.
Для пункционной биопсии плотных образований (костей, хрящей) используют специальные трепаны, почему и метод получил название трепанобиопсии.
Основное условие правильного выполнения пункционной биопсии — точное определение доступа к патологическому очагу.
Получение необходимого материала для гисто- или цитологического исследования из полых органов или полостей тела через иглу шприца или специальными инструментами называется аспирационной биопсией.
Аспирационная биопсия дает возможность получить материал из полости матки, из желудка (при зондировании их), из плевральных или брюшной полостей и т. п. Биопсия может выполняться при эндоскопическом исследовании (фиброгастроскопии, ректороманоскопии и др.) с помощью специальных инструментов.
Инструкция по заполнению извещения
1. Извещение высылается в трехдневный срок после его заполнения в онкологическое учреждение, обслуживающее население данной территории.
2. Извещение составляется всеми врачами общей и специальной лечебной сети на больных с впервые в жизни установленным диагнозом злокачественного новообразования, в т.ч. на больных, выявленных при целевых и периодических профосмотрах, медицинском освидетельствовании, при обследовании в стационаре, во время операции, на вскрытии и т.д.
3. Кодирование извещений производится только в онкологических учреждениях. При заполнении пунктов в соответствующих квадратах которых стоит цифра, нужный признак отмечается знаком, например: на больных с заболеваниями, подозрительными на рак (клин. гр. 1-а), и с предопухолевыми заболеваниями (клин, гр. 1-6) извещения не составляются.
4. В извещениях следует разборчиво заполнить все пункты. Записи не должны перекрывать квадраты, предназначенные для кодирования сведений.
5. П.п. 1, 5, 8, 9 и 11 заполняются в соответствии с примечанием на лицевой стороне.
6. В строке «дата обращения» указывается число, месяц и год, когда больной впервые обратился по поводу данного заболевания, независимо от того, в каком лечебном учреждении он был обследован.
7. В п. 4 указывается основная профессия, которой больной отдал большую часть своей трудовой жизни. Если больной к моменту заполнения извещения находится на пенсии, следует указать, кем он работал раньше.
8. В п.п. 6 и 7 отмечается адрес постоянного (не временного) места жительства больного.
9. Ко II клин. группе относятся больные, которые по степени распространения опухоли подлежат специальному лечению, независимо от того, отказываются ли они от него или имеют общие противопоказания. К IV клин, группе относятся больные с далеко зашедшими формами заболевания, у которых специальное лечение уже невозможно.
10. В п. 11 следует подчеркнуть каждый из перечисленных методов исследования, с помощью которых у больного был установлен диагноз.
11. В п. 12 указывается лечебное учреждение, в которое больной направлен для обследования или лечения. В извещениях не госпитализируемых больных II клин. группы указывается соответствующая причина (наличие общих противопоказаний, отказ от лечения и др.)
Критерии распределения на клинические группы онкологических
БОЛЬНЫХ, НАХОДЯЩИХСЯ НА ДИСПАНСЕРНОМ УЧЕТЕ.
Группа 1а — больные с заболеваниями, подозрительными на злокачественное новообразование.
Группа 16 — больные с предопухолевыми заболеваниями.
Группа П — больные со злокачественными опухолями, подлежащие специальному лечению.
Группа Па — больные со. злокачественными опухолями, подлежащие радикальному лечению.
Группа Ш — практически здоровые, получившие лечение по поводу злокачественной опухоли, без рецидива и метастазов.
Группа IV — больные со злокачественными опухолями в запущенной стадии болезни, подлежащие симптоматическому или паллиативному лечению.
