
- •Часть 2 под редакцией
- •Иркутск
- •В. А. Кубышкин;
- •Клинические лекции по хирургии
- •Часть 2
- •664003, Г. Иркутск, бульвар Гагарина, 36; тел. (3952) 24–14–36.
- •Оглавление
- •Заболевания щитовидной железы в. А. Белобородов
- •Оценка тяжести тиреотоксикоза
- •Классификация тиреотоксикоза по степени тяжести
- •Классификация по степени увеличения щж
- •Классификация зоба (воз, 1994)
- •Токсический зоб
- •Узловой эутиреоидный зоб
- •Тиреоидиты
- •Клинические проявления тиреотоксикоза и гипотиреоза
- •Литература
- •Заболевания молочной железы а. В. Щербатых
- •Дисгормональные заболевания молочной железы
- •Этиология и патогенез
- •Мастодиния
- •Фиброзная мастопатия
- •Дифференциальный диагноз заболеваний молочной железы
- •Протокол ультразвукового исследования молочных желез
- •Комплексное лечение больных мастопатией
- •Хронический мастит
- •Трещины сосков
- •Как провести самообследование молочной железы?
- •Литература
- •Нагноительные заболевания легких е. Г. Григорьев Острый абсцесс и гангрена легкого
- •Классификация
- •Этиология и патогенез
- •Клиника и диагностика
- •Инструментальная диагностика
- •Дифференциальная диагностика
- •Осложнения
- •Лечение
- •Хирургическое лечение
- •Хронический абсцесс легкого
- •Клиника
- •Инструментальная диагностика
- •Лечение
- •Бронхоэктатическая болезнь
- •Этиология
- •Классификация бронхоэктазий
- •Осложнения
- •Диагностика
- •Инструментальная диагностика
- •Дифференциальный диагноз
- •Лечение
- •Хроническая эмпиема плевры
- •Литература
- •Врожденные и приобретенные пороки сердца ю. В. Желтовский
- •Недостаточность митрального клапана
- •Пороки трехстворчатого клапана
- •Многоклапанные пороки
- •Литература
- •Рубцовые стриктуры пищевода м. Б. Скворцов
- •История вопроса
- •I. По локализации:
- •II. По протяженности:
- •Клиника
- •Диагностика
- •Лечение рсп
- •Хирургическое лечение рубцовых сужений пищевода (рис. 5-10)
- •Иллюстрации р ис. 1. Рентгенограмма пищевода. Длинная стриктура грудного отд. Пищевода.
- •Литература
- •Хронический панкреатит с. П. Чикотеев
- •Диагностика
- •Клиника
- •Ультразвуковая диагностика хронических панкреатитов
- •Ультразвуковые признаки хп
- •Данные компьютерной томографии при хп
- •Эрхпг в диагностике хронического панкреатита
- •Эндоскопическое исследование
- •Непрямые
- •Тесты на выявление стеатореи
- •Литература
- •Хирургическое лечение хронического панкреатита с. П. Чикотеев
- •III. Паллиативные операции:
- •IV. Эндоскопические вмешательства на поджелудочной железе и ее протоках.
- •V. Закрытые хирургические вмешательства, выполняемые под контролем узи и кт.
- •Литература
- •Неспецифический язвенный колит а. А. Реут
- •Эпидемиология
- •Этиология и патогенез
- •Клиника
- •Классификация
- •Диагностика и дифференциальная диагностика
- •Клиническое течение
- •Лечение
- •Прогноз
- •Литература
- •Боль и Острый живот с позиций врача общей практики к. А. Апарцин
- •Неопухолевые заболевания прямой кишки с. М. Кузнецов
- •Особенности обследования проктологических больных
- •Острый и хронический геморрой
- •Н. П. Лужнов
- •Клиника
- •Литература
- •Заболевания вен ю. А. Бельков, а. Г. Макеев Острые тромбозы системы нижней полой вены
- •Варикозная болезнь нижних конечностей Введение
- •Основы анатомии венозной системы нижних конечностей
- •Гемодинамические механизмы хвн при варикозной болезни
- •Классификация хронической венозной недостаточности при варикозной болезни
- •Диагностика Клиническая диагностика
- •Инструментальная диагностика варикозной болезни
- •Лечение
- •Эластическая компрессионная терапия
- •Топические средства
- •Фармакотерапия
- •Склеротерапия
- •Показания к применению различных концентраций склерозирующих веществ
- •Хирургическое лечение варикозной болезни
- •Литература
- •Окклюзионно-стенотические заболевания терминального отдела брюшной аорты и магистральных артерий нижних конечностей (ю. А. Бельков, а. Г. Макеев, с. А. Кыштымов)
- •Анатомия брюшного отдела аорты и магистральных артерий нижних конечностей
- •Отдаленные результаты
- •Международная статистическая классификация болезней и проблем, связанных со здоровьем (десятый пересмотр)
- •Болезни системы кровообращения
- •Литература
- •Сведения об авторах
- •Чикотеев Сергей Павлович – Заслуженный деятель науки рф, профессор кафедры госпитальной хирургии Иркутского государственного медицинского университета.
Острый и хронический геморрой
Одно из наиболее часто встречающихся хирургических заболеваний. В основном эта патология встречается у мужчин в возрасте 30–50 лет. Женщины страдают геморроем в 3–7 раз реже. На фоне геморроя часто развиваются такие самостоятельные заболевания прямой кишки, как трещина заднего прохода, парапроктиты.
В возникновении геморроя выделяют предрасполагающие причины – наследственные и врожденные факторы: дистопия кавернозных тел, врожденная слабость сосудистой стенки и. д., и производящие – это запоры, повышение внутрибрюшного давления при этом, беременность, роды, тяжелый физический труд, надсадный кашель при хронических неспецифических заболеваниях легких, затрудненное мочеиспускание при различной патологии моче-выделительной системы.
Вторичный геморрой быть следствием другого заболевания (цирроз печени, портальная гипертензия, гипертоническая болезнь, опухоль малого таза и др.). В таких случаях геморрой лечится только консервативными средствами и не требует хирургического вмешательства.
Классификация геморроя
1 стадия: геморройдальные узлы не выпадают.
2 стадия: геморройдальные узлы выпадают при натуживании и вправляются самостоятельно.
3 стадия: геморройдальные узлы выпадают и требуют ручного вправления.
4 стадия: геморройдальные узлы выпадают в покое и не вправляются или снова выпадают сразу после вправления.
В основе развития геморроя лежит нарушение оттока крови по венулам от кавернозных телец, располагающихся в стенке прямой кишки на 3, 7, 11 часах. Эти кавернозные тела и являются субстратом геморроидального узла. Пещеристое тело заполняется кровью непосредственно из артериального русла. Поэтому при повреждении стенки кавернозного тела выделяется именно алая, артериальная кровь (рис. 2).
При обсуждении вопросов диагностики геморроя подчеркивается, что первым и основным признаком этого заболевания является кровотечение при дефекации. Кровоточат в основном внутренние геморроидальные узлы, так как их повреждение каловыми массами при дефекации бывает гораздо чаще, чем наружных. Следует подчеркнуть, что для геморроя характерно кровотечение в конце акта дефекации. Кровь при геморрое ярко алого цвета. Количество выделяемой крови варьирует в значительных пределах. Кровотечение иногда бывает в виде брызжущей струи, что является патогномоничным для внутреннего геморроя. У части больных кровь обильно или скудно, в виде капель, покрывает каловые массы, остается на туалетной бумаге.
При прогрессировании процесса акт дефекации начинает сопровождаться болью, что связано с развивающимся воспалением травмированных геморроидальных узлов. Боль, как правило, возникает в середине акта дефекации, сопровождается кровотечением, после дефекации самостоятельно проходит.
Б олее
чем у 20 % больных отмечается выпадение
геморроидальны узлов через анальное
кольцо. Это сопровождается анальным
зудом, выделением слизи.
олее
чем у 20 % больных отмечается выпадение
геморроидальны узлов через анальное
кольцо. Это сопровождается анальным
зудом, выделением слизи.
При расспросе по органам и системам особое внимание обращается на уровень артериального давления больного, состояние гепотобилиарной системы. При изучении анамнеза заболевания выявляются частота стула, наличие или отсутствие запоров, зависимость проявлений от приема острой или пряной пищи, алкоголя. Акцентируется внимание на то, что последнее часто приводит к обострению заболевания.
При воспалении геморроидальных узлов (острый геморрой – это чаще всего тромбоз или реже ущемление) больные, как правило, жалуются на резкие постоянные боли, усиливающиеся во время дефекации, выпадение воспаленных узлов через анальное кольцо. Вправление узлов крайне болезненно и практически невозможно. Здесь первичным является серозно-инфильтративное воспаление промежуточной ткани узлов, вызывающее резкий отек перианальных тканей узлов. Выпадение воспаленных узлов является вторичным. Следует подчеркнуть, что сведения из истории заболевания позволяют определить характер болезни, периодичность ее течения, эффективность проводимого ранее лечения.
При изучении истории жизни обращается внимание на факты, которые могли способствовать возникновению геморроя: физические нагрузки, наличие геморроя у близких родственников. У женщин – число беременностей, родов, их течение. Особенно важно уточнить, не было ли у больного желтух, заболеваний печени.
При объективном обследовании обращается внимание на состояние подкожных вен нижних конечностей и передней брюшной стенки. Производится пальпаторное исследование живота, исследуется состояние печени, отделов толстой кишки.
Исследование локального статуса проводится в эндоскопическом кабинете. Осмотр анальной области производится в положении больного сидя "на корточках". Обращается внимание на наличие наружных геморроидальных узлов, их количество, форму, на состояние кожи анальной области. При натуживании больного в ряде случаев удается увидеть внутренние узлы, слизистую оболочку прямой кишки, границу между наружными и внутренними узлами. Анальная область осматривается и в колено-локтевом положении. При этом растягивается перианальная кожная складка. Этот прием позволяет обнаружить трещину заднего прохода, которая чаще всего локализуется в области задней спайки.
Пальцевое исследование. Это исследование позволяет диагностировать рак прямой кишки, который может протекать под флагом "геморроя" или сопутствовать ему. Следует отметить, что в период воспаления геморроидальных узлов пальцевое исследование является единственным методом исследования, так как инструментальные методы крайне болезненны, а порой невозможны из-за выраженного отека тканей ануса. При пальцевом исследовании обращается внимание на тонус сфинктера прямой кишки (при анальной трещине он очень высокий), на эластичность стенок кишки, болезненность какой-либо стенки, ее инфильтрацию, на наличие патологических образований в просвете кишки, наличие складчатости слизистой анального канала, цвет кала, возможные следы крови на перчатке.
При анаскопии и ректоскопии обращается внимание на типичное расположение геморроидальных узлов (3, 7, 11 часов).
Из лабораторных исследований важное значение придается анализу крови больного (показатели красной крови, анемия).
Для исключения сопутствующей патологии предусматривается проведение колоноскопии, ирригоскопии. Последнее исследование должно быть обязательным, если при обследовании нижних отделов сигмовидной и прямой кишки не получено убедительных данных за геморрой, или не найден источник кровотечения при явлениях анемии.
Дифференциальный диагноз при геморрое проводится по основным клиническим признакам.
При наличии крови в канале дифференциальный диагноз проводится с раком прямой кишки, а анальной трещиной, хроническим парапроктитом. При болях в анальной области – с трещиной заднего прохода, острым парапроктитом, проктитом. При зуде в области заднего прохода – со свищами прямой кишки, кандиломатозом анальной области.
При проведении дифференциального диагноза необходимо подчеркнуть, что в большинстве случаев он основан на оценке характера кровотечения, результатах осмотра и инструментального обследования анальной области и прямой кишки. Проведение дифференциального диагноза преследует цель более широкого изучения основной патологии прямой кишки, закрепления навыков в оценке жалоб больного, анамнеза болезни и объективных данных.
Особое внимание при проведении дифференциального диагноза обращается на трещины заднего прохода.
Трещина заднего прохода возникает на фоне геморроя почти у 50 % больных. Она характеризуется сильным болевым синдромом, возникающим во время дефекации и длительно сохраняющимся после него. Причиной столь длительного сохранения болей ряд авторов считает постоянное раздражение нервных окончаний, обнаженных в трещине. Другие хирурги болевой синдром объясняют стойким невритом, который вызывает через кору головного мозга стойкий патологический рефлекс, обусловливающий постоянный спазм сфинктера, что в свою очередь усиливает боль, то есть создает прочный круг, способствующий усугублению течения болезни. Вторым частым симптомом трещины заднего прохода является кровотечение. Оно незначительно и, как правило, предшествует акту дефекации. Из-за сильных болей больные искусственно задерживают стул, что способствует формированию твердых каловых масс, травмирующих слизистую оболочку, что также ухудшает состояние больного.
Диагностика анальной трещины основана на осмотре анальной области путем умеренного растяжения анальной складки. Трещина заднего прохода чаще всего локализуется на задней стенке прямой кишки.
Течение анальных трещин, как правило, хроническое. Они могут осложнятся пектинозом заднего прохода (развитие подкожного фиброзного кольца на месте подкожной порции наружного сфинктера вследствии длительного спазма его), задним перианальным абсцессом с последующим образованием прямокишечного свища.
Одно из частых осложнений геморроя – острый паропроктит, возникновение острых нагноительных процессов в параректальной клетчатке.
Показания к оперативному лечению геморроя:
Анемизация больного (необильные, но частые кровотечения).
Обильные кровотечения.
Осложненный геморрой.
Противопоказаниями к операции при геморрое является наличие цирроза печени, портальной гипертензии, гипертонической болезни, опухоли малого таза, так как геморроидэктомия может привести к обострению этих заболеваний. Геморроидальные узлы при таких состояниях являются как бы " естественными клапанами", через которые сбрасывается кровь, что стабилизирует состояние больного.
В настоящее время известно более 324 способов операций наибольшее распространение при хирургическом лечении геморроя имеют различные модификации операции Миллигана-Моргана. Смысл этой операции: удаляются 3 основных узла на 3,7,11 часах с обязательным выделением и перевязкой "сосудистой ножки", питающей узел. Особое внимание уделяется тому, что удалять более 3 узлов нельзя. При расширении объема операции вероятность развития рубцовой структуры заднего прохода возрастает, а радикальность операции при этом не увеличивается.
При консервативном лечении геморроя обращается внимание на важность тщательного водного туалета анальной области. Больной должен подмываться теплой водой после каждого акта дефекации. Большое значение имеет регуляция стула: кал должен быть всегда мягким, дефекация свободной, без напряжения, стул не менее одного раза в сутки. В этой связи диета должна быть у таких больных богатой продуктами растительного происхождения (хорошо размягчает стул свекла, инжир, чернослив, морковь). На ночь больным геморроем рекомендуется ректальные свечи со спазмолитиками и обезболивающими средствами.
Свои особенности имеются при лечении тромбоза геморроидальных узлов или их ущемлении. В этом состоянии предпочтение следует отдавать консервативным мероприятиям и только после стихания острых явлений выполнить операцию. В нашей клинике при остром геморрое применяется активная тактика выполняется тромбэктомия, дающая возможность полностью вылечить больного от геморроя. При этой операции наряду с удаление тромбов разрушаются все кавернозные тела, практически бескровно. Некоторые авторы предлагают перед операцией прошивать и перевязывать сосуды во избежании тромбэмболии.
Комплекс лечебных мероприятий при тромбозе геморроидальных узлов включает покой, щадящую диету, разжижение стула (слабительные средства), противовоспалительные препараты (реопирин, аспирин, анальгин), обезболивание (анальгин, параректальные новокаиновые блокады, ректальные свечи с анальгетиками и спазмолитиками), сидячие теплые ванночки со слабым раствором перманганата калия, антикоагулянты. Хороший терапевтический эффект от применения свечей с гепарином и протеолитическими ферментами (трипсином, химотрипсином).
Острый геморрой лечится только в хирургическом стационаре, где имеется возможность контролировать свертывающую систему крови.
Кроме хирургических методов лечения геморроя в настоящее время применяются: склеротерапия, инфракрасная фотокоагуляция узлов, лазерная коагуляция и применение латексных колец. Эти методы приемлемы в 1–2 стадии и не всегда эффективны и у нас мало применимы.
Инъекции склерозирующих веществ проводятся при хроническом геморрое, проявляющемся только кровотечениями без выпадения геморроидальных узлов. Этот вид лечения противопоказан при заболеваниях предстательной железы и гипертонической болезни, при которой, если нет выраженной анемии, такие кровотечения являются как бы доминирующими. Инъекции склерозирующих веществ не производятся при инфекционных заболеваниях, воспалительных изменениях в стенках заднепроходного канала и слизистой оболочки прямой кишки. Стремление некоторых проктологов заменить склерозирующей терапией почти весь арсенал средств лечения геморроя, причем в любой его стадии, неверно.
Склерозирующая терапия выполняется после очистительной подготовки кишечника с помощью клизм без анестезии в коленолоктевом положении больного (или на гинекологическом кресле на спине). Аноскопом или ректальным зеркалом визуализируется внутренний геморроидальный узел. С помощью шприца, наполненного склерозирующей смесью, и длиной иглы в верхушку узла на глубину до 1,5 см вводится 1,5–2 мл раствора. Одновременно при проведении склерозирующей терапии обрабатывается не более 3 узлов. Повторные инъекции проводятся через 1–2 недели. После введения склерозирующего вещества назначается щадящая диета, вазелиновое масло по 30 г два раза в день и свечи с анестезином, новокаином. Инъекции склерозирующих препаратов можно производить в амбулаторных условиях.
В этих случаях за больными необходимо наблюдение и повторные осмотры через каждые 3-4 дня, так как возможны воспалительные осложнения.
Инфракрасная фото и лазерная коагуляция направлены на прекращение сосудистого притока в зону кавернозных тел, после расширения прямой кишки зеркалом под контролем глаза обрабатывается 3–4 сосудистые притока над узлом.
Применение латексных колец предполагает их наложение с помощью специального приспособления на ножку узла, для последующего его некроза и облитерации сосудов (рецидив заболевания достигает 80 %).
Анальные трещины
Клиника представлена в дифференциальной диагностике с геморроем.
Следует отметить, что чаще всего данная патология встречается у спортсменов, занимающихся волейболом и велосипедным спортом. Главным этиологическим моментом является травматизация слизистой анального канала в зонах с генетически обусловленной «слабостью» (передняя и задняя переходные складки, где происходит замыкание первичной кишечной трубки). При гистологических исследованиях находят выраженные дистрофические изменения нервных подслизистых окончаний, что и обуславливает трофические растройства, ведущие к формированию хронических трещин.
Для лечения анальных трещин используется множество различных методик: пресакральным новокаиновые блокады 0,25 % раствором по А. В. Вишневскому, инъекции непосредственно под трещину спиртновокаинового раствора по А. А. Аминеву, масляно-анестетических растворов, гидрокортизона с новокаином и др. Цель такого лечения состоит в прерывании болевых ощущений и в воздействии на репаративные процессы в ране. К сожалению, большая часть этих методов имеет недостатки. Так, при введении спиртновокаинового растворав и масляного анестетика могут наблюдаться частичные некрозы в месте инъекции. Чаще всего из предложенных методов используется под трещину 25-50 мг гидрокортизона в 3-4 мл 0,5-1 % раствора новокаина. Курс лечения состоит из 2-3 инъекций с интервалом в 2–3 дня. Побочного действия такие инъекции, как правило, не вызывают. Эта манипуляция практически безболезненна и дает хороший эффект, снимает болевой компонент и способствует стиханию острого воспалительного процесса в области трещины. В благоприятных случаях инъекционная терапия способствует снижению болевых ощущений уже в течение первой недели лечения, но полное заживление происходит значительно позже – через 1,5–2 месяца от начала консервативного лечения. Обычно лечение по приведенной схеме требует освобождения от работы и службы только на несколько дней, до прекращения острых болей в заднем проходе. В нашей клинике, наряду с применением вышеописанных методик, широко применяется введение под трещину «аллопланта», эфективного гомобиостимулятора, получаемого из сухожилия трупного материала и подвергнутого специальной обработке по методике разработанной Мулдашевым Ю. М.
Оперативное лечение трещин заднего прохода предпринимается при хроническом их течение, когда патологический процесс превращается в незаживающую, окруженную рубцом, язву со "сторожевым" бугорком и пектенозом, а также при безуспешной консервативной терапии. Как правило, на этой стадии заболевание сопровождается выраженным спазмом сфинктера. Хирургическое вмешательство производится под местной анестезией или (реже) под общим обезболиванием. Подготовка к операции заключается в очищении кишечника. После введения в просвет прямой кишки ректального зеркала трещина вместе со "сторожевым" бугорком иссекается в пределах здоровых тканей вместе с пораженной анальной криптой двумя полулунными разрезами (методика Габриеля). Оставление нависающих краев слизистой оболочки недопустимо из-за возможности возникновения при их сращении параректальных свищей. При выраженном спазме сфинктера и пектенозе строго по задней стенке, т. е. на 6 часах, производится дозированная сфинктеротомия на глубину 0,8 см у мужчин и 0,5-0,6 см у женщин. У лиц пожилого и старческого возраста при отсутствии спазма заднего прохода сфинктеротомия не производится. Вместо задней дозированной сфинктеротомии может выполняться боковая подслизистая сфинктеротомия длинным скальпелем под контролем пальца, введенного в прямую кишку. Эта манипуляция осуществляется на 3 или 9 часах, отступя от края заднего прохода на 1,5-2 см. Кожа смешается в сторону от заднепроходного отверстия и прокалывается острием скальпеля. Лезвие ножа вводится до верхнего края аноректального кольца. Затем произкодится рассечение боковой порции внутреннего сфинктера по направлению к стенке заднепроходного канала. Однако отношение к сфинктеротомии не однозначно, слушателям важно усвоить и принципы ведения ближайшего послеоперационного периода после хирургического лечения геморроя и трещины заднего прохода. Сразу после операции на область промежности поверх повязки накладывается резиновый пузырь со льдом, в течение 2–3 дней назначаются обезболивающие средства. Больным разрешается ходить после перевязки, произведенной на следующий день. При перевязке производится туалет и обработка перианальной области.
На промежность накладывается салфетка с водорастворимой мазью и пращевидная повязка. Перевязки производятся ежедневно. Дефекация вызывается на 3–4 сутки назначением 30 мл вазелинового масла утром 3-го дня и накануне вечером.
Диагностика и лечение эпителиальных копчиковых ходов (ЭКХ)
Эпителиальные копчиковые ходы встречаются у 4-5 % лиц, имеющих заболевания прямой кишки и промежности. Причем, как правило, сакральный дермоид встречается преимущественно у молодых мужчин.
В результате аномального развития экто- и эндодермальных зачатков при формировании заднего прохода участок эктодермы оказывается погруженным в подкожную клетчатку. Погружение эпителия локализуется чаще в межъягодичной складке, по средней линии. В ряду случаев первые проявления патологии обнаруживаются у взрослых. При профилактическом осмотре населения, нередко обнаруживаются небольшие втяжения кожи в крестцово-копчиковый области. Неосложненная форма копчикового хода не представляет диагностических трудностей. Больной жалуется на выделения из отверстия в области дистального отдела крестца или копчика. Подчас выделения сопровождаются болевыми ощущениями. При нагноении копчикового хода боли становятся пульсирующими. Больные жалуются на припухлость, резко болезненную при пальпации.
Следует помнить, что часто больной узнает о заболевании только при его осложнении, поскольку неосложненное течение болезни бывает бессимптомным, многие годы больные не подозревают о наличии у них этого заболевания.
Следует помнить также о факторах, провоцирующих осложнения, в часности, нагноение. На первом месте из них находится механическая травма.
При сборе анамнеза заболевания особое внимание обращается на следующие вопросы:
когда больной заметил первые выделения в области копчика;
какова периодичность выделений;
какой характер выделений, изменился ли он;
сопровождались ли выделения припухлостью, как часто;
лечился ли больной, какое лечение проводилось (консервативное) и когда.
Определенную роль в травматизации копчиковой области может играть профессия, например, водителя.
При объективном обследовании для неосложненных копчиковых ходов характерны точечные свищи в межъягодичной складке. Труднее установить диагноз при хроническом воспалении копчикового хода, осложненном вторичными свищами, которые могут располагаться вблизи заднего прохода, и только внимательное исследование помогает установить правильный диагноз.
При наружном осмотре необходимо обратить внимание на наличие так называемых первичных свищевых отверстий в межъягодичной складке. Пальпация крестцово-копчиковой области при копчиковых ходах обычно позволяет обнаружить свищевой ход в подкожной клетчатке, который направляется к крестцу, а при паропроктите ход направлен к прямой кишке.
Важные дифференциальные признаки выявляет пальцевое исследование прямой кишки. Если при свищах прямой кишки обязательно наличие внутреннего отверстия в одной из крипт анального канала, то при копчиковых ходах свищевое отверстие в прямой кишке отсутствует. Когда гнойная полость располагается вблизи от стенки анального канала в параректальной клетчатке, можно определить некоторую ригидность стенки прямой кишки. Зонд, введенный в наружное отверстие, в случае эпителиального копчикового хода, направляется к крестцово- копчиковой области, а в 75 % случаев парапроктита идет к анальному каналу. Проба с метиленовым синим дает возможность дифференцировать хронический парапроктит и эпителиальный копчиковый ход в 95 % случаев. При хроническом воспалении копчикового хода краситель, введенный в свищевое отверстие, заполняет ходы и никогда не попадает в просвет прямой кишки.
При ректороманоскопии у больных с копчиковым ходом изменения слизистой оболочки прямой и сигмовидной кишки встречаются в порядке исключения.
Фистулография помогает установить достаточно точно диагноз копчикового хода, так как контрастный препарат, введенный в одно из свищевых отверстий, распространяется по свищевым разветвлениям в направлении крестцового-копчиковой области; если имеются гнойные полости в параректальной клетчатке, то они локализуются над крестцом или копчиком.
Изменения лабораторных показателей, как правило, при копчиковых ходах не являются характерными и имеют значение в плане общего обследования больного.
Дифференциальный диагноз проводится со следующими заболеваниями:
парапроктит (проведен при описании локального статуса);
врожденные кистозные образования параректальной клетчатки (тератоидные кисты);
свищи при остеомиелите костей таза, крестца, копчика;
истинные опухоли (доброкачественные и злокачественные) крестцово-копчиковой области.
Как правило, дифференциальный диагноз основан на применении клинических данных и простых инструментальных методов (зондирование). В более сложных случаях показано рентгенологическое, гистологическое исследование.
Лечение эпителиальных копчиковых ходов – оперативное (рис. 3). При неосложненном сакральном дермоиде иссекается весь копчиковый ход. Не радикальность операции приводит к рецидиву.
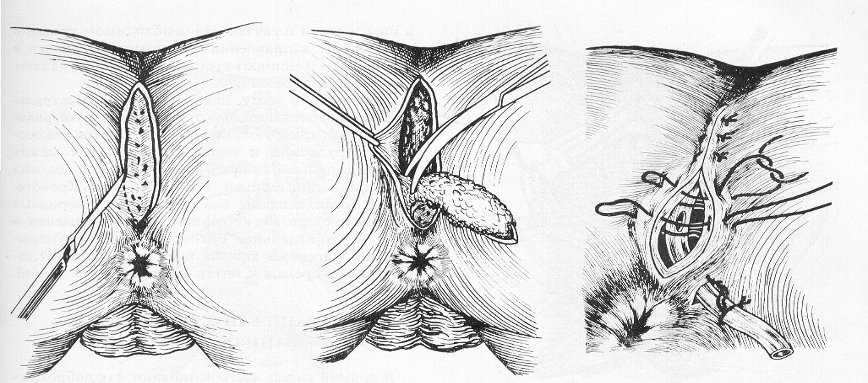
Рис. 3. Иссечение эпителиального копчикового хода.
При нагноении ЭКХ производят вскрытие гнойника. Радикальная операция осуществляется после стихания воспалительных явлений. Прогноз при эпителиальных копчиковых ходах благоприятный.
Литература
Ривкин В. Л., Дульцев Ю. В., Капуллер Л. Л. Геморрой и другие заболевания заднепроходного канала. – М., 1994
Фёдоров В. Д., Дульцев Ю. В. Проктология. – М., 1984
Клиническая оперативная коло-проктология / под ред. Фёдорова В. Д. – М., 1994
Яковлев Н. А. Пропедевтика проктологии. – М., 1986
ЛЕКЦИЯ 11
НАГНОИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ПРЯМОЙ КИШКИ
