
- •Часть 2 под редакцией
- •Иркутск
- •В. А. Кубышкин;
- •Клинические лекции по хирургии
- •Часть 2
- •664003, Г. Иркутск, бульвар Гагарина, 36; тел. (3952) 24–14–36.
- •Оглавление
- •Заболевания щитовидной железы в. А. Белобородов
- •Оценка тяжести тиреотоксикоза
- •Классификация тиреотоксикоза по степени тяжести
- •Классификация по степени увеличения щж
- •Классификация зоба (воз, 1994)
- •Токсический зоб
- •Узловой эутиреоидный зоб
- •Тиреоидиты
- •Клинические проявления тиреотоксикоза и гипотиреоза
- •Литература
- •Заболевания молочной железы а. В. Щербатых
- •Дисгормональные заболевания молочной железы
- •Этиология и патогенез
- •Мастодиния
- •Фиброзная мастопатия
- •Дифференциальный диагноз заболеваний молочной железы
- •Протокол ультразвукового исследования молочных желез
- •Комплексное лечение больных мастопатией
- •Хронический мастит
- •Трещины сосков
- •Как провести самообследование молочной железы?
- •Литература
- •Нагноительные заболевания легких е. Г. Григорьев Острый абсцесс и гангрена легкого
- •Классификация
- •Этиология и патогенез
- •Клиника и диагностика
- •Инструментальная диагностика
- •Дифференциальная диагностика
- •Осложнения
- •Лечение
- •Хирургическое лечение
- •Хронический абсцесс легкого
- •Клиника
- •Инструментальная диагностика
- •Лечение
- •Бронхоэктатическая болезнь
- •Этиология
- •Классификация бронхоэктазий
- •Осложнения
- •Диагностика
- •Инструментальная диагностика
- •Дифференциальный диагноз
- •Лечение
- •Хроническая эмпиема плевры
- •Литература
- •Врожденные и приобретенные пороки сердца ю. В. Желтовский
- •Недостаточность митрального клапана
- •Пороки трехстворчатого клапана
- •Многоклапанные пороки
- •Литература
- •Рубцовые стриктуры пищевода м. Б. Скворцов
- •История вопроса
- •I. По локализации:
- •II. По протяженности:
- •Клиника
- •Диагностика
- •Лечение рсп
- •Хирургическое лечение рубцовых сужений пищевода (рис. 5-10)
- •Иллюстрации р ис. 1. Рентгенограмма пищевода. Длинная стриктура грудного отд. Пищевода.
- •Литература
- •Хронический панкреатит с. П. Чикотеев
- •Диагностика
- •Клиника
- •Ультразвуковая диагностика хронических панкреатитов
- •Ультразвуковые признаки хп
- •Данные компьютерной томографии при хп
- •Эрхпг в диагностике хронического панкреатита
- •Эндоскопическое исследование
- •Непрямые
- •Тесты на выявление стеатореи
- •Литература
- •Хирургическое лечение хронического панкреатита с. П. Чикотеев
- •III. Паллиативные операции:
- •IV. Эндоскопические вмешательства на поджелудочной железе и ее протоках.
- •V. Закрытые хирургические вмешательства, выполняемые под контролем узи и кт.
- •Литература
- •Неспецифический язвенный колит а. А. Реут
- •Эпидемиология
- •Этиология и патогенез
- •Клиника
- •Классификация
- •Диагностика и дифференциальная диагностика
- •Клиническое течение
- •Лечение
- •Прогноз
- •Литература
- •Боль и Острый живот с позиций врача общей практики к. А. Апарцин
- •Неопухолевые заболевания прямой кишки с. М. Кузнецов
- •Особенности обследования проктологических больных
- •Острый и хронический геморрой
- •Н. П. Лужнов
- •Клиника
- •Литература
- •Заболевания вен ю. А. Бельков, а. Г. Макеев Острые тромбозы системы нижней полой вены
- •Варикозная болезнь нижних конечностей Введение
- •Основы анатомии венозной системы нижних конечностей
- •Гемодинамические механизмы хвн при варикозной болезни
- •Классификация хронической венозной недостаточности при варикозной болезни
- •Диагностика Клиническая диагностика
- •Инструментальная диагностика варикозной болезни
- •Лечение
- •Эластическая компрессионная терапия
- •Топические средства
- •Фармакотерапия
- •Склеротерапия
- •Показания к применению различных концентраций склерозирующих веществ
- •Хирургическое лечение варикозной болезни
- •Литература
- •Окклюзионно-стенотические заболевания терминального отдела брюшной аорты и магистральных артерий нижних конечностей (ю. А. Бельков, а. Г. Макеев, с. А. Кыштымов)
- •Анатомия брюшного отдела аорты и магистральных артерий нижних конечностей
- •Отдаленные результаты
- •Международная статистическая классификация болезней и проблем, связанных со здоровьем (десятый пересмотр)
- •Болезни системы кровообращения
- •Литература
- •Сведения об авторах
- •Чикотеев Сергей Павлович – Заслуженный деятель науки рф, профессор кафедры госпитальной хирургии Иркутского государственного медицинского университета.
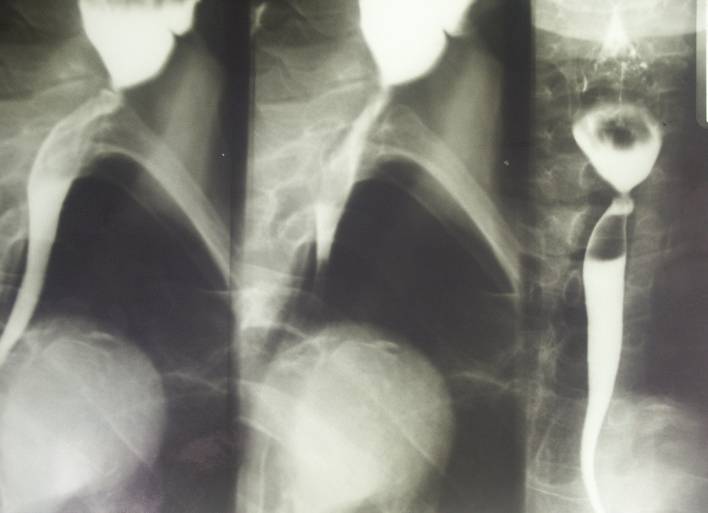
Иллюстрации р ис. 1. Рентгенограмма пищевода. Длинная стриктура грудного отд. Пищевода.
Б
 ужирование.
ужирование.
Рис. 2. Рентгенограмма шейного с верхнегр. отдела пищевода.
Короткая шейная стриктура.
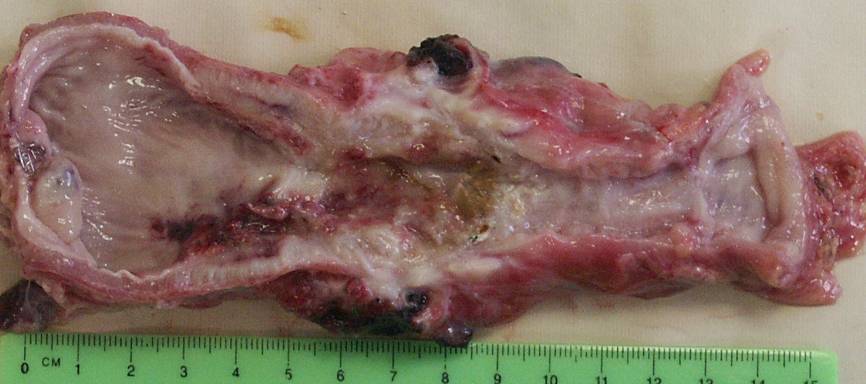
Рис. 3. Препарат резецированного пищевода. Длинная стриктура верхне- и среднегрудного отд. пищевода и вторичная кольцевидная стриктура дистального отд. пищевода.

Рис. 4. Набор бужей пищеводных с косым каналом на конце для бужирования рубцовых стриктур пищевода.

2
Рис. 5. Схема выкраивания трансплантата из большой кривизны желудка в антиперистальтической позиции по Гаврилиу. Выполнено обходное шунтирование стриктуры нижнегрудного отдела пищевода (вариант 1 – без резекции пищевода, вариант 2 – с резекцией рубцово измененного пищевода)
Рис 6. Схема доступов для резекции пищевода с одномоментной пластикой целым желудком при операции Льюиса и операции, схема которой изображена на рис. 5.
2
1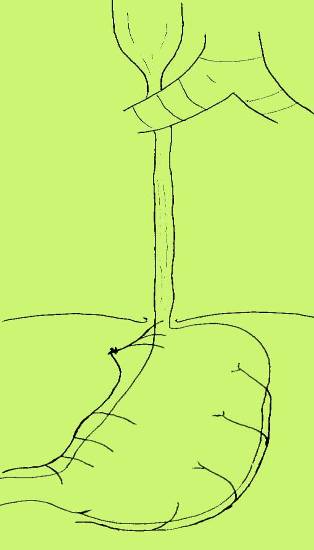

Рис. 7. Схема выкраивания желудочного трансплантата для пластики пищевода по способу Льюиса (1) и схема наложения пищеводно-желудочного внутригрудного анастомоза (2). Схема доступов – на рис 6.
1
2
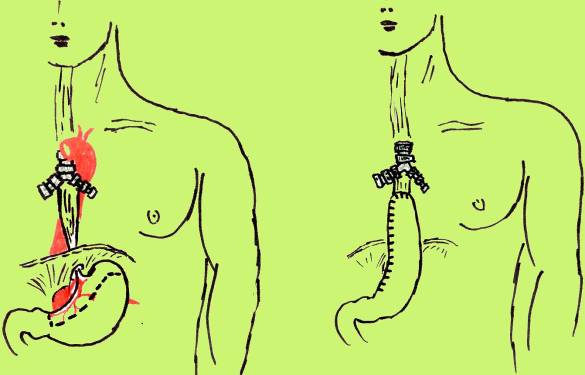
Рис. 8. Схема левого торакоабдоминального доступа к нижнегрудному отделу пищевода и желудку при операции типа Garlock (1) и схема операции (2).
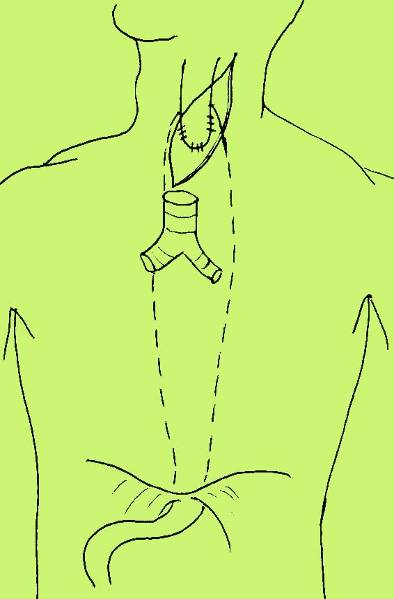
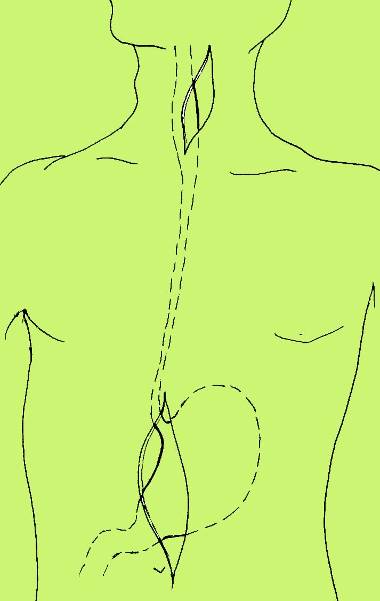
Рис. 9. Схема резекции рубцово измененного пищевода из АЦД с одномоментной пластикой пищевода целым желудком, проведенным через заднее средостение, с анастомозом на шее.
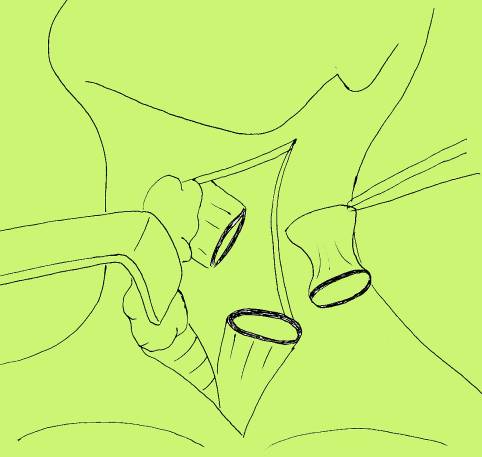
Рис. 10. Короткая шейная стриктура (схема) и вариант операции – циркулярная резекция пищевода с короткой шейной стриктурой.
Литература
Березов Ю. Е., Григорьев М. С. Хирургия пищевода. – М: Медицина, 1965. – 364 стр.
Ванцян Э. Н., Тощаков Р. А. Лечение ожогов и рубцовых сужений пищевода. – М., 1971.
Сапожков К. П. Новый (“инвагинационный”) способ наложения губовидных желудочных свищей (гастростом)// Хирургия. – 1945. – № 12. – С. 53–59.
Скворцов М. Б. Комплекс неотложной терапии при ожоге пищевода // Вопросы неотложной абдоминальной и сосудистой хирургии. – Иркутск, 1974. – С. 69–71.
Скворцов М. Б. Выбор оптимального лечения рубцовых сужений пищевода: Автореф. дис. … д-ра мед. наук. – М., 1991. – 37с.
Тамулевичюте Д. Ю., Витенас А. М. Болезни пищевода и кардии. – М. : Медицина. 2-е изд., 1986. – 223 с.
Черноусов А. Ф., Андрианов В. А., Зенгер В. Г., Воронов М. Е. . Пластика пищевода толстой кишкой. – М. : ИзДАТ, 1999. – 174 с.
Черноусов А. Ф., Богопольский П. М., Курбанов Ф. С. Хирургия пищевода. Руководство для врачей. – М. : Медицина, 2000. – 352 с.
Юдин С. С. Восстановительная хирургия при непроходимости пищевода. – М. : Медгиз,1954. – 273с.
ЛЕКЦИЯ 6
Хронический панкреатит с. П. Чикотеев
Этиология и патогенез хронического панкреатита
Панкреатология – один из важнейших разделов современной гастроэнтерологии, что обусловлено ключевой ролью поджелудочной железы в пищеварительном «конвеере». В своем становлении и развитии панкреатология, как и любая клиническая дисциплина, прошла путь от описания отдельных симптомов, характерных для заболеваний поджелудочной железы, до глубоких фундаментальных исследований с привлечением результатов других наук.
Хронический панкреатит по распространенности, росту заболеваемости, временной нетрудоспособности и причине инвалидизации является важной социальной и экономической проблемой современной медицины. В структуре заболеваемости органов ЖКТ указанная патология составляет от 5,1 до 9 %, а в общей клинической практике – 0,2–0,6 %.
Хронический панкреатит характеризуется значительным нарушением качества жизни и социального статуса большого числа больных молодого и среднего, наиболее трудоспособного возраста. Летальность после первичного установления диагноза хронического панкреатита составляет до 20 % в течение первых 10 лет и более 50 % – через 20 лет. 15–20 % больных хроническим панкреатитом погибают от осложнений, связанных с атаками панкреатита, другие – вследствие вторичных нарушений пищеварения и инфекционных осложнений. Двадцатилетний анамнез у больных хроническим панкреатитом повышает риск развития рака поджелудочной железы в 5 раз.
Возникающие при хроническом панкреатите морфологические изменения ткани поджелудочной железы, строго говоря, не являются только воспалительными. В связи с этим ряд авторов [Hess W., 1969] считают, что хронический панкреатит было бы более правильно обозначать как хроническую панкреатопатию. В возникновении поражения поджелудочной железы, развитии эпизодов острого панкреатита может иметь значение большое число самых разнообразных этиологических факторов, в то же время морфогенез хронического панкреатита в значительной мере однотипен. Основными его чертами являются прогрессирующая атрофия железистой ткани, распространение фиброза и замещение соединительной тканью клеточных элементов паренхимы поджелудочной железы.
Исходя из этого патологический процесс в поджелудочной железе должен рассматриваться как необратимый, в связи с чем при лечении приходится рассчитывать не на полное восстановление структуры и функции органа, а лишь на приостановление прогрессирования патологического процесса и компенсацию функциональных нарушений.
Впервые четкое определение хронического воспаления поджелудочной железы дал Glassen (1898г.), назвав его хроническим панкреатитом. Opie (1902, 1904г.) выделил интерлобулярную и интерацинозную формы воспаления поджелудочной железы. Одним из первых автор показал, что при хроническом панкреатите происходит замещение железистой ткани фиброзной , в результате чего нарушается секреция поджелудочной железы. Opie отстаивал ведущую роль хронического панкреатита в возникновении атрофического цирроза поджелудочной железы, который приводит к сахарному диабету.
Дальнейшее развитие учения о панкреатите получило благодаря исследованиям М. М. Губергрица (1934), Н. И. Лепорского (1951), А. А. Шелагурова (1970), Comfort, Gambill (1946),Edmondson (1949), Joske (1955).
Хронический панкреатит – заболевание полиэтиологическое и полипатогенетическое. К числу этиологических факторов хронического панкреатита можно отнести различные поражения органов, анатомически и физиологически связанных с поджелудочной железой (билиарный тракт, желудок и ДПК, чревный ствол и его ветви, питающие поджелудочную железу), алкоголизм и нарушение питания, воздействие различных медикаментов и химических факторов, ведущих к повреждению поджелудочной железы.
Алкогольный панкреатит
Хронический алкоголизм, по оценке многих исследователей, является ведущей причиной развития хронического панкреатита; частота поражения поджелудочной железы алкогольной этиологии среди всех форм хронического панкреатита колеблеца, от 38 до 95 % (Логинов А. С. (1978) и др.)
Механизм действия алкоголя на ПЖ до конца не выяснен, однако есть основания считать, что алкоголь не оказывает прямого цитотоксического влияния на паренхиму железы, а его действие является опосредованным. Наиболее распространено представление о том, что в патогенезе алкогольного панкреатита основное значение имеют два фактора: чрезмерная стимуляция алкоголем внешней секреции ПЖ и задержка эвакуации ее секрета с повышением внутрипротокового давления.
Первый из перечисленных феноменов обусловлен раздражением спиртом слизистой оболочки ДПК, что приводит к повышению продукции стимуляторов панкреатической и желудочной секреции: секретина, панкреазимина, гистамина, гастрина.
B. Anderson (1980) и I. Somer и соавторы (1980) отмечают, что алкоголь вызывает гиперфункцию ПЖ, воздействуя на различные нервные и гуморальные механизмы. Алкоголь увеличивает секрецию гастрина и других желудочно-кишечных гормонов, в результате воздействия на холенгические механизмы значительно повышает тонус сфинктерного аппарата БДС. Нарушение эвакуации панкреатического секрета при алкогольном панкреатите обусловлено прежде всего рефлекторным спазмом сфинктера печеночно-поджелудочной ампулы в ответ на раздражение слизистой оболочки ДПК и самого БДС, что приводит к повышению интрапанкреатического давления.
H. Sarles (1981) показал, что хроническая алкогольная интоксикация, опосредованно действуя на нейрогенные и гормональные пути регуляции внешней панкреатической секреции, приводит к качественным изменениям секрета ПЖ: повышению в нем концентрации белковых субстанций при одновременном снижении концентрации бикарбонатов. В результате значительно снижается стабильность жидкого содержимого системы протоков поджелудочной железы, что приводит к выпадению белковых частиц, которые, в ряде случаев кальцифицируясь, постепенно закупоривают мелкие, а затем более крупные разветвления протоков. Таким обазом постепенно формируются морфологические изменения, характерные для калькулезного панкреатита, основными чертами которого является затруднение оттока панкреатического секрета и выраженная гипертензия в системе протоков поджелудочной железы.
Один из первых случаев алкогольного панкреатита описал Gawley в 1788 году, который наблюдал молодого «беспечно живущего» мужчину, погибшего от истощения и сахарного диабета. На вскрытии в поджелудочной железе были выявлены многочисленные камни. Алкогольный панкреатит чаще встречается у мужчин в возрасте 35-45 лет. Частота выявления ХП при аутопсии у интенсивно пьющих людей достигает 45-50 %.
Билиарный панкреатит
Среди причинных факторов ХП патология желчевыводящих путей имеет место в 35–56 % случаев. Вовлечение ПЖ в патологический процесс при хроническом холецистите и желчекаменной болезни зависит от давности заболевания и локализации конкрементов, встречается чаще у женьщин. Кроме того, причиной развития биллиарного панкреатита являются аномалии желчевыводящих путей, кисты холедоха, патология фатерова соска ДПК.
В основе этого этиологического варианта лежит гипотеза «общего протока», преложенная еще E. Opie в 1901 году. После того, как E. Opie обнаружил камень в фатеровом соске у пациента, умершего от острого панкреатита, он предложил, что анатомическая близость мест впадения желчного и панкреатического протоков 12-перстной кишки в силу разнообразных причин может приводить к рефлюксу желчи в панкреатический проток, что приводит к повреждению ПЖ детергентами, содержащимися в желчи. Вследствие обструкции
протока или ампулы дуоденального сосочка развивается гипертензия в панкреатическом протоке с последующим разрывом мелких панкреатических протоков. Это приводит к выделению секрета в паренхиму железы, активацию пищеварительных ферментов, что в свою очередь приводит к развитию деструктивно-дегенеративных изменений в ПЖ.
В последнее десятилетие появились указания, что для развития ХП необходимы патологические изменения самой желчи, которую М. И. Кузин с соавт. назвали токсичной, а В. А. Торасов и соавт. – «агрессивной». Именно проникновение в панкреатический проток такой желчи и является патологическим механизмом, поддерживающим воспалительный процесс в ПЖ, и основной причиной развития хронического билиарного панкреатита. Однако точные механизмы, активирующие ферменты в клетках ацинусов при обструкции до сих пор не известны. Существует предположение, что при холелитиазе желчь содержит значительные количества продуктов перекисного окисления липидов, что придает ей особые агрессивные свойства при рефлюксе в панкреатический проток.
Некоторые западные исследователи не выделяют билиарный панкреатит в отдельную нозологическую форму и расценивают случаи панкреатита у больных холелитиазом без других этиологических факторов как идиопатический панкреатит. В то же время современные исследования подтверждают значение билиарной патологии в возникновении ХП вследствие функциональных и органических изменений сфинктера Одди и ампулы фатерова соска.
Наследственный панкреатит
Наследственный панкреатит впервые описан в 1952 году (Comfort and Steiberg 1952 г.), частота которого за три десятилетия возросла более чем в 4 раза. Данный факт,очевидно, связан с улучшением методов диагностики. Развитие клинической симптоматики происходит в детском возрасте, начиная с двухлетнего, хотя диагноз устанавливается через несколько лет. Заболевание является прогрессирующим, с частыми осложнениями. Через 8-10 лет у 20 % больных присоединяется сахарный диабет, у 15-20 % – выраженная стеаторея. Заподозрить наследственную форму ХП позволяют отсутствие этиологичесих факторов и случаи панкреатита в семье у родственников больного. Существуют данные, что у молодых пациентов с ХП при наличии семейной предрасположенности к заболеванию ПЖ имеется особая мутация гена в плече 7-ой хромосомы (7q35), в результате чего происходит изменение молекулы трипсина.
Лекарственный панкреатит
Лекарственный панкреатит встречается приблизительно в 2 % случаев, значительно чаще в группах риска – у детей и ВИЧ-инфицированных больных. В случае лекарственного панкреатита чаще говорят об остром панкреатите, хотя существуют публикации, свидетельствующие о возникновении ХП на фоне длительного приема медикаментов (азатиоприна, фуросемида и гидрохлортиазида).
Другие формы хронического панкреатита
Травматические повреждения ПЖ составляют 1–8 % всех травм органов брюшной полости, в том числе, изолированные повреждения ПЖ составляют до 20 % случаев. Учитывая специфику анатомической локализации ПЖ, большинство ранений носит, как правило, сочетанный или комбинированный характер. Разрыв железы иногда не сопровождается массивным кровотечением, сопутствующим повреждением внутренних органов, а также быстро прогрессирующим воспалительно – деструктивным процессом в ПЖ. Поэтому у таких пациентов нередко в течение длительного времени отсутствуют боли в животе, а состояние остается относительно удовлетворительным. В генезе посттравматического панкреатита в первую очередь играют роль ишемия, механические повреждения протоков и появление протоковой гипертензии.
В 20–30 % случаев у больных с воспалительными заболеваниями кишечника отмечается снижение экзокринной функции ПЖ. при болезни Крона в дуоденальных аспиратах больных наблюдается снижение активности липазы и амилазы. Наиболее низкие показатели ферментов выявляются у больных с субтотальным поражением кишечника.
Аутоиммунный панкреатит обусловлен, вероятно аутоиммунными нарушениями, случаи этой специфической формы ХП имеют некоторые общие черты, включающие повышение уровня сывороточного – глобулина и иммуноглобулина G, наличие аутоантител и диффузное увеличение ПЖ.
Классификация хронического панкреатита
Общепризнанной классификации хронического панкреатита до настоящего времени нет. В практической работе широко используется классификация А. А. Шелагурова, основанная на оценке особенностей клинического течения заболевания. Выделяют:
1. Рецидивирующую форму хронического панкреатита, когда течение заболевания состоит из ярко выраженных фаз обострения и ремиссии. Есть форма панкреатита с постоянным болевым синдромом, когда в течение длительного времени у больных выражены достаточно интенсивные боли, по сути, это
2. Непрерывно рецидивирующий панкреатит.
3. Псевдотуморозная (псевдоопухолевая) форма – воспалительный процесс локализуется преимущественно в головке поджелудочной железы, приводит к ее отеку и увеличению размеров, сдавливанию общего желчного протока и развитию желтухи.
4. Латентная форма – отсутствие четко выраженных признаков обострения и превалирование умеренных симптомов внешнесекреторной недостаточности поджелудочной железы.
5. Индуративный панкреатит – по сути, финальная фаза процесса вследствие выраженных склеротических изменений в железе, обычно при этом варианте имеются признаки выраженной внешнесекреторной панкреатической недостаточности.
В последние годы стала более широко использоваться классификация В. Т. Ивашкина и А. И. Хазанова (1990), основанная на клинических и морфологических признаках. Морфология патологического процесса оценивается в железе на основании эхографического иследования, а также данных компьютерной томографии. Выделяются следующие клинико-морфологические варианты хронического панкреатита:
По морфологичеким признакам:
интестециально-отечный
паренхиматозный
фиброзно-склеротический (индуративный)
гиперпластический (псевдотуморозный)
кистозный
По клиническим проявлениям:
болевой вариант
гиперсекреторный
астеноневротический
латентный
сочетанный
По характеру клинического течения:
редко рецидивирующий
часто рецидивирующий
персистирующий
По этиологии:
билиарнозависимый
алкоголььный
дисметобалический (сахарный диабет, гиперпаратиреоз, гемохромотох, гиперхолестеренемия).
инфекционный
идеопатический
Осложнения:
нарушение оттока желчи
портальная гипертензия (подпеченочная форма)
инфекционные (холангит, абсцессы)
воспалительные изменения (абсцесс, киста и др.)
Морсельско-Римская классификация (1988 г.)
Хронический кальцифицирующий
Хронический обструктивный
Фиброзно-индуративный
Хронические кисты и псевдокисты ПЖ.
Классификация по клиническому течению ХП
Легкое течение заболевания
Редкие (1–2 раза в год) и непродолжительные обострения, быстро купирующийся болевой абдоминальный синдром. Функция ПЖ не нарушена. Вне обострения самочувствие больного удовлетворительное. Снижения массы тела не отмечается. Показатели копрограммы в пределах нормы.
Течение заболевания средней тяжести
Обострения 3–4 раза в год с длительным болевым абдоминальным синдромом, эпизодами панкреатической ферментемии. Нарушение внешне-секреторной и инкреторной функций ПЖ умеренные (изменения характера кала, стеаторея, креаторея, латентный сахарный диабет), при инструментальном обследовании — ультразвуковые и радиоизотопные признаки поражения ПЖ.
Тяжелое течение
Непрерывно рецидивирующее течение, обострения частые и длительные. Болевой абдоминальный синдром носит упорный характер. Выраженные диспептические расстройства, панкреатогенная диарея, обусловленная глубокими нарушениями внешнесекреторной функции ПЖ, резкое нарушение общего пищеварения приводят к прогрессирующему похуданию, вплоть до кахексии, полигиповитаминозам. Развивается панкреатогенный сахарный диабет.
Необходимо отметить, что подобное подразделение ХП носит весьма условный характер, поскольку зачастую у постели конкретного больного мы сталкиваемся с признаками, характерными для подгрупп разной степени тяжести. Это отчасти зависит от этиологии ХП, от морфологических изменений органа, возможности развития серьезных осложнений даже у больных с легким течением заболевания. Данное выделение групп больных по степени тяжести имеет практическое значения для врачей поликлиник, осуществляющих динамическое наблюдение за больными ХП.
