- •Обучающийся должен знать
- •Обучающий должен уметь
- •1.1. Анатомия молочной железы
- •1.2. Эпидемиология рака молочной железы
- •1.3. Факторы риска рака молочной железы
- •1.3.1. Факторы риска, которые нельзя изменить
- •1.3.2. Факторы, увеличивающие риск развития рмж
- •1.3.3. Индивидуальные факторы риска рмж
- •1.3.4. Профилактика рака молочной железы
- •1.4. Мастопатии и предраковые заболевания
- •1.4.1. Мастопатии
- •I. Диффузная форма мастопатии
- •II. Узловая форма мастопатии
- •1.4.2. Доброкачественные опухоли молочной железы
- •I. Фиброаденома
- •II. Листовидная (филлоидная) фиброаденома
- •III. Аденома молочной железы
- •IV. Папилломы протоков молочной железы
- •V. Липома
- •1.5. Классификация рака молочной железы
- •1.5.1. Клинико-анатомическая классификация рмж
- •1.5.2. Гистологическая классификация рмж
- •1.5.3. Международная классификация tnm (2002 год)
- •1.6. Диагностика рака молочной железы
- •1.6.1. Скрининг рака молочной железы
- •1.6.2. Самообследование молочной железы
- •1.6.3. Клиническая симптоматика рака молочной железы
- •1.6.4. Клинические проявления рака молочной железы
- •1.6.5. Инструментальные методы диагностики рака молочной железы
- •1.6.5.1. Рентгенодиагностика
- •1.6.5.2. Ультразвуковая диагностика
- •1.6.5.3. Ультразвуковая допплерография молочных желез
- •1.6.5.4. Томографические методы исследования
- •1.6.5.5. Термография
- •1.6.6. Морфологическое исследование молочной железы
- •1.6.7. Клинический пример комплексной диагностики рака молочной железы
- •1.6.8. Прогнозирование и маркерная диагностика
- •1.7. Лечение рака молочной железы
- •1.7.1. Оперативное лечение рака молочной железы
- •I. Органонесохраняющие операции
- •II. Органосохраняющие операции
- •III. Реконструктивные операции при раке молочной железы
- •1.7.2. Постмастэктомический синдром
- •1.7.3. Лучевая тарапия рака молочной железы
- •1.7.4. Химиотерапия рака молочной железы
- •1.7.5. Иммунотерапия
- •1.7.6. Гормонотерапия рака молочной железы
- •1.7.7. Комбинированное лечение рака молочной железы
- •1.7.8. Комплексное лечение рака молочной железы
- •1.7.9. Алгоритмы лечения рака молочной железы
- •I. Стадия 0
- •II. Стадии I, iIа, iIb
- •III. Местно распространенный рак молочной железы III стадии
- •1.7.10. Реабилитация больных раком молочной железы
- •1.8. Рак молочной железы у мужчин
- •1.9. Контрольные вопросы
- •1.10. Тестовые задания
- •1.11. Рекомендуемая литература
- •2.1. Патоморфологическая характеристика сарком мягких тканей
- •2.2. Международная классификация tnm
- •2.3. Факторы риска развития сарком мягких тканей
- •2.4. Клинические проявления сарком мягких тканей
- •2.5. Особенности роста и распространения сарком
- •2.6. Диагностика сарком мягких тканей
- •2.7. Современные подходы в лечении сарком мягких тканей
- •2.7.1. Хирургическое лечение сарком мягких тканей
- •2.7.2. Лучевая терапия сарком мягких тканей
- •2.7.3. Комбинированное лечение сарком мягких тканей
- •2.7.4. Химиотерапия сарком мягких тканей
- •2.7.5. Отдаленные результаты лечения сарком мягких тканей
- •2.9. Тестовые задания Задание с выбором одного правильного ответа
- •10. К особенностям роста сарком мягких тканей относятся
- •2.10. Рекомендуемая литература
- •3.2. Классификация по системе tnm
- •3.3. Диагностика опухолей костей
- •3.4. Принципы лечения опухолей костей
- •3.5. Остеосаркома
- •3.6. Паракостальная (юкстакотикальная) саркома
- •3.7. Хондросаркома
- •3.8. Опухоль Юинга
- •3.9. Фибросаркома кости
- •3.10. Злокачественная фиброзная гистиоцитома
- •3.11. Алгоритмы диагностики и лечения сарком костей
- •I. Остеогенная саркома
- •II. Юкстакортикальная остеогенная саркома
- •III. Хондросаркома
- •IV. Саркома Юинга
- •V. Фибросаркома кости
- •3.12. Контрольные вопросы
- •3.13. Тестовые задания
- •10. Особенности роста сарком костей заключаются в том, что они
- •3.14. Рекомендуемая литература
- •Ошибки в клинической онкологии: Руководство для врачей / Под ред. В.И.Чиссова, а.Х.Трахтенберга. – м.: Медицина, 2001. – 544с. Варианты итоговых тестов Первый вариант
- •Второй вариант
- •Матрицы ответов к заданиям в тестовой форме для самоконтроля
- •Раздел 1. Рак молочной железы
- •Раздел 2. Саркомы мягких тканей
- •Раздел 3. Рак Саркомы костей
- •Матрицы ответов к итоговым тестам Вариант 1
- •Глоссарий
- •Интернет ресурсы
- •Онкологические заболевания молочной железы, саркомы мягких тканей и костей
- •644043 Г. Омск, ул. Ленина, 12; тел. 23-05-98
3.8. Опухоль Юинга
Опухоль Юинга составляет 7-35 % всех костных сарком. Этиология не ясна. 95% больных дети и молодые люди в возрасте от 20 до 30 лет. Средний возраст пациентов 14-18 лет.
Клиника. Возраст наиболее часто второе десятилетие жизни, реже третье. Мужчины болеют в 2 раза чаще, чем женщины. Опухоль локализуется преимущественно в диафизах длинных трубчатых костей, однако может поражать и плоские и короткие трубчатые кости. Характерно быстрое начало. Ранним и частым симптомом при опухоли Юинга являются боли. Они возникают у 80% пациентов. Боли носят периодический и даже волнообразный характер. Доминирующим и наиболее важным признаком болезни Юинга является выявление опухоли, которое удается уже при первичном осмотре, что подчеркивает тенденцию этого новообразования разрушать кортикальный слой и распространяться на окружающие мягкие ткани. Дебют заболевания нередко подобен таковому при остеомиелите. Отмечаются: подъемы температуры почти у половины больных, иногда до 38-39 градусов; повышение местной температуры, усиление сосудистого рисунка над опухолью, болезненность при пальпации, увеличение объема конечности, иногда гиперемия, возможна атрофия мышц. Часто выявляется умеренный лейкоцитоз. Симптомы обычно быстро нарастают, но наряду с быстрым и даже молниеносным течением у одних больных, у других отмечается более спокойное и длительное течение. Иногда отмечается волнообразное течение с периодами обострений и непродолжительными ремиссиями. Средняя длительность симптомов до обращения к врачу 26 недель. Наиболее короткий анамнез по данным нашей клиники 2 недели, наиболее продолжительный 2 года. Важной биологической особенностью для опухоли Юинга является ее высокая чувствительность к лучевому воздействию, что иногда используется в диагностических целях. Опухоль Юинга одна из наиболее злокачественных первичных опухолей костей, которая рано метастазирует в легкие, а также в другие кости скелета и регионарные лимфатические узлы.
Пример из практики. Мальчик, 14 лет. В феврале появились жалобы на боли в нижней трети правой голени. По данным рентгенографии, выполненной по месту жительства – экзостоз (?) малоберцовой кости (снимки не представлены), который был удален в марте. Через 2 месяца после операции появился отек нижней трети голени, боли, усиливающиеся по ночам, повышение температуры тела до фебрильной. Получал антибактериальную терапию по поводу остеомиелита. Состояние не улучшалось. Трепанобиопсия выполнена только в сентябре. Гистологическое заключение – саркома Юинга. Направлен в онкодиспансер. Данные обследования представлены ниже (рис. 63-64). До операции резекции пораженного сегмента с эндопротезированием ребенок получил 4 курса ПХТ: 1 и 3 – «Винкристин», «Адриамицин», «Циклофосфан», 2 и 4 – «Вепезид» и «Голоксан», после операции – пятый и шестой курс ПХТ, как 1 и 3, а также облучение на голень плюс локально на нижнюю треть голени в суммарной дозе 39 Гр.
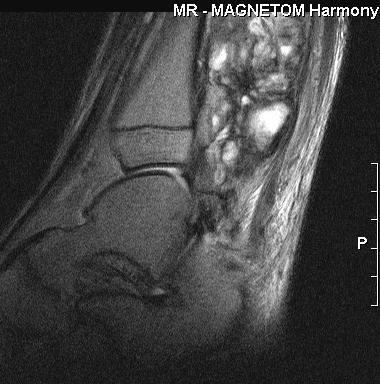
Рис. 63. МРТ голени в сагиттальной плоскости при саркоме Юинга. Четко прослеживается деструкция кости с вовлечением перикостальных
тканей.
А
 Б
Б
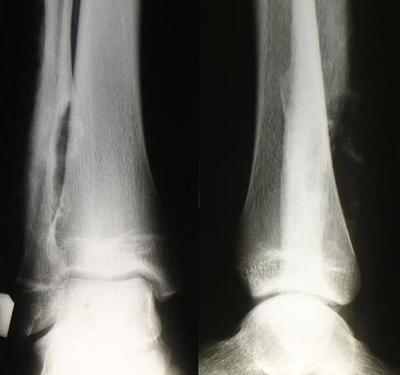
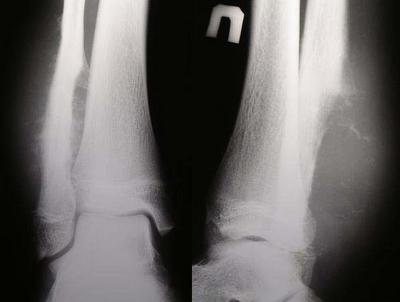
Рис. 64. Саркома Юинга до полихимиотерапии (А). Определяется деструкция дистальных отделов правой м/берцовой кости, спикулообразная перостальная реакция, тень внекостного компонента опухоли. Б – после 4-х курсов политхимиотерапии. Отмечается выраженная положительная динамика.
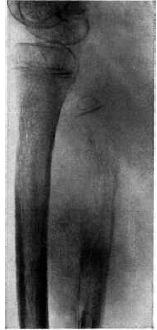
Рентгенологическая картина характеризуется мелкоочаговой деструкцией метадиафизарного отдела кости, без четких контуров, с отсутствием зоны склероза. Характерны разволокнение кортикального слоя (интракортикальная деструкция), слоистый периостит. При значительных размерах опухоли возможно разрушение кортикального слоя с появлением игольчатого периостита (рис. 65). В динамике в период ремиссии возможно появление луковичного периостита. При локализации в плоских костях, помимо мелкоочаговой деструкции, возможно реактивное костеобразование без четких контуров.
|
Рис. 65. Опухоль Юинга малоберцовой кости с типичным течением заболевания. Продольное расслоение костной структуры. Патологическое нарушение целостности разрушенной кости в области шейки кости. |
Патологическая анатомия. Характерна в микроскопической картине однотипность ее округлых клеток. Иногда клетки располагаются в виде «псевдорозеток», правильная сеть аргирофильных волокон отсутствует, нередко имеются полости, ограниченные непосредственно опухолевыми клетками и содержащие кровь.
Лечение больных опухолью Юинга комбинированное, с обязательным использованием химиотерапии. Сочетание только хирургического и лучевого методов не давали удовлетворительных результатов: 5 лет жили 3-4% больных, остальные больные погибают в течение 2 лет от начала заболевания, чаще всего от легочных метастазов. Положение кардинальным образом изменилось с тех пор, как в клиническую практику была введена химиотерапия в сочетании с лучевой терапией и оперативным вмешательством.
В последние годы в режимы химиотерапии включают доксорубицин, циклофосфан, ифосфамид, винкристин, этопозид и актиномицин Д. Наибольшее распространение получили следующие комбинации этих цитостатиков: VAC, VACA, VAIA, EVAIA, VIDE, подробно описаны в справочниках по химиотерапии. Локальное лечение заключается в проведении лучевой терапии на область первичного опухолевого очага СОД 60 Гр в течение 5-6 недель или операции. При нерадикальной операции (наличие опухолевых клеток по краю резекции) или слабо выраженном гистологическом ответе (лечебный патоморфоз) в ряде клиник проводится дополнительная лучевая терапия. Общая продолжительность комбинированного лечения составляет около года.
Исход лечения во многом зависит от объема опухоли. При объеме до 100 см3 (диаметр более 5 см), 3 года живут 78% пациентов, тогда как при больших объемах опухоли этот показатель снижался до 17%.
Современные сочетанные методы лечения обуславливают достоверное увеличение процента выживших 5 и более лет до 60 и даже 80%. Частота рецидивирования доходит до 25% после лучевой терапии и 5-10% после использования хирургического метода.