
Pase4ko-pii
.pdfолива з отворами. Отримані 3 порції жовчі (А, В, С) досліджують макро- і мікроскопічно. Все частіше використовується метод фракційного (багаторазового) зондування, який має переваги перед триразовим методом. При фракційному зондуванні вимірюють кількість жовчі через кожні 5-10 хв, із визначенням 5 фаз жовчовиділення.
6. УЗД жовчного міхура дозволяє вивчити його наповнення, форму, об’єм, товщину і структурність, наявність додаткових включень у його порожнині, а також скоротливу здатність. Поздовжній зріз жовчного міхура має грушоподібну форму. В нормі його довжина – 8-10 см, ширина – 3 см. Контури жовчного міхура чіткі. Товщина стінок не перевищує 3 мм. Порожнина гомогенна. Через 40 хвилин після жовчогінного сніданку жовчний міхур скорочується на 30-60 %.
7. Комп’ютерна томографія жовчного міхура та жовчновивідних шляхів дає змогу оцінювати стан жовчного міхура та систему проток без їх попереднього контрастування рентгеноконтрастними речовинами. На комп’ю- терних томограмах жовчний міхур представлений круглим чи овальним утвором, розташований поряд із медіальним краєм правої частки печінки.
8. Ректороманоскопія – це огляд слизової прямої і сигмоподібної кишок за допомогою ректоскопа (до 35 см); у нормі слизова гладенька, волога, помірно червона. При гострому запаленні вона набрякла, гіперемована, мутна, покрита слизом. Можна виявити крововиливи, ерозії, виразки, гемороїдальні вузли, тріщини заднього проходу, пухлини, зробити прицільну біопсію.
9.Фіброколоноскопія дозволяє оглянути слизову оболонку товстої кишки практично на всьому протязі, провести прицільну біопсію і фотографування. Колоноскопію виконують у складних діагностичних випадках після іригоскопії (заповнення контрастною речовиною товстої кишки за допомогою клізми з подальшою рентгенографією). Колоноскопія вимагає ретельної підготовки хворого за допомогою очисних клізм та проносних засобів. Вона дозволяє отримати цінну іформацію, особливо при підозрі на пухлину, кровотечу.
10.Аналіз випорожнень. При макроскопічному дослідженні калу в нормі він коричневого кольору, м’якої консистенції, циліндричної форми; добова кількість (100-200 г). При мікроскопічному дослідженні виявляють помірну кількість неперетравленої рослинної клітковини, невелику кількість мила, небагато змінених м’язових волокон. Під час дослідження мікрофлори переважають біфідобактерії та лактобактерії.
11.Дослідження функціонального стану печінки:
а) про пігментний обмін судять за вмістом загального, кон’югованого (зв’язаного, прямого) і некон’югованого (вільного, непрямого) білірубіну в сироватці крові, уробіліногену і білірубіну в сечі, стеркобіліну в калі;
б) ферментний обмін: внутрішньоклітинні ферменти – індикатори цитолізу гепатоцитів (АлАТ, АсАТ), мембранозв’язані ферменти – індикатори холестазу (лужна фосфатаза), секреційні ферменти – індикатори гепатодепресії (холінестераза);
2 8 1
в) білковий обмін оцінюють за вмістом у сироватці крові загального білка, білкових фракцій;
г) ліпідний обмін оцінюють за вмістом у сироватці крові загального холестерину, загальних ліпідів, тригліцеридів, ліпопротеїдів високої щільності, ліпопротеїдів низької щільності та ліпопротеїдів дуже низької щільності.
12.Ультразвукове дослідження печінки дозволяє вивчити положення, розміри, форму, контури, структуру печінки, її дихальну рухомість, стан судинної системи та внутрішньопечінкових жовчних проток.
13.Радіоізотопне дослідження печінки – радіогепатографія дає можливість оцінювати функцію паренхіматозних і ретикулоендотеліальних
клітин печінки, а також всмоктувальну і екскреторну функції печінки. 14. Комп’ютерна томографія печінки дозволяє оцінити величину,
зовнішні контури органа, отримати деталізоване зображення його внутрішньої структури.
15. Дослідження функціонального стану підшлункової залози:
а) екзогенна функція: визначення ферментативної активності ліполітичних і протеолітичних ферментів дуоденального вмісту (лундт-тест), у крові (імуноферментний метод, дихальний тест), сечі (амілазурична проба) в калі (визначення імуноферментним методом рівня еластази-1);
б) ендокринна (інкреторна) функція: визначення вмісту інсуліну, глюкагону (імуноферментним методом), глюкози в сироватці крові та в сечі (вихідного рівня, так і після навантаження глюкозою – глюкозотолерантний тест).
16.Копрологічне дослідження – макроскопія, мікроскопія.
17.Ультразвукове дослідження підшлункової залози – дозволяє оцінити її макроструктуру, положення відносно судин-орієнтирів, отримати уяв-
лення про форму, розміри, стан панкреатичної протоки.
18. Комп’ютерна томографія підшлункової залози. У нормі підшлункова залоза на комп’ютерних томограмах має вигляд гомогенного органа варіабельної форми з чіткими, рівними контурами.
3.3.3.1. Гострий гастрит
Гострий гастрит – це гостре дистрофічне некробіотичне ушкодження поверхневого епітелію і залоз слизової оболонки шлунка з розвитком у ній запальних змін.
Гострий гастрит може виникнути під впливом різних речовин, агентів, чинників зовнішнього середовища, що надходять в організм, а також гематогенно, тому за етіологічним принципом розрізняють екзогенні й ендогенні форми гострого гастриту.
ЧИННИКИ:
-аліментарні (вживання недоброякісної їжі та великих доз алкоголю, переїдання);
-хімічні (отруєння шкідливими речовинами);
-медикаментозні (саліцилатів, хініну, йоду, брому, препаратів напер-
стянки, сульфаніламідних засобів, глюкокортикоїдів);
2 8 2
-алергічні (внаслідок індивідуальної надчутливості до харчових продуктів – яєць, полуниць, білків);
-інфекційні (споживання їжі, інфікованої різними бактеріями);
-гематогенні (при тифі, паратифі, дизентерії, малярії, автоінтоксикації, захворюваннях нирок, печінки);
-температурні чинники (вживання дуже холодної їжі).
Патогістологічна картина запалення зводиться до змін з боку поверхневого епітелію – підсиленого його відшарування, яке є характерною ознакою захворювання в першу добу, поряд з цим відбувається його регенерація.
КЛІНІКА Клініка гострого гастриту залежить від ступеня і тривалості подраз-
нення, а також від індивідуальних особливостей організму.
Після дії відповідного зовнішнього подразника (харчова погрішність) через 1 – 2 год розвивається картина гострого гастриту. З’являються загальна слабкість, неприємний присмак у роті, тяжкість і біль у надчеревній ділянці, головний біль, нудота, блювання, яке повторюється. У блювотних масах є залишки неперетравленої їжі, домішки жовчі, іноді кров. Різко знижується апетит. Іноді з’являється переймоподібний біль у животі — гастроспазм. Часто приєднується пронос, що погіршує стан хворого. При простому аліментарному гастриті незначно підвищується температура тіла (субфебрильна), хворий відзначає спрагу.
У деяких випадках перебіг гострого гастриту особливо тяжкий – алергічний гастрит. Загальний стан залежить від тривалості дії подразника, індивідуальної реактивності організму. Ці прояви можуть бути настільки інтенсивними, що розвивається гостра серцево-судинна недостатність. Спостерігаються тахікардія, гіпотензія, а у випадках тяжкого перебігу – колапс.
При огляді хворий блідий, шкіра волога, холодна. Язик обкладений білим або сіруватим нальотом. Запах з ротової порожнини неприємний. Живіт втягнутий, при пальпації – чутливий, болючий у надчеревній ділянці, в поодиноких випадках біль поширений по всьому животу.
ОСНОВНІ КЛІНІЧНІ СИНДРОМИ:
-больовий (тяжкість і біль у надчеревній ділянці);
-шлункова диспепсія (нудота, блювання, неприємний присмак у роті);
-інтоксикація (незначне підвищення температури тіла).
В аналізі крові помірний лейкоцитоз, незначне прискорення ШОЕ. В аналізі сечі – симптоматична протеїнурія. При дослідженні шлунковий сік містить багато лейкоцитів, епітеліальних клітин, бактерій, слизу.
ПЕРЕБІГ І ПРОГНОЗ Сприятливі як для життя, так і для працездатності. При правильному
лікуванні і дотриманні режиму одужання настає через 2 – 5 днів. УСКЛАДНЕННЯ В разі несвоєчасного звернення до лікаря, недотримання режиму має
місце перехід гострого гастриту в хронічний.
2 8 3
ОЦІНКА СТАНУ ХВОРОГО Проводять на основі клінічних та лабораторних даних. Формулюють
наявні та потенційні проблеми і розробляють план сестринського догляду залежно від переважання клінічних синдромів. Аналізують план лікарських призначень і виконують необхідні втручання.
ДОГЛЯД ЗА ХВОРИМ.
Хворим на гострий гастрит потрібна термінова допомога та хороший догляд.
Догляд за хворим під час блювання
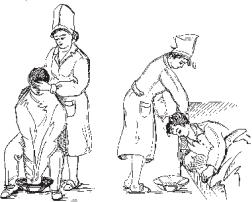
Якщо дозволяє стан хворого, його потрібно зручно посадити на стілець, закрити груди і коліна рушником або клейонкою так, щоб нижній край звисав у таз. Якщо є зубні протези, їх виймають. Хворий нахиляється над тазом або підставляє під підборіддя миску чи лоток (рис. 3.8). Для полегшення блювання медична сестра повинна однією рукою підтримувати голову
хворого, поклавши долоню на лоб,
|
|
другою – тримати миску (лоток) або |
|
|
підтримувати плече хворого. |
|
|
Під час виникнення блювання у |
|
|
лежачого хворого, його голову не- |
|
|
обхідно нахилити набік і трохи опу- |
|
|
стити вниз, забравши при цьому по- |
|
|
душку, до рота під підборіддя |
|
|
підставити лоток, розміщуючи його |
|
|
на рушнику або клейонці, щоб не |
|
|
забруднити білизни. |
|
|
Якщо хворий ослаблений або |
а |
б |
непритомний, слід повернути голо- |
Рис. 3.8. Допомога хворому при блюванні: |
ву хворого так, щоб вона була тро- |
|
а – в сидячому положенні; б – в лежачому |
хи нижче тулуба, і піднести до кута |
|
|
положенні. |
рота великий лоток з того боку, на |
якому хворий лежить.
У разі виникнення блювання у непритомному стані, крім цього, необхідно ватним тампоном або серветкою видалити з рота блювотні маси, що залишилися, а також слину та слиз, щоб вони не потрапили у дихальні шляхи. Блювотні маси з ротової або носової порожнини можна видалити за допомогою електровідсмоктувача або гумового грушоподібного балона.
Після закінчення блювання хворому обтирають обличчя, губи і дають переварену воду для полоскання рота. У дуже ослаблених хворих щоразу після блювання необхідно протирати порожнину рота ватою, змоченою теплою водою або одним із дезінфікуючих розчинів (2 % борної кислоти, 0,01 % калію перманганату, 2% натрію гідрокарбонату).
Виділені блювотні маси виносять з палати, прикривши їх, і залишають у допоміжному приміщенні до приходу лікаря. За потреби, за вказівкою лікаря, блювотні маси збирають у суху склянку або емальовану посудину з
2 8 4
щільною кришкою, наклеюють етикетку (направлення), зазначивши прізвище хворого, дату збирання матеріалу, мету дослідження, і відправляють у лабораторію.
Для зменшення блювотних подразнень можна дати хворому декілька м’ятних крапель, ковток холодної води, шматок льоду, 5 мл 0,5 % розчину новокаїну, содової води.
Промивання шлунка
Промивання шлунка проводять:
-при отруєнні недоброякісною їжею, грибами;
-при вживанні (випадковому чи наміреному) отруйних речовин;
-при звуженні (стенозі) вихідного отвору шлунка;
-при ендогенній інтоксикації (хронічна ниркова недостатність).
Протипоказання:
-органічні звуження стравоходу;
-гострі стравохідні та шлункові кровотечі;
-тяжкі хімічні опіки слизової оболонки глотки, стравоходу, шлунка концентрованими кислотами і лугами (через декілька годин після отруєння);
-інфаркт міокарда;
-розлади мозкового кровообігу.
Обладнання для промивання шлунка: простерилізований товстий шлунковий зонд довжиною 1-1,5 м, діаметром 1-1,5 см, стерильну лійку ємкістю 0,5-1,0 л, посудину ємкістю 7-10 л з водою для промивання (переварена і охолоджена до кімнатної температури вода, 2 % розчин натрію гідрокарбонату, слабкий розчин калію перманганату), миску або відро, водонепроникний фартух, рукавички.
Якщо це можливо, пацієнту пояснюють необхідність і суть процедури та отримують згоду на її проведення. Медична сестра миє руки, одягає рукавички.
Хворому пропонують, а за необхідності допомагають сісти на стілець, щільно притулившись до спинки, злегка нахиливши голову вперед і розвівши коліна, щоб можна було поставити миску або відро. Виймають знімні зубні протези. Прикривають груди і живіт пацієнта водонепроникним фартухом. Визначають відстань, на яку слід увести зонд: від губ до мочки вуха і вниз по передній черевній стінці так, щоб останній отвір зонда був нижче підложкової ділянки. Пацієнту пояснюють, що під час уведення зонда можливі нудота і позиви до блювання. Щоб полегшити ці неприємні відчуття, слід намагатися глибоко вдихати через ніс. Не слід перетискати просвіт зонда зубами і висмикувати його.
Медична сестра стає справа від хворого і пропонує хворому відкрити рот і вимовляти “а-а“ та глибоко дихати носом.
Лівою рукою притримують шию пацієнта, а правою кладуть зволожений кінець зонда за корінь язика. Хворому пропонують зробити декілька ковтальних рухів, під час яких обережно просувають кінець зонда в стравохід. Хворий закриває рот і робить ковтальні рухи, при цьому зонд просувається по стравоходу.
2 8 5
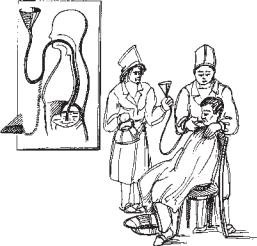
Якщо зонд скрутився, то заспокоївши пацієнта, роблять спробу повторного введення. В разі потрапляння зонда в гортань, хворий починає кашляти, задихається, синіє. В таких випадках зонд негайно виймають і через декілька хвилин вводять повторно. Зонд вводять до мітки, яку визначили перед процедурою плюс 5-10 см.
Після введення зонда до нього приєднують лійку, опустивши її до рівня шлунка, що попереджує виливання шлункового вмісту (рис. 3.9). Промивання шлунка здійснюється за
принципом з’єднаних судин: якщо Рис. 3.9. Промивання шлунка хворому. лійку, наповнену водою, тримати
вище від шлунка, то з неї в шлунок буде надходити вода (перший етап промивання), якщо опустити лійку нижче за рівень шлунка, то щойно введена рідина потече назад у лійку (другий етап промивання).
Спочатку лійку тримають на рівні колін хворого, дещо похило, щоб не ввести повітря в шлунок і наливають в неї розчин, поступово підіймаючи лійку на 1 м. Рідина швидко проходить у шлунок і при зниженні її рівня до шийки лійки останню опускають до рівня колін хворого. При наповненні лійки вмістом шлунка його виливають у приготовлену стерильну посудину, щоб відправити за призначенням лікаря промивні води на дослідження.
У всіх інших випадках промивні води виливають у таз чи відро. Процедуру повторюють до отримання чистих промивних вод (для цього використовують приготовані 8-10 л розчину).
Після закінчення процедури від’єднати лійку і витягти зонд із шлунка. Використані предмети занурюють в посудину із дезінфікуючим розчином. Знімають рукавички. Допомагають хворому зняти фартух, вмитися і сісти у зручному положенні.
Оформивши направлення, відправляють промивні води в лабораторію. Решту промивних вод виливають у каналізацію.
Ослабленим хворим промивання шлунка роблять у ліжку. Хворого кладуть на бік з низькоопущеною головою, щоб промивні води не затікали в гортань.
При масових отруєннях або якщо хворий не може проковтнути зонд, то йому дають випити 6-8 склянок промивної рідини. У такому разі, коли блювання не виникло самостійно, його викликають подразненням кореня язика шпателем, пальцем. Процедуру повторюють декілька разів. Повністю видалити вміст шлунка при цьому не вдається.
Якщо промивання шлунка з приводу харчового отруєння проводиться через декілька годин після споживання їжі і частина її вже перейшла в киш-
2 8 6
ки, то, закінчивши промивання, слід ввести через зонд розчин сольового проносного засобу (60 мл 25 % розчину магнію сульфату).
При отруєнні концентрованими лугами чи кислотами перед введенням зонда, змащеного вазеліновою олією, потерпілому підшкірно уводять 1 мл 1 % розчину промедолу (за призначенням лікаря).
Під час промивання шлунка медична сестра стежить за станом хворого і промивними водами. При появі там прожилок крові необхідно про це повідомити лікаря і, звичайно, процедуру припиняють.
Стерилізують зонд і лійку методом кип’ятіння протягом 15-20 хв, після чого їх кладуть у охолоджену кип’ячену воду.
Взяття блювотних мас і промивних вод шлунка для лабораторного дослідження
Блювотні маси за необхідності лабораторного (бактеріологічного) дослідження збирають в окрему посудину і відправляють в лабораторію.
При невпинному блюванні може виникати зневоднення організму, тоді за призначенням лікаря проводять внутрішньовенні вливання електролітних розчинів.
При блюванні з домішками крові чи у вигляді “кавової гущі” блювотні маси залишають для огляду лікаря, якого викликають терміново. Хворого вкладають в ліжко горизонтально, на живіт кладуть міхур з льодом. Забороняється годувати хворого, давати ліки всередину до приходу лікаря.
ПРИНЦИПИ ЛІКУВАННЯ Упродовж перших двох діб хворому треба утримуватися від їжі, але
водночас він повинен одержувати достатню кількість рідини.
За наявності тривалої нудоти можна дати хворому м’ятні краплі, ковток холодної води, 5 мл 0,5 % розчину новокаїну, анестезин. Після припинення нудоти і блювання хворому дають випити теплого чаю, води з лимоном, теплого настою із шипшини, рисового або вівсяного відвару.
На ділянку шлунка кладуть теплу грілку. Дієту розширюють поступово. Спочатку призначають слизові несолоні супи, які хворий повинен споживати невеликими порціями, кожні 2-3 год. У наступні дні дають сухарі з білого хліба, кисіль, м’ясне суфле, риб’ячі та курячі кнелі, фруктове желе. Згодом хворого переводять на дієту № 1. Перехід до нормального харчування здійснюють упродовж двох тижнів.
При гострій судинній недостатності (колаптоїдна форма гострого гастриту) вводять кофеїн, норадреналін, кордіамін, камфору.
ПЛАН СЕСТРИНСЬКОГО ДОГЛЯДУ
Проблема. Нудота.
Причина. Рефлекторне подразнення блукаючого нерва. Мета. Зняти симптоми нудоти і попередити блювоту. Втручання.
1.Ліжковий режим, спокій.
2.Дати хворому ковток холодної води, розчину новокаїну чи содової води.
3.Дати хворому м’ятні краплі.
2 8 7
4.Дати хворому шматочок льоду.
5.За призначенням лікаря ввести церукал, реглан. РЕАЛІЗАЦІЯ ПЛАНУ ДОГЛЯДУ
Пояснити хворому необхідність втручань і отримати його згоду. ОЦІНКА РЕЗУЛЬТАТІВ Критеріями ефективності є припинення нудоти. ПРОФІЛАКТИКА
Хворому потрібно пояснити, що профілактика гострого гастриту – це, насамперед, дотримання правил гігієни харчування (уникати переїдання, споживання сумнівних страв), дотримання правил особистої гігієни. Крім індивідуальної розрізняють громадську профілактику. Під останньою слід розуміти санітарний нагляд за продуктами харчування на шляху до їх споживання. Особливої уваги потребують продукти, які не піддаються попередній термічній обробці: м’ясний і рибний холодець, паштети, деякі сорти ковбас, торти, домашній сир. Важливими є неухильне дотримання правил особистої гігієни працівниками харчоблоків, закладів громадського харчування, профілактичні огляди, обстеження на бацилоносійство.
3.3.3.2. Хронічний гастрит
Хронічний гастрит – хронічне запалення слизової оболонки шлунка, яке характеризується порушенням фізіологічної регенерації залозистого епітелію, яке супроводжується порушенням секреторної, моторної та інкреторної функції шлунка.
Хронічний гастрит належить до поширених захворювань і частіше трапляється у чоловіків, ніж у жінок. Це поняття клініко-анатомічне, оскільки характеризується морфологічними змінами слизової оболонки шлунка, які збігаються з клінічними ознаками і порушенням функціонального стану шлунка.
ЧИННИКИ СПРИЯЮЧІ ЧИННИКИ: екзогенні:
-тривале хронічне порушення харчування;
-тривале зловживання алкоголем і нікотином;
-дія термічних, хімічних, механічних агентів;
-професійні шкідливості (хронічні свинцеві отруєння);
-тривале приймання медикаментів (саліцилати, сульфаніламідні засоби);
-нервово-психічний стрес;
ендогенні:
-рефлекторні (патологічні рефлекторні впливи на шлунок з інших хворих органів – кишок, жовчного міхура, підшлункової залози);
-хронічні інфекції;
-гіпоксемічний вплив при хронічній недостатності кровообігу та дихальній недостатності;
-порушенні функції ендокринної системи;
2 8 8
-алергії (деякі продукти харчування: яйця, полуниці, суниці тощо);
-нестача в їжі білків і вітамінів (В, С, А), що порушує функцію і регенерацію залозистого епітелію.
Залежно від форми захворювання, виділяють різні механізми патогенезу хронічного гастриту. Гастрит типу А (автоімунний) характеризується виробленням автоантинтіл до клітин слизової оболонки шлунка. Йому властиві переважання атрофічних процесів над запальними, гіпоацидність і уражається, головним чином, фундальний відділ шлунка. У патогенезі гастриту типу В відіграють значну роль мікроорганізми Helicobacter pylori. Для нього характерні ураження антрального відділу, наявність гастритичних явищ, гіперсекреція.
КЛІНІКА На хронічний гастрит із секреторною недостатністю частіше хворіють
особи зрілого і похилого віку. Основні скарги вкладаються в синдром шлункової диспепсії. Це порушення апетиту, неприємні відчуття в надчеревній ділянці, пов’язані з прийманням їжі, відрижка повітрям або „тухлими яйцями”, нудота, блювання. Можуть приєднуватись явища кишкової диспепсії – відчуття переповнення їжею, метеоризм, бурчання, пронос. Має місце больовий синдром, який не чітко виражений. Біль виникає в надчеревній ділянці, зазвичай з’являється після їди, триває декілька годин, але поступово зникає. Розвиваються ознаки вітамінної недостатності внаслідок порушення всмоктування, дисбактеріозу, руйнування аскорбін ової кислоти в безкислотному вмісті шлункового соку. Порушення всмоктування харчового заліза призводить до залізодефіцитної анемії. Наслідки гіповітамінозу: сухість шкіри, почервоніння, розпушення ясен, язик стовщений, на ньому є відбитки зубів, у подальшому спостерігається гладенький блискучий язик. Зазначені симптоми в основному характерні для гастриту типу А.
Хронічний гастрит із нормальною і підвищеною секреторною функцією шлунка здебільшого виникає у людей молодого віку. Для гастриту типу В найбільш характерним симптомом є печія, яка носить тривалий характер, часто спостерігається кисла відрижка, рідко блювання, при якому виділяється невелика кількість шлункового вмісту. Хворі скаржаться на відчуття печії, стискання і тяжкості в надчеревній ділянці, які з’являються через 1520 хв після приймання їжі, особливо гострої. Цей гастрит характеризується схильністю до закрепу.
Загальний стан хворого змінений мало, вираженого схуднення не буває. Під час пальпації надчеревної ділянки спостерігається помірна болючість, у цих хворих відзначається неврастенічний синдром, який характеризується підвищеною дратівливістю, поганим сном, зміною настрою, швидкою втомлюваністю. Є симптоми підвищеної збудливості нервової системи, артеріальної гіпотензії, лабільності пульсу, брадикардії, слинотечі, похолодання і вологості кистей.
Огляд живота типових ознак не виявляє, при пальпації надчеревної ділянки відзначається дифузна болючість, іноді її немає.
2 8 9
ОСНОВНІ КЛІНІЧНІ СИНДРОМИ: - шлункова диспепсія;
-кишкова диспепсія;
-астеноневротичний;
-больовий. ПЕРЕБІГ
Періоди загострення змінюються ремісіями, хвороба прогресує поступово. УСКЛАДНЕННЯ Гастрит типу А може трансформуватися в рак шлунка, а типу В – у
виразкову хворобу.
ОЦІНКА СТАНУ ХВОРОГО Проводять на основі клінічних даних, результатів фіброгастродуоде-
носкопії із прицільною біопсією, інтрагастральної рН-метрії, рентгеноскопії шлунка.
ПРИНЦИПИ ЛІКУВАННЯ Лікування хронічного автоімунного гастриту типу А: при виражено-
му загостренні хворих госпіталізують. Лікувальне харчування у фазу загострення – дієта №1, пізніше №2.
У добовому раціоні передбачають збільшення кількості білків до 140 г, при зменшенні вуглеводів до 400-450 г і нормальної кількості жирів (90-110 г). Харчування має бути 5-6-разовим, рекомендується включати у раціон фруктові соки. Хворим призначають слизисті супи з круп на слабкій м’ясній юшці, молоко, вершки, вершкове масло, яйця, зварені некруто, домашній сир, варене м’ясо, пропущене через м’ясорубку, пісну рибу, пюре з овочів, картоплю, моркву, білковий омлет, черствий білий хліб, яблучне пюре, настій із шипшини.
Через 7- 10 днів такого лікування хворі можуть вживати м’ясну юшку, супи м’ясні з овочами, фруктові соки, відварене м’ясо (телятина, яловичина, курятина) і рибу (судак, лящ, щука), котлети (м’ясні, курячі, рибні), добре розварені каші з додаванням вершкового масла, білий хліб, добре вимочений оселедець, желе, креми.
Під час ремісії хворих переводять на звичайний харчовий раціон, але уникають страв, які викликають неприємні відчуття під грудниною. Не рекомендують вживати солянку, свинину, баранину, гусятину, качине м’я- со, консерви, гриби, макарони, алкогольні напої.
Медикаментозне лікування:
1.Препарати, що стимулюють секреторну функцію шлунка (лимонтар, пентагастрин, глюконат кальцію).
2.Замісна терапія (шлунковий сік, пепсидил, пепсин, ацидин-пепсин, абомін, панзінорм, соляна кислота). Із першого дня лікування призначають
натуральний шлунковий сік по 1 столовій ложці на півсклянки води, який слід пити малими ковтками під час їди. Розведену соляну кислоту, пепсидил, ацидин-пепсин використовують за відсутності явищ загострення. При-
2 9 0
