
- •1.Пирогов - основатель хирургической анатомии.
- •2.Н.И. Пирогов - основатель экспериментальной хирургии
- •3. Заслуги Пирогова в развитии хирургии
- •4.Н.И.Пирогов – пионер научного обоснования и клинического применения методов обезболивания.
- •7.Н.И.Пирогов – педагог и реформатор высшего образования в России
- •8.Первичная хирургическая обработка ран
- •9.Хирургическая анатомия плечевого сустава. Особенности оперативных доступов к суставу.
- •10. Клетчаточные пространства кисти.
- •11.Особенности первичной хирургической обработки ран кисти??
- •15.Топограф.Анатомия бедренной артерии.
- •Ветви бедренной артерии
- •16.Хирургическая анатомия коленного сустава. Пункция и артротимия коленного сустава: показания, возможные осложнения.
- •17. ТАподколен.Ямки.
- •21.Операции на суставах: пункция, артротомия, артродез, артропластика. Внутри- и внесуставная резекция сустава.
- •25.Лобно-теменно-затылочная область
- •26Хирургическая анатомия оболочек головного мозга. Подоболочечные пространства. Синусы твердой мозговой оболочки. Кровоснабжение головного мозга.
- •27. Ликворная система гол.Мозга. Желудочки и цистерны мозга.
- •31.Фасции и клетчаточные пространства шеи
- •Клетчаточные пространства шеи
- •Типичные места локализации гнойно-воспалительных процессов
- •Разрезы при абсцессах и флегмонах шеи
- •32.Топографическая анатомия грудино-ключично сосцевидной области. Понятие о кривошее и методы ее хирургической коррекции. Блокада шейного сплетения.
- •34.Хирургическая анатомия щитовидной и паращитовидных желез. Субтотальная субфасциальная резекция щитовидной железы по Николаеву. Осложнения при струмэктомии.
- •37.Понятие о срединных и боковых свищах и кистах шеи. Методы хирургического лечения.
- •38.Хирургическая анатомия молочной железы
- •Разрезы при абсцессах железы
- •Радикальная мастэктомия: показания, техника операции, осложнения
- •40 Хир. Анат. Перикарда.
- •44.Хирургическая анатомия грудного (лимфатического) протока. Наружное дренирование протока. Лимфосорбция: показания, техника, осложнения.
- •45Переднебоковая брюшная стенка.Виды оперативных доступов к органам брюшной полости, их анатомо-физиологическая оценка
- •6. Позадимышечные стволы
- •Виды оперативных доступов к органам брюшной полости
- •46Топографическая анатомия пахового канала. Анатомические и патогенетические предпосылки образования паховых грыж. Способы укрепления пахового канала при косых и прямых паховых грыжах.
- •47 Врожденная паховая грыжа, особенности оперативного лечения. Особенности операций при ущемленных и скользящих грыжах.
- •48 Пупочные грыжи и грыжи белой линии живота. Операции по поводу этих грыж. Врожденные свищи пупка и их хирургическое лечение.???
- •49. Топографическая анатомия верхнего этажа брюшной полости. Печеночная, преджелудочная и сальниковая сумки, их значение в хирургической патологии. Дренирование сальниковой сумки при панкреонекрозе.
- •51.Резекция желудка: определение, показания. Современные модификации резекции желудка по Бильрот I и Бильрот II. Селективная ваготомия.
- •52.Хирургическая анатомия печени. Ворота печени, долевое и сегментарное строение. Оперативные доступы к печени. Остановка кровотечения при повреждениях печени. Понятие об анатомических резекциях.
- •53Методы хирургического лечения портальной гипертензии. Заслуги отечественных ученых - Экка, Павлова, Богораза в разработке методов оперативного лечения портальной гипертензии.
- •54. Спленопортография и трансумбиликальная портография, их значение в диагностике портальной гипертензии и заболеваний печени.
- •55.Хирургическая анатомия желчного пузыря и внепеченочных желчных путей. Холецистэктомия: показания, техника операции. Понятие о хирургическом лечении атрезии желчных путей.
- •58.Основные виды кишечных швов и их теоретическое обоснование. Шов Ламбера, Пирогова-Черни, Альберта, Шмидена. Понятие об однорядном шве Матешука.
- •Резекция тонкой кишки
- •60.Хирургическая анатомия слепой кишки и червеобразного отростка. Оперативные доступы к червеобразному отростку. Аппендэктомия: техника, возможные осложнения.
- •61 Т.А.Поясничной области. Оперативные доступы к почкам
- •67.Хирургическая анатомия прямой кишки. Фасциальная капсула и клетчаточные пространства прямой кишки. Разрезы при парапроктитах.
- •66Хирургическая анатомия прямой кишки. Понятие об атрезиях и выпадениях прямой кишки и методах их оперативного лечения.
- •68. Хир анат. Матки т её придатков.
- •69.Хирургическая анатомия маточных труб и яичников. Оперативные доступы к матке. Операция при нарушенной трубной беременности.
- •70.Хирургическая анатомия яичка. Операции при крипторхизме и водянке оболочек яичка.
53Методы хирургического лечения портальной гипертензии. Заслуги отечественных ученых - Экка, Павлова, Богораза в разработке методов оперативного лечения портальной гипертензии.
Показания: Цирроз печени при наличии асцита и кровотечений из расширенных вен желудка, пищевода и прямой кишки.
Существует три типа операции для лечения портальной гипертензии:
1. ангиоанастомозы
2. органоанастомозы
3. создание дренажа
Целью этих операций является разгрузка воротной вены и отведение асцитической жидкости.
Портокавальный ангиоанастомозы между воротной и нижней полой веной отводят кровь в нижнюю полую вену, уменьшая давление в воротной вене и устраняют главную опасность. К операциям этого типа относится: наложение соустья между воротной и нижней полой веной ( операция Экка, 1877), между верхней брыжеечной и нижней полой венами (операция Богораза, 1912), между селезеночной и левой почечной венами. В советском Союзе развитию этих операций способствовало использование механического сосудосшивающего аппарата.
Сосздание портокавальных органоанастомозов заключается в искусственном спаянии органов портальной системы с тканями и органами, отдающих кровь в систему полых вен. Так, в результате сшивания образуются спайки между печенью, сальником и диафрагмой (омето-гепато-диафрагмолпексия), между сальником и почкой ( ометоренопексия), сшивание сальника с париетальной брюшиной (операция Тальма).
Создание дренажей для отведения асцитической жидкости заключается в том, что вырезают участки пристеночной брюшины (операция Кальба).
Кроме этих операций провидится спленэктомия, перевязка общей печеночной артерии.
54. Спленопортография и трансумбиликальная портография, их значение в диагностике портальной гипертензии и заболеваний печени.
Это основные методы портогепатографии.
Спленопортография. рентгенологический метод получения изображения сосудов портальной системы после введения в их просвет контрастного вещества.
Пункция селезёнки---контраст по v.lienalis---v.porta---обзорный снимок
Трансумбиликальная портография - выполняют через обнаженную оперативным способом мочеточниковым катетером пупочную вену(её косопоперечно вскрывают, бужируют, вводят контрастчерез катетер, делают одновременно снимок)После ушивают до катера, через него в дальнейшем вводят лекарственные в-ва.
Метод применяется редко, так как в 20-30 % случаев у детей старшего возраста технически не удается восстановить достаточную для проведения ангиографии проходимость пупочной вены. Ангиографические исследования выявляют участки нарушения портального кровотока, топографические особенности и пути коллатерального сброса крови в систему полых вен.
55.Хирургическая анатомия желчного пузыря и внепеченочных желчных путей. Холецистэктомия: показания, техника операции. Понятие о хирургическом лечении атрезии желчных путей.
Хирургическая анатомия желчного пузыря и внепеченочных желчных протоков.
Ж.пуз.(ves.fellea) лежит на нижней поверхности печени; внепеченочные жел.прот. (ductuscysticus,hepaticus,choledochus) заложены между листками печеночно-двенадцатипертсной связки. Пузырь и протоки проецируются в собственно надчревной области.
Скелетотопия: Ж.пуз.лежит на уровне дуги IXребра,L1.
Синтопия: сверху и спереди- печень; слева-привратник; справа и снизу – печеночный изгиб ободочной кишки, поперечноободочная кишка. Тело Ж.Пуз.находится на поперечноободочной кишке, шейка-на луковице 12пк, а дно выдается из преднижнего края печени примерно на 3 см и примыкает к брюшной стенке. Ж.пуз.может располагаться в толще печени (анктрипеченочное положение) или совсем отсутствовать.
Пузырный протое (ductcyst.) покрыт со всех сторон брюшиной. Путем слияния его с печеночным образуется общий желчный.
Печеночный проток составляется их двух ветвей соответственно правой и левой долям печени. Позади него проходит правая ветвь печеночной артерии.
Общий желчный проток. Длина 6-8см, проходит вдоль свободного края печеночно-12п связки, затем позади нисходящей части 12пк. На уровне середины нисход части duct.choledochusпрободает задн стенку кишки и открывается, слившись с протоком поджелуд железы на вершине большого сосочка (фатерова сосочка). В месте слияния протока поджелуд жедезы с общим желчным образуетсяampullahepayopacreatica. В окружности ампулы, в толще соска имеетсяч сфинктер Одди.
Отделыобщегожелчногопротока: pars supraduodenalis, pars retroduodenalis, pars pancreatica, pars duodenalis.
Холецистэктомия (Островерхов с.612)
Показания: 1. хронич.рецидивирующий холецистит(калькулезный и бескаменый) в случае длительного безуспешного консервативного лечения.
2. Неотложные: гангрена, прободение желчного пузыря.
Техника операции.
Хорошим доступом является разрез по Федорову. Его начинают по срединной линии ниже мечевидного отростка, ведут на несколько см вниз, а затем вправо параллельно реберной дуге, на 2-3 см ниже ее. Часто пользуются слегка выпуклым книзу разрезом Курвуазье, идущим также вдоль реберной дуги. Удобен для вмешательств на желчных путях угловой разрез по Рио-Бранко.; его начинают ниже мечевидного отростка и ведут по срединной линии вниз; не доходя нескольких см до пупка, разрез поворачивают вправо и по слегка дугообразной линии направляют к концу XIребра.
В медиальной части указанных разрезов пересекают прямую мышцу живота, в толще которой перевязывают a.epigastricasup. В латеравльной части раны последовательно разрезают наружную, внутреннюю и поперечные мышцы живота, поперечную фасцию и брюшину.
После вскрытия брюшной полости правую долю печени приподнимают кверху, а поперечноободочную и 12-тип. кишки оттесняют книзу. Печень удерживают спец.прямоугольным зеркалом или непосрественно рукой с помощью марлевой салфетки. Производят осмотр и пальпацию желчног пузыря, желчных путей и окруж-их органов.
Удаление желчного пузыря призводят либо от дна, либо от шейки. При обоих способах важнейшим моментом операции является выделение и перевязка пузырной артерии и пузырного протока в области печеночно-12тип.связки. этот момент связан с опасностью повреждения печеночной артерии или ее ветвей, а также воротной вены; случайная или вынужденная перевязка артерии вызывает некроз печени, а при ранении воротной вены возникает трудно останавливаемое кровотечение. Перед удалением желчного пузыря операц.поле д.б.изолировано 3мя марлевыми салфетками: одну укладывают вниз на 12тип.кишку и поперечноободочную кишки, другую – м\у печенью и верхним полюсом почки к винслову отверстию, 3ю- на желудок.
Лечение атрезии желчевыводящих путей заключается в проведении операции портоэнтеростомии. Наилучшие результаты достигаются, если операцию производят в возрасте до 8 нед. В большинстве случаев выполняют радикальное иссечение всей остаточной ткани желчных протоков, включая желчный пузырь. Атрезия распространяется выше бифуркации портальной вены до уровня капсулы печени. Диссекция должна включать всю ткань выше ветвей v. porta. Проксимальные желчные протоки, располагающиеся над венами, срезают до уровня печени. Цель такого радикального иссечения открытие мелких печеночных протоков, выходящих из печени и распространяющихся на глубину лишь 1 мм в фиброзную ткань под капсулой печени. Операция заканчивается наложением анастомоза обычной петли тонкой кишки по Ру с границами иссе ченной фиброзной ткани. В послеоперационном периоде больным следует назначать витамин К для поддержания нормальной свертываемости крови, а введение антибиотиков и инфузионную терапию продолжают до восстановления перистальтики. Для стимуляции желчеотделения применяют холестирамин и фенобарбитал. Бактериальный холангит, характеризующийся лихорадкой и увеличением содержаня сывороточного билирубина, наблюдался у 40% детей после портоэнтеростомии. Лечение состоит в назначении антибиотиков широкого спектра действия с последующей коррекцией лечения по результатам посева крови. Портальная гипертензия вследствие фиброза или цирроза печени наблюдалась у 67% детей через 2,5 года после портоэнтеростомии. Эти осложнения чаще встречаются у детей, перенесших повторные холангиты, а также в тех случаях, когда после операции сохраняется желтуха. У 86% детей, оперированных в возрасте до 8 нед, желтуха была купирована. Операция была успешной у 41 % детей, оперированных в возрасте от 8 до 12 нед, и у 22% детей, которые на момент операции были старше 12 нед. Таким образом, ранняя диагностика является основой хороших результатов хирургического лечения. Без лечения доживают до 2 лет 5% детей, 5-летняя выживаемость больных с несиндромальной формой атрезии желчных путей, прооперированных в благоприятные сроки, превышает 60%, причем возрастает число больных, достигших 20 лет. Атрезия желчевыводящих путей является наиболее частым показанием к пересадке печени у детей.
56. Хирургическая анатомия поджелудочной железы. Варианты взаимоотношения общего желчного протока и выводного протока поджелудочной железы. Оперативные доступы к поджелудочной железе.(539-541,618-620, Островерхов)
А)
Поджелудочная железа располагается
забрюшинно, позади желудка, в верхней
половине живота. Функционально и
анатомически она связана с двенадцатиперстной
кишкой, печенью и желудком. Поджелудочная
железа проецируется на переднюю брюшную
стенку по горизонтальной линии,
соединяющей концы VII—VIII ребер, или по
горизонтальной линии, проходящей через
середину расстояния между мечевидным
отростком и пупком, что соответствует
уровню тела I поясничного позвонка.
Форма может быть вытянутой, дугообразно
изогнутой, молотообразной и углообразной.
Поджелудочная железа условно разделяется
на три отдела: головку, тело и хвост,
шейку железы. Головка поджелудочной
железы утолщена и приближается по форме
к неправильному 4-хугольнику, занимая
внутренний изгиб 12-пер кишки, она прочно
фиксирована вместе с общим желчным и
поджелудочными протоками к ее нисходящей
части. В переднезаднем направлении
головка уплощена. В ней различают
переднюю и заднюю поверхности, а также
верхний и нижний края. Тело поджелудочной
железы представляет среднюю, наибольшую
часть органа. Правая часть передней
поверхности несколько выступает
вперед, образуя сальниковый бугор,
tuberomentalepancreatis.
На задней поверхности расположено
продольное углубление доя проходящей
здесь селезеночной вены. Хвост
поджелудочной железы уплощен и не имеет
граней. В нем различают переднюю и заднюю
поверхности, а также верхний и нижний
края. Форма его обычно конусовидная или
грушевидная. Выводная система поджелудочной
железы включает мелкие дольковые
протоки, которые впадают в основной и
добавочный поджелудочные протоки.
Проток поджелудочной железы
(ductuspancreaticus)
формируется путем слияния дольковых
протоков большей части органа и
прослеживается на протяжении всей
железы, располагаясь на равном расстоянии
от верхнего и нижнего краев ее. В области
большого дуоденального сосочка он
соединяется с общим желчным протоком
или открывается самостоятельно. У места
соединения проток поджелудочной железы
имеет собственный гладкомышечный
сфинктер. Добавочный проток поджелудочной
железы (ductuspancreaticusaccessories)
располагается в верхнепередних отделах
головки железы. Он соединяется с главным
протоком в головке, впадает самостоятельно
на малом дуоденальном сосочке
двенадцатиперстной кишки. Выделяют
желудочно-поджелудочную,
привратниково-поджелудочную и
поджелудочно-селезеночную связки. 
Длина поджелудочной железы колеблется от 14 до 23 см (чаще 16-17 см). Ширина органа в области головки 3—7,5 см (чаще 5 см), в области тела — 2-5 см (в среднем 3,5 см), в области хвоста — 0,3-3,4 см. Толщина головки в норме 1,3-3,4 см, тела 1,0-2,8 см, хвоста 0,6-2 см.
Кровоснабжение головки поджелудочной железы осуществляется главным образом из передней и задней артериальных дуг, образованных двумя верхними (из a. gastroduodenalis) и двумя нижними (от начального отдела a. mesentericasuperior) панкреатодуоденальными артериями. Тело и хвост поджелудочной железы снабжаются кровью из rr. pancreatici от селезеночной артерии. Отток венозной крови происходит непосредственно в воротную вену и ее главные притоки — vv. lienalisetmesentericasuperior.
Регионарными лимфатическими узлами первого этапа для поджелудочной железы являются пилорические, панкреатодуоденальные, верхние и нижние поджелудочные, а также селезеночные узлы.
Источниками иннервации железы являются чревное, печеночное, верхнебрыжеечное, селезеночное и левое почечное сплетения. Нервные сплетения поджелудочной железы представляют собой мощную рефлексогенную зону, раздражение которой может вызвать шоковое состояние.
Б)
Наблюдаетя 4 разновидности типов слияния
поджелуд. и общего желчного протоков,
которые играют не малую роль в патологии
поджел жел.(См рис выше).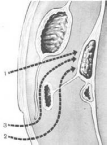
Варианты впадения общего желчного и панкреатического протоков в двенадцатиперстную кишку:
а – общий желчный проток;
б – вирсунгов проток;
в – поджелудочная железа;
г – слизистая оболочка двенадцатиперстной кишки
Доступы к поджелудочной железе (схема).
1 - через желудочно-ободочную связку;
2 - через брыжейку поперечной ободочной кишки;
3 - путем отделения большого сальника от поперечной ободочной кишки.
В) Хотя поджелудочная железа располагается в забрюшинном пространстве и по отношению к брюшине лежит экстраперитонеально, оперативные вмешательства на этом органе чаще осуществляются из верхнего срединного лапаротомического разреза. К железе можно подойти тремя путями. 1. Через желудочно-ободочную связку, для чего ее рассекают в бессосудистом участке, ближе к большой кривизне желудка. Проникнув в сальниковую сумку, отодвигают желудок кверху, а поперечную ободочную кишку с ее брыжейкой — книзу. 2.Через брыжейку поперечной ободочной кишки. 3. Путем отделения большого сальника от поперечной ободочной кишки. Кроме того, применяется доступ через малый сальник путем рассечения печеночно-желудочной связки между нижним краем печени и малой кривизной желудка.
