
УЧЕБНИК ВНУТРЕННИЕ БОЛЕЗНИ
.pdf
Рис. 1-4. «Шея лебедя».
Рис. 1-5. «Пуговичная петля»
Суставы стоп, как и кистей, вовлекаются в патологический процесс достаточно рано, что проявляется как типичной клинической симптоматикой, так и ранними изменениями на рентгенограммах. Более характерно поражение плюсне-фаланговых суставов II-IV пальцев с последующим развитием дефигурации и деформации стопы за счет множественных подвывихов и анкилозов.
Тазобедренный сустав при РА вовлекается в патологический процесс сравнительно редко. Его поражение проявляется болевым синдромом с иррадиацией в паховую или нижние отделы ягодичной области и ограничением внутренней ротации конечности. Наблюдается тенденция к фиксации бедра в положении полуфлексии. Развивающийся в некоторых случаях асептический некроз головки бедренной кости, с последующей протрузией вертлужной впадины, резко ограничивает движения в тазобедренном суставе. Адекватным лечением в таком случае является эндопротезирование сустава.
11
Воспаление коленных суставов характеризуется их припухлостью из-за развившегося синовита и болезненностью при выполнении активных и пассивных движений. Развивается дефигурация суставов, при пальпации определяется баллотирование надколенника. За счет высокого внутрисуставного давления нередко образуются выпячивания заднего заворота суставной сумки в подколенную ямку (киста Бейкера). Для облегчения болей пациенты стараются держать нижние конечности в состоянии сгибания, что приводит с течением времени к появлению сгибательной контрактуры, а затем и анкилоза коленных суставов. Нередко формируется вальгусная (варусная) деформация коленных суставов.
Поражение суставов позвоночника, как правило сопровождается их анкилозированием в шейном отделе. Иногда наблюдаются подвывихи атлантоосевого сустава, еще реже — признаки компрессии спинного мозга или позвоночной артерии.
Височно-нижнечелюстные суставы особенно часто поражаются в детском возрасте, но могут вовлекаться в патологический процесс и у взрослых, что приводит к значительным трудностям при открывании рта.
Связочный аппарат и синовиальные сумки :тендосиновит в области лучезапястного сустава и кисти; бурсит, чаще в области локтевого сустава; синовиальная киста на задней стороне коленного сустава (киста Бейкера).
Внесуставные проявления РА.
Конституциональные симптомы.
Уже с первых недель заболевания у больных РА наблюдается снижение массы тела, достигающее 10-20 кг за 4-6 месяцев, иногда вплоть до развития кахексии. Характерно повышение температуры тела, сопровождающееся повышенной утомляемостью, адинамией, общим недомоганием. Лихорадка, появляющаяся уже в начальном периоде заболевания, беспокоит чаще во второй половине дня и вечером. Ее продолжительность колеблется от двух-трех недель до нескольких месяцев. Выраженность температурной реакции вариабельна — от субфебрильных цифр до 39-40°С при особых формах РА. Повышение температуры тела связывают с гиперпродукцией провоспалительных цитокинов (ИЛ-1; ИЛ-3; ИЛ-6; ФНО-α) и простагландинов моноцитамимакрофагами. При повышении температуры тела наблюдается тахикардия и лабильность пульса.
Для РА характерно поражение мышц, проявляющееся в начальной стадии заболевания миалгиями, затем развивается миозит с очагами некроза и генерализованная амиотрофия. Причины развития мышечной атрофии: мобилизация пораженных сегментов конечностей из -за выраженной болезненности, влияние провоспалительных цитокинов, вызывающих миолиз. Доказана прямая корреляционная зависимость между степенью мышечной атрофии, активностью и тяжестью ревматоидного воспаления. Сочетание атрофии межостных мышц, мышц тенара и гипотенара с припухлостью пястно-фаланговых, проксимальных
12
межфаланговых суставов, суставов запястья характеризуется как «ревматоидная кисть».
Поражение кожи при РА.
Поражение кожи при РА развивается на фоне высокой активности ревматоидного процесса и включают в себя капилляриты, геморрагический васкулит, дигитальный артериит, язву голени. Появление кожных изменений при РА связано с прогрессирующим течением ревматоидного васкулита и требует активной подавляющей терапии основного заболевания.
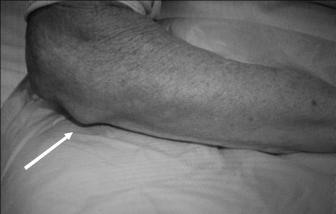
Ревматоидные узелки — безболезненные округлые плотные образования от 2-3 мм до 2-3 см в диаметре, которые выявляются в 2-30% случаев заболевания. Они располагаются преимущественно по дкожно на разгибательной стороне суставов пальцев кистей (рис.1-6), локтевых суставов и предплечьях, возможна и другая локализация. Ревматоидные узелки не примыкают к глубинным слоям дермы, они безболезненные, подвижные, иногда спаянные с апоневрозом или костью.
Рис. 1-6. Ревматоидные узелки Их необходимо дифференцировать от подагрических тофусов,
остеофитов при остеоартрозе, ксантоматозных узелков.
Наличие ревматоидных узелков ассоциируется с высокими титрами ревматоидного фактора в сыворотке крови. Их размер со временем меняется, в период ремиссии они могут полностью исчезать. Появление ревматоидных узелков в начальной стадии РА является неблагоприятным прогностическим признаком.
Периферическая лимфоаденопатия диагностируется у 40-60%
больных РА. Наиболее часто поражаются передне- и заднешейные, подчелюстные, под- и надключичные, подмышечные и паховые лимфатические узлы, при этом выраженность лимфоаденопатии зависит от активности иммуновоспалительного процесса. Лимфатические узлы умеренной плотности, безболезненные, не спаянные с кожей, легко смещаемые, их размеры составляют от 1 до 3 см. При изменении характера лимфоаденопатии (увеличение в размерах лимфоузлов, изменение их плотности, генерализация процесса) необходимо проводить дифференциальную диагностику с системными заболеваниями крови, для которых характерно увеличение периферических лимфатических узлов
13
(неходжкинские лимфомы, лимфогранулематоз, хронический лимфолейкоз и др.).
Спленомегалиянаблюдается примерно у 25-30% больных с РА, при этом наиболее объективные данные можно получить при ультразвуковом исследовании селезенки.
Характерны следующие изменения в общем анализе крови: анемия,
тромбоцитоз, нейтропения.
Анемия у больных РА встречается достаточно часто (почти у 50% пациентов), при этом в большинстве случаев речь идет о так называемой «анемии хронического воспаления» (АХВ). Патогенез ее полиэтиологичный. Одной из причин развития АХВ у больных РА является ингибирование функциональной активности клеток - предшественников эритропоэза, в результате чего снижается их пролиферативный потенциал, нарушаются процессы дифференцировки и синтеза гема. Второй важный фактор в развитии анемии — нарушение обмена и утилизации железа. У больных РА выявляется снижение поглощения железа и уменьшение связывания трансферрина эритробластами, а также нарушение обмена железа, связанное с его задержкой в органах и клетках ретикуло-эндотелиальной системы и замедленным поступлением в костный мозг— так называемый «функциональный» дефицит железа.
Снижение продукции эндогенного эритропоэтина и недостаточная способность костного мозга к повышенной продукции эритроцитов также является одним из патогенетических факторов АХВ при РА. Еще одной причиной анемического синдрома при РА может быть укорочение периода жизни клеток эритроидного ряда.
Поражение легких при ревматоидном артрите:
диффузный интерстициальный фиброз легких;
плеврит (сухой или экссудативный, как правило, с незначительным количеством жидкости, благополучно купируется на фоне стандартной терапии);
альвеолит (может быть сегментарным, лобулярным и крайне редко тотальным);
облитерирующий бронхиолит (встречается казуистически редко);
гранулема (создает сложности при дифференциальной диагностике).
При наличии множественных легочных узелков следует проводить дифференциальный диагноз среди следующих нозологических форм:
1.Гранулематоз Вегенера.
2.Амилоидоз.
3.Саркоидоз.
4.Опухоли (папилломатоз, бронхолегочный рак, метастазы,
неходжкинская лимфома).
5. Инфекции (туберкулез, грибковые инфекции, эмболии при сепсисе).
14
Поражение легких, связанное с ревматоидным артритом, требует проведения активной подавляющей терапии с использованием высоких доз глюкокортикоидов (45 – 60 мг в сутки peros, 250 мг внутривенно капельно) с последующей коррекцией соответственно динамике процесса.
Сердечно-сосудистая система :перикардит, коронарный артериит, гранулематозное поражение сердца (редко), раннее развитие атеросклероза.
Миокардит у больных РА характеризуется тахикардией, приглушенностью тонов, систолическим шумом на верхушке. При эхокардиографии имеют место снижение фракции выброса, ударного объема, увеличение минутного объема.
Поражение почек у больных РА встречаются в 10-25% случаев (гломерулонефрит, амилоидоз). При РА наиболее часто диагностируется мезангиально-пролиферативный (около 60% случаев), реже — мембранозный вариант гломерулонефрита; они сочетаются с высокой активностью иммуновоспалительного процесса и наиболее часто проявляются изолированным мочевым синдромом, в некоторых случаях возможно развитие нефротического синдрома. Прогрессирующее поражение почек может приводить к формированию терминальной почечной недостаточности и уремии.
У больных с длительностью РА более 7-10 лет возможно развитие амилоидоза почек, для которого характерны стойкая протеинурия (потеря белка составляет до 2-3 г/сут), цилиндрурия и периферические отеки. Диагноз верифицируется на основании гистологического исследования нефробиоптата. Это самый прогностически неблагоприятный вариант поражения почек, так как средняя продолжительность жизни таких больных составляет 2-4 года. Летальный исход наступает в результате формирования терминальной почечной недостаточности.
Поражение глаз: ирит, иридоциклит, эписклерит и склерит, склеромаляция, периферическая язвенная кератопатия.
Наиболее часто (около 3,5% случаев) диагностируется иридоциклит. Ирит более характерен для ювенильного РА, но может встречаться и у взрослых. Начало процесса, как правило, острое, затем он может принимать затяжное течение, нередко осложняется развитием синехий. Эписклерит сопровождается умеренными болями, сегментарным покраснением переднего отрезка глаза; при склерите возникают сильнейшие боли, развивается гиперемия склер, возможна потеря зрения. При сочетании РА с синдромом Шегрена развивается сухой керато - конъюнктивит. Следует иметь в виду, что метотрексат, являющийся основным базисным препаратом для лечения ревматоидного артрита, может способствовать росту ревматоидных узелков в глазном яблоке. Подобная ситуация требует немедленной смены терапии.
Поражение нервной системы: симметричная сенсорно-моторная нейропатия, шейный миелит.
15
В основе патогенеза периферической полинейропатии лежит патология vasanervorum. У больных развиваются парестезии, чувство жжения в области нижних и верхних конечностей, снижается тактильная и болевая чувствительность, появляются двигательные расстройства. При активном течении РА иногда наблюдаются симптомы полиневрита с сильными болями в конечностях, чувствительными или двигательными нарушениями, атрофией мышц.
Классификационные критерии ревматоидного артрита
(ACR/EULAR, 2010г)
Ревматоидный артрит может быть заподозрен, если : -имеется, как минимум 1 припухший сустав; -исключены другие заболевания индуцирующие синовиит; -сумма по всем разделам составляет от 6 до 10 баллов.
1 крупный сустав – 0 баллов
2-10 крупных суставов – 1 балл
1-3 мелких сустава – 2 балла
4-10 мелких суставов – 3 балла
>10 суставов ( как минимум 1 мелкий сустав должен быть в их числе) - 5 баллов
Длительность синовиита:
oменее 6 недель- 0 баллов
oболее 6 недель – 1 балл
Изменения одного из лабораторных показателей:
oРФ отр. и/или АЦЦП отр. -0 баллов
o РФ + (слабопоожительный) и/или АЦЦП + - 2 балла
oРФ ++ (резко положительный) и/ или АЦЦП ++ - 3 балла
Изменения острофазовых показателей:
oСОЭ и/или СРБ в норме – 0 баллов
СОЭ и/или СРБ повышены – 1 балл (табл.1-1). При наличии у пациента свыше трех месяцев симптоматики ревматоидного артрита следует немедленно отправить больного к ревматологу для начала ранней агрессивной терапии, поскольку именно у пациентов с коротким анамнезом существует «окно возможности», то есть про межуток времени, когда проводимое лечение способно активно подавить иммунное воспаление и повлиять на течение и исход заболевания.
|
|
|
|
|
Таблица 1-1 |
|
|
Нормальные величины острофазовых показателей |
|||||
|
|
|
|
|
|
|
|
|
|
Результат определения |
|||
|
|
|
|
|
|
|
Показатель |
Метод |
Негативный |
Слабополо- |
|
Резкополо- |
|
жительный |
|
жительный |
||||
|
|
(-) |
|
|
||
|
|
|
(+) |
|
(++) |
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
нефелометрия, |
≤ 15 МЕ/мл |
|
16-45 МЕ/мл |
|
> 45 МЕ/мл |
|
турбидиметрия |
|
|
|||
|
|
|
|
|
|
|
|
латекс-агглютинация |
≤ 1/40 |
|
>1/40 |
|
- |
16
|
иммуноферментный |
≤ 20 МЕ/мл |
21-60 МЕ/мл |
> 60 МЕ/мл |
||
|
(Orgentec). |
|||||
|
|
|
|
|
||
|
иммуноферментный |
|
|
|
|
|
|
(Axis-Shield, |
≤ 5 ЕД/мл |
6-15 ЕД/мл |
>15 ЕД/мл |
||
АЦЦП |
Euroimmun) |
|
|
|
|
|
|
иммунохемилюминис |
≤ 17 ЕД/мл |
18 -50ЕД/мл |
> 50ЕД/мл |
||
|
ценция (Roche) |
|||||
|
|
|
|
|
||
Показатель |
Метод |
Результат определения |
||||
Нормальный |
Повышенный |
|||||
|
|
|||||
СРБ |
нефелометрия, |
≤ 10 |
мг/л |
|
> 10 мг/л |
|
тубидиметрия |
|
|||||
|
|
|
|
|
||
СОЭ |
по Вестергрену |
≤ 25 мм/ч |
|
> 25 мм/ч |
||
Дифференциальный диагноз.
В дебюте РА поражение суставов (и некоторые другие клинические проявления) сходно с поражением суставов при других ревматических и неревматических заболеваниях.
Остеоартроз. Незначительная припухлость мягких тканей, вовлечение дистальных межфаланговых суставов, отсутствие выраженной утренней скованности, увеличение выраженности боли к концу дня.
Системная красная волчанка. Симметричное поражение мелких суставов кистей, лучезапястных и коленных суставов. Артрит недеформирующий (за исключением артрита Жакку); может быть отѐк мягких тканей, но внутрисуставной выпот минимален; высокие титры АНФ (однако 30% больных РА имеют АНФ), редко — низкие титры РФ; на рентгенограммах — отсутствие костных эрозий.
Подагра. Диагноз устанавливают на основании выявления кристаллов в синовиальной жидкости или тофусах с характерным отрицательным двойным лучепреломлением при поляризационной микроскопии. При хронической форме может быть симметричное поражение мелких суставов кистей и стоп с наличием тоф усов; возможны субкортикальные эрозии на рентгенограммах.
Псориатический артрит. Моноартрит, асимметричный олигоартрит, симметричный полиартрит с поражением дистальных межфаланговых суставов, мутилирующий артрит, связанный с развитием остеолиза по типу «карандаш в колпачке», поражения осевого скелета. Частое поражение дистальных межфаланговых суставов, веретенообразная припухлость пальцев, характерные для псориаза изменения кожи и ногтей.
Анкилозирующий спондилит. Асимметричный моно-, олигоартрит крупных суставов (тазобедренных, коленных, плечевых), позвоночного столба, крестцово-подвздошных сочленений; возможно вовлечение периферических суставов; экспрессия HLA-B27.
Реактивный артрит. Артрит олигоартикулярный и асимметричный, с преимущественным поражением нижних конечностей, экспрессия HLAB27. Вызывается инфицированием различными микроорганизмами
(Chlamydia, Escherichiacoli, Salmonella, Campylobacter, Yersiniaи др.);
17
синдром Рейтера: уретрит, конъюнктивит и артрит; наличие болей в пяточных областях с развитием энтезисов, кератодермии на ладонях и подошвах и циркулярного баланита.
Инфекционный эндокардит. Поражение крупных суставов; лихорадка с лейкоцитозом; сердечные шумы; обязательно бактериальное исследование крови у всех пациентов с лихорадкой и полиартритом.
Ревматическая лихорадка. Мигрирущий олигоартрит с преимущественным поражением крупных суставов, кардит, подкожные узелки, хорея, кольцевидная эритема, лихорадка. Специфические (в отношении стрептококков) серологические реакции.
Септический артрит. Обычно моноартикулярный, но может быть и олигоартикулярный; с преимущественным поражением крупных суставов; может быть мигрирующим. Метод верификации: посев крови на стерильность, аспирация жидкости из полости сустава с исследованием клеточного состава, о краской по Граму и культуральным исследованием; больные РА также могут иметь септический артрит.
Вирусные артриты. Характерна утренняя скованность с симметричным поражением суставов кистей и лучезапястных суставов, может выявляться РФ, вирусная экзантема. В большинстве случаев спонтанно проходит в течение 4-6 нед (за исключением артрита, связанного с парвовирусной инфекцией).
Системная склеродермия. Феномен Рейно и уплотнение кожи; редко может выявляться артрит, обычно артралгии, ограничение объѐма движений, связанное с прикреплением кожи к подлежащей фасции.
Идиопатические воспалительные миопатии. Артрит с выраженным синовитом обнаруживается редко. Воспаление мышц, характеризующееся проксимальной мышечной слабостью, повышением уровня КФК и альдолазы, артралгиями и миалгиями, патологическими изменениями на электромиограмме.
Болезнь Лайма. На ранних стадиях мигрирующая эритема и сердечно-сосудистая патология, на поздних — интермиттирующий моноили олигоартрит (у 15% больных может быть хроническим и эрозивным), энцефалопатия и нейропатия; 5% здоровых людей имеют позитивные реакции на лайм-боррелиоз.
Ревматическая полимиалгия. Диффузная боль и утренняя скованность в осевых суставах и проксимальных группах мышц; припухлость суставов выявляется реже; выраженная СОЭ; возникает в возрасте старше 50 лет. Выраженный ответ на глюкокортикоидную терапию; в 10-15% сочетается с гигантоклеточным артериитом.
Амилоидоз. Периартикулярное отложение амилоида; может быть выпот в полость сустава. Окрашивание аспирированной суст авной жидкости Конго красным.
Гемохроматоз. Увеличение костных структур 2-го и 3-го пястно - фаланговых суставов; повышение уровня железа и ферритина в сыворотке со снижением трансферринсвязывающей способности; на рентгенограммах
18
может выявляться хондрокальциноз. Диагностируется с помощью биопсии печени.
Саркоидоз. Хроническое гранулематозное заболевание, в 10-15% сопровождающееся хроническим симметричным полиартритом.
Гипертрофическая остеоартропатия. Олигоартрит коленных,
голеностопных и лучезапястных суставов; периостальное новообразование кости; глубокая и ноющая боль, «барабанные палочки», связь с легочным заболеванием, боль в конечностях при определѐнном положении.
Семейная средиземноморская лихорадка. Рецидивирующие атаки острого синовита (моноили олигоартикулярного)крупных суставов, ассоциированные лихорадкой, плевритом и перитонитом.
Рецидивирующий полихондрит. Распространѐнное прогрессирующее воспаление и деструкция хрящевой и соединительной ткани; мигрирующий асимметричный и неэрозивный артрит ме лких и крупных суставов; воспаление и деформация хряща ушной раковины.
Фибромиалгия. Распространѐнная мышечно -скелетная боль и скованность, парестезии, непродуктивный сон, усталость, множественные симметричные «триггерные» точки (для диагноза достаточно н аличие 11 из 18); лабораторные исследования и исследование суставов — без патологии.
Особые формы РА. Синдром Фелти.
Назван по имени автора описавшего его в1924 году. Встречается у 1% больных ревматоидным артритом.
Включает в себя:
-хронический артрит;
-спленомегалию;
-лейкопению.
Суставной синдром:
-может развиваться после других проявлений заболевания, но чаще предшествует им.
Характеризуется тяжелым деструктивным полиартритом, хотя
возможно и доброкачественное течение.
Внесуставные проявления:
-ревматоидные узелки;
-хронические язвы голени;
-полиневропатия;
-эписклерит;
-часто повышение температуры тела;
-амиотрофия.
При лабораторных исследованиях выявляются: анемия, лейкопения и нейтропения, увеличение СОЭ, высокие титры РФ.
Синдром Стилла у взрослых (ССВ).
19
Был описан Bywaters в 1971году. Чаще развивается в возрасте 16-35 лет (до 88% случаев). Триггерным фактором выступает носоглоточная инфекция.
ССВ характеризуется:
-высокой лихорадкой;
-миокардитом;
-перикардитом;
-лимфаденопатией;
-спленомегалией;
-кожной сыпью.
Диагностические критерии ССВ.
Основные:
-длительная лихорадка;
-артрит или стойкие артралгии;
-макулопапулезная сыпь;
-серонегативность по РФ;
-нейтрофильный лейкоцитоз;
-развитие болезни после 16 лет.
Дополнительные:
-лимфаденопатия;
-гепатоспленомегалия;
-полисерозит;
-носоглоточная инфекция.
Достоверным считается диагноз при наличии 4 основных признаков.
Лечение ревматоидного артрита.
Концепция TREAT to TARGET - «Лечение до достижения цели» - является главенствующей при принятии решенияо выборе тактики лечения у пациента с ревматоидным артритом.
1.Первичная цель лечения РАдостижение состояния клинической ремиссии (уровень доказательности А).
2.Клиническая ремиссия определяется, как отсутствие признаков значимой воспалительной активности.
3.Приемлемой альтернативной целью лечения является достижение низкой активности РА (уровень доказательности А), особенно при стабильном состоянии и длительно протекающем заболевании.
4.До тех пор пока не будет достигнута цель лечения , пересмотр терапии осуществляется не реже, чем 1 раз в 3 месяца.
5.Необходимо регулярно документировать данные об активности заболевания у пациентов с высокой/умеренной активностью – ежемесячно, стабильным течением и низкой активностью -1 раз в 3 месяца.
6.В ежедневной клинической практике необходимо использовать общепринятые методики оценки состояния суставов.
7.При принятии клинических решений следует учитывать изменения структурные и нарушения функции суставов.
20
