
УЧЕБНИК ВНУТРЕННИЕ БОЛЕЗНИ
.pdfМикроскопический полиангиит (полиартериит) -
некротизирующий васкулит с небольшим количеством или отсутствием иммунных депозитов, поражающий преимущественно мелкие сосуды (капилляры, венулы или артериолы), реже артерии малого и среднего калибра. В клинической картине доминирую т явления некротизирующего гломерулонефрита и лѐгочные капилляриты.
Пурпура Шѐнляйна-Геноха - васкулит с преимущественными IgAдепозитами, поражающий мелкие сосуды (капилляры, венулы, артериолы). Типично вовлечение кожи, кишечника и клубочков почек, нередко сочетается с артралгиями или артритом.
Эссенциальный криоглобулинемический васкулит - васкулит с криоглобулиниммунными депозитами, поражающий мелкие сосуды (капилляры, венулы и артериолы) преимущественно кожи и клубочков почек, ассоциированный с наличием криоглобулинов в сыворотке крови.
Кожный лейкоцитокластический васкулит - изолированный кожный лейкоцитокластический ангиит без системного васкулита или гломерулонефрита.
Клиническая картина и диагностика.
Общие подходы.
Провести детальное клиническое обследование для уточнения характера поражения внутренних органов и исключения других заболеваний.
Определить распространѐнность и степень поражения органов. Подтвердить диагноз данными инструментальных и лабораторных
методов исследования.
Клинические проявления.
Конституциональные симптомы: все формы васкулитов.
Недеструктивный олигоартрит: узелковый полиартериит, гранулематоз Вегенера, синдром Чѐрджа-Стросс, пурпура Шѐнляйна-Геноха.
Поражение кожи:
-сетчатое ливедо, дигитальные инфаркты, язвы, узелки - узелковый полиартериит, синдром Чѐрджа-Стросс, гранулематоз Вегенера;
-пальпируемая пурпура - любая форма васкулита, за исключением
гигантоклеточного артериита и артериита Такаясу.
Множественный мононеврит: узелковый полиартериит,
криоглобулинемический васкулит, гранулематоз Вегенера, синдром Чѐрджа-Стросс.
Поражение почек:
-ишемическое поражение - узелковый полиартериит, артериит Такаясу;
-гломерулонефрит - микроскопический полиангиит, гранулематоз
Вегенера, криоглобулинемический васкулит, синдром Чѐрджа - Стросс, пурпура Шѐнляйна-Геноха.
131
Поражение ЛОР -органов: гранулематоз Вегенера, реже микроскопический полиангиит и синдром Чѐрджа-Стросс.
Поражение лѐгких: гранулематоз Вегенера, микроскопический полиартериит, синдром Чѐрджа-Стросс.
Бронхиальная астма или аллергический ринит: синдром Чѐрджа-Стросс.
Оценка активности васкулита, фазы и течения заболевания.
При оценке активности васкулита принимают во внимание только признаки, обусловленные васкулитом на момент осмотра, а также появившиеся или прогрессирующие в течение последнего месяца до обследования больного.
В зависимости от активности выделяют несколько фаз заболевания. Чтобы оптимизировать тактику ведения больных, особенно на этапе индукции ремиссии, введѐн термин «рефрактерное течение васкулита».
Ремиссия -отсутствие признаков активности (общий счѐт 0-1 балл) при нормальном содержании СРБ на фоне стабильной поддерживающей терапии.
Ответ на терапию (частичная ремиссия) - уменьшение на фоне лечения общей суммы баллов на 50% первоначальной.
Низкая активность (персистирующая активность) - персистенция общих симптомов воспаления (артралгии, миалгии и др.), которые купируются незначительным повышением дозы глюкокортикоидов (не требуют эскалации терапии).
Неактивная фаза - ремиссия, при которой нет необходимости в поддерживающей терапии.
«Большое» обострение - вовлечение в воспалительный процесс жизненно важных органов или систем (лѐгких, почек, ЦНС, сердечно - сосудистой системы), следовательно, увеличение общей суммы на 6 баллов и более. Необходимо назначение адекватной (эскалационной) терапии циклофосфамидом (как при режиме индукции ремиссии) в сочетании с увеличением дозы глюкокортикоидов до 30 мг/сут. При необходимости проводят пульс-терапию метилпреднизолоном, плазмаферез или введение иммуноглобулина человека нор мального для внутривенного введения.
«Малое» обострение - возврат заболевания с увеличением общей суммы с 0-1 до 5 баллов (увеличение дозы глюкокортикоидов до 30 мг/сут).
Персистенция активности гранулематоза Вегенера (BVAS/WEG -
Birminghamvasculitisactivityscore/WEG) - наличие клинического проявления и отсутствие его усугубления в течение 28 дней с момента предыдущего осмотра больного.
Рефрактерное течение АНЦА-васкулитов:
-увеличение или отсутствие положительной динамики BVAS при остром течении васкулита после 4 нед стандартной терапии или
-плохой ответ (<50%) на стандартную терапию BVAS в течение 6 нед лечения, или
132
- хроническая персистенция активности (один большой признак и три малых BVAS, BVAS/WEG) в течение более 12 нед лечения.
Оценка степени повре ждения органов или тканей (индекс васкулитного повреждения – vasculitis damage index).
В отличие от активности, которая купируется назначением иммуносупрессивных препаратов, повреждение органов или тканей не поддаѐтся обратному развитию. При васкулитах под повреждением понимают наличие у больного необратимых изменений в органах или тканях, развитие которых совпадает с началом воспалительных изменений в сосудистой стенке и обусловлено ими.
Предложенная система оценки представляет собой суммарный счѐт по системам или органам, отражающий степень нарушения их функций, вызванного воспалительным процессом в сосудах и/или развившегося на фоне лечения. Индекс является кумулятивным. В каждом конкретном случае он может оставаться на прежнем уровне или возрастать, но никогда не уменьшается. Оценка степени повреждения органов или тканей имеет большое значение для определения прогноза заболевания.
Оценка общего состояния у больных васкулитами.
Оценку общего функционального состояния больных васкулитами проводят на основании опросника SF-36.
Рекомендуемое обследование в стационаре.
Клиническое обследование: оценка субъективных симптомов.
Лабораторное обследование.
Общий анализ крови.
Содержание креатинина.
Активность печѐночных ферментов.
Активность КФК - при подозрении на миопатию.
Общий анализ мочи.
Бактериологическое исследование крови: исключение инфекции.
Серологические тесты на сифилис.
Серологическое обследование:
-АНФ, РФ - исключение системного ревматического
заболевания; - АНЦА - для подтверждения диагнозов «гранулематоз
Вегенера», «микроскопический полиангиит», «синдром Чѐрджа-Стросс»;
-Криоглобулинемия - для подтверждения диагноза «криоглобулинемический васкулит»;
-АФЛ - исключение первичного АФС;
-аБМК - исключение синдрома Гудпасчера.
-Маркѐры вируса гепатита В и С, ВИЧ (при подозрении на узелковый полиартериит и криоглобулинемический васкулит соответственно), цитомегаловируса, вируса Эпштейна-Барр,
парвовируса BI9 - при необходимости.
133
- Биопсия тканей - гранулематоз Вегенера, микроскопический полиартериит, узелковый полиартериит, синдром Чѐрджа-Стросс, криоглобулинемический васкулит, гигантоклеточный артериит - при необходимости.
Клиническое значение лабораторных исследований.
Общий анализ крови: нормохромная анемия, тромбоцитоз, нейтрофильный лейкоцитоз, повышение СОЭ.
Характерный лабораторный признак синдрома Чѐрджа-Стросс - эозинофилия (более 1,0х109/л у 97% больных), которая может присутствовать на любой стадии заболевания.
Биохимические исследования. Изменение биохимических показателей неспецифично и зависит от преобладающего поражения тех или иных органов и степени нарушения их функций. Отмечена корреляция между концентрацией СРБ и активностью заболевания.
Иммунологическое исследование:
АНЦА с наиболее высокой частотой обнаруживают при гранулематозе Вегенера, реже при микроскопическом полиартериите и синдроме Чѐрджа-Стросс.
Криоглобулины -маркѐры криоглобулинемического васкулита.
Снижение концентрации компонентов комплемента -
криоглобулинемический васкулит.
АФЛ при васкулитах могут встречаться, как правило, в низком, реже в умеренном титре.
аБМК - для васкулитов не характерно обнаружение данных
аутоантител.
Морфологическое исследование - обязательный компонент постанов ки диагноза (диагностический критерий) при узелковом полиартериите, гранулематозе Вегенера, микроскопическом полиартериите, синдроме Чѐрджа-Стросс, гигантоклеточном артериите.
Инструментальное обследование.
Ангиография:
узелковый полиартериит - в случае невозможности провести биопсию или при получении неспецифических результатов; показан а перед биопсией печени или почек для выявления микроаневризм, которые при проведении биопсии могут привести к кровотечению;
артериит Такаясу, облитерирующий тромбангиит: имеет большое
значение как для подтверждения диагноза, так и для оценки динамики и распространения воспалительного процесса.
Ультразвуковая допплерография играет важную роль в подтверждении диагноза, оценке распространения воспалительного процесса и его активности, прогнозировании течения болезни при артериите Такаясу, облитерирующем тромбангиите, болезни Бехчета; диагностике лѐгочной гипертензии.
Рентгенография лѐгких: диагностика и дифференциальная
134
диагностика патологии лѐгких при гранулематозе Вегенера, микроскопическом полиангиите, синдроме Чѐрджа-Стросс и других васкулитах.
КТ и МРТ, магнитно-резонансная ангиография, позитронно-
эмиссионная томография: определение локализации и характера процесса при гранулематозе Вегенера, микроскопическом полиангиите, синдроме Чѐрджа-Стросс, гигантоклеточном артериите, артериите Такаясу, болезни Бехчета и др.
Функциональные лѐгочные тесты: спирометрия,
бодиплетизмография, исследование диффузионной способности лѐгких - выявление субклинического поражения легких (все формы васкулитов).
Бронхоскопия: диагностика субглоточного стеноза, диффузных альвеолярных геморрагий, проведение трансбронхиальной биопсии.
Бронхоальвеолярный лаваж: диагностика диффузных альвеолярных геморрагий, синдрома Чѐрджа-Стросс, оппортунистических инфекций.
Классификационные критерии. Классификационные критерии узелкового полиартериита
(LigthbootR.W.Jr., MicheiB.A., BioD.A. etal., 1990).
Потеря массы тела с момента начала заболевания, составляющая 4 кг и более, не связанная с особенностями питания и т.д.
Сетчатое ливедо: пятнистые, сетчатые изменения рисунка кожи на конечностях и туловище.
Боль или болезненность яичек: ощущение боли или болезненности в яичках, не связанное с инфекцией, травмой и т.д.
Миалгии, слабость или болезненность в мышцах нижних конечностей: диффузные миалгии (исключая плечевой пояс или поясничную область), слабость мышц или болезненность в мышцах нижних конечностей.
Мононеврит или полиневропатия: развитие мононевропатии, множественной мононевропатии или полиневропатии.
Развитие артериальной гипертензии с уровнем диастолического АД более 90 мм рт.ст.
Повышение содержания мочевины (>40 мг%) или креатинина (> 1324,5 мкмоль/л) в крови, не связанное с дегидратацией или нарушением выделения мочи.
Инфицирование вирусом гепатита В: наличие HBsAg (поверхностный антиген вируса гепатита В) или антитела к вирусу гепатита В в сыворотке крови.
Артериографические изменения: аневризмы или окклюзии висцеральных артерий, выявляемые при ангиографии, не связанные с атеросклерозом, фибромышечной дисплазией и другими невоспалительными заболеваниями.
Биопсия: |
гистологические |
изменения, |
свидетельствующие о |
135

присутствии гранулоцитов в стенке артерий.
Наличие трѐх и более любых критериев позволяет поставить диагноз с чувствительностью 82,2% и специфичностью 86,6%.
Классификационные критерии гранулематоза Вегенера (LevitR.Y., JauciA.S., BlochD.D. etal., 1990)
Воспаление носа и полости рта: язвы в полости рта (рис. 9-1), гнойные или кровянистые выделения из носа.
Изменения в лѐгких при рентгенологическом исследовании: узелки, инфильтраты или полости в лѐгких.
Изменения мочи: микрогематурия (>5 эритроцитов в поле зрения) или скопления эритроцитов в осадке мочи.
Биопсия: гранулематозное воспаление в стенке артерии или в периваскулярном и экстраваскулярном пространстве.
Наличие у больного двух и более любых критериев позволяет
поставить диагноз с чувствительностью 88% и специфичностью 92%.
Рис 9-1. Язва в полости рта.
Классификационные критерии синдрома Чѐрджа-Стросс (MasiA.T., HunderG.G., LieJ.T. etal., 1990)
Астма: затруднение дыхания или диффузные хрипы при вдохе.
Эозинофилия >10%.
Аллергия в анамнезе: сезонная аллергия (аллергический ринит) или другие аллергические реакции (пищевая, контактная), за исключением лекарственной.
Мононевропатия, множественная мононевропатия или полиневропатия по типу «перчаток» или «чулок».
Мигрирующие или транзиторные лѐгочные инфильтраты, выявляемые при рентгенологическом исследовании (рис. 9-2).
Синусит: боли в околоносовых пазухах или рентгенологические изменения.
Биопсия: скопление эозинофилов во внесосудистом пространстве.
Наличие у больного четырѐх и более любых признаков позволяет по - ставить диагноз с чувствительностью 85% и специфичностью 99%.
136
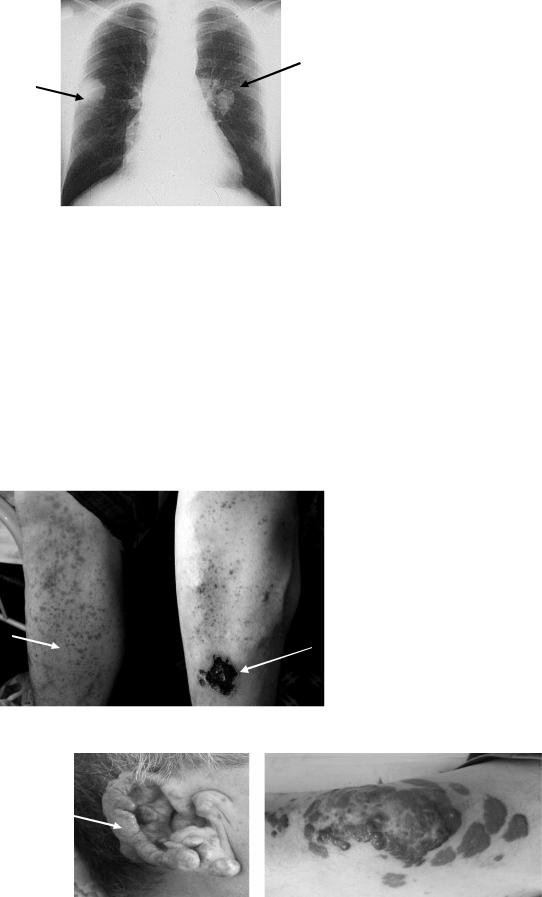
Рис 9-2. Мигрирующие лѐгочные инфильтраты.
Классификационные критерии пурпуры Шѐнляйна-Геноха(MillsJ.A., MicheiB.A., BlochD.A. etal., 1990)
Пальпируемая пурпура: слегка возвышающиеся геморрагические кожные изменения, не связанные с тромбоцитопенией (рис. 9-3, 9-4, 9- 5).
Возраст начала болезни менее 20 лет.
Диффузные боли в животе, усиливающиеся после приѐма пищи, или ишемия кишечника (возможно кишеч ное кровотечение).
Биопсия: гистологические изменения, проявляющиеся гранулоцитарной инфильтрацией стенок артериол и венул.
Наличие у больного двух и более любых критериев позволяет
поставить диагноз с чувствительностью 87,1 % и специфичностью 87,7%.
Рис.9-3. Геморрагические и язвенно-некротические кожные изменения
Рис.9-4. Развитиехондромаляции Рис. 9-5. Пальпируемая пурпура на фоне геморрагического васкулита
137
Классификационные критерии артериитаТакаясу (ArendW.P., MicheiB.A., BlochD.A. etal., 1990)
Начало заболевания в возрасте менее 40 лет.
Перемежающаяся хромота конечностей: слабость и дискомфорт в мышцах конечностей при движении.
Ослабление пульса на плечевой артерии: снижение пульсации на одной или обеих плечевых артериях.
Разница систолического АД >10 мм рт.ст. при его измерении на правой и левой плечевых артериях.
Шум, выявляемый при аускультации, над обеими подключичными артериями или брюшной аортой.
Изменения при ангиографии: сужение просвета или окклюзия аорты, еѐ крупных ветвей в проксимальных отделах верхних и нижних конечностей, не связанные с атеросклерозом, фибромышечной
дисплазией и другими подобными состояниями (изменения фокальные, сегментарные).
Наличие трѐх и более любых критериев позволяет поставить диагноз с чувствительностью 90,5% и специфичностью 97,8%.
Классификационные критерии гигантоклеточного артериита
(HunderG.G. etal., 1990).
Развитие симптомов заболевания у лиц старше 50 лет.
Появление ранее не отмечавшихся головных болей или изменение их характера и(или) локализации.
Изменения височной артерии: чувствительность при пальпации или снижение пульсации височных артерий, не связанное с атеросклерозом шейных артерий.
Увеличение СОЭ > 50 мм/час.
Изменения при биопсии артерии: васкулит, с преимущественно мононуклеарной инфильтрацией или гранулематозным воспалением, обычно с многоядерными гигантскими клетками.
Наличие трѐх и более любых критериев позволяет поставить диагноз с чувствительностью 93,5% и специфичностью 91,2%.
Дифференциальная диагностика.
Клинические признаки, наблюдаемые при системных васкулитах, встречаются при системных заболеваниях соединительной ткани (включая АФС), инфекциях (инфекционный эндокардит, сифилис, другие системные инфекции) и опухолях (предсердная миксома, лимфопролиферативные опухоли и др.), тяжѐлом атеросклеротическом поражении сосудов.
Необходимость в своевременной диагностике заболевания продиктована потребностью в раннем (до развития необратимого поражения жизненно важных органов) назначении агрессивной терапии.
Системные васкулиты необходимо исключать у всех больных с лихорадкой, похуданием и признаками полиорганного поражения (сосудистая пурпура, множественный мононеврит, мочевой синдром).
138
Показания для консультации ревматолога: наличие любых клинических проявлений, позволяющих заподозрить системный васкулит.
Показания для консультации других специалистов: ведение больных системными васкулитами требует мультидисциплинарного подхода.
Дерматолог: васкулит с поражением кожи.
Невропатолог: при выявлении неврологических симптомов. Офтальмолог: при поражении глаз у пациентов с синдромом Бехчета, гранулематозом Вегенера, артериитом Такаясу, гигантоклеточным артериитом.
Отоларинголог: поражение ЛОР-органов при гранулематозе Вегенера Нефролог: поражение почек при системных некротизирущих васкулитах.
Пульмонолог: поражение лѐгких при гранулематозе Вегенера, микроскопическом полиартериите, синдроме Чѐрджа-Стросс. Инфекционист и фтизиатр: носительство вирусов гепатита В и С, развитие оппортунистических инфекций, туберкулѐза.
Сосудистый хирург: поражение сосудов при артериите Такаясу. Хирург: развитие абдоминального болевого синдрома при артериите Такаясу, узелковом полиартериите, геморрагическом васкулите.
Лечение.
В соответствии с версией EULAR (март 2009 г), опирающейся на современную классификацию системных васкулитов, выделены рекомендации для пациентов с преимущественным поражением сосудов мелкого и среднего калибра и рекомендации для пациентов с васкулитами крупных сосудов.
С позиции лечебной стратегии нозологические формы, объединенные в группу АНЦАсистемных васкулитов целесообразно рассматривать как единое состояние, а лечение дифференцировать прежде всего в зависимости от тяжести заболевания, с учетом рисков развития легочного кровотечения, прогрессирующей почечной недостаточности, тяжелого поражения органа зрения, ЦНС (уровень доказательности 2В).
Цели терапии:
достижение и поддержание ремиссии;
снижение риска обострений;
предотвращение необратимого поражения жизненно важных органов;
снижение риска развития побочных эффектов лекарственной терапии;
увеличение продолжительности жизни.
Этапы терапии
Индукция ремиссии (3-6мес).
Поддержание ремиссии (2-5лет).
139
Эскалационная терапия.
Индукция ремиссии.Основные задачи этого этапа - достижение ремиссии, снижение риска обострений и предотвращение необра тимого поражения жизненно важных органов.
К основным группам лекарственных средств, используемых при системных васкулитах на этом этапе, относятся глюкокортикоиды и цитостатики (циклофосфамид, метотрексат, азатиоприн). При ряде форм применяют плазмаферез и внутривенное введение иммуноглобулина человека нормального. При непереносимости циклофосфамида и/или метотрексата, а также при рефрактерном течении васкулитов дополнительно к терапии глюкокортикоидами назначают лефлуномид, микофенолата мофетил и/или биологические препараты (инфликсимаб, ритуксимаб и др.). При большинстве заболеваний есть определѐнные закономерности в назначении и комбинации препаратов. Предпочтение,
как правило, отдают комбинированной терапии глюкокортикоидами и
цитостатиками.
Медикаментозная терапия.
К основным группам лекарственных средств, используемых при системных васкулитах, относят глюкокортикоиды и цитостатики (циклофосфамид, метотрексат, азатиоприн). При ряде форм системных васкулитов используют экстракорпоральные методы очищения крови (плазмаферез) и введение иммуноглобулина человека нормального.
Стандартная индукционная схема лечения СВ мелких и средних сосудов включает назначение высоких доз ЦФ и ГК (уровень доказательности 1А1В). Последующее поддерживающее лечение осуществляется низкими дозами ГК, как правило, в сочетании с азатиоприном (АЗ).
Глюкокортикоиды.
Назначение глюкокортикоидов - основной метод лечения гигантоклеточного артериита и артериита Такаясу (уровень доказательности 3), а также некоторых форм системных некротизирующих васкулитов при отсутствии признаков прогрессирования, например синдрома Чѐрджа-Стросс и криоглобулинемического васкулита, также применяют для лечения тяжѐлых форм геморрагического васкулита с поражением ЖКТ и почек.
В связи с высоким риском прогрессирования заболевания монотерапию глюкокортикоидами не используют для лечения гранулематоза Вегенера, микроскопического полиангиита и узелкового полиартериита.
Быстрый эффект глюкокортикоидов можно рассматривать как диа - гностический признак гигантоклеточного артериита и ревматической полимиалгии.
Тактика назначения глюкокортикоидов.
В начале заболевания глюкокортикоиды обычно назначают в несколько приѐмов в дозе 1 мг/кг в сутки, а затем (через 7—10 дней), при положительной динамике клинических и лабораторных показателей пере-
140
