
- •Частная фармакология
- •1. Схема строения и функциональная роль периферической нервной системы. Передача возбуждения в холинергических и адренергических синапсах.
- •2. Вяжущие, обволакивающие, адсорбирующие и раздражающие средства.
- •3. Местноанестезирующие средства.
- •4. М, н-холиномиметики и стимуляторы высвобождения ацетилхолина.
- •5. Антихолинэстеразные средства. Острое отравление и меры помощи.
- •6. М-холиномиметические средства.
- •7. Н-холиномиметические средства. Применение никотиномиметиков для борьбы с табакокурением.
- •8. М-холиноблокирующие средства.
- •9. Ганглиоблокирующие средства.
- •11. Адреномиметические средства.
- •14. Средства для общей анестезии. Определение. Детерминанты глубины, скорости развития и выхода из наркоза. Требования к идеальному наркотическому средству.
- •15. Средства для ингаляционного наркоза.
- •16. Средства для неингаляционного наркоза.
- •17. Спирт этиловый. Острое и хроническое отравление. Лечение.
- •18. Седативно-гипнотические средства. Острое отравление и меры помощи.
- •19. Общие представления о проблеме боли и обезболивании. Средства, используемые при нейропатических болевых синдромах.
- •20. Наркотические анальгетики. Острое и хроническое отравление. Принципы и средства лечения.
- •21. Ненаркотические анальгетики и антипиретики.
- •22. Противоэпилептические средства.
- •23. Средства, эффективные при эпилептическом статусе и других судорожных синдромах.
- •24. Противопаркинсонические средства и средства для лечения спастичности.
- •32. Средства для предупреждения и купирования бронхоспазма.
- •33. Отхаркивающие и муколитические средства.
- •34. Противокашлевые средства.
- •35. Средства, применяемые при отеке легких.
- •36. Средства, применяемые при сердечной недостаточности (общая характеристика) Негликозидные кардиотонические средства.
- •37. Сердечные гликозиды. Интоксикация сердечными гликозидами. Меры помощи.
- •38. Противоаритмические средства.
- •39. Антиангинальные средства.
- •40. Основные принципы лекарственной терапии инфаркта миокарда.
- •41. Антигипертензивные симпатоплегические и вазорелаксирующие средства.
- •I. Средства, влияющие на аппетит
- •II. Средства при снижении секреции желудка
- •I. Производные сульфонилмочевины
- •70. Противомикробные средства. Общая характеристика. Основные термины и понятия в области химиотерапии инфекций.
- •71. Антисептики и дезинфицирующие средства. Общая характеристика. Отличие их от химиотерапевтических средств.
- •72. Антисептики – соединения металлов, галогенсодержащие вещества. Окислители. Красители.
- •73. Антисептики алифатического, ароматического и нитрофуранового ряда. Детергенты. Кислоты и щелочи. Полигуанидины.
- •74. Основные принципы химиотерапии. Принципы классификации антибиотиков.
- •75. Пенициллины.
- •76. Цефалоспорины.
- •77. Карбапенемы и монобактамы
- •78. Макролиды и азалиды.
- •79. Тетрациклины и амфениколы.
- •80. Аминогликозиды.
- •81. Антибиотики группы линкозамидов. Фузидиевая кислота. Оксазолидиноны.
- •82. Антибиотики гликопептиды и полипептиды.
- •83. Побочное действие антибиотиков.
- •84. Комбинированная антибиотикотерапия. Рациональные комбинации.
- •85. Сульфаниламидные препараты.
- •86. Производные нитрофурана, оксихинолина, хинолона, фторхинолона, нитроимидазола.
- •87. Противотуберкулезные средства.
- •88. Противоспирохетозные и противовирусные средства.
- •89. Противомалярийные и противоамебные средства.
- •90. Средства, применяемые при жиардиазе, трихомониазе, токсоплазмозе, лейшманиозе, пневмоцистозе.
- •91. Противомикозные средства.
- •I. Средства, применяемые при лечении заболеваний, вызванных патогенными грибами
- •II. Средства, применяемые при лечении заболеваний, вызванных условно-патогенными грибами (например, при кандидамикозе)
- •92. Антигельминтные средства.
- •93. Противобластомные средства.
- •94. Средства, применяемые при чесотке и педикулёзе.
I. Средства, влияющие на аппетит
1. Средства, повышающие аппетит
1.1. Средства рефлекторного типа действия -
горечи (настойка полыни)
1.2. Центрального типа действия -
ципрогептадин (перитол).
1.3 Средства, стимулирующие обменные процессы
- инсулин, анаболические стероиды (ретаболил).
2. Средства, снижающие аппетит
2.1 Средства, влияющие на катехоламинергическую
систему (стимулирующие ЦНС)
2.2 Аналоги и производные фенамина -
фепранон, дезопимон.
2.3 Производные изоиндола - мазиндол.
2.4 Средства, влияющие на серотонинергическую
систему (угнетающие ЦНС) - фенфлурамин.
II. Средства при снижении секреции желудка
-повышающие секреторную функцию желез
желудка (пентагастрин, гистамин, гистаглобулин,
табл. «Лимонтар», угл мин воды и др.).
- Средства заместительной терапии
(сок желудочный, пепсин, пепсидил,
соляная кислота, ацидин-пепсин, абомин).
Настойка полыни, пепсин, кислота хлористоводородная, орлистат, сибутрамин.
Пепсин является одним из основных протеолитических ферментов пищеварительного тракта. Вырабатывается в клетках слизистой оболочки желудка в неактивной форме - как профермент пепсиноген, который превращается в активный фермент пепсин в желудочном содержимом.
Пепсин гидролизует пептидные связи и расщепляет практически все природные белки; играет важную роль в процессах пищеварения. Для медицинских целей в качестве лекарственного средства получают пепсин из слизистой оболочки желудка свиней.
Выпускается в смеси с сахарной пудрой.
Белый или слегка желтоватый порошок сладкого вкуса со слабым своеобразным запахoм. Растворим в воде и в 20 % спирте.
Применяют обычно в сочетании с кислотой хлористоводородной разведенной (см.) при расстройствах пищеварения: ахилии, гипои анацидных гастритах, диспепсии и т. п.
ТРАВА ПОЛЫНИ ГОРЬКОЙ.
ЛИСТЬЯ ПОЛЫНИ ГОРЬКОЙ (Неrbа Аrtеmisiае absinthii .
Folia Аrtеmisiае absinthii).
Собранные и высушенные трава (в начале цветения) и листья (до цветения или в начале цветения) дикорастущего многолетнего травянистого растения полыни горькой (Аrthеmisiа аbsinthium L.), сем. астровых (Аsterасеае).
Содержит гликозиды: абсинтин и анабсинтин, эфирные масла, витамин С, дубильные и другие вещества.
Применяют в виде настойки, настоя, чая, экстракта как горечи для возбуждения аппетита и усиления деятельности пищеварительных органов. Входит в состав аппетитного чая и горькой настойки.
Экстракт полыни густой (Ехtrаctum Аbsinthii spissum). Извлечение из травы полыни. Густая масса темно-бурого цвета с ароматным запахом полыни, горьким вкусом; с водой образует мутноватый раствор
Настойка полыни (Тinctura Аbsinthii). Настойка (1: 5) на 70% спирте. Прозрачная жидкость буровато-зеленого цвета, с характерным запахом и очень горьким вкусом.
Антиульцерогенные средства.
для лечения язвы желудка и 12-п.к.
1. снижающие активность кислотно-пептического фактора
1.1. антациды и адсорбенты
-Системного действия - натрия гидрокарбонат.
-Несистемного действия - магния гидроокись,
магния окись, алюминия гидроокись.
-Комбинированные препараты - маалокс, гастал, алмагель и др.
-Препараты висмута - викалин, викаир.
1.2 Средства, понижающие секреторную функцию желез желудка
1.2.1 Блокаторы М-холинорецепторов
а) М-хб неизбирательного действия - атропин, метоциний йодид (метацин), гиосцин бутилбромид, хлорозил, пропантелин бромид (пробантин) и др.;
б) М1-хб - пирензепин, прифиний бромид.
1.2.2 Блокаторы H2-рецепторов гистамина - ранитидин, фамотидин (ульфамид), низатидин (аксид), роксанидин.
1.2.3 Блокаторы протонного насоса - омепразол и его аналоги.
1.2.4 Блокаторы гастриновых рецепторов - проглумид.
2. гастроцитопротекторы
2.1 Средства, стимулирующие слизеобразование - карбеноксолон натрия, мизопростол (сайтотек).
2.2 Препараты, образующие защитную пленку на язвенной поверхности - висмута субцитрат (де-нол, вентрисол), сукральфат (вентер).
2.3 Средства, подавляющие хеликобактерную инфекцию - висмута субцитрат, метронидазол, амоксициллин и др антибиотики.
2.4 Средства, улучшающие трофику и регенерацию слизистой оболочки (репаранты) - солкосерил, гастрофарм, облепиховое масло, анаболические стероиды, препараты витаминов А, В, С, U.
2.5 Средства других групп - метоклопрамид, сульпирид, даларгин, ансиолитики, седативные препараты.
Вещества, понижающие секрецию желёз желудка. Классификация. Механизм действия. Фарм. характеристика. Применение. Побочные эффекты.
1.Средства, блокирующие гистаминовые Н2-рецепторы: ранитидин, фамотидин, циметидин.
2.Ингибиторы протонового насоса: омепразол.
3.Блокирующие холинорецепторы: а)м-холиноблокаторы неизбирательного действия (атропина сульфат); б) средства, блокирующие м1-ХР: пирензепин; в) ганглиоблокаторы (пирилен, бензогексоний).
4.Простагландины: мизопростол.
Блокаторы гистаминовых рецепторов – обладают выраженной активностью. Производные гистамина. Гистаминовые Н2-рецепторы связаны с аденилатциклазой. При возбуждении гистамином Н2-рецепторов происходит повышение содержания внутриклеточного цАМФ. В париетальных клетках слизистой оболочки желудка это сопровождается повышением их секреторной активности. Эти вещества являются конкурентными антагонистами гистамина. Их наиболее выраженный эффект связан с влиянием на секрецию желёз слизистой оболочки желудка. Действуют они на гистаминовые Н2-рецепторы париетальных клеток и уменьшают вызванную различными раздражительями секрецию соляной кислоты. Уменьшается объём желудочного сока. Обладают низкой липофильностью и в ЦНС проникают плохо. Выделяются в неизменённом виде, почками. Применяют при язве 12-кишки и желудка, при гипергистринемии, пептическом эзофагите, эрозивном гастрите, дуодените.
Алюминия гидроксид, магния гидроксид, пирензепин, фамотидин, омепразол, висмута трикалия дицитрат, сукралфат, метронидазол, амоксициллин, кларитромицин.
Ранитидин (зантак) - высоко блокирующая активность и избирательность действия в отношении гистаминовых Н2-рецепторов в сочетании с низкой токсичностью. Хорошо всасывается из ЖКТ. Незначительно влияет на активность микросомальных ферментов печени. Хорошо проходит через плаценту, при назначении внутрь в небольших количествах обнаруживается в спинномозговой жидкости. Хорошо переносится. Побочные эффекты: головная боль, утомляемость, кожные сыпи, понос или запор.
Ранитидинвисмутцитрат (пилорид) – блокатор Н2-гистаминовых рецепторов и высокая бактерицидная активность в отношении Helicobacter pylori.
Фамотидин (квамател) активнее ранитидина, действует более продолжительно. Антиандрогенное действие отсутствует.
Омепразол - производное замещённого бензимидазола. Снижает кислотность желудочного сока. Противоязвенный препарат, угнетающий функцию протонового насоса париетальных клеток желудка. При нейтральной рН неэффективен. В кислой среде канальцев париетальных клеток он превращается в активный метаболит сульфенамид, который необратимо ингибирует мембранную Н, К – АТФазу. Т.о., он является пролекарством. Эффективно подавляет базальную и др. секрецию хлористоводородной кислоты. Снижает общий объём желудочной секреции и угнетает выделение пепсиногена. Имеет гастропротекторную активность. Продукцию внутреннего фактора Касла не изменяет. Быстро всасывается. Назначают при язве 12 кишки, желудка, язвенном пептическом эзофагите, при синдроме Золлингера-Эллисона. Хорошо переносится, быстро биотрансформируется. Возможны головная боль, диарея, тошнота и др. Обычно бывает компенсаторная гипергастринемия.
Пантопразол – ингибитор протонового насоса. Как омепразол…
Пирензепин - блокирует м1-холинорецепторы. Это трициклическое соединение, производное бензодиазепина. Не проходит через гематоэнцефалицеский барьер. Он блокирует м1-холинорецепторы энтерохромаффинных клеток и парасимпатических ганглиев желудка. Угнетает базальную и вызванную специфическими раздражителями секреции хлористоводородной кислоты и пепсиногена. Вызывает также снижение высвобождения гастрина в ответ на пищевое раздражение. Повышает устойивость слизистой оболочки желудка к повреждению (гастропротекторное действие). Немного снижает секрецию слюнных желёз. Из ЖКТ всасываетс янеполно. Около 10% связывается с белками плазмы крови. Через гематоэнцефалический барьер и плаценту не проходит. Выделяется почками и с желчью.
Антациды - Для снижения избыточной кислотности желудочного сока. Они – основания, вступающие в реакции с соляной кислотой и нейтрализующие её. Натрия гидрокарбонат – быстродействующе средство. Он вызывает образование углекислого газа в желудке. Это приводит к растяжению желудка, и может быть причиной вторичного отделения соляной кислоты. Действует кратковременно, хорошо растворим в воде, легко абсорбируется и может быть причиной системного алкалоза.
Магния окись и магния трисиликат – действуют медленнее. Углекислого газа не образуют. Плохо растворимы. Системного действия не оказывают, но при патологии почек возможна гипермагниемия. При приёме в больших количествах – диарея. Магния трисиликат обладает также адсорбирующими свойствами.
Алюминия гидроокись – антацидное и адсорбирующие средство. Углекислого газа не образует. Системного алакалоза не вызвает. Может быть – запоры.
Альмагель – применяют при язвенной болезни желудка и 12 кишки, гиперацидных гастритах и др. воспалительных процессах ЖКТ. В его состав входят гель алюминия гидроокиси, магния оксиь и D-сорбит.
Кальция карбонат осаждённый, образует углекислоту. Действует быстро. Системного действия не вызывает. В больших дозах – гиперкальциемия и системный алкалоз. Иногда – запоры.
ФАМОТИДИН (Famotidinе)*. [1-Амино-3-[[[2-[диаминометилен)-амино]-4-тиазолил]метил]тио]пропилиден]сульфамид.
Синонимы: Гастридин, Ульфамид, Аmifatidine, Gaster, Gastrosidin, Lecedil, Pepdul, Pepsid, Ulfamid, Ulphamid.
Антагонист Н 2 -рецепторов гистамина. По структуре и действию имеет сходство с ранитидином и циметидином, но значительно более активен (по ингибированию секреции соляной кислоты).
Применяют главным образом при остром течении язвенной болезни желудка и двенадцатиперстной кишки.
Внутривенно вводят в острых.
Побочные явления и меры предосторожности такие же, как при применении циметидина и ранитидина.
СУКРАЛФАТ (Sucralfat).
Основная алюминиевая соль октасульфата сахарозы.
Синонимы: Алсукрал, А1sucral, Аndapsin, Sасras, Ulcon и др.
Препарат оказывает антацидное, адсорбирующее и обволакивающее действие.
Нейтрализует кислоту желудочного сока, угнетает секрецию пепсина. При поступлении в желудок на поверхности слизистой оболочки образует полимерную защитную пленку и оказывает цитопротекторное действие.
Назначают взрослым при язвенной болезни желудка и двенадцитиперстной кишки, гиперацидных гастритах.
Таблетки проглатывают целиком, не разжевывая, запивая небольшим количеством воды. Курс лечения 4 - 6 нед и более. При необходимости курс повторяют.
При приеме препарата возможны запоры. Не следует назначать сукралфат вместе с тетрациклинами (нарушается всасывание тетрациклинов).
Противопоказания: тяжелые поражения почек и беременность.
МЕТРОНИДАЗОЛ (Metronidazolum). 1-(b -Оксиэтил)-2-метил-5-нитроимидазол.
Синонимы: Гинальгин, Клион, Орвагил, Трихопол, Флагил, Atrivyl, Clont, Efloran, Entizol, Flagyl, Flegyl, Filmet, Gineflavir, Gynalgin, Klion, Metronidazole, Metronil, Orvagil, Trichazol, Trichex, Trichopol, Tricocet, Tricom, Trivasol, Vagimid, Zoacid и др.
Обладает широким спектром действия в отношении простейших, подавляет развитие Trichomonas vaginalis, Entamoeba histolytica, лямблий. В последние годы обнаружена высокая активность метронидазола в отношении облигатных анаэробных бактерий (споро- и неспорообразующих). В отношениях аэробных бактерий, а также грибов препарат неактивен.
Метронидазол хорошо всасывается при приеме внутрь, проникает в органы и ткани, проходит через плаценту и гематоэнцефалический барьер, накапливается в печени. Период полувыведения 8 - 10 ч. Полностью выводится из организма через 1 - 2 сут после введения.
В основном выводится с мочой в неизмененном виде и в виде метаболитов (Метаболиты окpашивают мочу в кpасно-коpичневый цвет), частично выделяется с калом.
Метронидазол широко применяют для лечения острого и хронического трихомоноза у женщин и мужчин.
В большинстве случаев трихомонады исчезают у мужчин из уретры в 1-е сутки после начала лечения, а у женщин из влагалища - на 2-е сутки. Для исключения возможности реинфекции, проводят одновременное лечение партнеров. При необходимости курс лечения повторяют через 4 - 6 нед.
Метронидазол назначают при лямблиозе и амебиазе.
Имеются данные об успешном применении метронидазола при лечении кожного лейшманиоза.
Применяют также метронидазол при остром язвенном гингивите.
Имеются также отдельные данные об эффективности метронидазола при лечении больных язвенной болезнью желудка. При применении препарата на фоне обычной противоязвенной диеты наблюдается ускорение рубцевания язвенных дефектов, удлинение сроков ремиссии язвенной болезни.
Отмечена также эффективность метронидазола в терапии розовых угрей и периорального дерматита.
Как антибактериальное средство применяют метронидазол для лечения больных с гнойной анаэробной раневой инфекцией, анаэробной инфекцией органов дыхания, мочевых путей, желудочно-кишечного тракта, для профилактики анаэробной инфекции перед операцией на кишечнике.
При анаэробной инфекции назначают препарат внутрь или парентерально.
Профилактически назначают перед операцией на кишечнике.
Метронидазол можно сочетать с сульфаниламидами и антибиотиками.
При применении метронидазола могут отмечаться потеря аппетита, сухость и неприятный вкус во рту, тошнота, рвота, диарея, головная боль, крапивница, зуд. Эти явления проходят после окончания лечения или отмены препарата. Возможна лейкопения.
При лечении метронидазолом иногда наблюдается избыточное развитие грибковой флоры влагалища (кандидоз), что требует назначения противогрибковых препаратов (см.Нистатин).
Противопоказания: беременность и кормление грудью, нарушения кроветворения, активные заболевания ЦНС. Во время лечения нельзя принимать алкогольные напитки. До и во время лечения следует делать анализы крови.
Метронидазол обладает способностью вызывать сенсибилизацию к спиртным напиткам, поэтому может применяться для лечения больных алкоголизмом.
Назначают метронидазол больным алкоголизмом.
Метронидазол используют также для повышения чувствительности опухолей к лучевой терапии.
С-ва, влияющие на тонус и моторику ЖКТ
1. С-ва, усиливающие тонус и моторику ЖКТ
-Холиномиметики -церулетид, цизаприд, ацеклидин, дистигмина бромид, пиридостигмина бромид, прозерин.
-Средства миотропного действия - вазопрессин.
2. Средства, угнетающие тонус и моторику ЖКТ
-Холиноблокаторы - гиосцин бутилбромид, пропантелин бромид и другие атропиноподобные и ганглиоблокирующие препараты
-Спазмолитики миотропного действия - дротаверин, папаверина гидрохлорид
-Препараты, влияющие на опиатные рецепторы - лоперамид.
-Вяжущие средства растительного происхождения - кора дуба, черника и др.
3. Средства, регулир. моторную функцию ЖКТ - домперидон, метоклопрамид, диметпрамид.
Пиридостигмина бромид, гиосцин бутилбромид, лоперамид, домперидон, метоклопрамид.
Метоклопрамид – прокинетическое средство, усиливающее моторику желудка. Также активное противорвотное средство, угнетающее пусковую зону, производное бензамида. Блокирует дофаминовые D2-рецепторы, в больших дозах – и серотониновые 5HT3-рецепторы. Не вызывает общей заторможенности. Применяют при язвенной болезни желудка и 12 кишки, при метеоризме, дискинезии ЖКТ. Ускоряет опорожнение желудка. Повышает тонус нижнего сфинктера пищевода. На толстый кишечник не влияет. Повышает давление в желчном пузыре и протоках, снижает тонус сфинктера Одди. Применяют также при рвоте и тошноте, связанной с раздражением слизистой оболочки ЖКТ, при язве, гастрите, колите, раке ЖКТ, при лучевой болезни, уремии, при задерке эвакуации содержимого из желудка и рефлюкс-эзофагите.
Цизаприд – повышает тонус периферических холинергических нейронов, является агонистом серотониновых 5нт4-рецепторов.
Домперидон (мотилиум) – блокирует периферические 1-адренорецпторы. Их используют при задержке эвакуации содержимого из желудка, также при гастроэзофагеальном рефлюксе.
При повышенной моторике используют холиноблокаторы (атропиноподобные и англиоблокирующие средства, например бускопан и пробантин) и спазмолитики миотропного действия (папаверин, но-шпа).
ПИРИДОСТИГМИНА БРОМИД (Pyridostigmini bromidum) 3-(Диметилкарбамоилокси)-1-метил-пиридиний бромид.
Синонимы: Калимин, Местинон, Kalymin, Mestinon.
Антихолинэстеразное средство (обратимого действия). По химическому строению и действию близок к прозерину. Также является четвертичным аммониевым основанием и содерит N-диметилкарбамоильную группу, соединенную эфирной связью с ядром.
По сравнению с прозерином несколько менее активен и применяется в болеевысоких дозах, но действует более продолжительно.
Применяют при миастении, двигательных нарушениях после травм, параличей, в восстановительном периоде после перенесенного полиомиелита, энцефалита и т. п.
Под кожу или внутримышечно вводят взрослым. Дозу подбирают индивидуально в зависимости от тяжести заболевания и переносимости.
Возможные побочные явления и противопоказания такие же, как при применении прозерина.
ЛОПЕРАМИД (Loperamidum). 4- (4-Хлорфенил) -4-окси-N, N-диметил- aa -дифенил-1-пиперидин-бутанамида гидрохлорид.
Синонимы: Имодиум, Capent, Diacure, Diaremide, Donafan, Election, Enterol, Entosec, Imodium, Imosec, Lopemid, Loperan, Loperamide hydrochloride, Lormide, Motilan, Normotil, Obstar, Oldon, Regulane, Suprasec, Vacontil, Viltar и др.
По химической структуре близок к производным фенилпиперидина, имеет элементы сходства с аналгетиками фентанилом и пиритрамидом (см.), но выраженного аналгезирующего влияния лоперамид не оказывает. Вместе с тем он активно тормозит перистальтику кишечника, что является одной из характерных особенностей опиатов. В условиях эксперимента лоперамид связывается с опиатными рецепторами; не исключено, что связывание с этими рецепторами в тканях кишечника определяет его противопоносное действие.
Применяют лоперамид в качестве симптоматического средства при острой и хронической диарее.
При применении лоперамида (чаще длительном) возможны запор, тошнота, головокружение. В этих случаях прекращают прием препарата.
Не рекомендуется назначать лоперамид вместе с атропином и другими холинолитическими препаратами (во избежание взаимного усиления эффектов).
Лекарственные средства, регулирующие функцию поджелудочной железы.
Средства, регулирующие функцию поджелудочной железы
1.Диагностические средства - секретин, холецистокинин.
2. Средства, усиливающие секрецию - кислота хлористоводородная разведенная.
3. Средства заместительной терапии - панкреатин, панзинорм, фестал.
4. Средства, угнетающие секрецию - М-холиноблокаторы, антацидные средства.
5. Ингибиторы протеолитических ферментов - апротинин.
Вещества, усиливающие секрецию поджелудочной железы
К этим группам относятся диагностические и лечебные средства, включая средства заместительной терапии.
С диагностической целью назначают гастрин, гистамин, экстрактивные вещества. Если причиной пониженной секреции являются функциональные нарушения, указанные вещества существенно увеличивают отделение желудочного сока. При органических поражения слизистой оболочки желудка этого не происходит. В данном случае лучшим диагностическим средством является гастрин. Он образуется в антральной части желудка (при приёме пищи), затем всасывается в кровь и поступает к железам фундальном части желудка, усиливая их секрецию. По активности он во много раз превосходит гистамин и действует избирательно на железы желудка. Оказывает также стимулирующее влияние на паракринные клетки типа энтерохромаффиноподобных или тучных клеток, что вызывает высвобождение из них гистамина. Гастрин состоит из двух п/п (1 и 2), каждый из которых включает 17 аминокислот.
Гастрин, как и гистамин, увеличивает выделение соляной кислоты и пепсиногена. Повышает продукцию внутреннего фактора Касла. Стимулирует также секрецию поджелудочной железы и желчеобразование.
В медицинской практике используют синтетических фрагмент гастрина, состоящий из остатков 5 аминокислот – пентагастрин.
Гистамин – стимулирует гистаминовые Н2-рецепторы желудка, повышает количество желудочного сока и его кислотность. Спектр действия его широк. Он снижает АД, увеличивает проницаемость сосудов, тонизирует мышцы бронхов и кишечника. Чтобы эти явления не возникали, предварительно вводят один из противогистаминных препаратов, блокирующих гистаминовые Н1-рецепторы (димедрол, дипразин, диазолин). Они устраняют все эффекты гистамина, кроме стимуляции желудочной секреции.
Лечебные средства – минеральные воды.
Средства заместительной терапии – натуральный и искусственный желудочный сок, пепсин и кислоту соляную разведённую.
Секрецию поджелудочной стимулируют гормоны кишечника секретин (пептид из 27 остатков) и в меньшей степени холецистокинин. Их получают из слизистой оболочки 12 кишки свиней и синтетическим путём. Применяют с диагностической целью. Вводят внутривенно.
При недостаточности функции поджелудочной для заместительной терапии используют панкреатин. Это - порошок из высушенных поджелудочных желёз убойного скота. Ферментный препарат, содержит трипсин и амилазу. Применяется при хронических панкреатитах, энтероколитах. Назначают перед едой внутрь (запивать щелочной водой – боржоми).
При некоторых состояниях используют средства, угнетающие секрецию поджелудочной железы, например при остром панкреатите.
Вещества, ослабляющие секрецию поджелудочной железы
1.Средства, блокирующие гистаминовые Н2-рецепторы: ранитидин, фамотидин, циметидин.
2.Ингибиторы протонового насоса: омепразол.
3.Блокирующие холинорецепторы: а)м-холиноблокаторы неизбирательного действия (атропина сульфат); б) средства, блокирующие м1-ХР: пирензепин; в) ганглиоблокаторы (пирилен, бензогексоний).
4.Простагландины: мизопростол.
Блокаторы гистаминовых рецепторов – обладают выраженной активностью. Производные гистамина. Гистаминовые Н2-рецепторы связаны с аденилатциклазой. При возбуждении гистамином Н2-рецепторов происходит повышение содержания внутриклеточного цАМФ. В париетальных клетках слизистой оболочки желудка это сопровождается повышением их секреторной активности. Эти вещества являются конкурентными антагонистами гистамина. Их наиболее выраженный эффект связан с влиянием на секрецию желёз слизистой оболочки желудка. Действуют они на гистаминовые Н2-рецепторы париетальных клеток и уменьшают вызванную различными раздражительями секрецию соляной кислоты. Уменьшается объём желудочного сока. Обладают низкой липофильностью и в ЦНС проникают плохо. Выделяются в неизменённом виде, почками. Применяют при язве 12-кишки и желудка, при гипергистринемии, пептическом эзофагите, эрозивном гастрите, дуодените.
Холецистокинин, панкреатин, апротинин, овомин.
Ранитидин (зантак) - высоко блокирующая активность и избирательность действия в отношении гистаминовых Н2-рецепторов в сочетании с низкой токсичностью. Хорошо всасывается из ЖКТ. Незначительно влияет на активность микросомальных ферментов печени. Хорошо проходит через плаценту, при назначении внутрь в небольших количествах обнаруживается в спинномозговой жидкости. Хорошо переносится. Побочные эффекты: головная боль, утомляемость, кожные сыпи, понос или запор.
Ранитидинвисмутцитрат (пилорид) – блокатор Н2-гистаминовых рецепторов и высокая бактерицидная активность в отношении Helicobacter pylori.
Фамотидин (квамател) активнее ранитидина, действует более продолжительно. Антиандрогенное действие отсутствует.
Омепразол - производное замещённого бензимидазола. Снижает кислотность желудочного сока. Противоязвенный препарат, угнетающий функцию протонового насоса париетальных клеток желудка. При нейтральной рН неэффективен. В кислой среде канальцев париетальных клеток он превращается в активный метаболит сульфенамид, который необратимо ингибирует мембранную Н, К – АТФазу. Т.о., он является пролекарством. Эффективно подавляет базальную и др. секрецию хлористоводородной кислоты. Снижает общий объём желудочной секреции и угнетает выделение пепсиногена. Имеет гастропротекторную активность. Продукцию внутреннего фактора Касла не изменяет. Быстро всасывается. Назначают при язве 12 кишки, желудка, язвенном пептическом эзофагите, при синдроме Золлингера-Эллисона. Хорошо переносится, быстро биотрансформируется. Возможны головная боль, диарея, тошнота и др. Обычно бывает компенсаторная гипергастринемия.
Пантопразол – ингибитор протонового насоса. Как омепразол…
Пирензепин - блокирует м1-холинорецепторы. Это трициклическое соединение, производное бензодиазепина. Не проходит через гематоэнцефалицеский барьер. Он блокирует м1-холинорецепторы энтерохромаффинных клеток и парасимпатических ганглиев желудка. Угнетает базальную и вызванную специфическими раздражителями секреции хлористоводородной кислоты и пепсиногена. Вызывает также снижение высвобождения гастрина в ответ на пищевое раздражение. Повышает устойивость слизистой оболочки желудка к повреждению (гастропротекторное действие). Немного снижает секрецию слюнных желёз. Из ЖКТ всасываетс янеполно. Около 10% связывается с белками плазмы крови. Через гематоэнцефалический барьер и плаценту не проходит. Выделяется почками и с желчью.
ПАНКРЕАТИН (Раncreatinum).
Ферментный препарат из поджелудочных желез убойного скота.
Содержит главным образом трипсин и амилазу. Трипсин в тонкой кишке расщепляет белки, а амилаза гидролизует крахмал.
Применяют при ахилии, хронических панкреатитах с недостаточной функцией поджелудочной железы, при расстройствах пищеварения, связанных с заболеваниями печени и поджелудочной железы, анацидном и гипацидном гастрите, хронических энтероколитах.
Назначают внутрь в виде порошка или таблеток 3 - 4 раза в день. Порошок принимают перед приемами пищи и запивают щелочным раствором (боржомом или раствором натрия гидрокарбоната).
Таблетки принимают во время еды или сразу же после нее, не раскусывая.
Курс лечения составляет от 4 - 6 нед до 2 - 3 мес и более.
Препарат обычно хорошо переносится, но могут наблюдаться аллергические реакции.
Рвотные и противорвотные средства.
Рвотные и противорвотные средства
1 Рвотные средства.
-Центрального типа действия - апоморфин.
-Периферического типа действия - сульфат меди, сульфат цинка.
-Смешанного типа действия - препараты термопсиса, ипекакуаны.
2. Противорвотные средства.
-Блокаторы М-холинорецепторов - скополамин, табл. «Аэрон».
-Блокаторы дофаминовых рецепторов - домперидон (мотилиум), метоклопрамид, галоперидол, перфеназин, трифлуоперазин.
-Блокаторы дофаминовых и холинергических рецепторов - тиэтилперазин.
-Блокаторы сер. рецепторов - гранисетрон.
-Блокаторы H1- рецепторов гистамина - дифенилгидрамин, прометазин.
Химические вещества, вызывающие рвоту, действуют на хеморецепторы пусковой зоны или возбуждают рвотный центр рефлекторно. К веществам, которые стимулируют дофаминовые рецепторы пусковой зоны, относится апоморфина гидрохлорид. Центральное действие апоморфина доказывается тем, что рвота наступает точас после его нанесения на пусковую зону в незначительных количествах. Возбуждающее влияние на пусковую зону оказывают также препараты наперстянки, некоторые противобластомные средства (хлорэтиламины и др.), морфин.
К веществам, возбуждающим рвотный центр рефлекторно, относятся препараты термопсиса и ипекакуаны, однако для вызывания рвоты их не применяют. При энтеральном введении они стимулируют рецепторы желудка и в больших дозах рефлекторно вызывают рвоту. При всасывании действующих веществ этих препаратов (термопсина, эметина) они оказывают и непосредственное возбуждающее влияние на хеморецепторы пусковой зоны.
Только периферическим действием обладают меди сульфат и цинка сульфат, раздражающие слизистую оболочку желудка. Рвота при их энтеральном введении имеет рефлекторный характер и не устраняется при разрушении пусковой зоны.
Рвотные средства имеют очень ограниченное применение. Иногда при острых отравлениях, если промывание желудка по каким-либо причинам трудно осуществимо, назначают апоморфин (вводят его под кожу). Кроме того, апоморфин находит применение при лечении алкоголизма для выработки отрицательного условного рефлекса на этиловый спирт.
В зависимости от происхождения рвоты следует назначать те или иные противорвотные средства. Так, при морской и воздушной болезни рвота связана с чрезмерным возбуждением вестибулярного аппарата, откуда импульсы при участии мозжечка. Лицам с повышенной возбудимостью вестибулярного аппарата рекомендуется профилактический прием лекарственных средств, содержащих скополамин. Одним из наиболее распространенных средств протих "укачивания" являются таблетки " Аэрон ".
Активным противорвотным средством, угнетающим пусковую зону, является производное бензамида метоклопрамид. Его центральные эффекты, включая противорвотный, связаны с тем, что он блокирует дофаминовые Ог-рецепторы, а в больших дозах и серотониновые 5-НТз-рецепторы. Метоклопрамид значительно активнее аминазина и действует более избирательно.
По спектру противорвотного действия метоклопрамид аналогичен антипсихотическим средствам. Применяют метоклопрамид в основном при рвоте и тошноте, связанной с раздражением слизистой оболочки желудочно-кишечного тракта, при язвенной болезни, гастрите, колите, раке желудочно-кишечного тракта, при лучевой болезни, уремии и др., а также при задержке эвакуации содержимого из желудка и рефлюкс-эзофагите.
Апоморфин, ондансетрон, метоклопрамид, гиосцин гидробромид, набилон.
АПОМОРФИН (Ароmorphinum).
Апоморфин является полусинтетическим алкалоидом, получаемым из морфина при воздействии на него хлористоводородной кислотой. При этом удаляется характерный для алкалоидов морфина кислородный мостик и в результате молекулярной перегруппировки образуется новое четырехциклическое соединение.
Апоморфин сохраняет некоторые фармакологические свойства морфина. Он обладает слабой аналгезирующей активностью, оказывает угнетающее влияние на дыхательный центр. Особенно выражено влияние апоморфина на хеморецепторную пусковую (триггерную) зону продолговатого мозга, возбуждение которой обусловливает его сильное рвотное действие. Непосредственно рвотный центр апоморфин, подобно морфину, угнетает. Если первая доза апоморфина рвотного действия не оказала, то повторное введение бывает неэффективным. Применение апоморфина не дает также эффекта, если подавлена возбудимость рвотного центра (например, при глубоком наркозе) или хеморецепторной пусковой зоны (например, под влиянием нейролептических веществ) .
Антагонизм нейролептиков в отношении рвотного действия апоморфина столь характерен, что в условиях эксперимента этот феномен часто используется для выявления новых нейролептических веществ.
В последние годы привлекла к себе внимание способность апоморфина стимулировать дофаминергические структуры мозга. В настоящее время установлено, что апоморфин является специфическим агонистом для Д-рецепторов (см. Дофамин).
Целый ряд поведенческих реакций, наблюдаемых у экспериментальных животных при введении апоморфина (стереотипия, агрессивность и др.), обьясняют его стимулирующим влиянием на дофаминовые рецепторы. С влиянием на дофаминовые рецепторы в определенной степени связано и рвотное действие апоморфина. Нейролептики и некоторые другие препараты, обладающие противорвотной активностью (например, Метоклопрамид), являются антагонистами дофаминовых рецепторов.
В связи со способностью проникать через гематоэнцефалический барьер и оказывать центральное дофаминергическое действие делались попытки применять апоморфин для лечения паркинсонизма (см. Средства для лечения паркинсонизма). Апоморфин дает антипаркинсонический лечебный эффект, но не вошел для этой цели в медицинскую практику вследствие рвотного действия, нефротоксичности и других побочных явлений.
Предполагают, что нарушение дофаминергических механизмов играет важную роль в патогенезе хронического алкоголизма. Обнаружена связь абстинентного синдрома с накоплением в крови дофамина.
Апоморфином широко пользуются также для экспериментальных целей при фармакологическом изучении и поиске новых, более эффективных психотропных препаратов.
Не исключено, что способность апоморфина взаимодействовать с дофаминовыми рецепторами связана со сходством части его молекулы со структурой дофамина.
Для медицинского применения выпускается апоморфина гидрохлорид (Apomorphini hydrochloridum, Apomorphine hydrochloride).
Как рвотное средство апоморфина гидрохлорид применяют при необходимости быстрого удаления из желудка токсических веществ и недоброкачественных продуктов питания, особенно когда невозможно произвести промывание желудка. Действие наступает через несколько минут после подкожной инъекции.
Как отхаркивающее средство применяют редко из-за кратковременности действия.
Детям в возрасте до 2 лет апоморфин не назначают.
В наркологической практике апоморфином пользуются для лечения алкоголизма.
Для выработки условнорефлекторной отрицательной реакции на алкоголь вводят апоморфина гидрохлорид под кожу, индивидуально подбирая дозу, вызывающую у данного больного рвоту. Спустя 3 - 4 мин после введения апоморфина дают больному в руки рюмку с 30 - 50 мл алкогольного напитка, которым он злоупотребляет. При начале тошноты предлагают выпить глоток напитка, после чего следует его нюхать и полоскать им рот. Когда тошнота резко усилится и больной почувствует приближение рвоты, он должен выпить еще глоток алкогольного напитка. Обычно через 1 - 15 мин после появления тошноты развивается рвота. Сеансы проводят 1 - 2 раза в день.
Для выработки стойкой отрицательной реакции на алкоголь требуется 15 - 30 сеансов.
Для лечения алкогольного абстинентного состояния и патологического влечения к алкоголю вне абстиненции предложено применять апоморфин по следующему методу: препарат дают в желатиновых капсулах (во избежание раздражения слизистой оболочки полости рта), начиная с разовой дозы 10 мг; далее в течение дня через каждые 2 ч постепенно повышают дозу на 10 мг до ощущения тошноты или рвоты. Предыдущая доза, не вызывающая тошноты или рвоты, является для данного больного терапевтической. Эту дозу назначают ежедневно через каждые 2 ч (за исключением ночного времени) в течение 5 - 7 дней. Для улучшения всасывания рекомендуется давать препарат после еды, богатой белками и жирами, а для повышения стойкости препарата добавлять в капсулу аскорбиновую кислоту.
Иногда раствор апоморфина вводят под кожу при остром алкогольном опьянении; часто апоморфин вызывает перед рвотой успокоение, затем (через 5 - 30 мин) сон.
Применять апоморфин следует с осторожностью; у отдельных больных может развиться коллапс, возникать зрительные галлюцинации (особенно у лиц, перенесших в прошлом белую горячку), у лиц с травматической энцефалопатией могут быть неврологические расстройства. Возможны аллергические реакции (кожная сыпь, зуд и др.).
При резком снижении артериального давления необходимо назначить сердечно-сосудистые средства, придать больному горизонтальное положение.
Апоморфин противопоказан при тяжелых заболеваниях сердца, атеросклерозе, открытых формах туберкулеза легких и других заболеваниях со склонностью к легочным кровотечениям, язвенной болезни желудка и двенадцатиперстной кишки, при ожогах желудка крепкими кислотами и щелочами, при органических заболеваниях ЦНС, в престарелом возрасте.
При применении апоморфина следует остерегаться попадания рвотных масс в дыхательные пути.
МЕТОКЛОПРАМИД (Metoclopramidum). 4-Амино-5-хлор-N-(2-диэтиламино-зтил)-2-метоксибензамида гидрохлорид.
Синонимы: К лометол, Реглан, Церукал, Bimaral, Cerucal, Clopan, Comportan, Emetisan, Gastrobids, Imperal, Klometol, Legir, Maxeran, Maxolon, Metoclol, Metoclopramide, Metoklopramid, Moriperan, Nausifar, Paspertin, Peraprin, Perinorm, Plastil, Pramin, Primperan, Primperil, Regastrol, Reglan, Reliverin, Rimetin, Terperan, Viscal и др .
По химической структуре близок к сульпириду (см.) и диметпрамиду (см.).
Метоклопрамид является специфическим блокатором дофаминовых (Д 2) рецепторов, а также серотониновых (5-НТз) рецепторов.
Препарат оказывает противорвотное действие, успокаивает икоту и, кроме того, оказывает регулирующее влияние на функции желудочно-кишечного тракта. Тонус и двигательная активность органов пищеварения усиливаются. Секреция желудка не меняется. Имеются указания, что препарат способствует заживлению язв желудка и двенадцатиперстной кишки.
Метоклопрамид применяют в качестве противорвотного средства при тошноте, рвоте, связанных с наркозом, лучевой терапией, побочным действием лекарств (препаратов наперстянки, цитостатиков, антибиотиков и др.), нарушениями диеты и др.
На рвоту вестибулярного генеза он не действует.
В гастроэнтерологической практике препарат применяют также в комплексном лечении язвенной болезни желудка и двенадцатиперстной кишки, гастритов, дискинезий органов брюшной полости, послеоперационных парезов кишечника, при метеоризме и других заболеваниях.
Лечебный эффект связан с повышением тонуса желудка и кишечника, ускорением опорожнения желудка и привратника, уменьшением гиперацидного стаза.
Имеются данные об эффективности метиклопрамида при лечении диспепсии (многократной рвоты, тошноты) у тяжелых кардиологических больных (инфаркт миокарда, сердечная недостаточность) и при рвоте беременных.
Препарат нашел также применение как средство, облегчающее и улучшающее рентгенодиагностику заболеваний желудка и тонкой кишки.
Имеются данные о высокой эффективности метоклопрамида при мигрени и об успешном применении препарата при синдроме Туретта (генерализованные тики и вокализация у детей).
Применяют метоклопрамид внутрь, а в тяжелых случаях парентерально.
Таблетки проглатывают, не разжевывая, запивая небольшим количеством воды.
Препарат обычно хорошо переносится. В редких случаях возможны экстрапирамидные расстройства, характерные для паркинсонизма (гиперкинето-дистонические явления). В механизме этих побочных явлений играет, по-видимому, роль антагонистическое действие метоклопрамида на дофаминовые рецепторы мозга. Для снятия этих явлений вводят парентерально кофеин.
Детям в возрасте до 14 лет следует в связи с возможными побочными явлениями назначать препарат с осторожностью.
При приеме препарата возможны также сонливость, шум в ушах, сухость во рту. Для уменьшения этих явлений препарат назначают иногда после еды.
При применении препарата в виде инъекций может нарушиться способность к вождению автомашин и выполнению работы, требующей особой концентрации внимания.
Гепатотропные средства.
1.Желчегонные средства.
А. Препараты, стимулирующие желчеобразование (холеретики, холесекретики).
- Препараты, содержащие желчные кислоты - кислота дегидрохолевая, аллохол, холензим.
- Синтетические препараты - осалмид (оксафенамид), циквалон, никодин.
- Препараты растительного происхождения (бессмертник песчаный, кукурузные рыльца, пижма обыкновенная, шиповник).
- Увеличивающие секрецию желчи за счет водного компанента (гидрохолеретики) - мин. воды, салицилат натрия, препараты валерианы.
Б. Препараты, стимулирующие желчевыведение (хологога, холекинетики).
- Истинные холекинетики - холецистокинин, сульфат магния, препараты барбариса.
- Холеспазмолитики - М-холиноблокаторы, дротаверин, папаверина гидрохлорид, эуфиллин.
2. Гепатопротекторы - силибинин (легалон), эссенциале, силибор, зиксорин.
3. Холелитолитические средства - хенодеоксихоловая, урсодеоксихоловая к-та.
1.Стимулирующие образование желчи: а) желчные кислоты и их соли (кислота дегидрохолиевая); б) препараты желчи (таблетки «Холензим»); в) препараты растительного происхождения (холосас); г) синтетические препараты (оксафенамид).
Эти вещества повышают продукцию желчи печёночными клетками. Оксафенамид способствует также и отделению желчи. При длительном применении – диарея.
В качестве желчегонных – циквалон, никодин, препараты цветков бессмертника песчаного, кукурузные рыльца.
2.Средства, способствующие выделению желчи – вещества, расслабляющие сфинктер Одди – м-холиноблокаторы и спазмолитики миотропного действия.
Холецистокинин (панкреозимин) – гормон 12 кишки. Пептид из 33 остатков. Получают из 12 кишки свиней. Используют также синтетический концевой фрагмент холецистокинина (октапептида). Эти вещества вызывают сокращение желчного пузыря. Также стимулируют секрециб поджелудочной и угнетают высвобождение соляной кислоты желудка. Применяют с диагностической целью для суждения о сократительных свойствах и содержимом желчного пузыря.
Магния сульфат – вводят через зонд в 12 кишку, вызывает рефлекторное сокращение желчного пузыря и расслабление сфинктера Одди.
Применяют желчегонные средства при хроническом гепатите, холангите, хроническом холецистите. Вводят внутрь, кроме холецистокинина, его в/в.
Аллохол, осалмид, эссенциале, силибинин, урсодеоксихоловая кислота.
ОКСАФЕНАМИД (Oxaphenamidum). пара-Оксифенилсалициламид.
Синонимы: Аuxobil, Drenamidе, Driol, Enidran, Neocol, Osalmid, Osalmidum, Salmidochol и др.
Усиливает образование и выделение желчи, оказывает спазмолитическое действие и снимает или уменьшает спазмы желчевыводящих путей. Обладает также способностью понижать содержание холестерина в крови, что более четко проявляется при гиперхолестеринемии.
Назначают при хронических холециститах, холангитах, холецистогепатитах, желчнокаменной болезни и других показаниях к применению желчегонных препаратов. Препаратом можно пользоваться для усиления желчеотделения перед дуоденальным зондированием.
При острых воспалительных процессах в желчевыводящих путях и желчном пузыре рекомендуется сочетать оксафенамид с антибактериальными препаратами. При сильных спазмах и сопровождающих их болях целесообразно назначать одновременно с оксафенамидом холинолитики, папаверин или другие спазмолитические средства и промедол.
Оксафенамид обычно хорошо переносится и не вызывает побочных явлений. В отдельных случаях при продолжительном применении наблюдается послабляющее действие.
Противопоказания: острые воспалительные и выраженные дистрофические процессы в печени.
ЭССЕНЦИАЛЕ (Еssentialе).
Комплексный препарат, содержащий "эссенциальные" (необходимые) фосфолипиды - диглицериновые эфиры холинфосфорной кислоты и ненасыщенные жирные кислоты: линолевую (около 70 % ), линоленовую и др. (см.Линетол) вместе с витаминами: пиридоксином, цианокобаламином, никотинамидом, пантотеновой кислотой.
Применяют при хронических гепатитах, дистрофии и циррозе печени, токсических поражениях печени, поражениях печени, связанных с диабетом, алкоголизмом и др. Препарат уменьшает желтуху, улучшает функцию печени, течение ферментативных процессов, биохимические показатели (повышает активность аминотрансфераз), микроциркуляцию. Терапевтического эффекта при остром вирусном гепатите не отмечено.
Применение препарата положительно влияет на липидный спектр плазмы крови и показатели перекисного окисления липидов у больных с ишемической болезнью сердца.
Назначают. В острых случаях вводят внутривенно капельно. Одновременно можно назначать препарат внутрь. Курс лечения продолжается в среднем 20 дней.
Имеются данные о внутривенном применении эссенциале в комплексной терапии больных псориазом.
Слабительные средства
1. Средства, вызывающие химическое раздражение рецепторов слизистой кишечника
-Группа антрахинонов - корень ревеня, кора крушины, сенаде, кафиол, регулакс.
-Другие средства - масло касторовое, фенолфталеин, бисакодил.
2. Средства, обладающие осмотическими свойствами - натрия сульфат, магния сульфат, соль карловарская.
3. Средства, увеличивающие объем содержимого кишечника - агар, метилцеллюлоза.
4. Средства, способствующие размягчению каловых масс - жидкий парафин, масло вазелиновое.
Слабительные.
1.Неорганические вещества: солевые слабительные – магния и натрия сульфат.
2.Органические вещества: а) растительного происхождения: растительные масла – касторовое; содержащие антрагликозиды – экстракт крушины сухой, таблетки ревеня, настой листьев сенны.
Б) синтетические средства – фенолфталеин, изафенин.
Натрия сульфат, магния сульфат – солевое слабительное, в ЖКТ диссоциирует, образуются ионы, которые плохо всасываются. Повышается осмотическое давление в просвете кишечника, что препятствует абсорбции жидкой части химуса и пищеварительных соков. Объём содержимого кишечника увеличивается, возбуждаются механорецпторы. Перистальтика усиливается. Применяют: при острых запорах, при отравлениях химическими веществами. Послабляющее действие – через 4-6 часов.
Масло касторовое – в 12 кишке из него под действием липазы образуется рициноловая кислота, которая раздражает рецепторы кишечника, нарушает транспорт ионов, задерживает всасывание воды. Это ведёт к повышению моторики кишечника и усиливает его опрожнение. Эффект – через 2-6 часов. Применяют при остро возникающих запорах. Противопоказано его использование при отравлении жирорастворимыми соединениями.
Слабительные, действующие преимущественно на толстый кишечник – изафенин, фенолфталеин применяются при хронических запорах.
Растительные слабительные: стимулируя рецепторные образования толстого кишечника, а также, задерживая всасывание электролитов и воды, производные антрацена усиливают его перистальтику. Эффект – через 8-12 часов.
Синтетические средства. Фенолфталеин (пурген) – всасывается в тонком, выделяется в толстом кишечнике, где оказывает раздражающее действие на рецепторные образования. Эффект через 6-8 часов. Хорошо переносится. Кумулирует. Возможны аллергии.
Эффект изафенина связан с высвобождением в кишечнике диоксифенилизатина.
При длительном применении слабительных – привыкание.
Масло вазелиновое – мягчительное средство.
Синтетические дисахариды размягчаюи содержимое толстого кишечника – лактулоза, сорбитол.
Свечи глицериновые – для быстрого опорожнения. Они оказывают раздражение на слизистую оболочку и стимулируют сокращения прямой кишки. Эффект – через 15-30 минут.
Препараты сенны, бисакодил, натрия сульфат, магния сульфат, лактулоза.
ЛИСТЬЯ СЕННЫ (Folia Sennае).
Синоним: Лист кассии (Folium Саssiае).
Собранные в фазу цветения и плодоношения, высушенные и обмолоченные листья культивируемых кустарников кассии остролистной (Сassia acutifоlia Del.) и узколистной (Саssiа аngustifolia Vahl.), сем. бобовых (Fаbасеае).
Содержат эмодин, хризофановую кислоту и другие вещества. Количество производных антрацена в пересчете на хризофановую кислоту должно составлять не менее 1, 35 %.
Слабительное действие препаратов из листьев сенны сходно с действием препаратов ревеня и других растительных слабительных средств, содержащих антрагликозиды. Слабительное действие наступает обычно через 6 - 10 ч.
В связи с относительно малым содержанием смолистых веществ препараты сенны обычно хорошо переносятся. Однако при повышенных дозах возможны коликообразная боль в животе, метеоризм. В этих случаях дозу уменьшают.
Применяют следующие препараты сенны:
Водный настой листьев сенны (Infusum foliorum Sеnnае), таблетки экстракта сенны сухого.
БИСАКОДИЛ (Вisасоdуlum). 4, 4'-Диацетоксидифенилпиридил-(2)-метан, или бис-(4-ацетоксифенил)(пиридил-2)-метан.
Синонимы: Дулколакс, Аcetphenolpicolin, Alaxa, Alsylax, Bicolax, Bisacodyl, Bisacolax, Bisalax, Biscolax, Brocalax, Contactolax, Contalax, Demolaxin, Ducolax, Dulcolax, Durolax, Eulaxan, Enteralax, Fenolax, Laxacol, Laxacodil, Laxadin, Laxorex, Megalax, Neolax, Novolax, Oralax, Pentalax, Prontolax, Pyrilax, Rytmil, Sedolax, Spirolax, Theralax, Videx и др.
Оказывает слабительное действие, расщепляясь в щелочном содержимом кишечника и вызывая раздражение рецепторов слизистой оболочки. При приеме внутрь действует через несколько (обычно через 5 - 7) часов, при назначении в виде ректальных свечей - в течение первого часа.
Назначают при привычных запорах.
При приеме бисакодила возможны неприятные ощущения и боли в области желудка, спастические боли в животе, частый жидкий стул (при передозировке).
Противопоказания - общие для слабительных средств. В молоко матери бисакодил не проникает. 3а рубежом бисакодил выпускается также в виде драже.
Взрослым назначают драже в тех же дозах, что и таблетки. Ректально вводят по 1 - 2 свечи (0, 01 - 0, 02 г) в сутки.
В случае назначения препарата для очистки кишечника при подготовке к операции или рентгенологическому исследованию органов брюшной полости принимают вечером внутрь 2 - 4 драже и утром вводят одну свечу.
НАТРИЯ СУЛЬФАТ (Nаtrii sulfas).
Синонимы: Глауберова соль, Nаtrium sulfuricum.
Назначают внутрь в качестве слабительного средства. Слабительный эффект натрия сульфата, так же как и других солевых слабительных, обусловлен пре имущественно медленным всасыванием из кишечника и изменением в полости кишечника осмотического давления: под влиянием препарата накапливается вода в кишечнике, содержимое его разжижается, перистальтика усиливается и кало вые массы быстрее выводятся. Определенную роль играет также непосред ственное раздражение раствором натрия сульфата рецепторов слизистой оболочки кишечника.
В отличие от растительных слабительных, содержащих антрагликозиды, солевые слабительные действуют на всем протяжении кишечника. Эффект насту пает обычно через 4 - 6 ч после приема.
Натрия сульфат, так же как и другие солевые слабительные, показан при пищевых отравлениях, поскольку он не только очищает кишечник, но и задер живает всасывание яда и поступление его в кровь.
МАГНИЯ СУЛЬФАТ (Маgnesii sulfas).
Синонимы: Горькая соль, Маgnesium sulfuricum, Sal amarum.
Магния сульфат оказывает многогранное влияние на организм. При приеме внутрь он плохо всасывается, действует как слабительное средство, подобно натрия сульфату, и оказывает также желчегонное действие, что связано с рефлексами, возникающими при раздражении нервных окончаний слизистой оболочки двенадцатиперстной кишки.
При парентеральном введении магния сульфат оказывает успокаивающее действие на ЦНС. В зависимости от дозы может наблюдаться седативный, снотворный или наркотический эффект.
Одной из особенностей магния сульфата является его угнетающее влияние на нервно-мышечную передачу. При парентеральном введении, особенно в больших дозах, он может оказать курареподобное действие.
Препарат понижает возбудимость дыхательного центра, большие дозы препарата при парентеральном введении легко могут вызвать паралич дыхания. Артериальное давление несколько понижается в связи с общим успокаивающим действием препарата; этот эффект более выражен при гипертонической болезни.
Выделяется магния сульфат почками, в процессе выделения усиливается диурез.
Антагонистами иона магния являются ионы кальция. Уменьшение содержа ния кальция в крови сопровождается усилением действия магния. Соли каль ция используют как антидоты при отравлении магния сульфатом.
Используют магния сульфат в качестве слабительного и желчегонного средства, а иногда - успокаивающего, спазмолитического и противосудорож ного. Как наркотическое средство не применяется вследствие малой широты действия (наркотические дозы легко вызывают паралич дыхательного центра), однако может применяться для усиления действия наркотиков и аналгетиков.
Как слабительное назначают внутрь (на ночь или натощак - за ЗО мин до еды). При хроническом запоре могут применяться клизмы.
Как желчегонное принимают внутрь; проводят также дуоденальное зондирование с введением через зонд теплого раствора магния сульфата.
Как спазмолитическое (и в некоторой степени антигипертензивное) средство иногда применяют при лечении ранних стадий гипертонической болезни. Наряду с понижением АД может наблюдаться уменьшение симптомов стенокардии. Систе матический прием внутрь малых доз также инога способствует улучшению состояния больных и несколько тормозит развитие атеросклероза. При гипертонических кризах вводят внутримышечно или внутривенно (медленно!).
Магния сульфат применяют также в качестве антидота. При отравлении растворимыми солями бария промывают желудок 1 % раствором магния сульфа та или дают внутрь. При отравлениях ртутью, мышьяком, тетраэтилсвинцом вводят внутривенно.
Парентерально магния сульфат применяют с осторожностью, учитывая воз можность угнетения дыхания. В вену растворы вводят медленно. При угнетении дыхания вводят в вену кальция хлорид, дают вдыхать кислород или карбоген, проводят искусственную вентиляцию легких.
ЛАКТУЛОЗА (Lасtulosum).
Лактулоза относится к синтетическим дисахаридам. При пероральном введении не всасывается в желудочно-кишечном тракте. Попадая в кишечник, стимулирует перистальтику и устраняет запор.
Кроме того, расщепляясь в толстой кишке, высвобождает ионы водорода, связывает свободный аммиак, увеличивает диффузию аммиака из крови в кишечник и способствует выделению аммиака из организма.
Применяют лактулозу в смеси с галактозой и лактозой в виде сиропа при хронических запорах, а также при печеночной энцефалопатии (печеночной коме и прекоматозном состоянии), у больных с хроническими заболеваниями печени.
В качестве слабительного назначают обычно взрослым по 1 - 3 столовые ложки сиропа в день в течение 3 дней. Затем применяют поддерживающие дозы по 2 - 5 чайных ложек в день. Детям назначают по 1 - 3 чайной ложки в день.
При заболеваниях печени взрослые принимают по 2 - 3 столовые ложки 3 раза в день.
При применении препарата возможны тошнота, метеоризм, понос. В этих случаях уменьшают дозу.
Препарат противопоказан при сахарном диабете.
Аналогичный препарат, выпускаемый под названием "Нормазе" (Normase, Италия), рекомендуется назначать взрослым при запорах по 7 мл утром и вечером перед едой; при заболеваниях печени - от 15 до 45 мл (1 - 3 столовые ложки) 3 раза в день. Детям назначают по 0, 5 - 1, 0 мл на 1 кг массы тела (утром).
Диуретические средства.
схема нефрона и локализацию действия:
а) диуретиков, усиливающих фильтрацию первичной мочи.
б) диуретиков - ингибиторов карбоангидразы.
в) «петлевых» диуретиков.
г) тиазидовых и тиазидоподобных диуретиков.
д) «калийсберегающих» диуретиков.
е) акваретиков
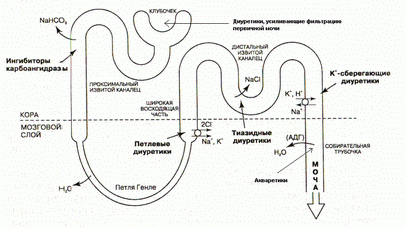
основные принципы действия диуретиков.
а) ингибиторы карбоангидразы: угнетение карбоангидразы → уменьшение реабсорбции бикарбоната натрия в проксимальных канальцах → увеличение диуреза.
б) осмотические диуретики: повышение осмоляльности канальцевой жидкости → препятствие реабсорбции воды в канальцах почек → увеличение диуреза.
в) петлевые диуретики: ингибирование Na+,K+,Cl-- котранспортера → повышение экскреции с мочой NaCl → увеличение осмотического давления канальцевой жидкости → увеличение диуреза.
г) тиазидные диуретики: блокада Na+,Cl- - котранспортера → высокое осмотическое давление канальцевой жидкости → жидкость из просвета канальцев не реабсорбируется → увеличение диуреза.
д) антагонисты альдостерона: прямое влияние на натриевые и калиевые каналы → уменьшение реабсорбции натрия и секреции калия → высокое осмотическое давление канальцевой жидкости → жидкость из просвета канальцев не реабсорбируется → увеличение диуреза.
е) антагонисты АДГ: собирательная трубочка не проницаема для воды при отсутствии действия на нее АДГ → усиление выведения воды → увеличение диуреза.
механизм мочегонного действия осмотических диуретиков.
Выделяют три фазы действия мочегонного действия осмотических диуретиков:
а) 1-ая фаза – дегидратация тканей: жидкость переходит из тканей в циркулирующую кровь за счет повышения ее осмотического давления.
б) 2-ая фаза – гидремия: от момента увеличения объема циркулирующей крови до момента фильтрации осмотически активного вещества в клубочках почек.
3) 3 фаза – повышение фильтрации крови в клубочках и снижение реабсорбции воды и, в некоторой степени, ионов натрия в канальцах почек за счет повышения осмотического давления в нефроне.
механизм мочегонного действия «петлевых» диуретиков.
1) подавляют Na+,K+,Cl--котранспортер → замедляют активную реабсорбцию NaCl в толстой восходящей части петли Генле
2) снижение положительного электрического потенциала просвета препятствует реабсорбции двухвалентных катионов Mg2+ и Ca2+ по парацеллюлярным путям (т.е. между клетками) → увеличение экскреции K+, Mg2+ и Ca2+
3) увеличивают почечный кровоток и перераспределяют кровь в корковом слое почек
механизм мочегонного действия тиазидовых и тиазидоподобных диуретиков.
1) блокада Na+,Cl- - котранспортера → высокое осмотическое давление в канальцах → вода из просвета канальцев не реабсорбируется → увеличение диуреза.
2) увеличивают экскрецию Cl-, Na+, K+ и, в больших дозах, HCO3-
механизм мочегонного действия спиронолактона.
Прямое ингибирование действия альдостерона (блокирует внутриклеточные рецепторы) → повышение экскреции Na+, Сl- и соответствующих количество воды, понижение секрецию K+,H+, Mg2+.
механизм действия акваретиков.
Собирательная трубочка не проницаема для воды при отсутствии действия на нее АДГ → усиление выведения воды → увеличение диуреза.
Влияние «петлевых» диуретиков на выведение электролитов.
|
Na+ |
K+ |
Ca2+ |
Mg2+ |
Cl- |
H+ |
HCO3- |
|
↑↑↑ |
↑↑ |
↑↑↑ |
↑↑↑ |
↑↑↑ |
↑ |
↑ или не изменяют |
Здесь и далее: ↑↑↑ - значительное повышение, ↑↑ - умеренное повышение, ↑ - слабое повышение.
Влиние «калийсберегающих» диуретиков на выведение электролитов.
|
Na+ |
K+ |
Ca2+ |
Mg2+ |
Cl- |
H+ |
HCO3- |
|
↑ |
↓↓ |
↑ или не влияют |
↓ |
↑ |
↓ |
↑ |
Влияние тиазидных и тиазидоподобных диуретиков на выведение электролитов.
|
Na+ |
K+ |
Ca2+ |
Mg2+ |
Cl- |
H+ |
HCO3- |
|
↑↑ |
↑↑ |
↓↓ |
↑↑ |
↑↑ |
↑ |
↑ |
Побочные эффекты тиазидных и тиазидоподобных диуретиков.
а) электролитный дисбаланс (гипокалиемия, гипонатриемия и гипохлоремический алкалоз), проявляющийся нарушениями со стороны ЦНС:
головокружение
смятение
парестезии
раздражительность
мышечная слабость
аритмии сердца
увеличенная чувствительностью к дигиталис-подобным препаратам
б) гиперурикемия (в результате конкуренции за органическокислотный носитель, который также элиминирует мочевую кислоту) – симптомы подагры
в) гипергликемия (особенно у больных с диабетом в связи с нарушением выделения инсулина поджелудочной железой и с уменьшением утилизации глюкозы тканями)
г) гиперлипидемия – повышение в сыворотке крови уровня ЛПНП и холестерина
д) аллергические реакции: дерматит, гемолитическая анемия, тромбоцитопения, острый некротический панкреатит
Побочные эффекты «калийсберегающих» диуретиков.
гиперкалиемия и гипонатрийемия
гиперхлоремический метаболический ацидоз
повышение концентрации в крови мочевины, креатинина, мочевой кислоты
гинекомастия
повышение концентрации в крови
менструальные нарушения у женщин
эректильная дисфункция
диспепсические явления, тошнота и рвота
головные боли, головокружение
мегалобластоз, агранулоцитоз, тромбоцитопения
острая почечная недостаточность (при использовании комбинации триамтерен + индометацин)
почечные камни (характерно для триамтерена, который плохо растворим и способен давать осадок в моче)
аллергические реакции
Побочные эффекты «петлевых» диуретиков.
гипотония и истощение объема
гипокалиемия, гипонатриемия
алкалоз (вследствие усиления секреции H+)
гипомагниемия
гиперурикемия (повышенная реабсорбция мочевой кислоты в проксимальном канальце в результате гиповолемии)
ототоксичность (в основном у этакриновой кислоты и при комбинации петлевые диуретики + аминогликозиды)
аллергические реакции: кожные высыпания, эозинофилия, интерстициальный нефрит
желудочно-кишечные нарушения
Показания к применению ингибиторов карбоангидразы.
отечный синдром (особенно в сочетании с алкалозом) при ХСН, легочном сердце, нарушении функции печени и почек
повышение внутричерепного давления
хроническая открытоугольная глаукома, закрытоугольная глаукома (кратковременно в составе послеоперационной терапии для снижения внутриглазного давления); острый приступ глаукомы [ингибиторы карбоангидразы понижают скорость образования глазной влаги]
эпилепсия (вспомогательное средство в составе комбинированной противосудорожной терапии)
профилактика и лечение острой высотной болезни (ингибирует образование цероброспинальной жидкости и понижает ее рН)
для повышения почечной экскреции мочевой кислоты и цистеина (растворимы в щелочной моче) и некоторых ЛС (например, слабой кислоты аспирина), фосфатов при гиперфосфатемии.
метаболический алкалоз в связи с избыточным назначением диуретиков больным с ХСН
Показания к применению осмотических диуретиков.
для быстрого снижения внутричерепного давления при отеке мозга, внутричерепной гипертензии, эпилептическом статусе
для быстрого снижения внутриглазного давления при остром приступе глаукомы
для проведения форсированного диуреза при отравлении барбитуратами и салицилатами
олигурия при острой почечной недостаточности при условии сохранения фильтрационной функции почек
Показания к применению «калийсберегающих» диуретиков.
состояния сопряженниые с избытком минералкортикоидов: первичная гиперсекреция (синдром Конна, эктопическая продукция АКТГ) и вторичный альдостеронизм (при ХСН, циррозе печени и т.д.).
вспомогательное средство для лечения артериальной гипертензии (для устранения гипокалиемии в комбинации с тиазидными и петлевыми диуретиками)
синдром поликистоза яичников (спиронолактон)
гирсутизм (спиронолактон)
надпочечная гиперплазия и наличиие аденом, продуцирующих альдостерон, когда хирургия не выполнима
Показания к применению «петлевых» диуретиков.
застойная сердечная недостаточность
острый легочной отек
задержка жидкости и отеки вследствие цирроза печени
артериальная гипертензия (особенно у индивидуумов с уменьшененной почечной функцией и для купирования гипертонических кризов)
острая гиперкальциемия
отравления галоидными соединениями (передозировка анионами Br-, F-, I-)
острая почечная недостаточность
Показания к применению тиазидных и тиазидоподобных диуретиков.
артериальная гипертензия
задержка жидкости и отеки при сердечной недостаточности, циррозе печени
отеки при лечении глюкокортикоидами и эстрогенами
для предупреждения образования кальциевых почечных конкрементов
центральный и нефрогенный несахарный диабет
Противопоказания к применению осмотических диуретиков.
анурия на фоне острого некроза канальцев при тяжелом поражении почек
тяжелые формы дегидратации
внутричерепное кровотечение
отек легких, выраженные явления застоя в малом круге кровообращения
повышенная чувствительность к маннитолу
Противопоказания к применению тиазидных и тиазидоподобных диуретиков.
подагра или гиперурикемия
анурия или тяжелое поражение почек (индапамид - исключение)
сахарный диабет
нарушение функции печени
гиперкальциемия
гипомагниемия
гипокалиемия
гипонатриемия
гиперлипидемия
аллергические реакции
Терапевтически значимые комбинации диуретиков.
1) Петлевые диуретики + тиазиды – часто вызывают диурез, который недостижим при использовании препаратов каждой из групп в отдельности, т.к.
а) реабсорбция воды и соли как в восходящем толстом участке петли, так и в дистальном извитом канальце может возрастать при блокаде любого из указанных участков, поэтому одновременное подавление функций обоих отделов способствует более чем аддитивному действию комбинации петлевых и тиазидных диуретиков.
б) тиазидные диуретики могут вызывать незначительный натрийурез в проксимальном канальце, а комбинация тиазидных и петлевых диуретиков препятствует реабсорбции натрия во всех трех сегментах.
Комбинация петлевые диуретики + тиазидные диуретики вызывают мобилизацию большого количества жидкости даже у больных, рефрактерных к каждой из этих групп диуретиков в отдельности.
2) Калийсберегающие + тиазидные диуретики и калийсберегающие + петлевые диуретики.
Т.к. применение тиазидных и петлевых диуретиков вызывает гипокалиемию, прием калийсберегающих диуретиков помогает значительно снизить экскрецию калия.
NB! При почечной недостаточности следует избегать данных комбинаций, т.к. может возникнуть угрожающая гиперкалиемия.
Гидрохлоротиазид, индапамид, хлорталидон, маннитол, фуросемид, спиронолактон.
ДИХЛОТИАЗИД (Dichlothiazidum). 6-Хлор-7-сульфамоил-3, 4-дигидро-2Н-1, 2, 4-бензотиадиазин-1, 1диоксид.
Синонимы: Гидрохлортиазид, Гипотиазид, Дигидрохлортиазид, Нефрикс, Dichlotride, Dihydran, Dihydrochlorthiazid, Disalunil, Esidrex, Esidrix, Hidrosaluretil, Hydrex, Hydril, Hydrochlorthiazide, Hydro-Diuril, Hydro-Saluric, Hydrothide, Hypothiazid, Nefrix, Novodiurex, Oretic, Panurin, Unazid, Urodiazin, Vetidrex и др.
Дихлотиазид является высокоактивным диуретическим средством, действующим при пероральном применении. По химическому строению, относится к группе производных бензотиадиазина, содержащих в положении С 7 , сульфонамидную группу. Наличие этой группы роднит дихлотиазид с диакарбом. Однако, как диуретик, дихлотиазид значительно более эффективен, а карбоангидразу он угнетает в значительно меньшей степени, чем диакарб.
Диуретическое действие дихлотиазида, так же как других диуретиков группы бензотиадиазина, обусловлено уменьшением реабсорбции ионов натрия и хлора в проксимальной (а частично и в дистальной) части извитых канальцев почек; реабсорбция калия и бикарбонатов также угнетается, однако в меньшей степени. В связи с сильным увеличением натрийуреза при одновременном усилении выведения хлоридов дихлотиазид рассматривается как активное салуретическое средство; натрий и хлор выделяются из организма в эквилалентном количестве. Препарат оказывает диуретическое действие как при ацидозе, так и при алкалозе. Диуретический эффект при длительном применении дихлотиазида не снижается.
При несахарном мочеизнурении дихлотиазид, так же как и другие диуретики бензотиадиазинового ряда, оказывает "парадоксальный" эффект, вызывая понижение полиурии. Наблюдается также уменьшение жажды. Сильно понижается повышенное осмотическое давление плазмы крови, сопровождающее это заболевание. Механизм этого эффекта недостаточно ясен. Он частично связан с улучшением концентрационной способности почек и угнетением активности центра жажды.
Дихлотиазид оказывает также гипотензивное действие, которое обычно наблюдается при повышенном АД.
Применяют дихлотиазид в качестве диуретического (салуретического) средства при застойных явлениях в малом и большом круге кровообращения, связанных с сердечно-сосудистой недостаточностью; циррозах печени с явлениями портальной гипертензии; нефрозах и нефритах (за исключением тяжелых прогрессирующих форм с уменьшением скорости клубочковой фильтрации); токсикозах беременных (нефропатии, отеки, эклампсии); предменструальных состояниях, сопровождающихся застойными явлениями.
Дихлотиазид препятствует задержке в организме ионов натрия и воды, сопровождающей применение минералокортикоидов, поэтому его назначают также при отеках, вызванных гормонами коры надпочечников и адренокортикотропным гормоном гипофиза. Дихлотиазид предупреждает или уменьшает вызываемое этими препаратами повышение АД.
Дихлотиазид быстро всасывается. Диуретический эффект после приема дихлотиазида развивается быстро (в течение первых 1 - 2 ч) и длится после однократной дозы до 10 - 12 ч и более.
Препарат является ценным средством для лечения гипертонической болезни, особенно сопровождающейся недостаточностью кровообращения. Так как дихлотиазид обычно потенцирует действие гипотензивных средств, то его часто назначают в комбинации с этими препаратами, особенно больным с высоким артериальным давлением. Комбинированное лечение может быть эффективно и при злокачественном течении гипертонической болезни. Дозы гипотензивных препаратов при комбинированном применении с дихлотиазидом могут быть уменьшены.
Гипотензивное действие дихлотиазида несколько усиливается при соблюдении бессолевой диеты, однако сильно ограничивать прием соли не рекомендуется.
В ряде случаев дихлотиазид понижает внутриглазное давление и нормализует офтальмотонус при глаукоме (преимущественно при субкомпенсированных формах). Эффект наступает через 24 - 48 ч после приема препарата. Обычно дихлотиазид (гипотиазид) комбинируют с закапыванием в конъюнктивальный мешок глаза миотиков или других антиглаукоматозных средств.
Назначают дихлотиазид внутрь в таблетках (во время или после еды). Дозы подбирают индивидуально в зависимости от тяжести заболевания и оказываемого эффекта.
Принимают однократно (утром) или в два приема (в первой половине дня). Лицам пожилого возраста с церебральными формами гипертонической болезни рекомендуют принимать меньшие дозы.
Препарат можно назначать в течение 3 - 5 - 7 дней подряд, затем делают перерыв на 3 - 4 дня и вновь продолжают прием препарата; в более легких случаях делают перерыв после каждых 1 - 2 дней. При длительном лечении иногда назначают по 2 - 3 раза в неделю. Продолжительность курса и общая длительность лечения зависит от характера и тяжести заболевания, получаемого эффекта, переносимости. Лечение, особенно в первые дни, должно проводиться под наблюдением врача.
Дихлотиазид обычно хорошо переносится, однако при длительном применении могут развиться гипокалиемия (чаще умеренная) и гипохлоремический алкалоз. Гипокалиемия чаще возникает у больных циррозом печени и нефрозом. Гипохлоремический алкалоз чаще наблюдается при бессолевой диете или потере хлоридов в связи с рвотой или диареей. Лечение дихлотиазидом рекомендуется проводить на фоне диеты, богатой солями калия (Соли калия содержатся в относительно большом количестве в картофеле, моркови, свекле, абрикосах, фасоли, горохе, овсяной крупе, пшене, говядине.). При появлении симптомов гипокалиемии следует назначить папангин, соли калия (раствор калия хлорида из расчета 2 г препарата в сутки) (см. Калия хлорид). Соли калия рекомендуется также назначать больным, получающим одновременно с дихлотиазидом препараты наперстянки и кортикостероиды. При гипохлоремическом алкалозе назначают натрия хлорид.
Во избежание гипокалиемии можно принимать гипотиазид (так же как и другие салуретики) вместе с калийсберегающими диуретиками.
При заболеваниях почек комбинировать дихлотиазид с калийсберегающими и калийсодержащими препаратами не следует.
При приеме дихлотиазида (и других тиазидных диуретиков) могут наблюдаться уменьшение выделения мочевой кислоты из организма и обострение латентной подагры. В этих случаях, одновременно с тиазидами можно назначать аллопуринол (см.). Тиазиды могут также вызывать гипергликемию и обострение сахарного диабета.
При применении больших доз дихлотиазида иногда возможны слабость, тошнота, рвота, понос; эти явления проходят при уменьшении дозы или коротком перерыве в приеме препарата. В редких случаях наблюдаются дерматиты.
При комбинировании с ганглиоблокирующими препаратами следует учитывать возможность усиления постуральной гипотензии.
Противопоказания: тяжелая почечная недостаточность, выраженные поражения печени, тяжелые формы сахарного диабета и подагры.
В процессе лечения дихлотиазидом необходимо следить за уровнем диуреза, электролитным составом крови, АД.
Не следует назначать препарат в первой половине беременности.
ИНДАПАМИД (Indараmidе)*. 4-Хлор-N-(2-метил-1-индолинил)-3-сульфамоил бензамид.
Синонимы: Аrifоn, Еxtur, Fludeх, Indaflех, Ipamix, Lоrvаs, Меtindamide, Nаtriliх, Таndiх и др.
По структуре и действию близок к клопамиду; является его индолинильным аналогом.
Подобно клопамиду оказывает диуретическое и антигипертензивное действие. У больных гипертонической болезнью снижает тонус периферических сосудов и общее периферическое сопротивление.
Назначают в основном при гипертонической болезни I и II стадии.
Препарат обычно хорошо переносится, однако необходимо соблюдать такие же меры предосторожности, как при применении других аналогичных диуретиков.
ОКСОДОЛИН (Охоdоlinum). 1-Оксо-3-(3'-сульфамоил-4'-хлорфенил)-3-оксиизоиндолин.
Синонимы: Гигротон, Урандил, Сhlorphtalidolone, Chlortalidone, Edemdal, Famolin, Hidronal, Higroton, Hygroton, Igroton, Isoren, Natriuran, Oradil, Phthalamidine, Renon, Saluretin, Urandil, Urofinil, Zambesil.
Белый или белый со слабым желтоватым оттенком мелкокристаллический порошок. Практически нерастворим в воде, мало растворим в спирте.
Оксодолин, так же как дихлотиазид, содержит в молекуле сульфонамидную группу. Подобно дихлотиазиду препарат блокирует реабсорбцию натрия в проксимальной части дистальных канальцев, частично действует и на проксимальные канальцы. Особенностью действия препарата является относительная длительность диуретического эффекта, что связано с его медленным выведением почками. Диуретический эффект начинается через 2 - 4 ч после приема и длится обычно более суток (иногда по 3 сут). Препарат эффективен в ряде случаев при рефрактерности к дихлотиазиду (гипотиазиду).
Показания к применению такие же, как для дихлотиазида; назначают препарат в качестве не только диуретического, но и антигипертензивного средства.
Препарат хорошо всасывается при приеме внутрь. Выводится с мочой (около 25 %) и калом (около 75 %).
Применяют внутрь в виде таблеток (обычно утром до завтрака). Дозы подбирают индивидуально, в зависимости от тяжести заболевания и оказываемого эффекта.
При артериальной гипертензии прерывистое (через 1 - 3 дня) лечение оксодолином может продолжаться много месяцев.
Длительность лечения зависит от получаемого эффекта и переносимости препарата.
Возможные побочные явления, меры предосторожности и противопоказания такие же, как для дихлотиазида. Оксодолин оказывает несколько меньший калийуретический эффект, чем дихлотиазид, однако и при его применении необходимо корригировать обмен калия.
МАННИТ (Маnnitum).
Является шестиатомным спиртом; относится к группе сахаров.
Синонимы: Маннитол, Aerosmosol, Diosmol, Isotol, Manicol, Manitol, Mannidex, Mannigen, Mannistol, Mannitol, Mannyl, Osmitrol, Osmosal, Rectisol, Renitol.
Для медицинского применения выпускается маннит для иньекций (Маnnitum pro injectionibus).
Гипертонические растворы маннита оказывают сильное диуретическое действие. Эффект обусловлен повышением осмотического давления плазмы и понижением реабсорбции воды. Диуретический эффект характеризуется выделением большого количества свободной воды, что отличает маннит от других осмотических диуретиков, в частности мочевины. Препарат не влияет на клубочковую фильтрацию. Диурез сопровождается значительным выделением натрия без существенного влияния на выдедение калия. Эффект тем выше, чем больше концентрация препарата. При нарушении фильтрационной функции почек диуретический эффект может отсутствавать.
Применяют маннит в виде 10 - 15 - 20 % раствора для понижения внутричерепного давления и уменьшения отека мозга, при острой почечной или почечно-печеночной недостаточности с сохраненной фильтрационной способностью почек и при других состояниях, требующих усиления диуреза. При острой застойной глаукоме возможно применение маннита для дегидратации (см. Мочевина).
В связи с дегидратирующим действием и снижением внутричерепного давления назначают также при интенсивной терапии судорожного статуса.
Маннит рекомендован также для применения при операциях с искусственным кровообращением с целью предупреждения ишемии почек и связанной с ней острой почечной недостаточности. Препарат обеспечивает усиление выведения жидкости после перфузии, понижает сопротивление почечных сосудов и усилвает в них кровоток, способствует выведению нефротоксинов. Препарат эффективен также при отравлении барбитуратами.
Вводят маннит внутривенно (струйно медленно или капельно). Маннит растворяют в стерильной воде для инъекций или в 5 % растворе глюкозы. Растворы должны быть бесцветными, прозрачными, без запаха.
Противопоказания: нарушения выделительной функции почек и тяжелая недостаточность кровообращения. При избыточном введении в организм маннита могут появиться признаки обезвоживания (диспепсические явления, галлюцинации и др.). Во избежание обезвоживания необходимо введение в организм жидкости (см. Мочевина). Маннит должен повторно вводиться под контролем водно-солевого баланса.
Препарат неэффективен при азотемии у больных с циррозом печени и асцитом.
ФУРОСЕМИД (Furosemidum). 4-Хлор-М-(2-фурилметил) -5-сульфамоилантраниловая кислота.
Синонимы: Лазикс, Фурантрил, Аfsamid, Arasemide, Diusemide, Diuzol, Dryptal, Edefrusex, Errolon, Franyl, Frugex, Frusemide, Frusolon, Furanthril, Furantral, Furfan, Furomex, Furosan, Furosemide, Fusid, Katlex, Kinex, Lasilix, Lasix, Nicorol, Profemin, Protargen, Rasisemid, Renex, Salix, Seguril, Trofurit, Uritol, Urosemid и др.
По химическому строению (наличие атома хлора и сульфанамидной группы при фенильном ядре) имеет элементы сходства с дихлотиазидом и близкими к нему соединениями.
Фуросемид является сильным диуретическим (салуретическим) средством. Эффективен при пероральном и парентеральном применении. Диуретический эффект связан с угнетением реабсорбции ионов N и Сl, причем это угнетение наблюдается не только в проксимальных, но и в дистальных извитых канальцах, и в области восходящего отдела петли Генле. Реабсорбция калия также угнетается, но в значительно меньшей степени. Заметного угнетения карбоангидразы не вызывает. Препарат одинаково эффективен в условиях ацидоза и алкалоза. Диуретический эффект наиболее выражен в течение первых 2 дней приема препарата, но не исчезает даже при длительном лечении.
Препарат действует быстро. После внутривенного введения диуретический эффект начинается через несколько минут, после приема внутрь - в течение первого часа. Продолжительность действия после однократного внутривенного введения 1, 5 - 3 ч, после приема внутрь - 4 ч и более. Быстрый эффект при внутривенном введении дает возможность использовать фуросемид в неотложных случаях (отек легких, мозга и др.).
Фуросемид применяют в качестве диуретика при застойных явлениях в малом и большом круге кровообращения, обусловленных сердечной недостаточностью, при циррозах печени с явлениями портальной гипертензии, хронической и острой почечной недостаточности, отеке легких и мозга, отравлениях барбитуратами, эклампсии.
В отличие от тиазидов, фуросемид не снижает клубочковой фильтрации, и его применяют в связи с этим при хронической почечной недостаточности (при наличии показаний к применению диуретиков).
В ряде случаев фуросемид оказывает диуретическое действие при недостаточной эффективности других препаратов.
Эффективность фуросемида при лечении больных с недостаточностью кровообращения связана не только с диуретическим эффектом, но и с непосредственным расширяющим действием на периферические сосуды. Первая (ранняя) фаза, развивающаяся в первые 30 мин после инъекции препарата, зависит от его влияния на периферические сосуды, а вторая (поздняя) фаза, развивающаяся через 1 - 2 ч после инъекции, связана с диуретическим действием.
Фуросемид оказывает также антигипертензивное действие.
Препарат эффективен при различных формах гипертензии, в том числе при тяжелых формах, при которых другие салуретики неэффективны. Механизм антигипертензивного действия в основном такой же, как при применении тиазидных диуретиков.
Применяют также фуросемид для купирования тяжелых гипертонических кризов.
Для длительной терапии больных с гипертензией рекомендуется дихлотиазид (в связи с его менее резким и более длительным эффектом).
Фуросемид можно применять в комбинации с другими антигипертензивными препаратами.
Назначают фуросемид внутрь до еды, внутривенно и внутримышечно, подбирая дозы в зависимости от тяжести заболевания и наблюдаемого эффекта.
После уменьшения отеков дают в меньших дозах с перерывом 1 - 2 дня.
При невозможности применения препарата внутрь (при потере сознания, затруднении всасывания из кишечника) и при необходимости получения быстрого эффекта фуросемид вводят внутримышечно или внутривенно. Вводят в вену медленно струйно. После наступления необходимого эффекта переходят на прием препарата внутрь.
При применении фуросемида возможны тошнота, понос, гиперемия кожи, зуд, гипотензия, обратимое ухудшение слуха, интерстициальный нефрит.
Вследствие усиленного диуреза могут возникать головокружение, депрессия, мышечная слабость, жажда. Могут развиться гипокалиемия, гиперурикемия, урикозурия, гипергликемия.
При появлении побочных реакций дозу следует уменьшить или отменить препарат.
Нецелесообразно сочетать фуросемид с цефалоспоринами, гентамицином и другими препаратами, оказывающими нефротоксическое действие. Лечение должно проводиться на фоне диеты, богатой калием.
Противопоказания: первая половина беременности, гипокалиемия, печеночная кома, терминальная стадия почечной недостаточности, механическая непроходимость мочевыводящих путей.
СПИРОНОЛАКТОН (Sрironоlасtonum). g -Лактон-3-(3-оксо-7 a -тиоацетил-17 b -окси-4-андростен-17 a ил-)пропионовой кислоты.
Синонимы: Альдактон, Верошпирон, Аldactonе А, Spironolactone, Vеrоspiron.
Спиронолактон является калийсберегающим диуретиком, отличающимся по механизму действия от триамтерена и амилорида. Оказываемый спиронолактоном диуретический эффект связан с антагонизмом по отношению к гормону коры надпочечников - альдостерону (См. Препараты коры надпочечников и их синтетические аналоги.).
Альдостерон является минералокортикостероидом; он участвует в регулировании концентрации электролитов в организме; способствует обратному всасыванию ионов натрия в почечных канальцах, понижает выделение натрия с мочой, усиливает выделение ионов калия. Как минералокартикостероид альдостерон значительно более активен, чем дезоксикортикостерон: по способности задерживать выделение натрия он в 25 раз превосходит дезоксикортикостерон и в 300 раз более активен, чем кортизол (гидрокортизон).
Спиронолактон является конкурентным антагонистом альдостерона в отношении влияния на дистальные отделы нефронов; препарат повышает выделение натрия, но уменьшает выделение калия и мочевины, понижает титруемую кислотность мочи. Натрийуретическое действие обусловливает усиление диуреза. В связи с усилением выделения ионов натрия, спиронолактон может оказывать гипотензивное действие, однако этот эффект непостоянен.
Применяют спиролактон как диуретическое средство при отеках, связанных с нарушениями сердечной деятельности, при асцитах в связи с циррозом печени, при нефротическом синдроме и отеках другого происхождения. Диуретический эффект спиронолактона выражен умеренно и проявляется обычно на 2 - 5-й день лечения.
Для ускорения и усиления диуретического эффекта одновременно назначают (в обычных дозах) другие диуретики (производные бензотиадиазина, фуросемид, этакриновую кислоту и др.), при этом значительно усиливается выделение натрия, а выведение калия задерживается. При недостаточном диуретическом эффекте могут быть дополнительно назначены глюкокортикостероиды. При нефротическом синдроме сначала дают глюкокортикостероиды, а при необходимости дополнительно спиронолактон.
Спиронолактон особенно показан при синдроме гипокалиемии, вызванном другими диуретиками, и при повышенной чувствительности к препаратам наперстянки, обусловленной гипокалиемией.
Имеются данные о применении спиронолактона (верошпирона) при инфекционно-аллергической бронхиальной астме. Препарат особенно показан больным бронхиальной астмой, осложненной правосердечной недостаточностью.
Применяли также спиронолактон при пароксизмальной миоплегии. Эффект, возможно, связан с задержкой выделения ионов калия из организма.
Предложено также применять спиронолактон в комплексной терапии паркинсонизма. Основанием служат данные, что, во-первых, при паркинсонизме отмечается вторичная недостаточность глюкокортикоидной функции надпочечников, и, во-вторых, у больных паркинсонизмом наблюдается повышенная экскреция с мочой альдостерона. При применении спиронолактона более выражено влияние на дрожательный компонент, в меньшей степени - на ригидность.
При паркинсонизме назначают в виде 20-дневных курсов (с перерывом 4 - 5 мес).
У больных с нормо- и гипотензией препарат не понижает АД.
В отдельных случаях при применении спиронолактона могут возникнуть тошнота, головокружение, сонливость, атаксия, кожная сыпь; изредка встречается обратимая форма гинекомастии. Следует учитывать возможность гиперкалиемии и гипонатриемии. Во время лечения не следует давать больным препараты, содержащие калий.
Противопоказания: острая почечная недостаточность, нефротическая стадия хронического нефрита, азотемия. В связи с возможной гиперкалиемией следует проявлять осторожность при назначении препарата больным с неполной атриовентрикулярной блокадой. Не следует назначать спиронолактон вместе с препаратами, вызывающими гинекомастию.
Не следует также назначать препарат в первые 3 мес беременности.
Средства, влияющие на тонус и сократительную активность миометрия.
Средства, влияющие преимущественно на сократительную активность миометрия
Усиливающие сократительную активность Окситоцин Динопрост (простагландин Питуитрин Динопростон (простагландин Ez) Ослабляющие сократительную активность (токолитические средства)
Вещества, стимулирующие преимущественно адренорецепторы Фенотерол Салбутамол
Средства для наркоза Натрия оксибутират Разные средства Магния сульфат
П. Средства, повышающие преимущественно тонус миометрия Препараты растительного происхождения (алкалоиды и препараты спорыньи Эргометрина малеат Экстракт спорыньи густой Эрготамина гидротартрат Эрготал Синтетические средства
Котарнина хлорид
III. Средства, понижающие тонус шейки матки Атропина сульфат Динопрост Динопростон
Из средств, усиливающих преимущественно сократительную активность миометрия, наибольший интерес представляют эндогенные вещества. Одним из них является гормон задней доли гипофиза - окситоцин. Химически это октапептид. Вызывает усиление сократительной активности миометрия. Беременная матка более чувствительна к окситоцину, чем небеременная. Под влиянием окситоцина амплитуда и частота сокращений миометрия увеличиваются. Одновременно возрастает и тонус миометрия, особенно при назначении окситоцина в больших дозах. Окситоцин способствует также секреции молока (повышается высвобождение лактогенного гормона передней доли гипофиза) и его выделению (за счет возбуждения миоэпителиальных элементов молочной железы). Основное назначение окситоцина — вызывание и стимуляция родов. Кроме того, его используют при кровотечениях и атонии матки в послеродовом периоде. Вводят окситоцин внутривенно капельно в растворе глюкозы. Дозируют в единицах действия (ЕД).
Имеется синтетический аналог окситоцина с дезаминированным цистеином, получивший название дезаминоокситоцин (демокситоцин, сандопарт). Он обладает большей активностью, чем окситоцин. Таблетки его применяют трансбуккально (за щеку) или под язык. Он хорошо всасывается со слизистой оболочки полости рта. Его используют для ускорения инволюции матки и для стимуляции лактации.
Питуитрин содержит вазопрессин и окситоцин. Вследствие наличия вазопрессина он повышает артериальное давление. Вместе с тем имеется препарат задней доли гипофиза — гифотоцин (питуитрин М), в котором в основном содержится окситоцин.
В качестве препаратов для искусственных абортов и родоускорения используют препараты простагландинов Е2 и Е2.
Динопрост обладает выраженным стимулирующим влиянием на миометрий. Он вызывает ритмические сокращения и повышение тонуса беременной и небеременной матки наряду с расширением шейки матки. Однако спектр действия динопроста не ограничивается миометрием. Динопрост отчетливо повышает тонус бронхиальных мышц.
Динопростон также вызывает выраженное повышение ритмических сокращений миометрия беременной матки и нарастание ее тонуса. Шейку матки расслабляет. Артериальное давление снижает (общее периферическое сопротивление падает). Вызывает компенсаторную тахикардию. Легочные сосуды и бронхи в отличие от динопроста расширяет. Проницаемость капилляров увеличивает.
Динопрост и динопростон применяют для проведения медицинских абортов (внутривенно, внутримышечно, интравагинально, интрацервикально, экстра- и интраамниально) и иногда с целью ускорения родов (вводят внутривенно, внутрь).
К средствам, которые в некоторых случаях способствуют родоразрешению, относятся также средства, понижающие тонус шейки матки (группа атропина).
Средства, повышающих преимущественно тонус миометрия.
Средства, повышающие преимущественно тонус миометрия, используют главным образом для остановки маточных кровотечений. Принцип их действия заключается в стойком повышении тонуса миометрия и вследствие этого механическом сжатии мелких сосудов. С этой целью широко применяют алкалоиды спорыньи, ее галеновы и новогаленовы препараты и некоторые синтетические средства.
Спорынья представляет собой покоящуюся стадию гриба Claviceps purpurea, паразитирующего на ржи. Содержит алкалоиды, являющиеся производными лизергиновой кислоты. Выделяют три группы алкалоидов.
Группа эрготамина
Эрготамин Эргозин Эрготаминин Эргозинин
Группа эрготоксина Эргокристин Эргокорнин Эргокристинин Эргокорнинин Эргокриптин Эргокриптинин
Группа эргометрина Эргометрин Эргометринин
Алкалоиды первых двух групп нерастворимы в воде, последней — растворимы.
Алкалоиды спорыньи повышают тонус миометрия, а также гладких мышц внутренних органов и сосудов. Кроме того, у алкалоидов группы эрготамина и эрготоксина имеются -адреноблокирующие свойства.
Особенно выражено тонизирующее влияние на мышцу матки у эргометрина, а также у эрготамина. После введения препаратов этих алкалоидов наступает длительное тоническое сокращение миометрия. Эргометрин выгодно отличается от других алкалоидов эффективностью при приеме внутрь и отсутствием -адреноблокирующей активности.
К синтетическим средствам, применяемым для повышения тонуса миометрия, относится котарнина хлорид (стиптицин). По структуре он является производным дигидроизохинолина. Применяют при маточных кровотечениях. Назначают внутрь и парентерально.
Окситоцин, динопрост, динопростон, сальбутамол, эргометрин, атропин.
ДИНОПРОСТ (Dinoprost)*. 7- [3, 5-Диокси-2- (3-окси- 1 -октенил) -циклопентил]-5-гептеновая кислота.
Динопрост является лекарственной формой простагландина F 2 a .
Синонимы: ПГF2a , Энзапрост, Amoglandin, Enzaprost-F, Minprostin F2a, Panacelan F, Prostaglan, Prostarmon, Prostarmon F, Prostin F2a .
Dinoprost, Trometamol, (Prostaglandin F 2 a Trometamol) содержит простагландин F 2 a в комплексе с 2-амино-2-(оксиметил)-пропан-1, 3-диолом (1:1). По активности 1, 3 мкг этого препарата соответствует 1 мкг динопроста (кислоты).
Динопрост является основным представителем группы простагландинов, используемым в акушерской практике. Оказывает выраженное стимулирующее действие на гладкую мускулатуру матки.
Назначают для возбуждения и стимуляции сократительной деятельности матки в различные сроки беременности и для вызывания аборта.
Препарат оказывает непосредственное стимулирующее влияние на специфические функциональные структуры клеток миометрия.
Возбуждение сократительной деятельности матки происходит (в отличие от эффекта при применении окситоцина, см.) в любые сроки беременности, и действие проявляется независимо от степени раскрытия шейки матки.
Для прерывания беременности ПГF 2 a применяют по медицинским показаниям, главным образом в поздние сроки беременности (с 13-й по 25-ю неделю).
Основными способами введения простагландинов являются внутривенный, экстраамниальный, интраамниальный; вводят их также интравагинально. Способ введения и дозу выбирают в зависимости от показаний и переносимости. Для прерывания беременности в сроки до 15 нед рекомендуется экстраамниальное введение, а после 15 нед - интраамниальное.
Применяют также ПГF 2 a интравагинально.
Для родовозбуждения назначают иногда простагландин F2a в сочетании с окситоцином.
Имеются данные о применении простагландина F 2 a в виде таблеток, вводимых интрацервикально (17, 5 мг) для расширения канала шейки матки .
Применение простагландинов допускается только в специализированных лечебных учреждениях. Для получения оптимального эффекта необходимо тщательно выбрать дозу и способ введения. Следует учитывать, что при приеме простагландинов возможны различные побочные явления. Простагландин может вызывать тошноту, рвоту, понос, тахикардию, бронхиолспазм, при внутривенном введении - местное раздражение вен (флебиты), повышение температуры тела. При экстра- и интраамниальном введении в указанных выше дозах побочные явления менее выражены.
Препараты простагландинов противопоказаны беременным с рубцом на матке, при анатомически и клинически узком тазе, женщинам с тяжелыми заболеваниями сердечно-сосудистой системы, при заболеваниях почек, печени, кроветворной системы, при склонности к бронхиолспазму, глаукоме (в связи с возможным повышением внутриглазного давления).
Оптимальные дозы и способы введения простагландинов и их синтетических аналогов продолжают уточняться.
В Венгрии простагландин F 2 a производится под названием "Энзапрост F".
Наряду с простагландином ПГF 2 a используется также его синтетическое производное 15-метил-ПГF 2 a , оказывающий более сильное и более длитель ное действие. 15-Метил-ПГF 2 a производится за рубежом под названием < Methyldinoprost >. Препарат применяют в виде раствора и свечей.
ДИНОПРОСТОН (Dinoproston)*. 7- [3-Окси-2- (3-окси-1-октенил)-5-оксоциклопентил]-5-гептеновая кислота.
Синонимы: Простагландин Е 2, ПГЕ 2, Cerviprost, Enzaprost- Е, Medullin, Predinil, Prostarmon E, Prostin Е 2.
По влиянию на матку и показаниям к применению в акушерско-гинекологической практике динопростон близок к динопросту.
Для возбуждения и стимуляции родовой деятельности может назначаться внутрь (в таблетках).
Препарат вводят также внутривенно. Для возбуждения и стимуляции родовой деятельности вводят капельно.
Для прерывания беременности применяют раствор динопростона, содержащий 5 мкг в 1 мл растворителя, и вводят со скоростью 2, 5 мкг в минуту в течение 30 мин, в дальнейшем дозу уменьшают или увеличивают (до 5 мкг в минуту) в зависимости от эффекта.
Меры предосторожности и противопоказания такие же, как для динопроста.
ЭРГОМЕТРИН. Выпускается в виде эргометрина малеата (Ergometrini maleas). b - Пропаноламида лизергиновой кислоты малеат:
Синонимы: Метриклавин, Ergobasine maleate, Ergometrine maleate, Ergonovine maleate, Ergotrate maleate, Ergostabil, Ermetrin, Margonovine, Metriclavin, Panergal, Secometrin.
Эргометрин является одним из главных алкалоидов спорыньи. Сильнее и быстрее, чем другие алкалоиды, действует на мускулатуру матки, повышая ее тонус и увеличивая частоту сокращений. В малых дозах не оказывает существенного влияния на кровообращение; адренолитическими свойствами практически не обладает.
Применяют эргометрина малеат в акушерской практике при кровотечениях после ручного отделения последа, ранних послеродовых кровотечениях, замедленной инволюции матки в послеродовом периоде, кровотечениях после кесарева сечения, кровянистых выделениях после аборта (при неэффективности других мероприятий), кровотечениях на почве миом матки.
Назначают внутрь, внутримышечно и внутривенно; наиболее быстрый и сильный эффект наблюдается при внутривенном введении.
Парентеральные введения можно комбинировать с приемом препарата внутрь.
Противопоказан во время беременности и родов.
Средства, влияющие на эритропоэз, лейкопоэз и процессы регенерации.
А. Средства, влияющие на кроветворение
I. Средства, влияющие на эритропоэз:
1. Стимуляторы эритропоэза
а) применяемые для лечения гипохромных анемий железа закисного сульфат, Ferri lactas - порошок, капс. 1 г; Sol. Fercoveni - амп. по 5 мл; коамид;
б) применяемые для лечения гиперхромных анемий (Cyanocobalaminum - амп. по 1 мл 0,003%, 0,01%, 0,02%, 0,05% р-ров, табл. по 0,00005 г В12 и 0,0005 г В9, по 0,00005 г В12 и 0,0008 г В9, покрытые оболочкой; фолиевая кислота)
2. Угнетающие эритропоэз раствор радиоактивного фосфата натрия.
. Средства, влияющие на лейкопоэз:
а) стимуляторы лейкопоэза (Pentoxylum - порошок, табл., покр. обол., по 0,025 и 0,2 г; натрия нуклеинат, лейкоген, метилурацил.
б) ингибиторы лейкопоэза циклофосфан, новэмбехин.
Железа сульфат, ферковен, цианокобаламин, фолиевая кислота, эритропоэтины альфа и бета, молграмостим, метилурацил, противоопухолевые препараты.
ЖЕЛЕЗА ЗАКИСНОГО СУЛЬФАТ (Ferrosi sulfas).
Синонимы: Железа сульфат, Железный купорос, Ferrum sulfuricum oxydulatum.
Принимают после еды.
Сульфат закисного железа в чистом виде применяют редко, но он является составной частью ряда железосодержащих комплексных препаратов.
В небольших количествах он входит в состав некоторых комбинированных поливитаминных таблеток (см. Глутамевит, Компливит, Олиговит и др.).
ФЕРКОВЕН (Fercovenum).
Препарат железа для внутривенного введения. Содержит железа сахарат, кобальта глюконат и раствор углеводов.
Применяют при лечении гипохромных анемий различной этиологии, особенно при плохой переносимости и недостаточной всасываемости препаратов железа, принимают внутрь, а также в случаях, когда требуется быстро ликвидировать дефицит железа в организме. Наличие в препарате кобальта способствует усилению эритропоэза (см. Коамид).
Вводят в вену 1 раз в день ежедневно в течение 10 - 15 дней. Вводят медлено (в течение 8 - 10 мин). Раствор не должен попадать под кожу.
Дефицит железа в организме и количество препарата на курс лечения можно рассчитать по формуле: дефицит железа в миллиграммах равен: [масса больного (кг) х 2, 5] х {16, 5 - [1, 3 х содержание гемоглобина в крови больного (г/100 мл)]}.
Сверх тех количеств, которые получаются при расчете, вводить препарат не следует.
Для поддержания эффекта, достигнутого введением ферковена, в дальнейшем применяют препараты железа внутрь.
При первых введениях в вену ферковена и при передозировке препарата, возможны побочные явления: гиперемия лица, шеи, ощущение сжатия в грудной клетке, боли в пояснице. Побочные явления снимаются обычно при введении под кожу аналгетика и 0, 5 мл 0, 1 % раствора атропина.
Применяют только в стационаре.
Противопоказан при гемохроматозе, заболеваниях печени, коронарной недостаточности, гипертонической болезни II и III стадий.
ЦИАНОКОБАЛАМИН (Суаnосоbalaminum).
ВИТАМИН В 12 (Vitaminum В 12).
Со a -[ a -(5, 6-Диметилбензимидазолил)-Со b -кобамидцианид, или a -(5, 6диметил-бензимидазолил)-кобамидцианид.
Cинонимы: Actamin B12, Almeret, Anacobin, Antinem, Antipernicin, Arcavit B12, Bedodec, Bedoxyl, Bedumil, Berubigen, Biopar, Catavin, Cobastab, Cobavite, Cobione, Curibin, Cycobemin, Cycoplex, Cytacon, Cytamen, Cytobex, Cytobion, Dancavit B12, Distivit, Dobetin, Dociton, Dodecavit, Emobione, Grisevit, Hepagon, Lentovit, Megalovel, Novivit, Pernapar, Redamin, Reticulogen, Rubavit, Rubivitan, Rubramin, Vibicon и др.
Характерной химической особенностью молекулы цианокобаламина является наличие в ней атома кобальта и циано-группы, образующих координационный комплекс.
Витамин В 12 (цианокобаламин) тканями животных не образуется. Его синтез в природе осуществляется микроорганизмами, главным образом бактериями, актиномицетами, сине-зелеными водорослями. В организме человека и животных синтезируется микрофлорой кишечника, откуда поступает в органы, накапливаясь в наибольших количествах в почках, печени, стенке кишечника. Синтезом в кишечнике потребность организма в витамине В 12 полностью не обеспечивается; дополнительные количества поступают с продуктами животного происхождения. Витамин В 12 содержится в разных количествах в лечебных препаратах, получаемых из печени животных (см. Витогепат).
В организме цианокобаламин превращается в коферментную форму аденозилкобаламин, или кобамамид (см.), который является активной формой витамина В 12 .
Цианокобаламин обладает высокой биологической активностью. Является фактором роста, необходим для нормального кроветворения и созревания эритроцитов; участвует в синтезе лабильных метильных групп и в образовании холина, метионина, креатина, нуклеиновых кислот; способствует накоплению в эритроцитах соединений, содержащих сульфгидрильные группы. Оказывает благоприятное влияние на функцию печени и нервной системы.
Цианокобаламин активирует свертывающую систему крови; в высоких дозах вызывает повышение тромбопластической активности и активности протромбина.
Он активирует обмен углеводов и липидов. При атеросклерозе несколько понижает содержание холестерина в крови, повышает лецитинхолестериновый индекс.
Цианокобаламин оказывает выраженный лечебный эффект при болезни Аддисона - Бирмера, агастрических анемиях (после резекции желудка), при анемиях в связи с полипозом и сифилисом желудка, при анемиях, сопровождающих энтероколиты, а также при других пернициозноподобных анемиях, в том числе обусловленной инвазией широким лентецом, при беременности, спру и т. д.
Для применения в качестве лекарственного препарата получают витамин В 12 методом микробиологического синтеза.
Витамин В 12 является высокоэффективным противоанемическим препаратом. Этот препарат с успехом применяют для лечения злокачественного малокровия, при постгеморрагических и железодефицитных анемиях, апластических анемиях у детей, анемиях алиментарного характера, анемиях, вызванных токсическими и лекарственными веществами, и при других видах анемий.
Назначают также при лучевой болезни, дистрофии у недоношенных и новорожденных детей после перенесенных инфекций, при спру (вместе с фолиевой кислотой), заболеваниях печени (болезнь Боткина, гепатиты, циррозы), полиневритах, радикулите, невралгии тройничного нерва, диабетических невритах, каузалгиях, мигрени, алкогольном делириуме, амиотрофическом боковом склерозе, детском церебральном параличе, болезни Дауна, кожных заболеваниях (псориаз, фотодерматозы, герпетиформный дерматит, нейродермиты и др.) .
Цианокобаламин вводят внутримышечно, подкожно, внутривенно и интралюмбально.
Витамин В 12 плохо всасывается при приеме внутрь. Всасывание несколько улучшается при назначении вместе с фолиевой кислотой.
При анемиях, связанных с дефицитом витамина В 12 вводят 1 раз в 2 дня. Одновременно назначают фолиевую кислоту.
При спру, лучевой болезни, диабетической невропатии и других заболеваниях витамин В 12 назначают обычно по 60 - 100 мкг ежедневно в течение 20 - 30 дней.
Для лечения фуникулярного миелоза, амиотрофического бокового склероза, рассеянного склероза вводят иногда в спинномозговой канал.
Лечение витамином В 12 сочетают в необходимых случаях с назначением других лекарственных средств.
При выраженном полиневритическом синдроме назначают одновременно витамин В 1; при секреторной недостаточности желудка систематически принимают желудочный сок или разведенную соляную кислоту.
Если в процессе лечения цветовой показатель становится низким, а также при гипохромных анемиях назначают дополнительно препараты железа.
Цианокобаламин, как правило, хорошо переносится. При повышенной чувствительности к препарату могут отмечаться аллергические явления, нервное возбуждение, боли в области сердца, тахикардия. При их возникновении следует временно прекратить прием препарата, а в дальнейшем назначать его в малых дозах.
В случае лечения цианокобаламином необходимо систематически проводить анализ крови. При тенденции к развитию эритро- и лейкоцитоза дозу уменьшают или временно прекращают лечение. В процессе лечения необходимо контролировать свертываемость крови и соблюдать осторожность у лиц со склонностью к тромбообразованию. Нельзя вводить витамин В 12 больным с острыми тромбоэмболическими заболеваниями.
У больных со стенокардией витамин В 12 следует применять с осторожностью и в меньших дозах.
Не рекомендуется совместное введение (в одном шприце) растворов витаминов В 12 , В 1 и В 6 так как содержащийся в молекуле цианокобаламина ион кобальта способствует разрушению других витаминов. Следует также учитывать, что витамин В 12 может усилить аллергические реакции, вызванные витамином В 1 .
Цианокобаламин противопоказан при острой тромбоэмболии, эритремии, эритроцитозе.
КИСЛОТА ФОЛИЕВАЯ (Acidum folicum) [Название "фолиевая кислота" (от folium - лист) связано с тем что первоначально она была выделена из листьев шпината.].
N-[4-[(2-Амино-1, 4-дигидро-4-оксо-6-птеридил)метил]амино]бензоилL(+)-глутаминовая кислота.
Синонимы: Витамин В , Птероилглутаминовая кислота, Cytofol, Folacid, Folacin, Folamin, Folcidin, Foldine, Folic Acid, Folicil, Folsan, Folvit, Millafol, Piofolin и др.
Фолиевая кислота входит в группу витаминов В. Она содержится в свежих овощах (бобы, шпинат, томаты и др.), а также в печени и почках животных. В организме человека образуется микрофлорой кишечника.
Для медицинских целей получают синтетическим путем. Синтетический препарат представляет собой желтый или желто-оранжевый кристаллический порошок. Практически нерастворим в воде и спирте; легко растворим в растворах едких щелочей. Гигроскопичен. Разлагается на свету.
В организме фолиевая кислота восстанавливается до тетрагидрофолиевой кислоты, являющейся коферментом, участвующим в разных метаболических процессах. Она необходима для нормального образования клеток крови, включая процессы созревания мегалобластов и образования нормобластов.
Недостаток фолиевой кислоты тормозит переход мегалобластической фазы кроветворения в нормобластическую.
Вместе с витамином В 12 стимулирует эритропоэз, участвует также в синтезе аминокислот (метионина, серина и др.), нуклеиновых кислот, пуринов и пиримидинов, в обмене холина.
Применяют для стимулирования эритропоэза при макроцитарных анемиях (мегалобластические анемии у беременных и др.), а также при спру. В лечении апластической анемии препарат малоэффективен. При спру фолиевая кислота уменьшает или устраняет клинические проявления болезни, нормализует кроветворение (при этом заболевании одновременно назначают цианокобаламин и аскорбиновую кислоту, препараты печени, гемотерапию). Фолиевую кислоту применяют также при анемиях и лейкопениях, вызванных лекарственными веществами и ионизирующей радиацией, при анемиях, возникающих вследствие резекции желудка и кишечника, при алиментарных макроцитарных анемиях новорожденных. В связи с благоприятным влиянием на функцию кишечника ее рекомендуют для лечения хронических гастроэнтеритов и туберкулеза кишечника.
При пернициозной анемии фолиевую кислоту следует назначать только вместе с витамином В 12 . Хотя фолиевая кислота может несколько улучшить кроветворение, она не предупреждает развития неврологических осложнений (фуникулярного миелоза и др.).
Для профилактики фолиевой недостаточности, связанной с несбалансированным или неудовлетворительным питанием, назначают фолиевую кислоту внутрь.
Длительное применение фолиевой кислоты (особенно в больших дозах) не рекомендуется, так как возможно снижение концентрации в крови витамина В 12 .
МОЛГРАМОСТИМ (Моlgramostim).
Синонимы: Лейкомакс, Leucomax [название препарата фирмы "Sandoz" (Швейцария)].
Молграмостим обладает определенной иммунотропной активностью; он стимулирует рост Т-лимфоцитов (но не В-лимфоцитов). Основным специфическим свойством молграмостима является его способность стимулировать лейкопоэз, поэтому он используется как антилейкопеническое средство.
До последнего времени не было достаточно эффективных специфических антилейкопенических средств. В определенной степени стимулируют лейкопоэз препараты лейкоген, метилтиоурацил, пентоксил, батилол (см.). Для стимуляции лейкопоэза используют также иммуностимулирующие препараты тималин, натрия нуклеинат и др.
Создание в последнее время молграмостима явилось важным вкладом в терапию лейкопении. Этот препарат представляет собой рекомбинантный (полученный методом генной инженерии) человеческий гранулоцитно-макрофагальный колониестимулирующий фактор. Таким образом, молграмостим является эндогенным фактором, участвующим в регуляции кроветворения и функциональной активности лейкоцитов. Он стимулирует пролиферацию и дифференциацию предшественников кроветворных клеток, а также рост гранулоцитов, моноцитов; увеличивает содержание зрелых клеток в крови.
Препарат лейкомакс (молграмостим) является высокоочищенным водорастворимым белком, состоящим из 127 остатков аминокислот. Применяют лейкомакс для лечения и профилактики лейкопении при патологических состояниях, сопровождающихся нарушением миелоидного кроветворения. Препарат ускоряет восстановление миелоидного кроветворения; способствует профилактике потенциальных инфекционных осложнений лейкопении.
Дозы и схема введения препарата зависят от показаний и течения патологического процесса.
При апластической (гипопластической) анемии вводят под кожу один раз в день. Терапевтический эффект наступает обычно через 2 - 4 дня, после чего дозу подбирают индивидуально так, чтобы поддержать количество лейкоцитов на желаемом уровне, обычно не выше 10*10 9 /л.
При лейкопении, возникшей при химиотерапии опухолей, вводят под кожу один раз в день. Препарат начинают вводить через 1 день после завершения цикла химиотерапии. Одновременно с химиотерапией, лейкомакс не применяют. Вводят лейкомакс в указанных дозах в течение 7 - 10 дней.
Цикл химиотерапии повторяют через 48 ч после прекращения введения лейкомакса.
Применяют лейкомакс также при лечении больных СПИДом. Эффект, как правило, наблюдается на 2 - 4-й день. Затем дозу подбирают индивидуально (через каждые 3 - 5 дней), чтобы поддержать количество лейкоцитов на желаемом уровне, обычно не выше 10*10 9 /л.
При трансплантации костного мозга вводят по 5 - 10 мкг/кг лейкомакса в день. Инфузию производят в течение 4 - 6 ч. Введение продолжают до стабилизации в течение 3 дней числа нейтрофилов на уровне не менее 1*10 9 /л.
МЕТИЛУРАЦИЛ (Мethyluracilum). 2, 4-Диоксо-6-метил-1, 2, 3, 4-тетрагидро-пиримидин.
Синоним: Метацил.
По химическому строению метилурацил относится к производным пиримидина. Согласно экспериментальным данным, ряд препаратов этой группы (метилурацил, пентоксил и др.) обладает анаболической и антикатаболической активностью. Эти препараты ускоряют процессы клеточной регенерации; ускоряют заживление ран, стимулируют клеточные и гуморальные факторы защиты. Они оказывают также противовоспалительное действие. Характерной особенностью соединений этого ряда является стимуляция эритро- и особенно лейкопоэза, в связи с чем их обычно относят к группе стимуляторов лейкопоэза.
Как стимулятор лейкопоэза метилурацил назначают при агранулоцитарной ангине, алиментарно-токсической алейкии, хроническом бензольном отравлении, лейкопении в результате химиотерапии злокачественных новообразований, при рентгено- и радиотерапии, и других состояниях, сопровождающихся лейкопенией.
Необходимо учитывать, что метилурацил, как и другие стимуляторы лейкопоэза, целесообразно применять при легких формах лейкопении. При поражениях средней тяжести применение стимуляторов кроветворения показано лишь в случае возобновлений нарушенной регенерации кровяных клеток; при тяжелых поражениях кроветворной системы метилурацил не применяют.
Назначают также при вяло заживающих ранах, ожогах, переломах костей.
Имеются данные об эффективности метилурацила при язвенной болезни желудка и двенадцатиперстной кишки и хроническом гастрите. Полагают, что терапевтический эффект связан с нормализацией нуклеинового обмена в слизистой оболочке. Применяют также при гепатитах, панкреатитах.
Принимают метилурацил внутрь во время или после еды.
Курс лечения при заболеваниях желудочно-кишечного тракта продолжается обычно 30 - 40 дней, в других случаях может быть менее продолжительным.
При местных повреждениях (поражениях кожи, проктитах, сигмоидитах и др.), возникающих при лучевой терапии, назначает внутрь и местно.
Местно при ранах, ожогах, трофических язвах применяют 10 % метилурациловую мазь. Для лечения ректитов, сигмоидитов, язвенных колитов применяют свечи, содержащие метилурацил. Могут применяться также микроклизмы. Местного раздражающего действия на ткани метилурацил не оказывает.
Имеются указания, что метилурацил в виде мази (5 %) и крема оказывает фотозащитное действие у больных фотодерматозами.
Метилурацил обычно хорошо переносится; при введении свечей в прямую кишку иногда ощущается кратковременное легкое жжение; при приеме внутрь возможны аллергические кожные реакции (уртикарная сыпь), иногда головная боль, головокружение.
Препарат противопоказан при острых и хронических лейкемических формах лейкоза (особенно миелоидных), лимфогранулематозе, злокачественных заболеваниях костного мозга.
Метилурацил входит в состав мазей "Левомеколь" и "Левосин".
Губка "Метуракол" (Sроngia "Меthuracolum").
Мелкопористые пластины белого цвета из сухого коллагена или коллагеновой массы, содержащие в 1 г по 0, 05 г метилурацила.
Применяют в качестве местного средства при лечении трофических язв, пролежней, длительно не заживающих язв, поверхностных ожогов.
Накладывают на раневую поверхность (после удаления некротических масс и обработки антисептиком); перевязки делают 1 раз в 2 - 3 дня. За этот срок губка обычно рассасывается.
При высыхании губки и ее стягивании возможны болевые ощущения; в этих случаях губку смачивают 0, 25 % раствором новокаина или раствором антисептика (фурацилина и др.). Если появляются аллергические реакции, губку удаляют.
Антитромботические средства.
Средства, понижающие свертывание крови.
1. Антикоагулянты прямого и непрямого действия (Heparinum - флаконы по 5 мл с активностью 5000, 10000 и 20000 ЕД в 1 мл; натрия цитрат; гирудин; десульфатгирудин; Neodicumarinum - табл. по 0,05 и 0,1 г; синкумар, фенилин)
2. Ингибиторы агрегантной функции тромбоцитов:
а) угнетающие активность циклооксигеназы кислота ацетилсалициловая, индометацин;
б) угнетающие активность тромбоксансинтетазы кислота никотиновая, дазоксибен;
в) угнетающие фосфодиэстеразу дипиридамол;
г) разного типа действия сульфинпиразон (антуран), тиклопидин, пентоксифиллин.
3. Тромболитические средства фибринолизин, стрептокиназа, стрептодеказа, урокиназа, тканевой активатор плазминогена (ТАП)
Гепарин натрия, надропарин кальция, эноксапарин натрия, фениндион, варфарин, ацетилсалициловая кислота, клопидогрель, тиклопидин, пентоксифиллин, абциксимаб, стрептокиназа, альтеплаза.
ГЕПАРИН (Нераrinum).
Синонимы: Liquaemin, Рularin, Тhromboliquine, Vetrеn и др.
Гепарин является кислым мукополисахаридом, состоящим из остатков глюкуроновой кислоты и глюкозамина, этерифицированных серной кислотой.
Вырабатывается в организме человека и животных базофильными (тучными) клетками.
В наибольших количествах содержится в печени и легких, меньше - в скелетных мышцах, селезенке, мышце сердца. Добывается из легких крупного рогатого скота. Для медицинского применения выпускается в виде натриевой соли.
Активность гепарина определяют биологическим методом по способности удлинять время свертывания плазмы крови; выражается в единицах действия (ЕД), 1 мг международного стандарта гепарина содержит 130 ЕД (1 ЕД = 0, 0077 мг). Практически препарат выпускается с активностью не менее 120 ЕД в 1 мг.
Гепарин является естественным противосвертывающим фактором. Совместно с фибринолизином он входит в состав физиологической антисвертывающейй системы.
Относится к антикоагулянтам прямого действия, т. е. влияющим непосредственно на факторы свертывания, находящиеся в крови (XII, ХI, Х, IX, VII и II). Он блокирует также биосинтез тромбина; уменьшает агрегацию тромбоцитов. Противосвертывающее действие гепарина проявляется in vitro и in vivo.
Гепарин обладает не только антикоагулирующим действием, но угнетает активность гиалуронидазы, активирует в некоторой степени фибринолитические свойства крови, улучшает коронарный кровоток.
Введение гепарина в организм сопровождается некоторым понижением содержания холестерина и b -липопротеидов в сыворотке крови. Оказывает просветляющее действие на липемическую плазму. Гиполипидемическое действие гепарина связано главным образом с повышением активности липопротеиновой липазы, участвующей в выведении хиломикронов из крови [См. Гиполипопротеидемические (антисклеротические) средства.].
Из-за опасности кровотечений гепарин в качестве гипохолестеринемического средства, однако не применяется.
Имеются данные о наличии у гепарина иммуносупрессивных свойств, что дает основание для возможного его использования при некоторых аутоиммунных заболеваниях (гломерулонефрит, гемолитическая анемия и др.), а также для предупреждения кризов отторжения при трансплантации почки у человека. Одним из механизмов иммуносупрессивного действия является, по-видимому, подавление кооперативного взаимодействия Т- и В-клеток (см. Препараты, корригирующие процессы иммунитета). Противосвертывающее действие гепарина наступает при его введении в вену, мышцы и под кожу.
Гепарин действует быстро, но относительно кратковременно. При однократном введении в вену, угнетение свертывания крови наступает почти сразу и продолжается 4 - 5 ч. При внутримышечном введении эффект наступает через 15 - 30 мин и продолжается до 6 ч, а при подкожном введении действие наступает через 40 - 60 мин и продолжается 8 - 12 ч. Наиболее постоянный гипокоагуляционный эффект наблюдается при внутривенном введении. Однако для профилактических целей гепарин часто вводят внутримышечно и подкожно.
Применяют для профилактики и терапии различных тромбоэмболических заболеваний и их осложнений: для предотвращения или ограничения (локализации) тромбообразования при остром инфаркте миокарда, при тромбозах и эмболиях магистральных вен и артерий, сосудов мозга, глаза, при операциях на сердце и кровеносных сосудах, для поддержания жидкого состояния крови в аппаратах искусственного кровообращения и аппаратуре для гемодиализа, а также для предотвращения свертывания крови при лабораторных исследованиях.
Гепарин часто назначают в сочетании с ферментными фибринолитическими препаратами (см. Фибринолизин, Стрептолиаза, Стрептодеказа).
Дозы и способы применения гепарина должны быть индивидуализированы. При остром инфаркте миокарда рекомендуется, уже в условиях оказания скорой помощи, начинать (при отсутствии противопоказаний) с введения гепарина в вену и продолжать в больничных условиях минимум 5 - 6 дней внутримышечное введение гепарина. Вводят препарат под контролем свертываемости крови, следя за тем, чтобы время свертывания было в 2 - 2, 5 раза выше нормы. За 1 - 2 дня до отмены гепарина суточную дозу постепенно понижают. С 3 - 4-го дня лечения присоединяют непрямые антикоагулянты (неодикумарин, фенилин и др.). После отмены гепарина продолжают лечение непрямыми антикоагулянтами. Иногда переходят полностью на применение непрямых антикоагулянтов после 3 - 4 дней введения гепарина.
При массивном тромбозе легочной артерии обычно вводят.
Применение гепарина обеспечивает улучшение состояния не только за счет непосредственного действия на тромб, но и вследствие развития коллатерального кровообращения, ограничения дальнейшего развития тромба и антиспастического действия.
Во всех случаях применения гепарина за 1 - 2 - 3 дня перед окончанием его введения начинают давать непрямые антикоагулянты, прием которых продолжают после отмены гепарина.
Для профилактики тромбоэмболий обычно вводят гепарин в подкожную жировую клетчатку 2 раза в сутки до и после проведенных оперативных вмешательств. Действие при однократном введении продолжается 12 - 14 ч.
При прямом, переливании крови донору вводят в вену гепарин в дозе 7 500 - 10 000 ЕД.
Действие гепарина контролируют путем определения времени свертывания крови.
После его введения наблюдаются значительное замедление рекальцификации плазмы, понижение толерантности к гепарину, удлинение тромбинового времени, резкое увеличение свободного гепарина (за счет введения антикоагулянта). Закономерных изменений протромбинового индекса и содержания проконвертина и фибриногена под влиянием гепарина не отмечено.
Время свертывания крови определяют в течение первых 7 сут лечения, не реже 1 раза в 2 дня, далее 1 раз в 3 дня. В случае использования гепарина при оперативном лечении острой венозной или артериальной непроходимости (при тромбэктомии), время свертываемости крови определяют в 1-й день послеоперационного периода не реже 2 раз, во 2-й и 3-й день - не реже 1 раза в сутки. При дробном введении гепарина, пробы крови берут перед очередной инъекцией препарата.
Применяя гепарин, необходимо учитывать возможность развития геморрагий. Для предупреждения осложнений препарат следует вводить только в условиях стационара, ограничить количество инъекций других лекарств (за исключением самого гепарина), при угрожающей гипокоагуляции понизить дозу гепарина (без увеличения интервалов между инъекциями).
В случае индивидуальной непереносимости и появления аллергических реакций немедленно прекращают введение гепарина, назначают десенсибилизирующие препараты, а при необходимости продолжения антикоагулянтной терапии, назначают непрямые антикоагулянты.
Гепарин противопоказан при геморрагических диатезах и других заболеваниях, сопровождающихся замедлением свертывания крови, при повышенной проницаемости сосудов, кровотечениях любой локализации (за исключением геморрагии при эмболическом инфаркте легкого или почек), подостром бактериальном эндокардите, тяжелых нарушениях функции печени и почек, острых и хронических лейкозах, апластических и гипопластических анемиях, остро развившейся аневризме сердца, венозной гангрене.
Осторожность требуется при язвенных и опухолевых поражениях желудочно-кишечного тракта, кахексии, высоком артериальном давлении (180/90 мм рт. ст.), в ближайшем послеродовом и послеоперационном периоде (в течение первых 3 - 8 сут), за исключением случаев, когда гепаринотерапия необходима по жизненным показаниям.
Антагонистом гепарина является протамина сульфат.
За рубежом наряду с натриевой солью гепарина выпускается кальциевая соль Са1сii heparinas; Кальципарин (Сalciparinе; синонимы: Нераcalin, Рularin-Са, Uniparin-Са и др.).
Показания к применению кальципарина такие же, как для натриевой соли. Препарат реже вызывает местные гематомы. Выпускается в виде водного раствора, содержащего в 1 мл 25 000 ЕД. Специальные шприцы содержат 0, 2 мл раствора (5000 ЕД).
ФЕНИЛИН (Рhenylinum). 2-Фенилиндандион-1, 3.
Синонимы: Athrombon, Danilone, Dindevane, Diophindane, Emandione, Hedulin, Phenindionum, Phenylindandionum, Pindione, Thromasal, Thrombantin, Thrombophen, Trombosol, Thrombotyl и др.
Относится к группе антикоагулянтов непрямого действия. По строению отличается от препаратов группы 4-оксикумарина, но по механизму действия близок к ним; вызывает гипопротромбинемию, связанную с нарушением процесса образования протромбина в печени, вызывает также уменьшение образования факторов VII, IХ, Х.
Свертывание крови замедляется только после введения фенилина в организм; in vitro антикоагулирующего эффекта этот препарат не оказывает.
Понижение концентрации свертывающих факторов наступает через 8 - 10 ч и достигает максимума через 24 - 30 ч после приема фенилина.
Кумулятивный эффект выражен сильнее, чем неодикумарина.
Показания к применению такие же, как для неодикумарина. Принимают внутрь.
Индекс протромбина поддерживают на уровне 50 - 40 %.
Для профилактики тромбоэмболических осложнений назначают по 1 - 2 раза в день.
Лечение фенилином проводят под тщательным врачебным наблюдением с обязательным систематическим исследованием содержания в крови протромбина и других факторов свертывания.
При острых тромбозах фенилин назначают вместе с гепарином.
Возможные осложнения, связанные с влиянием на свертывающие факторы крови, меры помощи при них и противопоказания к применению фенилина такие же, как для производных 4-оксикумарина.
Фенилин может вызывать аллергические реакции: дерматит, повышение температуры тела, понос, тошноту, гепатит, угнетение кроветворения.
При лечении фенилином у некоторых больных отмечается окрашивание ладоней в оранжевый цвет и мочи - в розовый, что связано с химическими превращениями фенилина (переход в энольную форму) и не представляет опасности.
КИСЛОТА АЦЕТИЛСАЛИЦИЛОВАЯ (Acidum acetylsalicylicum).
Салициловый эфир уксусной кислоты.
Синонимы: Аспирин, Аспро, Acesal, Aceticyl, Acetol, Acetophen, Acetosal, Acetylin, Acetylsal, Acetysal, Acylpyrin, Aspirin, Aspisol, Asposal, Aspro, Astrin, Ataspin, Bayaspirin, Bebaspin, Benaspir, Bispirine, Caprin, Cetasal, Citopyrine, Clariprin, Darosal, Durasal, Easprin, Endosalil, Endospirin, Eutosal, Genasprine, Helicon, Isopirin, Istopirin, Monasalyl, Novosprin, Panspiril, Polopiryna, Prodol, Rodopyrin, Ruspirin, Salacetin, Saletin, Temperal, Vicapirine, Zorprin и др.
Ацетилсалициловая кислота оказывает противовоспалительное, жаропонижающее, а также болеутоляющее действие, и ее широко применяют при лихорадочных состояниях, головной боли, невралгиях и др. и в качестве противоревматического средства.
Противовоспалительное действие ацетилсалициловой кислоты (и других салицилатов) обьясняют влиянием ее на процессы, протекающие в очаге воспаления; уменьшением проницаемости капилляров, понижением активности гиалуронидазы, ограничением энергетического обеспечения воспалительного процесса путем торможения образования АТФ и др. В механизме противовоспалительного действия имеет значение ингибирование биосинтеза простагландинов.
Жаропонижающее действие связано также с влиянием на гипоталамические центры терморегуляции.
Аналгезирующий эффект обусловлен влиянием на центры болевой чувствительности, а также способностью салицилатов уменьшать альгогенное действие брадикинина.
Ацетилсалициловая кислота имеет широкое применение в качестве противовоспалительного, жаропонижающего и аналгезирующего средства. Применяют ее самостоятельно и в сочетании с другими лекарственными средствами. Существует целый ряд готовых лекарственных средств, содержащих ацетилсалициловую кислоту (таблетки <<Цитрамон>>, <<Кофицил>>, <<Асфен>>, <<Аскофен>> и др.).
В последнее время получены иньекционные препараты, основным действующим началом которых является ацетилсалициловая кислота (см. Ацелизин, Аспизоль).
В виде таблеток назначают ацетилсалициловую кислоту внутрь после еды.
При ревматизме, инфекционно-аллергическом миокардите, ревматоидном полиартрите назначают.
Ацетилсалициловая кислота является эффективным, вполне доступным средством, имеющим широкое применение в амбулаторной практике. Необходимо учитывать, что пользование препаратом должно производиться с соблюдением мер предосторожности в связи с возможностью ряда побочных явлений.
При применении препарата может развиться профузное потоотделение, могут появиться шум в ушах и ослабление слуха, ангионевротическйй отек, кожные и другие аллергические реакции.
Важно учитывать, что при длительном (без врачебного контроля) применении ацетилсалициловой кислоты могут наблюдаться такие побочные явления, как диспепсические расстройства и желудочные кровотечения; может поражаться слизистая оболочка не только желудка, но и двенадцатиперстной кишки.
Так называемое ульцерогенное действие свойственно в той или иной степени разным противовоспалительным препаратам: кортикостероидам, бутадиону, индометацину и др. Появление язв желудка и желудочных кровотечений при применении ацетилсалициловой кислоты объясняется не только резорбтивным действием (торможение факторов свертывания крови и др.), но и его непосредственным раздражающим влиянием на слизистую оболочку желудка, особенно если препарат принимают в виде неизмельченных таблеток. Это относится также к натрия салицилату.
Для уменьшения ульцерогенного действия и желудочных кровотечений следует принимать ацетилсалициловую кислоту (и натрия салицилат) только после еды, таблетки рекомендуется тщательно измельчать и запивать большим количеством жидкости (лучше молоком). Имеются, однако, указания, что желудочные кровотечения могут также наблюдаться при приеме ацетилсалициловой кислоты после еды. Натрия гидрокарбонат способствует более быстрому выделению салицилатов из организма, тем не менее для уменьшения раздражающего действия на желудок прибегают к приему после ацетилсалициловой кислоты минеральных щелочных вод или раствора натрия гидрокарбоната.
За рубежом таблетки ацетилсалициловой кислоты выпускаются часто из мелкокристаллического порошка с ощелачивающими (буферными) добавками.
Язвенная болезнь желудка и двенадцатиперстной кишки и желудочно- кишечные кровотечения являются противопоказаниями к применению ацетилсалициловой кислоты и натрия салицилата. Противопоказано также применение ацетилсалициловой кислоты при язвенной болезни в анамнезе, при портальной гипертензии, венозном застое (в связи с понижением резистентности слизистой оболочки желудка), при нарушении свертывания крови.
При длительном применении салицилатов следует учитывать возможность развития анемии и систематически производить анализы крови и проверять наличие крови в кале.
В связи с возможностью аллергических реакций следует соблюдать осторожность при назначении ацетилсалициловой кислоты (и других салицилатов) лицам с повышенной чувствительностью к пенициллинам и другим <<аллергогенным>> лекарственным средствам.
При повышенной чувствительности к ацетилсалициловой кислоте может развиться аспириновая астма, для предупреждения и лечения которой разработаны методы десенсибилизирующей терапии с применением нарастающих доз аспирина.
В связи с имеющимися экспериментальными данными о тератогенном действии ацетилсалициливой кислоты рекомендуется не назначать ее и содержащие ее препараты женщинам в первые 3 мес беременности.
В последнее время появились сообщения о возможной опасности применения ацетилсалициловой кислоты у детей для снижения температуры тела при гриппе, острых респираторных и других лихорадочных заболеваниях в связи с наблюдавшимися случаями развития синдрома Рэя (гепатогенная энцефалопатия). Рекомендуется заменять ацетилсалициловую кислоту парацетамолом.
Существенно важной особенностью ацетилсалициловой кислоты, которой в последнее время стали придавать большое значение, является способность препарата оказывать антиагрегационное действие, ингибировать спонтанную и индуцированную агрегацию тромбоцитов.
Вещества, оказывающие антиагрегационное действие, стали получать широкое распространение в медицине для коррекции гемореологических нарушений и профилактики тромботических осложнений у больных с инфарктом миокарда, нарушениями мозгового кровообращения и другими сердечно-сосудистыми заболеваниями. В связи с этим в настоящее время уместно выделить эти вещества в отдельную группу антиагрегационных средств. Эти свойства ацетилсалициловой кислоты рассматриваются в соответствующем разделе (см. Антиагрегационные средства).
В связи с влиянием на агрегацию тромбоцитов, а также некоторой антикоагулирующей активностью, следует при лечении ацетилсалициловой кислотой проводить периодически исследования крови. При нарушениях свертываемости крови, особенно при гемофилии, возможно развитие кровотечений. Для раннего выявления ульцерогенного действия надо периодически исследовать кал на наличие крови.
Следует учитывать, что под влиянием ацетилсалициловой кислоты усиливается действие антикоагулянтов (производные кумарина, гепарина и др.), сахаропонижающих препаратов (производные сульфонилмочевины), повышается опасность желудочных кровотечений при одновременном применении кортикостероидов и нестероидных противовоспалительных средств, усиливаются побочные эффекты метотрексата. Ослабляется несколько действие фуросемида, урикозурических средств, спиронолактона.
ТИКЛОПИДИН (Тiclopidine). 5-[(2-Хлорфенил)метил-4, 5, 6, 7-тетрагидротиено[3, 2-с]пиридин.
Cинонимы: Тиклид, Angregal, Caudalin, Iriflexin, Panaldine, Ticlid, Ticlidan, Ticlopin, Ticlosan, Tilcid.
Новый препарат, считающийся "чистым" (избирательным) антиагрегантом, превосходящим по действи ацетилсалициловую кислоту.
Тиклопидин ингибирует агрегацию и адгезивность тромбоцитов и эритроцитов, оказывает дезагрегационное действие, стимулирует образование простагландинов Е 1 и D 2 и простациклина, улучшает микроциркуляцию.
Применяют тиклопидин для профилактики тромбозов при ишемических цереброваскулярных заболеваниях, ишемической болезни сердца, после перенесенного инфаркта миокарда, при ишемических заболеваниях конечностей, связанных с атеросклеротическими изменениями сосудов, при ретинопатии у больных сахарным диабетом, для профилактики тромбообразования после шунтирования кровеносных сосудов.
Получены также положительные результаты при применении тиклопидина у больных посттромботической ретинопатией.
Назначают внутрь во время еды 2 раза в день. Принимают при необходимости и хорошей переносимости длительно (2 - 6 мес и более).
При применении тиклопидина могут наблюдаться понос, боли в области желудка, кожные аллергические реакции, головокружение, в отдельных случаях желтуха.
Возможны геморрагические явления, тромбопения, лейкопения, агранулоцитоз. В процессе лечения необходимо систематически проводить гематологические исследования и контроль за функцией печени. Нельзя назначать препарат одновременно с антикоагулянтами и другими антиагрегантами (ацетилсалициловой кислотой и др.).
Препарат противопоказан больным с повышенным риском кровотечения, при обострении язвенной болезни желудка и двенадцатиперстной кишки, остром геморрагическом инсульте, заболеваниях печени, беременности и кормлении грудью.
ПЕНТОКСИФИЛЛИН (Реntoxуphyllin). 3, 7-Диметил-1-(5-оксогексил)-ксантин, или 1-(5-оксогексил)теобромин.
Синонимы: Агапурин, Трентал, Аgapurin, Охреntifyllinе, Реntохifyllin, Rаlоfekt, Теrеntаl, Тоrеntal, Тrеntal.
По химической структуре близок к теофиллину и теобромину.
Препарат улучшает микроциркуляцию и реологические свойства крови. Оказывает сосудорасширяющее действие и улучшает снабжение тканей кислородом. Блокирует аденозиновые рецепторы. Ингибирует фосфодиэстеразу и способствует накоплению в тромбоцитах цАМФ. Уменьшает агрегацию тромбоцитов и приводит к их дезагрегации, повышает эластичность (деформируемость) эритроцитов, снижает вязкость крови.
Препарат быстро всасывается. Пик концентрации в плазме крови отмечается через 1 ч после приема внутрь. К 8-му часу концентрация значительно снижается (до 10 % от начальной). Выделяется в основном в виде нетоксичных метаболитов почками.
Применяют пентоксифиллин при нарушениях периферического кровообращения (эндартериит, болезнь Рейно и др.), цереброваскулярной патологии (атеросклеротические нарушения, ишемические состояния, после перенесенного инфаркта и др.), сосудистой патологии глаз, диабетической нефроангиопатии и других диабетических ангиопатиях, функциональных нарушениях слуха.
Препарат эффективен при ИБС, сочетающейся с микроангиопатией склеротического или диабетического происхождения. Однако препарат не обладает выраженной антиангинальной активностью.
Назначают пентоксифиллин внутрь, внутривенно и внутриартериально. Курс лечения 2 - 3 нед и более.
При необходимости (острые нарушения периферического или мозгового кровообращения - ишемический инсульт) вводят внутривенно или внутриартериально.
При приеме внутрь возможны диспепсические явления, тошнота, головокружение, покраснение лица; при парентеральном введении - понижение АД.
Противопоказания: острый инфаркт миокарда, массивные кровотечения, тяжелый склероз коронарных сосудов и сосудов мозга. При далеко зашедшем атеросклерозе мозга препарат нельзя вводить в сонную артерию. При одновременном применении антидиабетических и антигипертензивных препаратов, дозу пентоксифиллина необходимо уменьшить.
Препарат не следует применять при беременности.
СТРЕПТОКИНАЗА (Streptokinase).
Ферментный препарат, получаемый из культуры b -гемолитического стрептококка группы С.
Выпускается за рубежом под названиями "Авелизин" (Аwelysin)" [Название препарата фирмы АWD (Аrzneimittelwerk Dresden GmbH Германия)], "Стрептаза" (Streptase), "Кабикиназа" (Каbikinase) [Выпускавшийся ранее отечественный препарат стрептолиаза исключен из номенклатуры].
Стрептокиназа обладает фибринолитической активностью, что обусловлено ее способностью взаимодействовать с плазминогеном крови. Комплекс стрептокиназы с плазминогеном обладает протеолитической активностью и катализирует превращение плазминогена в плазмин. Последний способен вызывать лизис фибрина в сгустках крови; инактивировать фибриноген, а также факторы V и VII свертывания крови.
Активность стрептокиназы определяют по способности препарата лизировать в определенных условиях сгусток фибрина, образованный смесью растворов фибриногена и тромбина, и выражают в интернациональных (международных) единицах (ИЕ, или МЕ).
Применяют стрептокиназу для восстановления проходимости тромбированных кровеносных сосудов; препарат вызывает лизис тромбов, действуя на них не только с поверхности, но и проникая внутрь тромба (особенно при свежих тромбах).
Показаниями к применению стрептокиназы (авелизина и других препаратов) являются эмболия легочной артерии и ее ветвей, тромбоз и эмболия периферических артерий, тромбоз поверхностных и глубоких вен (конечностей, таза), острый инфаркт миокарда (в течение первых 12 ч), тромбоз сосудов сетчатой оболочки глаза и другие состояния, протекающие с острыми эмболиями и тромбозами или с угрозой образовання тромбов.
Вводят стрептокиназу внутривенно капельно, а в необходимых случаях - внутриартериально.
При обширных артериальных и венозных тромбозах иногда необходимо длительное введение стрептокиназы.
Внутриартериальное введение стрептокиназы применяют в остром периоде инфаркта миокарда.
Во всех случаях введение стрептокиназы следует начинать как можно раньше, так как лучший эффект наблюдается при свежих тромбах.
Лечение стрептокиназой проводят под контролем тромбинового времени и содержания в крови фибриногена.
При использовании стрептокиназы могут развиться неспецифические реакции на белок: головная боль, тошнота, легкий озноб, аллергические реакции (при выраженных аллергических реакциях рекомендуется применение кортикостероидов). При быстром внутривенном введении возможны развитие гипотензии, нарушение сердечного ритма. Следует учитывать возможность появления эмболий (в связи с мобилизацией элементов тромба).
Препарат противопоказан при острых кровотечениях, геморрагических диатезах, свежих язвах желудочно-кишечного тракта, после недавно перенесенных операций, при выраженной гипертензии, септическом эндокардите, нарушениях мозгового кровообращения, туберкулезе легких (кавернозные формы), в первом триместре беременности.
Антикоагулянты усиливают противосвертывающее действие стрептокиназы и увеличивают опасность кровотечений. В случае, если непосредственно перед началом лечения стрептокиназой больной получал гепарин, его действие нейтрализуют введением протамина сульфата (см.). В случае предшествовавшего лечения непрямыми антикоагулянтами, рекомендуется применение препаратов витами на К (см.); до начала лечения стрептокиназой определяют протромбиновое время.
За рубежом выпускается также фибринолитический препарат урокиназа (Urokinase), активирующий плазминоген и превращающий его в плазмин. Получают урокиназу из культур клеток почек человека.
Применяют урокиназу в основном по тем же показаниям, что и стрептокиназу, главным образом при плохой переносимости стрептокиназы (аллергические реакции).
Вводят внутривенно капельно. Затем применяют гепарин или пероральные антикоагулянты.
Гемостатические средства.
Средства, повышающие свертываемость крови.
1. Коагулянты прямого и непрямого действия фибриноген; тромбин; витамин К; Vikasolum - порошок, табл. по 0,015 г, амп. по 1 мл 1% р-ра; фитоменадион
2. Стимуляторы агрегации тромбоцитов соли кальция (Calcii chloridum - порошок, амп. по 5 и 10 мл 10% р-ра, 5% р-р для приема внутрь), адроксон, серотонин, этамзилат.
3. Ингибиторы фибринолиза (Acidum aminocapronicum - порошок, флаконы по 100 мл стерильного 5% р-ра в изотон. р-ре NaCl; парааминометилбензойная, транексамовая кислоты, апротинин (трасилол, контрикал).
4. Средства, понижающие проницаемость сосудистой стенки аскорбиновая кислота, рутин, фитопрепараты.
5. Антагонисты гепарина протамина сульфат.
Тромбин, менадион, этамзилат, кальция хлорид, кислота транексамовая, фактор свёртывания крови VIII, фактор свертывания крови IX.
ТРОМБИН (Thrombinum).
Тромбин является естественным компонентом свертывающей системы крови, образуется в организме из протромбина при ферментативной активации последнего тромбопластином.
Для применения в медицинской практике получают из плазмы крови доноров.
Активность препарата выражают в единицах активности (ЕА). За 1 единицу активности тромбина принимают активность такого количества препарата, которое способно свернуть при температуре + 37 'С 1 мл свежей плазмы за 30 с или 1 мл 0, 1 % раствора очищенного фибриногена за 15 с.
Выпускают в стеклянных флаконах или в ампулах вместимостью 10 мл, содержащих не менее 125 единиц активности. Количество препарата, активность указывают на флаконе или ампуле.
Раствор тромбина применяют только местно для остановки кровотечений из мелких капилляров и паренхиматозных органов (при черепно-мозговых операциях, операциях на печени, почках и других паренхиматозных органах, кровотечениях из костной полости, десен и т.п., особенно при болезни Верльгофа, апластической и гипопластической анемии). При кровотечениях из крупных сосудов тромбин не применяют. Введение в вену и в мышцы не допускается. Введение в кровеносные сосуды может вызвать распространенный тромбоз со смертельным исходом.
Перед употреблением, соблюдая правила асептики, вскрывают ампулу с тромбином и стерильным шприцем вводя в нее стерильный изотонический раствор натрия хлорида комнатной температуры. Количество раствора зависит от количества содержащегося в ампуле тромбина и указано на этикетке. Раствором тромбина пропитывают стерильную гемостатическую губку или губку гемостатическую коллагеновую (см.) либо стерильный марлевый тампон, который накладывают на кровоточащую рану. Марлевый тампон удаляют сразу после остановки кровотечения (если рану закрывают наглухо) или при очередной перевязке (если лечение проводят открытым способом).
Удалять тампон из раны следует осторожно во избежание повреждения образовавшихся тромбов. Гемостатическую губку, пропитанную тромбином, можно оставить в ране, так как она впоследствии рассасывается.
ЭТАМЗИЛАТ (Еtamsylatum). 2, 5-Диоксибензолсульфоната диэтиламмониевая соль.
Синонимы: Дицинон, Аglumin, Аltodor, Сусlоnaminе, Dicуnеn, Diсуnеnе, Еsеlin, Еtаmsуlаtе, Ethamsylate, Impedil и др.
Препарат увеличивает образование в стенках капилляров мукополисахаридов большой молекулярной массы и повышает устойчивость капилляров, нормализует их проницаемость при патологических процессах, улучшает микроциркуляцию; оказывает также гемостатическое действие. Гемостатический эффект связан, по-видимому, с активирующим действием на формирование тромбопластина. Препарат стимулирует образование III фактора свертывания крови, нормализует адгезию тромбоцитов. Препарат не влияет на протромбиновое время, не обладает гиперкоагуляционными свойствами и не способствует образованию тромбов.
Применяют этамзилат для профилактики и остановки капиллярных кровотечений при диабетических ангиопатиях, оперативных вмешательствах в оториноларингологической (тонзиллэктомия микрохирургические операции на ухе и др.), офтальмологической (кератопластика, удаление катаракты, противоглаукоматозные операции и другие тонкие оперативные вмешательства), стоматологической (удаление кист, гранулем, экстракция зубов и др.), урологической (после простатэктомии и др.), в хирургической и гинекологической (особенно при операциях на сильно васкуляризованных тканях) практике, а также в экстренных случаях при кишечных и легочных кровотечениях и геморрагических диатезах.
Назначают внутривенно, внутримышечно, подконъюнктивально, ретробульбарно и внутрь.
Гемостатическое действие этамзилата развивается при внутривенном введении через 5 - 15 мин, максимальный эффект наступает через 1 - 2 ч, действие длится 4 - 6 ч и более. При внутримышечном введении эффект наступает несколько медленнее. При приеме внутрь максимальный эффект отмечается через 3 ч.
В профилактических целях препарат вводят внутривенно или внутримышечно за 1 ч до операции или дают внутрь за 3 ч до операции. При необходимости вводят 2 - 4 мл внутривенно во время операции. При опасности послеоперационного кровотечения вводят профилактически от 4 до 6 мл (2 - 4 ампулы) в сутки или дают от 6 до 8 таблеток в сутки (равномерно в течение суток).
Можно вводить в вену капельно, добавляя к обычным растворам для инфузий. Не следует смешивать этамзилат в одном шприце с другими препаратами.
При лечении метро- и меноррагий назначают этамзилат внутрь или парентерально.
При лечении геморрагических диатезов и заболеваний системы крови препарат назначают внутрь в течение 5 - 14 дней. В тяжелых случаях лечение начинают с парентерального введении в течение З - 8 дней, а затем назначают внутрь.
При диабетических микроангиопатиях (ретинопатии с геморрагиями) назначают этамзилат курсами по 2 - 3 мес.
Подконъюнктивально и ретробульбарно вводят 1 мл раствора.
Не следует применять этамзилат при геморрагиях, вызванных антикоагулянтами. Осторожность необходима у больных с тромбозами или эмболиями в анамнезе.
КАЛЬЦИЯ ХЛОРИД (Саlcii chloridum).
Синонимы: Кальций хлористый, Саlcium chloratum crystallisatum.
Кальций играет важную роль в жизнедеятельности организма. Ионы кальция необходимы для осуществления процесса передачи нервных импульсов, сокращения скелетных и гладких мышц, деятельности мышцы сердца, формирования костной ткани, свертывания крови, а также для нормальной деятельности других органов и систем (см. Антагонисты ионов кальция; Кальцитонин; Паратиреоидин и другие препараты околощитовидных желез; Эргокальциферол, Оксидевит и другие витамины группы D; Этилендиаминтетрауксусной кислоты динатриевая соль).
Уменьшенное содержание кальция в плазме крови наблюдается при целом ряде патологических состояний. Выраженная гипокальциемия приводит к развитию тетании.
Коррекция гипокальциемии проводится при помощи препаратов кальция, а также гормональных препаратов (см. Кальцитонин, Паратиреоидин), эргокальциферола и др.
Кальция хлорид применяют при различных патологических состояниях: а) при недостаточной функции паращитовидных желез, сопровождающейся тетанией или спазмофилией (см. также Паратиреоидин, Эргокальциферол); б) при усиленном выделении кальция из организма, что может иметь место при длительном обездвиживании больных; в) при аллергических заболеваниях (сывороточная болезнь, крапивница, ангионевротический отек, сенная лихорадка и. др.) и аллергических осложнениях, связанных с приемом лекарств; механизм антиаллергического действия неясен, следует, однако, отметить, что внутривенное введение солей кальция вызывает возбуждение симпатической нервной системы и усиление выделения надпочечниками адреналина; г) как средство, уменьшающее проницаемость сосудов, при геморрагическом васкулите, явлениях лучевой болезни, воспалительных и экссудативных процессах (пневмония, плеврит, аднексит, эндометрит и др.); д) при кожных заболеваниях (зуд, экзема, псориаз и др.); е) при паренхиматозном гепатите, токсических поражениях печени, нефрите, эклампсии, гиперкалиемической форме пароксизмальной миоплегии.
Применяют также как кровоостанавливающее средство при легочных, желудочно-кишечных, носовых, маточных кровотечениях; в хирургической практике иногда вводят перед оперативным вмешательством для повышения свертываемости крови. Однако достаточно достоверных данных о гемостатическом действии введенных в организм извне солей кальция нет; ионы кальция необходимы для свертывания крови, но количество кальция, содержащегося обычно в плазме крови, превышает количество, необходимое для превращения протромбина в тромбин.
Применяют также как противоядие при отравлении солями магния (см. Магния сульфат), щавелевой кислотой и ее растворимыми солями, а также растворимыми солями фтористой кислоты (при взаимодействии с кальция хлоридом образуются недиссоциирующие и нетоксичные оксалат и фторид кальция).
Препарат применяют также в сочетании с другими методами и средствами для стимулирования родовой деятельности.
При приеме внутрь оказывает диуретический эффект; по механизму действия относится к кислотообразующим диуретикам (см. Аммония хлорид).
Назначают кальция хлорид внутрь, внутривенно капельно (медленно), внутривенно струйно (очень медленно!), а также вводят методом электрофореза.
Внутрь принимают после еды в виде.
В вену капельно вводят по 6 капель в минуту, разбавляя перед введением 5 - 10 мл 10 % раствора в 100 - 200 мл изотонического раствора натрия хлорида или 5 % раствора глюкозы. Внутривенно струйно вводят медленно (в течение 3 - 5 мин).
Для лечения аллергических заболеваний рекомендуется совместное применение кальция хлорида и противогистаминных препаратов.
При приеме кальция хлорида внутрь возможны боли в подложечной области, изжога; при введении в вену - брадикардия, при быстром введении может возникнуть фибрилляция желудочков сердца.
При внутривенном введении кальция хлорида появляется ощущение жара сначала в полости рта, а затем по всему телу. Эту особенность препарата ранее использовали при определении скорости кровотока; определяли время между моментом его введения в вену и появлением ощущения жара.
Растворы кальция хлорида нельзя вводить подкожно или внутримышечно, так как они вызывают сильное раздражение и некроз тканей.
Кальция хлорид противопоказан при склонности к тромбозам, далеко зашедшем атеросклерозе, повышеином содержании кальция в крови.
Препараты гормонов гипоталамуса и гипофиза.
Гормоны гипоталамуса и гипофиза
1. Гормоны гипоталамуса и их синтетические аналоги - соматолиберин, серморелин, соматостатин, октреоктид, протирелин, гонадорелин, леупролид (лупрон), кортиколиберин.
2. Гормоны передней доли гипофиза и их синтетические аналоги - гормон роста, (соматотропин, соматрен), тиротропин, адренокортикотропин (кортикотропин, АКТГ), косинтропин, менотропин (пергонал), урофоллитропин (метродин), хорионический гонадотропин. Ингибитор секреции пролактина - бромокриптин.
3.Препараты гормонов задней доли гипофиза и их синтетические аналоги - окситоцин, вазопрессин, десмопрессин, питуитрин.
Гормоны гипоталамуса и гипофиза
А. Гормоны гипоталамуса и их синтетические аналоги: соматолиберин, соматостатин, октреоктид, гонадорелин (золодекс).
Б. Гормоны передней доли гипофиза и их синтетические аналоги: гормон роста (соматотропин), кортикотропин (АКТГ), гонадотропин менопаузный (менотропин), гонадотропин хорионический, ингибитор секреции пролактина (бромокриптин).
В. Препараты гормонов задней доли гипофиза и их синтетические аналоги: окситоцин, адиурекрин, десмопрессин, питуирин.
Образующийся в базофильных клетках передней доли гипофиза адренокортикотропный гормон (АКТГ) является полипептидом (состоит из 39 аминокислот). АКТГ взаимодействует в коре надпочечников со специфическими рецепторами на внешней поверхности клеточной мембраны, стимулирует связанную с ними аденилатциклазу и повышает содержание в клетках цАМФ. В итоге это способствует превращению холестерина в кортикостероиды. АКТГ стимулирует продукцию главным образом глюкокортикоидов. Однако при длительном введении АКТГ возможно "истощение" надпочечников. Препарат АКТГ кортикотропин получают из гипофизов убойного скота. Противопоказанием к применению препаратов АКТГ являются тяжелые формы гипертонической болезни, сахарного диабета, язвенная болезнь, острый эндокардит, выраженная сердечная недостаточность.
Ацидофильные клетки передней доли гипофиза продуцируют гормон роста (соматотропин). Гормон роста стимулирует рост скелета и всего организма в целом. Результатом его недостаточности является карликовый рост. При его гиперсекреции до окончания роста и созревания возникает гигантизм, после прекращения роста — акромегалия. Оказывает анаболическое действие (синтез белка преобладает над его распадом), о чем свидетельствует уменьшение выделения с мочой азотистых продуктов. Очевидно, повышается транспорт аминокислот в клетку и активируется синтез РНК. Задерживаются в организме также фосфор, кальций, натрий. Синтезирован аналог гормона роста — соматрем (включает дополнительный метионин).
Из гипоталамуса выделен и синтезирован гормон, угнетающий освобождение гипофизом гормона роста — соматостатин. Помимо подавления секреции гормона роста он угнетает высвобождение глюкагона и многих гормонов пищеварительного тракта. При акромегалии используют также дофаминомиметик бромокриптин, который угнетает избыточную продукцию гормона роста.
Тиреотропный гормон (является гликопротеидом) стимулирует секрецию гормонов щитовидной железы. Он влияет на поглощение йода щитовидной железой, йодирование тирозина и синтез гормонов этой железы, а также эндоцитоз и протеолиз тиреоглобулина. Кроме того, тиреотропный гормон повышает васкуляризацию щитовидной железы и вызывает гипертрофию и гиперплазию ее клеток. Связывается со специфическими рецепторами на плазматической мембране клеток.
Фолликулостимулирующий гормон (является гликопротеином) стимулирует в яичниках развитие фолликулов и синтез эстрогенов, а в семенниках — развитие семенных канальцев и сперматогенез. В качестве препарата с фолликулостимулирующей активностью используют гонадотропин менопаузны и (пергонал, менотропины). Выделяют его из мочи женщин, находящихся в менопаузе. Применяют гонадотропин менопаузный при выраженном недоразвитии фолликулов, недостаточности эстрогенов, а также при гипогонадизме гипоталамо-гипофизарного генеза у мужчин. Лютеинизирующий гормон (является гликопротеином) в яичниках способствует овуляции и превращению фолликулов в желтые тела, а также стимулирует образование и освобождение прогестерона и эстрогенов. В семенниках он стимулирует развитие интерстициальных клеток Лейдига (гландулоцитов яичка) и выработку ими мужского полового гормона (тестостерона). Оба гонадотропных гормона увеличивают образование цАМФ, что стимулирует синтез половых гормонов. В качестве лекарственного препарата применяют гонадотропин хорионический (пролан, хориогонин), продуцируемый плацентой. Получают из мочи беременных женщин. Он обладает лютеинизирующим действием. Активность его определяется методом биологической стандартизации в единицах действия (ЕД). Женщинам препарат назначают при нарушении менструального цикла, при некоторых видах бесплодия, мужчинам — при явлениях гипогенитализма, полового инфантилизма, при крипторхизме.
Из гипоталамуса был выделен и затем синтезирован гормон, стимулирующий высвобождение гонадотропных гормонов (лютеинизирующего и фолликулостимулирующего гормонов) — гонадорелин. Затем были синтезированы и другие агонисты (леупролид, гистрелин, нафарелин и др.), действующие подобно гонадорелину.
Гормоны задней доли гипофиза — окситоцин и вазопрессин (антидиуретический гормон) — являются пептидами. Получены синтетическим путем. Основным эффектом окситоцина является его стимулирующее влияние на миометрий. Особенно чувствителен миометрий к окситоцину в последний период беременности и в течение нескольких дней после родов. Инактивируется в организме окситоциназой (аминопептидазой). Применяют лекарственный препарат окситоцин для стимуляции родов и остановки послеродовых кровотечений, а также для стимуляции лактации. Окситоцин выпускается в чистом виде (дозируют в единицах действия — ЕД, вводят внутримышечно и внутривенно), а также содержится в препарате питуитрин. Вазопрессин (антидиуретический гормон) взаимодействует со специфическими V-рецепторами. Они подразделяются на два основных подтипа V1 и V2. V2-рецепторы сопряжены с аденилатциклазой, a V1- с фосфатидилинозитольным циклом (вторичные передатчики — инозитолтрифосфат и диацилглицерол). Вазопрессин обладает двумя основными свойствами: 1) регулирует реабсорбцию воды в дистальной части нефрона; 2) оказывает стимулирующее влияние на гладкую мускулатуру.
Основное показание к применению — несахарный диабет. С этой целью используют чистый вазопрессин (подкожно, внутримышечно; дозируют в единицах действия — ЕД), питуитрин и адиурекрин (сухой питуитрин; вводят интраназально), а также новые препараты типа десмопрессина.
Октреотид, гонадорелин, тетракозактид, менотропины, хорионический гонадотропин, окситоцин, десмопрессин, терлипрессин.
ОКСИТОЦИН (Oxytocinum).
Окситоцин является пептидным гормоном (октапептидом) задней доли гипофиза. Состоит из пентапептидного цикла и боковой цепи из остатков трех аминокислот. Цикл образован таким образом, что две группы цистеина (в положении 1 и 6), замыкаясь, создают дисульфидный мостик.
В настоящее время окситоцин получают синтетическим путем.
Синонимы: Синтоцинон, Ipofamin, Ocytocin, Orasthin, Oxystin, Oxytocin, Partocon, Pitocin, Pitupartin, Synpitan, Syntocinon, Utedrin, Uteracon и др.
Основным фармакологическим свойством окситоцина является способность вызывать сильные сокращения мускулатуры матки, особенно беременной. Это действие связано с влиянием окситоцина на мембраны клеток миометрия; непосредственного влияния на сократительные элементы миоплазмы он не оказывает. Под воздействием окситоцина усиливается проницаемость мембраны для ионов калия, понижается ее потенциал и повышается возбудимость. Окситоцин повышает также секрецию молока, усиливая выработку лактогенного гормона передней доли гипофиза (пролактина). Кроме того, он может вызывать быстрое выделение (выбрасывание) молока из молочной железы в связи с воздействием на ее сократимые элементы. По действию на матку синтетический окситоцин сходен с естественными препаратами задней доли гипофиза (питуитрином, гифотоцином).
В связи с тем что окситоцин свободен от других гормонов, он оказывает более избирательное действие, дает лишь слабый антидиуретический эффект; существенно не влияет на АД или несколько его повышает. Так как препарат свободен от белков, пептидов и других побочных веществ, его можно вводить внутривенно без опасности анафилактического и пирогенного действия.
Применяют для вызывания и стимулирования родовой деятельности. Препарат наиболее эффективен при преждевременном отхождении околоплодных вод. Его назначают также при слабости родовой деятельности, связанной с атонией матки, и гипотонических маточных кровотечениях. Может применяться для искусственного вызывания родов (при осложнениях беременности).
Вводят внутривенно или внутримышечно. Внутривенное введение вызывает быстрое (через 1/2 - 1 мин) усиление схваток; вялые схватки становятся более сильными, а при отсутствии схваток они обычно быстро появляются. Внутримышечное введение оказывает менее резкое действие.
Для возбуждения родов вводят внутримышечно, при необходимости повторяют инъекции каждые 30 - 60 мин.
Капельное введение продолжают в течение всего родового акта, причем количество вводимого раствора можно снизить до минимального, поддерживающего хорошую родовую деятельность. Рекомендуется с начала вливания окситоцина применять спазмолитические и аналгезирующие средства (апрофен, промедол и др.).
Одномоментное внутривенное введение окситоцина в дозе 0, 2 мл (1 ЕД) в 20 мл 40 % раствора глюкозы допускается лишь при полном открытии шейки матки и наличии условий для быстрого естественного разрешения родов.
Для стимуляции схваток обычно вводят внутримышечно.
Иногда окситоцин назначают для родовозбуждения в сочетании с простагландинами (см.).
Окситоцин должен применяться под наблюдением врача. Необходимо учитывать индивидуальную чувствительность к окситоцину. В отдельных случаях уже после введення 1 ЕД могут наступить резкие схватки с развитием внутриматочной гипоксии, в других - общая доза может быть доведена до 4 - 5 ЕД.
Окситоцин для стимуляции родов противопоказан при несоответствии размеров таза и плода, поперечном и косом положении плода, угрожающем разрыве матки, наличии рубцов на матке после перенесенного ранее кесарева сечення.
Окситоцин применяют также для профилактики и лечения гипотонических маточных кровотечений. При затяжных родах, сопровождающихся слабостью родовой деятельности и перерастяжением матки, вводят сразу после рождения последа или его ручного отделения 3 ЕД окситоцина внутримышечно или в шейку матки. Окситоцин рекомендуется при операции кесарева сечения.
Для профилактики гипотонических маточных кровотечений вводят внутримышечно.
При необходимости курс лечения окситоцином (для профилактики и лечения гипотонических маточных кровотечений) можно повторить после 4 - 5-дневного перерыва.
АДИУРЕТИН СД (Adiuretinum SD ). 1-Дезамино-8-D-аргининвазопрессин.
Синтетический аналог вазопрессина.
Синонимы: Десмопрессин, Defirin, Desmopressin, Desurin, Minirin, Minurin.
Обладает свойствами вазопрессина.
Назначают в тех же случаях, что адиуретин (при несахарном диабете).
Закапывают в полость носа по 1 - 4 капли 2 - 3 раза в день.
Препараты тиреоидных гормонов. Антитиреоидные средства.
Тиреоидные и антитиреоидные средства
А. Препараты тиреоидных гормонов: левотироксин (Т4), лиотиронин (Triiodthyronini hydrochloridum, Т3) — т. по 0,00002 и 0,00005 г — по 1 т. 3 р/д; тиреоидин.
Б. Антитиреоидные средства
а) тиоамиды — Methimazolum (мерказолил) — т. по 0,05 г — по 1 т. 3 р/д п/е; пропилтиоурацил;
б) преппараты йода, радиоактивный йод;
в) адреноблокирующие средства (пропранолол и др.), блокаторы Са2+ каналов.
Щитовидная железа продуцирует гормоны L-тироксин (L-тетрайодтиронин) и L-трийодтиронин. В их синтезе принимает участие йод, поступающий с пищей. Йодиды, циркулирующие в крови, поглощаются щитовидной железой, где окисляются до йода, который взаимодействует с аминокислотой тирозином. При этом образуются моно- и дийодтирозин, являющиеся предшественниками тиреоидных гормонов. Синтезируемые из них тироксин и трийодтиронин депонируются в фолликулах щитовидной железы в составе белка тиреоглобулина.
Типичным для гормонов щитовидной железы является их стимулирующее влияние на обмен веществ. Основной обмен повышается, и соответственно увеличивается потребление кислорода большинством тканей, повышается температура тела. Становится более интенсивным распад белков, углеводов, жиров, снижается содержание в крови холестерина. Может уменьшаться масса тела. Тиреоидные гормоны усиливают эффекты адреналина. Oдним из проявлений этого действия является тахикардия. Тиреоидные гормоны участвуют в регуляции роста и развития организма. Они влияют на формирование мозга, костной ткани и других органов и систем. При их недостаточности в детском возрасте развивается кретинизм. У взрослых недостаточность щитовидной железы проявляется угнетением обменных процессов, снижением физической и умственной работоспособности, апатией, отеком (мукоидная инфильтрация) тканей, нарушением деятельности сердца. Эта патология получила название микседема. В медицинской практике применяют следующие препараты гормонов щитовидной железы: тироксин, трийодтиронина гидрохлорид, тиреоидин. Тиреоидин представляет собой препарат высушенных щитовидных желез убойного скота. Содержит смесь тиреоидных гормонов. Активность препарата недостаточно постоянна, так как стандартизация его несовершенна, производится химическим путем по содержанию йода.
Основным показанием к применению препаратов тиреоидных гормонов является гипотиреоидизм — кретинизм и микседема. При этих состояниях наиболее часто используют тироксин и тиреоидин. Трийодтиронин, как более быстродействующий препарат, назначают только в острых случаях, например, при коме у больных микседемой. Передозировка препаратов тиреоидных гормонов проявляется повышенной возбудимостью, потливостью, тахикардией, тремором (мышечное дрожание), снижением массы тела и другими симптомами.
Антитиреоидные средства.
При гиперфункции щитовидной железы (гипертиреоидизм, базедова болезнь) применяют препараты следующей направленности действия.
а) Угнетающие продукцию тиреотропного гормона передней доли гипофиза (Йод, дийодтирозин).
б) Угнетающие синтез тиреоидных гормонов в щитовидной железе (Мерказолил, Пропилтиоурацил).
в) Нарушающие поглощение йода щитовидной железой (Калия перхлорат).
г) Разрушающие клетки фолликулов щитовидной железы (Радиоактивный йод).
Йод используют в виде молекулярного йода или йодидов. Он хорошо всасывается из желудочно-кишечного тракта. Угнетает продукцию тиролиберина, а затем тиреотропного гормона гипофиза. Соответственно снижается продукция тиреоидных гормонов. Вызывает уменьшение объема щитовидной железы. Эффективен в течение 2-3 нед.
Мерказолил (метимазол, метотирин) нарушает синтез тироксина и трийодтиронина непосредственно в щитовидной железе. На каком этапе он вмешивается в процесс биосинтеза тиреоидных гормонов, не выяснено. Принимают мерказолил внутрь.
Наиболее тяжелые побочные эффекты — лейкопения и агранулоцитоз.
Применяют антитиреоидные препараты для лечения тиреотоксикоза (базедовой болезни), а также для подготовки больных к хирургическому, удалению щитовидной железы (с целью улучшения их состояния).
Левотироксин натрия (Т4), лиотиронин (трийодтиронина гидрохлорид (Т3)), тиамазол, пропилтиоурацил, препараты йода.
ТРИЙОДТИРОНИНА ГИДРОХЛОРИД (Triiodthyronini hydrochloridum)*.
Синтетический препарат, соответствующий по строению и действию естественному гормону щитовидной железы (см. Тиреоидин); выпускается в виде гидрохлорида.
Синонимы: Лиотиронин, Lyothyronin, Liothyronine, Liothyroninum, Trionine и др.
Показания к применению такие же, как для тиреоидина. Трийодтиронин быстрее и полнее всасывается, чем тиреоидин, оказывает более быстрый эффект, так как при гипотиреозе процессы всасывания обычно нарушены, применение трийодтиронина особенно целесообразно в первой стадии лечения. Начальные проявления действия препарата при гипотиреозе отмечаются через 4 - 8 ч. Он часто эффективен при резистентности к тиреоидину, не вызывает аллергических реакций. Особенно показан трийодтиронин при микседематозной коме.
Дозы индивидуализируют с учетом возраста больных, характера и течения заболевания. Препарат можно применять совместно с тиреоидином.
При эутиреоидном эндемическом зобе или спорадическом зобе, а также лимфоматозном тиреоидите (зоб Хашимото) целесообразно добавлять к приему тиреоидина трийодтиронин.
При диффузном токсическом зобе трийодтиронин применяют после наступления стойкой ремиссии в дозах, в сочетании с антитиреоидными препаратами.
Детям при гипотиреозе и микседеме целесообразно добавить при лечении тиреоидином трийодтиронин.
Лечение трийодтиранином, особенно при передозировке, может привести к таким же осложнениям, как при применении тиреоидина.
При применении трийодтиронина у больных коронарным атеросклерозом необходима особая осторожность, так как возможны приступы стенокардии. При микседематозной коме у больных с коронарными нарушениями дозы не должны превышать 10 - 12 мкг 2 раза в сутки.
Осторожность необходима при лечении больных вторичным гипотиреозом с недостаточностью коры надпочечников (возможно обострение явлений гипокортицизма с развитием аддисонического криза).
Противопоказания такие же, как для тиреоидина.
МЕРКАЗОЛИЛ (Mercazolilum). 1-Метил-2-меркаптоимидазол.
Синонимы: Antiroid, Basolan, Danantizol, Favistan, Mercazole, Methimazole, Methothyrin, Tapazole, Thiamazole, Thycapzol, Thymidazol и др.
Является синтетическим антитиреоидным (тиреостатическим) веществом. Как и другие вещества этой группы, вызывает уменьшение синтеза тироксина в щитовидной железе, благодаря чему оказывает специфическое лечебное действие при ее гиперфункции. Подобно другим антитиреоидным веществам также понижает основной обмен.
Препарат ускоряет выведение из щитовидной железы йодидов, угнетает активность ферментных систем, участвующих в окислении йодидов в йод, что приводит к торможению йодирования тиреоглобулина и задержке превращения дийодтирозина в тироксин. Кроме того, нарушение синтеза тироксина может зависеть от реакции метилтиоурацила со свободным йодом, образующимся в щитовидной железе из йодидов.
Применяют при диффузном токсическом зобе (легкой, средней и тяжелой формах).
Назначают внутрь после еды.
После наступления ремиссии (через 3 - 6 нед) суточную дозу уменьшают и постепенно подбирают минимальные поддерживающие дозы до получения стойкого терапевтического эффекта.
При слишком раннем прекращении лечения возможен рецидив заболевания.
Имеются данные о целесообразности сочетания мерказолила с лития карбонатом.
Мерказолил обычно хорошо переносится в терапевтических дозах. Он должен, однако, применяться под наблюдением врача, раз в неделю необходимо производить исследование крови, так как в отдельных случаях может развиться лейкопения; возможны также тошнота, рвота, нарушения функции печени, зобогенный эффект, медикаментозный гипотиреоз, кожная сыпь, боли в суставах. При развитии побочных явлений уменьшают дозу или прекращают дальнейший прием препарата.
У больных, получающих мерказолил при подготовке к операции, возможно увеличение кровоточивости щитовидной железы, поэтому, достигнув ремиссии или значительного улучшения состояния больного, мерказолил отменяют, назначают препараты йода; операцию производят спустя 2 - 3 нед.
Противопоказан беременным, в период кормления грудью, при выраженной лейкопении и гранулоцитопении, узловых формах зоба (за исключением тяжелых прогрессирующих заболеваний, при которых временно исключена возможность операции).
Не следует сочетать прием мерказолила с препаратами, которые могут вызывать лейкопению (амидопирин и его аналоги, сульфаниламиды и др.).
Препараты, влияющие на обмен кальция и фосфора.
Гормональные регуляторы минерального гомеостаза
А. Паратиреоидный гормон - паратиреоидин.
Б. Триокальцитонин - кальцитрин.
Естественные факторы регуляции обмена кальция и фосфора. Механизмы действия.
К группе витамина D относят эргокальциферол (витамин D;) и холекальциферол (витамин Дз).
Витамины группы D являются прогормонами, из которых образуются активные метаболиты, которые можно отнести к гормонам. Наиболее активным метаболитом холекальциферола является кальцитриол, который по своим свойствам является гормоном. Он взаимодействует со специфическими внутриклеточными рецепторами и регулирует обмен кальция во многих тканях. Кальцифедиол является основным циркулирующим метаболитом холекальциферола. Синтетическим аналогом кальцитриола является препарат кальципотриол. Эргокальциферол, образующийся в растениях из эргостерола, при попадании в организм проходит аналогичные этапы метаболизма, отмеченные для холекальциферола.
Синтетическим аналогом эргокальциферола является альфакальцидол. В печени он превращается в кальцитриол.
Влияние веществ группы витамина D на обмен веществ однотипно и проявляется в основном в отношении метаболизма кальция (Са) и фосфата (НРО). Один из важных эффектов витамина D (имеются ввиду все активные соединения этой группы) заключается в том, что он повышает проницаемость эпителия кишечника для кальция и фосфатов. При этом обеспечиваются необходимые концентрации их в крови. Кроме того, витамин D регулирует минерализацию костной ткани. При его недостаточности развиваются рахит, остеомаляция и остеопороз. Вместе с тем под контролем витамина D находится и процесс мобилизации кальция из костной ткани, что также необходимо для создания оптимальных условий роста костной ткани. Определенное значение в поддержании необходимых концентраций фосфатов в организме имеет способность витамина D повышать их реабсорбцию в канальцах почек. Обмен кальция и фосфатов регулируется не только витамином D, но также паратгормоном и тирокальцитонином.
Показано также, что помимо влияния на обмен кальция холекальциферол и его метаболиты тормозят пролиферацию кератиноцитов кожи и активируют их дифференцировку.
Недостаточность витамина Dу детей приводит к развитию рахита (нарушается обызвествление костей, могут деформироваться позвоночник и грудная клетка, часто искривляются нижние конечности, задерживается появление зубов, возникает гипотония мышц, отстает общее развитие ребенка). У взрослых при гиповитаминозе могут возникать остеомаляция и остеопороз.
Терипаратид, кальцитонин, эргокальциферол, алендроновая кислота.
КАЛЬЦИТОНИН (Calcitonin).
Гормон гипокальциемического действия, вырабатываемый парафолликулярными светлыми клетками щитовидной железы и аналогичными клетками вилочковой и паращитовидных желез млекопитающих, животных и человека.
По химической природе кальцитонин является полипептидом, состоящим из 32 аминокислотных остатков; молекулярная масса 3600 - 4000.
В настоящее время известны 8 типов кальцитонина, из которых медицинское значение имеют кальцитонин лосося, свиньи и человека. Разработаны синтетические методы получения кальцитонина.
Активность препарата выражается в единицах действия (ЕД) или международных единицах (МЕ) и определяется биологическим либо радиоиммунологическим методом. При определении биологическим методом за 1 ЕД принимают количество гормона, вызывающее у крыс (в определенных условиях опыта) снижение содержания кальция в крови на 10 %. 1 МЕ соответствует 0, 2 мкг чистого пептида (синтетического кальцитонина лосося).
За рубежом природные и синтетические препараты кальцитонина выпускаются под названиями: Calcimar, Calcitar, Calcitonin, Caldcalcin, Calirsan, Calsynar, Cibacalcin, Elcatonin, Miacalcic, Miacalcin, Salcatonin, Thyrocalcitonin и др.
В нашей стране разработана инъекционная лекарственная форма кальцитонина из щитовидной железы свиней под названием < Кальцитрин >.
Кальцитонин постоянно присутствует в крови. Его концентрация повышается при приеме пищи, богатой солями кальция.
Физиологическая роль кальцитонина определяется участием в регуляции обмена кальция и фосфатов в организме; его действие осуществляется при участии паратгормона и активировании формы витамина D (см. Эргокальциферол).
Кальцитонин заметно снижает выход кальция из костей при таких состояниях, которые связаны с резко повышенной скоростью резорбции и образования костной ткани, например при болезни Педжета, злокачественном остеолизе и некоторых формах остеопороза, характеризующихся высоким уровнем минерального обмена. Препарат подавляет активность остеокластов и стимулирует образование и активность остеобластов; угнетает остеолиз, снижая повышенное содержание кальция в сыворотке крови. Кроме того, усиливает выделение кальция, фосфора и натрия с мочой за счет снижения их реабсорбции в почечных канальцах. Однако концентрация кальция в сыворотке не опускается ниже значений нормы.
Кальцитонин снижает также желудочную секрецию и экзокринную секрецию поджелудочной железы, не влияя на подвижность желудочнокишечного тракта. Клинические исследования показывают, что препарат оказывает аналгетическое действие.
Кальцитонин применяют при лечении различных системных заболеваний, характеризующихся усиленной перестройкой скелета: болезни Педжета, несовершенном остеогенезе, спонтанном рассасывании костей, асептическом некрозе головок бедренных костей, климактерическом, стероидном, паратиреоидном и других видах остеопороза, фиброзной дисплазии, а также при осложненном течении травматического поражения костей (замедленном сращении переломов, травматическом и лучевом остеомиелите, зональной патологической перестройке костей у спортсменов), пародонтозе и других заболеваниях.
Терапевтический эффект кальцитонина объясняется главным образом способностью препятствовать резорбции и стимулировать процессы отложения кальция и фосфатов в костной ткани. Под его влиянием снижаются вплоть до нормального уровня содержание в моче оксипролина и активность в крови щелочной фосфатазы, что свидетельствует соответственно о замедлении резорбции и перестройке костной ткани; улучшается субъективное состояние больных, ослабевают или исчезают боли.
Применяют кальцитонин подкожно, внутримышечно, внутривенно, а также интраназально. После подкожного и внутримышечного введения пик концентрации в плазме крови наблюдается в пределах 1 ч; время полувыведения 70 - 90 мин. Выводится в основном через почки.
При неотложных тяжелых состояниях (гиперкальциемических кризах) кальцитонин вводят внутривенно. При хронических состояниях вводят подкожно или внутримышечно.
Во всех случаях лечение должно проводиться под контролем клинической реакции и биохимических показателей с индивидуальным подбором оптимальных лечебных и поддерживающих доз.
Существуют аэрозольные формы кальцитонина для интраназального введения.
Продолжительность лечения кальцитонином зависит от состояния больного и эффективности терапии. Обычно основной курс продолжается 2 - 4 нед, затем дозу снижают и продолжают лечение в уменьшенных дозах (6 нед).
Кальцитонин как полипептид может вызывать общие и местные реакции гиперчувствительности (тошнота, рвота, приливы крови к лицу); в случае развития выраженных явлений гиперчувствительности препарат отменяют.
Не следует его назначать при гипокальциемии, беременным и кормящим грудью. Нет достаточного опыта применения препарата у детей.
Интраназальное введение требует осторожности у больных с хроническим ринитом. Следует также учитывать, что при этом способе применения препарат обладает повышенной биодоступностью.
ЭРГОКАЛЬЦИФЕРОЛ (Еrgocalciferolum).
ВИТАМИН D 2 (Vitaminum D 2). 24-Метил-9, 10-секохолеста-5, 7, 10(19), 22-тетраен-3 -ол.
Cинонимы: Kальциферол, Aldevit, Calciferolum, Dekristol, Deltalin, Detamin, Drisdol, Fordetol, Infadin, Ostelin, Ultranol, Vigantol, Viosterol, Vitadol, Vitaplex D, Vitasterol и др.
Применяют главным образом для профилактики и лечения рахита.
Для предупреждения рахита у новорожденных и грудных детей витамин D2 назначают беременной женщине и кормящей матери. На 30 - 32-й неделе беременности назначают витамин D 2 дробными дозами в течение 10 дней, всего на курс 400 000 - 600 000 МЕ. Кормящим матерям назначают по 500 МЕ ежедневно с первых дней кормления до начала применения препарата у ребенка. Доношенным детям начинают давать препарат в профилактических целях с 3-недельного возраста. Общая доза на курс профилактики составляет обычно около 300 000 МЕ. Недоношенным детям, близнецам, детям, находящимся на искусственном вскармливании, и при неблагоприятных бытовых и климатических условиях начинают давать витамин D2 со 2-й недели жизни. Общая доза на курс составляет в этих случаях до 600 000 МЕ.
В качестве профилактического средства препарат можно назначать разными методами: по "дробному" методу; по методу "витаминных толчков"; по "уплотненному" методу, рекомендуемому недоношенным детям и детям с частыми сопутствующими заболеваниями.
После окончания лечения витамином D 2 на протяжении первого года жизни ребенка препарат вновь назначают в весеннее и осенне-зимнее время (до 2 лет). В местностях с длительной и суровой зимой поддерживающую профилактику рахита проводят до 3 лет.
Применяют также при расстройстве функции околощитовидных желез; в частности, при тетании, костных заболеваниях, вызванных нарушением кальциевого обмена, при некоторых формах туберкулеза, псориазе и др.
Эргокальциферол является эффективным средством лечения волчанки кожи и слизистых оболочек.
Препарат противопоказан при гиперкальциемии, активных формах туберкулеза легких, заболеваниях желудочно-кишечного тракта, язвенной болезни желудка и двенадцатиперстной кишки, острых и хронических заболеваниях печени и почек, органических поражениях сердца.
При применении больших доз витамина могут развиться явления интоксикации (гипервитаминоз D): потеря аппетита, тошнота, головная боль, общая слабость, раздражительность, нарушение сна, повышение температуры тела, появление в моче гиалиновых цилиндров, белка, лейкоцитов. Эти явления обычно проходят после перерыва в лечении и при уменьшении дозы.
Характерными для гипервитаминоза D являются увеличение содержания кальция в крови и повышение его выделения с мочой. Возможен кальциноз мягких тканей, почек, легких, кровеносных сосудов. Токсическое действие больших доз витамина D 2 ослабляется при одновременном приеме витамина А.
В случае появления признаков гипервитаминоза отменяют препарат, резко ограничивают введение кальция в организм.
Следует проявлять осторожность при назначении эргокальциферола лицам преклонного возраста, так как, усиливая отложения кальция в организме, он может способствовать развитию атеросклероза. Кроме того, нужна осторожность при назначении эргокальциферола беременным в возрасте свыше 35 лет.
Необходимо учитывать, что витамин D 2 обладает кумулятивными свойствами. Следует принимать препарат под врачебным наблюдением и при длительном применении производить исследование содержания кальция в крови и моче.
При лечения большими дозами эргокальциферол рекомендуется одновременно назначать витамин А, а также аскорбиновую кислоту и витамины группы В.
Антидиабетические средства.
Гормоны поджелудочной железы и противодиабетические средства
А. Препараты инсулина (человека и животных):
а) короткого действия (простой инсулин, инсулин семиленте);
б) промежуточной длительности действия (инсулин NPH (NPH –нейтральный протамин Хагедорна), инсулин ленте);
в) длительного действия (протамин-цинк инсулин, инсулин ультраленте).
Б. Пероральные гипогликемические средства:
1. Производные сульфонилмочевины: Gliburidum (глибенкламид) — т. по 0,005 г — по 1 т. 2 р/д п/е; глипизид; хлорпропамид.
2. Бигуаниды: буформин (глибутид).
В. Антагонисты инсулина: глюкагон, адреналин, глюкокортикоиды.
Универсальным и наиболее эффективным противодиабетическим средством является инсулин. Химически он представляет собой полипептид. В качестве лекарственного препарата применяют инсулин, получаемый из поджелудочных желез убойного скота (свиной и бычий инсулин), и препараты инсулина человека.
Имеются данные, что секреция инсулина зависит от ионов кальция. Запускает этот механизм глюкоза. Проникая в -клетки, глюкоза метаболизируется и способствует повышению внутриклеточного содержания АТФ. Последний, блокируя АТФ-зависимые калиевые каналы, вызывает деполяризацию клеточной мембраны. Последнее способствует вхождению в р-клетки ионов кальция (через открывающиеся потенциалзависимые кальциевые каналы) и высвобождению инсулина путем экзоцитоза. Продукцию инсулина стимулируют также аминокислоты.
Инсулин стимулирует синтез белков. Способствует депонированию триглицеридов в жировой ткани. Применение инсулина при сахарном диабете приводит к снижению уровня сахара в крови и накоплению в тканях гликогена. Уменьшение глюкозы в крови устраняет глюкозурию и связанные с ней повышенный диурез (полиурия) и жажду (полидипсия). Следствием нормализации углеводного обмена является нормализация белкового обмена (уменьшается концентрация в моче азотистых соединений) и жирового обмена (в крови и моче перестают определяться кетоновые тела — ацетон, ацетоуксусная кислота, -оксимасляная кислота). Прекращается исхудание и чрезмерно выраженное ощущение голода (булимия), связанные с распадом жиров и интенсивным превращением белков в глюкозу. Инсулин эффективен при сахарном диабете любой степени тяжести.
Гормон поджелудочной железы глюкагон продуцируется специальными -клетками островков Лангерганса (панкреатических островков). Представляет собой полипептид, состоящий из остатков 29 аминокислот. Аналогичный глюкагону гормон — энтероглюкагон — обнаружен в стенке двенадцатиперстной и тощей кишки, а также желудка. Продукция глюкагона регулируется содержанием глюкозы в крови, составом пищи и кишечными гормонами. Действует глюкагон кратковременно, так как быстро разрушается глюкагоназой в печени, почках, крови и других тканях (концентрация его в плазме снижается на 50% менее чем за 7 мин).
Применяют глюкагон редко. Вводят парентерально при гипогликемической коме, а также внутривенно при сердечной недостаточности и кардиогенном шоке. В последних двух случаях лимитирующим моментом является кратковременность его действия. Кроме того, следует учитывать, что кардиотоническое действие глюкагона сопровождается повышением потребления сердцем кислорода.
Классификация синтетических пероральных гипогликемических средств.
Большой интерес представляют гипогликемические средства, эффективные при приеме внутрь. Получены они синтетическим путем и относятся к двум группам химических соединений:
