
- •Оглавление
- •СПИСОК СОКРАЩЕНИЙ
- •ПОДРОБНОЕ СОДЕРЖАНИЕ
- •ГЛАВА 02. ДЕМОГРАФИЧЕСКАЯ СИТУАЦИЯ В РОССИЙСКОЙ ФЕДЕРАЦИИ. ОБЩИЕ И ЧАСТНЫЕ АСПЕКТЫ
- •ГЛАВА 03.МАТЕРИНСКАЯ И ПЕРИНАТАЛЬНАЯ ЗАБОЛЕВАЕМОСТЬ И СМЕРТНОСТЬ. СТРАТЕГИЯ РИСКА В АКУШЕРСТВЕ И ПЕРИНАТОЛОГИИ
- •ГЛАВА 04.ПОСЛЕДИПЛОМНАЯ ПОДГОТОВКА ВРАЧЕЙ АКУШЕРОВГИНЕКОЛОГОВ В КОНТЕКСТЕ БОЛОНСКОЙ ДЕКЛАРАЦИИ
- •ГЛАВА 05.ДЕОНТОЛОГИЯ В АКУШЕРСТВЕ
- •ГЛАВА 07. ИЗМЕНЕНИЯ В ОРГАНИЗМЕ ЖЕНЩИНЫ ВО ВРЕМЯ БЕРЕМЕННОСТИ
- •ГЛАВА 08. РАЦИОНАЛЬНОЕ ПОВЕДЕНИЕ ЗДОРОВОЙ ЖЕНЩИНЫ В ПЕРИОД БЕРЕМЕННОСТИ
- •ГЛАВА 09. КЛИНИЧЕСКИЕ МЕТОДЫ ОБСЛЕДОВАНИЯ БЕРЕМЕННЫХ
- •ГЛАВА 10. ЛАБОРАТОРНЫЕ МЕТОДЫ ДИАГНОСТИКИ.
- •ГЛАВА 11. ИНСТРУМЕНТАЛЬНЫЕ НЕИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ.
- •ГЛАВА 12.ИНСТРУМЕНТАЛЬНЫЕ ИНВАЗИВНЫЕ МЕТОДЫ ДИАГНОСТИКИ
- •ГЛАВА 13. ПРИНЦИПЫ АНЕСТЕЗИОЛОГИЧЕСКОГО ОБЕСПЕЧЕНИЯ В АКУШЕРСТВЕ
- •ГЛАВА 14. ХИРУРГИЧЕСКИЕ МЕТОДЫ ЛЕЧЕНИЯ
- •ГЛАВА 15. ФАРМАКОТЕРАПИЯ В АКУШЕРСКОЙ ПРАКТИКЕ
- •ГЛАВА 16.ВЕДЕНИЕ ФИЗИОЛОГИЧЕСКОЙ БЕРЕМЕННОСТИ
- •ГЛАВА 17. ФИЗИОЛОГИЧЕСКИЕ РОДЫ
- •ГЛАВА 18.ФИЗИОЛОГИЧЕСКОЕ ТЕЧЕНИЕ ПОСЛЕРОДОВОГО ПЕРИОДА И ПЕРИОДА НОВОРОЖДЁННОСТИ
- •ГЛАВА 19.БЕРЕМЕННОСТЬ У НЕСОВЕРШЕННОЛЕТНИХ
- •ГЛАВА 20.ТАКТИКА ВЕДЕНИЯ БЕРЕМЕННОСТИ ПОСЛЕ ЭКСТРАКОРПОРАЛЬНОГО ОПЛОДОТВОРЕНИЯ
- •ГЛАВА 21. МНОГОПЛОДНАЯ БЕРЕМЕННОСТЬ
- •ГЛАВА 22. САМОПРОИЗВОЛЬНЫЙ АБОРТ (ВЫКИДЫШ)
- •ГЛАВА 23. ПРИВЫЧНОЕ НЕВЫНАШИВАНИЕ БЕРЕМЕННОСТИ
- •ГЛАВА 24. НЕРАЗВИВАЮЩАЯСЯ БЕРЕМЕННОСТЬ
- •ГЛАВА 25. ПРЕЖДЕВРЕМЕННЫЕ РОДЫ
- •ГЛАВА 26. ПЕРЕНАШИВАНИЕ БЕРЕМЕННОСТИ
- •ГЛАВА 27. ПЛАЦЕНТАРНАЯ НЕДОСТАТОЧНОСТЬ
- •ГЛАВА 28. ЗАДЕРЖКА РОСТА ПЛОДА
- •ГЛАВА 29. ПАТОЛОГИЯ ОКОЛОПЛОДНЫХ ВОД
- •ГЛАВА 30. АНОМАЛИИ ПУПОВИНЫ, ОСЛОЖНЯЮЩИЕ ТЕЧЕНИЕ РОДОВ И УХУДШАЮЩИЕ ПЕРИНАТАЛЬНЫЙ ИСХОД
- •ГЛАВА 31. ТОКСИКОЗЫ БЕРЕМЕННЫХ И ГЕСТОЗ
- •ГЛАВА 32. НАСЛЕДСТВЕННЫЕ ДЕФЕКТЫ СИСТЕМЫ ГЕМОСТАЗА
- •ГЛАВА 33. АНТИФОСФОЛИПИДНЫЙ СИНДРОМ
- •ГЛАВА 34. HELLP-СИНДРОМ
- •ГЛАВА 35. СИНДРОМ ДИССЕМИНИРОВАННОГО ВНУТРИСОСУДИСТОГО СВЁРТЫВАНИЯ КРОВИ
- •ГЛАВА 36. ЭМБОЛИЯ ОКОЛОПЛОДНЫМИ ВОДАМИ
- •ГЛАВА 37. БЕРЕМЕННОСТЬ И ЗАБОЛЕВАНИЯ ВЕН
- •ГЛАВА 38. ИЗОСЕРОЛОГИЧЕСКАЯ НЕСОВМЕСТИМОСТЬ КРОВИ МАТЕРИ И ПЛОДА. ГЕМОЛИТИЧЕСКАЯ БОЛЕЗНЬ ПЛОДА И НОВОРОЖДЁННОГО
- •ГЛАВА 40. БЕРЕМЕННОСТЬ И ЗАБОЛЕВАНИЯ КРОВИ
- •ГЛАВА 41. БЕРЕМЕННОСТЬ И ЗАБОЛЕВАНИЯ ОРГАНОВ ДЫХАНИЯ
- •ГЛАВА 42. БЕРЕМЕННОСТЬ И ЗАБОЛЕВАНИЯ ОРГАНОВ ПИЩЕВАРЕНИЯ
- •ГЛАВА 43. БЕРЕМЕННОСТЬ И ЗАБОЛЕВАНИЯ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ
- •ГЛАВА 44. БЕРЕМЕННОСТЬ И ОФТАЛЬМОЛОГИЧЕСКИЕ ОСЛОЖНЕНИЯ
- •ГЛАВА 45. БЕРЕМЕННОСТЬ И ЭНДОКРИННАЯ ПАТОЛОГИЯ. БЕРЕМЕННОСТЬ И БОЛЕЗНИ ЩИТОВИДНОЙ ЖЕЛЕЗЫ
- •ГЛАВА 46. БЕРЕМЕННОСТЬ И ДЕПРЕССИВНЫЕ СОСТОЯНИЯ
- •ГЛАВА 47. БЕРЕМЕННОСТЬ И ПСИХОАКТИВНЫЕ ВЕЩЕСТВА
- •ГЛАВА 48. ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
- •ГЛАВА 49 БЕРЕМЕННОСТЬ И ДОБРОКАЧЕСТВЕННЫЕ ЗАБОЛЕВАНИЯ МАЛОГО ТАЗА
- •ГЛАВА 50. БЕРЕМЕННОСТЬ И ОНКОЛОГИЧЕСКИЕ ЗАБОЛЕВАНИЯ
- •ГЛАВА 51. БЕРЕМЕННОСТЬ И ХИРУРГИЧЕСКАЯ ПАТОЛОГИЯ
- •ГЛАВА 52. ПАТОЛОГИЧЕСКИЕ РОДЫ
- •ГЛАВА 53. КРОВОТЕЧЕНИЯ В АКУШЕРСКОЙ ПРАКТИКЕ
- •ГЛАВА 54 .ПАТОЛОГИЯ ПОСЛЕРОДОВОГО ПЕРИОДА
- •ГЛАВА 55. РОДОВОЙ ТРАВМАТИЗМ
- •ГЛАВА 56. ВНУТРИУТРОБНАЯ ИНФЕКЦИЯ
- •ГЛАВА 57. ВРОЖДЁННЫЕ ПОРОКИ РАЗВИТИЯ
- •ГЛАВА 58 .АСФИКСИЯ НОВОРОЖДЁННОГО
- •ГЛАВА 59. РЕСПИРАТОРНЫЙ ДИСТРЕСС-СИНДРОМ НОВОРОЖДЁННЫХ
- •ГЛАВА 60. ИНФЕКЦИИ НОВОРОЖДЁННЫХ
- •ГЛАВА 61. РОДОВЫЕ ТРАВМЫ ПЛОДА И НОВОРОЖДЁННОГО
- •ПРИЛОЖЕНИЕ. БЕЗОПАСНОСТЬ ИСПОЛЬЗОВАНИЯ ЛЕКАРСТВЕННЫХ СРЕДСТВ ВО ВРЕМЯ БЕРЕМЕННОСТИ
- •ПРАВА БЕРЕМЕННЫХ ЖЕНЩИН И КОРМЯЩИХ МАТЕРЕЙ
ГЛАВА 52. ПАТОЛОГИЧЕСКИЕ РОДЫ
52.1. РОДЫ ПРИ РАЗГИБАТЕЛЬНЫХ ПРЕДЛЕЖАНИЯХ ГОЛОВКИ ПЛОДА
Разгибательные предлежания головки плода — акушерские ситуации, при которых головка плода в первом периоде родов стойко устанавливается в той или иной степени разгибания.
КОД ПО МКБ-10
O32.3 Лицевое, лобное или подбородочное предлежание плода, требующее предоставления медицинской помощи матери.
ЭПИДЕМИОЛОГИЯ
Частота возникновения разгибательных предлежаний головки составляет 0,5–1% случаев всех родов.
КЛАССИФИКАЦИЯ
По степени разгибания головки различают следующие варианты разгибательного предлежания: ·переднеголовное предлежание; ·лобное предлежание; ·лицевое предлежание (рис. 52-1).
Рис. 52-1. Разгибательное предлежание головки плода. А — переднеголовное; Б — лобное; В — лицевое.
ЭТИОЛОГИЯ
Причины развития разгибательных предлежаний: ·снижение тонуса и некоординированные сокращения матки; ·узкий таз (особенно плоский); ·снижение тонуса мускулатуры тазового дна;
·малые или чрезмерно большие размеры плода; ·снижение тонуса мышц передней брюшной стенки; ·боковое смещение матки; ·опухоль щитовидной железы плода;
·тугоподвижность атлантозатылочного сустава плода; ·короткость пуповины.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА ПЕРЕДНЕГОЛОВНОЕ ПРЕДЛЕЖАНИЕ
Распознавание переднеголовного предлежания основано на данных влагалищного исследования: можно одновременно прощупать большой и малый роднички головки, которые расположены на одном уровне, либо большой родничок ниже малого. Сагиттальный шов во входе в таз стоит обычно в поперечном, иногда слегка косом размере. Вид (передний, задний) определяют по отношению спинки плода к передней брюшной стенке.
Диагностика переднеголовного предлежания основана на следующих отличиях от заднего вида затылочного предлежания:
·при переднеголовном предлежании можно прощупать большой и малый роднички, часто большой родничок стоит ниже малого, а при заднем виде затылочного вставления прощупывается только малый родничок, иногда и задний угол большого родничка; ·при переднеголовном предлежании точки фиксации при прорезывании головки — надпереносье и затылочный бугор,
при заднем виде затылочного вставления — передний край волосистого покрова головки и область подзатылочной ямки; ·родовая опухоль расположена в области большого родничка (башенная головка).
ЛОБНОЕ ПРЕДЛЕЖАНИЕ
Лобное предлежание — переходное от переднеголовного к лицевому. Очень редко (в 0,021% случаев), опустившись на тазовое дно, головка прорезывается в лобном вставлении.
Диагностика лобного предлежания основана на данных аускультации, наружного и влагалищного исследования. Сердцебиение плода можно прослушать со стороны грудной поверхности плода. При наружном исследовании с одной
стороны прощупывается острый выступ подбородка, с другой — угол между спинкой плода и затылком; эти данные дают основание для предположения о лобном предлежании. Достоверный диагноз может быть поставлен лишь при УЗИ и влагалищном исследовании. При этом определяют лобный шов, передний край большого родничка, надбровные дуги, глазницы, переносицу; рот и подбородок не удаётся прощупать.
ЛИЦЕВОЕ ПРЕДЛЕЖАНИЕ
Лицевое предлежание — довольно частый вариант разгибательных головных предлежаний плода, крайняя степень разгибания головки.
Различают первичное и вторичное лицевое предлежание. Первое возникает до начала родов вследствие опухоли щитовидной железы плода и наблюдается очень редко; вторичное лицевое предлежание возникает чаще, например, при плоском тазе. Обычно вначале во входе в таз возникает лобное предлежание, которое по мере опускания и разгибания головки превращается в лицевое.
Проводная точка — подбородок. Большинство авторов определяют вид плода по расположению спинки, некоторые авторы определяют вид плода по подбородку.
Диагностика лицевого предлежания основана на данных наружной пальпации, аускультации и влагалищного исследования. При наружном исследовании над входом в таз определяют с одной стороны выступающий подбородок, с другой — ямку между затылком и спинкой. Сердцебиение плода лучше слышно со стороны груди, а не со стороны спинки плода. Наиболее убедительны данные влагалищного исследования, при котором можно определить подбородок, нос, надбровные дуги, лобный шов. При значительном отёке лица возникает опасность ошибочного диагноза ягодичного предлежания.
Дифференциальная диагностика основана на определении положения костных образований. При лицевом предлежании можно прощупать подбородок, надбровные дуги, верхнюю часть глазницы. При ягодичном предлежании пальпируют копчик, крестец, седалищные бугры. Исследование следует производить очень осторожно, чтобы не повредить глазное яблоко, слизистую оболочку рта, наружные половые органы; введение исследующего пальца в рот плода нежелательно, так как это связано с опасностью преждевременного рефлекторного начала дыхательных движений.
ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА
·Первый период срочных родов. Переднеголовное предлежание. Раннее излитие околоплодных вод. ·Второй период срочных родов. Лицевое предлежание головки плода. Угроза разрыва промежности.
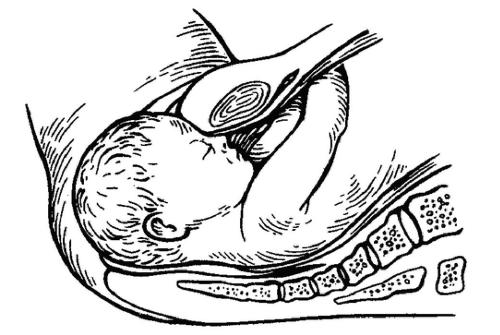
МЕХАНИЗМ РОДОВ МЕХАНИЗМ РОДОВ ПРИ ПЕРЕДНЕГОЛОВНОМ ПРЕДЛЕЖАНИИ
Механизм родов при переднеголовном предлежании состоит из пяти элементов. Первый момент родов — вместо сгибания головки происходит незначительное разгибание. Второй момент — по мере опускания головки в полость таза происходит внутренний поворот, кпереди обращён большой родничок. На тазовом дне сагиттальный шов стоит в прямом размере, лоб обращён к симфизу, затылок — к копчику. Третий момент — сгибание. Врезывание головки происходит таким образом, что первыми из половой щели рождается область большого родничка и соседние участки теменных костей. После выхождения из под лобковой дуги лобных бугров происходит фиксация головки областью надпереносья у нижнего края лобковой дуги (рис. 52-2) и сгибание, над промежностью рождаются теменные бугры. Четвёртый момент — головка совершает разгибание, фиксируясь затылком в области промежности, из под лобка освобождается лицо и подбородок (рис. 52-3). Пятый момент — внутренний поворот плечиков, наружный поворот головки и рождение туловища плода — происходит так же, как и при затылочном предлежании (табл. 52-1).
Рис. 52-2. Прорезывание головки при переднеголовном предлежании. Первая точка фиксации — область переносицы; сгибание головки.

Рис. 52-3. Разгибание головки при переднеголовном предлежании.
Проводная точка при переднеголовном предлежании — большой родничок. При прорезывании головки возникают две точки фиксации: область надпереносья и затылочный бугор. Через вульварное кольцо прорезывается окружность,
соответствующая прямому размеру головки плода. |
|
|
|
|
|
|
|
|
|
|
||||
Таблица 52-1. Механизм родов при разгибательных предлежаниях |
|
|
|
|
|
|
|
|||||||
Критерии |
|
Переднеголовное |
|
|
Лобное |
|
|
|
|
Лицевое |
||||
|
|
|
|
|
|
|
|
|
||||||
1-й момент |
Умеренное разгибание головки |
|
Сильное разгибание головки |
|
|
|
Максимальное |
разгибание |
||||||
|
|
|
|
|
|
|
|
|
|
|
|
головки |
|
|
|
|
|
|
|
|
|
||||||||
2-й момент |
Внутренний поворот головки при |
Внутренний |
поворот |
головки при |
Внутренний |
поворот |
||||||||
|
переходе из широкой части таза в |
переходе из |
широкой |
части |
таза |
в |
головки |
с образованием |
||||||
|
узкую с образованием заднего вида |
узкую |
|
|
|
|
|
заднего вида |
|
|||||
|
|
|
|
|
|
|
|
|
|
|||||
3-й момент |
Сгибание головки |
|
|
Сгибание головки |
|
|
|
|
Сгибание головки |
|||||
|
|
|
|
|
|
|
|
|
|
|
|
|||
4-й момент |
Разгибание головки |
|
|
Разгибание головки |
|
|
|
|
|
|
|
|||
|
|
|
|
|
|
|
|
|
|
|
||||
5-й момент |
Внутренний |
поворот |
плечиков |
и |
Внутренний |
поворот |
плечиков |
и |
Внутренний |
поворот |
||||
|
наружный поворот головки |
|
наружный поворот головки |
|
|
|
плечиков |
и |
наружный |
|||||
|
|
|
|
|
|
|
|
|
|
|
|
поворот головки |
||
|
|
|
|
|
|
|
|
|
|
|
|
|||
Проводная |
Большой родничок |
|
|
Лоб |
|
|
|
|
|
Подбородок |
|
|||
точка |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||||
Точка фиксации |
Переносица — нижний внутренний |
Верхняя |
челюсть — |
|
нижний |
Подъязычная |
кость — |
|||||||
|
край |
лонного |
сочленения; |
внутренний край лонного сочленения, |
нижний |
внутренний край |
||||||||
|
затылочный |
бугор — |
верхушка |
затылочный |
бугор — |
верхушка |
лонного сочленения |
|||||||
|
копчика |
|
|
|
|
копчика |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||||
Размер, |
Прямой — 12 см |
|
|
Верхняя |
челюсть®затылочный |
Вертикальный — 9,5 см |
||||||||
которым |
|
|
|
|
|
бугор — 12,5–13 см |
|
|
|
|
|
|
|
|
рождается |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
головка |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||
Родовая |
В области большого родничка |
|
В области лба |
|
|
|
|
|
В области подбородка |
|||||
опухоль |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||
Форма головы |
Башенная |
|
|
|
Треугольная |
|
|
|
|
|
Нестандартная |
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
МЕХАНИЗМ РОДОВ ПРИ ЛОБНОМ ПРЕДЛЕЖАНИИ
Механизм родов при лобном предлежании состоит из следующих этапов. В первый момент во входе в таз происходит разгибание головки, расположенной лобным швом в поперечном или слегка косом размере. Во второй момент родов, опустившись на дно таза, головка поворачивается личиком кпереди, затылком кзади (задний вид). При врезывании из половой щели показываются лоб, корень носа и часть темени (рис. 52-4). Далее последовательно возникают две точки
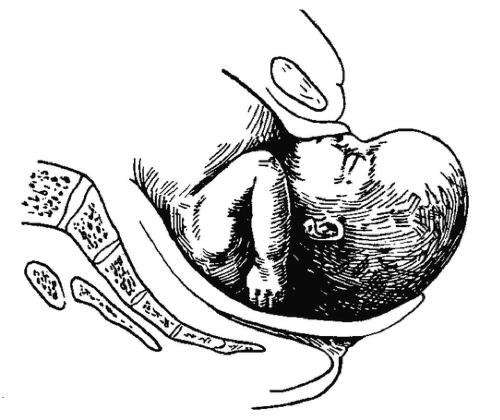
фиксации: вначале под лобковой дугой областью верхней челюсти, головка слегка сгибается, происходит рождение затылка (третий момент механизма родов), затем область затылка фиксируется над промежностью, происходит лёгкое разгибание головки и рождение нижней части лица и подбородка (четвёртый момент механизма родов). Внутренний поворот плечиков и наружный поворот головки (пятый момент механизма родов) происходят так же, как и при затылочном предлежании.
Рис. 52-4. Врезывание головки при лобном предлежании.
Проводная точка при лобном предлежании — лоб; при прорезывании головки возникают две точки фиксации: верхняя челюсть и затылочный бугор. Головка при лобном предлежании проходит плоскости таза большим косым размером и рождается окружностью, которая проходит через верхнюю челюсть и теменные бугры. Родовая опухоль образуется на лбу.
МЕХАНИЗМ РОДОВ ПРИ ЛИЦЕВОМ ПРЕДЛЕЖАНИИ
Механизм родов при лицевом предлежании включает следующие моменты. Во входе в таз происходит разгибание головки (первый момент механизма родов). Лицевая линия (идущая от лобного шва по спинке носа к подбородку) стоит во входе в таз в поперечном или слегка косом размере. Опускаясь в полость таза (второй момент механизма родов), головка совершает внутренний поворот, на тазовом дне происходит поворот головки подбородком кпереди (третий момент механизма родов, рис. 52-5). Из половой щели первым показывается отёчный рот с синюшными толстыми губами. Под лобком фиксируется область подъязычной кости (рис. 52-6), при сильном растяжении промежности прорезывается лоб, темя и затылок (четвёртый момент механизма родов); т.е. головка совершает сгибание. Окружность, которой прорезывается головка, соответствует вертикальному размеру (от макушки до подъязычной кости). Внутренний поворот плечиков и наружный поворот головки (пятый момент механизма родов) происходят так же, как и при затылочном предлежании. Отмечают сильную отёчность щеки (больше на одной стороне), носа, губ, иногда кровоподтёки (рис. 52-7). Новорождённый в первые дни лежит с разогнутой головкой.
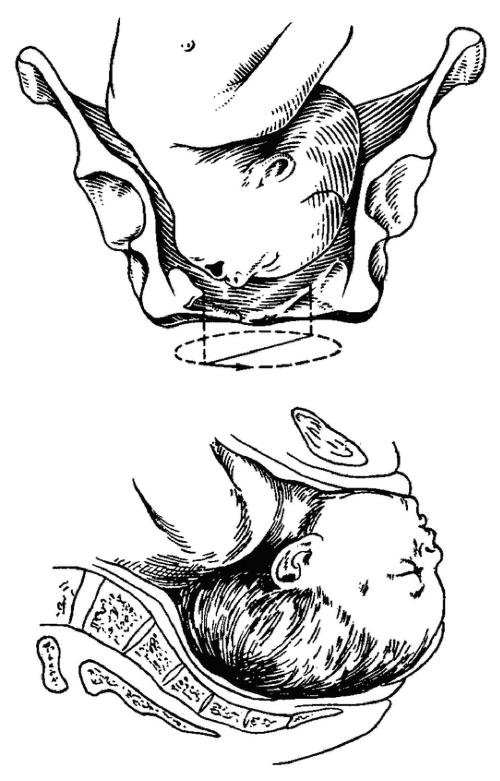
Рис. 52-5. Лицевое предлежание, внутренний поворот головки подбородком кпереди (происходит на тазовом дне).
Рис. 52-6. Лицевое предлежание, врезывание личика.
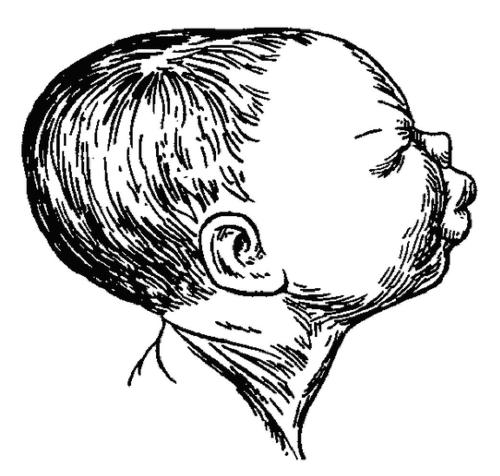
Рис. 52-7. Конфигурация головки при лицевом предлежании.
ТАКТИКА ВЕДЕНИЯ РОДОВ
Течение родов при переднеголовном предлежании имеет следующие особенности: второй период затягивается, что влечёт за собой опасность гипоксии и травмы плода; прорезывание головки происходит окружностью, соответствующей прямому размеру головки, что часто приводит к чрезмерному растяжению и разрыву промежности.
При переднеголовном предлежании плода возможно выжидательное ведение родов, но данное состояние считают относительным показанием для операции КС. При обнаружении признаков ухудшения оксигенации плода осуществляют лечение гипоксии, а при наличии условий и показаний для родоразрешения накладывают акушерские щипцы (данную операцию выполняет высококвалифицированный врач). При тракциях необходимо строго следовать механизму родов.
При лобном предлежании роды протекают длительно, очень часто возникают травмы у матери (мочеполовые свищи, разрыв промежности, разрыв матки) и плода (внутричерепная травма). Ввиду опасности указанных осложнений лобное предлежание — абсолютное показание для оперативного родоразрешения (КС). При внутриутробной гибели плода производят плодоразрушающую операцию (краниотомия).
При лицевом предлежании средняя продолжительность родов в полтора раза больше, чем при затылочном; частота случаев несвоевременного излития вод повышена в 2 раза. В связи с этим высок риск родовых травм и гипоксии плода, мертворождений, хориоамнионитов.
Роды при переднем виде лицевого предлежания невозможны, так как резко разогнутая головка не может пройти через таз. Роды при переднем виде лицевого предлежания обычно ведут консервативно; в 90–95% случаев роды проходят самостоятельно. В начале родов роженицу следует уложить на тот бок, к которому обращён подбородок плода. При переднем виде лицевого предлежания, если головка не фиксирована во входе в таз, производят КС; если головка опустилась в полость таза и плод погиб, показана плодоразрушающая операция (краниотомия).
52.2. РОДЫ ПРИ АСИНКЛИТИЧЕСКИХ ВСТАВЛЕНИЯХ ГОЛОВКИ ПЛОДА
Асинклитизмом называют аномалию положения головки во входе или в полости малого таза, при которой стреловидный шов отклонён от срединной линии таза кпереди или кзади (к лону или к крестцу). В этом случае одна из теменных костей находится ниже другой (внеосевое вставление головки).
Слабо выраженный асинклитизм не оказывает отрицательного влияния на течение родов, даже благоприятствует прохождению головки через плоскость входа в таз. Однако возможны случаи, при которых асинклитизм выражен настолько резко, что затрудняет или препятствует продвижению головки. Резко выраженные варианты внеосевого вставления головки называют патологическим асинклитизмом.
КОД ПО МКБ-10
O32.8 Другие формы неправильного предлежания плода, требующие предоставления медицинской помощи матери.
ЭПИДЕМИОЛОГИЯ
Патологический асинклитизм (чаще передний) возникает с частотой 0,1–0,3% всех родов.
КЛАССИФИКАЦИЯ
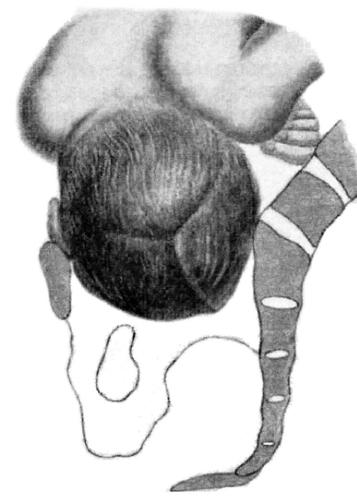
Различают передний асинклитизм (переднетеменное вставление головки, когда стреловидный шов приближен к мысу, рис. 52-8) и задний асинклитизм (заднетемен-ное вставление головки, когда стреловидный шов приближен к лону,
рис. 52-9).
Рис. 52-8. Патологический передний асинклитизм при плоскорахитическом тазе (асинклитизм Негеле).
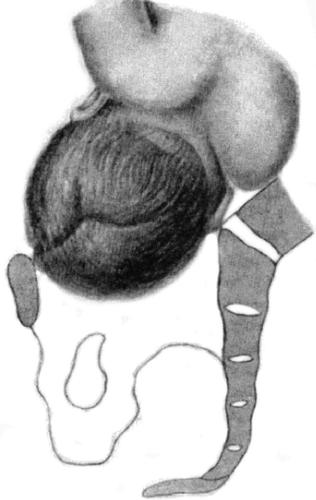
Рис. 52-9. Патологический задний асинклитизм при плоскорахитическом тазе (асинклитизм Литцманна).
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причины внеосевого вставления головки в таз разнообразны. К ним относят следующие ситуации:
·снижение тонуса мышц брюшной стенки, не препятствующей отклоняющемуся вперёд дну матки, в результате чего происходит переднетеменное вставление; ·расслабление нижнего сегмента матки, не оказывающего противодействия отклоняющейся вперёд головке, вследствие чего происходит заднетеменное вставление;
·сужение, уплощение или большой угол наклона таза роженицы. Даже при правильном положении матки и находящегося в ней плода возможно возникновение условий, благоприятных для образования как переднетеменного внеосевого вставления головки (при значительном уменьшении угла наклона таза), так и для заднетеменного внеосевого вставления головки (при значительном увеличении угла наклона таза); ·состояние плода. Раздражение центра, расположенного в шейном отделе спинного мозга плода, вызывает так
называемый «шейный рефлекс Магнуса», который проявляется вращением головки по сагиттальной оси, боковым сгибанием головки. В зависимости от того, к какому плечу склонится головка, возникает заднетеменное или переднетеменное вставление головки.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Распознать патологический асинклитизм путём наружного исследования очень трудно. Решающее значение имеет влагалищное исследование, при котором можно прощупать стреловидный шов, установить его приближение к мысу (при переднем асинклитизме) или к лону (при заднем асинклитизме). В случае резко выраженного асинклитизма под лоном (передний асинклитизм) или ниже мыса (задний асинклитизм) определяют ушко или щёчку плода (ушное или щёчное предлежание).
ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА
·Первый период срочных родов. Простой плоский таз, I степень сужения. Передний асинклитизм (лёгкая степень). ·Первый период срочных родов. Первичная слабость родовой деятельности. Плоскорахитический таз, I степень сужения. Асинклитическое вставление головки, задний вид (асинклитизм Литцманна).
МЕХАНИЗМ РОДОВ
При переднем асинклитизме через родовой канал первой проходит передняя теменная кость, заднюю некоторое время задерживает мыс. После того как передняя теменная кость преодолевает сопротивление лона и опускается в широкую часть полости малого таза, задняя теменная кость попадает в углубление, образованное крестцовой впадиной. При заднем асинклитизме через вход в таз, преодолевая сопротивление мыса, первой проходит задняя теменная кость. Опустившись в широкую часть полости малого таза, кость выполняет крестцовую впадину, однако опускание в таз нависающей над лоном передней теменной кости затруднено.
Если асинклитизм выражен нерезко, то при наличии хорошей родовой деятельности, незначительном сужении таза и небольшой головке плода происходит преодоление сопротивления таза благодаря конфигурации головки и
некоторому растяжению сочленений таза. В противном случае роды затягиваются и принимают выраженный патологический характер. Ещё опаснее роды при резко выраженном асинклитизме.
Течение родов зависит от причин, вызвавших асинклитическое вставление головки, и от степени выраженности асимметрии. Слабо или умеренно выраженный асинклитизм способствует прохождению головки через вход в таз. В дальнейшем происходит самостоятельное корректирование асинклитизма. Обычно роды принимают осложнённое течение при резко выраженном (патологическом) асинклитизме, когда стреловидный шов вплотную подходит под мыс или лоно или поднимается выше. В таких случаях самой низкорасположенной частью головки становится щёчка и часть ушка плода. Заднетеменное вставление — значительно более тяжёлое осложнение родов, чем переднетеменное. Головка плода резко конфигурирует, уплощается за счёт уменьшения поперечного размера, скашивается в сторону, большая родовая опухоль переходит с теменной кости на щёчку и др.
Таким образом, роды при сильных и средних степенях асинклитизма протекают так же, как и роды при узком тазе, притом тем тяжелее, чем резче выражены как асинклитизм, так и вызвавшие его причины. В родах возможны те же осложнения, что и при узком преимущественно плоском тазе роженицы.
ТАКТИКА ВЕДЕНИЯ РОДОВ
Роды при слабо выраженном асинклитизме (особенно переднем) следует начать вести выжидательно, так как в большинстве случаев происходит самопроизвольное исправление положения головки плода.
Недопустимо длительное стояние головки (более 1 ч) в плоскости входа в таз, появление признаков клинически узкого таза. В этом случае, а также при диаг-ностике резко выраженного асинклитизма, роды следует закончить операцией экстренного КС. Если плод мёртв, то в интересах здоровья и жизни матери следует произвести краниотомию.
ПРОГНОЗ
Прогноз при патологическом асинклитизме сомнителен как для матери, так и для плода и зависит главным образом от своевременного распознавания и своевременного родоразрешения путём операции КС.
52.3. РОДЫ ПРИ ТАЗОВЫХ ПРЕДЛЕЖАНИЯХ
Предлежание, при котором над входом в малый таз находятся ягодицы или ножки плода, называют тазовым.
КОД ПО МКБ-10
O32.1 Ягодичное предлежание плода, требующее предоставления медицинской помощи матери.
ЭПИДЕМИОЛОГИЯ
Частота возникновения тазовых предлежаний варьирует в пределах 2,7–5,4%.
КЛАССИФИКАЦИЯ
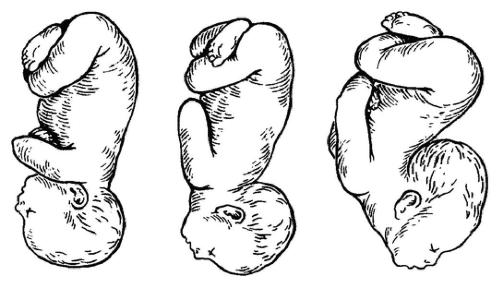
Различают чистое ягодичное предлежание (рис. 52-10), смешанное ягодичное предлежание (рис. 52-11), а также ножные предлежания (полное и неполное). В редких случаях возникает разновидность ножного предлежания — коленное предлежание.
Наиболее часто встречается чисто ягодичное предлежание (63,2–68%), реже — смешанное ягодичное (20,6–23,4%) и ножное (11,4–13,4%). Нередко в родах происходит переход одного типа тазового предлежания в другой. Полное и неполное тазовое может перейти в полное ножное в трети случаев, что ухудшает прогноз и служит показанием для КС.
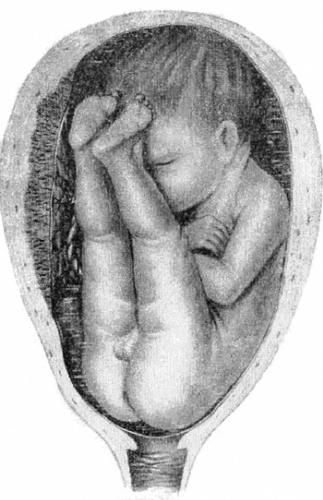
Рис. 52-10. Неполное (чистое) ягодичное предлежание.
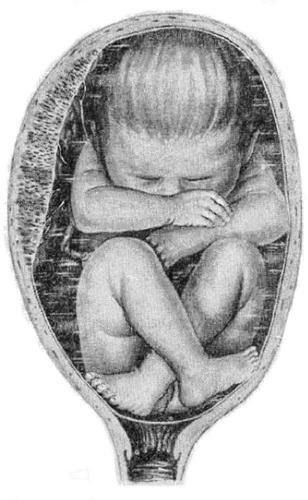
Рис. 52-11. Смешанное (ягодично-ножное, полное) ягодичное предлежание: предлежат ягодицы и обе ножки.
Чистое ягодичное предлежание чаще отмечают у первородящих, смешанное ягодичное и ножное — у повторнородящих женщин. Тазовое предлежание у повторнородящих возникает примерно в 2 раза чаще, чем у первородящих.
ЭТИОЛОГИЯ
Возникновению тазовых предлежаний способствуют следующие факторы: ·Органические причины:
Gсужение таза, аномальная форма таза; Gпороки развития матки;
Gчрезмерная или ограниченная подвижность плода при многоводии, маловодии, многоплодии; Gмиоматозные узлы в нижнем сегменте матки, опухоли придатков матки;
Gпредлежание плаценты;
Gпороки развития плода (анэнцефалия, гидроцефалия).
·Функциональные причины — дискоординация родовой деятельности, приводящая к перераспределению тонуса миометрия между дном, телом и нижним сегментом матки. Крупная плотная часть плода (головка) отталкивается от входа в таз и плод переворачивается.
Наиболее частые причины тазового предлежания — недоношенность (20,6%), многоплодие (13,1%), большое число родов в анамнезе (4,1%) и узкий таз (1,5%). Заслуживает внимания теория «привычного тазового предлежания», частота которого, по данным ряда авторов, составляет 10–22%.
Значительную частоту тазовых предлежаний при преждевременных родах объясняют несоразмерностью величины плода и ёмкостью полости матки. По мере увеличения массы тела плода частота тазовых предлежаний снижается. Предполагают, что предлежание зависит также от зрелости вестибулярного аппарата плода.
У многорожавших женщин часто возникает дряблость передней брюшной стенки и неполноценность мускулатуры матки, обусловленная нейротрофическими и структурно-анатомическими изменениями в матке.
КЛИНИЧЕСКАЯ КАРТИНА
Тазовые предлежания выявляют при наружном и влагалищном исследовании по следующим признакам. ·Высокое стояние дна матки, связанное с расположением тазового конца плода над входом в таз.
·При пальпации живота беременной определяют, что головка плода (округлое плотное баллотирующее образование) расположена в дне матки, а ягодицы (крупная, неправильной формы, не баллотирующая предлежащая часть) — над входом в таз.
·Сердцебиение плода выслушивают на уровне пупка или выше. ·Данные влагалищного исследования во время родов:
Gпри ягодичном предлежании предлежащая часть мягкая, можно прощупать щель между ягодицами, крестец, половые органы плода;
Gпри чистом ягодичном предлежании можно найти паховый сгиб;
Gпри смешанном ягодичном предлежании рядом с ягодицами прощупывают стопу, при пальпации крестца уточняют позицию и вид;
Gпри ножных предлежаниях, чтобы ошибочно не принять ножку за выпавшую ручку, следует помнить отличительные признаки конечностей плода:
–у ножки есть пяточная кость, пальцы ровные, короткие, большой палец не отставлен, его нельзя прижать к подошве в отличие от большого пальца ручки, легко прижимающегося к ладони;
–с ручкой можно «поздороваться»;
–колено отличают от локтя по подвижному надколеннику;
–стопа переходит в голень под прямым углом.
Gпо расположению подколенной ямки можно определить позицию плода. При первой позиции подколенная ямка обращена влево, при второй — вправо.
·При УЗИ легко выявляют тазовое предлежание.
Характер предлежания плода окончательно формируется к 34–36-й неделе беременности. Тазовое предлежание, диагностируемое до 28-й недели беременности, не требует лечения, достаточно динамического наблюдения. Поворот на голову происходит спонтанно до родов у 70% повторнобеременных с тазовым предлежанием и у 30% первобеременных женщин. Диагноз тазового предлежания следует установить до 32–34-й недели на основании данных наружного и внутреннего акушерского исследования.
ДИАГНОСТИКА
Из дополнительных методов исследования можно использовать ЭКГ плода, УЗИ. При ЭКГ желудочковой комплекс QRS плода обращён книзу (а не кверху, как при головном предлежании). Данные ЭКГ и кардиомониторирования позволяют также судить о состоянии плода и диагностировать патологию пуповины (обвитие, прижатие и др.).
Наиболее информативно проведение УЗИ, позволяющее определить не только предлежание и размеры плода, но и выраженные аномалии развития (анэнцефалия, гидроцефалия), локализацию плаценты. Очень важно установить вид тазового предлежания, проследить расположение нижних конечностей при ягодичном предлежании, определить, согнута головка или разогнута, каково расположение пуповины.
ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА
·Беременность 39–40 нед. Крупный плод. Чистое ягодичное предлежание.
·Первый период родов. Смешанное ягодичноножное предлежание плода. Первичная слабость родовой деятельности. ·Второй период родов. Чистое ягодичное предлежание плода.
ТЕЧЕНИЕ БЕРЕМЕННОСТИ И РОДОВ
При тазовом предлежании плода в 2–2,5 раза чаще, чем при головном, обнаруживают ВПР плода, происходят преждевременные роды. Значительное количество родов (35–40%) в тазовом предлежании наступают при сроке беременности менее 34 нед.
Роды при тазовом предлежании плода существенно разнятся с таковыми при головном предлежании. Основное отличие — высокая ПС, превышающая смертность детей при родах в головном предлежании в 4–5 раз. При родоразрешении через естественные родовые пути у первородящих женщин с тазовым предлежанием плода ПС повышена в 9 раз.
В первом периоде родов в 2–2,5 раза чаще, чем при головном предлежании, возникает преждевременное излитие ОВ, слабость родовой деятельности, выпадение пуповины, гипоксия плода. Во время родов в тазовом предлежании высока опасность выпадения пуповины, встречающегося в 3,5% случаев.
Врач, ведущий роды, должен помнить, что при тазовых предлежаниях плода возможны осложнения с неблагополучными последствиями как для плода (интранатальная гипоксия, черепномозговая травма с кровоизлиянием в мозг), так и для матери (затяжные роды, травмы родовых путей, послеродовые септические заболевания).
Период изгнания плода при тазовых предлежаниях может начаться при неполном открытии маточного зева, что объясняется меньшими размерами тазового конца плода (особенно при ножных предлежаниях) по сравнению с головкой. При прохождении плечевого пояса плода и головки через родовой канал при неполном раскрытии могут возникнуть разрывы или спастическое сокращение шейки матки, задерживающее рождение головки. Нередко происходит запрокидывание ручек, требующее определённых врачебных манипуляций (выведение запрокинутых ручек).
При прохождении головки по родовому каналу наиболее ответственный момент — прижатие пуповины к стенкам малого таза. При задержке рождения головки высок риск асфиксии и смерти плода.
В настоящее время убедительно показано, что ПС при тазовом предлежании существенно возрастает при родах крупным или маловесным плодом.
Развитие слабости родовой деятельности при тазовом предлежании — неблагоприятный для плода прогностический признак. Использование для стимуляции родовой деятельности окситоцина или ПГ опасно, так как может спровоцировать развитие дополнительных осложнений (нарушение маточноплацентарного кровообращения). Наиболее опасное осложнение при извлечении плода — чрезмерное разгибание головки, вследствие чего возникают кровоизлияния в мозжечок, субдуральные гематомы, травмы шейного отдела спинного мозга и разрывы мозжечкового намёта. Вмешательства при тазовом предлежании (экстракция, классическое ручное пособие, пособия при чистом ягодичном предлежании) у некоторых рожениц невозможно выполнить без травмы шейного отдела позвоночника плода, что резко снижает ценность использования указанных пособий.
МЕХАНИЗМ РОДОВ ПРИ ТАЗОВЫХ ПРЕДЛЕЖАНИЯХ
Первый момент — внутренний поворот ягодиц. Он начинается при переходе ягодиц из широкой части полости таза в узкую и происходит таким образом, что в выходе таза поперечный размер ягодиц стоит в прямом размере таза, передняя ягодица подходит под лонную дугу, а задняя установлена над копчиком. При этом туловище плода совершает незначительное боковое сгибание выпуклостью вниз в соответствии с изгибом оси таза.
Второй момент — боковое сгибание поясничной части позвоночника плода. Дальнейшее поступательное движение плода приводит к большему боковому сгибанию позвоночника плода. При этом задняя ягодица выкатывается над
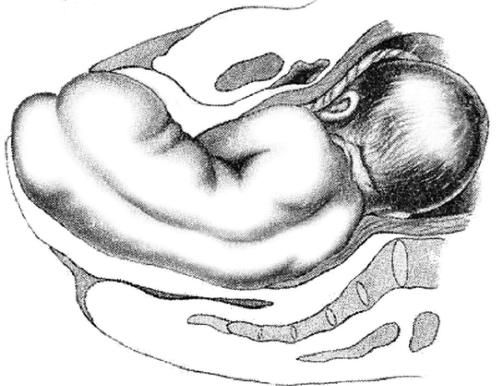
промежностью и вслед за ней из-под лонного сочленения окончательно выходит передняя ягодица (рис. 52-12). В это время плечики вступают своим поперечным размером в тот из косых размеров входа в таз, через который прошли и ягодицы. Туловище при этом поворачивается несколько кпереди.
Рис. 52-12. Ягодичное предлежание, прорезывание ягодиц.
Третий момент — внутренний поворот плечиков и связанный с этим наружный поворот туловища. Этот поворот завершается установлением плечиков в прямом размере выхода. При этом переднее плечико плода подходит под лонную дугу, а заднее устанавливается впереди копчика над промежностью.
Четвёртый момент — боковое сгибание шейногрудной части позвоночника. В этот момент происходит рождение плечевого пояса и ручек.
Пятый момент — внутренний поворот головки. Головка вступает малым косым размером в косой размер входа в таз, противоположный тому, в котором проходили плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате которого стреловидный шов оказывается в прямом размере выхода, а подзатылочная ямка — под лонным сочленением.
Шестой момент — сгибание головки и её прорезывание: над промежностью последовательно выкатываются подбородок, рот, нос, лоб и темя плода.
Прорезывается головка малым косым размером, как и при затылочном предлежании. Реже происходит прорезывание головки подзатылочно-лобным размером, что приводит к сильному растяжению и разрыву промежности.
Механизм родов при ножных предлежаниях отличается тем, что первыми из половой щели вместо ягодиц показываются ножки (при полном ножном предлежании) или ножка (при неполном ножном предлежании). В последнем случае разогнутой (предлежащей) ножкой бывает, как правило, передняя.
Родовая опухоль при ягодичных предлежаниях расположена на ягодицах (при первой позиции — на левой ягодице, при второй — на правой), при ножных — на ножках, которые от этого становятся отёчными и сине-багровыми. Часто родовая опухоль переходит с ягодиц на наружные половые органы плода, что выглядит как отёк мошонки или половых губ.
ТАКТИКА ВЕДЕНИЯ БЕРЕМЕННОСТИ
В женской консультации:
·После подтверждения тазового предлежания на сроке 32–37 нед беременности назначают комплекс гимнастических упражнений для исправления тазового предлежания на головное по методу Грищенко И.И., Шулешовой А.Е. или по Диканю И.Ф.
·Попытка наружного профилактического поворота плода на головку на сроке 37–38 нед под контролем УЗИ и с использованием b-адреномиметиков.
·Госпитализация на сроке 38–39 нед беременности. В стационаре:
·Производят дообследование беременной:
Gизучение акушерского анамнеза и экстрагенитальной патологии;
GУЗИ — предлежание, биометрия, степень разгибания головки;
Gрентгенопельвиметрия (компьютерная томографическая пельвиметрия, магнитно-резонансная пельвиметрия) по показаниям;
Gамниоскопия по показаниям;
Gоценка состояния плода (нестрессовый тест и др.); Gоценка готовности организма женщины к родам.
·Определяют прогноз родов и выбор акушерской тактики. В ходе обследования всех беременных разделяют на 3 группы по степени риска предстоящих родов для плода (Радзинский В.Е., 2006 г.):
GК группе I относят беременных высокой степени риска (предполагаемая масса плода более 3600 г, сужение таза, гипоксия плода, экстрагенитальные заболевания, влияющие на состояние плода и родовую деятельность, первородящие старше 30 лет и др.). Этим беременным, как правило, выполняют операцию КС в плановом порядке.
GВ группу II входят беременные, у которых возможно развитие осложнений в родах. Роды в данной группе должны проходить под обязательным интенсивным наблюдением (мониторный контроль) состояния родовой деятельности и сердцебиения плода. При возникновении осложнений производят операцию КС.
GК группе III относят беременных малой степени риска. Роды у них проводят с обычным наблюдением, хотя применение мониторного контроля также оправданно.
Максимальное количество полученных по шкале баллов — 26. При сумме баллов 16 и более возможны бережные роды через естественные родовые пути. КС показано, если хотя бы один из внутренних размеров таза оценивают в 0 баллов, головка чрезмерно разогнута, масса плода более 4000 г, выражена хроническая гипоксия плода, шейка матки незрелая.
Данную шкалу (с меньшей прогностической ценностью) можно использовать при отсутствии возможности проведения рентгенопельвиметрии. В этом случае необходимо проводить клиническую оценку таза. Максимум баллов — 14. При сумме баллов 9 и более возможны роды через естественные родовые пути.
Показания к выполнению планового КС у первородящих являются: ·возраст старше 30 лет; ·экстрагенитальные заболевания, требующие выключения потуг; ·выраженное нарушение жирового обмена; ·беременность после ЭКО; ·перенашивание беременности;
·пороки развития внутренних половых органов; ·сужение размеров таза; ·рубец на матке;
·предполагаемая масса плода менее 2000 г или более 3600 г. Частота КС при тазовом предлежании достигает 80% и более.
ВЕДЕНИЕ РОДОВ
Тактика ведения самопроизвольных родов: ·I период родов:
Gмониторный контроль состояния плода, сократительной деятельности матки; Gведение партограммы;
Gсвоевременное обезболивание и введение спазмолитических препаратов; Gсвоевременная диагностика осложнений, их коррекция и определение дальнейшей тактики. ·II период родов:
Gмониторный контроль;
Gвутривенное введение утеротонических средств для профилактики слабости потуг; Gвнутривенное введение спазмолитиков;
Gрассечение промежности;
Gручное пособие в зависимости от типа тазового предлежания.
После прорезывания ягодиц приступают к оказанию ручного акушерского пособия по Цовьянову. Метод применяют при родах в чистом ягодичном предлежании. В основе пособия по Цовьянову лежит сохранение нормального членорасположения плода, что предупреждает развитие таких серьёзных осложнений, как запрокидывание ручек и разгибание головки. Нормальное членорасположение достигают тем, что ножки при рождении плода прижимают к туловищу, не давая тем самым им родиться раньше времени. Кроме того, ножки плода прижимают к груди скрещённые ручки, что предупреждает их запрокидывание. Поскольку на уровне грудной клетки объём туловища вместе со скрещенными ручками и ножками больше, чем объём головки, последняя рождается без затруднений.
При прорезывании ягодиц их захватывают обеими руками так, чтобы большие пальцы легли на прижатые к животу бёдра плода, а остальные пальцы — на поверхности крестца. Благодаря такому расположению рук удобно способствовать физиологическому течению механизма родов — движению рождающегося туловища вверх, по оси родового канала (рис. 52-13, а).
По мере рождения туловища плода врач, держа руки у вульварного кольца, придерживает корпус плода, осторожно прижимая большими пальцами вытянутые ножки к животу, а остальные пальцы перемещая по спинке. Следует стремиться к тому, чтобы ножки плода не выпали раньше, чем родится плечевой пояс (рис. 52-13, б).
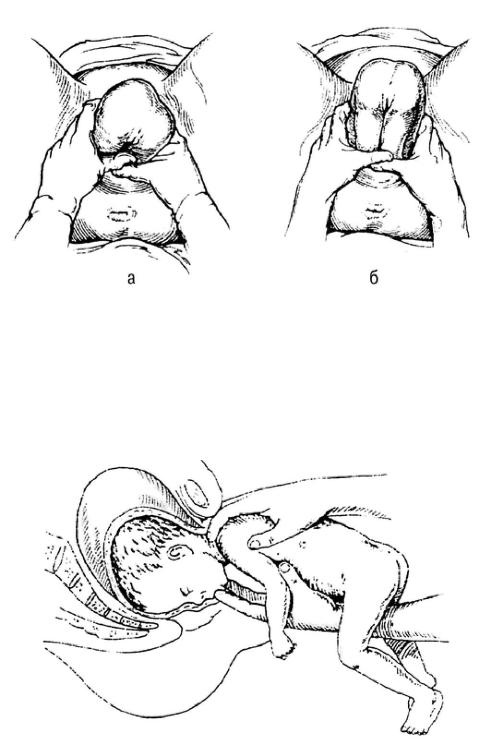
Рис. 52-13. Ручное пособие по Цовьянову при чистом ягодичном предлежании.
а — захватывание туловища плода; б — по мере рождения туловище пропускают между руками.
Следующая после прорезывания ягодиц потуга обычно приводит к быстрому рождению плода до пупочного кольца, а затем и до нижних углов лопаток. В это время поперечник плода переходит в один из косых размеров, а к моменту рождения плечевого пояса — в прямой размер выхода. Ягодицы плода необходимо направлять в этот момент несколько на себя, чтобы облегчить рождение передней ручки. В момент рождения задней ручки плод приподнимают. Одновременно с рождением задней ручки выпадают ножки плода, из половой щели прорезывается подбородок. Для последующего рождения головки по методу Цовьянова туловище плода приподнимают вверх и постепенно укладывают на живот роженицы.
Рождение головки по Брахту напоминает метод Цовьянова. Дополнительно ассистент производит умеренное давление на головку плода, чтобы исключить её разгибание.
При затруднённом рождении головка плода может быть выведена по методу Морисо–Левре (рис. 52-14).
Рис. 52-14. Рождение головки по методу Морисо-Левре.
При смешанном ягодичном предлежании ручное пособие оказывают с момента появления из половой щели нижних углов лопаток. Далее выполняют классическое ручное пособие при тазовых предлежаниях (освобождение плечевого пояса и освобождение последующей головки плода).
При ножных предлежаниях ножки не расширяют родовые пути настолько, чтобы по ним беспрепятственно прошли плечевой пояс и головка плода, поэтому высок риск возникновения таких осложнений, как запрокидывание ручек, разгибание головки и ущемление плода в маточном зеве. Единственный способ предотвращения этих осложнений — достижение полного открытия шейки матки к моменту изгнания плечевого пояса и головки. Для этого необходимо задержать рождение ножек до полного открытия шейки матки. С этой целью применяют метод, предложенный Цовьяновым.
Пособие выполняют следующим способом: стерильной салфеткой покрывают наружные половые органы роженицы и ладонной поверхностью правой руки противодействуют преждевременному выпадению ножек из влагалища. В результате плод во влагалище «садится на корточки» и ножное предлежание переходит в смешанное ягодичное предлежание. Происходит сильное раздражение тазового сплетения, в результате чего усиливаются схватки и потуги
(рис. 52-15).
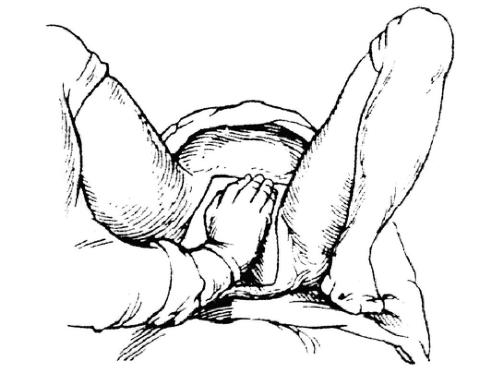
Рис. 52-15. Ручное пособие по методу Цовьянова при ножных предлежаниях.
После полного раскрытия маточного зева прекращают оказание ручного пособия, роды ведут как при чистом ягодичном предлежании.
Классическое ручное пособие при тазовых предлежаниях (освобождение плечевого пояса и последующей головки) оказывают после рождения туловища до нижних углов лопаток при нарушении физиологического членорасположения плода. Операцию экстракции плода за тазовый конец при наличии условий целесообразно заменить абдоминальным родоразрешением из-за высокого риска травмы матери и плода.
52.4. РОДЫ ПРИ ВЫСОКОМ ПРЯМОМ И НИЗКОМ ПОПЕРЕЧНОМ СТОЯНИИ СТРЕЛОВИДНОГО ШВА
Патологическими положениями стреловидного шва считают высокое прямое и низкое поперечное его стояние. Эти ситуации неблагоприятны, потому что из-за неоптимальных соотношений размеров головки и таза продвижение по родовому каналу в большинстве случаев невозможно без применения тех или иных акушерских операций.
КОД ПО МКБ-10
O32.4 Высокое стояние головки к концу беременности, требующее предоставления медицинской помощи матери. O64.0 Затрудненные роды вследствие неполного поворота головки плода.
ЭПИДЕМИОЛОГИЯ
Частота высокого прямого стояния стреловидного шва, по данным различных авторов, составляет 0,2–1,2%. Разница в данных, по-видимому, вызвана тем, что высокое прямое стояние головки нередко остаётся нераспознанным. Низкое поперечное стояние стреловидного шва происходит в 1,5% всех родов.
КЛАССИФИКАЦИЯ
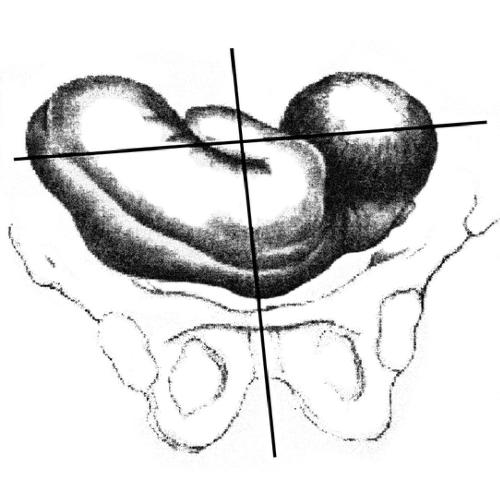
Различают высокое (во входе) прямое и низкое (в выходе) поперечное стояние стреловидного шва. Если плод в начале родов спинкой обращён прямо кпереди или кзади, а головка стоит стреловидным швом над прямым размером входа, говорят о высоком прямом стоянии стреловидного шва (головки), которое в дальнейшем (после излития ОВ) может перейти в высокое прямое вставление стреловидного шва (головки).
В зависимости от того, куда обращён малый родничок (кпереди — к лону или кзади — к мысу), различают передний и задний вид высокого прямого стояния стреловидного шва — positio occipitalis pubica et sacralis (рис. 52-16). Передний и задний виды высокого прямого стояния стреловидного шва встречаются одинаково часто.
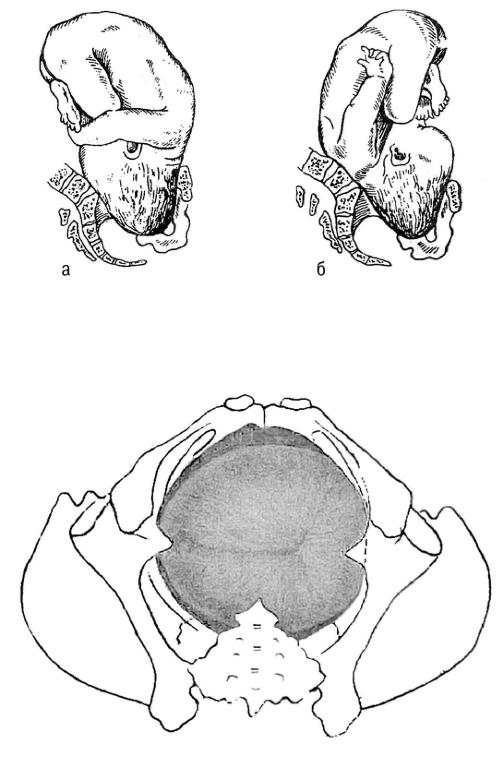
Рис. 52-16. Высокое прямое стояние головки. а — передний вид; б — задний вид.
Низким поперечным стоянием стреловидного шва называют патологию родов, характеризующуюся стоянием головки стреловидным швом в поперечном размере выхода. Сюда же относят те случаи, когда головка стоит стреловидным швом в поперечном размере узкой части полости малого таза длительное время (свыше 2 ч), несмотря на хорошую родовую деятельность (рис. 52-17). Для обозначения такого состояния используют термин «срединное (глубокое) поперечное стояние стреловидного шва».
Рис. 52-17. Низкое поперечное стояние стреловидного шва.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Причины высокого прямого стояния головки довольно разнообразны. К ним можно отнести нарушение соотношения размеров головки и таза (узкий таз, широкий таз), недоношенность плода (малые размеры головки), изменения формы таза (круглая форма входа при поперечном его сужении), изменение формы головки плода (широкий плоский череп), случайное прямое стояние стреловидного шва над входом в момент излития ОВ. Следующие друг за другом схватки и потуги могут способствовать фиксации головки во входе в таз. Одна из причин возникновения высокого прямого стояния головки — функциональная недостаточность матки, особенно нижнего сегмента, либо расслабленная брюшная стенка.
Факторы, способствующие возникновению низкого поперечного стояния стреловидного шва: ·сужение таза (плоский таз, общесуженный плоский таз с умеренным сужением поперечника выхода); ·обширность таза (широкий таз); ·переднеголовное предлежание;
·малые размеры головки плода (недоношенность, беременность двойней);
·недостаточная упругость тканей матери (тазового дна) и плода (связок позвоночника), особенно у мёртвого плода (отсутствие напряжения позвоночника, пружинящего действия, способствующего физиологическому механизму родов); ·выпадение рядом с небольшой головкой ручки плода и пр.
Особое значение имеет несостоятельность мышц тазового дна. Если по какойлибо причине функция мышц тазового дна нарушена (механическое повреждение, прекращение иннервации, поражение ЦНС и т.п.), внутреннего поворота головки не происходит.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Высокое прямое стояние стреловидного шва диагностируют, когда при высоко стоящей головке схватки чрезмерно сильны и болезненны, головка необычно узка (поперечник 9–10 см) и нависает над лоном (положительный признак Вастена).
Окончательный диагноз ставят путём влагалищного исследования. При этом обнаруживают стояние стреловидного шва в прямом размере входа с расположением родничков у мыса и у лонного сочленения. Резкая конфигурация головки и наличие большой родовой опухоли нередко затрудняют диагностику. Вопрос о том, есть ли высокое прямое стояние или высокое прямое вставление головки, решают по тому, можно или нет после излития ОВ оттолкнуть головку вверх.
Диагноз низкого поперечного стояния стреловидного шва ставят в тех случаях, когда на фоне хорошей родовой деятельности и нахождения головки в узкой части или выходе малого таза, роды не продвигаются. Подтверждение диагноза — при влагалищном исследовании обнаруживают головку, находящуюся большим сегментом в выходе таза при стоянии стреловидного шва в поперечном размере. Обнаружение большого сегмента головки, длительно стоящей в узкой части полости таза, с поперечным стоянием стреловидного шва также говорит о низком поперечном стоянии головки.
Иногда низкое поперечное стояние стреловидного шва не распознают, несмотря на влагалищное исследование. Ошибка состоит в том, что за стреловидный шов принимают венечный или ламбдовидный шов, а за малый родничок — боковой. Во избежание таких ошибок при влагалищном исследовании следует пальпаторно проследить стреловидный шов до перехода в лобный шов. Обнаружение при этом с одной стороны большого родничка, а с другой — малого предотвратит возможную ошибку.
Примеры формулировки диагноза
·Первый период срочных родов. Поперечносуженный таз, I степень. Высокое прямое стояние стреловидного шва (передний вид).
·Беременность 35–36 нед. Второй период преждевременных родов. Низкое поперечное стояние стреловидного шва.
МЕХАНИЗМ РОДОВ
При переднем виде высокого прямого стояния стреловидного шва первый момент родов — сгибание головки, которое тем сильнее, чем короче истинная конъюгата. В течение всего времени сгибания головка, испытывающая сильное давление со стороны мыса и лона, резко конфигурирует: вытягивается долихоцефалически (в сторону затылка), становится сплющенной в прямом (лобнозатылочном) размере и расширенной в поперечном. Свод черепа уплощается, так как во время прохождения головки через таз сначала теменная часть с большим родничком, а затем и лоб в течение долгого времени прижаты к мысу и внутренней поверхности крестца. Если головка преодолела препятствие со стороны входа в таз, она простым поступательным движением, не совершая внутреннего поворота, опускается в широкую, а затем и узкую часть таза. Подойдя к выходу, головка, фиксируясь подзатылочной ямкой к нижнему краю симфиза, совершает второй момент механизма родов — разгибание, а затем и третий момент — наружный поворот. Второй и третий моменты происходят так же, как при родах в переднем виде затылочного предлежания.
При заднем виде высокого прямого стояния стреловидного шва роды заканчиваются самопроизвольно только при внутреннем повороте головки затылком кпереди.
ТЕЧЕНИЕ РОДОВ
При переходе стреловидного шва из прямого в поперечный или в один из косых размеров входа роды протекают так же, как и при обычном затылочном предлежании. При превращении высокого прямого стояния головки в высокое прямое вставление роды приобретают выраженный патологический характер и отличаются чрезмерно сильной родовой деятельностью, болезненностью и продолжительностью.
Возникает ряд серьёзных осложнений: раннее излитие окололодных вод, вторичная слабость родовых сил, инфицирование родовых путей (эндометрит в родах), образование мочеполовых и кишечнополовых свищей, разрыв нижнего сегмента матки и др. Плоду угрожает смерть от асфиксии или внутричерепной травмы.
Основное отличие механизма родов при низком поперечном стоянии стреловидного шва — не происходит внутреннего поворота головки. Течение родов вначале соответствует затылочному предлежанию. Роды принимают неправильное течение, когда головка приближается к выходу таза и устанавливается стреловидным швом поперёк него. Даже при обычном для доношенного плода объёме головки и нормальных размерах таза самопроизвольные роды в этом случае невозможны, если не произойдёт поворота головки и стреловидный шов не займёт в выходе продольного или косого положения.
Влагалищное исследование, выполняемое для выяснения причины задержки родов, обнаруживает головку, находящуюся большим сегментом в узкой части полости малого таза, стоящую стреловидным швом в поперечном размере.
Долгое стояние головки в узкой части и в выходе таза, равно как и необходимая для устранения этого нарушения продолжительная и сильная родовая деятельность чреваты осложнениями, требующими врачебного вмешательства. К их числу относится вторичная слабость родовых сил, затяжные роды, эндометрит в родах, ущемление и некроз мягких тканей родового канала, асфиксия и внутричерепная травма плода.
ТАКТИКА ВЕДЕНИЯ РОДОВ
В ряде случаев при высоком прямом стоянии стреловидного шва возможны самопроизвольные роды без совершения головкой внутреннего поворота. Это происходит, если поперечный размер таза сужен, прямые размеры нормальные
или увеличены, а головка обращена затылком кпереди (передний вид). При данной клинической ситуации таз следует тщательно измерить и максимально точно определить истинную конъюгату.
При суженных прямых размерах таза или высоком прямом стоянии стреловидного шва при заднем виде следует прибегнуть к КС во избежание разрыва матки и внутриутробной смерти плода.
Вести роды при низком поперечном стоянии стреловидного шва следует выжидательно, так как при хорошей родовой деятельности и нормальных размерах таза возможны самопроизвольные роды. При длительном стоянии головки в плоскости выхода (до 1 ч) и при показаниях со стороны плода (гипоксия) роды необходимо закончить путём наложения акушерских щипцов. Функция щипцов в данном случае атипична — не только влечение, но и вращение головки, поэтому такую операцию должен производить опытный акушер прямыми (русскими) щипцами без тазовой кривизны. Вращательное движение головка осуществляет самостоятельно в процессе извлечения. Задача оператора ограничивается приданием нужного направления внутреннему повороту головки. Наложение щипцов в данной акушерской ситуации крайне травматично как для плода, так и для матери.
Патологическое стояние стреловидного шва мёртвого плода — показание для краниотомии.
ПРОГНОЗ
Прогноз родов при высоком прямом и низком поперечном стоянии стреловидного шва неблагоприятный. Необходимо своевременно производить КС.
52.5. РОДЫ ПРИ НЕПРАВИЛЬНЫХ ПОЛОЖЕНИЯХ ПЛОДА
Неправильным положением плода называют клиническую ситуацию, когда ось плода пересекает ось матки.
КОД ПО МКБ-10
O32.8 Другие формы неправильного предлежания плода, требующие предоставления медицинской помощи матери.
ЭПИДЕМИОЛОГИЯ
Неправильное положение плода обнаруживают с частотой 1:200 родов (0,5–0,7%), причём у многорожавших в 10 раз чаще, чем у первородящих.
КЛАССИФИКАЦИЯ
К неправильным положениям плода относят поперечные и косые положения. Поперечным положением (situs transversus) называют клиническую ситуацию, при которой ось плода пересекает ось матки под прямым углом, а крупные части плода расположены выше гребней подвздошных костей (рис. 52-18).
Рис. 52-18. Поперечное положение плода. Первая позиция, передний вид.
Косым положением (situs obliquus) называют клиническую ситуацию, при которой ось плода пересекает ось матки под острым углом, а нижерасположенная крупная часть плода размещена в одной из подвздошных впадин большого таза (рис. 52-19). Косое положение считают переходным состоянием: во время родов оно превращается в продольное либо в поперечное.
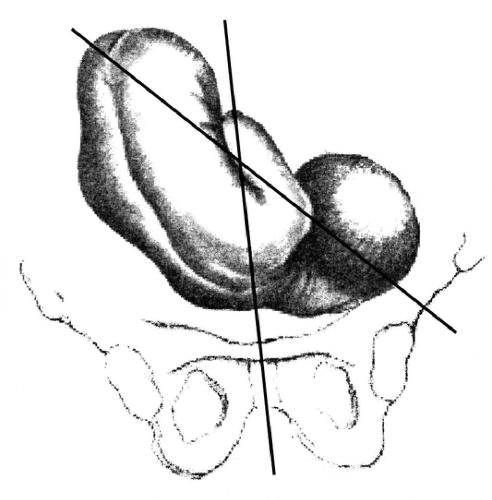
Рис. 52-19. Косое положение плода. Первая позиция, передний вид.
Позицию плода при неправильных положениях определяют по головке: если она расположена слева от срединной линии тела беременной — первая позиция, если справа — вторая. Вид, как и при продольном положении плода, определяют по спинке: если она обращена кпереди — передний вид, кзади — задний. Имеет значение расположение спинки плода по отношению ко дну матки и входу в малый таз.
ЭТИОЛОГИЯ
Причины возникновения поперечного или косого положения плода разнообразны. Сюда относят понижение тонуса матки и дряблость мускулатуры передней брюшной стенки. Другие причины неправильных положений плода: многоводие, при котором плод чрезмерно подвижен, многоплодие, двурогая матка, предлежание плаценты, опухоли матки и придатков, расположенные на уровне входа в таз или в его полости, узкий таз.
КЛИНИЧЕСКАЯ КАРТИНА
Поперечное и косое положение плода устанавливают, основываясь на данных осмотра беременной, пальпации живота, влагалищного исследования. При осмотре обращают внимание на необычную поперечнорастянутую форму живота. Матка имеет не удлинённоовальную, а шарообразную форму, так как растянута поперёк. При пальпации предлежащую часть плода определить не удаётся; головка прощупывается слева (рис. 52-20) или справа от срединной линии тела беременной. При многоплодии, многоводии, резком напряжении матки не всегда возможно определить положение и позицию плода.
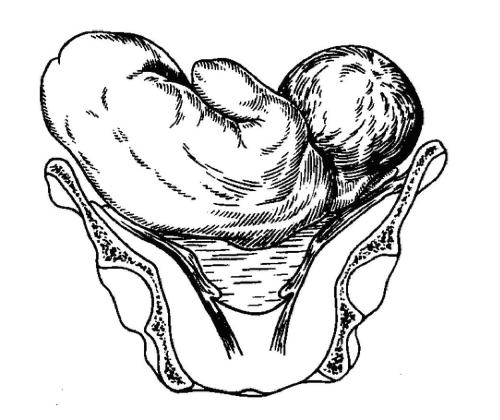
Рис. 52-20. Поперечное положение плода. I позиция, передний вид; период раскрытия, плодный пузырь цел.
ДИАГНОСТИКА
Окончательный диагноз ставят на основании УЗИ. Влагалищное исследование во время беременности и в первом периоде родов не даёт чётких результатов. Исследование следует производить очень осторожно, так как вскрытие плодных оболочек и излитие вод при неполном раскрытии маточного зева значительно ухудшает прогноз родов. При влагалищном исследовании после излития вод и раскрытия зева на 4 см и больше прощупывают бок плода (рёбра, межрёберные промежутки), лопатку, подмышечную впадину, иногда локти или кисть ручки. При выпадении из половой щели ручки диагноз поперечного положения не вызывает сомнений.
ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА
·Беременность 36 нед. Поперечное положение плода. I позиция, передний вид. ·Беременность 39–40 нед. Преждевременное излитие вод. Косое положение плода. ·Первый период срочных родов. Поперечное положение плода. II позиция, задний вид.
ТЕЧЕНИЕ БЕРЕМЕННОСТИ И РОДОВ
Беременность протекает без особенностей, но чаще происходят преждевременные роды. При отсутствии медицинской помощи роды сопровождаются рядом серьёзных и крайне опасных для жизни матери и плода осложнений (раннее излитие вод, выпадение мелких частей плода, возникновение запущенного поперечного положения плода, разрыв матки, смерть матери и плода). Раннее излитие вод происходит в результате чрезмерного напряжения нижнего полюса плодного яйца, что обусловлено отсутствием разделения ОВ на передние и задние. При раннем излитии вод роды протекают длительно. Стремительное излитие вод часто приводит к выпадению пуповины или ручки плода, потере подвижности плода (запущенное поперечное положние). Выпадение пуповины при поперечном положении плода может·привести к инфицированию, развитию хориоамнионита, гипоксии плода. Выпадение ручки повышает опасность восходящей инфекции во время родов.
Запущенное поперечное положение плода нередко сопровождается вколачиванием во вход таза плечика плода. Таким образом, большая часть плода находится в полости растянутого нижнего маточного сегмента и шейки матки. Плод совершенно неподвижен в матке; возникает очень опасная ситуация — запущенное поперечное положение плода (рис. 52-21).
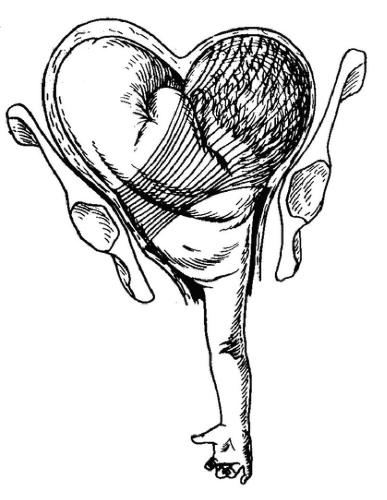
Рис. 52-21. Запущенное поперечное положение плода, выпадение правой ручки, перерастяжение матки, угрожающий разрыв матки.
При запущенном поперечном положении плода и продолжающейся родовой деятельности возможен разрыв матки. Смерть роженицы может наступить вследствие разлитого перитонита или сепсиса. Генерализованная инфекция возникает в результате длительного течения родов, обусловленного вторичной слабостью родовых сил, ранним излитием вод; плод погибает от гипоксии.
Крайне редко роды при поперечном положении плода заканчиваются самопроизвольно путём самоизворота (evolutio foetus spontanea), или рождения плода сдвоенным туловищем (рагtus соnduplicatio corporis). Подобный исход родов возможен как исключение при сильных схватках, глубоко недоношенном или мёртвом мацерированном плоде. Механизм самоизворота следующий: головка плода задерживается выше пограничной линии таза, в полость таза вколачивается одно плечико; шейка плода резко растягивается и из половой щели рождается плечико, за ним, соскальзывая мимо головки, туловище, таз и ножки плода и, наконец, головка. При родах сдвоенным туловищем первым рождается плечико, затем туловище и головка, вдавленная в живот, а далее таз плода и ножки.
ВЕДЕНИЕ БЕРЕМЕННОСТИ ПРИ НЕПРАВИЛЬНЫХ ПОЛОЖЕНИЯХ ПЛОДА
Ведение беременности имеет целью своевременное предупреждение и устранение тех осложнений, которые могут возникнуть при поперечном положении плода. При сроке беременности 35–36 нед положение плода становится стабильным, поэтому при диагнозе поперечного положения необходимо принять решение о дальнейшем ведении беременной и сообщить ей об этом. Беременную следует госпитализировать в родильный дом не позже 36–37 нед беременности; ей необходимо объяснить, что своевременная госпитализация способствует благоприятному исходу родов. В родильном доме беременную тщательно обследуют, проводят психопрофилактическую подготовку к родам; необходимо предупредить женщину, что о начале схваток или излитии вод нужно немедленно сообщить дежурному врачу (акушерке).
Операцию исправления поперечного положения плода наружными приёмами (наружный поворот на головку), ранее широко применявшуюся на 35–36-й нед беременности, в настоящее время применяют редко. Эффективность такой операции невысока, плод часто вновь занимает поперечное положение, так как причина патологии не устранена. В ряде случаев операция поворота приводит к тяжёлым осложнениям (отслойка плаценты, разрыв матки, гипоксия плода).
КОРРИГИРУЮЩАЯ ГИМНАСТИКА
При сроке беременности 29–34 нед следует назначить беременной комплекс специальных упражнений, способствующих повороту плода в головное предлежание. Корригирующие упражнения выполняют при отсутствии противопоказаний (рубец на матке, признаки прерывания беременности, миома, кровянистые выделения, декомпенсированные пороки сердца и др.) под непосредственным наблюдением врача женской консультации. Можно использовать схему, предложенную И.Ф. Диканем (беременная лёжа поворачивается попеременно на правый и левый бок, лежит после каждого поворота 10 мин; процедуру повторяют 2–3 раза, занятия проводят 3 раза в день). Ряд
авторов успешно применяют систему корригирующих упражнений, разработанную И.И. Грищенко и А.Е. Шулешовой. Система состоит из упражнений, обеспечивающих ритмичное сокращение мышц брюшного пресса и туловища в сочетании с ритмичным и глубоким дыханием.
При положительном результате занятия прекращают. Для закрепления создавшегося головного предлежания к бандажу прикрепляют продольные валики. Пояс с валиками беременная носит до полной стабилизации головного предлежания (головка прижата ко входу в малый таз).
В случае безуспешности занятий врач стационара решает вопрос о наружном повороте, если нет противопоказаний.
ВЕДЕНИЕ РОДОВ ПРИ НЕПРАВИЛЬНЫХ ПОЛОЖЕНИЯХ ПЛОДА
Роды при поперечном положении не могут завершиться самопроизвольно (самоповорот и самоизворот наблюдаются очень редко. При поперечном положении плода обоснованным методом родоразрешения нужно считать только брюшностеночное КС в плановом порядке.
При косом положении плода роженицу укладывают на бок, соответствующий нахождению крупной части в подвздошной области. При опускании тазовый конец плода нередко занимает продольное положение. Если положение роженицы «на боку» не исправляет косого положения плода, вопрос должен быть также решён в пользу КС.
Ведение родов естественным путём при поперечном положении и операция поворота плода на ножку допустимы только при глубоко недоношенном плоде либо при родах двойней, когда второй плод лежит в поперечном положении. Если роженица поступает в родильный дом с запущенным поперечным положением вне зависимости от состояния плода производят КС.
52.6. КЛИНИКА И ВЕДЕНИЕ РОДОВ ПРИ КРУПНОМ ПЛОДЕ
Плод считают крупным, если его масса превышает 4000 г, и гигантским, если масса превышает 5000 г. Термин «крупный плод» используют только в тех случаях, когда масса тела не зависит от различных врождённых новообразований и других заболеваний плода (эритробластоз, тератома, гидроцефалия и др.).
Как крупный, так и гигантский плод обычно развит пропорционально и отличается не только большим весом, но и длиной (до 70 см).
КОД ПО МКБ-10
O33.5 Крупные размеры плода, приводящие к диспропорции, требующей предоставления медицинской помощи матери.
ЭПИДЕМИОЛОГИЯ
Частота встречаемости крупных плодов, по данным литературы, подвержена значительным колебаниям. В середине XX в. крупные плоды встречались в 8,8% всех родов, а гигантские — 1:3000 родов. В последние десятилетия отмечена тенденция к увеличению массы тела новорождённых. Частота крупных плодов в настоящее время составляет 10% и более.
ЭТИОЛОГИЯ
Этиология чрезмерного развития плода изучена недостаточно. Существуют предположения о том, что у некоторых женщин каждая беременность продолжается дольше, чем обычно; чаще всего данное отклонение наблюдают у женщин, имеющих в анамнезе упоминание о позднем начале и большой длительности менструаций.
При обычной продолжительности беременности крупные дети рождаются вследствие эндокринных нарушений в организме матери. Известную роль играют также наследственные факторы, на что указывают исследования авторов, установивших, что крупные дети часто рождаются от высоких родителей крепкого телосложения.
В группу риска возможного рождения крупного плода беременных включают по следующим параметрам: ·многорожавшие женщины старше 30 лет; ·женщины, имевшие до родов массу тела более 70 кг и рост более 170 см; ·беременные с прибавкой в массе тела более 15 кг; ·больные СД; ·беременные с перенашиванием;
·предшествующим рождением крупного плода.
Основная причина развития крупного плода — неправильное питание матери. Большое число крупных детей рождается у многорожавших женщин, находящихся в состоянии предиабета, страдающих СД или ожирением. Известно, что при ожирении I степени крупный плод диагностируют у 28,5% женщин, при II степени — у 32,9%, при
III степени — у 35,5%.
Основной этиологический фактор формирования макросомии у плода при ожирении — избыточное и нерациональное питание беременной, нарушение белкового, липидного и углеводного обмена у плода, внутриутробное поражение печени и поджелудочной железы, развитие метаболического ацидоза и гипоксии плода с одновременной активацией компенсаторноприспособительных реакций в плаценте. Отягощающее обстоятельство — использование во время беременности лекарственных препаратов с анаболическим действием (гестагены, оротовая кислота, инозин, кортикостероиды, глюкоза и т.д.).
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Клинический диагноз крупного плода в антенатальный период основан на данных измерения ВДМ, окружности живота, головки плода, пальпации и на вычислении предполагаемой массы тела плода. Наиболее вероятные признаки крупного плода — значительное увеличение размеров матки; ВДМ превышает 42 см. Следует помнить, что подобное увеличение возможно при многоплодной беременности и многоводии.
Необходимо выяснить, в каком возрасте у беременной начались менструации, какова продолжительность менструального цикла, уточнить дату последней менструации, массу тела детей от предшествовавших родов и пр. Заслуживают внимания рост, масса тела и сложение родственников, особенно мужа.
Предложено много методов определения предполагаемой массы плода в клинической практике.
Наиболее точным методом диагностики крупного плода считают УЗИ, позволяющее точно определить размеры и рассчитать предполагаемую массу тела плода. Наиболее важные показатели фетометрии — величина бипариетального размера головки, окружность живота, длина бедренной кости плода, отношение длины бедренной кости к окружности живота.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальную диагностику проводят с многоводием, многоплодием, опухолями органов брюшной полости. Примеры формулировки диагноза ·Беременность 39–40 нед. Гестационный СД. Крупный плод.
·Беременность 39–40 нед. Крупный плод. Чистое ягодичное предлежание.
·Первый период срочных родов. Крупный плод. Преждевременное излитие ОВ. Отягощённый акушерский анамнез (вторичное бесплодие, две внематочные беременности, ЭКО).
ТЕЧЕНИЕ БЕРЕМЕННОСТИ
Течение беременности при крупном плоде почти не отличается от физиологического. Возможно развитие синдрома сдавления нижней полой вены и нарушение функции ЖКТ.
ТЕЧЕНИЕ РОДОВ
При родах крупным плодом часто возникают различные осложнения. К ним относят первичную и вторичную слабость родовой деятельности, преждевременное и раннее излитие ОВ, большую длительность родов. В последовом и раннем послеродовом периоде чаще возникают гипотонические кровотечения. В процессе родов возможно выявление несоответствия между размерами головки плода и таза матери, т.е. развитие функционально узкого таза. После рождения головки нередко возникают затруднения при выведении плечевого пояса. Роды крупным плодом характеризует большая частота травматизма матери и плода.
ТАКТИКА ВЕДЕНИЯ БЕРЕМЕННОСТИ
·Полное обследование для дифференциальной диагностики с многоводием и многоплодием. ·Определение предполагаемой массы тела плода по формулам и результатам УЗИ. ·Глюкозо-толерантный тест для исключения СД, организовать консультацию эндокринолога. ·Соблюдение беременной рациональной диеты (по принципу ведения беременных с ожирением). ·Лечебная гимнастика.
·Ограничение применения лекарственных средств с анаболическим действием.
ТАКТИКА ВЕДЕНИЯ РОДОВ
Показания к плановой операции КС:
·крупный плод у женщины моложе 18 и старше 30 лет; ·крупный плод и тазовое предлежание; ·крупный плод и переношенная беременность;
·крупный плод и любая форма и степень сужения анатомически узкого таза; ·крупный плод и миома (или пороки развития матки);
·крупный плод и экстрагенитальные заболевания, предусматривающие укорочение второго периода родов; ·крупный плод и отягощённый акушерский анамнез (мертворождение, невынашивание, бесплодие с использованием вспомогательных репродуктивных технологий).
План ведения родов через естественные родовые пути:
·мониторный контроль состояния плода и сократительной деятельности матки; ·ведение партограммы;
·повторная пельвиметрия, дополнительные измерения таза и уточнение размеров плода; ·своевременное введение обезболивающих средств и спазмолитиков; ·внутривенное введение утеротонических средств для профилактики слабости потуг;
·своевременная диагностика функционально узкого таза (клинического несоответствия размеров головки с тазом матери (приём Вастена и Цангемейстера); ·профилактика кровотечения в третьем и раннем послеродовом периоде.
При выявлении аномалий родовой деятельности, несоответствия размеров головки с тазом матери, гипоксии плода роды следует закончить экстренной операцией КС. При интранатальной гибели плода выполняют краниотомию. Новорождённых с массой тела свыше 4000 г следует отнести к группе высокого риска в отношении ранней неонатальной заболеваемости и смертности, развитию родовых травм, асфиксии, патологии деятельности ЦНС и метаболических расстройств.
52.7. РОДЫ ПРИ УЗКОМ ТАЗЕ
Таз считают анатомически узким, если хотя бы один из его размеров по сравнению с нормой уменьшен на 2 см и более. Основной показатель сужения таза — размер истинной конъюгаты: если она меньше 11 см, таз считают узким. Понятие клинически (функционально) узкого таза связано с процессом родов: устанавливают несоответствие размеров головки плода и таза матери независимо от размеров таза.
КОД ПО МКБ-10
O33.0 Деформация костей таза, приводящая к диспропорции, требующей предоставления медицинской помощи матери.
O33.3 Сужение выхода таза, приводящее к диспропорции, требующей предоставления медицинской помощи матери.
ЭПИДЕМИОЛОГИЯ
Частота выявления анатомически узкого таза составляет в среднем 3% (1,04–7,7%). Клинически узкий таз диагностируют в 1,3–1,7% всех родов.
КЛАССИФИКАЦИЯ
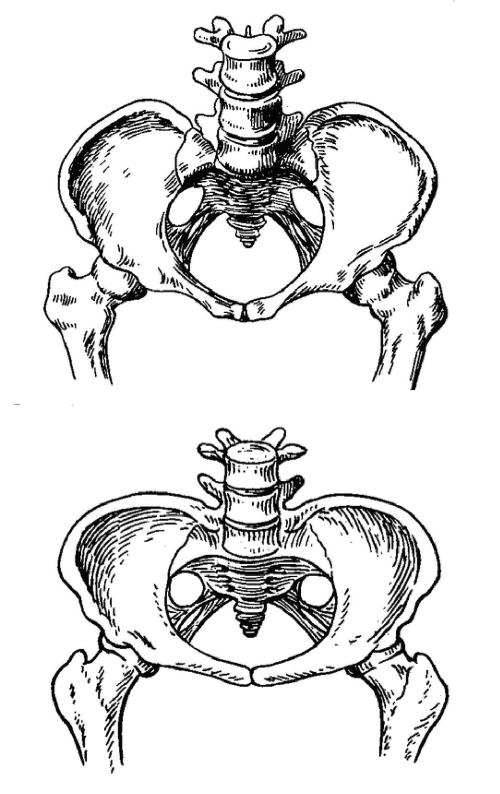
Единая классификация анатомически узкого таза не принята. В нашей стране используют классификацию узкого таза, основанную на форме и степени сужения (рис. 52-22, 52-23, 52-24, 52-25). По форме сужения различают часто и редко встречающиеся формы узкого таза.
·Часто встречающиеся формы узкого таза (рис. 52-22–52-25): Gпоперечносуженный (45,2%);
Gплоский:
–простой плоский (13,6%);
–плоскорахитический (6,5%);
–таз с уменьшением прямого диаметра широкой части полости малого таза (21,8%).
Gобщеравномерносуженный (8,5%).
·Редко встречающиеся формы узкого таза (4,4%): Gкососмещенный и кососуженный;
Gтаз, суженный экзостозами, костными опухолями, вследствие переломов костей таза со смещением; Gдругие формы узкого таза.
Рис. 52-22. Общеравномерносуженный таз.
Рис. 52-23. Простой плоский таз.
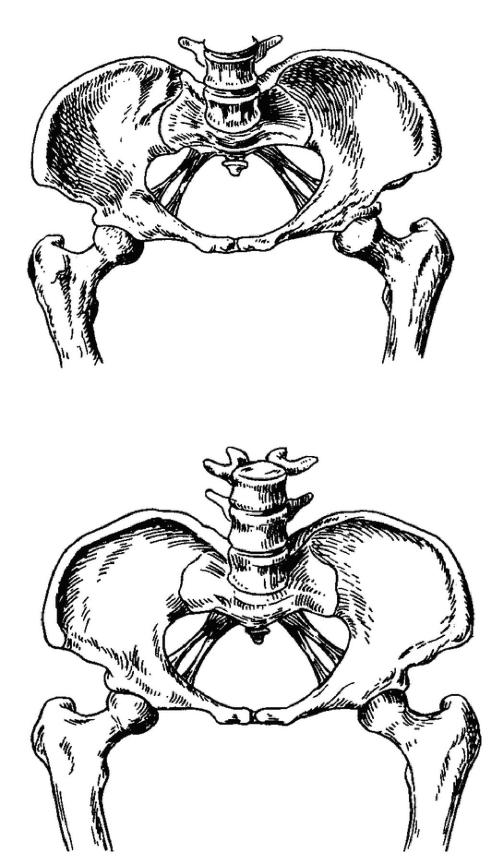
Рис. 52-24. Плоскорахитический таз.
Рис. 52-25. Общесуженный плоский таз.
В последние годы произошло значительное изменение структуры выявляемых анатомически узких тазов. Если в конце прошлого века среди узких тазов преобладал общеравномерносуженный, то в настоящее время чаще выявляют поперечносуженный таз и таз с уменьшением прямого диаметра широкой части полости малого таза. Применение рентгенопельвиметрии позволило выявить такие формы таза, которые ранее не фигурировали: ассимилированный (длинный) таз — следствие врождённой аномалии таза (частичная или полная сакрализация).
По классификации Красовского различают три степени сужения таза в зависимости от величины истинной конъюгаты:
·I — 9–11 см; ·II — 7,5–9 см;
·III — 7 см и менее.
Частота встречаемости различных степеней сужения таза: ·I степень сужения таза — 96,8%;
·II степень сужения таза — 3,18%;
·III степень сужения практически не встречается.
Оценка степени сужения таза исключительно по размеру истинной конъюгаты не всегда достоверна: при сужении поперечных размеров таза или уплощении крестца полость таза будет сужена при нормальных размерах истинной конъю-гаты.
По степени сужения поперечно суженный таз классифицируют в зависимости от укорочения поперечного размера входа. Различают три степени сужения данной формы таза:
·I степень сужения (поперечный размер входа 12,5–11,5 см); ·II степень сужения (поперечный диаметр 11,5–10,5 см);
·III степень (поперечный диаметр входа менее 10,5 см).
Всовременных условиях чаще встречают узкие тазы I степени сужения, «стёртые», трудно диагностируемые при акушерском исследовании. Грубо деформированные тазы III степени сужения можно встретить крайне редко.
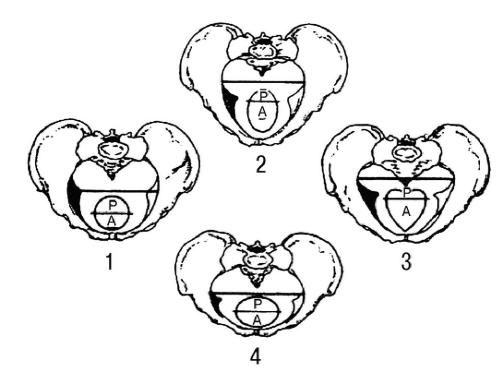
Ванглоязычной литературе тазы классифицируют, основываясь на данных рентгенологического исследования. Выделяют четыре основные формы женского таза (рис. 52-26):
·гинекоидная (женская); ·андроидная (мужская);
·платипеллоидная (плоская); ·антропоидная (таз приматов, поперечно суженный).
Рис. 52-26. Основные формы таза.
1 — гинекоидная; 2 — антропоидная; 3 — андроидная; 4 — платипеллоидная.
Каждая из вышеуказанных форм таза делится плоскостью, проходящей через поперечный размер входа в малый таз и через задний край седалищных остей, на два сегмента: передний (А — anterior) и задний (Р — posterior), сочетания форм которых дают дополнительно 12 различных форм таза. По размерам различают большие, средние и малые тазы (малые соответствуют понятию узкого таза).
ЭТИОЛОГИЯ
Причины развития анатомически узкого таза весьма разнообразны и зависят от воздействия окружающей среды на организм. Большое значение в формировании таза имеют также периоды внутриутробной жизни, детства и полового созревания.
Во время внутриутробной жизни неправильное формирование таза может произойти вследствие нарушения обмена веществ между матерью и плодом, особенно минерального. Большую роль играет диета беременной, дефицит витаминов и др.
В период новорождённости и раннего детства причиной патологического формирования таза может стать неполноценное искусственное вскармливание, жилищные условия, неадекватное питание, рахит, тяжёлый детский труд, перенесённые инфекционные заболевания (костный туберкулёз, полиомиелит), травмы таза, позвоночника, нижних конечностей.
В период полового созревания изменение строения таза может быть вызвано значительными эмоциональными и физическими нагрузками, стрессовыми ситуациями, усиленными занятиями спортом, воздействием фактора
акселерации, гормональным дисбалансом и даже ношением узких брюк из плотной неэластичной ткани (так называемый «джинсовый» таз).
Внастоящее время исчезли такие патологические формы узкого таза, как рахитический, кифотический, кососуженный, резкие степени сужения, что связывают с акселерацией, улучшением условий жизни населения.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Вдиагностике анатомически узкого таза имеют значение следующие данные:
·Анамнез общий, из которого необходимо выяснить перенесённые беременной в детстве заболевания или травмы, в том числе рахит и другие, влияющие на формирование и строение скелета.
·Анамнез специальный: начало и характер менструаций, течение предшествующих беременностей и родов, масса тела родившихся ранее детей и другие данные, позволяющие оценить функцию половых органов женщины до беременностей и при предыдущих родах.
·Общие объективные данные: рост и масса тела беременной, пропорциональность тела, подвижность суставов, строение позвоночника и прочие данные, позволяющие оценить состояние скелета в настоящее время. ·Специальные общие данные: форма живота при поздних сроках беременности (остроконечная у первородящих и «отвислая» у повторнородящих), угол наклонения таза (в норме он составляет 45–55°, при узком тазе нередко больше, при этом крестец, ягодицы и наружные половые органы отклонены кзади; выражен лордоз поясничного отдела позвоночника).
Информацию о размерах таза можно получить при наружной пельвиметрии, хотя корреляционная зависимость между размерами большого и малого таза не абсолютна. Кроме измерения d. ѕріnаrum, d. сгіѕtаrum, d. trосhаntericа и соnјugаtа еxternа следует провести дополнительные измерения таза.
ДОПОЛНИТЕЛЬНЫЕ ИЗМЕРЕНИЯ ДЛЯ ДИАГНОСТИКИ УЗКОГО ТАЗА
·Боковая конъюгата (расстояние между передневерхней и задневерхней остями подвздошных костей) в норме — 14,5– 15 см. Возможно уменьшение параметра до 13,5 см.
·Высота симфиза в норме — 5–6 см. Чем выше лонное сочленение, тем короче истинная конъюгата. ·Окружность таза в норме — 85 см.
·Индекс Соловьёва — 1,4–1,5 см. Толстые запястья указывают на уменьшение ёмкости таза.
·Истинная конъюгата — из наружной конъюгаты следует вычесть 8–9 см, либо из диагональной конъюгаты вычесть индекс Соловьёва (при нормальной величине симфиза — 1,5 см; при высоком симфизе — 2 см).
·Крестцовый ромб Михаэлиса (рис. 52-27) образован следующими образованиями: Gсверху — V поясничный позвонок;
Gснизу — верхушка крестца (место отхождения седалищных мышц); Gс боков — задневерхние выступы подвздошных костей.
·Размеры: ширина — 10 см, высота — 11 см, высота верхнего треугольника — 4,5 см.
·При измерении поперечного размера выхода малого таза (11 см) устанавливают тазомер на внутренние края седалищных бугров и к полученной цифре (в норме — 9,5) прибавляют 1–1,5 см на толщину мягких тканей.
·При измерении прямого размера выхода малого таза (9–11 см) тазомер ставят на верхушку копчика и нижний край симфиза, из полученной величины (в норме — 12–12,5 см) вычитают 1,5 см на толщину крестца и мягких тканей.
Рис. 52-27. Форма крестцового ромба при узких тазах.
1 — нормальный таз; 2 — плоскорахитический таз; 3 — общеравномерносуженный таз; 4 — кососуженный таз. Диагноз узкого таза и степень его сужения устанавливают на основании данных наружной пельвиметрии и влагалищного исследования. При влагалищном исследовании определяют ёмкость таза, величину диагональной конъюгаты, обследуют крестцовую впадину, седалищные ости и бугры, определяют наличие ложного мыса, экзостозов и деформаций малого таза (табл. 52-2). Кроме того, применяют рентгенологическое (рентгенпельвиметрия) и УЗИ для определения внутренних размеров малого таза (табл. 52-3).
Рентгенпельвиметрия позволяет измерять прямые и поперечные размеры таза с погрешностью 2 мм. Рентгенологический метод исследования для оценки размеров и формы таза можно применять вне беременности или при сроке беременности 38 нед и более. Показанием к рентгенпельвиметрии служит уменьшение размеров большого и малого таза, выявленное при наружном и внутреннем акушерском исследовании, крупные размеры плода (4000 г и более), осложнения предыдущих родов (затяжные роды, травма плода и новорождённого, наложение акушерских щипцов и т.д.), тазовое предлежание плода.
ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА
·Первый период срочных родов. Поперечносуженный таз, I степень сужения. Высокое прямое стояние стреловидного шва.
·Второй период срочных родов. Простой плоский таз, I степень сужения. Низкое поперечное стояние стреловидного шва.
·Беременность 39–40 недель. Общеравномерносуженный таз, I степень сужения. Крупный плод.
·Первый период срочных родов. Плоскорахитический таз, I степень сужения. Клиническое несоответствие размеров головки и таза матери.
ОСОБЕННОСТИ МЕХАНИЗМА РОДОВ ПРИ РАЗЛИЧНЫХ ФОРМАХ УЗКОГО ТАЗА
При поперечносуженном тазе с увеличением истинной конъюгаты нередко наблюдают высокое прямое стояние головки, что благоприятно для данной формы узкого таза. Однако если затылок плода обращён кзади, часто есть признаки клинического несоответствия размеров головки и таза матери, что расценивают как показание к КС.
Для поперечносуженного таза без увеличения прямого размера входа характерно косое переднетеменное асинклитическое вставление головки плода.
При плоскорахитическом и простом плоском тазе происходит длительное стояние головки стреловидным швом в поперечном размере входа в таз, разгибание головки во входе в таз, асинклитическое вставление и резкая конфигурация головки плода.
Для таза с уменьшенным прямым размером широкой части полости характерно вставление головки плода стреловидным швом в поперечный размер входа в малый таз. Внутренний поворот головки затылком кпереди связан с переходом из широкой части полости в узкую. Возможно косое асинклитическое вставление головки. Роды в заднем
виде сопровождаются клиническим несоответствием размеров головки плода и таза матери. |
|
|
|
|
|
|
||||||||||||||||
Таблица 52-2. Основные размеры некоторых форм таза, поперечных, прямых, см |
|
|
|
|
|
|
|
|
||||||||||||||
|
Формы таза |
|
|
D. ѕріnаrum |
|
D. сгіѕtаrum |
D. trосhаntericа |
|
C. еxternа |
|
C. diagonalis |
|
C. vera |
|||||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Нормальный |
|
|
|
|
25–26 |
|
|
28–29 |
|
|
30–31 |
|
20 |
|
|
12,5–13,0 |
|
|
11 |
|||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||
Поперечносуженный |
|
|
|
|
24–25 |
|
|
25–26 |
|
|
28–29 |
|
20 |
|
|
12,5 |
|
|
11 |
|||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||
Общеравномерносуженный |
|
|
|
24 |
|
|
26 |
|
|
|
28 |
|
18 |
|
|
11 |
|
|
9 |
|||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||
Простой плоский |
|
|
|
|
26 |
|
|
29 |
|
|
|
30 |
|
18 |
|
|
11 |
|
|
9 |
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||
Плоскорахитический |
|
|
|
|
26 |
|
|
26 |
|
|
|
31 |
|
17 |
|
|
10 |
|
|
9 |
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||
С уменьшением прямого размера широкой |
|
26 |
|
|
29 |
|
|
|
30 |
|
20 |
|
|
12,5 |
|
|
11 |
|||||
части полости таза |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||
Таблица 52-3. Характеристика различных форм узкого таза |
|
|
|
|
|
|
|
|
|
|
|
|
||||||||||
|
Таз |
|
|
|
|
Размеры таза, см |
|
|
|
|
|
Форма |
Лонная |
|||||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
входа таза |
|
|
дуга |
|
|
|
|
|
поперечные |
|
|
|
|
|
|
прямые |
|
|
|
|
|
|
|
|
|||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||
|
|
поперечный |
|
межостный |
межтуберозный |
|
прямой |
прямой |
|
прямой |
|
|
|
|
|
|
||||||
|
|
входа |
|
|
|
|
|
|
|
|
|
входа |
широкой |
|
узкой |
|
|
|
|
|
|
|
|
|
(наибольший) |
|
|
|
|
|
|
|
|
|
|
|
части |
|
части |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
полости |
|
полости |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||||
Нормальный |
12,5–13 |
|
10,5 |
|
|
11 |
|
11,0– |
12,5 |
|
11–11,5 |
|
|
Округло- |
Средняя |
|||||||
|
|
|
|
|
|
|
|
|
|
|
11,5 |
|
|
|
|
|
овальная |
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||
Поперечно-суженный |
10,7–12,3 |
|
9,3–10 |
|
|
9,3–10,3 |
|
11,5 |
11,4–12 |
|
10,3–11 |
Продольно- |
|
Узкая |
||||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
овальная |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||
С |
укороченным |
12,5–13 |
|
10,5–11 |
|
|
11 |
|
11,2–13 |
10,7–12 |
|
11–11,6 |
|
|
Округло- |
Средняя |
||||||
диаметром широкой |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
овальная |
|
|
|
|
части полости |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||||||
Простой плоский |
12,5–13 |
|
9,3–10 |
|
|
10,3–11 |
|
10 |
10,8–11,8 |
|
9,9–10,4 |
Поперечно- |
Широкая |
|||||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
овальная |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||||||
Плоскорахитический |
12,7–13 |
|
10,4 |
|
|
10,7 |
|
9,6–10,5 |
11–12,4 |
|
11–12,4 |
Поперечно- |
Широкая |
|||||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
овальная |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||||
Общеравномерно- |
11,1–12 |
|
8,3–9,8 |
|
|
8,7–10,8 |
|
10,1–11 |
10,9–11,4 |
10,9 |
|
|
Округло- |
Средняя |
||||||||
суженный |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
овальная |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Для механизма родов при общеравномерносуженном тазе характерно сгибание головки во входе в таз, максимальное сгибание при переходе из широкой части полости в узкую, долихоцефалическая конфигурация головки (табл. 52-4).
ОСЛОЖНЕНИЯ В РОДАХ ДЛЯ МАТЕРИ И ПЛОДА
У женщин с узким тазом чаще возникают неправильные положения плода: поперечные, косые, тазовые предлежания, подвижность головки плода во входе в таз в конце беременности, преждевременное излитие ОВ.
При I степени сужения таза и средних размерах плода возможны самопроизвольные неосложнённые роды. При II степени сужения таза большая продолжительность родов создаёт угрозу здоровью женщины и повышает риск
перинатальной смерти плода. III степень сужения таза — показание для планового КС. При узком тазе в родах могут возникнуть следующие осложнения:
·преждевременное и раннее излитие ОВ и выпадение мелких частей плода; ·аномалии родовой деятельности; ·клиническое несоответствие размеров головки плода и таза матери; ·хориоамнионит в родах; ·ПОНРП;
·гипоксия и внутричерепная травма плода; ·растяжение и разрыв сочленений таза матери; ·перерастяжение нижнего сегмента и разрыв матки;
·сдавление мягких тканей предлежащей частью плода, приводящее к возникновению мочеполовых и прямокишечновлагалищных свищей; ·кровотечение в последовом и раннем послеродовом периоде.
Классификация клинически узкого таза в зависимости от степени несоответствия между тазом роженицы и головкой плода предусматривает три степени несоответствия.
·I степень несоответствия:
Gособенности вставления головки и механизма родов, свойственные имеющейся форме сужения таза; Gконфигурация головки хорошая.
Эти моменты при наличии энергичной родовой деятельности способствуют преодолению головкой имеющегося препятствия со стороны таза и благоприятному исходу родов. Длительность родового акта несколько больше обычной. Первый фактор при наличии энергичной родовой деятельности также способствуют завершению родов через естественные родовые пути.
·II степень несоответствия:
Gособенности вставления головки и механизма родов, свойственные данной форме сужения таза; Gрезко выраженная конфигурация головки;
Gдлительное стояние головки в одной плоскости таза;
Gсимптомы прижатия мочевого пузыря (затруднённое мочеиспускание); Gпризнак Вастена вровень.
·III степень несоответствия:
Gособенности вставления головки, присущие форме сужения таза, часто механизм вставления головки не соответствует данной форме анатомически узкого таза;
Gвыраженная конфигурация головки или отсутствие способности головки к конфигурации; Gположительный признак Вастена;
Gвыраженные симптомы прижатия мочевого пузыря, роженица не может самостоятельно мочиться, примесь крови в
моче; |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Gпреждевременное появление непроизвольных безрезультатных потуг; |
|
|
|
|
|
|
||||||||||
Таблица 52-4. Механизмы родов при узком тазе |
|
|
|
|
|
|
|
|
|
|
||||||
Критерии |
Равномерносуженный |
Простой плоский таз |
|
Рахитический таз |
|
Поперечносуженный |
||||||||||
|
таз |
|
|
|
|
|
|
|
|
|
|
|
|
таз |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||
1-й момент |
· Долгое |
стояние |
в |
· Долгое |
стояние |
|
в |
· Долгое |
стояние |
в |
· Сгибание |
|
||||
|
плоскости |
|
|
|
плоскости |
|
|
|
плоскости |
|
|
головки· Стреловидный |
||||
|
входа· Максимальное |
|
входа· Умеренное |
|
|
входа· Умеренное |
|
шов |
в |
прямом |
||||||
|
сгибание |
|
|
|
разгибание |
|
|
|
разгибание |
|
|
размере· Высокое |
||||
|
головки· Стреловидный |
|
головки· Стреловидный шов |
головки· Стреловидный шов |
прямое |
|
стояние |
|||||||||
|
шов только |
в косом |
только |
в |
поперечном |
только |
в |
поперечном |
стреловидного шва |
|||||||
|
размере |
|
|
|
размере· Асинклитическое |
|
размере· Асинклитическое |
|
|
|
||||||
|
|
|
|
|
вставление |
головки |
вставление |
головки |
|
|
|
|||||
|
|
|
|
|
(Негеля) |
|
|
|
|
(Негеля) |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||||||
2-й момент |
· Внутренний |
поворот |
Внутренний поворот |
при |
Внутренний поворот |
при |
Внутренний поворот при |
|||||||||
|
головки |
с |
резкой |
переходе |
из |
широкой |
в |
переходе |
из |
широкой в |
переходе из широкой в |
|||||
|
конфигурацией |
|
|
узкую часть таза |
|
|
узкую часть таза |
|
узкую часть таза |
|
||||||
|
головки· Асинклитизм |
|
|
|
|
|
|
|
|
|
|
|
|
|
||
|
Редерера |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
||||||||
3-й момент |
Разгибание головки |
|
Разгибание головки |
|
|
Разгибание головки |
|
Разгибание головки |
||||||||
|
|
|
|
|
|
|
|
|
||||||||
4-й момент |
Внутренний |
поворот |
Внутренний |
поворот |
Внутренний |
поворот |
Внутренний |
поворот |
||||||||
|
плечиков |
и |
наружный |
плечиков |
и |
наружный |
плечиков |
и |
наружный |
плечиков |
и наружный |
|||||
|
поворот головки |
|
поворот головки |
|
|
|
поворот головки |
|
|
поворот головки |
|
|||||
|
|
|
|
|
|
|
|
|
||||||||
Проводная |
Малый родничок |
|
Большой родничок |
|
|
Большой родничок |
|
Малый родничок |
||||||||
точка |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||||||
Точка |
Теменные |
|
бугры — |
Подзатылочная |
ямка — |
Подзатылочная |
ямка — |
Подзатылочная |
ямка — |
|||||||
фиксации |
внутренняя |
поверхность |
нижний |
внутренний |
край |
нижний |
внутренний |
край |
нижний внутренний край |
|||||||
|
лонных дуг |
|
|
|
лонного сочленения |
|
|
лонного сочленения |
|
лонного сочленения |
||||||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|

Размер, |
Малый косой — 9,5 см |
Прямой — 12 см |
|
Прямой — 12 см |
|
Малый косой — 9,5 см |
||||||
которым |
|
|
|
|
|
|
|
|
|
|
|
|
рождается |
|
|
|
|
|
|
|
|
|
|
|
|
головка |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Родовая |
В |
области |
малого |
В |
области |
большого |
В |
области |
большого |
В |
области |
малого |
опухоль |
родничка |
|
родничка |
|
родничка |
|
родничка |
|
||||
|
|
|
|
|
|
|
|
|
||||
Форма |
Резко |
|
|
Сплющенная |
|
Сплющенная |
|
Долихоцефалическая |
||||
головы |
долихоцефалическая |
|
|
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
Gотсутствие поступательного движения головки при полном открытии шейки матки и энергичной родовой деятельности;
Gсимптомы угрожающего разрыва матки.
Признак Вастена определяют при наличии регулярной родовой деятельности, после излития вод и фиксации головки во входе в таз. Для исследования ладонь располагают на поверхности симфиза и передвигают вверх, на область предлежащей головки. Если передняя поверхность головки находится выше плоскости симфиза, диагностируют несоответствие между тазом и головкой (признак Вастена положительный) и роды самостоятельно закончиться не могут. Если передняя поверхность головки ниже плоскости симфиза, то признак Вастена отрицательный; если на одном уровне — признак Вастена вровень (рис. 52-28).
Рис. 52-28. Признак Вастена.
А — отрицательный (соответствие между размерами таза и головки); Б — вровень (незначительное несоответствие); В — положительный (явное несоответствие).
Для оценки признака Цангемейстера тазометром измеряют C. externa, затем переднюю брюшную браншу тазометра перемещают на наиболее выступающую часть головки плода (вторую браншу тазометра не переставляют). Если полученный размер меньше величины C. externa, то признак Цангемейстера считают отрицательным; если больше — признак Цангемейстера положительный (несоответствие размеров головки плода и таза матери). Если полученные размеры равны, это указывает на относительное несоответствие головки плода и таза матери.
Наличие положительных симптомов Вастена и Цангемейстера — абсолютный признак функционально узкого таза, является показанием к КС.
Новорожденных при узком тазе относят к группе высокого риска; нередко имеет место родовая травма плода, часто необходима реанимация, интенсивное наблюдение и лечение ребёнка.
ВЕДЕНИЯ РОДОВ ПРИ УЗКОМ ТАЗЕ
Тактику ведения родов при узком тазе определяют индивидуально с учётом всех данных объективного обследования и прогноза для роженицы и плода.
Предложено много методов прогнозирования исхода родов при узком тазе: индексы, прогностические шкалы и др. Большинство из них основано на данных рентгеноцефалопельвиметрии, проведение которой возможно не во всех родо-вспомогательных учреждениях. В последние годы для прогноза родов при узком тазе разрабатывают математические модели. Информативен показатель, характеризующий отношение массы плода к величине прямого размера широкой части полости малого таза у женщин с плоским тазом и уменьшенным прямым размером широкой части полости. При функционально полноценном тазе этот показатель соответствует 281,1, при клинически узком тазе — 303,7.
Особое значение в прогнозе родов имеют размеры выхода из малого таза. В норме сумма межостного, битуберального размеров и прямого размера выхода таза в среднем равна 33,5 см. При сумме, равной 31,5 см и менее, прогноз исхода родов неблагоприятен. В настоящее время общепризнанна активновыжидательная тактика ведения родов. Осуществляют особый контроль родовой деятельности. Средства, усиливающие сокращения матки, следует применять осторожно. Во избежание раннего излития ОВ роженице не рекомендуют вставать. В процессе родов неоднократно проводят профилактику гипоксии плода. При выявлении в I или II периоде признаков несоответствия головки плода и таза матери необходимо закончить роды операцией КС.
Симптомы клинического несоответствия размеров головки плода и таза роженицы:
·Длительное стояние головки над входом в таз, несмотря на хорошую родовую деятельность, большая родовая опухоль на головке.
·Положительный симптом Вастена и Цангемейстера при излившихся водах и прижатой ко входу в таз головке плода, полном или почти полном открытии маточного зева.
·Нарушение мочеиспускания вследствие прижатия мочеиспускательного канала головкой плода. ·Отёчность наружных половых органов и краёв маточного зева.
·Перерастяжение нижнего сегмента матки. Болезненность при пальпации, высокое стояние контракционного кольца. Значительные трудности в функциональной оценке таза и выборе метода родоразрешения возникают при выраженном сужении широкой части полости таза, так как признаки несоответствия возникают на поздних этапах родов.
Причины несоответствия головки плода и таза матери:
·Небольшая степень сужения таза и крупный (3600 г и более) плод — 60%.
·Неблагоприятные предлежания и вставления головки плода при небольших степенях сужения и нормальных размерах таза — 23,7%.
·Крупные размеры плода при нормальных размерах таза — 10%. ·Резкие анатомические изменения таза — 6,1%.
·Другие причины — 0,9%.
ВЫБОР МЕТОДА РОДОРАЗРЕШЕНИЯ
·Искусственное родовозбуждение (индуцированные роды) показано при преждевременном излитии ОВ, нормальных размерах плода, головном предлежании и I степени сужения таза.
·При самопроизвольных родах необходим мониторный контроль, ведение партограммы, профилактика гипоксии плода, функциональная оценка таза, профилактика кровотечения, рассечение промежности, готовность к реанимации новорождённого.
·Плановое КС производят по следующим показаниям:
Gанатомически узкий таз II–III степени сужения, деформация таза, экзостозы, костные опухоли;
Gсочетание I степени сужения таза с акушерской патологией: переношенный, крупный плод, тазовое предлежание, неправильное положение и предлежание плода, тяжёлый гестоз, хроническая гипоксия плода, пожилой возраст первородящей, рубец на матке, мертворождение в анамнезе, аномалии развития половых органов, беременность после ЭКО.
·Роды заканчивают экстренной операцией КС при осложнённом течении (несвоевременное излитие ОВ, аномалии родовой деятельности, клиническое несоответствие размеров головки плода и таза матери, отслойка плаценты, острая гипоксия плода, кровотечение).
·При несоответсвии размеров таза и головки, которая находится в широкой части полости таза, следует произвести КС.
ПРОФИЛАКТИКА РАЗВИТИЯ УЗКОГО ТАЗА И АКУШЕРСКИХ ОСЛОЖНЕНИЙ
Профилактику развития анатомически узкого таза следует проводить в детском возрасте. Сюда входит рациональный режим питания, отдыха, умеренная физическая нагрузка, занятия физкультурой и спортом, обеспечивающие гармоничное развитие организма и правильное формирование костного таза, соблюдение правил школьной гигиены и охрана труда девушекподростков. Необходимо своевременное распознавание и лечение гормональных нарушений, также влияющих на формирование костного таза.
Врачи женских консультаций должны включать беременных с узким тазом или подозрением на узкий таз в группу высокого риска по перинатальным и акушерским осложнениям. При ведении беременности следует предусмотреть рациональное питание для профилактики крупного плода, дополнительные измерения таза, УЗИ во II и III триместре для уточнения членорасположения и предполагаемой массы плода, рентгенопельвиметрию по показаниям, госпитализацию в родильное отделение за несколько дней до родов, своевременную диагностику формы и степени сужения таза, выбор рационального метода родоразрешения.
52.8. КЛИНИКА И ВЕДЕНИЕ РОДОВ ПРИ АНОМАЛИЯХ СОКРАТИТЕЛЬНОЙ ДЕЯТЕЛЬНОСТИ МАТКИ
Под аномалиями родовых сил понимают расстройства сократительной деятельности матки, приводящие к нарушению механизма раскрытия шейки матки и/или продвижения плода по родовому каналу. Эти расстройства могут касаться любого показателя сократительной деятельности — тонуса, интенсивности, продолжительности, интервала, ритмичности, частоты и координированности сокращений.
КОД ПО МКБ-10
O62.0 Первичная слабость родовой деятельности.
O62.1 Вторичная слабость родовой деятельности.
O62.2 Другие виды слабости родовой деятельности.
O62.3 Стремительные роды.
O62.4 Гипертонические, нескоординированные и затянувшиеся сокращения матки.
O62.8 Другие нарушения родовой деятельности.
O62.9 Нарушение родовой деятельности неуточнённое.
ЭПИДЕМИОЛОГИЯ
Аномалии сократительной деятельности матки в родах встречаются у 7–20% женщин. Слабость родовой деятельности отмечается в 10%, дискоординированная родовая деятельность в 1–3% случаев от общего количества родов. Данные литературы свидетельствуют о том, что первичная слабость родовой деятельности наблюдается у 8– 10%, а вторичная — у 2,5% рожениц. Слабость родовой деятельности у первородящих старшего возраста встречается в два раза чаще, чем в возрасте от 20 до 25 лет. Чрезмерно сильная родовая деятельность, относящаяся к гипердинамической дисфункции сократительной деятельности матки, встречается относительно редко (около 1%).
КЛАССИФИКАЦИЯ
Первую классификацию, основанную на клиникофизиологическом принципе, в нашей стране в 1969 г. создал И.И. Яковлев (табл. 52-5). В основу его классификации положены изменения тонуса и возбудимости матки. Автор рассматривал три разновидности тонического напряжения матки в родах: нормотонус, гипотонус и гипертонус.
Таблица 52-5. Формы родовых сил по И.И. Яковлеву (1969)
Характер |
Характер сокращений матки |

тонуса
Гипертонус
Нормотонус
Полный спазм мускулатуры (тетания)
Частичный спазм мускулатуры в области наружного или внутреннего зева (в начале I периода) и нижнего сегмента (в конце I и начале II периодов)
Нескоординированные, асимметричные в разных отделах схватки, сменяющиеся их остановкой
Ритмичные, координированные, симметричные схватки
Нормальные схватки, сменяющиеся слабыми (вторичная слабость)
Очень медленное нарастание интенсивности схваток (первичная слабость)
Схватки, не имеющие выраженной тенденции к нарастанию (вариант первичной слабости)
Всовременном акушерстве при разработке классификации аномалий родовой деятельности сохранился взгляд на базальный тонус матки как на важный параметр оценки её функционального состояния.
С клинической точки зрения, рационально выделять патологию сокращений матки перед родами и во время родового акта.
Внашей стране принята следующая классификация аномалий сократительной деятельности матки:
·Патологический прелиминарный период. ·Первичная слабость родовой деятельности.
·Вторичная слабость родовой деятельности (слабость потуг как её вариант).
·Чрезмерно сильная родовая деятельность с быстрым и стремительным течением родов. ·Дискоординированная родовая деятельность.
ЭТИОЛОГИЯ
Клинические факторы, обусловливающие возникновение аномалий родовых сил, можно разделить на 5 групп: ·акушерские (преждевременное излитие ОВ, диспропорция между размерами головки плода и родового канала, дистрофические и структурные изменения в матке, ригидность шейки матки, перерастяжение матки в связи с многоводием, многоплодием и крупным плодом, аномалии расположения плаценты, тазовые предлежания плода, гестоз, анемия беременных); ·факторы, связанные с патологией репродуктивной системы (инфантилизм, аномалии развития половых органов,
возраст женщины старше 30 и моложе 18 лет, нарушения менструального цикла, нейроэндокринные нарушения, искусственные аборты в анамнезе, невынашивание беременности, операции на матке, миома, воспалительные заболевания женской половой сферы); ·общесоматические заболевания, инфекции, интоксикации, органические заболевания ЦНС, ожирение различного генеза, диэнцефальная патология;
·плодные факторы (ЗРП, внутриутробные инфекции плода, анэнцефалия и другие пороки развития, перезрелый плод, иммунологический конфликт во время беременности, плацентарная недостаточность); ·ятрогенные факторы (необоснованное и несвоевременное применение родостимулирующих средств, неадекватное
обезболивание родов, несвоевременное вскрытие плодного пузыря, грубые исследования и манипуляции).
Каждый из этих факторов может оказывать неблагоприятное влияние на характер родовой деятельности как самостоятельно, так и в различных сочетаниях.
ПАТОГЕНЕЗ
Характер и течение родов определяются совокупностью многих факторов: биологической готовностью организма накануне родов, гормональным гомеостазом, состоянием плода, концентрацией эндогенных ПГ и утеротоников и чувствительностью миометрия к ним. Готовность организма к ро-дам формируется длительное время за счет процессов, которые происходят в материнском организме от момента оплодотворения и развития плодного яйца до наступления родов. По сути, родовой акт является логическим завершением многозвеньевых процессов в организме беременной и плода. Во время беременности с ростом и развитием плода возникают сложные гормональные, гуморальные, нейрогенные взаимоотношения, которые обеспечивают течение родового акта. Доминанта родов есть не что иное, как единая функциональная система, которая объединяет следующие звенья: церебральные структуры — гипофизарная зона гипоталамуса — передняя доля гипофиза — яичники — матка с системой плод — плацента. Нарушения на отдельных уровнях этой системы, как со стороны матери, так и плода–плаценты приводят к отклонению от нормального течения родов, что, в первую очередь, проявляется нарушением сократительной деятельности матки. Патогенез этих нарушений обусловлен многообразием факторов, но ведущую роль в возникновении аномалий родовой деятельности отводят биохимическим процессам в самой матке, необходимый уровень которых обеспечивают нервные и гуморальные факторы.
Важная роль, как в индукции, так и в течении родов принадлежит плоду. Масса плода, генетическая завершённость развития, иммунные взаимоотношения плода и матери влияют на родовую деятельность. Сигналы, поступающие из организма зрелого плода, обеспечивают информирование материнских компетентных систем, ведут к подавлению синтеза иммуносупрессорных факторов, в частности пролактина, а также ХГЧ. Меняется реакция организма матери на плод как на аллотрансплантат. В фетоплацентарном комплексе меняется стероидный баланс в сторону накопления эстрогенов, увеличивающих чувствительность адренорецепторов к норадреналину и окситоцину. Паракринный механизм взаимодействия плодных оболочек, децидуальной ткани, миометрия обеспечивает каскадный синтез ПГ-Е2 и ПГ-F2a. Суммирование этих сигналов обеспечивает тот или иной характер родовой деятельности.
При аномалиях родовой деятельности происходят процессы дезорганизации структуры миоцитов, приводящие к нарушению активности ферментов и изменению содержания нуклеотидов, что указывает на снижение окислительных процессов, угнетение тканевого дыхания, понижение биосинтеза белков, развитие гипоксии и метаболического ацидоза.
Одним из важных звеньев патогенеза слабости родовой деятельности является гипокальциемия. Ионы кальция играют главную роль в передаче сигнала с плазматической мембраны на сократительный аппарат гладкомышечных клеток. Для мышечного сокращения необходимо поступление ионов кальция (Са2+) из внеклеточных или внутриклеточных запасов. Накопление кальция внутри клеток происходит в цистернах саркоплазматического ретикулума. Ферментативное фосфорилирование (или дефосфорилирование) лёгких цепей миозина регулирует взаимодействие актина и миозина. Повышение внутриклеточного Са2+ способствует связыванию кальция с кальмодулином. Кальций-кальмодулин активирует лёгкую цепь миозинкиназы, которая самостоятельно фосфорилирует миозин. Активация сокращения осуществляется путём взаимодействия фосфорилированного миозина и актина с образованием фосфорилированного актомиозина. При уменьшении концентрации свободного внутриклеточного кальция с инактивацией комплекса «кальцийкальмодулинлёгкая цепь миозина», дефосфорилировании лёгкой цепи миозина под действием фосфатаз происходит расслабление мыщцы. С обменом ионов кальция тесно связан обмен цАМФ в мышцах. При слабости родовой деятельности обнаружено повышение синтеза цАМФ, что связано с угнетением окислительного цикла трикарбоновых кислот и повышением содержания в миоцитах лактата и пирувата. В патогенезе развития слабости родовой деятельности играет роль и ослабление функции адренергического механизма миометрия, тесно связанного с эстрогенным балансом. Уменьшение образования и «плотности» специфических a- и b-адренорецепторов делает миометрий малочувствительным к утеротоническим веществам.
При аномалиях родовой деятельности обнаружены выраженные морфологические и гистохимические изменения в гладкомышечных клетках матки. Эти дистрофические процессы являются следствием биохимических нарушений, сопровождающихся накоплением конечных продуктов обмена.
В настоящее время установлено, что координация сократительной деятельности миометрия осуществляется проводящей системой, построенной из щелевых контактов с межклеточными каналами. «Щелевые контакты» формируются к доношенному сроку беременности и их количество увеличивается в родах. Проводящая система щелевых контактов обеспечивает синхронизацию и координацию сокращений миометрия в активном периоде родов.
ПАТОЛОГИЧЕСКИЙ ПРЕЛИМИНАРНЫЙ ПЕРИОД КЛИНИЧЕСКАЯ КАРТИНА
Одна из частых форм аномалий сократительной деятельности матки — патологический прелиминарный период, характеризующийся преждевременным появлением сократительной активности матки при доношенном плоде и отсутствии биологической готовности к родам. Клиническая картина патологического прелиминарного периода характеризуется нерегулярными по частоте, длительности и интенсивности болями внизу живота, в области крестца и поясницы, продолжающимися более 6 ч. Патологический прелиминарный период нарушает психоэмоциональный статус беременной, расстраивает суточный ритм сна и бодрствования, вызывает утомление.
ДИАГНОСТИКА
Диагноз патологического прелиминарного периода ставят на основании данных: ·анамнеза; ·наружного и внутреннего обследования роженицы;
·аппаратных методов обследования (наружная КТГ, гистерография).
ЛЕЧЕНИЕ
·Коррекция сократительной активности матки до достижения оптимальной биологической готовности к родам b- адреномиметиками и антагонистами кальция, нестероидными противовоспалительными препаратами:
Gинфузии гексопреналина 10 мкг, тербуталина 0,5 мг или орципреналина 0,5 мг в 0,9% растворе натрия хлорида; Gинфузии верапамила 5 мг в 0,9% растворе натрия хлорида;
Gибупрофен 400 мг или напроксен 500 мг перорально. ·Нормализация психоэмоционального состояния женщины.
·Регуляция суточного ритма сна и отдыха (медикаментозный сон в ночное время суток или при утомлении беременной):
Gпрепараты бензадиазепинового ряда (диазепам 10 мг 0,5% раствора в/м); Gнаркотические анальгетики (тримеперидин 20–40 мг 2%раствора в/м); Gненаркотические анальгетики (буторфанол 2 мг 0,2% или трамадол 50–100 мг в/м); Gантигистаминные препараты (хлоропирамин 20–40 мг или прометазин 25–50 мг в/м); Gcпазмолитики (дротаверин 40 мг или бенциклан 50 мг в/м);
·Профилактика интоксикации плода (инфузии 500 мл 5% раствора дексрозы+димеркаптопропансульфонат натрия 0,25 г+аскорбиновой кислоты 5% — 2,0 мл.
·Терапия, направленная на «созревание» шейки матки: GПГ-Е2 (динопростон 0,5 мг интрацервикально).
При патологическом прелиминарном периоде и оптимальной биологической готовности к родам при доношенной беременности показана медикаментозная стимуляция родов и амниотомия.
ПЕРВИЧНАЯ СЛАБОСТЬ РОДОВОЙ ДЕЯТЕЛЬНОСТИ
Первичная слабость родовой деятельности — наиболее часто встречающаяся разновидность аномалий родовых сил. В основе первичной слабости схваток лежит снижение базального тонуса и возбудимости матки, поэтому данная патология характеризуется изменением темпа и силы схваток, но без расстройства координации сокращений матки в отдельных её частях.
КЛИНИЧЕСКАЯ КАРТИНА
Клинически первичная слабость родовой деятельности проявляется редкими слабыми непродолжительными схватками с самого начала I периода родов. По мере прогрессирования родового акта сила, продолжительность и частота схваток не нарастают, либо увеличение этих параметров выражено незначительно.
Для первичной слабости родовой деятельности характерны определённые клинические признаки. ·Возбудимость и тонус матки снижены.
·Схватки с самого начала развития родовой деятельности остаются редкими, короткими, слабыми (15–20 сек): Gчастота за 10 мин не превышает 1–2 схватки;
Gсила сокращения слабая, амплитуда ниже 30 мм рт.ст.;
Gсхватки носят регулярный характер, безболезненные или малоболезненные, так как тонус миометрия низкий. ·Отсутствие прогрессирующего раскрытия шейки матки (менее 1 см/ч).
·Предлежащая часть плода долгое время остаётся прижатой ко входу в малый таз. ·Плодный пузырь вялый, в схватку наливается слабо (функционально неполноценный).
·При влагалищном исследовании во время схватки края маточного зева не растягиваются силой схватки.
ДИАГНОСТИКА
Диагноз основывают на:
·оценке основных показателей сократительной деятельности матки; ·замедлении темпа раскрытия маточного зева; ·отсутствии поступательного движения предлежащей части плода.
Известно, что в течение I периода родов различают латентную и активную фазы (рис. 52-29).
Рис. 52-29. Партограмма: I – первородящие; II – повторнородящие.
Латентной фазой считают промежуток времени от начала регулярных схваток до появления структурных изменений в шейке матки (до раскрытия маточного зева на 4 см).
В норме раскрытие маточного зева в латентную фазу I периода у первородящих происходит со скоростью 0,4– 0,5 см/ч, у повторнородящих — 0,6–0,8 см/ч. Общая продолжительность этой фазы составляет у первородящих около 7 ч, у повторнородящих — 5 ч. При слабости родовой деятельности сглаживание шейки матки и раскрытие маточного зева замедляется (менее 1–1,2 см/ч). Обязательное диагностическое мероприятие в подобной ситуации — оценка состояния плода, которая служит методом для выбора адекватного ведения родов.
ЛЕЧЕНИЕ
Терапия первичной слабости родовой деятельности должна быть строго индивидуальной. Выбор метода лечения зависит от состояния роженицы и плода, наличия сопутствующей акушерской или экстрагенитальной патологии, продолжительности родового акта.
В состав лечебных мероприятий входят: ·амниотомия;
·назначение комплекса средств, усиливающих действие эндогенных и экзогенных утеротоников; ·введение препаратов непосредственно увеличивающих интенсивность схваток; ·применение спазмолитиков; ·профилактика гипоксии плода.
Показанием для амниотомии служит неполноценность плодного пузыря (плоский пузырь) или многоводие. Главное условие для данной манипуляции — раскрытие маточного зева на 3–4 см. Амниотомия может способствовать выработке эндогенных ПГ и усилению родовой деятельности.
В тех случаях, когда слабость родовой деятельности диагностирована при раскрытии маточного зева 4 см и более, целесообразно использовать ПГ-F2a (динопрост 5 мг). Препарат вводят внутривенно капельно, разведённый в 400 мл 0,9% раствора натрия хлорида с начальной скоростью 2,5 мкг/мин. Обязателен мониторный контроль за характером схваток и сердцебиением плода. При недостаточном усилении родовой деятельности скорость введения раствора можно увеличивать вдвое каждые 30 мин, но не более чем до 20 мкг/мин, так как передозировка ПГ-F2a может привести к чрезмерной активности миометрия вплоть до развития гипертонуса матки.
Следует помнить, что ПГ-F2a противопоказан при АГ любого происхождения, в том числе, при гестозе. При БА его применяют с осторожностью.
ВТОРИЧНАЯ СЛАБОСТЬ РОДОВОЙ ДЕЯТЕЛЬНОСТИ
Вторичная гипотоническая дисфункция матки (вторичная слабость родовой деятельности) встречается значительно реже, чем первичная. При данной патологии у рожениц с хорошей или удовлетворительной родовой деятельностью происходит её ослабление. Обычно это происходит в конце периода раскрытия или в период изгнания.
Вторичная слабость родовой деятельности осложняет течение родового акта у женщин, имеющих следующие особенности:
·отягощённый акушерскогинекологический анамнез (нарушения менструального цикла, бесплодие, аборты, невынашивание, осложнённое течение родов в прошлом, заболевания половой системы); ·осложнённое течение настоящей беременности (гестоз, анемия, иммунологический конфликт во время беременности, плацентарная недостаточность, перенашивание);
·соматические заболевания (болезни сердечно-сосудистой системы, эндокринная патология, ожирение, инфекции и интоксикации); ·осложнённое течение настоящих родов (длительный безводный промежуток, крупный плод, тазовое предлежание
плода, многоводие, первичная слабость родовой деятельности).
КЛИНИЧЕСКАЯ КАРТИНА
При вторичной слабости родовой деятельности схватки становятся редкими, короткими, интенсивность их снижается в периоде раскрытия и изгнания, несмотря на то, что латентная и, возможно, начало активной фазы могут протекать в обычном темпе. Раскрытие маточного зева, поступательное движение предлежащей части плода по родовому каналу резко замедляется, а в ряде случаев прекращается.
ДИАГНОСТИКА
Оценивают схватки в конце I и во II периоде родов, динамику раскрытия маточного зева и продвижения предлежащей части.
ЛЕЧЕНИЕ
На выбор стимулирующих средств влияет степень раскрытия маточного зева. При раскрытия 5–6 см для завершения родов требуется не менее 3–4 ч. В такой ситуации рационально применение внутривенного капельного введения ПГ- F2a (динопрост 5 мг). Скорость введения препарата обычная: начальная — 2,5 мкг/мин, но не более 20 мкг/мин.
Если в течение 2 ч не удаётся добиться необходимого стимулирующего эффекта, то инфузию ПГ-F2a можно комбинировать с окситоцином 5 ЕД. Во избежание неблагоприятного действия на плод, внутривенное капельное введение окситоцина возможно в течение короткого промежутка времени, поэтому его назначают при раскрытии маточного зева 7–8 см.
Для того, чтобы своевременно корректировать тактику ведения родов, необходимо проводить постоянный мониторный контроль за сердцебиением плода и характером сократительной деятельности матки. На изменение тактики врача оказывают влияние 2 основных фактора:
·отсутствие или недостаточный эффект от медикаментозной стимуляции родов; ·гипоксия плода.
В зависимости от акушерской ситуации избирают тот или иной метод быстрого и бережного родоразрешения: КС, полостные акушерские щипцы при головке, находящейся в узкой части полости малого таза, перинеотомия. Нарушение сократительной активности миометрия может распространиться на последовый и ранний послеродовой период, поэтому для профилактики гипотонического кровотечения внутривенное введение утеротонических средств должно быть продолжено в III периоде родов и в течение первого часа раннего послеродового периода.
ЧРЕЗМЕРНО СИЛЬНАЯ РОДОВАЯ ДЕЯТЕЛЬНОСТЬ
Чрезмерно сильная родовая деятельность относится к гипердинамической дисфункции сократительной активности матки. Для неё характерны чрезвычайно сильные и частые схватки и/или потуги на фоне повышенного тонуса матки.
КЛИНИКА
Для чрезмерно сильной родовой деятельности характерны: ·чрезвычайно сильные схватки (более 50 мм рт.ст.); ·быстрое чередование схваток (более 5 за 10 мин); ·повышение базального тонуса (более 12 мм рт.ст.);
·возбуждённое состояние женщины, выражающееся повышенной двигательной активностью, учащением пульса и дыхания, подъёмом АД. Возможны вегетативные нарушения: тошнота, рвота, потливость, гипертермия.
При бурном развитии родовой деятельности из-за нарушения маточноплацентарного и плодовоплацентарного кровообращения часто наступает гипоксия плода. Вследствие очень быстрого продвижения по родовым путям у плода могут возникать различные травмы: кефалогематомы, кровоизлияния в головной и спинной мозг, переломы ключицы и др.
ДИАГНОСТИКА
Необходима объективная оценка характера схваток, динамики открытия маточного зева и продвижения плода по родовому каналу.
ЛЕЧЕНИЕ
Лечебные мероприятия должны быть направлены на снижение повышенной активности матки. С этой целью применяют фторотановый наркоз или внутривенное капельное введение b-адреномиметиков (гексопреналин 10 мкг, тербуталин 0,5 мг или орципреналин 0,5 мг в 400 мл 0,9% раствора натрия хлорида), которое имеет ряд преимуществ: ·быстрое наступление эффекта (через 5–10 мин); ·возможность регуляции родовой деятельности изменением скорости инфузии препарата; ·улучшение маточноплацентарного кровотока.
Введение b-адреномиметиков по мере необходимости может осуществляться до рождения плода. При хорошем эффекте инфузию токолитиков можно прекратить, перейдя на введение спазмолитиков и спазмоанальгетиков (дротаверин, ганглефен, метамизол натрия).
Роженицам, страдающим сердечно-сосудистыми заболеваниями, тиреотоксикозом, СД, b-адреномиметики противопоказаны. В таких случаях применяют внутривенное капельное введение антагонистов кальция (верапамил). Роженица должна лежать на боку, противоположном позиции плода. Такое положение несколько снижает сократительную активность матки.
Обязательный компонент ведения таких родов — профилактика гипоксии плода и кровотечений в последовом и раннем послеродовом периодах.
ДИСКООРДИНИРОВАННАЯ РОДОВАЯ ДЕЯТЕЛЬНОСТЬ
Под дискоординацией родовой деятельности понимают отсутствие координированных сокращений между различными отделами матки: правой и левой её половиной, верхним (дно, тело) и нижним отделами, всеми отделами матки. Формы дискоординации родовой деятельности разнообразны:
·распространение волны сокращения матки с нижнего сегмента вверх (доминанта нижнего сегмента, спастическая сегментарная дистоция тела матки); ·отсутствие расслабления шейки в момент сокращения мускулатуры тела матки (дистоция шейки матки);
·спазм мускулатуры всех отделов матки (тетания матки).
Дискоординация сократительной активности матки довольно часто развивается при отсутствии готовности организма женщины к родам, в том числе, при незрелой шейке матки.
КЛИНИКА
·Резко болезненные частые схватки, разные по силе и продолжительности (резкие боли чаще в крестце, реже — внизу живота, появляющиеся во время схватки, тошнота, рвота, чувство страха).
·Отсутствует динамика раскрытия шейки матки.
·Предлежащая часть плода длительно остаётся подвижной или прижатой ко входу в малый таз. ·Повышен базальный тонус.
ДИАГНОСТИКА
Оценивают характер родовой деятельности и её эффективность на основании: ·жалоб роженицы;
·общего состояния женщины, которое во многом зависит от выраженности болевого синдрома, а также от вегетативных нарушений; ·наружного и внутреннего акушерского обследования;
·результатов аппаратных методов обследования.
При влагалищном исследовании можно обнаружить признаки отсутствия динамики родового акта: края маточного зева толстые, часто отёчные.
Диагноз дискоординированной сократительной деятельности матки подтверждают с помощью КТГ, наружной многоканальной гистерографии и внутренней токографии. Аппаратные исследования выявляют нерегулярные по частоте, продолжительности и силе сокращения на фоне повышенного базального тонуса миометрия. КТГ, проводимая до родоразрешения в динамике, позволяет не только наблюдать за родовой деятельностью, но и обеспечивает раннюю диагностику гипоксии плода.
ЛЕЧЕНИЕ
Роды, осложнённые дискоординацией сократительной деятельности миометрия, можно проводить через естественные родовые пути или завершать операцией КС.
Для лечения дискоординированной родовой деятельности используются инфузии b-адреномиметиков, антагонистов кальция, спазмолитиков, спазмоаналгетиков. При раскрытии маточного зева более 4 см показана длительная эпидуральная аналгезия.
В современной акушерской практике для быстрого снятия гипертонуса матки чаще используют токолиз болюсной формы гексопреналина (25 мкг внутривенно медленно в 20 мл 0,9% раствора натрия хлорида). Режим введения токолитического средства должен быть достаточным для полной блокады сократительной деятельности и снижения маточного тонуса до 10–12 мм рт.ст. Затем токолиз (10 мкг гексопреналина в 400 мл 0,9% раствора натрия хлорида) продолжают 40–60 мин. Если в течение ближайшего часа после прекращения введения b-адреномиметиков не восстанавливается нормальный характер родовой деятельности, то начинают введение капельное ПГ-F2a. Профилактика внутриутробной гипоксии плода обязательна.
Показания к абдоминальному родоразрешению
·отягощённый акушерскогинекологический анамнез (длительное бесплодие, невынашивание беременности, неблагоприятный исход предыдущих родов и др.); ·сопутствующая соматическая (сердечно-сосудистые, эндокринные, бронхолёгочные и другие заболевания) и
акушерская патология (гипоксия плода, перенашивание, тазовые предлежания и неправильные вставления головки, крупный плод, сужение таза, гестоз, миома матки и др.); ·первородящие старше 30 лет; ·отсутствие эффекта от консервативной терапии.
ПРОФИЛАКТИКА
Профилактику аномалий сократительной деятельности нужно начинать с отбора женщин группы высокого риска по данной патологии. К ним относят:
·первородящих старше 30 лет и моложе 18 лет; ·беременных с «незрелой» шейкой матки накануне родов;
·женщин с отягощённым акушерскогинекологическим анамнезом (нарушение менструального цикла, бесплодие, невынашивание, осложнённое течение и неблагоприятный исход предыдущих родов, аборты, рубец на матке); ·женщин с патологией половой системы (хронические воспалительные заболевания, миома, пороки развития); ·беременных с соматическими заболеваниями, эндокринной патологией, ожирением, психоневрологическими заболеваниями, нейроциркуляторной дистонией; ·беременных с осложнённым течением настоящей беременности (гестоз, анемия, хроническая плацентарная
недостаточность, многоводие, многоплодие, крупный плод, тазовое предлежание плода); ·беременных с уменьшенными размерами таза.
Большое значение для развития нормальной родовой деятельности имеет готовность организма, особенно состояние шейки матки, степень её зрелости, отражающая синхронную готовность матери и плода к родам. В качестве эффективных средств для достижения оптимальной биологической готовности к родам в короткие сроки в клинической практике используют ламинарии, препараты ПГ-Е2 (динопростон).
52.9. ВЕДЕНИЕ БЕРЕМЕННОСТИ И РОДОВ У ЖЕНЩИН С РУБЦОМ НА МАТКЕ
Рубец (cicatrix) — плотное образование, состоящее из гиалинизированной, богатой коллагеновыми волокнами соединительной ткани, возникающее в результате регенерации ткани при нарушении её целостности.
Рубец на матке — зона матки, в которой были произведены оперативные вмешательства [кесарево сечение (КС)], миомэктомия, реконструктивнопластические операции).
Следует отметить, что понятия «рубец на матке после кесарева сечения», принятое в нашей стране, не совсем удачное, так как часто при повторной операции рубец не обнаруживают. Зарубежные авторы обычно употребляют термины «предыдущее кесарево сечение» и «перенесённая миомэктомия».
КОД ПО МКБ-10
O34.2 Послеоперационный рубец матки, требующий предоставления медицинской помощи матери. O75.7 Роды через влагалище после предшествовавшего кесарева сечения.
О71.0 Разрыв матки до начала родов. О71.1 Разрыв матки во время родов. О71.7 Акушерская гематома таза.
O71.8 Другие уточнённые акушерские травмы.
O71.9 Акушерская травма неуточнённая.
ЭПИДЕМИОЛОГИЯ
По данным различных авторов рубец на матке после кесарева сечения отмечают у 4–8% беременных, а около 35% абдоминальных родов в популяции бывают повторными. Распространённость проведения кесарева сечения в России за последнее десятилетие возросла в 3 раза и составляет 16%, а по данным зарубежных авторов, около 20% всех родов в развитых странах заканчиваются операцией кесарева сечения.
Статистических показателей количества беременных с рубцом на матке после миомэктомии и реконструктивнопластических операций не существует, но в настоящее время, в связи с развитием миомы матки в более раннем возрасте, быстрым ростом опухоли у женщин репродуктивного возраста и её большими размерами, препятствующими наступлению и вынашиванию беременности, миомэктомию включили в комплекс прегравидарной подготовки. При наступлении беременности у женщин с миомой матки акушерыгинекологи также чаще производят миомэктомию, чем 10–15 лет назад. Таким образом, постоянно увеличивается число беременных с рубцом на матке после миомэктомии.
КЛАССИФИКАЦИЯ
Выделяют состоятельный и несостоятельный рубец на матке. Существует также классификация в зависимости от причины рубца на матке.
·Рубец на матке после кесарева сечения. GВ нижнем маточном сегменте. GКорпоральный рубец на матке. GИстмико-корпоральный рубец на матке.
·Рубец на матке после консервативной миомэктомии до и во время беременности. GБез вскрытия полости матки.
GСо вскрытием полости матки.
GРубец на матке после удаления субсерозно-интерстициального узла. GРубец на матке после удаления интралигаментарной миомы.
·Рубец на матке после перфорации матки [при внутриматочных вмешательствах (абортах, гистероскопии)].
·Рубец на матке после эктопической беременности, расположенный в интерстициальном отделе маточной трубы, в месте сообщения рудиментарного рога матки с основной полостью матки, в шейке матки после удаления шеечной беременности.
·Рубец на матке после реконструктивнопластических операций (операция Штрассмана, удаление рудиментарного рога матки).
ЭТИОЛОГИЯ
Рубец на матке формируется после кесарева сечения, консервативной миомэктомии, перфорации матки, тубэктомии и др.
ПАТОГЕНЕЗ
Рубцевание — биологический механизм заживления повреждённых тканей. Заживление рассечённой стенки матки может происходить путём как реституции (полноценная регенерация), так и субституции (неполноценная регенерация). При полноценной регенерации заживление раны происходит благодаря гладкомышечным клеткам (миоцитам), при субституции — пучкам грубой волокнистой соединительной, нередко гиалинизированной ткани.
КЛИНИЧЕСКАЯ КАРТИНА РАЗРЫВА МАТКИ ПО РУБЦУ
Разрывы матки при дистрофических изменениях миометрия или наличии рубцовой ткани протекают без выраженной клинической картины (неправильно названы «бессимптомные»). Несмотря на стёртый и невыраженный характер заболевания, симптомы имеют место и их необходимо знать.
При наличии послеоперационного рубца на матке разрывы могут происходить как во время беременности, так и во время родов.
По клиническому течению выделяют те же стадии, что и при механиче-ском — угрожающий, начавшийся и совершившийся разрывы матки.
Симптомы разрыва матки по рубцу во время беременности
Симптомы угрожающего разрыва матки по рубцу во время беременности обусловлены рефлекторным раздражением стенки матки в области расползающейся рубцовой ткани:
·тошнота; ·рвота; ·боли:
Gв эпигастральной области с последующей локализацией внизу живота, иногда больше справа (имитируют симптомы ап-пендицита),
Gв поясничной области (имитируют почечную колику);
·болезненность, иногда локальная, в области послеоперационного рубца при пальпации, где прощупывается углубление.
Симптомы начавшегося разрыва матки по рубцу во время беременности определяются наличием гематомы в стенке матки за счёт появления надрыва её стенки и сосудов. К симптомам угрожающего разрыва присоединяются: ·гипертонус матки; ·признаки острой гипоксии плода;
·возможные кровяные выделения из половых путей.
Симптомы совершившегося разрыва матки во время беременности: к клинической картине угрожающего и начавшегося разрывов присое-диняются симптомы болевого и геморрагического шока:
·ухудшается общее состояние и самочувствие; ·появляется слабость, головокружение, которые первоначально мо-гут быть рефлекторного генеза, а в последующем обусловливаться кровопотерей;
·явные симптомы внутри брюшного кровотечения и геморрагического шока — тахикардия, гипотония, бледность кожных покровов.
При совершившемся разрыве, произошедшем по рубцовой ткани, ли-шённой большого количество сосудов, кровотечение в брюшную полость может быть умеренным или незначительным. В таких случаях на первый план выступают симптомы, связанные с острой гипоксией плода.
Разрывы матки по рубцу в родах
Разрывы матки по рубцу в родах происходят при наличии послеоперационных рубцов на матке или дистрофических изменений в ней, у многорожавших.
Угрожающий разрыв матки в родах характеризуется следующими симптомами: ·тошнота; ·рвота;
·боли в эпигастрии; ·различные варианты нарушения сократительной деятельности матки - дискоординация или слабость родовой
деятельности, особенно после излития околоплодных вод; ·болезненность схваток, не соответствующая их силе;
· беспокойное поведение роженицы, сочетающееся со слабой родо-вой деятельностью; ·задержка продвижения плода при полном раскрытии шейки матки.
При начавшемся разрыве матки по рубцу в первом периоде родов в связи с наличием гематомы в стенке матки появляются:
·постоянное, не расслабляющееся напряжение матки (гипертонус); ·болезненность при пальпации в области нижнего сегмента или в области предполагаемого рубца при его наличии; ·признаки гипоксии плода; ·кровяные выделения из половых путей.
·у большинства рожениц временной промежуток от появления симпто-мов начавшегося разрыва до момента совершившегося исчисляется минута-ми.
Клиника совершившегося разрыва матки по рубцу сходна с наблюдаемой во время беременности — в основном это признаки геморрагического шо-ка и антенатальная гибель плода.
При влагалищном исследовании характерным является определение вы-соко-стоящей подвижной головки, ранее прижатой или плотно стоящей во входе в таз.
Если разрыв матки по рубцу происходит во II периоде родов, то симптомы выражены нечётко: ·слабые, но болезненные потуги, постепенно ослабевающие вплоть до прекращения их; ·боли внизу живота, крестце; ·кровяные выделения из влагалища;
·острая гипоксия плода с возможной его гибелью.
Иногда разрыв матки по рубцу происходит с последней потугой. При этом диаг-ностировать разрыв бывает очень сложно. Ребёнок рождается са-мопроизвольно, живой, без асфиксии. Самостоятельно отделяется плацента, рождается послед, и только в последующем постепенно нарастают симпто-мы, связанные с геморрагическим шоком, кажущаяся «беспричинной» гипо-тензия, иногда боли в эпигастрии. Уточнить диагноз возможно только при ручном обследовании матки или при лапароскопии.
Неполный разрыв матки может произойти в любом периоде родов.
ДИАГНОСТИКА
Диагностика осложнений беременности у женщин с рубцом на матке основана на тщательном сборе анамнеза, данных физикального обследования и лабораторных данных.
АНАМНЕЗ
Тщательный сбор анамнеза должен включать получение сведений о произведённом в прошлом кесаревом сечении (показания), времени КС, о наличии самопроизвольных родов до оперативного вмешательства и после, о количестве беременностей между операцией и настоящей беременностью, их результатах (аборт, выкидыш, неразвивающаяся беременность), о наличии живых детей, случаев мёртворождения и гибели детей после предыдущих родов, о течение настоящей беременности.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
Следует пальпаторно оценить рубец на передней брюшной стенке и на матке, измерить размеры таза и определить предполагаемую массу плода. В 38–39 нед гестации проводят оценку готовности организма беременной к родам.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
·Общий анализ крови. ·Общий анализ мочи.
·Биохимический анализ крови (определение концентрации общего белка, альбумина, мочевины, креатинина, остаточного азота, глюкозы, электролитов, прямого и непрямого билирубина, активности аланинаминотрансферазы, аспартат аминотрансферазы и щелочной фосфатазы).
·Коагулограмма, гемостазиограмма.
·Гормональный статус ФПК (концентрация плацентарного лактогена, прогестерона, эстриола, кортизола) и оценка содержания a-фетопротеина.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
·УЗИ плода с допплерометрией сосудов пуповины, аорты плода, среднемозговой артерии плода и плаценты показано с конца II триместра беременности.
·Кардиомониторное наблюдение за состоянием плода. ·УЗИ рубца на матке каждые 7–10 сут.
ДИАГНОСТИКА СОСТОЯНИЯ РУБЦА НА МАТКЕ ВНЕ БЕРЕМЕННОСТИ
Все женщины с рубцом на матке после операции кесарева сечения должны быть взяты на диспансерный учёт сразу после выписки из стационара. Основной целью диспансерного наблюдения служит ранняя диагностика и лечение поздних осложнений операции (генитальные свищи, тубоовариальные образования) и профилактика беременности в течение первого года после операции. Во время лактации с целью гормональной контрацепции используют линэстренол (гестаген), не оказывающий отрицательного влияния на новорождённого. После окончания лактации назначают эстрогенгестагенные контрацептивы.
В комплексе мероприятий по подготовке к следующей беременности важную роль играет оценка состояния рубца на матке. Информативными методами определения состояния рубца на матке у небеременной считают гистерографию, гистероскопию и ультразвуковое исследование (УЗИ).
·Гистерографию производят на 7-й или 8-й день менструального цикла (но не ранее чем через 6 мес после операции) в прямой и боковой проекции. С помощью данного метода можно изучить изменения внутренней поверхности послеоперационного рубца на матке. Выделяют следующие признаки несостоятельности послеоперационного рубца: изменение положения матки в малом тазу (значительное смещение матки кпереди), зазубренные и истончённые контуры внутренней поверхности матки в зоне предполагаемого рубца, «ниши» и дефекты наполнения.
·Гистероскопию делают на 4-й или 5-й день менструального цикла, когда функциональный слой эндометрия полностью отторгается, и через тонкий базальный слой видна подлежащая ткань. При несостоятельности рубца обычно отмечают втяжения или утолщения в области рубца. Белесоватый цвет ткани рубца, отсутствие сосудов свидетельствуют о выраженном преобладании соединительнотканного компонента, а втяжения — об истончении миометрия в результате неполноценной регенерации. Прогноз для вынашивания беременности и родоразрешения через естественные родовые пути разноречивый. Невизуализируемый маточный рубец и рубец с преобладанием мышечной ткани служат признаком его анатомической и морфологической полноценности. У этих женщин возможно наступление беременности через 1–2 года после операции.
·К ультразвуковым признакам несостоятельности рубца на матке относят неровный контур по задней стенке наполненного мочевого пузыря, истончение миометрия, прерывистость контуров рубца, значительное количество гиперэхогенных включений (соединительной ткани). При двухмерном УЗИ патологические изменения в области рубца на матке обнаруживают значительно реже, чем при гистероскопии (в 56 и 85% случаев соответственно). Однако благодаря допплерометрии и трёхмерной реконструкции, с помощью которых можно оценить гемодинамику в рубце (развитие сосудистой сети), информативность ультразвуковой оценки состояния рубца на матке значительно увеличилась.
Полученные результаты дополнительных методов диагностики состояния рубца на матке вне беременности заносят в амбулаторную карту и их учитывают при решении вопроса о возможности планирования последующей беременности.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Необходима дифференциальная диагностика между истинной угрозой прерывания беременности и наличием несостоятельного рубца на матке (табл. 52-6). Также необходимо проводить дифференциальный диагноз острым аппендицитом и почечной коликой. Уточнение диагноза проводят в условиях стационара на основании клинических симптомов, данных УЗИ, эффекта от терапии. При наличии несостоятельного рубца на матке беременная должна находиться в стационаре до родоразрешения. В этом случае ежедневно проводят клиническую оценку состояния беременной, плода и рубца на матке. УЗИ повторяют каждую неделю. При нарастании клинических или ультразвуковых симптомов несостоятельности рубца на матке показано оперативное родоразрешение по жизненным показаниям со стороны матери, независимо от срока беременности.
Таблица 52-6. Дифференциальная диагностика угрозы прерывания беременности и несостоятельности рубца на матке после кесарева сечения в нижнем маточном сегменте
Угроза прерывания беременности Несостоятельный рубец на матке после кесарева сечения в нижнем маточном сегменте
|
Жалобы |
|
|
Генерализованные боли |
Локальная болезненность над лобком |
|
|
Кровяные выделения из половых путей |
Отсутствие кровяных выделений из половых путей |
|
|
Изменения характера шевеления плода |
Нормальное шевеление плода |
|
|
Физикальное исследование (наружный осмотр) |
|
|
|
Гипертонус матки |
Нормальный тонус матки |
Болезненность при пальпации матки во всех Локальная болезненность матки при пальпации над лобком отделах
Наличие признаков гипоксии плода приОтсутствие признаков гипоксии плода аускультации и при КТГ
Низкое расположение предлежащей частиВысокое расположение предлежащей части плода плода
Влагалищное исследование
Наличие кровяных выделений из половых Отсутствие кровяных выделений из половых путей путей
Шейка матки укорочена, размягчена, канал Шейка матки сохранена шейки матки открыт
Низкое расположение предлежащей частиВысокое расположение предлежащей части плода плода
|
|
|
УЗИ |
|
|
||
Гипертонус матки (генерализованный или в |
Нормальный тонус матки |
||
зоне плацентации) |
|
|
|
|
|
|
|
Резистентность |
в сосудах |
плацентарного |
Нормальные гемодинамические показатели в спиральных артериях и |
ложа, пуповины, аорты плода |
|
сосудах плода |
|
|
|
|
|
Ультразвуковые |
признаки анатомической и |
Ультразвуковые признаки несостоятельности рубца на матке (локальные |
|
морфологической состоятельности рубца на |
истончения менее 3 мм, большое количество гиперэхогенных |
||
матке |
|
|
включений, снижение васкуляризации) |
|
|
|
|
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
Консультация анестезиолога показана в случае необходимости анестезиологического обеспечения оперативного родоразрешения или с целью обезболивания родов.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
·Беременность 32 нед. Головное предлежание плода. Несостоятельный рубец на матке после кесарева сечения в 2002 г. Водянка беременных. Анемия I степени.
·Беременность 38 нед. Головное предлежание плода. Рубец на матке после кесарева сечения в 2006 г. Плацентарная недостаточность. ЗРП I степени. Сочетанный гестоз средней степени тяжести 8 баллов на фоне артериальной гипертензии.
·Беременность 37 нед. Рубцы на матке после миомэктомии и малого кесарева сечения в 2000 г. Пожилая первородящая.
·Беременность 36 нед. Тазовое предлежание плода. Рубец на матке после корпорального кесарева сечения в 1999 г. Анемия.
ОСЛОЖНЕНИЯ ГЕСТАЦИИ ПРИ НАЛИЧИИ РУБЦА НА МАТКЕ
Течение беременности при наличии рубца на матке после кесарева сечения имеет ряд клинических особенностей. У этих пациенток чаще отмечают низкое расположение или предлежание плаценты, истинное вращение её, неправильное положение плода, а при локализации плаценты в области рубца на матке нередко развивается ПН. Одним из наиболее частых осложнений процесса гестации у беременных с рубцом на матке служит угроза прерывания беременности. Симптомы угрозы прерывания в I триместре беременности не имеют этиологической связи с наличием рубца на матке. Сохраняющую терапию назначают соответственно установленному диагнозу (недостаточность синтеза прогестерона, гиперандрогения, АФС и др.). Возможно лечение в амбулаторных условиях, однако при отсутствии эффекта необходима госпитализация для уточнения диагноза и коррекции проводимой терапии. При выявлении истмикоцервикальной недостаточности хирургическая коррекция этой патологии у данного контингента больных не показана, поскольку наличие рубца на матке в сочетании с угрозой прерывания беременности может привести к разрыву матки по рубцу. Лечение этого осложнения включает спазмолитическую терапию, назначение сульфата магния, постельного режима, использование разгружающего вагинального пессария. Лечение других осложнений беременности у женщин с оперированной маткой принципиально не отличается от общепринятого.
ВЕДЕНИЕ БЕРЕМЕННЫХ С РУБЦОМ НА МАТКЕ
При беременности (в I триместре) проводят общее обследование, а при необходимости — консультации смежных специалистов. Обязательно назначают УЗИ, основная цель которого заключается в определении места прикрепления плодного яйца в матке. Если оно расположено в области перешейка на передней стенке матки (в зоне рубца после кесарева сечения в нижнем маточном сегменте) целесообразно прерывание беременности, которое производят с использованием вакуум-аспиратора. Эта тактика связана с тем, что протеолитические свойства хориона по мере прогрессирования беременности могут привести к неполноценности даже состоятельного рубца на матке и её разрыву, а исходом данной беременности бывает только повторное кесарево сечение. Однако абсолютных противопоказаний к пролонгированию беременности в этом случае нет, и вопрос о прерывании беременности решает сама женщина. Следующее скрининговое обследование, включая УЗИ и исследование гормонального статуса фетоплацентарного комплекса (ФПК), проводят на сроке 20–22 нед беременности и его целью служит диагностика
пороков развития плода, соответствия его размеров сроку гестации, признаков плацентарной недостаточности (ПН), особенно при расположении плаценты в области рубца. Для лечения ПН показана госпитализация в стационар. При неосложнённом течении беременности и состоятельном рубце на матке очередное комплексное обследование осуществляют на сроке 37–38 нед гестации в стационаре, где предполагают проводить родоразрешение беременной. В родах обязательно применяют спазмолитические, седативные и антигипоксические препараты, лекарственные средства, улучшающие маточноплацентарный кровоток.
РОДОРАЗРЕШЕНИЕ БЕРЕМЕННЫХ С РУБЦОМ НА МАТКЕ Родоразрешение беременных с рубцом на матке после кесарева сечения
У большинства акушеров существует основной постулат при родоразрешении беременных с рубцом на матке после кесарева сечения: одно кесарево сечение — всегда кесарево сечение. Однако как у нас в стране, так и за рубежом, доказано, что у 50–80% беременных с оперированной маткой не только возможны, но и предпочтительны роды через естественные родовые пути. Риск при повторном кесаревом сечении, особенно для матери, выше, чем риск при самопроизвольных родах.
Самопроизвольные роды у беременных с рубцом на матке после кесарева сечения Ведение родов через естественные родовые пути при наличии рубца на матке после кесарева сечения допустимо при соблюдении ряда условий.
·Одно кесарево сечение в анамнезе с поперечным разрезом на матке в нижнем сегменте.
·Отсутствие экстрагенитальных заболеваний и акушерских осложнений, послуживших показаниями к первой операции. ·Состоятельность рубца на матке (по результатам клинических и инструментальных исследований).
·Локализация плаценты вне рубца на матке. ·Головное предлежание плода.
·Соответствие размеров таза матери и головки плода.
·Наличие условий для экстренного родоразрешения путём кесарева сечения (высококвалифицированный медицинский персонал, возможность выполнения кесарева сечения в экстренном порядке не позже, чем через 15 мин после принятия решения об операции).
Вопрос о методе родоразрешения должен быть обязательно согласован с беременной. Акушеру следует подробно объяснить ей все преимущества и риск, как повторного кесарева сечения, так и родов через естественные родовые пути. Окончательное решение должна принимать сама женщина в виде письменного информированного согласия на один из методов родоразрешения. При отсутствии абсолютных показаний к плановому кесареву сечению предпочтение следует отдавать родам через естественные родовые пути, причём, при их спонтанном начале.
Роды при наличии рубца на матке, как правило, протекают по стандартному механизму, характерному для первородящих или повторнородящих. Наиболее частыми осложнениями родов у женщин с рубцом на матке бывают несвоевременное излитие околоплодных вод, аномалии родовой деятельности (которые следует рассматривать как угрозу разрыва матки), клиническое несоответствие размеров таза матери и головки плода (обусловленное более частым, чем в популяции, расположением головки плода в заднем виде), появление признаков угрожающего разрыва матки. В процессе родов необходим непрерывный кардиомониторный контроль за состоянием плода, с клинической оценкой характера родовой деятельности и состояния рубца на матке. Роды следует вести при развёрнутой операционной, с подключённой инфузионной системой. Кроме клинической (пальпация) оценки состояния рубца на матке в процессе самопроизвольных родов можно использовать УЗИ, с помощью которого кроме оценки состояния рубца на матке в I периоде родов уточняют вид и позицию плода, расположение головки плода по отношению к плоскостям малого таза роженицы, производят цервикометрию (ультразвуковую регистрацию открытия маточного зева), благодаря чему снижается количество вагинальных исследований, что полезно в плане профилактики инфекционных осложнений у рожениц с высокой вероятностью оперативного родоразрешения.
Обезболивание родов у женщин с рубцом на матке проводят по общепринятым правилам, в том числе и с применением эпидуральной аналгезии. Метод анестезиологического пособия в родах зависит от характера экстрагенитальной или другой акушерской патологии.
Рубец на матке после кесарева сечения не считают противопоказанием к использованию в родах других акушерских и анестезиологических пособий, таких, как родовозбуждение или родостимуляция. При затянувшемся II периоде родов или начавшейся гипоксии плода родоразрешение необходимо ускорить путём рассечения промежности. При острой гипоксии плода и головке, находящейся в узкой части полости малого таза, роды могут быть закончены наложением акушерских щипцов или вакуум-экстрактора.
Обязательным считают ручное обследование матки сразу после родов в случае отсутствия ультразвукового контроля. Симптомы разрыва матки могут появиться через значительное время после родоразрешения, поэтому целесообразно повторное УЗИ через 2 ч после родов с целью диагностики расслаивающих ретровезикальных гематом, которые бывают следствием недиагностированного разрыва матки.
Показания к кесареву сечению при наличии рубца на матке после кесарева сечения: ·Рубец на матке после корпорального кесарева сечения.
·Несостоятельный рубец на матке по клиническим и эультразвуковым признакам. ·Предлежание плаценты.
·Два и более рубцов на матке после кесаревых сечений.
·Категорический отказ женщины от родов через естественные родовые пути.
Ведение родов у женщин с рубцом на матке после миомэктомии
При выборе метода родоразрешения у женщин с рубцом на матке после миом-эктомии определяющее значение имеют характер и объём выполненной операции. Частота несостоятельных рубцов после миомэктомии достигает 21,3%. Риск разрыва матки по рубцу после миомэктомии в процессе самопроизвольных родов зависит от глубины расположения опухоли в миометрии (интерстициальная, субсерозно-интерстициальная, субсерозная или субмукозная миома) перед оперативным вмешательством, методики операции, локализации рубца на матке. Показания к оперативному родоразрешению бывают абсолютными и относительными. Абсолютные показания к кесареву сечению после миомэктомии вне беременности приведены ниже.
·Рубец на матке после удаления интерстициального или субсерозно-интерстициального узла, расположенного на задней стенке матки.
·Рубец на матке после удаления интралигаментарной миомы.
·Рубцы на матке после удаления нескольких интерстициальносубсерозных узлов больших размеров.
При родоразрешении беременных с рубцом на матке после миомэктомии вне беременности и отсутствии абсолютных показаний к кесареву сечению предпочтительнее вести роды через естественные родовые пути. При наличии отягощённого акушерского анамнеза, переношенной беременности, тазового предлежания плода, ПН, возраста первородящей старше 30 лет показания к кесареву сечению после миомэктомии расширяют.
Рубец на матке после миомэктомии, произведённой во время беременности, служит показанием к кесареву сечению.
Ведение родов у женщин с рубцом на матке после реконструктивно-пластических операций
·После метропластики предпочтение следует отдавать кесареву сечению в целях профилактики материнского травматизма при самопроизвольных родах.
·После удаления рудиментарного рога матки без вскрытия её основной полости возможны роды через естественные родовые пути.
Ведение родов у женщин с рубцом на матке после перфорации матки
Роды после перфорации матки во время внутриматочных вмешательств — сложная и ответственная задача. Большое значение имеет расположение перфорационного отверстия по отношению к стенкам матки. Прогностически неблагоприятным считают расположение рубца в области перешейка и по задней стенке матки. При ведении таких родов возможны разрывы матки, гипотоническое кровотечение, патология отделения плаценты, особенно у женщин с осложнённым течением самой операции и послеоперационного периода.
Акушерский прогноз более благоприятен в тех случаях, когда рубец располагается по передней стенке матки, и операция была ограничена только зашиванием перфорационного отверстия без дополнительного рассечения стенки матки. При отсутствии осложняющих обстоятельств возможны роды через естественные родовые пути с последующим контрольным ручным обследованием стенок полости матки.
Ведение родов у женщин с рубцом на матке после эктопической беременности
Выбор метода родоразрешения после перенесённой эктопической беременности зависит от объёма перенесённой операции и возраста женщины. Оперативные вмешательства по поводу шеечной беременности, беременности в рудиментарном роге матки (если он имеет сообщение с основной полостью), интерстициальном отделе маточной трубы, культе удалённой раннее трубы служат показанием к операции кесарево сечение.
ПРОГНОЗИРОВАНИЕ И ПРОФИЛАКТИКА ОСЛОЖНЕНИЙ ГЕСТАЦИИ
Беременных с рубцом на матке считают группой риска по развитию следующих акушерских и перинатальных осложнений: самопроизвольного аборта, разрыва матки по рубцу, преждевременных родов, ПН, гипоксии и внутриутробной гибели плода, родового травматизма матери и плода, высокой материнской и перинатальной смертности. Для профилактики этих осложнений необходимо тщательное диспансерное наблюдение за беременной, своевременное выявление осложнений и их лечение в многопрофильных акушерских стационарах. Профилактика осложнений основана на широкой пропаганде прегравидарной подготовки женщин с рубцом на матке, которая включает следующие мероприятия.
·Информирование о риске, связанном с наличием рубца на матке.
GРиск для матери: разрыв матки по рубцу, кровотечение, материнская летальность, гнойно-септические осложнения; невынашивание беременности.
GРиск для плода и новорождённого: недоношенность, родовой травматизм, неонатальные осложнения различной степени выраженности.
·Диагностика и лечение сопутствующих гинекологических и экстрагенитальных заболеваний до беременности. ·Обследование на инфекции, передаваемые половым путём (ИППП) и санация очагов инфекции.
ЛЕЧЕНИЕ ОСЛОЖНЕНИЙ В РОДАХ И ПОСЛЕРОДОВОМ ПЕРИОДЕ
Наиболее грозное осложнение в родах — разрыв матки по рубцу. При ведении родов через естественные родовые пути у женщин с рубцом на матке следует отдавать предпочтение гипердиагностике разрыва матки, нежели недооценке столь серьёзного осложнения. Крайне сложной считают оценку первых симптомов начавшегося разрыва матки по рубцу. Диагностику разрыва матки проводят с учётом клинической картины: боли в эпигастральной области, тошнота, рвота, тахикардия, локальная болезненность, кровяные выделения из половых путей, шок и др. Признаки ухудшения состояния плода, ослабление сократительной деятельности матки могут быть симптомами начинающегося разрыва, причём нередко первыми. Неоценимое значение в родах имеют дополнительные методы диагностики (УЗИ, тококардиография).
Различают полный разрыв и неполный разрыв матки (расслоение, расползание рубца), когда брюшина остается интактной. Тактика при разрыве матки состоит в экстренном проведении кесарева сечения. Объём оперативного вмешательства зависит от обширности травмы: при разрыве матки только в области рубца после извлечения плода рубец иссекают и зашивают матку, а при разрыве матки, осложнённом образованием интралигаментарных гематом, производят её экстирпацию. При последующей беременности показано оперативное родоразрешение.
Показания к кесареву сечению в родах расширяют при отрицательной динамике состояния плода, появлении клинических признаков угрожающего разрыва матки, отсутствии условий для бережного самопроизвольного завершения родов.
ПРОФИЛАКТИКА РАЗРЫВА МАТКИ ПО РУБЦУ
Профилактика разрыва матки по рубцу заключается в проведении следующих мероприятий.
·Создание оптимальных условий для формирования состоятельного рубца на матке при первом кесаревом сечении (разрез на матке по Дерфлеру) и других операциях на матке: зашивание разреза на матке отдельными мышечномышечными швами с использованием синтетических рассасывающихся шовных нитей (викрил, моноприл и др.).
·Прогнозирование, профилактика, своевременная диагностика и адекватная терапия послеоперационных осложнений. ·Объективная оценка состояния рубца на матке до наступления беременности и во время гестации.
·Скрининговое обследование во время беременности.
·Тщательный отбор беременных для ведения родов через естественные родовые пути.
·Тщательный кардиотокографический и ультразвуковой контроль в процессе самопроизвольных родов. ·Адекватное обезболивание в процессе самопроизвольных родов.
·Своевременная диагностика угрожающего и/или начавшегося разрыва матки.
52.10. КЛИНИКА И ВЕДЕНИЕ РОДОВ ПРИ ДИСТОЦИИ ПЛЕЧИКОВ
Дистоция плечиков (ДП) — задержка переднего плечика позади лонного сочленения после рождения головки плода, клиническое несоответствие плечевого пояса тазу матери, невозможность рождения плечиков после рождения головки плода в течение 60 с без применения специальных пособий.
ДП выходит на первое место среди причин родового травматизма новорождённого вследствие: ·снижения частоты родов через естественные родовые пути при тазовом предлежании; ·почти полного отказа от применения полостных акушерских щипцов; ·роста числа случаев макросомии.
СИНОНИМЫ
Затруднённое рождение (выведение) плечиков. Shoulder dystocia.
КОД ПО МКБ-10
O32 Медицинская помощь матери при установленном или предполагаемом неправильном предлежании плода. O33 Медицинская помощь матери при установленном или предполагаемом несоответствии размеров таза и плода. O62 Нарушения родовой деятельности (родовых сил).
O63 Затяжные роды.
O64 Затруднённые роды вследствие неправильного положения или предлежания плода. O65 Затруднённые роды вследствие аномалии таза у матери.
O66 Другие виды затруднённых родов.
P11 Другие родовые травмы ЦНС.
P13 Родовая травма скелета.
P14 Родовая травма периферической нервной системы.
P15 Другие родовые травмы.
ЭПИДЕМИОЛОГИЯ
Сообщаемая частота при влагалищных родах в головном предлежании — 0,6–2,8%. Причина роста частоты ДП, возможно, кроется в лучшем антенатальном уходе, повышении среднего возраста рожающих, ожирении, большей прибавке массы тела во время беременности и устранении факторов, ведущих к преждевременным родам. Причина разброса цифр встречаемости ДП в популяции — нечёткость определения ДП. Очевидно частота ДП выше указанных цифр, но большую часть случаев ДП (при отсутствии ближайших осложнений) в истории родов не регистрируют.
При ДП повышен уровень материнского травматизма: ·разрывы влагалища — 19%; ·послеродовые кровотечения — 11%; ·разрывы промежности — 4%; ·разрывы шейки матки — 2%.
При ДП повышен уровень травматизма новорождённого: ·травма плечевого сплетения;
·паралич Эрба (СV–VI), паралич Клюмпке (СVII-ТhI); ·перелом плечевой кости; ·перелом ключицы;
·черепномозговая травма в 70% при задержке рождения плечиков более 7 минут (при гипоксии меньше).
В целом травматизм новорождённого наблюдают в 15–29% всех случаев ДП, причём в 68% — это травма плечевого сплетения.
Даже своевременное и правильное использование стандартных приёмов ведения второго периода родов при ДП не всегда позволяет избежать осложнений.
КЛАССИФИКАЦИЯ
·Высокая ДП — задержка рождения обоих плечиков (двусторонняя ДП). ·Низкая ДП — задержка рождения одного плечика (переднего).
Существует также классификация, основанная на степени выраженности ДП (табл. 52-7).
ЭТИОЛОГИЯ
Все факторы риска ДП можно разделить на три группы. Предгравидарные факторы риска:
·масса тела матери при её рождении; ·ДП в анамнезе; ·крупный плод в анамнезе; ·СД;
·гестационный СД в анамнезе; ·узкий таз; ·ожирение;
·многочисленные роды в анамнезе; ·возраст матери.
Антенатальные факторы риска:
·чрезмерная прибавка массы тела матери за время беременности (более 20 кг); ·крупный плод; ·гестационный СД; ·низкий рост беременной;
·перенашивание более 42 нед (при ДП у 27% против 10% в популяции); ·аномальная форма таза; ·анатомически суженный таз.
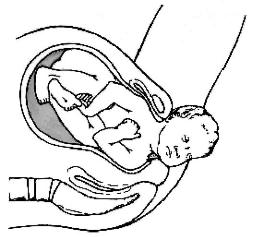
Интранатальные факторы риска: ·вторичная слабость родовой деятельности; ·слабость потуг;
·затяжной II период родов; ·полостные акушерские щипцы;
·выраженное конфигурирование головки с образованием родовой опухоли; ·ятрогенный фактор (раннее «растуживание» и множество других порочных методик).
При андроидном и антропоидном типе таза передняя часть плоскости входа в малый таз имеет треугольную форму, что препятствует правильной ориентации бисакромиального диаметра в косом размере плоскости входа в малый таз. Основным фактором риска считают крупный плод, особенно при увеличенном отношении грудь/голова (chest-to-head diameter ratio). Однако более половины случаев ДП происходит у матерей с нормальной ёмкостью и формой таза и некрупными размерами плода.
При длительном II периоде родов и крупном плоде частота ДП достигает 23%.
Приблизительно половина всех случаев ДП — так называемая «идиопатическая ДП», когда отсутствуют какиелибо известные факторы риска.
ПАТОГЕНЕЗ
При неосложнённом течении периода изгнания родов синхронно с наружным поворотом головки плечики устанавливаются в косом размере плоскости входа в малый таз. Это позволяет переднему плечику легко преодолеть препятствие со стороны лонного сочленения матери или спонтанно во время схваткипотуги или при дополнительной лёгкой тракции головки кзади. ДП возникает при устанавливании плечиков в прямом размере плоскости входа в малый таз и задержке переднего плечика над лонным сочленением (рис. 52-30).
Рис. 52-30. Сагиттальный срез таза. Переднее плечо задерживается над лонным сочленением.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОЗ
Особенности течения родов:
·потягивание за головку не сопровождается рождением плечика;
·задержка рождения плечиков более 1 минуты после рождения головки плода.
ЛЕЧЕНИЕ
Действовать следует быстро, избегая трёх вещей (в английской литературе 3 P: pulling, pushing, pivoting): ·не тянуть (не производить чрезмерных тракций за головку); ·не толкать (не стараться выдавливать плод);
·не сгибать (не совершать чрезмерных латеральных сгибаний головки).
В англоязычном акушерстве есть мнемоническая аббревиатура HELPERR [H — help, позвать на помощь, E — evaluate for episiotomy (подумать об эпизиотомии), L — legs, ноги (приём Мак-Робертса), P — pressure, давление (над лобком), E — enter, ввести руку (для внутреннего поворота), R — remove, удалить, извлечь заднюю ручку, R — roll, повернуть («на все четыре»)], которая завоевала популярность на курсах ALSO. Впервые мнемонический термин «HELPERR» был предложен Carlan и соавт. Термин довольно легко позволяет вспомнить в острой ситуации последовательность действий при ДП. Одно из основных правил при оказании всех пособий — исключение потуг. Эффективным может быть любой из приёмов, но ни один из них не универсален (см. табл. 52-7).
Таблица 52-7. Мероприятия, проводимые при дистоции плечиков
Степень ДП |
|
Мероприятия |
|
Описание |
|
|
|
|
|
|
|
Лёгкая |
H — help (помощь) |
|
|
Отработанный сценарий действий всех участников |
|
|
|
|
|
|
|
|
E — |
evaluate |
for |
episiotomy |
По усмотрению врача, ведущего роды |
|
(рассмотреть |
необходимость |
|
||
|
эпизиотомии) |
|
|
|
|
|
|
|
|
|
|
|
L — |
legs, the McRoberts |
maneuver |
Максимальное сгибание ног роженицы в тазобедренных |
|
|
(ноги — приём Мак-Робертса) |
суставах |
|||
|
|
|
|
||
|
P — pressure (давление) |
|
Помощник рукой давит над лобком дорсально или косо |
||
|
|
|
|
|
дорсально |
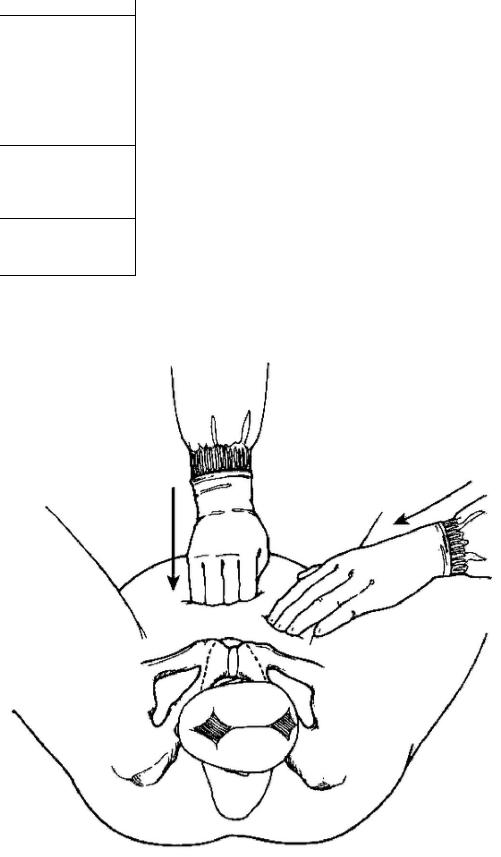
Умеренная
Выраженная
Невозможность рождения плечевого пояса
|
|
|
|
|
|
E — enter, Woods, Rubin maneuvers |
Давление на спереди или сзади на переднее или заднее |
||||
(ввести руку |
во |
влагалище — |
плечико для |
перевода бисакромиального диаметра |
|
приёмы Вудса и Рубина) |
|
параллельно косому размеру таза матери |
|||
|
|
|
|||
R — roll (поворот по Гаскину) |
|
Роженицу поворачивают в коленно-локтевую позу |
|||
|
|
|
|
|
|
R — remove |
the |
posterior |
arm |
«Умывающим» |
движением в направлении от спинки к |
(извлечь заднюю ручку) |
|
груди извлечь ручку плода |
|||
|
|
||||
Перелом ключицы (Clavicle fracture) |
Предпринять попытку перелома ключицы |
||||
|
|
|
|
|
|
Symphysiotomy |
|
|
|
Рассечение лонного сочленения после смещения уретры |
|
|
|
|
|
латерально |
|
|
|
|
|
|
|
Zavenelli |
|
|
|
Вправление головки обратно в полость малого таза с |
|
|
|
|
|
последующим КС |
|
|
|
|
|
|
|
Первый и самый простой приём, применяемый при ДП — прямое давление над лоном в направлении несколько краниальнее лона. Можно также попытаться по-очерёдно давить вправо и влево, чтобы перевести плечики в косой размер таза. Эти приёмы обычно помогают при I степени ДП (рис. 52-31). Следующий по сложности приём Вудса или его модификация (обратный приём Вудса). При этом давление оказывают на переднюю поверхность заднего плечика («завинчивание»). Однако нужно стремиться к приведению обоих плечиков к грудине. А при приёме Вудса плечико, наоборот, отводят. Поэтому другой автор, Рубин, предложил свой приём (рис. 52-32).
Рис. 52-31. Давление над лобком — дорсально (по Mazzanti) или косо-латерально (по Rubin).
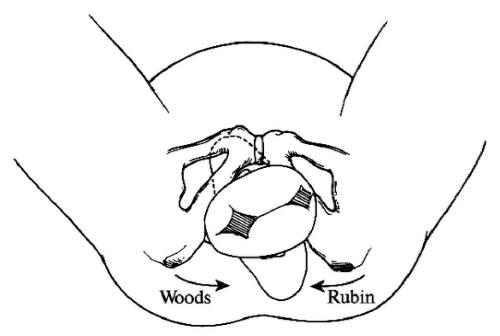
Рис. 52-32. Поворот по Вудсу и приём Рубина.
При ДП средней степени предложено применять сочетание приёмов Хиббарда и обратный приём Вудса. По Хиббарду следует давить на головку, пытаясь несколько «затолкать» её обратно во влагалище. Переднее плечико отталкивают в направлении к прямой кишке; таким образом плечико отодвигают от лонного сочленения. Для этого необходим помощник, чтобы сначала отдавить плечико, а затем оказывать давление на дно матки.
Последовательность этапов:
·надавить ладонью одновременно на головку, челюсти и выйную область по направлению к прямой кишке и немного краниально, чтобы облегчить высвобождение переднего плечика; ·после высвобождения переднего плечика сильно надавить на дно матки;
·в это же время давление на челюсти и выйную область смещается несколько в сторону прямой кишки.
Метод обладает рядом преимуществ. Основное требование — достаточно сильное и постоянное давление ассистента на дно матки. Если приём применён правильно, то плечевое сплетение не будет повреждено и вполне можно избежать гипоксических повреждений из-за затяжного изгнания. Полезно также бывает попробовать сначала родить заднюю ручку (рис. 52-32), как при запрокидывании ручек при тазовом предлежании, но в обратном направлении.
При ДП тяжёлой степени следует применить приём Мак-Робертса (единственный недостаток — необходимо два помощника). Метод эффективен, лёгок, безопасен и быстр в исполнении. Бёдра приводят в соприкосновение с животом, добиваясь при этом уменьшения лордоза и наклонения таза (рис. 52-33). Этот приём, естественно, не уменьшает размеров малого таза, но при движении лонного сочленения краниально возникают условия для высвобождения переднего плечика. Если нет немедленного эффекта, то следует добавить все вышеуказанные приёмы.
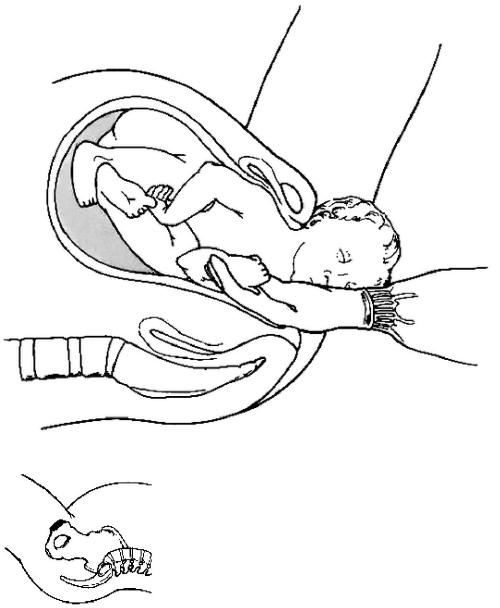
Рис. 52-33. Рождение задней ручки.
Рис. 52-34. Краниальное смещение лонного сочленения и уплощение поясничного лордоза (приём Мак-Робертса). При безуспешной попытке родить плечевой пояс (ДП IV степени) J.A. O’Leary, H.B. Leonetti (1990) рекомендуют прибегнуть к заправлению головки по Заванелли (cephalic replacement):
·начать подготовку к КС; ·начать интенсивный токолиз;
·при необходимости — кардиомониторинг; ·быстро произвести заправление головки.
Головка, по утверждению авторов, легко заводится при постоянном и достаточно энергичном усилии, оказываемом ладонью. Головку сгибают и подталкивают вверх до точки «0» по Бишопу (что соответствует уровню «большой сегмент в полости малого таза»). При необходимости ассистент удерживает головку на этом уровне стояния. Авторы сообщают о 23 успешных попытках.
В отечественных учебниках о ДП написано мало. Тем не менее, есть информационное письмо Министерства здравоохранения РФ от 2002 г. «Ведение беременности и родов у женщин с анатомически узким тазом» с рекомендациями, которые вполне уместны и при ДП:
·На родах присутствуют два врача акушерагинеколога, владеющие приёмами оказания помощи при ДП, анестезиолог и неонатолог-реаниматолог.
·Обязательное рассечение промежности под адекватным обезболиванием (предпочтительна — срединнолатеральная эпизиотомия).
·Захват головки плода двумя руками в щёчновисочных областях, осторожное потягивание головки книзу до тех пор, пока под лоно не подойдет переднее плечико на границе верхней и средней трети. В это время ассистент осуществляет умеренное давление рукой над лобком. Затем головка приподнимается кпереди и освобождается заднее плечико.
·Максимальное сгибание бёдер роженицы в тазобедренных и коленных суставах и отведение их в сторону живота. ·Одноименной рукой акушер захватывает, сгибает и выводит заднюю ручку плода, затем выводится переднее плечико.
·Акушер рукой, введённой во влагалище, смещает переднее плечико в сторону грудки и кзади. Ассистент в это время проводит умеренное давление на дно матки и в надлобковой области кзади и латерально в сторону живота матери. ·Акушер рукой, введённой под заднее плечо плода, поворотом на 180° переводит его в переднее и оно извлекается. Все ручные манипуляции выполняют последовательно по мере увеличения сложности исполнения. Вначале применяют менее сложные и менее травматичные для плода, при их неэффективности переходят к более сложным. Ведение родов во II периоде при ДП согласно вышеуказанного алгоритма позволило избежать перинатальных потерь и тяжёлой родовой травмы новорождённых, в 1,4 раза снизить число рождения детей в состоянии гипоксии и в 1,6 раза уменьшить патологию новорождённых, непосредственно или косвенно связанную с родовым травматизмом.
Вродильном зале обязательно присутствие анестезиолога и неонатолога, владеющих методами реанимации новорождённых.
Впослеродовом периоде проводят профилактику гнойно-воспалительных заболеваний, следят за инволюцией матки.
ПРОФИЛАКТИКА
Лучшее лечение ДП — её профилактика, но, несмотря на известные факторы риска, следует, к сожалению, признать, что надёжной профилактики ДП не существует.
И всё же следует стремиться к антенатальному выявлению плодов с массой тела >4500 г. Другой мнемонический термин, применяемый в английской литературе: DOPE (Diabetes, Obesity, Postdatism, Excessive fetal weight or maternal birth weight — СД, ожирение, перенашивание, макросомия или чрезмерная прибавка в весе во время беременности).
Если есть возможность, следует во II периоде родов максимально сдерживать роженицу в её желании потужиться до момента прорезывания (не «растуживать» женщину без нужды!).
Elliot и соавт. (1982) предлагали считать фактором риска по ДП состояние, когда при УЗИ окружность груди превышает окружность головки на 16 мм, и/или окружность плечевого пояса превышает окружность головки на 48 мм, особенно при крупном плоде у женщин, страдающих СД.
В последнее время большой интерес проявляют к весу родителей при их рождении. Согласно многим исследованиям вес родителей при рождении коррелирует с весом их детей при рождении. В самом деле, вес матери при рождении сильнее коррелирует с макросомией плода, чем рост и вес матери в данный момент. Также важно упоминание в анамнезе о родах крупным плодом и о ДП. Крупные дети рождаются чаще у пожилых матерей, у многорожавших, особенно на фоне ожирения и СД.
52.11. ВЫПАДЕНИЕ ПУПОВИНЫ. КЛИНИКА И ВЕДЕНИЕ РОДОВ
Выпадение пуповины — при вскрытии плодного пузыря (самопроизвольном или искусственном) пуповина определяется ниже предлежащей части плода, предлежание пуповины — пуповина определяется ниже предлежащей части плода при целом плодном пузыре.
КОД ПО МКБ-10
O69 Роды и родоразрешение, осложнившиеся патологическим состоянием пуповины.
P02 Поражения плода и новорождённого, обусловленные осложнениями со стороны плаценты, пуповины и плодных оболочек.
ЭПИДЕМИОЛОГИЯ
Частота предлежания пуповины, согласно большинству авторов, составляет 0,6% от всех родов, частота выпадения пуповины в родах равна 0,14–0,4%. ПС при выпадении пуповины достигает 4–16%.
КЛАССИФИКАЦИЯ
Не разработана.
ЭТИОЛОГИЯ
Частота предлежания и выпадения пуповины выше при преждевременных родах, многоводии, неправильном положении плода, при длинной пуповине. Это осложнение наблюдается, когда предлежащая часть не заполняет собой вход в малый таз, не образуется пояс прилегания и поэтому не происходит разобщения передних и задних ОВ. В нормальных условиях согнутая головка плода фиксируется малым сегментом в плоскости входа в малый таз за несколько недель до родов (у первородящих) или непосредственно перед родами и в начале I периода родов (у повторнородящих). Это и препятствует формированию предлежания и выпадения пуповины. Другие факторы риска:
·амниотомия при нефиксированной головке (многоводие); ·задний вид плода; ·многоплодная беременность;
·высокий паритет (venter propendens); ·анатомически суженный таз; ·крупный плод;
·миома матки с низкой локализацией узла; ·низкое прикрепление плаценты; ·наружный поворот плода; ·тазовое предлежание; ·мужской пол плода.
ПАТОГЕНЕЗ
При сдавлении пуповины между предлежащей частью и стенками таза быстро развивается острая гипоксия плода. Охлаждение, высыхание выпавшей пуповины и грубые манипуляции с ней (попытка вправления) могут вызвать спазм пупочных сосудов.
КЛИНИЧЕСКАЯ КАРТИНА И ДИАГНОСТИКА
Неправильное положение плода в матке или отсутствие достаточной фиксации головки малым сегментом в плоскости входа в малый таз перед родами служат показанием к дополнительному УЗИ для исключения предлежания пуповины.
ФИЗИКАЛЬНОЕ ИССЛЕДОВАНИЕ
При влагалищном исследовании в случае предлежания пуповины при целом плодном пузыре предлежащую петлю пуповины можно прощупать в виде извитого гладкого, скользкого канатика, толщиной приблизительно с мизинец, дающего ощущение пульсации. При излившихся водах распознать выпавшую петлю ещё легче — она располагается во влагалище или вне его. При головке, находящейся высоко над входом в малый таз, указанное образование
(пуповина) может легко «дрейфовать» и уходить от пальцев исследователя. При влагалищном исследовании в случае выпадения пуповины следует определить раскрытие маточного зева и высоту стояния предлежащей части, так как от этого зависит дальнейшая тактика родоразрешения.
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
При постановке диагноза выпадения пуповины вплоть до родоразрешения необходим постоянный кардиотокографический мониторинг ЧСС плода.
ИНСТРУМЕНТАЛЬНЫЕ ИССЛЕДОВАНИЯ
Предлежание пуповины легко можно выявить антенатально при УЗИ.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Дифференциальный диагноз при УЗИ следует проводить с другим менее частым, но более опасным для плода состоянием — оболочечное прикрепление пуповины при локализации сосудов пуповины в оболочках по нижнему полюсу плодного яйца.
ПОКАЗАНИЯ К КОНСУЛЬТАЦИИ ДРУГИХ СПЕЦИАЛИСТОВ
При экстренном родоразрешении по поводу выпадения пуповины желательно присутствие неонатолога и анестезиолога.
ПРИМЕР ФОРМУЛИРОВКИ ДИАГНОЗА
Беременность 40 нед. Многоводие. Амниотомия. Выпадение пуповины. Острая гипоксия плода.
ЛЕЧЕНИЕ
При подозрении на предлежание пуповины следует воздержаться от амниотомии. Для снижения риска сдавления пуповины роженицу просят лежать в так называемой «позе крокодила» (положение Симса). При этом таз женщины несколько возвышен за счёт подложенной подушки или валика. Можно также по-просить роженицу принять коленнолоктевое положение с опущенным на кровать плечевым поясом и, наоборот, максимально приподнятым тазом. В ряде случаев такая поза женщины может способствовать устранению предлежания пуповины. При персистировании предлежания пуповины единственный метод лечения — КС. После постановки диагноза выпадения пуповины до проведения КС применяют наполнение мочевого пузыря жидкостью (около 500 мл). Это способствует «отдавливанию» предлежащей части от стенок таза. Именно из-за потенциальной возможности выпадения пуповины излитие вод служит показанием для обязательного незамедлительного влагалищного исследования. Следует следить за ЧСС плода. В целом, тактика дальнейших действий при выпадении пуповины зависит от состояния родовых путей, высоты стояния предлежащей части плода и укладывается в комплекс основных действий: незамедлительно подготовить всё необходимое к экстренному родоразрешению.
ЦЕЛИ ЛЕЧЕНИЯ
Экстренное оперативное родоразрешение при живом плоде.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ
Дородовая госпитализация при наличии большинства перечисленных факторов риска. При выпадении пуповины и при излитии вод — экстренная госпитализация.
Лечение во время беременности и в I периоде родов
Сразу после выявления выпадения пуповины (время точно фиксируют в истории родов) первоочередная задача — перевести женщину в соответствующую позу (см. выше). Приподнять ножной конец кровати. Акушерке следует ввести два пальца во влагалище и стараться препятствовать сдавлению пуповины при схватках до тех пор, пока операционная бригада не подготовится к вмешательству. При пролабировании петли пуповины за пределы вульварного кольца полезно обернуть пуповину сложенной в несколько раз пелёнкой (профилактика охлаждения пуповины). Если это не удаётся с первой попытки, от дальнейших попыток вправления пуповины лучше отказаться. Если до этого проводили родостимуляцию, её следует немедленно прекратить. Можно применять ингаляцию кислорода со скоростью 4 л/мин.
Тактика ведения во II периоде родов
КС более предпочтительно даже во II периоде родов при высоком расположении головки. При тазовом предлежании и хорошей родовой деятельности роды проводят через естественные родовые пути.
ПРОФИЛАКТИКА
В родах избегать ранних амниотомий. При выполнении амниотомии на фоне многоводия соблюдать ряд правил: ·вскрывать эксцентрично; ·вскрывать вне схватки;
·перфорационное отверстие не расширять до излития достаточного количества вод; ·женщина должна лежать до тех пор, пока головка не прижмётся плотно ко входу в малый таз.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТКИ
·При наличии многих из перечисленных факторов риска (особенно многоводия) показана дородовая госпитализация. ·При излитии ОВ в домашних условиях необходимо как можно скорее оказаться в стационаре для исключения выпадения пуповины.
·При подписании информированного согласия супружеской парой перед родами их следует подробно информировать о том, что в акушерстве бывают непредсказуемые экстренные ситуации, к числу которых относится и выпадение пуповины.
ПРОГНОЗ
Перинатальный исход потенциально хуже при головном предлежании в сравнении с тазовым, так как плотная головка сильнее придавливает пуповину к костям таза, чем ягодицы.
СПИСОК РЕКОМЕНДУЕМОЙ ЛИТЕРАТУРЫ
Айламазян Э.А. Акушерство: Учебник для студентов мед. вузов: СПб.: Специальная литература, 2007. — 528 с. Акушерство и гинекология: Клинические рекомендации / Под ред. В.И. Кулакова. — М.: ГЭОТАР-Медиа, 2006. Горбунова Т.Н. Акушерская и хирургическая тактика при миоме матки: Диссертация на соискание ученой степени кандидата медицинских наук / Т.Н. Горбунова. — М., 2003. — 120 с.
Краснопольский В.И., Логутова Л.С., Буянова Л.С. Репродуктивные проблемы оперированной матки / В.И. Краснопольский, Л.С. Логутова, Л.С. Буянова. — М.: Миклош, 2005. — 160 с.
Норвитц Э.Р. Наглядные акушерство и гинекология / Э.Р. Норвитц, Д.Д. Шордж: Пер. с англ. — М.: ГЭОТАР-Медиа, 2003.
Руководство к практическим занятиям по акушерству: Учебное пособие / Под ред.В.Е. Радзинского. — М.: ГЭОТАР-
Медиа, 2007. — 656 с.
Савельева Г.М. Акушерство: Учебник / Г.М. Савельева, В.И. Кулаков, А.Н. Стрижаков и др. — М.: Медицина, 2000.
Чернуха Е.А. Родовой блок: Руководство для врачей / Е.А. Чернуха. — М.: Триада Х, 2005.
Boyle J.J., Katz V.L. Umbilical cord prolapse in current obstetric practice // J. Reprod. Med. — 2005. — Vol. 50, N 5. — P. 303–306.
Bower D.J., Wolkomir M.S. Principles and practice of management of shoulder dystocia // Clinics in Family Practice. — 2001. — Vol. 3, N 2.
Enakpene C.A., Omigbodun A.O., Arowojolu A.O. Perinatal mortality following umbilical cord prolapse // Int. J. Gynaecol. Obstet. — 2006. — Vol. 95, N 1. — P. 44–45.
Esposito M.A., Menihan C.A., Malee M.P. Association of interpregnancy interval with uterine scar failure in labor: a casecontrol study / M.A. Esposito, C.A. Menihan, M.P. Malee // Am. J. Obstet. Gynecol. — 2000. — Vol. 183, N 5. — P. 1180– 1183.
Ginsberg N.A., Moisidis C. How to predict recurrent shoulder dystocia // Am. J. Obstet. Gynecol. — 2001. — Vol. 184, N 7. — P. 1427–1430.
Is vaginal birth after cesarean safe? Experience at a community hospital / Blanchette H. et al. // Am. J. Obstet. Gynecol. — 2001. — Vol. 184. — P. 1478–1565.
Kahana B., Sheiner E., Levy A. et al. Umbilical cord prolapse and perinatal outcomes // Int. J. Gynaecol. Obstet. — 2004. — Vol. 84, N 2. — P. 127–132.
Lin M.G. Umbilical cord prolapse // Obstet. Gynecol. Surv. —2006. — Vol. 61, N 4. — P. 269–277.
Stallings S.P., Edwards R.K., Johnson J.W.C. Correlation of head-to-body delivery intervals in shoulder dystocia and umbilical artery acidosis // Am. J. Obstet. Gynecol. — 2001. — Vol. 185, N 2. — P. 268–274.
Qureshi N.S., Taylor D.J., Tomlinson A.J. Umbilical cord prolapse // Int. J. Gynaecol. Obstet. — 2004. — Vol. 86, N 1. — P. 29–30.
Uygur D., Kis S., Tuncer R. et al. Risk factors and infant outcomes associated with umbilical cord prolapse // Int. J. Gynaecol. Obstet. — 2002. — Vol. 78, N 2. — P. 127–130.
Vollebergh J.H., Van Dongen P.W. The Zavanelli manoeuvre in shoulder dystocia: Case report and review of published cases (review) // Eur. J. Obstet. Gynecol. Reprod. Biol. — 2000. — Vol. 89. — P. 81–84.
Yap O.W., Kim E.S., Laros R.K. Jr. Maternal and neonatal outcomes after uterine rupture in labor / O.W. Yap, E.S. Kim, R.K. Jr. Laros // Am. J. Obstet. Gynecol. — 2001. — Vol. 184, N 7. — P. 1576–1657.
