
- •Общая фтизиатрия
- •1 Вопрос.
- •2 Вопрос.
- •3 Вопрос
- •4 Вопрос
- •5 Вопрос.
- •6 Вопрос
- •7 Вопрос
- •8 Вопрос
- •9 Вопрос
- •10 Вопрос
- •Вопрос 11. Изменчивость микобактерии туберкулеза
- •Вопрос 12. Патогенез микобактерии туберкулеза
- •Вопрос 13. Иммунопатогенез микобактерии туберкулеза (первичный т-клеточный иммунный ответ)
- •Вопрос 14. Иммунопатогенез микобактерии туберкулеза (вторичный т-клеточный иммунный ответ)
- •Вопрос 15. Патогенез первичного туберкулеза
- •Вопрос 16. Патогенез вторичного туберкулеза
- •Вопрос 17. Патогенез диссеминированного туберкулеза
- •Вопрос 18. Патоморфология микобактерии туберкулеза
- •Вопрос 19. Источники инфекции, пути и механизмы передачи микобактерией туберкулеза
- •Вопрос 20. Инфекционный процесс микобактерии тубекулеза
- •21. Основные эпидемиологические показатели определяющие распространенность туберкулеза.
- •22. Клинические методы исследования при туберкулезе.
- •23. Клинический и биохимический анализ крови при туберкулезе.
- •24. Бактериоскопический метод исследования туберкулеза (микроскопия препаратов патологического материала по методу Циля-Нильсена).
- •25. Бактериоскопический метод исследования туберкулеза (люминесцентная микроскопия).
- •26. Бактериологические методы исследования туберкулеза (посев, метод абсолютных концентраций).
- •27. Бактериологические методы исследования туберкулеза (система bactec mgit 960).
- •28. Молекулярно-генетический метод исследования туберкулеза (пцр).
- •29. Лучевые методы исследования туберкулеза.
- •30. Бронхоскопия (определения, техника проведения). Виды бронхоскопии.
- •Проведение процедуры
- •Вопрос 61. Показатели инфицированности. Ежегодный риск инфицированности.
- •Вопрос 62. Побочные действия и противопоказания туберкулиновых проб.
- •Вопрос 63. Туберкулинодиагностика (уколочная реакция, общая реакция, очаговая реакция на введение туберкулина, вираж туберкулиновых проб).
- •Вопрос 64. Группы повышенного риска заболевания туберкулезом .
- •Вопрос 65. Выявление больных туберкулезом. Группы впервые выявленных больных.
- •Вопрос 66. Алгоритм исследования на выявление туберкулеза.
- •Вопрос 67. Лечебный и двигательный режим при туберкулезе.
- •Вопрос 68. Лечебное питание при туберкулезе.
- •Вопрос 69. Основные противотуберкулезные препараты (механизм действия, показания, противопоказания).
- •Вопрос 70. Резервные противотуберкулезные препараты (механизм действия, показания, противопоказания).
- •71. Новые противотуберкулезные препараты (механизм действия, показания, противопоказания).
- •72. Лекарственная устойчивость микобактерии туберкулеза.
- •73. Химиотерапия больных туберкулезом. Основные принципы химиотерапии больных туберкулезом.
- •74. Региональный режим химиотерапии больных туберкулезом.
- •75. Индивидуальный режим химиотерапии больных туберкулезом.
- •76. Формы побочных реакций противотуберкулезных препаратов.
- •77. Клинические проявления и методы устранения побочных реакций на основные противотуберкулезные препараты.
- •78. Клинические проявления и методы устранения побочных реакций на резервные противотуберкулезные препараты.
- •79. Клинические проявления и методы устранения побочных реакций на новные противотуберкулезные препараты.
- •80. Анафилактический шок.
- •81.Дезинтоксикационная терапия
- •82.Гормонотерапия.
- •83.Метаболитная терапия
- •84.Иммуномодулирующая терапия
- •84.Стимуляторы репаративных процессов
- •86.Физиотерапия
- •87.Искусственный (лечебный) пневмоторакс
- •88. Техника наложения. Оценка эффективности.
- •88.Техника проведения.
- •400-500 См3.
- •89.Пневмоперитонеум
- •90.Пневмоперитонеум Техника наложения
- •Вопрос 91
- •Вопрос 92
- •Вопрос 93
- •Вопрос 94
- •Вопрос 95
- •Вопрос 96
- •Вопрос 97
- •Вопрос 98
- •Вопрос 99
- •Вопрос 100
71. Новые противотуберкулезные препараты (механизм действия, показания, противопоказания).
Бедаквилин (нитроимидазол) — синтезирован в США в 2012 г. и зарегистрирован FDA (US Food and Drug Administration) в качестве ПТП на основании двух рандомизированных и плацебоконтролируемых клинических исследований с участием 440 (по 220 в каждой группе) пациентов, больных туберкулезом легких. Применение бедаквилина привело к прекращению выделения МБТ через 6 мес лечения у 79% пациентов, а в группе получающих плацебо такой результат не был получен ни у одного пациента. Бедаквилин бактерицидно действует на МБТ путем влияния на фермент АТФ-синтазу, который необходим для энергообеспечения клеток. Показанием для назначения бедаквилина является выявление лекарственной устойчивости МБТ к основным препаратам у взрослых. Применяется в комбинации с другими резервными препаратами.
Противопоказаниями для назначения бедаквилина являются: детский и подростковый возраст до 18 лет, беременность, период лактации, выраженная патология почек и печени, врожденная непереносимость лактозы, дефицит лактазы, и индивидуальная непереносимость препарата.
При лечении бедаквилином целесообразно систематически проводить лабораторный контроль функции почек и печени. Бедаквилин применяется внутрь во время еды, так как прием с пищей увеличивает биодоступность препарата.
Бедаквилин назначается по 0,4 г один раз в сутки в течение первых двух недель, далее (с 3-й по 24-ю неделю) по 0,2 г 3 раза в неделю. Общая продолжительность курса лечения составляет 24 недели. Выпускается в таблетках по 0,1 г.
72. Лекарственная устойчивость микобактерии туберкулеза.
Лекарственная устойчивость — закономерное и одно из самых значимых проявлений изменчивости МБТ, отражающей основной биологический закон, выражение приспособления биологических видов к окружающей среде.
По последним научным данным, основные механизмы развития лекарственной устойчивости МБТ к противотуберкулезным препаратам — мутации в гене, ответственном за обменные процессы, и синтез белка-фермента, инактивирующего конкретный препарат.
Изучение биологических особенностей, ферментативной активности, химического состава лекарственно-устойчивых МБТ в сравнении с лекарственно-чувствительными, генетически однородными МБТ позволило выделить несколько основных механизмов, обусловливающих резистентность бактериальной клетки к данному антибактериальному агенту:
появление нового пути обменных процессов, обходящего те обменные процессы, на которые воздействует данный препарат;
увеличение синтеза фермента, который инактивирует данный препарат;
синтез измененного фермента, который слабее инактивируется данным препаратом;
уменьшение проницаемости бактериальной клетки в отношении данного препарата.
Все эти процессы могут происходить внутри бактериальной клетки и на уровне клеточной мембраны МБТ.
К
настоящему времени установлены
характерные особенности МБТ, устойчивых
к различным противотуберкулезным
препаратам, и изучены практически
все гены, контролирующие лекарственную
устойчивость к этим препаратам.
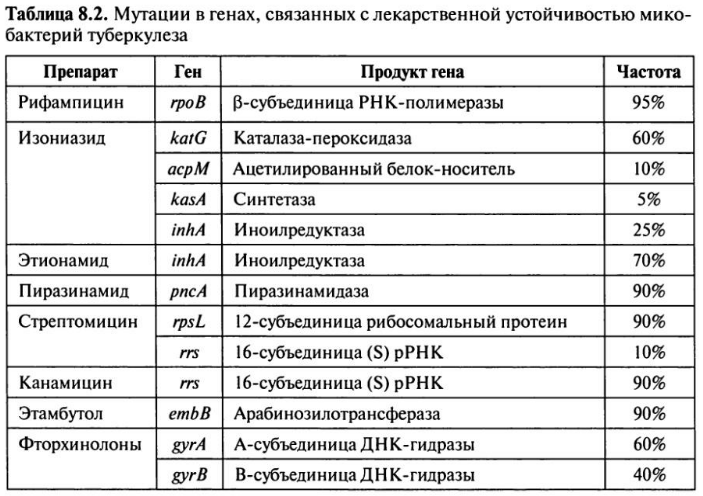
В большой и активно размножающейся микобактериальной популяции всегда имеется небольшое количество лекарственно-устойчивых спонтанных мутантов.
С учетом того что в каверне величина микобактериальной популяции составляет 10-8… -11 там имеются мутанты ко всем противотуберкулезным препаратам. Поскольку большинство мутаций специфичны для отдельных препаратов, спонтанные мутанты, как правило, устойчивы только к одному препарату. Это явление называют эндогенной (спонтанной) лекарственной устойчивостью МБТ.
При правильном проведении химиотерапии эти мутанты практического значения не имеют, однако в результате неправильного лечения, когда больным назначают неадекватные режимы и сочетания противотуберкулезных препаратов и не дают оптимальные дозы при расчете в мг/кг массы тела больного, изменяется соотношение между количеством лекарственно-устойчивых и чувствительных МБТ. Происходит естественный отбор лекарственно-устойчивых мутантов к противотуберкулезным препаратам при неадекватной химиотерапии, что при длительном воздействии может вести к изменению генома микобактериальной клетки без обратимости чувствительности. В этих условиях происходит размножение главным образом лекарственно-устойчивых МБТ, эта часть бактериальной популяции увеличивается. Это явление
определяется как экзогенная (индуцированная) лекарственная устойчивость.
Наряду с этим выделяют первичную лекарственную устойчивость —
устойчивость МБТ, определяемую у больных туберкулезом, не принимавших противотуберкулезные препараты. В данном случае больной заразился МБТ с устойчивостью к противотуберкулезным препаратам.
Первичная лекарственная устойчивость МБТ у больного туберкулезом характеризуется состоянием микобактериальной популяции, циркулирующей в данном регионе или стране, и ее показатели важны для оценки степени напряженности эпидемической ситуации и выработки региональных режимов химиотерапии.
Вторичная (приобретенная) лекарственная устойчивость определяется как устойчивость МБТ, развивающаяся в процессе химиотерапии у конкретного больного туберкулезом. Приобретенную лекарственную устойчивость следует рассматривать у тех больных, которые имели в начале лечения чувствительные МБТ, с развитием устойчивости через 3—6 мес.
Вторичная лекарственная устойчивость МБТ — объективный клинический критерий неэффективно проводимой химиотерапии. В клинической практике необходимо исследовать лекарственную чувствительность МБТ и по результатам этих данных подбирать соответствующий индивидуальный режим химиотерапии, а его эффективность сопоставлять с динамикой туберкулезного процесса.
По эпидемиологической классификации ВОЗ (2008) МБТ могут быть:
монорезистентными (МР) — к одному противотуберкулезному препарату;
полирезистентными (ПР) — к двум и более противотуберкулезным препаратам, но не к сочетанию изониазида и рифампицина;
множественно лекарственно-резистентными (МЛУ) — как минимум к сочетанию изониазида и рифампицина;
широко лекарственно-резистентными (ШЛУ) — как минимум к сочетанию изониазида, рифампицина, фторхинолонов и инъекционных препаратов (канамицина, амикацина и капреомицина).
Данная классификация дает представление о частоте распространенности региональной первичной и вторичной лекарственной устойчивости МБТ к трем самым эффективным противотуберкулезным препаратам — изониазиду, рифампицину и фторхинолонам, особенно при их сочетании. Это обусловлено тем, что частота распространенности МЛУ и ШЛУ в каждой стране различна.
Туберкулез легких — инфекционное заболевание, при котором развитие эпидемиологического процесса и химиотерапия больных зависят от частоты и характера лекарственной устойчивости МБТ, циркулирующих в данном регионе, что обусловливает региональный подбор наиболее эффективной комбинации противотуберкулезных препаратов.
Региональный подбор комбинации противотуберкулезных препаратов для химиотерапии больных туберкулезом должен соответствовать уровню распространенности МЛУ МБТ в конкретном регионе и стране.
В клинических условиях для эффективного проведения химиотерапии у конкретного больного необходимо знать индивидуальный спектр лекарственной чувствительности МБТ.
По клинической классификации В.Ю. Мишина (2002) больных, выделяющих МБТ, разделяют на три группы:
•больные с МБТ, чувствительными ко всем противотуберкулезным препаратам;
•больные с ПР и МЛУ МБТ к основным противотуберкулезным препаратам;
•больные с ПР и МЛУ МБТ к сочетанию основных и резервных противотуберкулезных препаратов.
Эта классификация определяет индивидуальную устойчивость МБТ. Такое деление лекарственной устойчивости имеет клиническое значение в плане адекватности режимов химиотерапии, что позволяет персонально подбирать дозу и комбинации основных и резервных противотуберкулезных препаратов у конкретного больного.
