
- •1.Острый аппендицит у детей. Особенности анатомии червеобразного отростка у детей Клиническая картина заболевания, диагностика. Тактика лечения ребенка с острым аппендицитом.
- •2 Особенности клиники острого аппендицита у детей до трех лет. Методика осмотра ребенка с острым аппендицитом.
- •3 Особенности клиники, диагностики и дифференциальной диагностики острого апппендицита при атипичных расположениях червеобразного отростка.
- •5 Клиника, диагностика, дифференциальная диагностика острого аппендицита при
- •6 Классификация аппендикулярного перитонита у детей. Разлитой перитонит. Патогенез.Клиническая картина. Тактика лечения.
- •7 Отграниченные формы перитонита у детей. Аппендикулярный абсцесс.
- •8 Особенности оперативного вмешательства у детей с острым аппендицитом. Традиционная аппендэктомия. Лапароскопическая аппендэктомия. Техника оперативного вмешательства. Осложнения аппендэктомии.
- •9 Инвагинация кишечника у детей. Причины возникновения. Клиническая картина. Методы обследования при инвагинации кишечника. Тактика лечения.
- •10 Инвагинация кишечника у детей. Показания к консервативному и оперативному лечению инвагинации кишечника у детей. Методы консервативного лечения.Эхографическая картина при инвагинации кишечника
- •11 Спаечная кишечная непроходимость. Классификация спаечной непроходимости кишечника. Клиническая картина. Тактика лечения.
- •20 Хронический остеомиелит. Критерии диагностики. Тактика лечения. Принципы диспансерного наблюдения за детьми в зависимости от исходов острого гематогенного остеомиелита.
- •24 Функциональная непроходимость кишечника. Этиология. Клиническая картина. Диагностика. Тактика лечения.
- •28 Неотложная хирургия новорожденных. Врожденная высокая кишечная непроходимость. Причины формирования порока. Дородовая диагностика. Клиника, диагностика, алгоритм обследования, тактика лечения.
- •29. Неотложная хирургия новорожденных. Врожденная низкаякишечная непроходимость. Причины формирования порока. Дородовая диагностика. Клиника, диагностика, алгоритм обследования, тактика лечения.
- •30 Неотложная хирургия новорожденных. Атрезия анального отверстия и прямой кишки. Классификация порока. Клиническая картина в зависимости от варианта порока. Объем обследования. Тактика лечения.
- •33 Неотложная хирургия новорожденных. Спинномозговые грыжи у детей. Этиология,патогенез. Дородовая диагностика. Клиническая картина. Тактика лечения. Отдаленные последствия спинномозговых грыж.
- •36.Неотложная хирургия новорожденных. Врожденная диафрагмальная грыжа. Этиология, патогенез. Дородовая диагностика. Клиническая картина. Тактика лечения.
- •38 Дивертикул Меккеля. Острые хирургические заболевания, возникающие при дивертикуле Меккеля. Клиническая картина. Принципы диагностики. Тактика лечения.
- •39 Особенности травматизма у детей. Закрытая изолированная травма селезенки.Биомеханика повреждений. Классификация. Клиника, диагностика, тактика лечения.
- •40.Закрытые изолированные повреждения паренхиматозных органов брюшной полости.Биомеханика повреждений. Классификация. Клиника, диагностика, тактика лечения.
- •41 Закрытая травма почек у детей. Биомеханика повреждений. Классификация. Клиника, диагностика, тактика лечения.
- •42 Закрытая травма мочевого пузыря. Травма мочеиспускательного канала. Биомеханика повреждений. Классификация. Клиника, диагностика, тактика лечения.
- •43.Закрытые изолированные повреждения полых органов брюшной полости. Клиника, диагностика, тактика лечения.
- •45. Паховые грыжи у детей. Этиология заболевания. Клиника, диагностика, тактика лечения неосложненных паховых грыж. Особенности пахового грыжесечения у детей.
- •46. Паховые грыжи у детей. Этиология заболевания. Клиника, диагностика, тактика лечения ущемленной паховой грыжи.
- •47. Пупочные грыжи, грыжи белой линии живота у детей. Клиника, диагностика, тактика лечения.
- •49. Диафрагмальные грыжи у детей. Анатомия диафрагмы. Классификация диафрагмальных грыж. Клиника, диагностика, тактика лечения.
- •50. Гемангиомы у детей. Морфологическая характеристика опухоли. Классификация. Клиническая картина. Дифференциальная диагностика с пороками развития периферических сосудов. Тактика лечения.
- •51. Лимфангиомы у детей. Морфологическая характеристика. Классификация. Клиническая картина. Тактика лечения.
- •53. Гастроэзофагеальная рефлюксная болезнь (гэрб) у детей. Клиника, диагностика, осложнения. Тактика лечения гэрб. Принципы консервативного лечения. Общие принципы операции фундопликации пищевода.
- •2. Диагностика
- •2.2 Физикальное обследование
- •2.3 Лабораторная диагностика
- •2.4 Инструментальная диагностика
- •54. Инородные тела трахеи и бронхов. Клиника, диагностика, тактика лечения. Методы бронхологического обследования.
- •55. Ожоги пищевода у детей. Клиника, диагностика, тактика лечения. Первая помощь при ожогах пищевода. Послеожоговые стенозы пищевода. Методы бужирования.
- •57. Болезнь Гиршспрунга. Патогенез заболевания. Клиническая картина заболевания. Особенности клинической картины у новорожденных. Диагностика. Тактика лечения.
- •58. Опухоли и кисты средостения у детей. Классификация. Клиника, диагностика. Тактика лечения.
- •59. Бронхогенные кисты средостения. Энтерогенные кисты средостения. Морфология кист. Клиника, диагностика, осложнения. Тактика лечения.
- •60. История детской хирургии. История организации детской хирургической помощи в Архангельской области.
- •61. Спаечная кишечная непроходимость. Странгуляционная (сверхострая) форма. Патогенез. Клиническая картина. Тактика лечения.
- •59. Хронические запоры у детей. Функциональный мегаколон. Классификация функционального запора. Органические причины хронического запора. Методы обследования. Тактика лечения.
- •60. Аномалии периферических сосудов у детей. Ангиоматоз. Синдром Паркс-Вебера. Синдром Клиппеля-Тренноне. Изолированные венозные дисплазии.
- •67. Клапаны задней уретры. Дородовая диагностика. Этиология, патогенез. Клиническая картина в зависимости от возраста ребенка. Диагностика. Тактика лечения. Прогноз. (выше тоже что то есть)
- •68. Крипторхизм. Определение порока развития. Классификация. Клиника. Диагностика. Методика осмотра ребенка с крипторхизмом. Тактика лечения. Принципы оперативного вмешательства.
- •70. Удвоение верхних мочевых путей. Диагностика. Варианты порока развития. Клиника, диагностика, тактика лечения. Показания к оперативному лечению при удвоении верхних мочевых путей.
- •71. Уретероцеле. Определение порока. Клиника, диагностика, тактика лечения.
- •72. Экстрофия мочевого пузыря. Эписпадия. Определение порока развития. Формы порока развития. Клиника, диагностика, лечение.
- •73. Патология влагалищного отростка брюшины. Гидроцеле, фуникулоцеле, киста семенного канатика. Клиника, диагностика, дифференциальная диагностика. Тактика лечения.
- •74. Перекрут яичка у детей. Клиническая картина заболевания; характеристика местных изменений при перекруте яичка. Дифференциальная диагностика. Тактика лечения.
- •75 Синдром отечной и гиперемированной мошонки. Причины возникновения.
- •Глава 11. Синдром "острой мошонки"
- •76.Варикоцеле у детей и подростков. Этиология. Клиническая картина. Диагностика.Тактика лечения. Принципы оперативного вмешательства.
- •77 Фимоз, парафимоз. Клиника, диагностика, тактика лечения.
- •78. Функциональные нарушения мочеиспускания у детей. Варианты нарушений мочеиспускания. Гиперактивный мочевой пузырь. Клиника, диагностика, алгоритм обследования, тактика лечения.
- •79. Синдром внутригрудного напряжения. Определение. Причины возникновения. Патофизиология. Клиника, диагностика, алгоритм обследования, тактика лечения. Методы дренирования плевральной полости.
- •80 Шок. Определение. Патофизиология геморрагического шока. Клиническая картина. Алгоритм оказания медицинской помощи.
- •81 Мочекаменная болезнь у детей. Эпидемиология. Патогенез заболевания. Виды обменных нарушений. Клиническая картина в зависимости от локализации конкремента. Тактика лечения.
- •82 Инородные тела желудочно-кишечного тракта у детей. Клиническая картина в зависимости от локализации инородных тел. Диагностика. Тактика лечения.
- •83 Гнойная хирургия. Рожа. Дифференциальный диагноз некротической флегмоны новорожденного и рожи. Клиника, диагностика, тактика лечения. Принципы антибактериальной терапии.
- •84 Гнойная хирургия. Флегмона. Абсцесс. Определение, клиника, диагностика, тактика лечения. Принципы антибактериальной терапии
80 Шок. Определение. Патофизиология геморрагического шока. Клиническая картина. Алгоритм оказания медицинской помощи.
Геморрагический шок – это смертельно опасное состояние для человека, вызванное падением объёма циркулирующей крови больше чем на 15-20%. При такой, своевременно некомпенсированной, острой потере крови, возникший кризис микро- и макроциркуляции крови неизбежно приводит к нарушению снабжения тканей кислородом и энергетическими продуктами, сбою адекватного тканевого обмена и общему токсическому отравлению.
Для возникновения состояния геморрагического шока огромное значение имеет не только объём, но и скорость потери крови.
Даже при потерях от 1 000 до 1 500 мл плазмы крови, но при медленной скорости, серьёзных последствий, как правило, не наступает – гемодинамика нарушается постепенно и за счёт этого, успевают включиться все компенсаторные механизмы человеческого организма. А вот быстрая потеря, пусть даже не глобального объёма, может привести к шоковому состоянию и летальному исходу.
Причины возникновения
К геморрагическому шоку может привести травматическое повреждение, ранение, спонтанное кровотечение или хирургическое вмешательство. По медицинской статистике, геморрагический шок в акушерстве занимает самый большой процент в общей массе подобных шоковых состояний. Острая кровопотеря может наступить у беременных в следующих случаях:
внематочная беременность, разрыв маточной трубы;
преждевременная отслойка, предлежание или интимное прикрепление плаценты;
гипотония или разрыв матки;
попадание околоплодных вод в кровоток беременной;
коагулопатические маточные кровотечения и ДВС-синдром;
острая жировая печень беременных.
В гинекологической практике, причинами кровотечения с последующим возникновением геморрагического шока могут быть:
апоплексия яичника;
онкология;
септические процессы, которые сопровождаются массивным некрозом тканей;
травматические повреждения половых органов.
Подробнее об геморрагическом шоке в акушерстве можно узнать из этого видео:
В клинической практике, геморрагический шок становится следствием неадекватной или не вовремя оказанной неотложной помощи или лечебной терапии при следующих заболеваниях, состояниях или манипуляциях:
патологии, способные вызывать резкую дегидратацию организма;
длительное нахождение в среде с повышенной температурой воздуха;
холера;
остеомиелит;
сепсис;
некомпенсированный диабет;
кишечная непроходимость и/или перитонит;
онкологические поражения;
небольшой объём и скорость кровотечения на фоне острой сердечной недостаточности и лихорадочного состояния;
вовремя проведения ЭПИ или перидуральной анестезии из-за применения ганглиоблокаторов и диуретиков.
Косвенными факторами, которые могут вызвать наступление геморрагического шока считаются:
Неверная оценка скорости и объёма кровотечения;
Неверно выбранная тактика восполнения потерянного объёма;
Поздняя или неадекватная коррекция при неправильном переливании крови или в случаях кровотечений, которые обусловлены заболеваниями, вызывающими нарушение её свёртываемости;
Опоздание и/или неправильный выбор лекарственных препаратов для остановки кровопотери.
Механизм развития
Очень упрощённо, патогенез геморрагического шока можно представить следующей схемой.
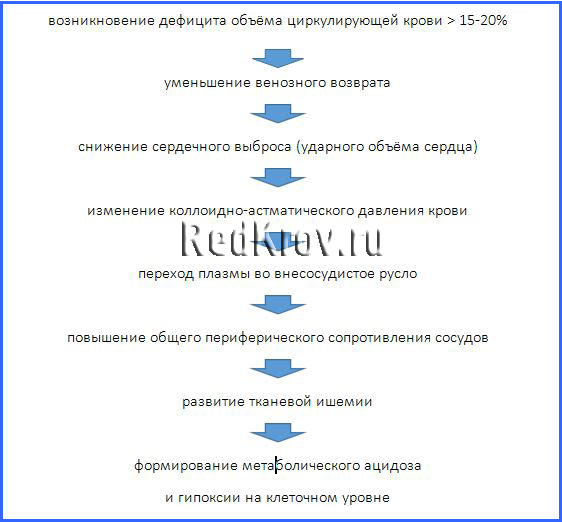 Если
кровотечение не останавливается,
а
потерянный объём не восстанавливается,
наступают
необратимые изменения и тотальная
гибель клеток всех органов и систем,
в
том числе лёгких и головного мозга.
В
таком случае,
даже
проведение интенсивной инфузионной
терапии бесполезно – неотвратим
летальный исход.
Если
кровотечение не останавливается,
а
потерянный объём не восстанавливается,
наступают
необратимые изменения и тотальная
гибель клеток всех органов и систем,
в
том числе лёгких и головного мозга.
В
таком случае,
даже
проведение интенсивной инфузионной
терапии бесполезно – неотвратим
летальный исход.
Клиническая картина
Для геморрагического шока характерны следующие симптомы и признаки:
общая слабость;
приступы тошноты с сухостью во рту;
головокружения, потемнение в глазах, потеря сознания;
побледнение кожи до серого оттенка;
уменьшение температуры конечностей;
холодный пот;
снижение образования нормального количества мочи;
развитие острой почечной недостаточности;
нарастание отдышки, нарушение ритма дыхания;
возникновение устойчивого эмоционального возбуждения;
синюшность стоп, кистей, ушных раковин, губ и кончика носа;
нарастание общей отёчности.
В целом, клиника проявлений геморрагического шока у человека зависит не только от скорости кровопотери, но и от уровня индивидуальных компенсаторных механизмов, которые напрямую зависят от возраста, конституционного сложения, сопутствующих усугубляющих факторов, например, заболеваний сердца и лёгких.
Тяжелее других острые кровотечения переносят дети и люди преклонных лет, беременные с гестозом, а также люди, страдающие ожирением или со сниженным иммунитетом.
Классификация
В настоящий момент существует несколько видов классификации геморрагического шока.
Шоковый индекс Альговера — Грувера
При этой системе градации, для классификации степени тяжести шока, вычисляется индекс по формуле, где ЧСС (пульс) делится на верхнее артериальное давление. При развитии геморрагического шока частное от такой дроби начинает превышать единицу и соответствует следующим степеням шокового состояния:
Степень тяжести |
Частота сердечных сокращений |
Систолическое артериальное давление (в мм рт.ст.) |
Шоковый индекс Альговера-Грувера |
Объём кровопотери(в л) |
норма |
80 |
120 |
0,5 |
0,5-1 |
I |
100 |
100 |
1 |
1-1,5 |
II |
120 |
80 |
1,5 |
1,5-2 |
III |
>120 |
<80 |
>1,5 |
>2 |
Шоковый индекс является важным диагностическим инструментом. Поэтому следует помнить:
Величина индекса становится некорректной для диагностики, в случае, когда уровень верхнего давления падает ниже уровня 50 мм рт.ст.
Если приехавшая бригада скорой медицинской помощи определяет II или III степень тяжести геморрагического шока, то это становится основанием для немедленного вызова реанимационной бригады.
Категорически запрещена вазопрессорная терапия без восполнения объёма циркулирующей крови. Она разрешена в исключительных случаях, как последний шанс, когда не удаётся стабилизировать артериальное давление методами инфузионной терапии.
Версия американской ассоциации хирургов
Несмотря на то, что решающую роль в возникновении геморрагического шока всё-таки играет скорость кровотечения, для того чтобы примерно оценить потерянный объём циркулирующей крови, врач изначально опирается на важнейшие критерии клиники геморрагического шока: пульс, величину АД в целом и систолического давления в частности, шоковый индекс Альговера-Грувера, величину центрального венозного давления, а также на клинические симптомы и признаки нарушения функционирования органов и гемодинамические нарушения.
Степень тяжести |
Величина потери объёма циркулирующей крови(в % и в мл) |
Характерные клинические признаки |
Iлёгкая |
<15500-700 |
Симптоматика может отсутствовать и проявляться только повышением сердечных сокращений (минимум на 20 ударов в минуту) при вставании из положения лёжа. |
IIсредняя |
15-301000-1400 |
Шоковый индекс – не более 1.Основной симптом – понижение артериального давления при вставании, вплоть до обморока (ортостатическая гипотензия). Диурез – менее 2 литров в сутки. |
IIIтяжёлая |
30-401500-2000 |
Шоковый индекс – >1.Конечности на ощупь холодные, серого цвета. В горизонтальном положении (на спине) артериальное давление понижено. Резкое замедление образования мочи. Критические показатели: САД <100, ЧСС >100. |
IVтерминальная |
>40> 2000
|
Шоковый индекс – >1,5.Клинические признаки дополняются: мраморностью всех кожных покровов, синюшностью дистальных отделов и отсутствием в них пульса, нарушением сознания (вплоть до коматозного состояния). Катастрофическое падение артериального давления. |
Любая, даже первая, степень тяжести геморрагического шока является прямым показанием к проведению неотложной помощи и интенсивной терапии.
На основании клинических признаков
Различают следующие патофизиологические стадии геморрагического шокового состояния, с соответствующими им клиниками:
Стадия шоковой компенсации или «централизации кровообращения»
больной находится в сознании, может быть возбуждён или спокоен;
кожные покровы бледные, конечности холодные на ощупь;
визуально различимые вены – спавшиеся;
обильно выделяется холодный и липкий пот;
САД – в норме или понижено, ДАД повышено;
пульс слабо наполнен и учащён;
образование мочи снижается от нормы 45-50 до 25 мл/ч.
Стадия декомпенсации или «кризиса микроциркуляции»
больной заторможен или в состоянии прострации;
все кожные покровы мраморной окраски, а дистальные отделы – синюшны;
отдышка, жажда;
артериальное давление снижено;
Шоковый индекс = 1,5-2;
прекращается синтез мочи и развивается анурия;
ДВС-синдром – в стадии декомпенсации;
при сильном надавливании на кончик пальца бледное пятно заполняется кровью более чем за 4-5 секунд.
Стадия необратимого или рефракторного шока
накоплением избыточного количества токсических веществ;
гибель клеточных структур;
появление признаков полиорганной недостаточности;
отсутствием эффекта от инфузионно-трансфузнонной терапии и невозможность стабилизировать артериальное давление.
Последняя стадия, как правило, длиться около 12 часов, после чего наступает летальный исход.
Следует обратить внимание на то, что не каждый пациент проходит через все стадии шокового состояния. Скорость прохождения от первой стадии геморрагического шока к последующим, зависит не только от объема и скорости кровопотери, но и от исходного состояния больного, локализации и характера перенесённого повреждения, времени артериальной гипотензии, своевременности и адекватности интенсивного лечения.
Неотложная помощь
В первую очередь, на до-госпитальном этапе, необходимо провести доступные манипуляции по временной остановке кровотечения любыми подручными материалами. После чего необходимо связаться с реанимационной бригадой или доставить больного в стационар самостоятельно.
Далее, оказание первой неотложной помощи при геморрагическом шоке должно проводиться по правилу «3-х катетеров», которое включает в себя 3 стадии:
Обеспечивается поддержание газообмена и проходимость дыхательных путей. Устанавливается назогастральный зонд. При необходимости задействуется аппарат искусственной вентиляции лёгких или барокамера.
При помощи постановки катетеров на 2-3 периферические вены, пополняется объём циркулирующей крови, который проводится согласно специальной таблице и индивидуальным расчётам. При этом баланс кристаллоидных и коллоидных растворов должен быть не менее чем 1:1, в идеале 1:2.
Обеспечивается катетеризация мочевого пузыря.
После чего, последовательно проводится необходимая диагностика и интенсивная терапия, по следующему алгоритму:
Экспресс-анализы, определяющие уровень концентрации глюкозы в плазме и количество кетоновых тел в моче.
Профилактические мероприятия по предотвращению возникновения гипогликемического состояния и смертельно опасной острой энцефалопатии Вернике – первым внутривенно вводится тиамин (100 мг), и только после него проводится болюс 40% раствора глюкозы (20-40 мл, дозировка по необходимости дополнительно увеличивается).
Применение узкопрофильных антидотов – только при необходимости и после специальной диагностики.
Уменьшение отёка мозга, воспаления его оболочек и понижение внутричерепного давления – алгоритм: вначале инфузия маннитола, затем введение фуросемида, после чего болюс дексаметазона.
Для нейропротекции, в зависимости от состояния – пирацетам (капельно), или глицин (за щёку), или мексидол (болюс), или семакс (закапывание в нос).
Симптоматическая терапия – согревание или охлаждение конечностей грелками, купирование судорог (реланиум), предотвращение рвоты (реглан)
Обязателен постоянный мониторинг ЭКГ.
Лечебная терапия
Собственно, лечение геморрагического шока наступает после стабилизации состояния больного. В обще схеме поддержания и нормализации жизнедеятельности организма, стандартно применяются:
Витамин С, дицинон, эссливер, троксевазин – для восстановления и стабилизации клеточных мембран.
Ганглиоблокаторы, трентал, курантил – для ликвидации последствий вазоспазма.
Карветин, кокарбаксилаза, рибоксин, актовегин, цитохром С, милдронат, допамин – для поддержания сердечной мышцы.
Гидрокортизон, преднизолон, дексаметазон – для улучшения сократительной работы сердца.
Контрикал – для нормализации реалогических свойств и свёртываемости крови.
При значениях САД выше 90 мм рт.ст. целесообразно использовать дроперидол – для поддержания центральной нервной деятельности.
Алгоритм лечения последствий геморрагического шока давно апробирован, а дозировка вышеуказанных препаратов строго регламентирована. Немаловажное значение имеет и реабилитационный период, в том числе и занятия ЛФК.
В заключение напомним о том, что вовремя оказанная и адекватная помощь при геморрагическом шоке сохранит не только здоровье, но и жизнь – оказавшись рядом с человеком, попавшем в такую экстремальную ситуацию, приложите максимум усилий к остановке кровотечение и без промедления, сразу же вызывайте скорую помощь.
