
Акушерство_Савельева Г.М._2000
.pdfтечение 12 нед послеродового периода, а уровень основных ее гормонов — Т4 и ТЗ — в течение 4 нед.
Одновременно в послеродовом периоде меняется синтез инсулина, глю кокортикоидов и ми нерало корти коидов, что отражается на общих процессах обмена веществ и обратном развитии систем организма, измененных во время беременности.
6.1.2. Половые органы и молочные железы
Матка. Непосредственно после окончания третьего периода родов происхо дит значительное сокращение матки, которая становится шаровидной, не сколько сплющенной в переднезаднем направлении. Ее дно находится на 15—16 см выше лобка. Толщина стенок матки, наибольшая в области дна (4—5 см), постепенно уменьшается по направлению к шейке матки, где толшина мышц всего 0,5 см. В полости матки находится небольшое коли чество сгустков крови. Поперечный размер матки составляет 12—13 см, длина полости от наружного зева до дна — 15—18 см, масса — около 1000 г. Шейка матки свободно проходима для кисти руки (рис. 6.1, а). Вследствие быстрого уменьшения объема матки стенки полости имеют складчатый характер, а в дальнейшем постепенно разглаживаются. Наиболее выражен ные изменения стенки матки отмечаются в месте расположения плаценты — плацентарной площадки, которая представляет собой раневую шероховатую поверхность с тромбами в области сосудов. На других участках обнаружи ваются части децидуальной оболочки, остатки желез, из которых впослед ствии восстанавливается эндометрий. Сохраняются периодические сократи тельные движения маточной мускулатуры преимущественно в области дна. Большая подвижность матки обусловлена растяжением и расслаблением ее связочного аппарата и тазового дна, поэтому переполненный мочевой пу зырь может значительно поднимать матку вверх. В то же время при надав ливании на дно матки при опорожненном мочевом пузыре можно опустить ее шейку до половой щели.
В течение последующей недели за счет инволюции матки масса ее
уменьшается до 500 г, к концу 2-й недели — до 350 г, 3-й—до 250 г, к концу послеродового периода, как и во внебеременном состоянии, — 50 г.
Масса матки в послеродовом периоде уменьшается за счет постоянного тонического сокращения мышечных волокон, что способствует снижению кровоснабжения и как следствие — гипотрофии и даже атрофии отдельных волокон. Большая часть сосудов облитерируется.
Инволюция шейки матки происходит несколько медленнее, чем тела. Через 10—12 ч после родов начинает сокращаться внутренний зев, умень шаясь до 5—6 см в диаметре.
Наружный зев за счет тонкой мышечной стенки остается почти преж ним. Канал шейки матки в связи с этим имеет воронкообразную форму. Через сутки канат суживается (рис, 6.1, б). К 10-м суткам внутренний зев практически закрыт. Формирование наружного зева происходит медленнее, поэтому окончательное формирование шейки матки происходит к концу 13-й Недели послеродового периода. Первоначальная форма наружного зева не восстанавливается вследствие происшедших перерастяжения и надрывов в боковых отделах во время родов. Маточный зев имеет вид поперечной щели, Щейка матки имеет цилиндрическую форму, а не коническую, как до родов.
241
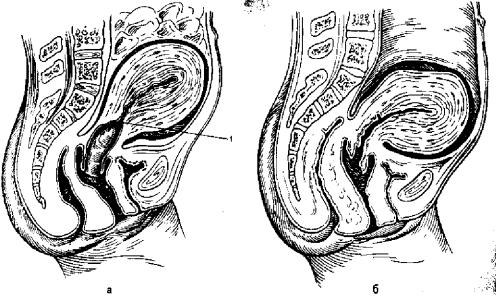
Рис.6.1. Родовой канал. Состояние верхнего и нижнего сегментов.
а — сразу после родов: 1 — граница между верхним и нижним сегментами матки; б — на 2-е сутки после родов.
Эпителизация внутренней поверхности матки заканчивается к концу 10-х суток, за исключением плацентарной площадки, заживление которой происходит к концу 3-й недели. Остатки децидуальной оболочки и сгустки крови под действием протеолитических ферментов отторгаются и расплав ляются в послеродовом периоде с 4-го по 10-й день.
В глубоких слоях внутренней поверхности матки, преимущественно в подэпителиальном слое, при микроскопии обнаруживают мел ко клеточную инфильтрацию, образующуюся на 2—4-й день после родов в виде грануляци онного вала. Этот барьер преграждает проникновение микроорганизмов в стенку; в полости матки они уничтожаются за счет действия протеолитических ферментов макрофагов, биологически активных веществ и др. В процессе инволюции матки мелкоклеточная инфильтрация постепенно исчезает.
Отделяемое из матки в различные дни послеродового периода имеет различный характер и называется лохиями (от греч. lochia — роды). В первые 2—3 дня после родов — это кровяные выделения (lochia rubra), с 3—4-го дня
до конца первой недели лохии становятся серозно-сукровичными (lochia serosa), а с 10-го дня желтовато-белый цвет с большой примесью лейкоцитов (lochia alba), к которым постепенно (с 3-й недели) примешивается слизь из шеечного канала. На 5—6-й неделе выделения из матки прекращаются и имеют такой же характер, как и до беременности.
Общее количество лохий в первые 8 дней послеродового периода до стигает 500—1000 г; у них щелочная реакция, специфический (прелый) запах. Если по каким-либо причинам происходит задержка лохий в полости матки, то образуется лохиометра. В случае присоединения инфекции может развиться воспалительный процесс — эндометрит.
242
Маточные трубы в течение первых 2 нед освобождаются от избыточного кровенаполнения, отека и приобретают исходный до беременности вид.
Яичники. В конце беременности в яичниках можно обнаружить созре
вающие фолликулы. Однако овуляции не происходит, так как тормозящее действие на гипотадамо-гипофизарную систему оказывают гормоны фетоплацентарного комплекса, а после родов — функционирующие молочные железы.
После прекращения кормления грудью менструальная функция возоб новляется. Однако возможно наступление овуляции, а следовательно, и беременности в течение первых месяцев после родов.
Влагалище. Просвет влагачища у первородящих, как правило, не возвра щается к своему первоначальному состоянию, а остается шире; складки на стенках влагалища выражены слабее. В первые недели послеродового периода объем влагалища сокращается. Отечность, гиперемия, ссадины влагалища исчезают. От девственной плевы остаются сосочки (carunculae myrtiformis).
Связочный аппарат матки |
восстанавливается в основном к концу |
3-й недели после родов. |
|
М ы ш ц ы п р о м е ж н о с т и , |
если они не травмированы, начинают |
восстанавливать свою функцию уже в первые дни и приобретают обычный тонус к 10—12-му дню послеродового периода. Мышцы передней брюшной стенки постепенно восстанавливают свой тонус к 6-й неделе послеродового периода.
Молочные железы. В послеродовом периоде в молочных железах проис ходят следующие процессы:
•маммогенез — развитие молочной железы;
•лактогенез — инициация секреции молока;
•галактопоэз — поддержание секреции молока;
•галактокинез — удаление молока из железы.
Окончательная дифференцировка молочной железы заканчивается за несколько дней до родов. В течение 48 ч после родов железистые клетки становятся высокими, с обильным содержанием шероховатой эндоплазматической сети, хорошо развитым аппаратом Гольджи (пластинчатый ком плекс) и большим количеством микроворсин на апикальной поверхности клеток, хорошо развитой эндоплазматической сетью. Альвеолы наполняются молоком, вследствие чего эпителиальные клетки становятся распластанны ми и деформированными.
Кровоток в молочной железе значительно увеличивается в течение бе ременности и в дальнейшем во время лактации. Отмечается тесная корре ляция скорости кровотока и скорости секреции молока. Накопленное в альвеолах молоко не может пассивно поступать в протоки. Для этого необ ходимо сокращение окружающих протоки миоэпителиальных клеток. Они сокращают альвеолы и проталкивают молоко в протоковую систему, что ведет к его выделению, Миоэпителиачьные клетки, подобно клеткам мио метрия, имеют специфические рецепторы к окситоцину.
Адекватное выделение молока является важным фактором успешной лактации. Во-первых, при этом альвеолярное молоко доступно для ребенка, и, во-вторых, удаление молока из альвеол необходимо для продолжения его секреции. Поэтому частое кормление и опорожнение молочной железы Улучшают его продукцию.
243
Увеличение продукции молока обычно достигается путем увеличения частоты кормления, включая кормление в ночное время, а в случае недо статочной сосательной активности у новорожденного — кормлением пооче редно то одной, то другой молочными железами. После прекращения лак тации молочная железа обычно принимает первоначальные размеры, хотя железистая ткань полностью не регрессирует.
Состав грудного молока. Секрет молочных желез, выделяющийся в пер вые 2—3 дня после родов, называется молозивом, секрет, вьщеляющийся на 3—4-й день лактации, — переходным молоком, которое постепенно превра щается в зрелое грудное молоко.
М о л о з и в о (colostrum). Его цвет зависит от входящих в состав моло зива каротиноидов. Относительная плотность молозива 1,034; плотные ве щества составляют 12,8 %. В состав молозива входят молозивные тельца, лейкоциты и молочные шарики. Молозивные тельца, происхождение кото рых неясно, представляют собой большие, крупные, иногда не совсем пра вильной формы клетки с нечетким и бледно окрашивающимся ядром и мелкими жировыми включениями. Среди лейкоцитов встречаются сегментоядерные лейкоциты и лимфоциты, которые играют большую роль в иммунитете новорожденного. Молозиво богаче зрелого грудного молока белками, жирами и минеральными веществами, но беднее углеводами. Энер гетическая ценность молозива очень высокая: в 1-й день лактации состав ляет 150 ккал/ЮО мл, во 2-й — ПО ккал/100 мл, в 3-й — 80 ккат/100 мл.
Аминокислотный состав молозива занимает промежуточное положение между аминокислотным составом грудного молока и плазмой крови.
Общее содержание в молозиве иммуноглобулинов (являющихся в ос новном антителами) классов A, G, М и D превышает их концентрацию в грудном молоке, являясь активной защитой организма новорожденного.
В молозиве содержится также большое количество олеиновой и линолевой кислот, фосфолипидов, холестерина, триглицеридов, являющихся не обходимыми структурными элементами клеточных мембран, миелинизированных нервных волокон и др. В состав углеводов, кроме глюкозы, входят сахароза, мальтоза и лактоза. На 2-й день лактации отмечено наибольшее количество р-лактозы, которая стимулирует рост бифидобактерий, препят ствующих размножению патогенных микроорганизмов в кишечнике, В мо лозиве в большом количестве представлены также минеральные вещества, витамины, ферменты, гормоны и простагландины.
Грудное м о л о к о является наилучшим видом пищи для ребенка первого года жизни. Количество и соотношение основных ингредиентов, входящих в состав женского молока, обеспечивают оптимальные условия для их переваривания и всасывания в желудочно-кишечном тракте ребенка. Различие между женским и коровьим молоком (наиболее часто используе мым для кормления ребенка в отсутствие грудного молока) весьма сущест венно.
Белки женского молока относятся к идеальным, их биологическая цен ность равна 100 %. В состав грудного молока входят белковые фракции, идентичные сыворотке крови. В белках грудного молока значительно больше альбуминов, в то время как в коровьем молоке больше казеиногена.
Изначально содержание белка и солей высокое, но в течение 1-й недели с момента установления секреции молока — оно снижается на 10—25% и затем уменьшается более медленно с увеличением периода лактации. Вли-
244
яние пищевых белков на содержание белка в молоке ограничено. Поступ ление протеинов с пищей скорее влияет на общее количество продуцируе мого молока, чем на содержание в нем белка. Концентрация лактозы быстро
увеличивается в течение 1-й недели с последующим снижением.
В молоке при преждевременных родах содержатся более высокие кон центрации необходимых длинноцепочечных и полиненасыщенных жирных кислот, чем в молоке при родах в срок, что является достаточным для поддержания роста мозга у преждевременно рожденных детей.
После преждевременных родов концентрация белка и небелкового азота в молоке выше, а концентрация лактозы ниже, чем в молоке у женщин, родивших в срок.
Молочные железы являются также частью иммунной системы, специ фически адаптированной для обеспечения иммунной защиты новорожден ного от инфекций желудочно-кишечного и респираторного тракта.
Клеточный состав молока представлен в основном моноцитами (70— 80 %), которые дифференцируются в макрофаги в момент их прохождения через эпителий, около 15—20% составляют нейтрофилы и около 10% — лимфоциты, включая 8- и Т-лимфоциты. Общее количество лейкоцитов в молоке в первые дни лактации составляет 1—2 млн в 1 мл. Затем их концентрация снижается.
6.1.3. Сердечно-сосудистая система
После родоразрешения объем циркулирующей крови (ОЦК) снижается на 13,1 %, объем циркулирующей плазмы (ОЦП) — на 13 %, объем циркулиру ющих эритроцитов (ОЦЭ) — на 13,6 %.
Снижение ОЦК в раннем послеродовом периоде в 2—2,5 раза превы шает величину кровопотери и обусловлено депонированием крови в органах брюшной полости при снижении внутрибрюшного давления непосредствен но после родов.
В последующем ОЦК и ОЦП увеличиваются за счет перехода внекле точной жидкости в сосудистое русло.
ОЦЭ и содержание циркулирующего гемоглобина остаются сниженны ми на протяжении всего послеродового периода.
Частота сердечных сокращений (ЧСС), ударный объем и сердечный выброс сразу после родов остаются повышенными и в некоторых случаях более высокими в течение 30—60 мин. В течение первой недели послеро
дового периода определяются исходные значения этих показателей. До 4-го Дня послеродового периода может наблюдаться транзиторное повышение систолического и диастол ичес ко го давления примерно на 5 %.
Количество тромбоцитов возрастает в течение 2 нед после родов. ФибРннолитическая активность повышается в первые 1—4 дня послеродового периода и возвращается к нормальному уровню в течение 1-й недели. Концентрация фибриногена постепенно уменьшается в течение 2 нед. Из менения гемостаза в сочетании с травматизацией сосудов и малой подвиж ностью женщины представляют высокий риск развития тромбоэмболичесКих осложнений в послеродовом периоде, особенно после оперативного Родоразрешения.
245
6.1.4. Мочевыделительная система
Сразу после родов наблюдаются гипотония мочевого пузыря и снижение его вместимости. Гипотонию мочевого пузыря усугубляют длительные роды и применение эпидурачьной анестезии. Гипотония мочевого пузыря обу словливает затруднение и нарушение мочеиспускания. Родильница может не ощущать позывов на мочеиспускание или они становятся болезненными.
Клубочковая фильтрация, клиренс эндогенного креатинина, увеличен ные во время беременности, возвращаются к нормальным параметрам к 8-й неделе послеродового периода.
Почечный кровоток уменьшается в течение послеродового периода. Нормальный его уровень окончательно устанавливается в среднем к 5—6-й неделе после родов. Причины длительной регрессии почечного кровотока неизвестны.
6.1.5. Органы пищеварения
Аппетит у родильниц обычно хороший. Вследствие некоторой атонии глад кой мускулатуры желудочно-кишечного тракта могут наблюдаться запоры, которые исчезают при рациональном питании и активном образе жизни. Появляющиеся нередко после родов геморроидальные узлы (если они не ущемляются) мало беспокоят родильниц.
6.2. ВЕДЕНИЕ ПОСЛЕРОДОВОГО ПЕРИОДА
Основной задачей ведения послеродового периода является профилактика гнойно-септических заболеваний у родильницы и новорожденного. В связи с этим при организации ухода за родильницей особенно важное значение имеет соблюдение правил асептики и антисептики. Проникновение инфек ции в половые пути и молочные железы представляет большую опасность для здоровья родильницы и новорожденного.
Родильниц с различными признаками инфекции необходимо изолиро вать во 2-е (обсервационное) акушерское отделение.
Перед заполнением послеродового отделения палаты и мебель тщатель но моют дезинфицирующим раствором; матрацы, подушки и одеяла под вергают обработке в дезинфекционной камере. Помещение проветривают и облучают бактерицидными лампами. Кровати застилают стерильным бельем. Все инструменты, материалы и предметы ухода также должны быть стериль ными. При каждой койке должно быть продезинфицированное подкладное судно, имеющее тот же номер, что и кровать, для исключения возможного распространения инфекции.
За родильницей ежедневно наблюдают врач и акушерка (медицинская сестра). У родильницы выясняют жалобы, оценивают общее состояние, измеряют пульс, артериальное давление, температуру тела (дважды в день), наблюдают за состоянием наружных половых органов, матки, молочных желез, характером выделений и физиологических отправлений.
При активном ведении послеродового периода здоровые родильницы встают в первые сутки после родов. Здоровые родильницы могут заниматься гимнастикой, должны строго соблюдать правила личной гигиены, ежедневно
246
принимать душ, менять белье. Для этого оборудуются комнаты гигиены. Постельное белье меняют каждые 2—3 дня. Питание кормящей матери должно быть калорийным (3200 ккал), сбалансированным с обязательным включением витаминов и микроэлементов.
При начальных проявлениях инфекции у родильницы или новорожден ного их переводят в обсервационное отделение.
Особое внимание врач обращает на характер выделений из половых путей и изменения высоты стояния дна матки.
При оценке лохий необходимо определять их цвет, характер и количе ство. Лохии в первые 3 дня послеродового периода имеют кровяной харак тер, с 4-го по 8—9-й дни становятся серозно-сукровичными, а с 10-го дня приобретают вид жидких, светлых выделений. К концу 2-й недели лохии очень скудные, а к 5—6-й неделе выделения из половых путей прекраща ются.
Высоту стояния дна матки над лоном измеряют сантиметровой лентой, при этом мочевой пузырь должен быть опорожнен. Величина ее в первый день составляет 15—16 см. Снижаясь ежедневно на 2 см, дно матки к 10-му дню нормального послеродового периода над лоном не определяется. Матка при пальпации, как правило, безболезненная, подвижная, плотная. Регуляр ное опорожнение мочевого пузыря и кишечника способствует активной
инволюции матки. При болезненных схватках можно назначить обезболи вающие и спазмолитические средства.
Более достоверную информацию об инволютивных процессах в матке в послеродовом периоде можно получить при ультразвуковом исследовании (трансабдоминальная и трансвагинальная эхография). При этом определяют длину, ширину, переднезадний размер матки.
Отмечаются существенные различия в темпах инволюции отдельных размеров матки в первые дни послеродового периода. В первые 8 сут после родов инволюция матки в основном происходит за счет изменения длины, ширины и в значительно меньшей степени переднезаднего размера матки. Наибольшая скорость уменьшения длины матки установлена со 2-х по 5-е сутки, ширины — со 2-х по 4-е сутки послеродового периода.
При исследовании полости матки оценивают ее размеры и содержимое. Полость матки в первые 3 сут после родов определяется при эхографии в виде структуры щелевидной формы с четкими контурами. На 5—7-е сутки неосложненного послеродового периода полость матки идентифицируется у 66,7 % родильниц после самопроизвольных родов и у 77,8 % — после кеса рева сечения. Переднезадний размер полости матки составляет:
на 2—3-й сутки — 1,5±0,3 см; на 5—7-е сутки - 0,8±0,2 см; на 8—9-е сутки — 0,4+0,1 см.
К 3-м суткам послеродового периода содержание полости матки при Ультразвуковом исследовании характеризуется наличием небольшого коли чества кровяных сгустков и остатков децидуальной ткани. Наиболее часто Указанные структуры локализуются в верхних отделах полости матки на 1—3-й сутки послеродового периода. В дальнейшем частота обнаружения эхоструктур в полости матки снижается. При этом к 5—7-м суткам после родового периода они, как правило, локализуются в нижних отделах матки в непосредственной близости к внутреннему зеву.
Ультразвуковая картина послеродовой матки зависит от метода родораз-
247
решения: после кесарева сечения уменьшение матки в длину происходит значительно медленнее, чем при родах через естественные родовые путч. Кроме того, после абдоминального родоразрешения отмечается утолщение передней стенки матки, особенно выраженное в области шва (нижний маточный сегмент). В проекции шва визуализируется зона с неоднородной эхоплотностью, шириной 1,5—2,0 см, в структуре которой идентифициро вали точечные и линейные сигналы с низким уровнем звукопроводимости — отражение от лигатур:
Состояние молочных желез в послеродовом периоде определяется ме тодом пальпации — в норме они равномерно плотные, безболезненные, при надавливании на сосок в первые 2 дня выделяется молозиво, затем — мо локо. Следует тщательно осматривать сосок, на поверхности которого не должно быть трещин.
В послеродовом отделении организуется кормление новорожденных. Перед каждым кормлением матери надевают косынку, моют руки с мылом. Рекомендуется обмывать молочные железы теплой водой с детским мылом не менее 2 раз в сутки или перед и после каждого кормления, начиная от соска и заканчивая подмышечной впадиной, просушивать стерильной ватой или марлей.
После кормления остатки молока необходимо сцедить до полного опо рожнения молочной железы для исключения застоя молока (это способст вует улучшению лактации и является профилактикой нагрубания и инфи цирования желез).
Начиная с 3-х суток родильница пользуется бюстгалтером для предуп
реждения чрезмерного нагрубания молочных желез. При появлении значи тельного нагрубания, что бывает нередко на 3—4-е сутки после родов,
ограничивают питье, назначают слабительные, диуретические средства, ношпу.
Первое прикладывание здорового ребенка к груди здоровой родильницы рекомендуется сразу после родов. В последующем кормление проводится 6 раз в сутки.
При нормальном течении послеродового периода родильницу и ново рожденного выписывают на 4—6-е сутки под наблюдение врача женской консультации.
Глава 7 БЕРЕМЕННОСТЬ И РОДЫ П Р И ТАЗОВЫХ ПРЕДЛЕЖАНИЯХ ПЛОДА
Тазовые предлежания плода относятся к патологическому акушерству, роды в тазовом предлежании — к патологическим.
При тазовом предлежании чаще, чем при головном, наблюдаются трав матические повреждения и материнская заболеваемость (разрывы мягких родовых путей и промежности, повреждения лобкового и крестцово-под- вздошного сочленений, кровотечения, послеродовые инфекционные забо левания).
Перинатальная заболеваемость и смертность при тазовых предлежаниях плода значительно выше, чем при головных, и обусловлены многими фак торами, такими как недоношенность, гипоксия, родовая травма (разрывы мозжечкового намета, кровоизлияния), повреждения органов брюшной по лости и спинного мозга, аномалии развития плода и др.
Перинатальные потери при тазовом предлежании при различных мето дах родоразрешения составляют от 0,5 до 14,3 %, т.е. в 3—5 раз выше по сравнению с этим показателем при родах в головном предлежании. Наиболь шие перинатальные потери отмечаются при родах в ножном предлежании.
Во многом перинатальные потери зависят от способа родоразрешения. Основными причинами перинатальных потерь являются преждевременные роды, врожденные аномалии, родовая травма. На аутопсии наиболее часто поражены головной и спинной мозг, печень, надпочечники, селезенка. При влагалищных оперативных родах иногда поражены плечевые сплетения, кивательные мышцы, глотка.
Изучение отдаленных последствий для детей, рожденных в тазовом предлежании, показало, что у них часто имеются дисплазия или вывихи тазобедренных суставов, отставание в психомоторном развитии, энцефало патии, гидроцефалия и др.
Тазовые предлежания встречаются в 3—5 %.
7.1. КЛАССИФИКАЦИЯ
Внашей стране различают следующие разновидности тазовых предлежании:
1)ягодичные предлежания (сгибательные) и 2) ножные (разгибательные)
предлежания.
Ягодичные предлежания в свою очередь подразделяются на чисто ягодич ные и смешанные ягодичные предлежания. Некоторые авторы чисто ягодич ные предлежания называют неполными, а смешанные ягодичные — полными.
При чисто ягодичных (неполных) предлежаниях ко входу в таз обращены
ягодицы: ножки вытянуты вдоль туловища — согнуты в тазобедренных и разогнуты в коленных суставах и стопы расположены в области подбородка
и лица (рис. 7.1, а).
249
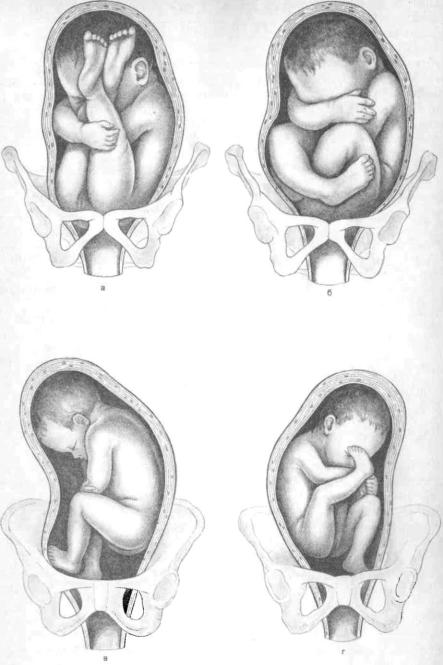
Рис. 7.1. Варианты тазовых предлежании а — чисто ягодичное предлежание; б — смешанное ягодичное предлежание; в — пол
ное ножное предлежание; г — неполное ножное предлежание.
250
