
- •История кафедры факультетской и госпитальной хирургии Кубанского государственного медицинского университета. Основные направления деятельности кафедры.
- •Николай Николаевич Петров – первый заведующий кафедрой факультетской и гос-питальной хирурги КубГму, академик рамн, Герой Социалистического Труда. Периоды жизненного и профессионального пути.
- •Видеолапароскопическая хирургия. Оборудование, обезболивание. Показания и противопоказания при ургентных заболеваниях органов брюшной полости.
- •Видеолапароскопическая хирургия. Преимущества и недостатки. Основные группы видеолапароскопических операций.
- •Значение видеолапароскопии в диагностике и лечении хирургической патологии. Техническое оснащение и основные этапы операции.
- •Эндоскопическая хирургия через естественные отверстия тела (notes). Преимуще-ства и недостатки.
- •Видеоторакоскопическая хирургия. Основные виды операций. Преимущества и не-достатки. Отличия от лапароскопической методики.
- •Использование робототехники в мини-инвазивной хирургии. Основные виды ис-пользуемых роботов.
- •Эндоваскулярная хирургия при ибс, митральных пороках, стенозах магистральных артерий.
- •Внесосудистая малоинвазивная хирургия в лечении заболеваний печени, желчевыводящих путей и поджелудочной железы.
- •Ретроградная холангиопанкреатография. Показания к исследованию, возможные ошибки и осложнения.
- •Эндоскопические методы диагностики и лечения внутрипротоковой патологии при заболеваниях желчевыводящих путей. Показания к эндоскопической папиллосфинк-теротомии.
- •Значение, виды и результаты лучевых методов обследования больных при острых заболеваниях органов брюшной полости.
- •Отграниченные жидкостные скопления (абсцессы, кисты, серомы, гематомы). При-чины их возникновения. Клиника, диагностика, современные методы лечение.
- •Синдром системной реакции организма на воспаление (sirs). Этиология, патогенез, клиника, диагностика, лечение.
- •Диффузный токсический зоб: этиология, патогенез, клиника, диагностика, лечение.
- •Эндемический и спорадический зоб: этиология, патогенез, клиника, диагностика, лечение.
- •Тиреоидиты (острый, подострый, аутоиммунный, фиброзный): этиология, патогенез, клиника, диагностика, лечение.
- •Рак щитовидной железы: этиология, патогенез, классификация по системе тnm, клиника, диагностика. Принципы хирургического лечения, заместительная терапия.
- •Абсцессы и флегмоны шеи: этиология, патогенез, клиника, диагностика, лечение.
- •Маститы (острый и хронический, специфический и неспецифический): этиология, патогенез, клиника диагностика, лечение.
- •Дисгормональные заболевания молочной железы (мастопатии): этиология, патогенез, клиника, диагностика, лечение.
- •Доброкачественные образования молочных желез (фиброаденома, аденома, папил-лома, липома, галактоцеле): этиология, патогенез, клиника, диагностика, лечение.
- •Рак молочной железы: классификация, клиника, диагностика, принципы лечения.
- •Химические ожоги и рубцовые сужения пищевода: этиология, патогенез, клиника, диагностика, лечение, профилактика.
- •Травматические повреждения пищевода. Этиология, клиника, диагностика, лечение.
- •Дивертикулы пищевода: классификация, этиология, патогенез, клиника, диагности-ка, лечение.
- •Рак пищевода: классификация, клиническое течение в зависимости от локализации, диагностика, методы оперативного лечения.
- •Травма груди. Определение, этиология, патогенез, классификация, методы диагно-стики. Симптомы повреждения груди (общие, местные, специфические). Основные принципы лечения.
- •Пневмоторакс. Определение, этиология, патогенез, классификация, диагностика, ле-чение.
- •Гемоторакс. Определение, этиология, патогенез, классификация, диагностика, лече-ние.
- •Травматические повреждения трахеи и бронхов: этиология, классификация, клиника диагностика, лечение.
- •Травматические повреждения легких: этиология, классификация, клиника, диагно-стика, лечение.
- •Травматические повреждения сердца: этиология, классификация, клиника, диагно-стика, лечение.
- •Бронхоэктатическая болезнь: этиология, патогенез, классификация, клиника, диа-гностика, лечение.
- •Абсцесс и гангрена легкого: классификация, этиология, патогенез, клиника, диффе-ренциальная диагностика, лечение.
- •Острая эмпиема плевры: классификация, патогенез, клиника, диагностика, принци-пы лечения.
- •Хроническая эмпиема плевры: этиология, клиника, диагностика, принципы лечения. Виды торакопластик.
- •Центральный рак легкого: классификация, клиника, диагностика, принципы лече-ния.
- •Периферический рак легкого: классификация, клиника, диагностика, принципы ле-чения.
- •Топография и функции диафрагмы. Травматические повреждения диафрагмы: этио-логия, классификация, клиника, диагностика, лечение.
- •Диафрагмальные грыжи: этиология, классификация, клиника, диагностика, лечение.
- •Травматические диафрагмальные грыжи: этиология, классификация, диагностика, лечение.
- •Грыжи пищеводного отверстия диафрагмы, клинико-рентгенологическая классифи-кация. Аксиальные грыжи: этиология, патогенез, клиника, диагностика, осложнения, принципы хирургического лечения.
- •Грыжи пищеводного отверстия диафрагмы, клинико-рентгенологическая классифи-кация. Параэзофагеальные грыжи: этиология, патогенез, клиника, диагностика, осложнения, принципы хирургического лечения.
- •Истинные грыжи слабых мест диафрагмы (грыжи Ларрея, Морганьи, Богдалека): этиология, патогенез, клиника, диагностика, лечение.
- •Релаксация диафрагмы: этиология, патогенез, клиника, диагностика, лечение.
- •«Острый живот»: определение, этиология, основные клинические симптомы, дифференциальная диагностика, принципы лечения.
- •Приобретенные паховые грыжи: этиология, патогенез, классификация, клиника, ди-агностика, методы хирургического лечения.
- •52. Скользящие наружные грыжи живота: этиология, патогенез, клиника, диагностика, особенности оперативного лечения.
- •53. Этиология и патогенез бедренных грыж. Клиника, диагностика, методы хирургиче-ского лечения.
- •54. Пупочные грыжи у взрослых: этиология, клиника, диагностика, методы хирургиче-ского лечения.
- •55. Грыжи белой линии живота. Анатомические предпосылки их образования. Клиника, диагностика, лечение.
- •56. Диастаз прямых мышц живота. Этиология, патогенез, клиника, диагностика, прин-ципы хирургического лечения.
- •57. Послеоперационные и рецидивные вентральные грыжи: классификация, этиология, патогенез, клиника, диагностика, методы хирургического лечения.
- •58. Осложнения грыж брюшной стенки: воспаление, невправимость, копростаз, ущем-ление. Определение понятий, клиника, диагностика, лечение.
- •60. Флегмона грыжевого мешка: клиника, диагностика, особенности хирургического лечения.
- •61. Травматические повреждения желудка и двенадцатиперстной кишки. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •62. Синдром Меллори-Вейса: этиология, патогенез, клиника, диагностика, лечение.
- •Виды оперативных вмешательств при язвенной болезни желудка и дпк. Понятие об органосохраняющей хирургии язвенной болезни. Классификация оперативных вмешательств.
- •64. Ваготомия в хирургии язвенной болезни желудка и двенадцатиперстной кишки, ее виды. Дренирующие операции на желудке.
- •65. Язвенные гастродуоденальные кровотечения: патогенез, клиника, диагностика, классификация по степени тяжести кровопотери. Консервативное лечение и виды оперативных вмешательств.
- •67. Перфоративные гастродуоденальные язвы: классификация, клиника, диагностика, виды оперативных вмешательств.
- •68. Пенетрация язвы желудка и двенадцатиперстной кишки. Определение понятия. Этиология, патогенез, клиническая картина, диагностика, лечение.
- •69. Язвенный пилородуоденальный стеноз: патогенез, классификация, клиника, диагно-стика, лечение. Показания к операции и виды оперативных вмешательств.
- •70. Острые гастродуоденальные язвы и эрозии: этиология, патогенез, клиника, диагно-стика лечение.
- •71. Синдром Золингера-Эллисона: этиология, патогенез, классификация, клиника. Особенности хирургического лечения в зависимости от типа заболевания.
- •72. Демпинг-синдром: этиология, патогенез, классификация, клиника, диагностика, ле-чение, профилактика.
- •73. Синдром приводящей петли после операций на желудке: этиология, патогенез, клас-сификация, клиника, диагностика, лечение, профилактика.
- •74. Рецидив пептической язвы желудка и двенадцатиперстной кишки: этиология, пато-генез, клиника, диагностика, лечение, профилактика.
- •75. Постваготомические осложнения: этиология, патогенез, клиника, диагностика, лечение, профилактика.
- •76. Предраковые заболевания желудка. Гастрит, полипы и полипоз желудка, хрониче-ская язва желудка. Клиника, диагностика, роль гастроскопии и биопсии, лечение.
- •77. Рак желудка: этиология, патогенез, классификация, клиника, диагностика, лечение.
- •78. Абсцессы печени (бактериальные, паразитарные). Этиология, патогенез, клиника, диагностика, современные методы лечения.
- •2. Вскрытие и дренирование полости абсцесса.
- •79. Эхинококкоз печени. Этиология, патогенез, клиника, диагностика, осложнения, ле-чение.
- •80. Доброкачественные новообразования печени: этиология, патогенез, клиника, диа-гностика, лечение.
- •81. Злокачественные опухоли печени: этиология, патогенез, клиника, диагностика, лече-ние.
- •82. Синдром портальной гипертензии. Этиология, патогенез, клиника, диагностика. Ме-тоды консервативного и хирургического лечения.
- •Воздействие на источник кровотечения
- •Воздействие на свертывающую систему крови.
- •По распространенности:
- •По характеру повреждающего агента
- •86. Закрытая травма живота: Определение, этиология, классификация, клиника, методы диагностики, хирургическая тактика.
- •87. Открытая травма (ранения) живота: Определение, этиология, классификация, кли-ника, методы диагностики, хирургическая тактика.
- •1 Этап:
- •2 Этап:
- •3 Этап:
- •92. Местные послеоперационные осложнения. Определение, этиология, клиника, диа-гностика. Способы лечения и профилактики.
- •93. Общие послеоперационные осложнения. Определение, этиология, клиника, диагно-стика. Способы лечения и профилактики.
- •94. Травматические повреждения желчного пузыря и желчевыводящих путей. Этиоло-гия, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •95. Желчнокаменная болезнь. Этиология, патогенез камнеобразования, клиника, диа-гностика, лечение.
- •96. Осложнения желчнокаменной болезни (холедохолитиаз, рубцовый стеноз бдс, про-тяженные стриктуры протоков). Патогенез, клиника, диагностика, лечение.
- •97. Острый калькулезный холецистит. Этиология патогенез, классификация, клиника диагностика, лечение. Виды хирургических вмешательств.
- •98. Осложнения острого калькулезного холецистита (подпеченочный абсцесс, перито-нит, эмпиема желчного пузыря). Патогенез, клиника, диагностика, лечение.
- •99. Хронический калькулезный холецистит. Этиология патогенез, клиника диагностика, лечение. Виды хирургических вмешательств.
- •Показания и виды наружного дренирования желчных путей.
- •102. Механическая желтуха. Этиология, патогенез, клиника, дифференциальная диагно-стика. Принципы консервативного и хирургического лечения.
- •103. Постхолецистэктомический синдром. Определение понятия, классификация, клини-ка, диагностика, лечение.
- •104. Рак желчного пузыря и желчевыводящих путей. Факторы, способствующие разви-тию. Клиника, диагностика, дифференциальная диагностика, лечение.
- •105. Травматические повреждения поджелудочной железы. Этиология, патогенез, клас-сификация, клиника, диагностика, хирургическая тактика.
- •106. Острый панкреатит. Этиология, патогенез, классификация, клиника, диагностика, лечение. Хирургическая тактика при остром панкреатите на современном этапе.
- •107. Хронический панкреатит. Этиология, патогенез, классификация, клиника, диагно-стика, принципы лечения. Виды оперативных вмешательств.
- •108. Кисты поджелудочной железы. Этиология, патогенез, классификация, клиника, диа-гностика, лечение.
- •109. Свищи поджелудочной железы. Этиология, патогенез, классификация, клиника, ди-агностика, лечение.
- •110. Рак поджелудочной железы. Этиология, патогенез, классификация, клиника, диагно-стика. Виды радикальных и паллиативных хирургических вмешательств.
- •111. Травматические повреждения селезенки. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •112. Инфаркты и абсцессы селезенки. Этиология, патогенез клиника, диагностика, лечение.
- •113. Кисты селезенки. Классификация, клиника, диагностика, лечение. Роль малоин-вазивных хирургических вмешательств на современном этапе в лечении кист селе-зенки.
- •114. Топография средостения. Острый медиастинит. Этиология, патогенез, классификация, клиника, диагностика, лечение.
- •115. Хронический медиастинит. Этиология, патогенез, классификация, клиника, диагно-стика, лечение.
- •116. Перикардиты: этиология, клиника, диагностика, лечение.
- •117. Аневризма брюшной аорты: этиология, патогенез, клиника, диагностика, хирургическая тактика.
- •118. Артериальные тромбозы и эмболии: этиология, клиника, диагностика, лечение.
- •119. Варикозная болезнь нижних конечностей: этиология, патогенез, классификация по системе сеар, клиника, диагностика. Методы консервативного и оперативного лечения.
- •120. Посттромбофлебитическая болезнь нижних конечностей: этиология, патогенез, классификация, клиника, диагностика. Методы консервативного и оперативного ле-чения.
- •121. Диабетическая ангиопатия нижних конечностей: этиология, патогенез, классификация, клиника, диагностика, принципы лечения.
- •122. Облитерирующие заболевания артерий нижних конечностей. Классификация забо-леваний, клиника, дифференциальная диагностика, лечение. Профилактика.
- •123. Облитерирующий атеросклероз нижних конечностей: клиника, диагностика, лече-ние. Профилактика.
- •124. Острые нарушения мезентериального кровообращения: этиология, патогенез, классификация, клиника диагностика, лечение.
- •125. Тромбофлебиты и флеботромбозы: классификация, клиника, диагностика, лечение. Профилактика венозных тромбозов в послеоперационном периоде.
- •126. Тромбоэмболические осложнения в послеоперационном периоде. Профилактика. Характеристика тромбоопасных больных.
- •1. Нефракционированный гепарин
- •2. Низкомолекулярные гепарины
- •1. Общехирургические операции
- •127. Тромбоэмболия легочной артерии у хирургических больных: этиология, диагностика, лечение, профилактика.
- •128. Острый аппендицит: этиология, патогенез, классификация, клиника, диагностика, лечение.
- •129. Аппендикулярный инфильтрат: классификация, особенности диагностики и хирургической тактики.
- •130. Осложнения острого аппендицита: этиология, патогенез, классификация, диагно-стика, лечение.
- •131. Внутрибрюшные осложнения после аппендэктомии: клиника, лечение, профилактика.
- •132. Острый аппендицит у стариков и беременных: особенности диагностики и хи-рургической тактики.
- •133. Хронический аппендицит: этиология, патогенез, классификация, диагностика, лечение.
- •134. Травматические повреждения тонкой и толстой кишки. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •135. Травматические повреждения сосудов забрюшинного пространства. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •136. Предраковые заболевания толстой кишки: клиника, диагностика, лечение.
- •137. Хронический колостаз: этиология, патогенез, клиника, диагностика, лечение.
- •138. Болезнь Крона: этиология, патогенез, классификация, клиника, диагностика, ле-чение.
- •139. Неспецифический язвенный колит: классификация, патогенез, клиника, диагно-стика, лечение.
- •140. Дивертикулы и дивертикулез толстой кишки: клиника, диагностика, осложнения. Показания к хирургическому лечению.
- •141. Полипы и полипоз ободочной кишки: классификация, диагностика, хирургическая тактика.
- •142. Рак правой половины ободочной кишки: осложнения, виды и выбор метода опера-тивного вмешательства.
- •143. Рак левой половины ободочной кишки: классификация, клиника, диагностика, лечение.
- •144. Геморрой: этиология, патогенез, классификация, клиника, диагностика, лечение. Профилактика заболевания.
- •145. Трещины прямой кишки: причины возникновения, классификация, клиника, диагно-стика, лечение. Профилактика заболевания.
- •146. Острые парапроктиты: классификация, этиология, клиника, диагностика, лечение. Профилактика.
- •147. Прямокишечные свищи: классификация, клиника, диагностика, лечение. Профи-лактика.
- •148. Рак прямой кишки: классификация, клиника, диагностика, виды хирургических вмешательств.
- •149. Кишечные свищи: классификация, клиника, лечение. Профилактика заболевания.
- •150. Панариций: этиология, классификация, клиника, диагностика, лечение. Профилак-тика заболевания.
- •151. Флегмоны кисти: этиология, патогенез, классификация, клиника, диагностика, лечение. Профилактика заболевания.
- •152. Рожистое воспаление: этиология, классификация, клиника, диагностика, лечение. Профилактика заболевания.
- •153. Сепсис: этиология, патогенез, классификация, клиника, диагностика, лечение.
- •154. Принципы предоперационной подготовки и послеоперационного ведения больных с сахарным диабетом.
- •155. Интракорпоральные и экстракорпоральные методы детоксикации организма у хирургических больных.
- •157. Странгуляционная кишечная непроходимость. Этиология, патогенез, классифика-ция, диагностика. Виды хирургического лечения. Показания к резекции кишки.
- •158. Обтурационная кишечная непроходимость. Этиология, патогенез, классификация, диагностика. Виды хирургического лечения.
- •159. Спаечная кишечная непроходимость. Этиология, патогенез, диагностика. Виды хирургического лечения.
- •160. Инвагинация кишечника. Определение понятия. Виды инвагинации. Этиология, патогенез, клиника, диагностика. Виды хирургического лечения.
- •161. Динамическая кишечная непроходимость (паралитическая, спастическая). Этиология, патогенез, клиника, диагностика, лечение.
- •165. Флегмоны забрюшинного пространства. Причины. Клинические проявления, диа-гностика, современный подход к лечению гнойных заболеваний тканей забрюшинного пространства.
- •167. Показания к трансплантации печени. Реабилитация больных в послеоперационном периоде.
- •168. Показания к трансплантации сердца. Иммунологические основы подбора донорских органов.
- •169. Приобретенный митральный стеноз. Этиология, патогенез, стадии заболевания, клиника, диагностика, лечение.
- •170. Приобретенная митральная недостаточность клапана. Этиология, патогенез, стадии заболевания, клиника, диагностика, лечение.
- •171. Приобретенный аортальный стеноз. Этиология, патогенез, стадии заболевания, кли-ника, диагностика, лечение.
- •172. Приобретенная аортальная недостаточность клапана. Этиология, патогенез, стадии заболевания, клиника, диагностика, лечение.
- •173. Хроническая ишемическая болезнь сердца. Этиология, патогенез, классификация по nyha, клиника, диагностика. Принципы хирургического лечения.
- •174. Аневризма сердца. Этиология, патогенез, клиника, диагностика. Принципы хирур-гического лечения.
- •175. Коарктация аорты. Этиология, патогенез, клиника, диагностика, лечение.
- •176. Кровезаменители: классификация по механизму действия, показания к применению в хирургической практике.
- •177. Переливание крови в хирургии: показания и противопоказания, компоненты и пре-параты крови. Методы определения групп крови и резус-фактора.
- •178. Правила переливания крови и ее компонентов. Оформление документации при ге-мотрансфузиях.
- •179. Реинфузия и аутогемотрансфузия в хирургии: показания, методика выполнения.
- •180. Гемотрансфузионные реакции и осложнения: классификация, клиника, лечение, профилактика.
Виды оперативных вмешательств при язвенной болезни желудка и дпк. Понятие об органосохраняющей хирургии язвенной болезни. Классификация оперативных вмешательств.
Виды оперативных вмешательств:
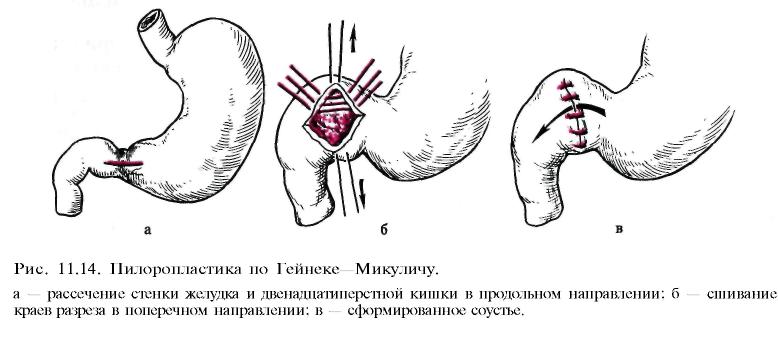
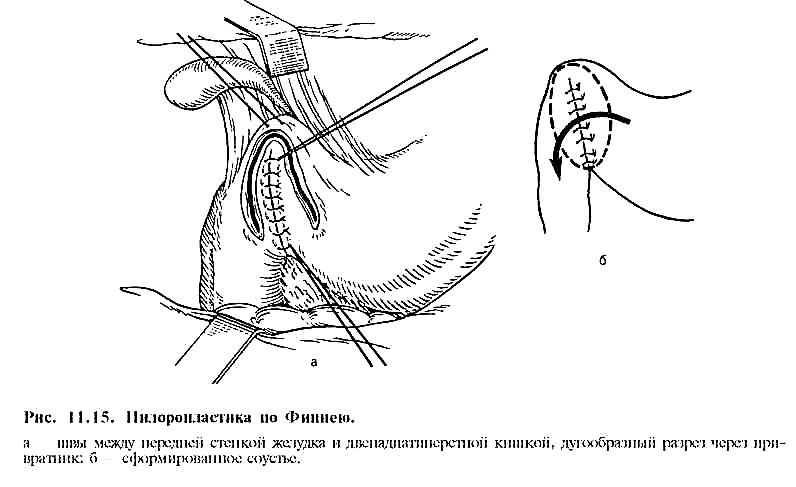
а) стволовая ваготомию с пилоропластикой (по Гейнеке—Микуличу, Финнею, Жабуле) или, что наиболее выгодно, с дуоденопластикой ;
б) ваготомию с антрумэктомией и анастомозом по Бильрот-I, Бильрот-П или по Ру;
в) селективную проксимальную ваготомию;
г) резекцию желудка;
 д)
гастрэктомию.
д)
гастрэктомию.
Резекция желудка (рис. 11.12)
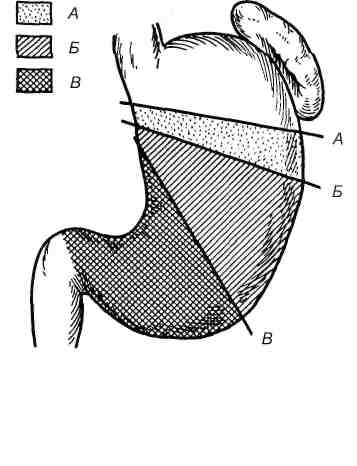
Рис.
11.12. Размеры удаляемой части желудка.
А — субтотальная резекция желудка; Б
— резекция 1/3 желудка. В – антрумэктомия.
Преимущество резекции желудка по Бильрот II – сохранение физиологического прохождения пищи через ДПК. Однако этот метод также не предотвращает возможность рефлюкса дуоденального содержимого в культю желудка и не всегда выполним (инфильтрат, рубцовая деформация двенадцатиперстной кишки, возможность натяжения тканей соединяемых органов и опасности расхождения швов анастомоза).
При резекции желудка во время его мобилизации неизбежно пересекают желудочные ветви блуждающих нервов вместе с сосудами малой и большой кривизны. Резекция желудка практически всегда сопровождается селективной ваготомией, выполняемой вслепую, без выделения пересекаемых желудочных ветвей вагуса.
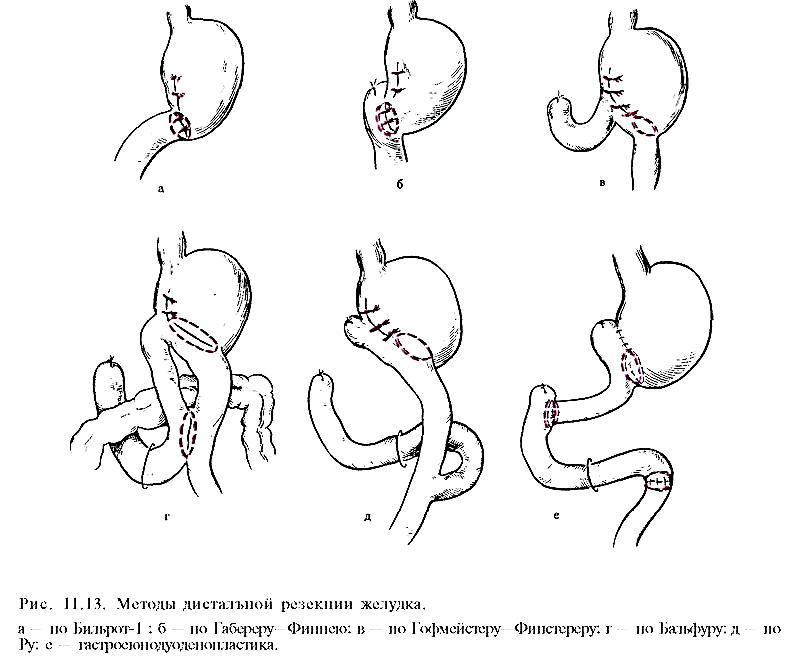
Д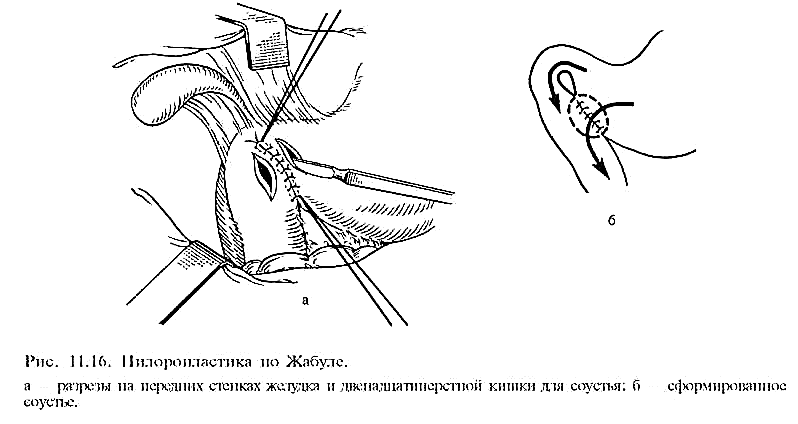 ля
обеспечения пассажа пищи по
двенадцатиперстной кишке при
реконструктивных операциях по поводу
демпинг-синдрома используют интерпозицию
петли тощей кишки длиной 15—20 см между
маленькой культей желудка и культей
двенадцатиперстной кишки
(гастроеюнодуоденопластика). Это
увеличивает резервуарную функцию культи
желудка, предупреждает рефлюкс-гастрит
и устраняет некоторые пострезекционные
синдромы.
ля
обеспечения пассажа пищи по
двенадцатиперстной кишке при
реконструктивных операциях по поводу
демпинг-синдрома используют интерпозицию
петли тощей кишки длиной 15—20 см между
маленькой культей желудка и культей
двенадцатиперстной кишки
(гастроеюнодуоденопластика). Это
увеличивает резервуарную функцию культи
желудка, предупреждает рефлюкс-гастрит
и устраняет некоторые пострезекционные
синдромы.
Комбинированные операции, при которых сочетают стволовую ваготомию с антрумэктомией и анастомозом на выключенной по Ру петле или га-строеюнальным анастомозом по Бильрот-I, позволяют даже при очень высокой секреции соляной кислоты сохранить резервуарную функцию желудка и подавить условнорефлекторную и желудочную фазы секреции желудочного сока.
Антрумэктомию в сочетании со стволовой ваготомией часто используют при лечении больных язвенной болезнью двенадцатиперстной кишки. В ряде стран этот тип операции применяется наиболее часто, его называют "золотым стандартом".
При хронической дуоденальной непроходимости целесообразно завершить стволовую ваготомию с антрумэктомией гастроеюнальным анастомозом на выключенной по Ру петле тощей кишки. Многие хирурги предпочитают накладывать этот тип анастомоза при всякой резекции желудка. Послеоперационная летальность при этом методе составляет около 1 , 5%, что значительно ниже, чем после обширной дистальной резекции. Рецидивы пептических язв после этой операции очень редки. Частота и выраженность постгастрорезекционных синдромов после антрумэктомии или гемигастр-эктомии в сочетании со стволовой ваготомией значительно меньше, чем после обширной (2/3—3Д желудка) дистальной резекции желудка с гастроею-нальным анастомозом по Гофмейстеру—Финстереру.
После обширной дистальной резекции желудка летальность составляет 3—5%. У большинства больных наступает ахлоргидрия. Тем не менее рецидивы язв возникают у 1—7% больных. В первый год после резекции желудка около половины больных находятся на инвалидности, а 15—30% становятся инвалидами пожизненно и вынуждены менять профессию. У 10—15% перенесших резекцию желудка развиваются постгастро-резекционные синдромы, резко ухудшающие качество жизни. Тяжесть течения некоторых пострезекционных синдромов значительно превосходит тяжесть симптомов язвенной болезни, больные нуждаются в повторных реконструктивных операциях.
Высокая послеоперационная летальность, большой процент неудовлетворительных результатов после обширной дистальной резекции желудка, особенно по методу Бильрот-П с позадиободочным анастомозом по Гофмейстеру—Финстереру, явились причиной поиска менее травматичных и более физиологичных операций.
