
- •История кафедры факультетской и госпитальной хирургии Кубанского государственного медицинского университета. Основные направления деятельности кафедры.
- •Николай Николаевич Петров – первый заведующий кафедрой факультетской и гос-питальной хирурги КубГму, академик рамн, Герой Социалистического Труда. Периоды жизненного и профессионального пути.
- •Видеолапароскопическая хирургия. Оборудование, обезболивание. Показания и противопоказания при ургентных заболеваниях органов брюшной полости.
- •Видеолапароскопическая хирургия. Преимущества и недостатки. Основные группы видеолапароскопических операций.
- •Значение видеолапароскопии в диагностике и лечении хирургической патологии. Техническое оснащение и основные этапы операции.
- •Эндоскопическая хирургия через естественные отверстия тела (notes). Преимуще-ства и недостатки.
- •Видеоторакоскопическая хирургия. Основные виды операций. Преимущества и не-достатки. Отличия от лапароскопической методики.
- •Использование робототехники в мини-инвазивной хирургии. Основные виды ис-пользуемых роботов.
- •Эндоваскулярная хирургия при ибс, митральных пороках, стенозах магистральных артерий.
- •Внесосудистая малоинвазивная хирургия в лечении заболеваний печени, желчевыводящих путей и поджелудочной железы.
- •Ретроградная холангиопанкреатография. Показания к исследованию, возможные ошибки и осложнения.
- •Эндоскопические методы диагностики и лечения внутрипротоковой патологии при заболеваниях желчевыводящих путей. Показания к эндоскопической папиллосфинк-теротомии.
- •Значение, виды и результаты лучевых методов обследования больных при острых заболеваниях органов брюшной полости.
- •Отграниченные жидкостные скопления (абсцессы, кисты, серомы, гематомы). При-чины их возникновения. Клиника, диагностика, современные методы лечение.
- •Синдром системной реакции организма на воспаление (sirs). Этиология, патогенез, клиника, диагностика, лечение.
- •Диффузный токсический зоб: этиология, патогенез, клиника, диагностика, лечение.
- •Эндемический и спорадический зоб: этиология, патогенез, клиника, диагностика, лечение.
- •Тиреоидиты (острый, подострый, аутоиммунный, фиброзный): этиология, патогенез, клиника, диагностика, лечение.
- •Рак щитовидной железы: этиология, патогенез, классификация по системе тnm, клиника, диагностика. Принципы хирургического лечения, заместительная терапия.
- •Абсцессы и флегмоны шеи: этиология, патогенез, клиника, диагностика, лечение.
- •Маститы (острый и хронический, специфический и неспецифический): этиология, патогенез, клиника диагностика, лечение.
- •Дисгормональные заболевания молочной железы (мастопатии): этиология, патогенез, клиника, диагностика, лечение.
- •Доброкачественные образования молочных желез (фиброаденома, аденома, папил-лома, липома, галактоцеле): этиология, патогенез, клиника, диагностика, лечение.
- •Рак молочной железы: классификация, клиника, диагностика, принципы лечения.
- •Химические ожоги и рубцовые сужения пищевода: этиология, патогенез, клиника, диагностика, лечение, профилактика.
- •Травматические повреждения пищевода. Этиология, клиника, диагностика, лечение.
- •Дивертикулы пищевода: классификация, этиология, патогенез, клиника, диагности-ка, лечение.
- •Рак пищевода: классификация, клиническое течение в зависимости от локализации, диагностика, методы оперативного лечения.
- •Травма груди. Определение, этиология, патогенез, классификация, методы диагно-стики. Симптомы повреждения груди (общие, местные, специфические). Основные принципы лечения.
- •Пневмоторакс. Определение, этиология, патогенез, классификация, диагностика, ле-чение.
- •Гемоторакс. Определение, этиология, патогенез, классификация, диагностика, лече-ние.
- •Травматические повреждения трахеи и бронхов: этиология, классификация, клиника диагностика, лечение.
- •Травматические повреждения легких: этиология, классификация, клиника, диагно-стика, лечение.
- •Травматические повреждения сердца: этиология, классификация, клиника, диагно-стика, лечение.
- •Бронхоэктатическая болезнь: этиология, патогенез, классификация, клиника, диа-гностика, лечение.
- •Абсцесс и гангрена легкого: классификация, этиология, патогенез, клиника, диффе-ренциальная диагностика, лечение.
- •Острая эмпиема плевры: классификация, патогенез, клиника, диагностика, принци-пы лечения.
- •Хроническая эмпиема плевры: этиология, клиника, диагностика, принципы лечения. Виды торакопластик.
- •Центральный рак легкого: классификация, клиника, диагностика, принципы лече-ния.
- •Периферический рак легкого: классификация, клиника, диагностика, принципы ле-чения.
- •Топография и функции диафрагмы. Травматические повреждения диафрагмы: этио-логия, классификация, клиника, диагностика, лечение.
- •Диафрагмальные грыжи: этиология, классификация, клиника, диагностика, лечение.
- •Травматические диафрагмальные грыжи: этиология, классификация, диагностика, лечение.
- •Грыжи пищеводного отверстия диафрагмы, клинико-рентгенологическая классифи-кация. Аксиальные грыжи: этиология, патогенез, клиника, диагностика, осложнения, принципы хирургического лечения.
- •Грыжи пищеводного отверстия диафрагмы, клинико-рентгенологическая классифи-кация. Параэзофагеальные грыжи: этиология, патогенез, клиника, диагностика, осложнения, принципы хирургического лечения.
- •Истинные грыжи слабых мест диафрагмы (грыжи Ларрея, Морганьи, Богдалека): этиология, патогенез, клиника, диагностика, лечение.
- •Релаксация диафрагмы: этиология, патогенез, клиника, диагностика, лечение.
- •«Острый живот»: определение, этиология, основные клинические симптомы, дифференциальная диагностика, принципы лечения.
- •Приобретенные паховые грыжи: этиология, патогенез, классификация, клиника, ди-агностика, методы хирургического лечения.
- •52. Скользящие наружные грыжи живота: этиология, патогенез, клиника, диагностика, особенности оперативного лечения.
- •53. Этиология и патогенез бедренных грыж. Клиника, диагностика, методы хирургиче-ского лечения.
- •54. Пупочные грыжи у взрослых: этиология, клиника, диагностика, методы хирургиче-ского лечения.
- •55. Грыжи белой линии живота. Анатомические предпосылки их образования. Клиника, диагностика, лечение.
- •56. Диастаз прямых мышц живота. Этиология, патогенез, клиника, диагностика, прин-ципы хирургического лечения.
- •57. Послеоперационные и рецидивные вентральные грыжи: классификация, этиология, патогенез, клиника, диагностика, методы хирургического лечения.
- •58. Осложнения грыж брюшной стенки: воспаление, невправимость, копростаз, ущем-ление. Определение понятий, клиника, диагностика, лечение.
- •60. Флегмона грыжевого мешка: клиника, диагностика, особенности хирургического лечения.
- •61. Травматические повреждения желудка и двенадцатиперстной кишки. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •62. Синдром Меллори-Вейса: этиология, патогенез, клиника, диагностика, лечение.
- •Виды оперативных вмешательств при язвенной болезни желудка и дпк. Понятие об органосохраняющей хирургии язвенной болезни. Классификация оперативных вмешательств.
- •64. Ваготомия в хирургии язвенной болезни желудка и двенадцатиперстной кишки, ее виды. Дренирующие операции на желудке.
- •65. Язвенные гастродуоденальные кровотечения: патогенез, клиника, диагностика, классификация по степени тяжести кровопотери. Консервативное лечение и виды оперативных вмешательств.
- •67. Перфоративные гастродуоденальные язвы: классификация, клиника, диагностика, виды оперативных вмешательств.
- •68. Пенетрация язвы желудка и двенадцатиперстной кишки. Определение понятия. Этиология, патогенез, клиническая картина, диагностика, лечение.
- •69. Язвенный пилородуоденальный стеноз: патогенез, классификация, клиника, диагно-стика, лечение. Показания к операции и виды оперативных вмешательств.
- •70. Острые гастродуоденальные язвы и эрозии: этиология, патогенез, клиника, диагно-стика лечение.
- •71. Синдром Золингера-Эллисона: этиология, патогенез, классификация, клиника. Особенности хирургического лечения в зависимости от типа заболевания.
- •72. Демпинг-синдром: этиология, патогенез, классификация, клиника, диагностика, ле-чение, профилактика.
- •73. Синдром приводящей петли после операций на желудке: этиология, патогенез, клас-сификация, клиника, диагностика, лечение, профилактика.
- •74. Рецидив пептической язвы желудка и двенадцатиперстной кишки: этиология, пато-генез, клиника, диагностика, лечение, профилактика.
- •75. Постваготомические осложнения: этиология, патогенез, клиника, диагностика, лечение, профилактика.
- •76. Предраковые заболевания желудка. Гастрит, полипы и полипоз желудка, хрониче-ская язва желудка. Клиника, диагностика, роль гастроскопии и биопсии, лечение.
- •77. Рак желудка: этиология, патогенез, классификация, клиника, диагностика, лечение.
- •78. Абсцессы печени (бактериальные, паразитарные). Этиология, патогенез, клиника, диагностика, современные методы лечения.
- •2. Вскрытие и дренирование полости абсцесса.
- •79. Эхинококкоз печени. Этиология, патогенез, клиника, диагностика, осложнения, ле-чение.
- •80. Доброкачественные новообразования печени: этиология, патогенез, клиника, диа-гностика, лечение.
- •81. Злокачественные опухоли печени: этиология, патогенез, клиника, диагностика, лече-ние.
- •82. Синдром портальной гипертензии. Этиология, патогенез, клиника, диагностика. Ме-тоды консервативного и хирургического лечения.
- •Воздействие на источник кровотечения
- •Воздействие на свертывающую систему крови.
- •По распространенности:
- •По характеру повреждающего агента
- •86. Закрытая травма живота: Определение, этиология, классификация, клиника, методы диагностики, хирургическая тактика.
- •87. Открытая травма (ранения) живота: Определение, этиология, классификация, кли-ника, методы диагностики, хирургическая тактика.
- •1 Этап:
- •2 Этап:
- •3 Этап:
- •92. Местные послеоперационные осложнения. Определение, этиология, клиника, диа-гностика. Способы лечения и профилактики.
- •93. Общие послеоперационные осложнения. Определение, этиология, клиника, диагно-стика. Способы лечения и профилактики.
- •94. Травматические повреждения желчного пузыря и желчевыводящих путей. Этиоло-гия, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •95. Желчнокаменная болезнь. Этиология, патогенез камнеобразования, клиника, диа-гностика, лечение.
- •96. Осложнения желчнокаменной болезни (холедохолитиаз, рубцовый стеноз бдс, про-тяженные стриктуры протоков). Патогенез, клиника, диагностика, лечение.
- •97. Острый калькулезный холецистит. Этиология патогенез, классификация, клиника диагностика, лечение. Виды хирургических вмешательств.
- •98. Осложнения острого калькулезного холецистита (подпеченочный абсцесс, перито-нит, эмпиема желчного пузыря). Патогенез, клиника, диагностика, лечение.
- •99. Хронический калькулезный холецистит. Этиология патогенез, клиника диагностика, лечение. Виды хирургических вмешательств.
- •Показания и виды наружного дренирования желчных путей.
- •102. Механическая желтуха. Этиология, патогенез, клиника, дифференциальная диагно-стика. Принципы консервативного и хирургического лечения.
- •103. Постхолецистэктомический синдром. Определение понятия, классификация, клини-ка, диагностика, лечение.
- •104. Рак желчного пузыря и желчевыводящих путей. Факторы, способствующие разви-тию. Клиника, диагностика, дифференциальная диагностика, лечение.
- •105. Травматические повреждения поджелудочной железы. Этиология, патогенез, клас-сификация, клиника, диагностика, хирургическая тактика.
- •106. Острый панкреатит. Этиология, патогенез, классификация, клиника, диагностика, лечение. Хирургическая тактика при остром панкреатите на современном этапе.
- •107. Хронический панкреатит. Этиология, патогенез, классификация, клиника, диагно-стика, принципы лечения. Виды оперативных вмешательств.
- •108. Кисты поджелудочной железы. Этиология, патогенез, классификация, клиника, диа-гностика, лечение.
- •109. Свищи поджелудочной железы. Этиология, патогенез, классификация, клиника, ди-агностика, лечение.
- •110. Рак поджелудочной железы. Этиология, патогенез, классификация, клиника, диагно-стика. Виды радикальных и паллиативных хирургических вмешательств.
- •111. Травматические повреждения селезенки. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •112. Инфаркты и абсцессы селезенки. Этиология, патогенез клиника, диагностика, лечение.
- •113. Кисты селезенки. Классификация, клиника, диагностика, лечение. Роль малоин-вазивных хирургических вмешательств на современном этапе в лечении кист селе-зенки.
- •114. Топография средостения. Острый медиастинит. Этиология, патогенез, классификация, клиника, диагностика, лечение.
- •115. Хронический медиастинит. Этиология, патогенез, классификация, клиника, диагно-стика, лечение.
- •116. Перикардиты: этиология, клиника, диагностика, лечение.
- •117. Аневризма брюшной аорты: этиология, патогенез, клиника, диагностика, хирургическая тактика.
- •118. Артериальные тромбозы и эмболии: этиология, клиника, диагностика, лечение.
- •119. Варикозная болезнь нижних конечностей: этиология, патогенез, классификация по системе сеар, клиника, диагностика. Методы консервативного и оперативного лечения.
- •120. Посттромбофлебитическая болезнь нижних конечностей: этиология, патогенез, классификация, клиника, диагностика. Методы консервативного и оперативного ле-чения.
- •121. Диабетическая ангиопатия нижних конечностей: этиология, патогенез, классификация, клиника, диагностика, принципы лечения.
- •122. Облитерирующие заболевания артерий нижних конечностей. Классификация забо-леваний, клиника, дифференциальная диагностика, лечение. Профилактика.
- •123. Облитерирующий атеросклероз нижних конечностей: клиника, диагностика, лече-ние. Профилактика.
- •124. Острые нарушения мезентериального кровообращения: этиология, патогенез, классификация, клиника диагностика, лечение.
- •125. Тромбофлебиты и флеботромбозы: классификация, клиника, диагностика, лечение. Профилактика венозных тромбозов в послеоперационном периоде.
- •126. Тромбоэмболические осложнения в послеоперационном периоде. Профилактика. Характеристика тромбоопасных больных.
- •1. Нефракционированный гепарин
- •2. Низкомолекулярные гепарины
- •1. Общехирургические операции
- •127. Тромбоэмболия легочной артерии у хирургических больных: этиология, диагностика, лечение, профилактика.
- •128. Острый аппендицит: этиология, патогенез, классификация, клиника, диагностика, лечение.
- •129. Аппендикулярный инфильтрат: классификация, особенности диагностики и хирургической тактики.
- •130. Осложнения острого аппендицита: этиология, патогенез, классификация, диагно-стика, лечение.
- •131. Внутрибрюшные осложнения после аппендэктомии: клиника, лечение, профилактика.
- •132. Острый аппендицит у стариков и беременных: особенности диагностики и хи-рургической тактики.
- •133. Хронический аппендицит: этиология, патогенез, классификация, диагностика, лечение.
- •134. Травматические повреждения тонкой и толстой кишки. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •135. Травматические повреждения сосудов забрюшинного пространства. Этиология, патогенез, классификация, клиника, диагностика, хирургическая тактика.
- •136. Предраковые заболевания толстой кишки: клиника, диагностика, лечение.
- •137. Хронический колостаз: этиология, патогенез, клиника, диагностика, лечение.
- •138. Болезнь Крона: этиология, патогенез, классификация, клиника, диагностика, ле-чение.
- •139. Неспецифический язвенный колит: классификация, патогенез, клиника, диагно-стика, лечение.
- •140. Дивертикулы и дивертикулез толстой кишки: клиника, диагностика, осложнения. Показания к хирургическому лечению.
- •141. Полипы и полипоз ободочной кишки: классификация, диагностика, хирургическая тактика.
- •142. Рак правой половины ободочной кишки: осложнения, виды и выбор метода опера-тивного вмешательства.
- •143. Рак левой половины ободочной кишки: классификация, клиника, диагностика, лечение.
- •144. Геморрой: этиология, патогенез, классификация, клиника, диагностика, лечение. Профилактика заболевания.
- •145. Трещины прямой кишки: причины возникновения, классификация, клиника, диагно-стика, лечение. Профилактика заболевания.
- •146. Острые парапроктиты: классификация, этиология, клиника, диагностика, лечение. Профилактика.
- •147. Прямокишечные свищи: классификация, клиника, диагностика, лечение. Профи-лактика.
- •148. Рак прямой кишки: классификация, клиника, диагностика, виды хирургических вмешательств.
- •149. Кишечные свищи: классификация, клиника, лечение. Профилактика заболевания.
- •150. Панариций: этиология, классификация, клиника, диагностика, лечение. Профилак-тика заболевания.
- •151. Флегмоны кисти: этиология, патогенез, классификация, клиника, диагностика, лечение. Профилактика заболевания.
- •152. Рожистое воспаление: этиология, классификация, клиника, диагностика, лечение. Профилактика заболевания.
- •153. Сепсис: этиология, патогенез, классификация, клиника, диагностика, лечение.
- •154. Принципы предоперационной подготовки и послеоперационного ведения больных с сахарным диабетом.
- •155. Интракорпоральные и экстракорпоральные методы детоксикации организма у хирургических больных.
- •157. Странгуляционная кишечная непроходимость. Этиология, патогенез, классифика-ция, диагностика. Виды хирургического лечения. Показания к резекции кишки.
- •158. Обтурационная кишечная непроходимость. Этиология, патогенез, классификация, диагностика. Виды хирургического лечения.
- •159. Спаечная кишечная непроходимость. Этиология, патогенез, диагностика. Виды хирургического лечения.
- •160. Инвагинация кишечника. Определение понятия. Виды инвагинации. Этиология, патогенез, клиника, диагностика. Виды хирургического лечения.
- •161. Динамическая кишечная непроходимость (паралитическая, спастическая). Этиология, патогенез, клиника, диагностика, лечение.
- •165. Флегмоны забрюшинного пространства. Причины. Клинические проявления, диа-гностика, современный подход к лечению гнойных заболеваний тканей забрюшинного пространства.
- •167. Показания к трансплантации печени. Реабилитация больных в послеоперационном периоде.
- •168. Показания к трансплантации сердца. Иммунологические основы подбора донорских органов.
- •169. Приобретенный митральный стеноз. Этиология, патогенез, стадии заболевания, клиника, диагностика, лечение.
- •170. Приобретенная митральная недостаточность клапана. Этиология, патогенез, стадии заболевания, клиника, диагностика, лечение.
- •171. Приобретенный аортальный стеноз. Этиология, патогенез, стадии заболевания, кли-ника, диагностика, лечение.
- •172. Приобретенная аортальная недостаточность клапана. Этиология, патогенез, стадии заболевания, клиника, диагностика, лечение.
- •173. Хроническая ишемическая болезнь сердца. Этиология, патогенез, классификация по nyha, клиника, диагностика. Принципы хирургического лечения.
- •174. Аневризма сердца. Этиология, патогенез, клиника, диагностика. Принципы хирур-гического лечения.
- •175. Коарктация аорты. Этиология, патогенез, клиника, диагностика, лечение.
- •176. Кровезаменители: классификация по механизму действия, показания к применению в хирургической практике.
- •177. Переливание крови в хирургии: показания и противопоказания, компоненты и пре-параты крови. Методы определения групп крови и резус-фактора.
- •178. Правила переливания крови и ее компонентов. Оформление документации при ге-мотрансфузиях.
- •179. Реинфузия и аутогемотрансфузия в хирургии: показания, методика выполнения.
- •180. Гемотрансфузионные реакции и осложнения: классификация, клиника, лечение, профилактика.
62. Синдром Меллори-Вейса: этиология, патогенез, клиника, диагностика, лечение.
Синдром Мэлори-Вейса - это продольный разрыв слизистой оболочки пищевода, происходящий при сильных позывах к рвоте или во время самой рвоты.
Клинически синдром Мэлори-Вейса будет проявляться наличием крови в рвотных массах. При чем кровь может отсутствовать во время первых приступов рвоты, когда только происходит разрыв слизистой.
Кроме рвоты с примесью крови у больных с данным синдромом возможно наличие болей в животе, стула черного цвета (мелены).
Диагностика синдрома Мэлори-Вейса.
Из инструментальных методов диагностики синдрома Мэлори-Вейса наибольшую ценность представляет эндоскопическое исследование (фиброэзофагогастродуоденоскопия). Данное исследование позволяет увидеть продольный разрыв слизистой оболочки пищевода. Кроме того, если обнаруживается кровотечение, то его можно попытаться остановить эндоскопически (см. Лечение синдрома Мэлори-Вейса).
В анамнезе больных синдромом Мэлори-Вейса часто можно встретить упоминание об употреблении алкогольных напитков в большом количестве, вследствие чего возникала рвота.
При осмотре больного с синдромом Мэлори-Вейса можно обнаружить общие признаки всех кровотечений: бледность кожных покровов, холодный липкий пот, вялость, тахикардия, гипотония, возможно, даже развитие шока.
В клиническом анализе крови будет снижение количества эритроцитов, уровня гемоглабина, повышение количества тромбоцитов, что свидетельствует о наличии кровотечения.
Консервативная терапия при синдроме Мэлори-Вейса используются с целью восстановления объема циркулирующей крови. Для этого применяют различные кристалоидные (NaCl 0,9%, глюкоза 5%, раствор Рингера и др.), коллоидные растворы (альбумин, аминоплазмаль и др.), в случае тяжелой кровопотери возможно применение гемотрансфузии (эритроцитарная масса, свежезамороженная плазма)
При рвоте (или позывах на рвоту) применяют метоклопрамид (церукал).
С целью остановки кровотечения используют зонд Блэкмора. Этот зонд имеет 2 балона. С помощью нижнего балона зонд фиксируется в желудке в правильном положении, после чего раздувается второй балон, находящийся в просвете пищевода. Гемостатический эффект достигается за счет механического сдавления кровоточащих сосудов пищевода. С целью остановки кровотечения возможно приминение этамзилата натрия, хлористого кальция, аминокапроновой кислоты, октреатида.
При выполнении фиброэзофагогастродуоденоскопии и обнаружении продольного разрыва слизистой оболочки пищевода с кровотечением, можно попытаться остановить это кровотечение эндоскопически. При этом используется:
1. Обкалывание места кровотечения адреналином
Раствор адреналина гидрохлорида вводят в область кровотечения, а также вокруг источника кровотечения. Гемостатический эффект достигается за счет сосудосуживающего действия адреналина.
2. Аргоно-плазменная коагуляция
Данный метод является одним из наиболее эффективных и одновременно одним изи наиболее технически трудным. Применение метода аргонно-плазменной коагуляции позволяет добиться стойкого гемостаза.
3. Электрокоагуляция
Также достаточно эффективный метод. Часто применение электрокоагуляции сочетают с введением адреналина.
4. Введение склеразантов
Данный метод заключается в том, что гемостатический эффект достигается за счет введение слеразрующих препаратов (полидоканол).
5. Лигирование сосудов
При синдроме Мэлори-Вейса часто используется эндоскопическое лигирование кровоточащих сосудов. Применение эндоскопического лигирования сосудов особенно оправдано при сочетании синдрома Мэлори-Вейса и портальной гипертензии с варикозным расширением вен пищевода.
6. Клипирование сосудов
По своей сути этот метод схож с предыдущим. Разница лишь в том, что на кровоточащий сосуд накладывается не лигатура, а металлическая клипса. Наложение клипс возможно с помощью аппликатора. К сожалению, эндосопическое клипирование сосудов не всегда возможно из-за технических трудностей наложения клипс на сосуды.
При синдроме Мэлори-Вейса к хирургическому лечению прибегают в случае неэффективности консервативной терапии и эндоскопических методов лечения. При синдроме Мэлори-Вейса выполнят операцию Бейе:
Доступ: срединная лапоротомия.
Операция: гастротомия, прошивание кровоточащих сосудов.
63. Язвенная болезнь желудка и двенадцатиперстной кишки. Этиология, патогенез, клиника, диагностика, консервативное лечение. Показания к хирургическому лечению. Вклад выдающихся отечественных и зарубежных ученых в развитие желудочной хирургии (Т. Бильрот, Т. Кохер, В.И. Оноприев, В.С. Савельев, И.А. Агеенко, С.С. Юдин).
Язвенная болезнь (пептическая язва) характеризуется наличием длительно незаживающего глубокого дефекта стенки желудка или двенадцатиперстной кишки, возникающего вследствие агрессивного действия кислотно-пептического компонента желудочного сока на слизистую оболочку на фоне ослабления ее защитных свойств хроническим гастритом, вызванным инфекцией Helicobacter pylori. Язва имеет тенденцию к хроническому рецидивирующему течению.
Этиология и патогенез. Язвенная болезнь является полиэтиологическим заболеванием, присущим только человеку.
Среди этиологических факторов выделяют предрасполагающие и производящие.
К предрасполагающим факторам относят прежде всего
генетические предпосылки. Высокий уровень максимальной кислотопродукции генетически обусловлен и связан с увеличением пула обкладочных и G-клеток в слизистой оболочке желудка; избыточное выделение гастрина в ответ на пищевую стимуляцию. Дуоденальная язва чаще возникает у лиц с 0(1) группой крови, а язва желудка — с А(П) группой
психоэмоциональные перегрузки и травмы
злоупотребление алкоголем
курение
прием НПВС
К производящим факторам можно отнести
хронический активный дуоденит (или гастрит), ассоциированный с инфекцией Н. pylori,
метаплазия эпителия слизистой оболочки желудочного (а в желудке интестинального) типа,
ослабление защитного слизисто-бикарбонатного барьера,
агрессивное действие соляной кислоты и пепсина, а при желудочной локализации язвы сочетанное действие их с желчными кислотами и лизолецитином.
В сутки желудок секретирует около 1,5 л желудочного сока с высокой концентрацией Н+-ионов. Между апикальной и базальной поверхностями клеток слизистой оболочки желудка имеется высокий градиент концентрации Н+-ионов, который поддерживается защитным слизисто-бикарбонат-ным барьером слизистой оболочки. Слизистый гель замедляет скорость обратной диффузии Н+-ионов (из просвета желудка в слизистую оболочку), успевает нейтрализовать Н+-ионы, не дает им повреждать клетки.
В связи с ослаблением защитного барьера создаются благоприятные условия для обратной диффузии Н+-ионов из просвета желудка в его стенку. Это приводит к истощению буферной системы клеток желудка, возникновению воспаления, тканевого ацидоза, активизации калликреин-кининовой системы, усилению продукции гистамина. В результате нарушается микроциркуляция, возникает ишемия слизистой оболочки, резко повышается проницаемость капилляров, что приводит к отеку и кровоизлияниям в слизистую оболочку. В связи с указанными изменениями снижаются регенераторные свойства ее эпителия. На этом фоне кислотно-пептический фактор способствует образованию язвенного дефекта.
В возникновении язвы в двенадцатиперстной кишке важную роль играет ускорение эвакуации кислого содержимого из желудка. Длительный контакт соляной кислоты и пепсина со слизистой оболочкой двенадцатиперстной кишки приводит к повреждению слизистой оболочки двенадцатиперстной кишки. Расстройство секреторной и двигательной активности желудка и двенадцатиперстной кишки индуцируется и поддерживается психосоматическими факторами (отрицательные эмоции, психическое перенапряжение, страх).
Злоупотребление алкоголем, курение, прием нестероидных противовоспалительных препаратов способствуют ослаблению защитного слизисто-бикарбонатного барьера, усилению агрессии и язвообразованию.
Ф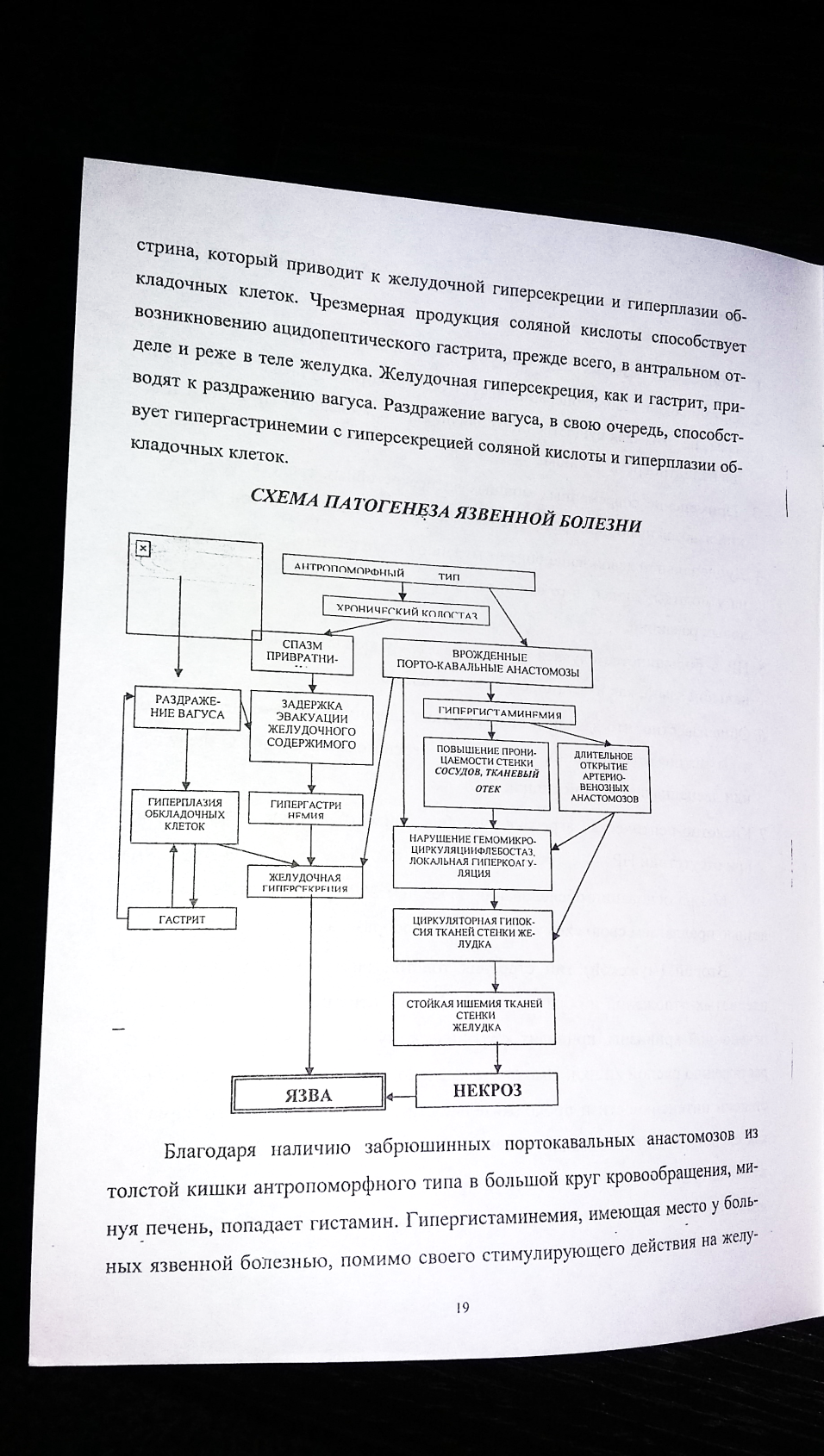 АКТОРЫ
"АГРЕССИИ".
АКТОРЫ
"АГРЕССИИ".
1. Гипертонус блуждающего нерва.
Блуждающий нерв стимулирует (в разной степени) все три фазы желудочной секреции, особенно мозговую фазу. Гиперваготония наблюдается у 2 / 3 больных с дуоденальной язвой.
2.Достаточная продукция гастрина.
Гастрин - гастроинтестинальный гормон, синтезируется G-клетками пилороантрального отдела желудка. Секреция гастрина стимулируется растяжением желудка пищей и влиянием продуктов частичного гидролиза белков пищи. Гастрин является основным медиатором обеспечивающим желудочную фазу секреции соляной кислоты. Кроме того, гормон оказывает трофическое влияние на слизистую оболочку желудка - вызывает гиперплазию фундальных желез.
3. Гипергистаминемия.
Гистамин является конечным медиатором, который является посредником влияния гастрина на желудочные железы, одним из наиболее сильных стимуляторов желудочной секреции. При использовании блокаторов Н-2-рецепторов гистамина подавляется желудочная секреция, которая стимулировалась и гистамином, и пентагастрином. Гистамин образуется в тучных клетках слизистой оболочки желудка, влияет на гистаминовые Н-2-рецепторы обкладочных клеток желудочных желез.
4.Увеличение массы обкладочных клеток желудка. Перестройка слизистой оболочки фундального отдела желудка с резкой гиперплазией и увеличением массы обкладочных клеток может быть врожденной или приобретенной.
5. Ацидопептический фактор.
Кислотно-пептическая агрессия заключается в длительной гиперхлоргидрии и повышенном содержании ферментов в желудочном соке. Выделено 7 типов протеолитических ферментов желудочного сока
6. Гастродуоденальная дискинезия. Нарушение моторной и эвакуаторной функции гастродуоденальной зоны увеличивает продолжительность контакта "агрессивного" желудочного сока со слизистой оболочкой.
7. Нарушение слизисто-бикарбонатного барьера
8. Нейротрофические нарушения. Для ЯБ характерно нарушение трофических процессов в слизистой оболочке гастродуоденальной зоны, обусловленное изменением тонуса и реактивности симпатико-адреналовой системы. Симпатический отдел вегетативной нервной системы имеет эрготропное действие, улучшает регионарное кровообращение и трофику тканей, повышает образование защитной слизи, уровень цАМФ, простагландинов. Патогенное действие оказывает как избыточное накопление катехоламинов в слизистой оболочке гастродуоденальной зоны, так и истощения запасов катехоламинов.
ЗАЩИТНЫЕ ФАКТОРЫ
1. Слизисто-бикарбонатный барьер желудка и двенадцатиперстной кишки.
2. Активная физиологическая регенерация поверхностного эпителия - полное обновление клеток покровного и железистого эпителия происходит в течение 1-5 суток, каждую минуту с ямочного эпителия и клеток шеечного отдела желудочных желез образуется до 500 тыс. клеток. Клетки поверхностного эпителия плотно прилегают друг к другу, их апикальной мембраны содержит липопротеиды, препятствующие проникновению внутрь клеток ионив и водорастворимых веществ. На поверхности слизистой оболочки желудка рН - 2,2, а на поверхности покровного эпителия, покрытого слизисто-бикарбонатного слоем, - 7,6.
3. Дуоденальный тормозной механизм - угнетение желудочной секреции при поступлении химуса в ДПК вследствие выделения гастроинтестинальных гормонов - секретина, соматостатина, GIP, VIP, холецистокинина-панкреозимина. Данные гормоны блокируют секрецию гастрина. Атрофический дуоденит, сопровождающийся снижением продукции гастроинтестинальных гормонов двенадцатиперстной кишкой, приводит к гиперацидности и развития язвы ДПК.
Диф. Диагностика язвенной болезни при локализации в желудке или ДПК
-
Признаки
ЯБ желудка
ЯБ 12-перст.кишки
Возраст
> 40 лет
< 40 лет
Пол
Оба
Чаще мужской
Боли
Ранние (сразу после еды)
Поздние, ночные
Рвота
Часто
Не характерна
Аппетит
Снижен, ситофобия (боязнь приема пищи)
Нормальный или повышенный
Масса тела
Снижена
Стабильная
Секреция соляной кислоты
Часто нормальная
Обычно повышена
Эффект ранитидина, омепразола и др.
На 2-3 неделе
На 2-3 день
Курс лечения
12-16 недель
6-8 недель
Осложнения
Малигнизация чаще
Чаще кровотечения, перфорации
Диф. Диагностика язвенной болезни и рака желудка
-
Признаки
Язвенная болезнь
Рак желудка
Возраст
Моложе 40
Старше 40
Продолжительность анамнеза
большая
Не более 2 лет
Характер болей
Связаны с приемом пищи
Постоянные ноющие боли
Аппетит
Сохранен, ситофобия
Снижен, извращен
Снижение массы тела
Возможно, непостоянно
Прогрессирующее, вплоть до истощения
Симптомы интоксикации
Нет
Есть
Анемия
Не характерна
Прогрессирующая
Реакция Грегерсена (кал на скрытую кровь)
Нет
Да
Rh-я желудка
Ниша имеет четкие правильные очертания, перистальтика сохранена
Ниша с неправильными очертаниями, перистальтика отсутствует
ЭФГДС
Язва округлая, с четкими контурами, не кровоточит при дотрагивании
Края нечеткие, неровные, ригидные, кровоточат при дотрагивании
Клиника. Основным симптомом язвенной болезни является боль. Она имеет:
связь с приемом пищи,
периодичность в течение суток,
сезонность обострения (весной, осенью).
Ранние боли провоцируются приемом острой, грубой пищи, появляются через 0,5—1 ч после еды; уменьшаются и исчезают после эвакуации содержимого из желудка. Ранние боли наблюдаются при язве желудка.
Поздние боли возникают через 1,5 — 2 ч после еды (иногда через больший промежуток времени), купируются приемом пищи, антацидов или антисекреторов. Они чаще возникают во второй половине дня, обычно наблюдаются при локализации язвы в двенадцатиперстной кишке и пилорическом отделе желудка.
"Голодные" боли появляются спустя 6—7 ч после еды и исчезают после очередного приема пищи. Они наблюдаются у больных с дуоденальными и пилорическими язвами.
"Ночные" боли, являются близкими к "голодным", появляются в период с 11 ч вечера до 3 ч утра и исчезающие после приема пищи (молоко и др.) или после рвоты кислым желудочным соком.
Ритмичность возникновения болей обусловлена характером секреции соляной кислоты, связыванием ее буферными компонентами принятой пищи, временем эвакуации содержимого из желудка. Появление болей связано с повышением тонуса блуждающего нерва, усилением секреции, спазмом привратника и двенадцатиперстной кишки в ночное время.
При типичных проявлениях язвенной болезни можно выявить определенную зависимость болей от локализации язвы.
С язвами тела желудка боли локализуются в эпигастральной области (больше слева)
При язве в кардиальном и субкардиальном отделах — в области мечевидного отростка, могут иррадиировать в область сердца, левую лопатку, грудной отдел позвоночника.
С пилорическими и дуоденальными язвами боли локализуются в эпигастральной области справа от срединной линии , с иррадиацией болей в поясничную область, под правую лопатку, в межлопаточное пространство.
С постбульбарными (внелуковичными) язвами боли могут локализоваться в области спины и правой подлопаточной области.
Характер болей различен:
тупые,
ноющие,
"режущие",
жгучие,
схваткообразные и т. д.
Эквивалентом болевого синдрома является ощущение давления, тяжести, распирания в эпигастральной области.
Интенсивность болей весьма различна: от неясных, неопределенных до сильных, заставляющих больного принимать вынужденное положение (с приведенными к животу согнутыми ногами, на боку, на животе и т. д.).
Выраженность болевых ощущений зависит от индивидуальной восприимчивости, локализации язвы. При развитии осложнений (пенетрация, перигастрит, пе-ридуоденит) интенсивность болей возрастает, периодичность возникновения их нарушается.
В зависимости от происхождения различают боли:
висцеральные (пепти-ческие, спастические). Пептические боли связаны с приемом пищи, исчезают после рвоты, приема пищи, антацидных препаратов, антисекреторных средств. Боль спастического характера появляется натощак и в ночное время, ослабевает или исчезает после приема небольшого количества пищи, применения тепла, приема спазмолитических средств. Висцеральные боли возникают при гиперсекреции желудочного сока с повышенной кислотностью, усилении моторики желудка, пилороспаз-ме.
соматические (воспалительные) - обусловлены перивисцеритом и бывают постоянными.
Характерным симптомом язвенной болезни является рвота, которая возникает у 46—75% больных обычно на высоте болей (нередко больные искусственно вызывают рвоту для устранения болевых ощущений).
При локализации язвы
в кардиальном и субкардиальном отделах желудка рвота появляется через 10—15 мин после приема пищи;
при язве тела желудка — через 30—40 мин;
при язве пилорического отдела и двенадцатиперстной кишки — через 2—2,5 ч.
При неосложненной язвенной болезни наблюдается рвота кислым желудочным содержимым с незначительной примесью недавно принятой пищи. Примесь к рвотным массам пищи, съеденной за много часов до рвоты, является признаком стеноза, нарушения эвакуации из желудка, а примесь большого количества желчи — признаком дуоденогастрального рефлюкса. При наличии крови в желудке соляная кислота превращает гемоглобин в солянокислый гематин, придающий рвотным массам вид кофейной гущи.
Изжога наблюдается у 30—80% больных язвенной болезнью. Возникновение ее связано с желудочно-пищеводным рефлюксом из-за недостаточности замыкательной функции нижнего пищеводного сфинктера, повышения тонуса мышц желудка и привратника.
Отрыжка наблюдается у 50—65% больных. При неосложненной язвенной болезни и при сочетании ее с желудочно-пищеводным рефлюксом возникает преимущественно кислая отрыжка. Отрыжка горечью может возникать при выраженном дуоденогастральном рефлюксе. Отрыжка тухлым запахом бывает обусловлена задержкой пищи в желудке, распадом белковых компонентов пищи.
При поверхностной пальпации живота в период обострения язвенной болезни
желудка умеренную болезненность в эпигастральной области или в правой ее части.
пилорического отдела желудка и двенадцатиперстной кишки наряду с болезненностью выявляют умеренную резистентность прямых мышц живота в эпигастральной области.
при осложнениях язвенной болезни (перидуоденит, пенетрация, перфорация) - выраженное мышечное напряжение в сочетании с резкой болезненностью
При глубокой пальпации определяется болезненность в эпигастральной области (справа или слева от срединной линии в зависимости от локализации язвы).
Перкуторно определяемые на передней брюшной стенке зоны болезненности обычно соответствуют локализации язвы.
СИМПТОМ МЕНДЕЛЯ - локальная болезненность при перкусии в области язвы в эпигастрии. Положительный симптом Менделя связывают с раздражением зоны париетального листка брюшины, прилегающей к язве.
Диагностика. См. вопрос № 42.
Осложнения.
кровотечение (5—10%)
стеноз привратника и двенадцатиперстной кишки (10—40%),
перфорация (у 10%),
пенетрация язвы (5%)
малигнизация
Показания к хирургическому лечению разделяют на абсолютные и относительные. Абсолютными показаниями считают
перфорацию язвы,
профузное или рецидивирующее гастродуоденальное кровотечение,
пилородуоденальный стеноз и грубые рубцовые деформации желудка, сопровождающиеся нарушениями его эвакуаторной функции.
Относительными показаниями к операции являются безуспешность полноценного консервативного лечения:
часто рецидивирующие язвы, плохо поддающиеся повторным курсам консервативной терапии;
длительно не заживающие вопреки консервативному лечению (резистентные) язвы, сопровождающиеся тяжелыми клиническими симптомами (боли, рвота, скрытое кровотечение);
повторные кровотечения в анамнезе, несмотря на адекватное лечение;
каллезные и пенетрирующие язвы желудка, не рубцующиеся при адекватном консервативном лечении в течение 4—6 мес;
рецидив язвы после ранее произведенного ушивания перфоративной язвы;
множественные язвы с высокой кислотностью желудочного сока;
социальные показания (нет средств для регулярного полноценного медикаментозного лечения) или желание больного избавиться от язвенной болезни хирургическим способом;
непереносимость компонентов медикаментозной терапии.
Если 3—4-кратное лечение в стационаре в течение 4—8 нед при адекватном подборе лекарственных препаратов не приводит к излечению или длительным ремиссиям (5—8 лет), то следует настоятельно ставить вопрос о хирургическом лечении, чтобы не подвергать пациентов риску появления опасных для жизни осложнений.
