
- •Краниофациальная травма
- •16.2.2. Анатомия орбиты
- •16.3.2. Сочетанные повреждения
- •Клиническое руководство по черепно-мозговой травме
- •16.3.5. Хирургические доступы
- •16.3.6. Общие принципы лечения переломов нижней челюсти
- •16.3.7. Использование аутокости для хирургического лечения краниофациальных травматических дефектов
- •16.3.7.1. Техника забора костного аутотрансплантата со свода черепа
- •16.3.7.3. Аутотрансплантат из ребра
- •16.5. Переломы орбиты
- •16.5.2. Переломы
- •16.5.3.2. Повреждение нижней стенки орбиты
- •16.6. Переломы скуловой кости
- •16.6.2.1. Оптимальное время для
- •16. 7. 2. Диагностика
- •16. 7. 3. Лечение
- •16.8. Переломы нижней челюсти
- •16.8.1. Диагностика
- •16.8.2.Лечение
16.5. Переломы орбиты
Фронтальная плоскость, проведенная через экватор глазного яблока, делит полость орбиты на 2 части, — переднюю и заднюю. Переломы крыши и дна орбиты, которые лежат кпереди от этой плоскости, приводят к вертикальному изменению положения глазного яблока. Переломы, лежащие кзади от этой плоскости, приводят к изменению положения глазного яблока в передне-заднем направлении. Поэтому очень важно локализовать с помощью КТ положение перелома по отношению к глазному яблоку (рис. 16-10, 11).
Толстые костные края орбиты являются достаточно прочным образованием. Средняя часть орбиты — тонкая и часто ломается без перелома края, абсорбируя силу ударного воздействия. В задней трети орбиты кости утолщены и поэтому переломы этого отдела орбиты встречаются редко, благодаря дислокации переднего и среднего орбитальных сегментов, которая происходит во время травматического воздействия.
Переломы стенок орбит могут быть изолированными, но обычно они сочетаются с другими переломами лицевого скелета (переломами скуловой кости, костей носа, решётчатой кости, переломами верхней челюсти по Ле Фор II и Ле Фор III). Изолированные переломы могут вовлекать только часть внутренней костной поверхности орбиты. Например, так происходит при взрывном переломе дна орбиты, так называемом blow-out переломе (рис. 16-10,11). Обычно же имеются переломы нескольких участков орбиты, когда одномоментно повреждаются её край и одна или несколько стенок. Большинство переломов орбиты, поэтому, требуют стабилизации, как края, так и внутренних участков (рис. 16-15).
16.5.1. Классификация
и диагностика переломов орбиты
В зависимости от своей локализации и распространённости, которые определяются местом приложения и направлением травмирующей силы, переломы орбиты могут быть подразделены следующим образом:
327
Клиническое руководство по черепно-мозговой травме
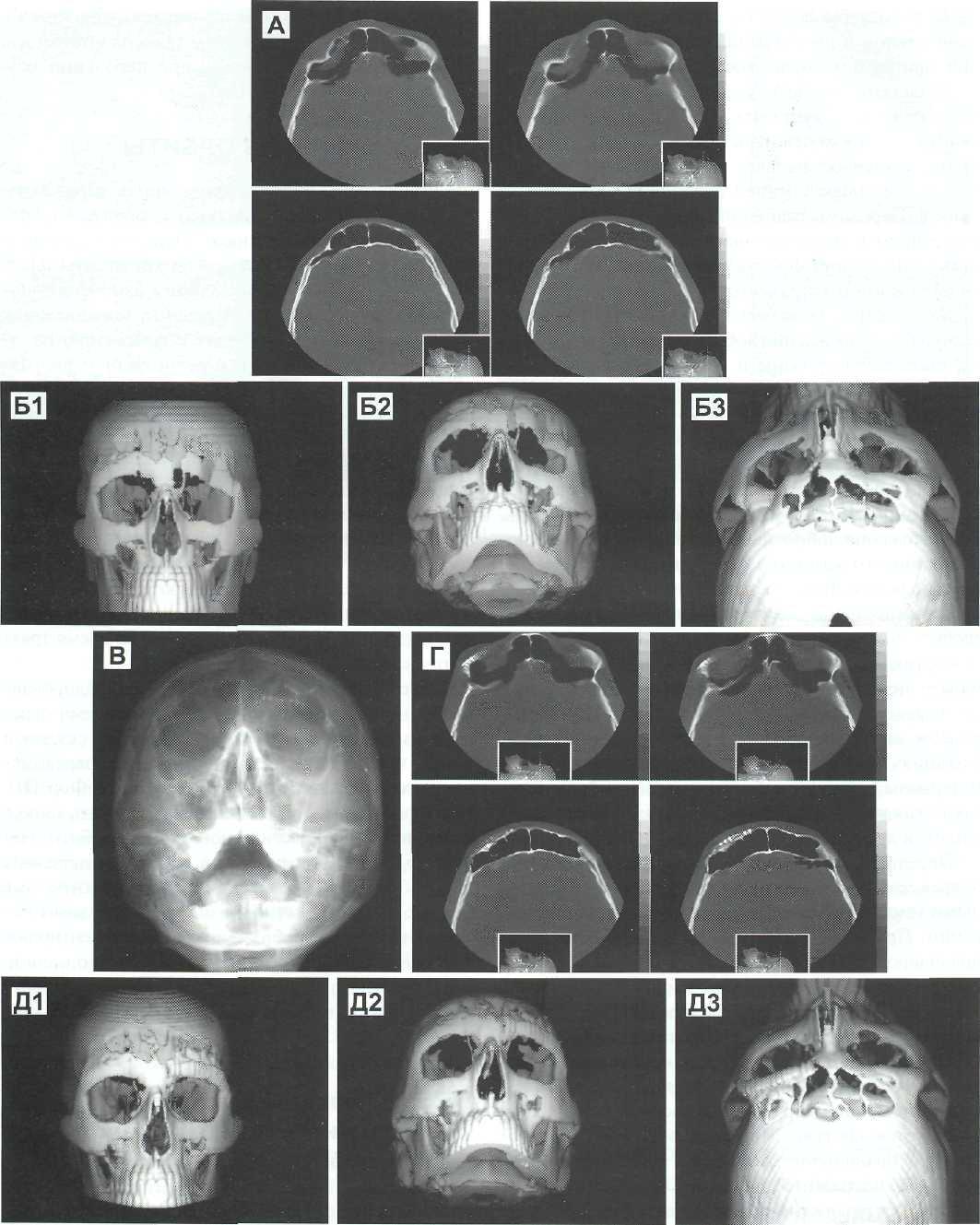
Рис. 16-8. Вдавленный перелом передней стенки лобной пазухи и верхнего края орбиты слева. Линия перелома снаружи проходит по лобно-скуловому шву. Операция — репозиция вдавленных костных фрагментов с фиксацией двумя титановыми микропластинами. А — КТ аксиальные до операции. Б — КТ 3 D до операции. В — Рентгенограммы придаточных пазух носа после операции. Г — КТ аксиальные после операции. Д — КТ 3D после операции.
328
Краниофациальная травма



Рис. 16-9. Посттравматический костный дефект лобно-орбиталь-ной области справа у ребенка 10 лет.
Операция — пластика костного дефекта с использованием расщепленной аутокости свода черепа. Костный аутотрансплантат фиксирован двумя титановыми м и кро пластинам и. А— Рентгенограмма орбит до операции Б — КТ 3D до операции В — Рентгенограмма орбит после операции Г — КТ 3D после операции Д — КТ аксиальные после операции.
329
Клиническое руководство по черепно-мозговой травме
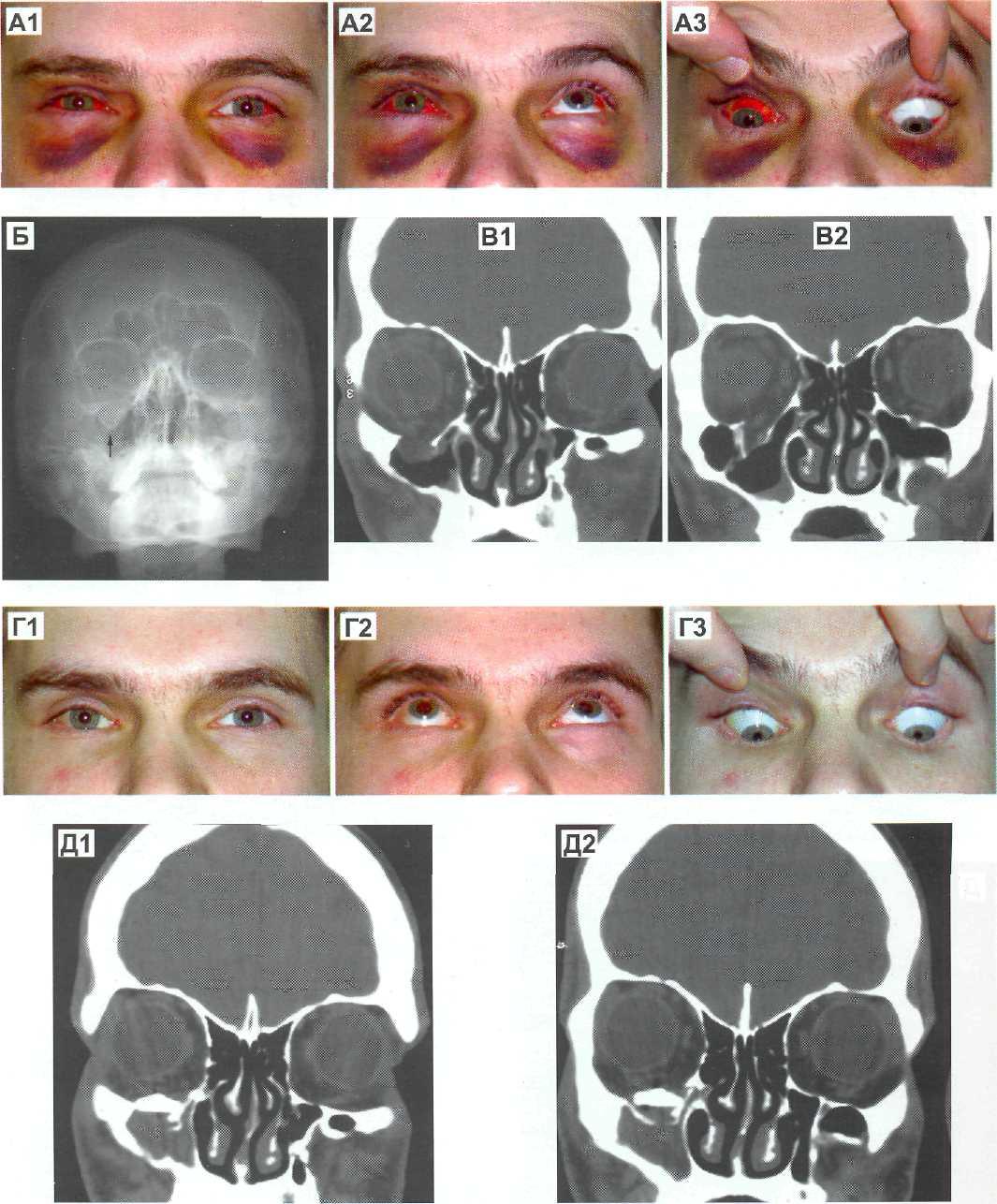
Рис. 16-10. Больной со взрывным переломом в области передних отделов нижней стенки правой орбиты. Операция на 12 сутки после травмы — реконструкция нижней стенки правой орбиты расщепленной аутокостыо.
А — Внешний вид больного на 10 сутки после травмы. Имеется ограничение подвижности OD в вертикальной плоскости. Б — Рентгенограмма орбит. Перелом нижней стенки правой орбиты с пролабированием тканей орбиты в полость верхнечелюстной пазухи (указано стрелкой). В — КТ фронтальные до операции. Г — Вид больного через 3 месяца после операции. Восстановление подвижности OD в вертикальной плоскости. Д — КТ фронтальные после операции.
330
Краниофациалъная травма



-
скудо-орбитальные переломы, возникающие в том случае, когда основным местом приложения травмирующей силы являются латеральные отде лы средней зоны лица — скуловая кость;
-
назо-этмоидо-орбитальные переломы, возни кающие при направлении травмирующей силы на нейтральные отделы средней зоны лица;
-
внутренние переломы орбиты, когда страда ют только стенки орбиты;
— комбинированные орбитальные переломы, вовлекающие большие участки костной орбиты или всю её целиком.
Диагностика переломов орбиты основана на данных осмотра и рентгенологического обследования больного.
Обследование больного с травмой орбиты следует начать с полного осмотра головы и лица, включая исследование функции черепных нервов. В зависимо-
сти от тяжести сочетанной ЧМТ следует уточнить вопрос о характере интракраниальных повреждений. Офтальмологический осмотр необходим для выявления таких тяжелых повреждений как разрыв глазного яблока, повреждение ЗН или повышение давления в полости орбиты. Гифема, отслойка сетчатки, разрыв глазного яблока, повреждение ЗН по данным литературы наблюдаются в 15 %—18 % всех наблюдений травм орбиты, а при переломах верхнего края орбиты, которые составляют всего 10 % от всех периорбитальных переломов, серьёзные повреждения глаза встречаются в 30 % случаев (19, 24). Наличие разрыва глазного яблока сказывается на тактике лечения перелома, — ограничиваются манипуляции, связанные с давлением на глазное яблоко; офтальмологическое вмешательство является приоритетным по отношению к выполнению костной реконструкции.
331
Клиническое руководство по черепно-мозговой травме
 Острота
зрения и реакции зрачков на свет
документируются
до и после хирургического вмешательства
на орбите.
Острота
зрения и реакции зрачков на свет
документируются
до и после хирургического вмешательства
на орбите.
При внешнем осмотре в большинстве случаев переломов орбиты отмечаются периорбитальный отёк, экхимоз и субконъюнктивальные кровоизлияния.
Переломы передней трети орбиты характеризуются пальпирующейся деформацией, костной «ступенькой» и нарушениями со стороны чувствительных нервов, средней трети — изменениями положения глазного яблока, глазодвигательными нарушениями и диплопией, а задней трети орбиты — зрительными и глазодвигательными нарушениями. Невозможность движений глазного яблока при том или ином направлении взора говорит либо о параличе глазодвигательных нервов, либо о местном поражении наружных мышц глаза, которое вызвано ушибом или ущемлением мышц в области перелома (рис. 16-10, 15, 16).
КТ является оптимальным методом рентгеновского обследования для диагностики переломов орбиты. Аксиальные срезы с шагом томографа в 2—3 мм выявляют нарушения в области медиальной и латеральной стенок и переломы назо-этмо-идальной области. Коронарные (фронтальные) срезы, полученные прямо или реформированные из аксиальных срезов, выявляют переломы дна и крыши орбиты и межорбитального пространства (рис 16-10 В. 11 А). При отсутствии КТ, рентгенограммы орбит и придаточных пазух часто дают возможность диагностировать перелом дна орбиты, а также визуализировать кровь в верхнечелюстной пазухе, равно как и вдавление в области дна орбиты и грыжевое выпячивание её содержимого (рис. 16-10 Б) Может также определяться разрыв медиальной стенки и разъединение лобно-скуло-вого шва. В тех случаях, когда подозревается повреждение канала ЗН, необходимы более тонкие срезы 1 — 1,5 мм через вершину орбиты и зрительный канал, что гарантирует более тщательную диагностику.
У некоторых пациентов со сложной деформацией орбиты необходимо проведение аксиального КТ исследования на спиральном компьютере с последующей трехмерной реконструкцией изображения для получения более полной информации, необходимой для планирования оперативного вмешательства. Результаты такого обследования могут быть использованы для лазерной стереоли-тографии, — технологии, позволяющей получить с высокой степенью точности пластиковую копию черепа исследуемого больного. Наличие та-
кой модели также позволяет оптимизировать план оперативного вмешательства (рис. 16-20 Б).
Ценность МРТ исследования при травмах орбиты заключается в возможности выявления повреждений мягких тканей (изменения диаметра, разрывы глазодвигательных мышц и т.д.), а также ретро-бульбарных и поднадкостничных кровоизлияний (рис. 16-12).
