
Travma_-_Rukovodstvo_k_prakticheskim_zanyatiam
.pdfкостей, образующих сустав и предупреждение деформации. Необходимо поддерживать мышечный тонус пораженной ноги.
Неоперативное лечение строго индивидуально, включает обязательный постельный режим с запрещением сидеть и разгрузку сустава с помощью манжетного вытяжения за оба бедра, разведения их до угла 15°. Стопы фиксированы в среднем физиологическом положении гипсовыми лонгетами. Проводят ежедневный массаж ягодичных мышц и мышц обеих конечностей. Физиотерапевтические процедуры (УВЧ, СВЧ, электрофорез, аппликации парафина, озокерита и т. д.) — в зависимости от стадии заболевания. Общие сроки лечения также индивидуальны. Нагрузка на сустав запрещена до нескольких лет, ходьба на костылях. Неполная нагрузка возможна после восстановления структуры головки.
Хороший эффект получен при внутритканевой электростимуляции по Герасимову - подведение специального электрического тока к головке бедра. Это способствует улучшению кровообращения, микроциркуляции костной ткани головки и питания суставного хряща. При раннем лечении процесс быстро проходит стадии без некроза и дистрофии костной ткани. Сроки лечения сокращаются в несколько раз.
Виды оперативных вмешательств. Получили признание операции:
туннелизация шейки бедра с введением аллоили аутотрансплантата, подвертельная остеотомия. Операции должны быть выполнены в начальной стадии (I—II стадия) без признаков деформации головки бедренной кости. При IV—V стадии, когда имеются деформация головки, сгибательная контрактура бедра, боль и нарушение походки, производят корригирующие остеотомии таза и проксимального конца бедренной кости по индивидуальной методике.
После операции больные нуждаются в длительной реабилитации в восстановительных центрах, в дальнейшем — в бальнеологическом лечении на курортах. Вопросы социальной и профессиональной адаптации решают индивидуально. Трудоспособность этих людей ограничена.
Юношеский кифоз (болезнь Шейермана — Мау).
Хондропатия апофизов грудных позвонков, преимущественно VII—X. Синонимы: хондропатический кифоз, юношеский кифоз, болезнь Шморля, апофизит тел позвонков. Чаще наблюдается у лиц мужского пола 11—17 лет, продолжается 1-2 года, оставляет последствия в виде усиленного кифоза грудного отдела позвоночника. Нарушение зон роста позвонков связано с нарушением кровообращения, наблюдается в период быстрого роста подростков и возможно обусловлено несоответствием роста костей и их кровоснабщением. Лечение и профилактика должны быть направлены на активизацию кровообращения костей позвонков.
Клиника. Появляются повышенная утомляемость мышц спины, снижение мышечного тонуса, боли в спине, увеличение грудного кифоза и компенсаторного шейного и поясничного лордоза, что ведет к патологической
130
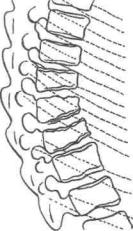
осанке. На рентгенограммах тела нескольких средних и нижних грудных позвонков имеют выраженную клиновидную форму, замыкательные пластинки их неровные, высота
межпозвоночных дисков уменьшена, возможны неодинаковая ротация позвонков и сколиотическая деформация позвоночника. Кифотическая деформация позвоночника сохраняется на всю жизнь. В более старшем возрасте присоединяется постоянный болевой синдром, который требует периодического лечения.
|
Лечение |
|
преимущественно |
|||
|
неоперативное: |
|
реклинирующая |
|||
|
гимнастика, |
подводный |
массаж |
|||
|
|
|
|
|
и |
|
|
|
контрастный душ, |
плавание, |
|||
|
|
|
|
|
подводное |
|
вытяжение. |
Хороший |
эффект |
дает |
|||
Рис. 150. Юношеский кифоз. |
внутритканевая |
электростимуляция |
||||
|
|
|
|
по |
||
Рентгенограмма. |
|
|
|
|
||
Герасимову, которая раздражает зоны роста |
||||||
|
||||||
позвонков, |
улучшает |
кровообращение |
||||
|
костной |
|
ткани, |
останавливает |
||
прогрессирование деформации и |
ликвидирует |
болевой |
синдром. |
|||
|
|
|
|
|
При |
|
выраженном кифозе с неврологическими проявлениями показано оперативное лечение.
Болезнь Келера-1 - остеохондропатия ладьевидной кости стопы.
Встречается у детей в возрасте 8-12 лет.
Внезапно появляются боли в области тыла стопы и отечность без признаков воспаления. Дети щадят ногу при ходьбе и нагружают наружный край стопы. Возможны ночные боли.
При рейггенологическом исследовании в ранней стадии заболевания определяется оетеопороз ладьевидной кости, затем уплотнение и сплющивание ее
сразвитием болезни, возможна фрагментация. Болезнь завершается восстановлением ладьевидной кости, но с нарушением формы.
Лечение заключается в разгрузке гипсовой повязкой в течение 4-6 недель
сгипсовым каблуком. После снятия гипса физиотерапевтические процедуры и ношение обуви со стелькой-супинатором. После восстановления кости лечебная физкультура, направленная на восстановление функционального аппарата стопы, нарушенного длительной иммобилизацией и бездействием стопы.
Болезнь Келера-2 - асептический некроз головки плюсневой кости.
Развивается некроз головок 2 и 3 плюсневых костей.
131

Болезнь возникает чаще у молодых людей в возрасте 11-20 лет. Незаметно, без всяких причин, в области головок второй или третьей плюсневых костей возникает отечность и болезненность при пальпации и нагрузке на стопу. Поэтому больные начинают разгружать передний отдел стопы и наступают на пятку.
Отмеченные проявления продолжаются длительное время, а затем стихают и возникают вновь, когда развивается деформирующий артроз плюснефалангового сустава.
При рентгенологическом исследовании уплотнение головки плюсневой кости, а затем снижение высоты с появлением пятнистости и заметное расширение суставной щели. В последней стадии болезни нарушение формы головки с явлениями деформирующего артроза и набором характерных для него признаков.
В лечебном процессе главным является гипсовая иммобилизация циркулярной гипсовой повязкой на 4-6 недель, с тщательным формированием свода стопы, а затем ортопедическая обувь или стелька для разгрузки переднего отдела стопы. При сохранении болевого синдрома лечение оперативное, которое заключается в артродезе плюснефалангового сустава или резекции головки плюсневой кости с пластикой ее синтетическим протезом.
Болезнь Осгуда — Шлаттера.
Хондропатия бугристости большеберцовой кости отмечается чаще у юношей 13—15 лет, занимающихся спортом, балетом. Способствуют развитию болезни хроническая дистракционная травма и замедленное окостенение апофиза бугристости.
|
Клиника: |
местная |
|
болезненность, |
|||
формирование плотной опухоли. На рентгенограмме — |
|||||||
наличие костного фрагмента по типу отрывного |
|||||||
перелома верхушки бугристости. |
|
|
|
|
|||
|
Лечение: |
покой, |
тепло, |
электро- |
и |
||
фонофорез |
гидрокортизона, |
кальция, |
|||||
лазеротерапия, оперативное удаление фрагмента, |
|
|
|
||||
множественная туннелизация хирургическим |
|
|
|
||||
|
Рис. 151. Отек в области |
||||||
|
|
|
|
|
|
||
лазером. Активизация кровообращения апофиза |
|
|
бугристости |
||||
|
|
|
|
|
|
|
|
бугристости и костной ткани большеберцовой |
|
|
большеберцовой кости. |
||||
|
|
|
|
|
|
|
|
кости |
восстанавливается |
методом |
|||||
внутритканевой |
электростимуляции |
по |
|||||
Герасимову. Низкочастотный импульсный ток с помощью иглы-электрода подводят с разных сторон к болевым точкам апофиза. Рецидива после этого лечения не бывает.
Рис. 152. Варианты апофизов при болезни Осгуд-Шлаттера.
132
ПРОФ. А.А.ГЕРАСИМОВ
ПАРАЛИТИЧЕСКИЕ ДЕФОРМАЦИИ.
Все паралитические деформации подразделяются на две группы: вялые и спастические параличи.
Вялые параличи.
Паралитические деформации вызываются преимущественно в результате перенесенного полиомиелита. Это инфекционное заболевание, при котором поражаются передние рога спинного мозга, вызывая при этом явления параличей. Болезнь протекает в несколько стадий.
Лечение больных в остром периоде осуществляется в инфекционных больницах, но обязательно участие ортопедов, которые проводят мероприятия по предупреждению контрактур и деформации опорно-двигательного аппарата.
В разряд этих мероприятий входят правильное положение больного в кровати, использование различных шин из гипса или пластика, гипсовых кроваток и т.д. Эти мероприятия позволяют не допустить тяжелых деформаций, в результате облегчается участь больного и возрастают возможности восстановительного лечения.
Немаловажную роль играют лечебная физкультура, физиотерапевтическое лечение и санаторно-курортное лечение.
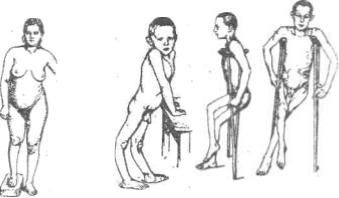
Стадия остаточных явлений сохраняется до конца жизни. Диагностируются необратимые нарушения опорно-двигательного аппарата: параличи, контрактуры в порочном положении, укорочение конечностей, деформации позвоночника и т.д.
Рис. 153. Клинические симптомы
вялых параличей.
При выявлении такого рода нарушений требуется ортопедический подход к восстановительному лечению, который складывается из двух главных видов воздействия: консервативное и оперативное.
13?
Клиническая характеристика остаточных явлений полиомиелита в зависимости от распространенности и степени поражения опорно-двигательного аппарата.
Полиомиелит может вызвать выпадение одной мышцы, группы мышц или тотальное поражение, в зависимости от чего развиваются клинические проявления возникающих нарушений. Так как чаще всего в последствия полиомиелита вовлекаются конечности, то в оценке пораженности, то есть в диагностике болезни учитывается число пораженных конечностей и степень их функциональных нарушений. Возможно поражение только одной конечности - руки или ноги. Этот вид нарушений называют монопарез.
Изменения в пораженных конечностях характеризуются дегенеративными нарушениями, атрофией мышц, выпячиванием области суставов с нарушением их функции и выраженным утончением пораженных конечностей.
В суставах повышенная подвижность (разболтанность) из-за нарушения эластичности и последующей растяжимости капсулы сустава, связочного аппарата. При одностороннем поражении возникает укорочение конечности.
При разболтанности в суставах нередко возникают вывихи в них. Чаще всего наблюдаются вывихи в плечевом и тазобедренном суставах.
Лечение. Объем оперативных вмешательств планируется в зависимости от степени, характера, объема поражения при остаточных явлениях полиомиелита.
Все оперативные вмешательства можно разделить на 2 группы:
1группа - операции на мягких тканях - сухожильно-мышечная пластика.
2группа - операции на костях конечностей (артродез), позвоночнике и др.
Принцип оперативных вмешательств - начинать сверху вниз. При параличах мышц сгибателей и разгибателей кисти и пальцев кисти проводят пересадку сухожилий сгибателей на разгибательную сторону кисти, а разгибателей на сгибательную. Необходимым условием при планировании операции пересадки мышц является обязательное определение силы мышцы, планируемой к перемещению в новые функциональные условия. Необходимость оценки силы мышц по пятибалльной системе обосновывается тем, что при пересадке мышцы теряют один балл силы.
Операции на костях верхней конечности.
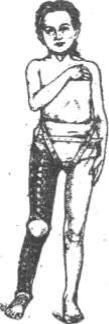
Параличи дельтовидной мышцы приводят к серьезным нарушениям функции руки, а операции на мягких тканях рис 154. Шинно-
оказываются не всегда эффективными. |
гильзовый |
Очень эффективной в данной ситуации является |
аппарат |
операция артродеза (замыкания) плечевого сустава. |
|
133
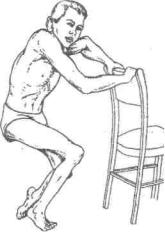
Фиксация конечности после операции артродеза проводится циркулярной гипсовой повязкой, металлоконструкциями или компрессионно-дистракционным аппаратом.
Операции при параличах нижних конечностей. Восставновление функции разгибания голени возможно при пересадке сгибателей голени (задняя группа мышц бедра). При отсутствии функционально пригодных мышц осуществляется операция аргродеза коленного сустава.
Операции артродеза очень разнообразны.
Самая первая и очень распространенная - это освобождение суставных поверхностей от гиалинового хряща, их соединяют и накладывают гипсовую повязку. Возможна фиксация с помощью компрессионного аппарата Илизарова.
При наличии противопоказаний к операции используют шинно-гильзовые аппараты, которые удерживают ногу в нужном для функции положении.
Спастические параличи.
Детский церебральный паралич (ДЦП) встречается в среднем с частотой 1,5 на 1000 детей, приводит к инвалидности, в связи с поражением опорно-двигательного аппарата. Заболевание возникает в результате поражения головного или спинного мозга, во внутриутробном периоде, во время родов. Основными факторами являются гипоксия мозга из-за инфекции или токсико-аллергических факторов, действующих как внутриутробно, так и постнатальном развитии. Нередки родовые травмы головного мозга. Однако большинство больных церебральными параличами оказались недоношенными, а их малая масса свидетельствует о внутриутробном происхождении болезни.
По степени тяжести бывают парезы легкие, средней тяжести и тяжелые.
По характеру распространенности поражения бывает монопарез - поражение одной конечности, парапарез - поражение двух верхних или нижних конечностей, гемипарез - поражение с одной стороны верхней и нижней конечности и тетрапарез -когда поражены верхние и нижние конечности.
Клиника. Дети с церебральными параличами вместе с двигательными страдают
интеллектуальными нарушениями в той или |
|
||
иной степени. Но нередко степень |
|
||
пораженное™ интеллекта столь велика, что |
|
||
близка к олигофрении. Однако ведущими в |
|
||
развитии болезни являются двигательные |
|
||
расстройства. Все они объединяются в различ |
|
||
ные |
контрактуры, |
которые |
не |
носят |
|
|
Рис. 155. Клиника ДЦП. |
|
|
135 |
|
стабильного характера, а при попытке с некоторыми трудностями устраняются, а при исключении воздействия тут же принимают свое обычное положение. Контрактуры, как правило, сгибательные.
При возникновении болезни сгибатели напряжены и создали положение сгибания. Разгибатели при длительном перерастяжении ослабляются и, наконец, парализуются, а длительное пребывание в порочном положении приводит к полному параличу. Все это происходит в результате отсутствия регулирующего воздействия мозга, когда мышцы сгибателей и разгибателей представлены сами себе, без управления. Различают контрактуры в зависимости от локализации. Так, поражение верхних конечностей приводит к развитию приводящей контрактуры плечевого, сгибательной контрактуры локтевого и лучезапястного суставов, и суставов пальцев кисти.
При поражении нижних конечностей наблюдаются приводящие и сгибательные контрактуры тазобедренных суставов, сгибательные контрактуры коленных, голеностопных суставов, стоп и пальцев стоп.
Лечение. Лечебно-профилактические мероприятия при спастических параличах складываются из консервативных и оперативных воздействий.
Консервативные: медикаментозные, которые создают условия для снижения напряжения в мышцах, то есть их расслабление, тем самым устранению контрагирования, а вместе с этим воспитание активной функции растянутых и расслабление напряженных мышц.
На фоне применения медикаментов проводят гимнастику, массаж, этапные редрессации, шинно-гильзовые или полиэтиленовые аппараты для удержания конечностей в положении достигнутого эффекта.
Показания для оперативного лечения. 1 .Спастические парезы, при которых консервативные мероприятия не дают эффекта.
2.Полученный результат лечения консервативными воздействиями оказался неустойчивым.
3.Детям старше 10 лет, у которых с возрастом нарастают контрактуры, ухудшающие возможность к развитию и самообслуживанию.
4.Создание равновесия в антагонистических группах мышц и сохранение функции в суставах.
Задачей оперативного лечения является восстановление или улучшение координации движений путем вмешательства на мышцах и нервах.
В настоящее время чаще всего используются операции на мышцах, на периферических нервах и на костях. 1.Миотомия с удлинением спазмированных мышц.
2.Теонотомия приводящих мышц в сочетании с резекцией периферического нерва. З.Пересадка сухожилия мышцы на парализованные антагонисты с изменением функционального назначения - превращение сгибателя в разгибатель. 4.Пересечение нервов, которые иннервируют напряженные мышцы (резекция запирательного нерва при тенотомии аддукторов бедра). 5.Артродезы суставов и остеотомии для улучшения функции конечности.
136
Последовательно описанные операции выгоднее всего выполнять одномоментно, а затем проводить целенаправленное консервативное лечение, с набором всех существующих консервативных мероприятий. Для исправления контрактур в суставах используют аппарат Илизарова или гипсовые повязки. Для поддержания результатов лечения больного снабжают протезно-ортопедическими изделиями.
К.М.Н. К.А.БЕРДЮГИН
СКОЛИОТИЧЕСКАЯ БОЛЕЗНЬ.
Сколиоз - боковое искривление позвоночника с обязательной ротацией тел позвонков, характерной особенность которого является прогрессирование, связанное с ростом и возрастом ребенка.
Различают 2 большие группы сколиозов: врожденные и приобретенные.
Кврожденным (или диспластическим) относятся: врожденные комплектные
исверхкомплектные клиновидные позвонки (рис.1.), асимметричный синостоз тел позвонков, асимметричный синостоз поперечных отростков, аномалии суставных отростков, врожденный синостоз ребер.
Существуют различные теории возникновения приобретенных сколиозов, в основе которых лежат различные состояния, перенесенные пациентом. Большинство теорий были признаны несостоятельными, однако до сих пор живы в памяти врачей.
1.Рахитический - основа развития сколиоза - рахит. Популярная теория в 50-60 гг. прошлого столетия. Опровергается от обратного - число больных рахитом резко снизилось, а число больных сколиозом - нет.
2.Статический (школьный, профессиональный) - связывают с выработкой неправильной осанки, затем переходящей в сколиоз. Считалось, что нагружаемая избыточно часть позвонка замедляет свой рост, а ненагружаемая часть напротив избыточно растет, с чем и связано наличие деформации позвоночника. В последующем доказана несостоятельность данной теории, но отмечено, что при нарушениях осанки сколиоз прогрессирует значительно быстрее.
3.Мышечный - недостаточность и слабость мышечного аппарата вследствие врожденной гипотонии мышц, быстрого роста скелета, перегрузок. В качестве доказательства указывалось, что у больных имеется слабость мышечного аппарата. Было доказано, что это скорее следствие болезни, чем ее причина.
137

4.Нейрогенный - первично изменение центральной и периферической нервной систем, приводящее к изменениям иннервации костно-мышечного аппарата, трофики костей и их апофизов (зон роста).
5.Остеопатический - нарушение кровообращения костей позвонков, зон роста, нарушение питания межпозвонковых дисков и апофизов позвонков.
Таким образом, при значительном многообразии теорий развития приобретенного сколиоза следует отметить, что развитию заболевания
способствует |
|
целый |
|
ряд |
|
взаимосвязанных |
причин, рассматривать |
|
|||
которые отдельно друг от друга достаточно |
|
||||
сложно. |
|
|
|
|
|
Клиника сколиоза. Существуют 2 |
|
||||
вида сколиотических деформаций: |
|
|
|
||
обратимая |
(функциональная) |
|
и |
|
|
необратимая |
|
(структуральная). |
|
||
Функциональный сколиоз исчезает при |
|
|
|||
вытяжении или лежа в определенном |
|
|
|
||
положении Возможно проведение |
|
|
|
||
рентгенографии в положениях лежа и |
|
|
|
||
стоя. Если деформация исчезает, то |
|
|
Рис.156. Схема сколиоза в |
||
сколиотическая |
|
установка |
имеет |
||
|
грудном отделе позвоночника. |
||||
обратимый характер. |
|
|
|||
|
|
Торсия. |
|||
|
|
|
|
|
|
Клиническая картина сколиоза |
|
|
|
||
складывается из следующих симптомов |
на стороне искривления надплечье на |
||||
1. Изменение уровня надплечий |
|
|
|||
расположено выше. |
|
|
|
стороне искривления |
|
2.Неодинаковая длина ключиц и надплечья они кажутся короче.
3.Лопатка на стороне искривления стоит выше, может переходить из фронтальной плоскости в сагиттальную (по углу лопатки).
4.Наличие противоискривления.
5.Асимметрия треугольников талии между телом и опущенной рукой -глубже на стороне искривления.
6.Наличие изменения изгибов в сагиттальной плоскости - кифосколиоз в грудном, лордосколиоз в поясничном отделах.
7.Наличие «реберного горба» за счет деформации грудной клетки в виде параллелограмма. Возможно сдавление легких и сердца.
Следует знать, что сколиоз может быть простым (С-образным и 8-образным) и сложным, когда у больного имеется 3 и более кривизны. Основным симптомом сколиоза, отличающим его от нарушения осанки, является торсия (ротация) позвонков. Торсия приводит к деформации грудной клетки, сдавлению спинного мозга, нервов.
138
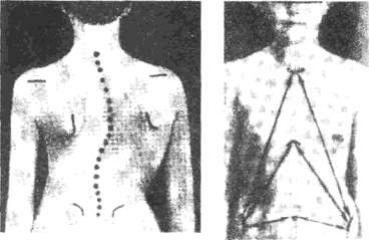
Рис. 157. Клиническая картина |
Рис.158. Измерение по Андрушко в |
сколиоза. |
норме. Половины таза симметричны. |
Диагностика.
Для измерения величины возможной деформации позвоночника производится рентгенография грудного и поясничного отделов в стандартных проекциях. Существует несколько способов определения величины деформации, но основными являются способ Кобба и В.Д.Чаклина. Способ Кобба - по ходу покровной замыкательной пластинки вышележащего позвонка на верхней точке кривизны проводится линия, пересекающаяся с таковой же, проведенной по ходу базальной замыкательной пластинки на нижней точке кривизны. Способ Чаклина - в верхней и нижней границах кривизны определяются позвонки, имеющие параллельно расположенные диски. По линиям позвонков прочерчиваются по две параллельных линии. Из этих линий опускаются перпендикуляры до их пересечения.
Для определения изменения состояния спинного мозга и нервных корешков проводится КТ, МРТ. Для оценки состояния функции легких спирометрия, для оценки состояния функции сердца - ЭКГ и т.д.
Классификация.
Наиболее удобна клинико-рентгенологическая классификация сколиозов В.Д.Чаклина:
1степень - угол сколиоза 0-10°. Уровень лопаток неодинаков, асимметрия надплечий, небольшой изгиб центральной линии позвоночника, деформация носит функциональный характер.
2степень - угол сколиоза 10-25°. Симптоматика более отчетлива. Рентгенологически - признаки торсии позвонков на высоте искривления.
139
