- •Онкологические заболевания органов грудной клетки
- •1.1. Эпидемиология
- •1.2.2. Профессиональные вредности
- •1.3. Предраковые заболевания легких
- •1.4. Профилактика рака легкого
- •1.5. Классификация рака легкого
- •1.5.1. Клинико-анатомическая классификация
- •1.5.3. Международная классификация рака легкого по системе tnm
- •Международная классификация стадий рака легкого (1997 год)
- •1.6. Закономерности метастазирования рака легких
- •1.7. Диагностика рака легкого
- •1.7.1. Принципы диагностики рака легкого
- •1.7.3. Клиническая картина
- •I. Симптомы, вызванные внутриторакальным распространением опухоли
- •II. Симптомы, обусловленные внеторакальным распространением опухоли
- •III. Паранеопластические синдромы
- •1.7.4. Методы первичной диагностики рака легкого
- •I. Центральный рак легкого
- •III. Верхушечный рак Панкоста.
- •1.7.5. Скрытый рак легкого
- •1.7.6. Методы уточняющей диагностики рака легкого
- •1.7.7. Скрининг в диагностике рака легкого
- •1.8. Лечение рака легкого
- •1.8.1. Общие принципы лечения немелкоклеточного рака легкого
- •1.8.2. Хирургический метод
- •1.8.3. Лучевое лечение
- •1.8.4. Химиотерапия
- •1.8.5. Лечение мелкоклеточного рака
- •1.9. Симптоматическое лечение рака легкого
- •1.10. Результаты лечения и прогноз
- •1.11. Контрольные вопросы
- •1.12. Тестовые задания
- •Рекомендуемая литература
- •2.1. Эпидемиология рака пищевода
- •2.2. Анатомия средостения и пищевода
- •2.3. Этиология и патогенез рака пищевода
- •2.3.1. Предрасполагающие факторы этиопатогенеза
- •2.3.2. Предраковые заболевания
- •2.3.3. Аденокарциномные предраки
- •2.4. Классификация рака пищевода
- •2.4.1. Клиническая классификация
- •2.4.2. Международная классификация tnm
- •2.4.3. Японская классификация лимфоузлов
- •2.5. Диагностика рака пищевода
- •2.5.1. Клинические проявления рака пищевода
- •2.5.2. Дифференциальная диагностика заболевания
- •2.5.3. Эндоскопическая диагностика рака пищевода
- •2.5.4. Рентгенодиагностика рака пищевода
- •2.5.5. Дополнительные методы исследования
- •2.5.6. Скрининг в ранней диагностике рака пищевода
- •2.6. Лечение рака пищевода
- •2.6.1. Хирургическое лечение рака пищевода
- •2.6.1.1. Историческая справка хирургии рака пищевода
- •2.6.1.2. Противопоказания к оперативному лечению
- •2.6.1.3. Характеристика доступов в хирургии рака пищевода
- •2.6.1.4. Эндоскопическая хирургия рака пищевода
- •2.6.1.5. Лимфодиссекция при раке пищевода
- •2.6.1.6. Вопросы пластики пищевода
- •2.6.1.7. Прогноз хирургического лечения рака пищевода
- •2.6.1.8. Результаты хирургического лечения рака пищевода
- •2.6.2. Лучевая терапия рака пищевода
- •2.6.3. Химиотерапия рака пищевода
- •2.6.4. Комбинированное лечение рака пищевода
- •2.6.5. Паллиативное лечение рака пищевода
- •2.7. Контрольные вопросы
- •2.8. Тестовые задания
- •Рекомендуемая литература
- •3.1. Анатомия и физиология средостения
- •3.2. Классификация опухолей и кист средостения
- •3.3. Характеристика опухолей средостения
- •3.3.1. Опухоли тимуса
- •I. Органоспецифические опухоли вилочковой железы.
- •II. Органонеспецифические опухоли вилочковой железы.
- •3.3.2. Неврогенные опухоли средостения
- •I. Неврогенные опухоли из собственно нервной ткани.
- •II. Неврогенные опухоли из оболочек нервов.
- •3.3.3. Мезенхимальные опухоли средостения
- •I. Опухоли волокнистой соединительной ткани.
- •II. Опухоли жировой ткани.
- •III. Мезенхимальные опухоли из сосудов.
- •VI. Опухоли из гладкомышечной ткани.
- •V. Опухоли из нескольких тканей мезенхимальной природы.
- •3.3.4. Опухоли из лимфоретикулярной ткани
- •3.3.5. Опухоли из нескольких тканей, смещенных в средостение
- •3.4. Характеристика кист средостения
- •I. Врожденные кисты средостения.
- •II. По локализации:
- •3.5. Клиника опухолей средостения
- •3.5.1. Объективные признаки опухолевых образований средостения
- •3.5.2. Осложнения, вызываемые опухолями средостения
- •3.6. Диагностика опухолей средостения
- •3.6.1. Рентгенодиагностика
- •3.6.2. Компьютерная томография в диагностике опухолей средостения
- •3.6.3. Узи в диагностике опухолей средостения
- •3.6.4. Эндоскопическая и морфологическая диагностика опухолей средостения
- •3.6.5. Необходимый минимум обследования
- •3.6.6. Дифференциальная диагностика
- •3.7. Лечение опухолей средостения
- •3.7.1. Хирургическое лечение
- •3.7.2. Типы оперативных вмешательств
- •3.7.3. Выбор оперативного доступа
- •Основные принципы выбора оперативного доступа при новообразованиях средостения
- •3.7.4. Выбор объема операции
- •Основные принципы выбора объема операции при новообразованиях средостения
- •3.7.5. Особенности хирургической техники
- •3.7.6. Хирургическое лечение синдрома компрессии
- •3.7.7. Лечение злокачественных лимфом
- •3.8. Контрольные вопросы
- •3.10. Рекомендуемая литература
- •Ошибки в клинической онкологии: Руководство для врачей / Под ред. В.И.Чиссова, а.Х.Трахтенберга. – м.: Медицина, 2001. – 544с. Тестовые задания для самопроверки знаний Вариант I
- •Вариант II
- •Матрицы ответов к заданиям в тестовой форме для самопроверки знаний Модуль 1. Рак легкого
- •Модуль 2. Опухоли пищевода
- •Матрицы ответов к итоговым тестам Вариант 1.
- •Глоссарий
- •Интернет ресурсы
- •Онкологические заболевания органов грудной клетки
- •644043 Г. Омск, ул. Ленина, 12; тел. 23-05-98
3.6. Диагностика опухолей средостения
3.6.1. Рентгенодиагностика
Методы лучевой диагностики до настоящего времени играли ведущую роль в диагностике опухолей и кист средостения. Рентгеноскопия и рентгенография грудной клетки в двух проекциях позволяют выявить образование в средостении, локализовать его в том или ином отделе и тем самым предположить наиболее вероятный нозологический диагноз. Особо следует подчеркнуть, что в диагностике опухолей средостения боковая и косая позиции чаще более информативны, чем прямая рентгенограмма.
Для более точной локализации образования эти исследования целесообразно выполнять в условиях контрастирования пищевода, чтобы выявить или исключить его девиацию, нередкую при образованиях заднего средостения. Кроме того, мы получаем представление о состоянии легких (гиповентиляция, обусловленная компрессией дыхательных путей), плевральных полостей (реактивный плеврит, гидроторакс) и функции диафрагмы (компрессия диафрагмальных нервов).
Однако дифференцировать опухоль с кистой, а также судить об инвазии опухолью окружающих структур на основании рутинного рентгенологического исследования чаще всего невозможно. Кроме того, приходится учитывать, что рутинное рентгенологическое обследование не всегда позволяет дифференцировать образования средостения с внутрилегочными и внутриплевральными; в таких случаях необходима томография в любом варианте. Стандартная томография средостения позволяет получить дополнительные сведения о форме, размерах, структуре образований, их взаимоотношениях с окружающими органами и тканями.
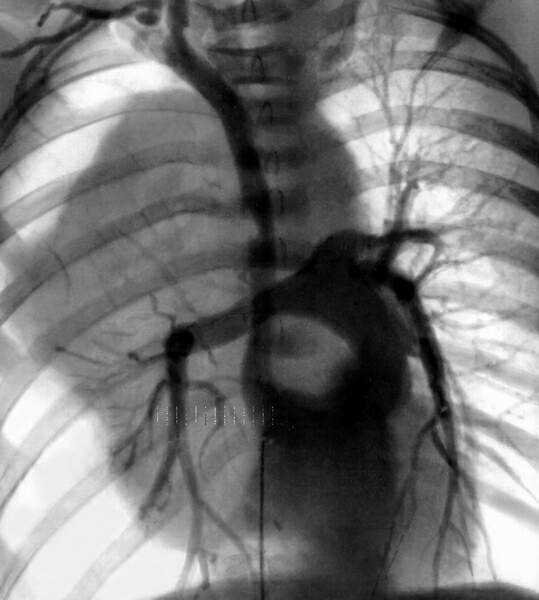
В некоторых случаях для уточнения диагноза требуется инвазивная ангиография (рис. 90). Инвазивная ангиография показана в тех сравнительно редких случаях, когда необходимо исключить или выявить инвазию или компрессию магистральных сосудов, либо дифференцировать образование от сосудистой аневризмы, а компьютерная или магнитно-резонансная томография не дают определенного ответа на эти вопросы.
|
Рис. 90. Верхняя каваграмма при опухоли средостения. Сохранение нормального изображения верхней полой вены на фоне затемнения правого легкого свидетельствует об отсутствии прорастания опухоли в вену. |
Неврогенные опухоли. Располагаются в заднем средостении, в паравертебральном отделе. Тень неврогенной опухоли обычно однородная, интенсивность ее зависит от размеров, которые колеблются от 2-3 до 25 см. Очертания тени, как правило, четкие и ровные, иногда волнистые (рис. 91). В боковой проекции тень неврогенной опухоли в подавляющем большинстве случаев накладывается на тень позвоночника, причем задний край опухоли интимно примыкает к задним ребрам. Она особенно хорошо контурируется после наложения пневмомедиастинума или пневмоторакса. Широко примыкает к позвоночнику.
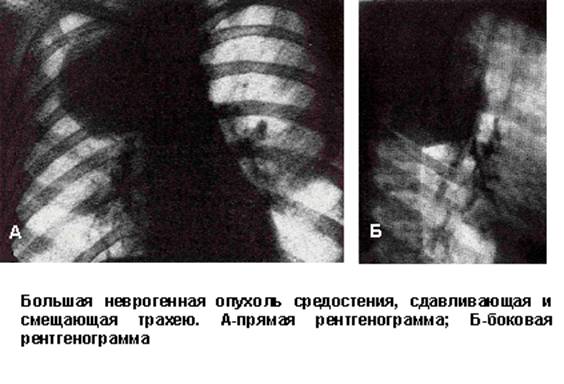
Рис. 91. Большая неврогенная опухоль средостения, сдавливающая и смещающая трахею. А прямая рентгенограмма, Б боковая рентгенограмма.
При многопроекционном исследовании выясняется, что опухоль не отводится от позвоночника и располагается в реберно-позвоночном желобе. Неврогенная опухоль обычно не смещается при дыхании. Рентгенологическая картина неврогенных опухолей средостения может быть различной в зависимости от характера, размеров и других особенностей новообразования. В типичных случаях в паравертебральном отделе выявляется полуокруглая или полуовальная тень, широко примыкающая к позвоночнику и имеющая четкую дугообразную границу.
Особую разновидность неврогенных новообразований составляют так называемые опухоли в виде «песочных часов». Под этим термином принято обозначать новообразование, состоящее из двух узлов, объединенных ножкой. Один узел находится в спинномозговом канале, другой в реберно-позвоночном желобе или в средостении. На рентгенограмме при опухоли в виде «песочных часов» выявляется тень, расположенная у позвоночника, с расширением межреберного пространства, межпозвоночного отверстия и признаками краевой деструкции прилежащего позвонка.
Опухоли тимуса. Наиболее частая локализация верхняя часть переднего средостения, за грудиной (рис. 92). Доброкачественная опухоль вилочковой железы на рентгенограмме представляет собой тень овоидной или грушевидной формы, контур слегка волнистый, четкий. Дуга аорты затемнения, в отличие от других образований средостения, длинная (симптом «блина»). Положение ассиметричное, слева или справа от срединной линии. Злокачественные опухоли тимуса рентгенологически проявляются тенью с бугристыми, неровными краями, распространение двухстороннее.
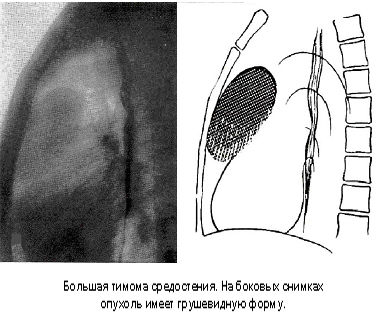
Рис. 92. Большая тимома средостения. На боковом снимке опухоль имеет грушевидную форму.
Абдомино-медиастинальные липомы. Обнаруживаются в передне-нижнем средостении, в сердечно-диафрагмальном синусе, обычно правом. Размер их до 25 см. Образование средней интенсивности, полукруглой формы, однородное, хорошо очерченное, тесно примыкает к сердцу и диафрагме. При исследовании в боковом положении видно, что патологическая тень располагается спереди, интимно примыкая к грудине (рис. 93).
|
Рис. 93. Абдомино-медиастинальная липома. |
Загрудинный, «ныряющий» зоб. Располагается в передне-верхнем средостении, за рукояткой грудины, размером до 13 см. Образование ассиметричной овальной, неправильной треугольной или полукруглой формы. Интенсивность тени различна в зависимости от величины зоба и его локализации. Характерным рентгенологическим признаком являются очаги уплотнения, вызванные кальцификацией ткани зоба (рис. 94). Верхний полюс переходит в мягкие ткани шеи или сливается с ее основанием. Нижний полюс чаще достигает дуги аорты, оттесняет ее книзу и влево, и тень его, как правило, на обзорных рентгенограммах не дифференцируется. Тесная связь зоба с трахеей обуславливает ее сужение, что выявляется при рентгенологическом обследовании.
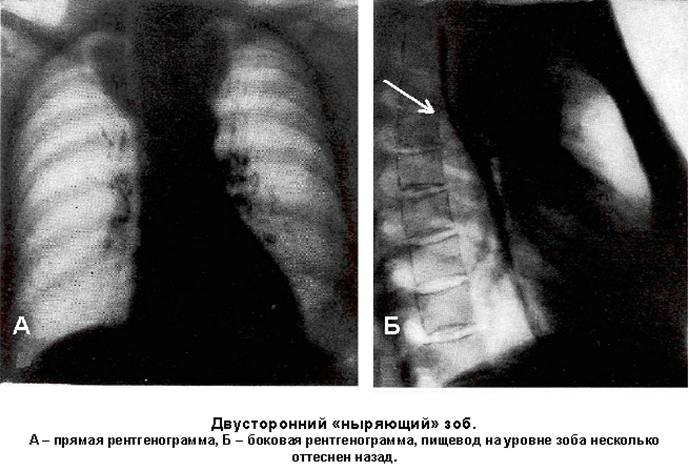
Рис. 94. Двусторонний «ныряющий» зоб. А прямая проекция, Б боковая проекция, пищевод на уровне зоба оттеснен назад.
Лимфомы. Располагаются в переднем средостении. Рентгенологически образование в виде неравномерного расширения тени средостения с полициклическими контурами. Что и определяет наличие конгломератов увеличенных медиастинальных лимфоузлов.
Целомическая киста перикарда. Типичным рентгенологическим признаком целомической кисты является наличие в переднее - нижнем средостении полукруглой или полуовальной формы тени размером от 3-х до 20-ти см, примыкающей к сердцу, куполу диафрагмы и передней грудной стенке (рис. 95). Видимые контуры кисты четкие, иногда волнистые. Медиальный контур кисты, как правило, сливается с более интенсивной тенью сердца и не дифференцируется. Целомические кисты перикарда часто изменяют свою форму при различных фазах дыхания, удлиняясь на вдохе и уплощаясь при выдохе.
|
Рис. 95. Целомическая киста перикарда. |
Бронхогенная киста. Рентгенологически обычно выявляется округлое или эллипсовидное затемнение размером от 3-х до 10-ти см, локализующееся в медиальных зонах верхних отделов заднего средостения чаще правой половины грудной клетки, сливающееся с тенью средостения, имеющее четкий наружный контур. Тень бронхиальной кисты двигается при глотании или меняет свою форму при дыхании. При прорыве кисты в бронх выявляется горизонтальный уровень жидкости в полости кисты (рис. 96).
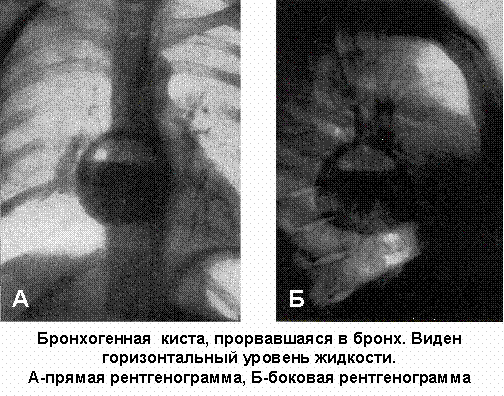
Рис. 96. Бронхогенная киста, прорвавшаяся в бронх. Виден горизонтальный уровень жидкости. А прямая проекция, Б боковая проекция.
Энтерогенная киста. Излюбленная локализация задне-нижнее средостение. Размеры до 10 см. Форма неправильно-округлая или овоидная с вертикальным расположением длинного диаметра. Контуры тени нечеткие.
Тератома/дермоидная киста. Тератомы и дермоидные кисты происходят из глоточного эмбрионального кармана, в их состав входят производные всех клеточных листков. Излюбленное место локализации - переднее средостение. Рентгенологически выглядят как гладкостеночная киста или плотное гомогенное затемнение, часто с кальцинированной стенкой (рис. 97). Внутри тератомы можно обнаружить различные образования (например, зубы). Часто нагнаиваются, вызывая развитие медиастинита.
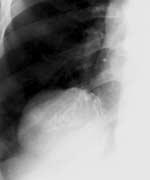
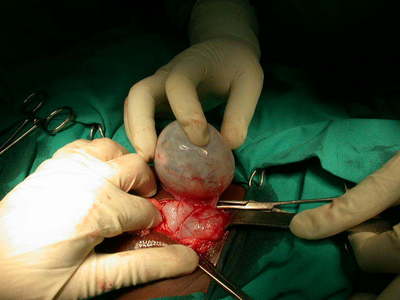
А Б
Рис. 97. Терато-дермоидная киста средостения. А рентгенограмма, Б макропрепарат