УЧЕБНИК ВНУТРЕННИЕ БОЛЕЗНИ
.pdf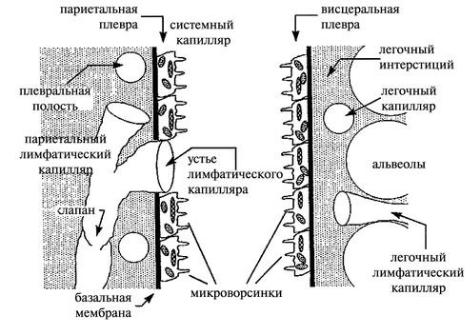
Рис. 5-1. Современная модель движения жидкости в плевральной полости (по А.Г. Чучалину, 2007).
Выпот классифицируется как экссудат и транссудат. Транссудат формируется при пропотевании жидкости через интактный барьер (непораженные плевральные мембраны) вследствие увеличения гидростатического давления или снижения осмотического давления. Экссудат накапливается при поступлении жидкости и белка через поврежденный барьер с повышенной проницаемостью.
Классификация плевритов. I. По характеру поражения плевры:
1. Сухой (фибринозный) – плеврит, характеризующийся отложением фибрина на поверхности плевры при незначительном количестве экссудата:
- адгезивный плеврит (слипчивый, продуктивный, фиброзный) - фибринозный плеврит, протекающий с образованием фиброзных спаек между листками плевры;
- панцирный плеврит (пахиплеврит) – индуративный плеврит,
характеризующийся появлением очагов окостенения и обызвествления в плевре.
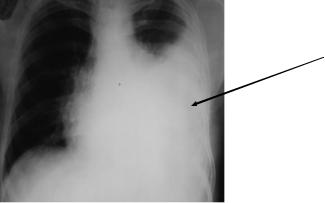
2. Выпотной (экссудативный)– плеврит, протекающий со скоплением экссудата в плевральной полости:
а) по распространенности экссудата:
-плащевидный – экссудат расположен равномерно по всей поверхности легкого;
-осумкованный – область скопления экссудата в плевральной полости отграничена сращениями между листками плевры;
б) по характеру экссудата:
-серозный;
594