
- •Глава 1 история урологии
- •1.1. Основные этапы развития урологии
- •1.2. История отечественной урологии
- •Глава 2 анатомия и физиология мочеполовых органов
- •2.1. Анатомия почек и мочевыводящих путей
- •2.2. Анатомия мужских половых органов
- •2.3. Физиология почек и мочевыводящих путей
- •2.4. Физиология мужских половых органов
- •Глава 3 симптоматика урологических заболеваний
- •Глава 4 диагностика урологических заболеваний
- •4.1. Общеклинические методы обследования
- •4.2. Лабораторные методы исследования
- •4.3. Ультразвуковые методы исследования
- •4.4. Рентгенологические методы исследования
- •4.5. Магнитно-резонансная томография
- •4.6. Радиоизотопные методы исследования
- •4.7. Инструментальные методы исследования
- •4.8. Уродинамические методы исследования
- •4.9. Эндоскопические методы диагностики и лечения урологических заболеваний
- •4.10. Биопсия органов мочеполовой системы
- •Глава 5 аномалии мочеполовых органов
- •5.1. Аномалии почек Классификация
- •5.2. Аномалии мочеточников
- •5.3. Аномалии мочевого пузыря
- •5.4. Аномалии мочеиспускательного канала
- •5.5. Аномалии мужских половых органов
- •Глава 6 гидронефротическая трансформация
- •6.1. Гидронефроз
- •6.2. Гидроуретеронефроз
- •Глава 7 нефроптоз
- •Глава 8 неспецифические воспалительные заболевания мочеполовой системы
- •8.1. Камни почек и мочеточников
- •8.2. Камни мочевого пузыря
- •8.3. Камни мочеиспускательного канала
- •Глава 9 туберкулез мочеполовой системы
- •9.1. Пиелонефрит
- •9.1.1. Острый пиелонефрит
- •9.1.2. Хронический пиелонефрит
- •9.1.3. Пиелонефрит беременных
- •9.1.4. Пионефроз
- •9.2. Паранефрит
- •9.3. Уросепсис
- •9.4. Забрюшинный фиброз (болезнь ормонда)
- •9.5. Цистит
- •9.6. Уретрит
- •9.7. Простатит
- •9.7.1. Острый и хронический простатит
- •9.7.2. Абсцесс предстательной железы
- •9.7.3. Камни предстательной железы
- •9.8. Везикулит
- •9.9. Эпидидимит
- •9.10. Орхит
- •9.11. Баланопостит
- •9.12. Кавернит
- •9.13. Некротизирующий фасциит половых органов (гангрена фурнье)
- •Глава 10 новообразования мочеполовых органов
- •10.1. Туберкулез почки и мочевых путей (нефротуберкулез)
- •10.2. Туберкулез мужских половых органов
- •Глава 11 нефрогенная артериальная гипертензия
- •11.1. Опухоли паренхимы почек
- •11.2. Эмбриональная нефробластома (опухоль вильмса)
- •11.3. Опухоли почечной лоханки и мочеточника
- •11.4. Опухоли мочевого пузыря
- •IV. Метастатические опухоли.
- •V. Неклассифицируемые опухоли.
- •11.5. Опухоли мочеиспускательного канала
- •11.6. Опухоли предстательной железы
- •11.6.1. Доброкачественная гиперплазия (аденома) предстательной железы
- •11.6.2. Рак предстательной железы
- •11.7. Опухоли яичка и его придатка
- •11.8. Опухоли полового члена
- •Глава 12 почечная недостаточность
- •Глава 13 почечная недостаточность
- •Глава 14 заболевания мужских половых органов
- •14.1. Варикоцеле
- •14.2. Сперматоцеле и фуникулоцеле
- •14.3. Гидроцеле
- •14.4. Фимоз, парафимоз
- •14.5. Остроконечные кондиломы полового члена
- •14.6. Фибропластическая индурация полового члена (болезнь пейрони)
- •Глава 15 неотложная урология
- •15.1. Почечная колика
- •15.2. Гематурия
- •15.3. Острая задержка мочеиспускания
- •15.4. Анурия
- •15.5. Перекрут семенного канатика и яичка
- •15.6. Приапизм
- •15.7. Травмы мочеполовых органов
- •15.7.1. Повреждения почек
- •15.7.2. Повреждения мочеточников
- •15.7.3. Повреждения мочевого пузыря
- •15.7.4. Повреждения мочеиспускательного канала
- •15.7.5. Стриктуры и облитерации мочеиспускательного канала
- •15.7.6. Повреждения наружных мужских половых органов
- •15.7.7. Инородные тела мочеиспускательного канала и мочевого пузыря
- •Глава 16 недержание мочи
- •16.1. Недержание мочи у женщин
- •16.1.1. Стрессовое недержание мочи
- •16.1.2. Мочеполовые свищи
- •16.2. Ночной энурез
- •16.3. Нейрогенные расстройства мочеиспускания
- •16.4. Гиперактивный мочевой пузырь
- •Глава 17 эректильная дисфункция
- •Глава 18 мужское бесплодие
- •Ответы к клиническим задачам
- •Глава 3
- •Глава 4
- •Глава 5
- •Глава 6
- •Глава 7
- •Глава 8
- •Глава 9
- •Глава 10
- •Глава 11
- •Глава 12
- •Глава 13
- •Глава 14
- •Глава 15
- •Глава 16
- •Глава 17
- •Глава 18
- •Рекомендуемая литература
IV. Метастатические опухоли.
V. Неклассифицируемые опухоли.
VI. Неопухолевые изменения эпителия: сосочковый (полипоидный) цистит; гнезда фон Брунна;
кистозный цистит; железистая метаплазия; нефрогенная аденома; плоскоклеточная метаплазия.
VII. Опухолеподобные поражения: фолликулярный цистит; малакоплакия;
амилоидоз;
фиброзный (фиброэпителиальный) полип;
|
|
эндометриоз ;
гамартомы;
кисты.
Для клинической оценки распространенности РМП применяется международная классификация по системе TNM, последнее 7-е издание, которой вышло в 2010 г.:
T- степень инвазии первичной опухоли (не следует путать со стадией РМП)
(рис. 11.21);
N - наличие или отсутствие метастазов в регионарных лимфатических узлах;
M - наличие или отсутствие отдаленных метастазов. T (tumor) - первичная опухоль:
Тх - первичная опухоль не может быть оценена;
Т0 - нет данных о первичной опухоли;
Та - неинвазивный папиллярный рак;
Tis - carcinoma in situ (CIS), плоская опухоль;
Т1 - опухоль прорастает в субэпителиальную соединительную ткань.
Опухоли Т0-Т1 поражают только слизистую оболочку (уротелий) и не прорастают в мышечный слой, поэтому их относят к поверхностному (немышечно-инва-зивному) РМП.
Т2 - опухоль прорастает (инвазия) в мышечный слой;
Т2а - опухоль прорастает в поверхностный мышечный слой (внутренняя половина);
Т1b - опухоль прорастает в глубокий мышечный слой (наружная половина); Т3 - опухоль прорастает в паравезикальные ткани; Т3а - микроскопически внепузырная опухоль; Т3b - макроскопически внепузырная опухоль;
Т4 - опухоль прорастает в окружающие органы и ткани;
Т4а - опухоль прорастает в предстательную железу, матку или влагалище;
Т4b - опухоль прорастает в тазовую или брюшную стенку.
Опухоли Т2-Т4 прорастают в мышечный слой и распространяются за пределы мочевого пузыря. В связи с этим они получили название мышеч-но-инвазивный РМП.
N (nodulus) - регионарные лимфатические узлы:
Nx - регионарные лимфатические узлы не могут быть оценены;
N0 - нет метастазов в регионарные лимфатические узлы;
N1 - метастазы размером 2 см или менее в единственном лимфатическом узле;
|
|
N2 - метастазы размером более 2 см, но не более 5 см в единственном или множественных лимфатических узлах;
N3 - метастазы в лимфатический узел размером более 5 см.
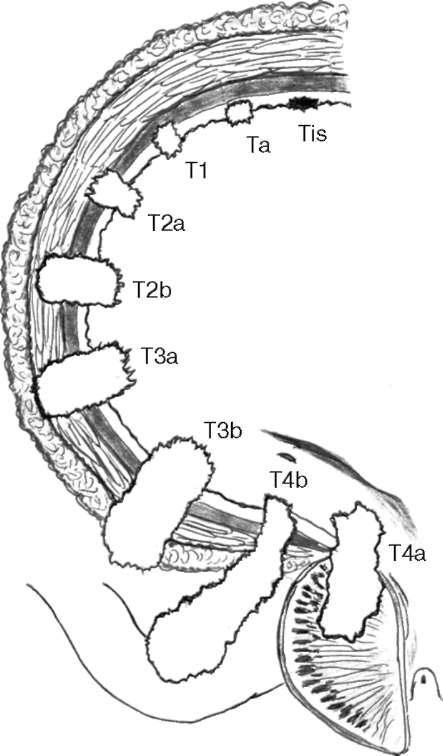
Рис. 11.21. Степень инвазии опухоли Т в стенку мочевого пузыря
M(metastases) - отдаленные метастазы:
Мх - отдаленные метастазы не могут быть оценены;
М0 - нет отдаленных метастазов;
М1 - обнаружены отдаленные метастазы.
Выявление регионарных (N1-N3) и отдаленных метастазов (М1) указывает на наличие метастатического РМП независимо от степени инвазии (любая Т).
Классификация ВОЗ степени анаплазии переходно-клеточного РМП(2004): Уротелиальная папиллома.
Папиллярная уротелиальная опухоль с низким потенциалом злокачественности.
Высокодифференцированный папиллярный уротелиальный рак.
Низкодифференцированный папиллярный уротелиальный рак.
Уротелиальная папиллома - доброкачественное новообразование без риска прогрессирования (встречается чаще в молодом возрасте).
В отдельную группу выделены папиллярные опухоли с минимальным нарушением клеточной архитектоники и минимальной атипией ядер, имеющие низкий потенциал злокачественности. Несмотря на малую вероятность про-грессирования, наличие риска рецидивирования делает необходимым тщательное наблюдение за этими больными (рекомендация ВОЗ).
Патоморфологическая классификация рTNM используется по результатам исследования операционного препарата. В клинической практике широко применяется разделение опухоли по степени клеточной дифференцировки или гистопатологической градации G, которая имеет большое значение для определения тактики лечения и прогноза заболевания. В настоящее время всеобщее признание получила двухстепенная градация клеточной атипии: высоко-и низкодифференцированная.
Симптоматика и клиническое течение. На ранних стадиях РМП у большинства больных протекает бессимптомно. Как правило, первым и наиболее характерным проявлением болезни является микро-, а чаще макрогематурия, которая может быть терминальной, тотальной, однократной, постоянной и эпизодической. Степень кровотечения не зависит от величины и стадии опухоли. Массивная и длительная макрогематурия может привести к тампонаде мочевого пузыря сгустками крови и вызвать анемизацию больного.
|
|
Важным симптомом РМП является дизурия, которая наиболее часто проявляется в виде поллакиурии, странгурии, императивных позывов и острой задержки мочеиспускания. Она возникает вследствие уменьшения емкости мочевого пузыря за счет опухоли, раздражения рецепторного аппарата в результате прорастания стенки, присоединения инфекции и обтурации просвета уретры флоттирующей опухолью или сгустками крови.
Боли у больных РМП в основном локализуются в надлонной и крестцовой области, носят разнообразный характер и зависят от стадии. По мере инвазии опухоли в мышечную стенку и за ее пределы боль становится более выраженной, постоянной и иррадиирует в пораженные соседние органы малого таза (прямую кишку, влагалище, простату). Боль в поясничной области возникает при нарушении оттока мочи из почек в результате обструкции устьев и предпузырных отделов мочеточников растущей опухолью с развитием гидроуретеронефроза.
Присоединение хронического пиелонефрита приводит к хронической почечной недостаточности. При метастазировании в кости боль появляется в местах локализации опухолевых очагов.
Прогрессирование заболевания сопровождается общей слабостью, быстрой утомляемостью, снижением аппетита, похуданием, что связано с распространением опухолевого процесса и явлениями хронической почечной недостаточности.
Диагностика основана на характерных жалобах, анамнезе и объективных данных.
При осмотре оценивают общее состояние больного, обращают внимание на цвет кожных покровов, который приобретает бледный оттенок при постгеморрагической анемии или наличии метастазов в костном мозге (токсическая анемия). Тампонада мочевого пузыря или опухоль больших размеров приводят к задержке мочи, и выбухающий при этом над лоном перерастянутый мочевой пузырь легко определяется визуально и пальпаторно. Появление отека нижних конечностей свидетельствует о метастатическом поражении тазовых лимфатических узлов. Важную информацию дает бимануальная пальпация, которую проводят под наркозом с опорожненным мочевым пузырем после цистоскопии и биопсии опухоли. При исследовании определяют подвижность опухоли между указательным пальцем левой руки, введенным в прямую кишку у мужчин или во влагалище у женщин, и правой ладонью, расположенной на передней стенке живота над лоном. Фиксированная опухоль свидетельствует о ее прорастании в органы малого таза (Т4).
|
|
В анализах крови определяются: анемия, повышение СОЭ, азотемия. В моче присутствует большое количество эритроцитов, а при наличии инфекции - лейкоциты, отмечается ложная протеинурия. Цистологическое исследование осадка мочи обладает чувствительностью до 50 % и высокой специфичностью (до 95-100,0 %). Информативность метода снижается при высокодифферен-цированных опухолях, сопутствующем воспалении, гематурии и бактериурии. Его рекомендуется использовать для скрининга, в диагностике первичного рака и контроля за результатами лечения.
Опухолевые маркеры (BTA-stat, NMP-22, UBC и др.) пока не нашли широкого практического применения. Наиболее перспективным является метод флюоресцентной гибридизации in situ (FISH-диагностика), основанный на выявлении в клетках слущенного уротелия хромосомных аномалий, характерных для РМП. В отличие от цитологического метода его чувствительность достигает почти 100,0 % независимо от степени инвазии и дифференцировки опухоли.
УЗИ благодаря своей широкой доступности, простоте, малой инвазивности, безопасности и высокой точности стало одним из основных методов раннего выявления РМП, определения стадии заболевания и послеоперационного контроля за возможными рецидивами опухоли. С этой целью используют трансабдоминальный, трансректальный, трансвагинальный и в редких случаях трансуретральный датчики. Экзофитные опухоли мочевого пузыря на сонограммах представляют собой образования различных размеров с неровными контурами и неоднородной структуры, вдающиеся в просвет мочевого пузыря. Поверхностные (немышечно-инвазивные) опухоли выглядят небольшими по размеру, не рас-

Рис. 11.22. Сонограмма. Поверхностная (немышеч-но-инвазивная) опухоль мочевого пузыря (стрелка)

Рис. 11.23. Сонограмма. Мышечно-инвазивная опухоль мочевого пузыря (стрелка)
|
|
пространяющимися на мышечный слой стенки мочевого пузыря (рис. 11.22). Мышечно-инвазивные образования, как правило, большие по объему с широким, внедряющимся в стенку мочевого пузыря основанием (рис. 11.23). При локализации в области устья они могут сдавливать его или прорастать, вызывая обструкцию мочеточника с развитием гидроуретеронефроза (рис. 11.24). Трансректальная сонодоплерография позволяет выявить степень ангиогенеза опухоли (рис. 63, см. цв. вклейку).
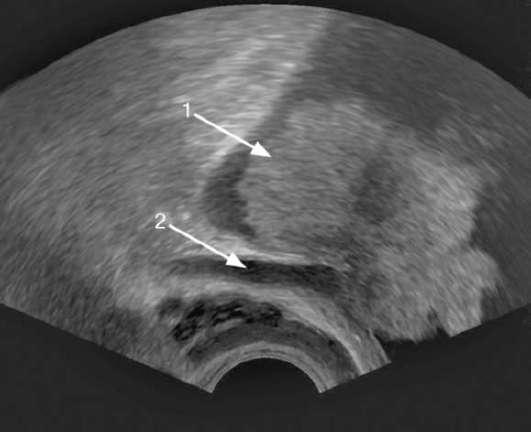
Рис. 11.24. Сонограмма. Мышечно-инвазивная опухоль мочевого пузыря (1) с прорастанием устья и расширением мочеточника (2)
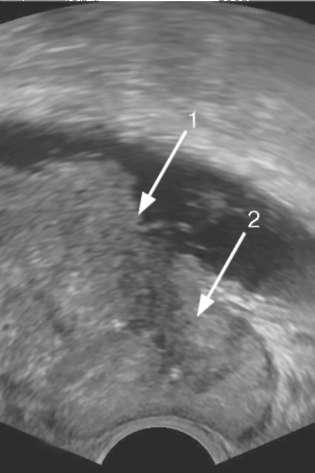
Рис. 11.25. Сонограмма. Инвазия опухоли мочевого пузыря (1) в предстательную железу (2)
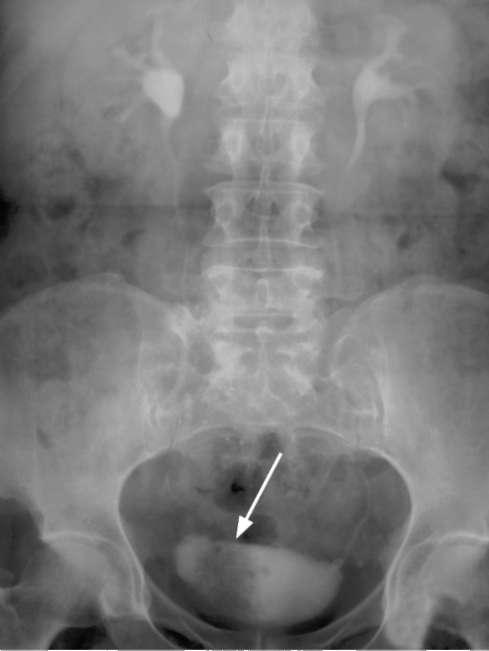
Рис. 11.26. Экскреторная урограмма с нисходящей цистограммой. Опухоль мочевого пузыря (стрелка)
Эндофитные мышечно-инвазивные опухоли, распространяющиеся на па-равезикальную клетчатку и предстательную железу при наполнении, придают мочевому пузырю неправильную асимметричную форму с изъеденным контуром (рис. 11.25).
Посредством сонографии можно выявить увеличенные лимфатические узлы, оценить уродинамику верхних мочевых путей, размеры, толщину и структуру почек. По своей разрешающей способности УЗИ с трехмерным изображением (3D-формат) не уступает МРТ, КТ и позволяет обнаружить опухоли размером до 5 мм и довольно точно определить степень инвазии Т. При комбинированном ультразвуковом сканировании с использованием различных датчиков чувствительность метода достигает 95 %. Пациентам, не переносящим контрастное вещество, она может в известной степени заменить экскреторную урографию.
Экскреторная урография позволяет выявить уровень нарушения оттока мочи из почек, судить об их раздельном функциональном состоянии и по дефекту наполнения обнаружить опухоли в верхних мочевых путях. Наличие гидро-уретеронефроза указывает на сдавливание или инвазию устья и предпузыр-
|
|
ного отдела мочеточника опухолью. На нисходящей цистограмме появляются дефекты наполнения с неровными, изъеденными контурами и асимметрия контура мочевого пузыря
(рис. 11.26).
КТ и МРТ наиболее информативны и в настоящее время широко используются в диагностике РМП, стадировании заболевания и обнаружении пораженных регионарных лимфатических узлов. Эти исследования позволяют различить анатомические слои стенки мочевого пузыря и с высокой точностью определить степень инвазии Т в них опухоли. Экзофитные опухоли при КТ выявляются в виде внутрипузырных

Рис. 11.27. КТ. Мышечно-инвазивная экзофитная опухоль мочевого пузыря (стрелка)

Рис. 11.28. КТ. Мышечно-инвазивная инфильтративная опухоль мочевого пузыря (стрелка)
образований различных размеров с неровными контурами (рис. 11.27), а эндофитные - на фоне контрастирования создают картину «срезанной» стенки мочевого пузыря с неровными контурами (рис. 11.28). Аналогичные изменения определяются и при МРТ (рис. 11.29).
Уретроцистоскопия под наркозом с биопсией измененных участков уро-телия является основным методом диагностики и определения стадии РМП. Поверхностные немышечно-
инвазивные опухоли определяются как нежно-ворсинчатые на тонкой ножке или с небольшим основанием образования с хорошо видимыми питающими их сосудами (рис. 23, см. цв. вклейку). Мышечно-инвазивные опухоли значительно больших размеров, имеют грубые ворсинки и широкое основание (рис. 24, см. цв. вклейку). Поверхность их может быть с участками кровоизлияний, некрозов и инкрустаций. Слизистая оболочка вокруг их основания гипереми-рована, отечна, с хорошо видимыми расширенными венозными сосудами.
Результаты цистоскопии с указанием вида, локализации, размеров и количества опухолей отображаются на графической диаграмме мочевого пузыря. Макрогематурия является неотложным показанием к цистоскопии для выявления источника кровотечения. Многофокусная биопсия с последующим гистологическим исследованием материала позволяет наиболее точно определить тип, степень инвазии и дифференцировки опухоли.
|
|
Цистоскопия в обычном свете и лучевые методы обследования не позволяют выявлять папиллярные образования менее 0,3 см в диаметре и плоские опухоли (рак in situ). С этой целью применяется флюоресцентная цистоскопия (фотодинамическая диагностика), с помощью которой можно обнаружить поверхностный

Рис. 11.29. МРТ: а - аксиальная проекция; б - сагиттальная проекция. Мышечно-инвазивная опухоль мочевого пузыря (стрелки)
рак (СIS,Та, Т1) у 97 % больных. Она проводится при освещении полости мочевого пузыря сине-фиолетовым светом после предварительного внутрипузыр-ного введения 5-аминолевуленовой кислоты, избирательно накапливающейся в опухолевых клетках. В результате наступает флюоресценция опухолевых тканей, невидимых при обычной цистоскопии. Метод широко используется не только для ранней диагностики первичных и рецидивных опухолей, но и для более точного определения их границ во время ТУР (рис. 26, см. цв. вклейку).
Метастатические поражения лимфатических узлов и органов выявляются с помощью лучевых методов диагностики, а костные изменения - путем рентгенографии и остеосцинтиграфии.
Дифференциальный диагноз опухоли мочевого пузыря следует проводить с хроническими воспалительными процессами в мочевом пузыре: туберкулезом, простой язвой, эндометриозом мочевого пузыря, хроническим геморрагическим, интерстициальным и гранулематозным циститом.
Туберкулезные гранулемы или туберкулезные язвы сочетаются со специфическими изменениями почки и мочеточника, а в моче находят большое количество лейкоцитов и микобактерии туберкулеза. Простая язва мочевого пузыря отличается отсутствием инфильтративного роста.
При поздних стадиях РМП следует исключить прорастание опухолей из соседних органов: толстой кишки, шейки матки, влагалища, предстательной железы. Любые подозрительные опухолевидные образования (лимфома, лейо-миома, нефрогенная аденома и др.), метаплазия эпителия (лейкоплакия, мала-коплакия) требуют выполнения биопсии для верификации диагноза. Наличие опухоли возле устья мочеточника заставляет исключить новообразования верхних мочевых путей, имплантационно распространившиеся в мочевой пузырь.
|
|
Лечение РМП комбинированное и направлено на радикальное удаление опухоли, предупреждение рецидивов, метастазирования и прогрессирования заболевания. Основным методом является оперативное лечение.
Хирургическая тактика принципиально отличается у больных с поверхностным и мышечно-инвазивным РМП. Основными прогностическими факторами, определяющими риск прогрессирования заболевания, являются степень инвазии Т и дифференцировки G опухоли, их количество, размер и скорость рециди-вирования после удаления, наличие фокусов рака in situ (CIS). В зависимости от них пациенты с поверхностным (неинвазивным) РМП делятся на группы с высоким и низким риском прогрессирования заболевания. Carcinoma in situ (CIS), в отличие от других видов поверхностных опухолей (Та, Т1), всегда имеет низкую дифференцировку и может встречаться в ассоциации с основным новообразованием, что нередко требует выполнения радикальной цистэктомии.
Трансуретральная электрорезекция стенки мочевого пузыря с опухолью в пределах здоровых тканей с последующей внутрипузырной иммуноили химиотерапией является основным методом лечения больных поверхностным (неинвазивным) РМП. Операция заключается в последовательном срезании участков опухоли петлей резектоскопа вплоть до ее основания (рис. 25, см. цв. вклейку). Кровоточащие сосуды коагулируют. Основание резецируют вместе с мышечным слоем мочевого пузыря по окружности, отступя от опухоли 1,5-2 см, и в отдельной емкости отправляют на гистологическое исследование. Для того чтобы не про-
пустить опухоли менее 0,2-0,3 см в диаметре и рак in situ, ТУР выполняют под флюоресцентным контролем (рис. 26, см. цв. вклейку).
Характерной особенностью РМП является высокая частота рецидивов после ТУР - они возникают у 40-70 % больных в разные сроки послеоперационного периода. Именно поэтому пациентам с низким риском сразу (не позже 24 часов) после ТУР выполняется однократная профилактическая внутрипузырная инстилляция химиопрепарата (митомицин С), которая уменьшает скорость рецидивирования опухоли в 2 раза. При высоком риске в послеоперационном периоде с целью профилактики рецидивов назначается адъювантная внутрипу-зырная иммуноили химиотерапия. Внутрипузырная иммунотерапия проводится вакциной БЦЖ в течение 6 недель (1 раз в 7 дней) в дозе 75-120 мг с последующей ежемесячной инстилляцией.
|
|
БЦЖ-терапия является самым эффективным методом профилактики рецидивов поверхностного РМП, однако сопровождается рядом осложнений. У большинства пациентов развивается цистит, частота которого возрастает с увеличением числа инстилляций и дозы вводимого препарата. Среди общих осложнений наиболее часто наблюдается лихорадка, обычно не превышающая 38,5 °С. Купирование гипертермической реакции достигается приемом традиционных жаропонижающих средств, и в первую очередь парацетамола. Поводом к прекращению инстилляций - временно или окончательно - могут послужить сохраняющаяся более двух суток лихорадка, полиорганные боли, отчетливо выраженное недомогание, боли в суставах и кожные высыпания.
При неэффективности внутрипузырной иммуноили химиотерапии используется фотодинамическая терапия в профилактическом режиме. После внутривенного введения фотосенсибилизатора (фотогема) производится облучение слизистой оболочки мочевого пузыря лазерным зондом.
Поверхностные низко- и недифференцированные опухоли, поражающие весь уротелий (мультифокальный рост), часто и быстро рецидивирующие, в сочетании с раком in situ или с тенденцией к прогрессированию являются показанием к их удалению вместе с мочевым пузырем, то есть к радикальной цистэктомии.
Лечение мышечно-инвазивного РМП более сложное. Оно заключается в соче-танном или раздельном применении хирургического, химио- и/или лучевого лечения. Органосохраняющее оперативное лечение (ТУР стенки мочевого пузыря с опухолью и его открытая резекция) хотя и позволяет сохранить мочевой пузырь, не является радикальным и применяется в комбинации с адъювантной химио- и лучевой терапией у пожилых пациентов с тяжелым соматическим статусом и в связи с продолжающимся кровотечением. Рецидивы опухоли после открытой резекции мочевого пузыря по поводу мышечно-инвазивного рака возникают у 50-80 % больных.
|
|
Цистэктомия с различными методами деривации мочи является основным и единственным радикальным методом лечения больных инвазивным РМП. Радикальная цистэктомия включает удаление мочевого пузыря с участком прилегающей брюшины и паравезикальной клетчаткой, регионарных лимфоузлов, предстательной железы и семенных пузырьков (у мужчин), яичников, маточных труб, матки и передней стенки влагалища (у женщин) (рис. 71, 80, см. цв. вклейку).
В настоящее время в клиниках, имеющих большой опыт выполнения данной операции, удалось добиться низкой послеоперационной летальности, не превышающей 2-3 %, а ранние и поздние осложнения уменьшить до 25-30 %.
После удаления мочевого пузыря возникает проблема отведения мочи. В настоящее время выделяют следующие методы надпузырной деривации мочи:
■ пересадка мочеточников в непрерывный кишечник (сигмовидную кишку) - билатеральный уретеросигмоанастомоз;
■ формирование наружных мочевых свищей с постоянным выделением мочи (влажная уростома). К ним относятся: двусторонняя уретерокутанеос-томия или уретероилеокутанеостомия (операция Бриккера);
■ гетеротопическая цистопластика - создание в брюшной полости кишечного резервуара для мочи с выводом его на кожу, способного удерживать мочу за счет специально сформированного клапана (сухая уростома). У этих пациентов отсутствует подтекание мочи. Ее они должны периодически выпускать катетером через имеющийся кожный свищ;
■ ортотопическая цистопластика - создание из различных отделов желудочно-кишечного тракта искусственного мочевого пузыря, соединенного с мочеиспускательным каналом, что позволяет больному самостоятельно мочиться.
Последний метод является наиболее эффективным как в медицинском, так и социальном аспекте и широко распространен во всем мире. Чаще всего с этой целью используется участок подвздошной кишки на брыжейке, который S-об-разно укладывают, рассекают по антибрыжеечному краю (детубуляризируют) и сшивают с образованием округлого резервуара, по форме напоминающего мочевой пузырь. С боков в него имплантируют мочеточники и соединяют с мочеиспускательным каналом. Детубуляризация и реконфигурация сегмента кишки позволяют создать искусственный мочевой пузырь достаточной емкости и низкого давления, что позволяет осуществлять контролируемое самостоятельное мочеиспускание по уретре и значительно уменьшает вероятность недержания мочи (рис. 72-76, см. цв. вклейку).
|
|
Дистанционная лучевая терапия в качестве самостоятельного метода применяется при уротелиальных мышечно-инвазивных опухолях, но по своей эффективности уступает радикальной цистэктомии.
Системная химиотерапия как составное звено комплексного лечения злокачественных опухолей мочевого пузыря предусматривает внутривенную либо внутримышечную доставку цитостатических веществ различной природы. В системной химиотерапии переходно-клеточного РМП использован принцип полихимиотерапии. Наиболее действенной оказалась комбинация M-VAC (ме-тотрексат, винбластин, адриамицин, цисплатин). В последнее десятилетие стали применять не уступающий по эффективности и значительно менее токсичный гемцитабин трифосфат. Другой активной группой препаратов для лечения РМП являются таксоиды, представляющие новый класс антинеопластичес-ких лекарств со сходным механизмом действия, - паклитаксел и доцетаксел. В отдельных случаях лучевую или системную полихимиотерапию используют в пред- и послеоперационном периодах для уменьшения размеров, инвазии опухоли и профилактики местных рецидивов.
Прогноз. После ТУР поверхностных опухолей мочевого пузыря больные проходят регулярные, раз в 3 месяца, обследования в течение первого года. Им выполняют УЗИ мочевого пузыря и цистоскопию с мультифокальной биопсией слизистой. В последующем при отсутствии рецидивов интервал между обследованиями увеличивают до 6 месяцев и более. Пятилетняя выживаемость после ТУР поверхностных опухолей с последующей адъювантной химиоили БЦЖ-терапией составляет 80-98 %. Больные, перенесшие радикальную цис-тэктомию по поводу инвазивного РМП, также должны находиться под постоянным диспансерным контролем. Пятилетняя выживаемость их зависит от установленной патологоанатомической стадии опухоли и составляет при pTis- pT1 - 70-95 %, pT2 - 60-70 %, pT3 - 30-50 % и pT4 - 20-25 %.
|
|
