
Otvety_po_Khirurgii
.pdf
Вначальных стадиях ХПН необходимо лечение основного заболевания. Далее – симптоматическая терапия: гипотензивная, витаминотерапия, дезинтоксикационные растворы, натрия гидрокарбонат, сердечные гликозиды.
Лечение анемии: тестостерона пропионат 5%-1,0, препараты железа, с осторожностью – эритропоэтин. Противоазотемическая терапия: леспенефрил, кофитол, сорбенты, анаболические стероиды, промывание кишечника,
слабительные средства, «интестинальный диализ» и др.
Втерминальной стадии ХПН применяют экстракорпоральные методы лечения: хронический гемодиализ, перитонеальный диализ, трансплантация почки.
101.Острая задержка мочеиспускания: первая помощь. Виды катетеров, правила катетеризации
мочевого пузыря у мужчин и женщин.
Острая задержка мочеиспускания (ОЗМ) - скопление мочи в мочевом пузыре из-за невозможности самостоятельного мочеиспускания.
Этиология и патогенез
Причины ОЗМ:
1.Механические:
доброкачественная гиперплазия и рак предстательной железы;
острый простатит;
склероз шейки мочевого пузыря;
инородное тело;
камень и разрыв уретры;
новообразование нижних мочевых путей;
выпадение матки.
2.Заболевания и повреждения центральной нервной системы - ЦНС (опухоль, травма и т.д.).
3.Рефлекторные нарушения функции мочевого пузыря.
4.Отравления психоактивными веществами (снотворные средства, наркотические анальгетики).
Впатогенезе ОЗМ участвуют механический и динамический механизмы.
У пожилых мужчин в ответ на постепенно нарастающую инфравезикальную обструкцию (механический фактор) изменяется нервная регуляция - тонус гладкомышечных клеток детрузора повышается, и детрузор гипертрофируется. Гистоморфологическая структура стенки мочевого пузыря постепенно изменяется: мышечные элементы замещаются соединительной тканью, развивается трабекулярность. Объем мочевого пузыря увеличивается. Процесс переходит в стадию декомпенсации - развивается гипотония гладкомышечных клеток детрузора (динамический фактор).
В такой ситуации любой провоцирующий фактор (переохлаждение, прием алкоголя, острой пищи, длительное сидячее положение, запор) вызывает венозный застой в малом тазе, вены шейки мочевого пузыря расширяются, возникает отек предстательной железы, что в свою очередь приводит к деформации, сдавлению простатической части уретры (механический компонент). На фоне уже имеющихся патологических изменений детрузора развивается ОЗМ.
Нередко ОЗМ у пожилых людей возникает после инъекции атропина или его дериватов вследствие снижения тонуса детрузора, чаще при уже имеющемся урологическом заболевании (например, аденома предстательной железы).
Рефлекторная ОЗМ чаще наблюдается после операций, особенно у детей, в связи с нарушением нервной регуляции детрузора и поперечно-полосатого сфинктера мочевого пузыря. Кроме того, она может возникнуть при травме промежности, таза и нижних конечностей, сильных эмоциональных потрясениях, алкогольном опьянении, испуге, истерии.
Часто встречающиеся ошибки терапии
Самолечение, прием диуретиков.
Неправильная, неумелая катетеризация и образование ложных ходов уретры.
На догоспитальном этапе не следует использовать металлический катетер.
Показания к госпитализации
Срочная госпитализация в урологическое отделение показана в случаях:
затрудненной первой катетеризации;
уретроррагии, острого воспаления уретры, органов мошонки и предстательной
железы, травмы уретры;
невозможности проведения катетера (нельзя делать больше 2 попыток);
не увенчавшихся успехом повторных катетеризаций мочевого пузыря. Алгоритм неотложной помощи при ОЗМ
Причины ОЗМ |
Тактика ведения |
|
|
Механические |
Катетеризация мочевого пузыря (при отсутствии |
|
противопоказаний), восстановление нормального |
|
анатомического положения внутренних половых органов при |
|
выпадении матки |
|
|
Заболевания ЦНС |
Катетеризация мочевого пузыря |
|
|
Рефлекторная ОЗМ при неэффективности - пилокарпин 1 мл 1% |
Рефлекторная стимуляция мочеиспускания (орошение |
раствора или неостигмина метилсульфат (прозерин) 1 мл 0,05% |
наружных половых органов водой, переливание воды из |
раствора подкожно; при неэффективности - катетеризация |
одного сосуда в другой для создания соответствующего |
мочевого пузыря |
звукового эффекта), |
|
|
Отравление психоактивными веществами |
Катетеризация мочевого пузыря |
|
|
Клиническая картина
Больной беспокоен, испытывает сильные боли в надлобковой области, мучительные позывы к мочеиспусканию, ощущение распирания внизу живота.
Возможные осложнения
Упожилых мужчин ОЗМ часто переходит в хроническую форму и вызывает:
воспаление в мочевых путях (инфекционные агенты могут быть привнесены при катетеризации мочевого пузыря);
хронические цистит и пиелонефрит;
камнеобразование.
При гипотрофированной стенке мочевого пузыря развиваются пузырно-мочеточниково-лоханочные рефлюксы, приводящие к билатеральному уретерогидронефрозу и хронической почечной недостаточности.
191
Диагностика
Опрос и осмотр
При опросе выясняют:
как пациент мочился до ОЗМ;
какого цвета была моча;
принимал ли он препараты, способствующие ОЗМ.
При осмотре у больных астенического телосложения определяют симптом "шара" в надлобковой области. Перкуторно - над мочевым пузырем тупой звук. Пальпация болезненная из-за сильного позыва к мочеиспусканию.
Дифференциальная диагностика
Острую задержку мочи дифференцируют с анурией: при анурии нет позывов к мочеиспусканию, пальпация надлобковой области не болезненна.
При парадоксальной ишурии мочевой пузырь переполнен, больной не может самостоятельно мочиться, но при этом моча непроизвольно выделяется каплями. После выпускания мочи уретральным катетером ее подтекание прекращается, пока мочевой пузырь снова не переполнится.
Основные направления терапии
Срочное опорожнение мочевого пузыря путем введения эластичного катетера.
Противопоказания к катетеризации мочевого пузыря:
острый уретрит и эпидидимит (орхит);
острый простатит и/или абсцесс предстательной железы;
травма уретры.
Вэтом случае необходимо прибегнуть к пункции мочевого пузыря, которую выполняют только в урологическом или хирургическом стационаре.
Назначают антибиотики с целью профилактики воспалительных заболеваний органов мошонки и препараты группы b- адреноблокаторов.
Катетеризация мочевого пузыря - Введение катетера (полой резиновой, пластмассовой или металлической трубки) в мочеиспускательный канал и мочевой пузырь с лечебной или диагностической целью. Применяется для отведения мочи при острой (внезапной) и хронической (развившейся постепенно и длительно существующей) задержке мочеиспускания, для введения в мочевые пути лекарств, определения емкости мочевого пузыря, получения мочи для лабораторного исследования, выявления непроходимости мочевых путей и локализации препятствия и т.д. Процедура противопоказана при острых воспалительных процессах в мочеспускательном канале и мочевом пузыре, т.к. способствует распространению инфекции.
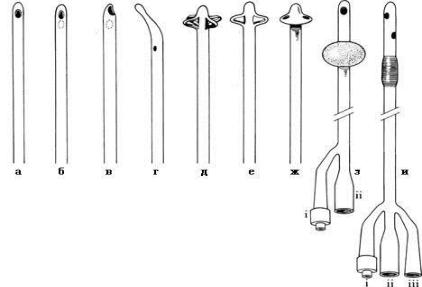
Применяют различные виды катетеров:
Виды катетеров:
а) конический с одним отверстием, Нелатона; б) катетер Робинсона;
в) Whistle-tipуретральный катетер.
г) Катетер Coudé с оливообразным наконечником. д) Катетер Малекота, самофиксирующийся, 4х «крылый».
е) катетер Малекота, самофиксирующийся, 2х «крылый».
ж) Катетер Пеццера, самофиксирующийся, используется для эпицистостомии.
з) 2х ходовой катетер Фолея, вход для раздутия баллончика в полости мочевого пузыря (i), канал для оттока мочи (ii).
и) 3х ходовой катетер Фолея, вход для раздутия баллончика в полости мочевого пузыря (i), канал для оттока мочи (ii), канал для подключения промывной системы мочевого пузыря (iii).
Процедуру проводят при строгом соблюдении асептики. Руки моют с мылом и протирают спиртом. Наружное отверстие мочеиспускательного канала обрабатывают раствором фурацилина.
У мужчин процедуру выполняют в положении больного на спине со слегка разведенными ногами. Катетер предварительно смазывают стерильным глицерином или вазелиновым (подсолнечным) маслом. Половой член берут левой рукой вблизи головки так, чтобы было удобно раскрыть наружное отверстие мочеиспускательного канала. Катетер вводят правой рукой очень плавно, половой член при этом как бы натягивают на катетер. Больному предлагают сделать несколько глубоких вдохов, на высоте вдоха, когда расслабляются мышцы, закрывающие вход в мочеиспускательный канал, продолжая оказывать мягкое давление, вводят катетер. О его нахождении в мочевом пузыре свидетельствует выделение мочи. Если катетер ввести не удается, то при ощущении сопротивления не следует применять усилий, т.к. это может привести к серьезным травмам.
Катетеризация мочевого пузыря у женщин, как правило, затруднений не вызывает. Наружные половые органы дезинфицируют раствором фурацилина, руки перед процедурой должны быть вымыты с мылом и обработаны спиртом. Пальцами левой руки осторожно раздвигают половые губы, при этом становится видно 2 отверстия: верхнее из них - отверстие мочеиспускательного канала, нижнее - вход во влагалище. Катетер, смазанный стерильным глицерином или вазелиновым маслом, очень плавно, без усилия, вводят правой рукой. Появление мочи - признак того, что катетер находится в мочевом пузыре. При невозможности ввести катетер следует сказать об этом врачу.
Некоторые больные урологическими заболеваниями требуют постоянной катетеризации, иногда несколько раз в день, поэтому родственникам таких больных следует уметь производить катетеризацию. Иногда катетер находится в мочевом пузыре в течение нескольких дней (после операций). В этом случае для предупреждения развития инфекции несколько раз в течение дня следует промывать мочевой пузырь через катетер дезинфицирующим раствором (например, фурацилина). Вначале следует вымыть руки с мылом и протереть их спиртом. Чистыми руками взять стерильный шприц (о стерилизации шприцев см. раздел Инъекции). Не вводя поршень в стеклянный цилиндр, взять цилиндр, снизу плотно закрыть отверстие канюли кусочком стерильной ваты или марли, из флакона с фурацилином налить немного раствора в цилиндр до последней метки на нем, взять
192

поршень и немного ввести его в цилиндр, затем, держа правой рукой поршень, а левой - цилиндр, перевернуть наполненный шприц канюлей вверх и осторожно, вытесняя воздух, ввести поршень. Предварительно обработанный фурацилином катетер берут пальцами левой руки, в правой держат наполненный раствором фурацилина шприц. Канюлю его осторожно продвигают внутрь катетера (если катетер тонкий) или же плотно прижимают к катетеру (если катетер толще, чем диаметр канюли), раствор медленно вводят в мочевой пузырь. Затем шприц отсоединяют, дают введенному раствору вытечь и повторяют процедуру снова. В случае, если длительное нахождение катетера приводит к воспалению мочеиспускательного канала, промывание катетера можетбыть болезненным. Тогда перед введением дезинфицирующего раствора можно ввести в мочевой пузырь немного (5-10 миллилитров) 0,25-0,5 % раствора новокаина (в аптеках можно приобрести препарат в ампулах), катетер на 1-2 минуты пережимают, а затем производят промывание.
После длительного нахождения катетера практически всегда имеется воспаление мочеиспускательного канала (раздражение его резиной, пластмассой, микроцарапины на слизистой). Для профилактики возникновения осложнений перед удалением катетера в мочевой пузырь вводят раствор фурацилина и, не отсоединяя шприца, удаляют катетер. После удаления катетера полезно также в течение нескольких дней делать противовоспалительные ванночки со слабым раствором калия перманганата (марганцовки): кристаллики его разводят в кипяченой воде в банке, наливают теплую кипяченую воду в тазик, добавляют раствор калия перманганата (следить, чтобы не попали кристаллики!) до светло-розового цвета и на несколько минут садятся в тазик. Можно также делать аналогичные ванночки с отваром ромашки, зверобоя, шалфея (способ приготовления растворов: 1 столовая ложка травы на 1 стакан воды, довести до кипения, но не кипятить, дать настояться в течение 5 минут). Ванночки делают несколько раз в день, чем чаще, тем лучше.
102.Гематурия: виды гематурии, причины возникновения, диагностическая и лечебная тактика врача.
Гематурия - это примесь крови или эритроцитов в моче в микроскопическом или значительном количестве. Гематурия, как правило, является симптомом серьезных заболеваний мочеполовой системы.
Нормальный показатель эритроцитов в моче до 1,2 • 106. При гематурии количество эритроцитов до 3 и более в поле зрения. При макроскопической гематурии моча внешне окрашена кровью, а если просто повышено содержание эритроцитов, которые
можно увидеть только при микроскопическом исследовании, то это - микроскопическая гематурия (эритроцитурия). Макрогематурия связана с наличием патологии. Следует учитывать, что красный цвет мочи не обязательно обусловлен
наличием в ее составе крови, это также может быть воздействие пищевых продуктов или лекарственных препаратов, поэтому до диагностики микроскопией осадка мочи нельзя сделать однозначный вывод.
Симптомы гематурии
При гематурии наблюдается раздражительное нарушение мочеиспускания, учащение мочеиспускания, воспалительный процесс в мочевом пузыре, предстательной железе или мочеиспускательном канале. В этом случае назначается, бактериологические исследования мочи и устранение инфекции антибиотиками. При боли в боковых отделах живота, источником кровотечения являются, вероятнее всего, почки или мочеточник. Боль в животе или функциональная непроходимость кишечника могут быть признаком развития воспалительного процесса, злокачественной опухоли, травмы почки или мочеточника.
Существует 3 категории причин гематурии:
-внепочечные заболевания;
-гломерулярные болезни почек;
-негломерулярные болезни почек.
Почечную гематурию подразделяют на гломерулярную и негломерулярную, которые определяются при проведении фазовоконтрастной микроскопии.
Причины почечной гематурии:
•повышенная проницаемость клубочковых капилляров;
•нестабильность гломерулярной мембраны;
•почечное внутрисосудистое нарушение нормальных свойств белков;
•поражение интерстициальной ткани.
Внепочечная гематурия наблюдается у 65% больных. Возможные причины внепочечной гематурии:
1.Острые инфекции
2.Мочевые камни
3.Доброкачественная гипертрофия предстательной железы
4.Опухоли мочевых путей < br /> Острые инфекционные урологические заболевания такие, как цистит, уретрит и простатит в 20—25% всех случаев являются причиной гематурии.
У всех больных с гематурией и пиурией необходимо получить мочевую культуру; у большинства из них причиной гематурии является острый бактериальный цистит. Однако если посев мочи дает отрицательные результаты, возможной причиной инфекции могут быть хламидии или микобактерии туберкулеза.
Мочевые камни, рак предстательной железы и часто встречающаяся аденома простаты у пожилых мужчин так же могут протекать совместно с гематурией.
В зависимости от локализации источника гематурии ее подразделяют на начальную и терминальную. Различие между этими видами гематурии в том, что при начальной гематурии только первая порция мочи содержит кровь, а при терминальной гематурии наоборот: первая порция мочи не содержит крови, а последняя окрашена ею или несколько капель алой крови выделяется в конце мочеиспускания.
Гематурия - показание для срочного урологического обследования. Экскреторная цистоскопия выявляет расположение источника кровотечения при локализации процесса в верхних мочевых путях или почках.
103.Почечная колика: этиология, патогенез, диагностика, дифференциальная диагностика.
Неотложная и квалифицированная медицинская помощь. Опасности несвоевременного купирования почечной колики и ее осложнений.
ПОЧЕЧНАЯ КОЛИКА — синдром, наблюдающийся при ряде заболеваний почек, основное проявление которых—острые боли в поясничной области.
Этиология и патогенез. Наиболее частыми причинами почечной колики бывают почечнокаменная болезнь, гидронефроз, нефроптоз, при которых нарушается уро-динамика в верхних мочевых путях. Почечную колику могут вызвать обструкция мочеточника сгустком крови, казеозны-ми массами при туберкулезе почек, опухолью, а также поли-кистоз и другие заболевания почек и мочеточников. Ведущая роль в развитии симптомокомплекса принадлежит спазму мочевых путей с их ишемией, растяжению фиброзной капсулы почки и лоханочно-почечному рефлюксу.
Симптомы, лечение. Приступ чаще всего развивается неожиданно в виде сильных болей в поясничной области, но иногда ему предшествует нарастающий дискомфорт в области почки. Ходьба, бег, езда на мотоцикле, поднятие тяжести нередко провоцируют приступ, но он может возникнуть и в покое. Интенсивность боли быстро нарастает, больной мечется, не находя места от боли, громко стонет, держась руками за больной бок. Боль локализуется в поясничной области, но затем перемещается
193

вниз по ходу мочеточника, ирра-диирует в паховую область и половые органы. При исследовании мочи, как правило, обнаруживают эритроциты и небольшое количество белка, иногда—конкременты, сопи, сгустки крови. Нередко при камнях мочеточника почечная колика сопровождается болями в животе, парезом кишечника подобно картине острого живота. В таких случаях дифференциальная диагностика с аппендицитом, холециститом, кишечной непроходимостью и панкреатитом бывает нелегкой, тем более что приступ часто сопровождается тошнотой и рвотой, а наличие эритроцитов в моче не исключает наличия аппендицита. Если камень небольшого размера локализуется в нижнем отделе мочеточника или почечная колика связана с отхождением песка, то возникают частые, болезненные позывы на мочеиспускание. Приступ может сопровождаться ознобом, повышением температуры, тахикардией, лейкоцитозом, повышением СОЭ. Он может быстро закончиться или продолжаться много часов.
Диагноз почечной колики ставят на основании харатерной локализации и иррадиации боли, усиливающейся при пальпации и поколачивании в области почки, на основании изменений мочи, данных хромоцистоскопии и внутривенной урографии. При почечно-каменной болезни и гидронефрозе приступ может возникнуть как днем, так и ночьяо (больные спят на любом боку), при нефроптозе боль чаще возникает днем (больные предпочитают спать на больном боку). При хромоцистоскопии во время приступа индигокармин с больной стороны не выделяется или выделение его значительно запаздывает. Иногда в области устья мочеточника видны буллезный отек, кровоизлияния или ущемленный камень. Вне приступов при гидронефрозе выделение индигокармина всегда замедленно, а при нефроптозе, как правило, нормальное.
Внутривенная урография—наиболее ценный метод диагностики почечной колики и ее дифференциальной диагностики с острыми хирургическими заболеваниями органов брюшной полости. Она позволяет при нефролитиазе обнаружить камень и изменения мочевых путей, при гидронефрозе— расширение лоханки и чашечек, а при нефроптозе—патологическую смещаемость почки и изгиб мочеточника. Внутривенная урография выявляет также другие, более редкие причины почечной колики.
Лечение начинают с применения тепла (грелка, ванна температуры 37— 39 °С), спазмолитических и обезболивающих средств. Приступ могут купировать внутримышечное введение 5 мл раствора баралгина в сочетании с приемом баралгина внутрь по 0,5 г 3 раза в день или подкожные инъекции 1 мл 0,1% раствора атропина в сочетании в 1 мл 2% раствора промедола или 1 мл 2% раствора пантопона (или 1 мл 1 % раствора морфина). При затянувшемся приступе целесообразна новокаиновая блокада семенного канатика (круглой связки матки) со стороны поражения. Почечная колика, сопровождающаяся повышением температуры, — показание к госпитализации в урологическое отделение, где с лечебной целью может быть проведена катетеризация мочеточника.
Прогноз при своевременном и адекватном лечении благоприятный.
105.Острый пиелонефрит - первичный и вторичный. Клиника. Диагностика. Лечение в зависимости от вида пиелонефрита. Осложнения острого пиелонефрита.
Острый пиелонефрит представляет собой острый воспалительный процесс в почечной паренхиме и чашечно-лоханочной системе. В большинстве случаев он протекает как тяжелое инфекционное заболевание, сопровождающееся выраженной интоксикацией. Острый пиелонефрит может быть первичным, если ему не предшествуют заболевания почек и мочевых путей, и вторичным, если он возникает на почве другого урологического заболевания, «приводящего к нарушению оттока мочи либо расстройству крово-и лимфообращения в почке. Заболевание встречается во всех возрастных группах, однако им чаще болеют дети, а также женщины молодого и среднего возраста.
Острый пиелонефрит составляет 10–15% всех заболеваний почек.В течении острого пиелонефрита различают две стадии: серозное и гнойное воспаление. Гнойные формы пиелонефрита развиваются у 25–30% больных.К тяжелым гнойным воспалительным процессам почки относят апостематозный (гнойничковый) пиелонефрит, карбункул и абсцесс почки. В ряде случаев заболевание может осложниться сосочковым некрозом (некротический папиллит).
Первичный острый пиелонефрит возникает без предшествовавшего заболевания почки или мочевых путей, хотя в большинстве случаев и первичному пиелонефриту предшествуют хотя бы кратковременные и неуловимые обычными методами исследования нарушения уродинамики. При первичном пиелонефрите микроорганизмы проникают в почку гематогенным путем из отдаленных очагов инфекции.
Симптоматика и клиническое течение.
Для первичного острого пиелонефрита характерна триада симптомов — высокая температура тела, боль в поясничной области, изменения в моче, характерные для воспалительного процесса (лейкоцитурия, бактериурия). В клинической картине различают общие и местные симптомы. Первичный острый пиелонефрит сначала проявляется общими симптомами: ознобом, повышением температуры тела до высоких цифр, обильным потоотделением и головной болью (преимущественно в лобных долях), болью в мышцах и суставах, тошнотой, рвотой, общим недомоганием. Язык сухой, обложен. Пульс частый.
Местные симптомы связаны с появлением болей в области почки, пораженной воспалительным процессом (т. е. в поясничной области, в подреберье).Боли могут быть интенсивными, но тупыми и носят постоянный, а не приступообразный характер.Температура тела по вечерам достигает 39–40 ° и снижается к утру до 37,5–38 °С. Симптом Пастернацкого положительный. Мочеиспускание, как правило, не нарушено, кроме тех случаев, когда острый пиелонефрит является осложнением острого цистита либо приводит к воспалительному процессу в мочевом пузыре. Количество мочи чаще уменьшено вследствие обильного потоотделения.
Диагноз.
Вдиагностике острого первичного пиелонефрита основным критерием являются клиническая симптоматика и результаты лабораторных исследований. В ранней стадии острого первичного пиелонефрита, когда еще отсутствует лейкоцитурия, клиническая картина заболевания нередко ошибочно расценивается как проявление холецистита, аппендицита, гриппа, брюшного тифа и других инфекционных заболеваний. В связи с этим распознавание первичного острого пиелонефрита представляет весьма важную и ответственную задачу.
Ванамнезе обращают внимание на наличие гнойных очагов в организме (фурункул, гайморит, пульпит, мастит, остеомиелит и др.), а также на перенесенные инфекционные заболевания (грипп, ангина, пневмония, холецистит, энтероколит и др.). В тех случаях, когда имеются характерные симптомы первичного острого пиелонефрита (повышение температуры тела, боли в поясничной области и изменения в моче, указывающие на воспалительный процесс), распознавание заболевания не вызывает трудностей.
Наибольшее значение в диагностике острого пиелонефрита имеют лабораторные методы исследования, в первую очередь выявление бактериурии и лейкоцитурии с определением их степени, активных лейкоцитов мочи и клеток Штернгеймера — Мальбина. Активные лейкоциты — это лейкоциты, попавшие в мочу из очага воспаления в мочевых путях, активно фагоцитирующие бактерии. При микроскопии осадка мочи отмечается броуновское движение протоплазмы.
Бактериологическое исследование мочи имеет целью не только выяснение характера микрофлоры, но и количественное ее определение, т. е. подсчет количества микроорганизмов в 1 мл мочи.
Для исследования берут среднюю порцию мочи при самостоятельном мочеиспускании после предварительной тщательной обработки наружных половых органов в области наружного отверстия мочеиспукательного канала ватным шариком, смоченным
194
антисептическим раствором (раствор фурацилина 1:5000, 2% раствор борной кислоты и др.). Посев мочи должен быть произведен при комнатной температуре или не позднее 4 ч при хранении в холодильнике (+4 °С).
Важно сочетать бактериологические и бактериоскопические методы выявления бактериурии. У некоторых больных с острым первичным пиелонефритом после применения антибактериальных препаратов спустя 12–24 ч посев мочи уже не дает роста микроорганизмов, хотя микроскопия осадка мочи позволяет еще обнаружить 10 и более бактерий в 1 мл.
.Протеинурия наблюдается у большинства больных, но количество белка в моче не превышает 1 г/л. Реже отмечается небольшая цилиндрурия, которая указывает на вовлечение в воспалительный процесс клубочкового аппарата. Изменения со стороны крови выражаются в виде лейкоцитоза со сдвигом влево формулы белой крови и увеличения СОЭ.
Учитывая принципиальную разницу в лечебной тактике при первичном и вторичном остром пиелонефрите для их дифференциальной диагностики в первую очередь необходимо определить характер оттока мочи из почек. Если он не нарушен, то имеет место первичный пиелонефрит, если нарушен — вторичный.Для этих целей применяют ультразвуковое исследование почек (как менее инвазивный и малотравматичный метод), экскреторную урографию, радиоизотопную урографию и хромоцистоскопию.
Дифференциальная диагностика.
Острый пиелонефрит чаще всего приходится дифференцировать с общими инфекционными заболеваниями (сепсис, грипп и др.), а также с острым аппендицитом и острым холециститом. Трудности в дифференциальной диагностике возникают обычно в первые дни заболевания, когда отсутствуют его характерные клинические симптомы.
Лечение.
При первичном остром пиелонефрите в большинстве случаев лечение консервативное, больной должен быть госпитализирован в стационар.Режим больного — постельный. Рекомендуют обильное питье (соки, морсы) по 2–2,5 л в сутки, пищу, богатую углеводами (пудинги, легкие мучные блюда, сырые и вареные фрукты и т.п.), и кисломолочные продукты (творог, кефир и т.п.). В связи с происходящим при остром пиелонефрите повышенным распадом белка больным назначают парентеральное введение белковых препаратов.При улучшении состояния больного диету расширяют за счет легкоусвояемых белков. Поваренную соль не ограничивают, если у больного нет тяжелого двустороннего поражения почек с повышением артериального давления.
Основной лечебной мерой является воздействие на возбудителя заболевания антибиотиками и химическими антибактериальными препаратами в соответствии с данными антибиограммы, дезинтоксикационная и иммуностимулирующая терапия при наличии иммунодефицита. При остром пиелонефрите лечение следует начинать с наиболее эффективных антибиотиков и химических антибактериальных препаратов, к которым чувствительна микрофлора мочи, чтобы возможно быстрее ликвидировать воспалительный процесс в почке, не допуская перехода его в гнойно-деструктивную форму.
В тех случаях, когда нельзя быстро определить чувствительность возбудителя к современным антибактериальным препаратам, приходится ориентировочно судить о чувствительности по тому виду, к которому относится данный микроорганизм, так как имеются сведения о примерной чувствительности основных возбудителей пиелонефрита к современным антибактериальным препаратам. Если у больного с острым пиелонефритом не удается выделить из мочи возбудителя заболевания, то скорее всего проведенное до поступления в стационар антибактериальное лечение оказалось эффективным и его следует продолжить.
Чтобы уменьшить вероятность рецидива пиелонефрита и перехода его в хроническую форму, антибактериальная терапия должна продолжаться непрерывно не менее 6 нед. Это связано с тем, что при благоприятном течении острого пиелонефрита от момента проникновения инфекции в почку до полной ликвидации воспалительного процесса проходит в среднем 5 нед.В последние годы антибактериальные препараты успешно комбинируют с лекарственными средствами, дающими иммуностимулирующий эффект.
У большинства больных при рано начатом лечении течение острого первичного пиелонефрита благоприятное. Спустя 3–5 сут температура тела снижается до нормальных цифр, улучшается общее состояние, уменьшаются, а затем проходят боли в поясничной области, нормализуется гемограмма, уменьшается токсичность крови по уровню средних молекул, р–2- микроглобулина и парамецийному тесту.
Бактериурия исчезает в течение 7 дней, лейкоцитурия — позже, спустя 7–10 дней после бактериурии. СОЭ уменьшается до нормальных цифр в ближайшие 3–4 нед. Более продолжительное время сохраняется общая слабость, но примерно через 3–4 нед от начала заболевания у большинства больных наступает клиническое выздоровление.У некоторых больных при неблагоприятных условиях (особо вирулентная инфекция, значительное ослабление иммунобиологических сил организма) первичный острый пиелонефрит может протекать бурно; через 2–3 сут развивается апостематозный пиелонефрит или возникают множественные карбункулы почки, вследствие чего необходимо прибегать к оперативному вмешательству — декапсуляции почки, вскрытию гнойников, а при тотальном поражении — нефрэктомии.
При благоприятном течении острого первичного пиелонефрита больные находятся на стационарном лечении в среднем 10— 12 дней, после чего продолжают непрерывный прием антибактериальных препаратов до 6 нед в амбулаторных условиях под систематическим наблюдением уролога и контроля анализов мочи.
При наличии у больного ремиссии заболевания проводят курсы противорецидивного антибактериального лечения продолжительностью 7–10 дней ежемесячно в течение 6 мес. Для лечения целесообразно использовать те препараты, к которым ранее была выявлена чувствительность возбудителя пиелонефрита. В последующем при отсутствии признаков обострения заболевания контрольные обследования больного проводят 1 раз в 3 мес на протяжении 2 лет.
Прогноз.
При остром первичном пиелонефрите прогноз благоприятен, если проведенное антибактериальное лечение привело к стойкой ремиссии заболевания. Если же острый пиелонефрит переходит в хроническую форму, то прогноз становится неблагоприятным при развитии осложнений (хроническая почечная недостаточность, нефрогенная артериальная гипертензия, мочекаменная болезнь, пионефроз).
Вторичный острый пиелонефрит.
Отличается от первичного острого пиелонефрита по клинической картине большей выраженностью симптомов местного характера, что позволяет скорее и легче распознать заболевание.Самой частой причиной вторичного острого пиелонефрита являются камни почки и мочеточника, затем идут аномалии мочевых путей, беременность, стриктура мочеточника и мочеиспускательного канала, аденома предстательной железы, а у детей — вследствие нарушения уродинамики (осложнения в послеоперационном периоде, пузырно-мочеточниковый рефлюкс, мочекаменная болезнь).
Симптоматика и клиническая картина.
При наличии камня или другого окклюзирующего фактора атаке пиелонефрита нередко предшествует типичный приступ почечной колики. Застой мочи и инфекция приводят к более выраженной клинической картине острого пиелонефрита, чем при первичном воспалительном процессе в почке. Самочувствие больного быстро ухудшается: повышается температура тела, которая удерживается на цифрах 38–39 °С, усиливаются общая слабость, адинамия, головная боль, жажда, сухость во рту, появляются рвота, эйфория, тахикардия.
195
Боли в поясничной области принимают постоянный интенсивный характер. Пальпируется увеличенная и болезненная почка. Усиливается и становится «огненной» болезненность при пальпации в подреберье, резко выражен симптом Пастернацкого. Наблюдается выраженное защитное напряжение поясничных мышц и мышц передней брюшной стенки.
Диагностика.
В анамнезе обращают внимание на бывшие ранее приступы почечной колики и отхождение конкрементов, расстройства мочеиспускания, травмы, перенесенные ранее простатит, уретрит. Из объективных данных наиболее ценными для диагностики вторичного острого пиелонефрита являются высокая, гектического характера температура тела и особенно потрясающий озноб, а также перечисленные выше местные симптомы в области пораженной почки.
Для подтверждения диагноза важное значение имеют лабораторные методы исследования. Бактериурия и лейкоцитурия всегда выражены, кроме случаев полной окклюзии мочеточника пораженной почки. В моче содержится большое число активных лейкоцитов (50% и более) и у большинства больных обнаруживают клетки Штернгеймера — Мальбина. Бактериурия чаще, чем при первичном остром пиелонефрите, обусловлена бактериями группы протея и синегнойной палочкой. Часто наблюдается протеинурия с содержанием белка около 1 г/л. Иммунохимический анализ мочи выявляет наличие среди уропротеинов белков, молекулярная масса которых не превышает 200 000. Тубулярный тип протеинурии сочетается с ее селективным характером. Исследование мочи необходимо проводить несколько раз в течение суток, так как нередко у детей пиурия определяется не во всех порциях мочи.
Как правило, имеется высокий лейкоцитоз крови и сдвиг лейкоцитарной формулы крови влево с нейтрофилезом за счет увеличения палочкоядерных нейтрофилов (до 15–20%, а иногда и более) и с появлением более юных форм. СОЭ всегда увеличена в среднем до 40–45 мм/час. Резко выражена токсичность крови (повышение содержания средних молекул и (3–2- микроглобулина в 3–4 раза, время жизни парамеций в крови менее 20 мин). Для детей с острым гнойным пиелонефритом характерна анемия, обусловленная гемолитическим воздействием инфекции и угнетеним функции кроветворной системы в связи с интоксикацией.
Для установления стороны заболевания при одностороннем пиелонефрите или наибольшего поражения при двустороннем процессе диагностическую ценность имеет определение сравнительного лейкоцитоза. Подсчитывают количество лейкоцитов в крови, взятой из пальца и обеих поясничных областей. Более высокий лейкоцитоз указывает на сторону заболевания.
Содержание мочевины в сыворотке крови бывает повышено примерно у 25–30% больных тяжелым вторичным острым пиелонефритом, так как у многих из них имеется двусторонний воспалительный процесс в почках. При одностороннем заболевании повышение содержания мочевины в сыворотке крови может зависеть от резорбции мочи из пораженной почки вследствие лоханочно-почечных рефлюксов и токсического воздействия на контралатеральную почку.
Хромоцистоскопия у больных вторичным острым пиелонефритом в ряде случаев позволяет установить наличие, степень и причину нарушения пассажа мочи из почки. Удается выявить буллезный отек устья мочеточника при камне в интрамуральном отделе мочеточника или уретероцеле как причину нарушения пассажа мочи.
Рентгенологические методы исследования занимают наиболее важное место в диагностике вторичного острого пиелонефрита. Обзорная рентгенография мочевой системы позволяет выявить дополнительные тени, подозрительные на камни в почке или мочеточнике, а также увеличенные размеры пораженной почки, нечеткость контура поясничной мышцы и легкий сколиоз позвоночника в сторону поражения. На экскреторных урограммах у больных с окклюзией мочевых путей тень рентгеноконтрастного вещества в пораженной почке и по ходу мочеточника или вовсе не определяется, или (при частичной непроходимости) появляется позже, заполняя расширенные выше препятствия мочеточник, лоханку и чашечки. Это лучше определяется на более поздних урограммах (через 40–50 мин, 1,5 ч и позже).Ультразвуковое исследование выявляет расширение чашечно-лоханочной системы, нередко с наличием в ней конкремента.
Ретроградную уретеропиелографию следует выполнять только по строгим показаниям. Она необходима при рентгенонегативных камнях или других причинах нарушения пассажа мочи, которые не удается четко установить без данного исследования, а в то же время нужно срочно решить вопрос об оперативном вмешательстве. При этом катетеризация мочеточника может иметь одновременно и лечебное значение.
Дифференциальная диагностика.
Это обстоятельство облегчает дифференциальную диагностику острого вторичного пиелонефрита с общими инфекционными заболеваниями, острым аппендицитом и острым холециститом. Пальпируемость почки, положительный симптом Пастернацкого, дизурия, бактериурия, лейкоцитурия, большое количество активных лейкоцитов в моче, снижение или отсутствие функции почки на стороне заболевания свидетельствуют в пользу острого вторичного пиелонефрита.
Лечение.
При вторичном остром пиелонефрите лечение следует начинать с восстановления пассажа мочи из почки, что является принципиальным.При остром пиелонефрите, вызванном окклюзией мочеточника камнем небольших размеров, что позволяет надеяться на его самостоятельное отхождение в дальнейшем, и в ранние сроки (от 1 до 3 сут) от начала острого воспалительного процесса в почке попытка восстановления оттока мочи может быть предпринята с помощью катетеризации мочеточника. Если удается провести катетер мимо камня в лоханку, эвакуация ее содержимого приводит к быстрому купированию атаки пиелонефрита.
Если же катетеризация лоханки по тем или иным причинам (чаще всего в связи с непреодолимым препятствием в месте нахождения в мочеточнике камня) не удается, а лекарственная терапия не приводит к ликвидации атаки пиелонефрита в течение первых 3 сут, то производят экстренное оперативное вмешательство — уретеролитотомию, либо дренирование почки малотравматическим чрескожным пункционным методом под контролем ультразвука (чрескожная пункционная нефростомия).
Применение самоудерживающегося мочеточникового катетера (стент) позволяет не только купировать атаку пиелонефрита, но и произвести экстракорпоральное дробление камня в лоханке почки энергией ударной взрывной волны. Кроме этого, камень может быть извлечен из почки с помощью чрескожной пункционной нефростомии (механически, специальным инструментом), либо раздроблен в лоханке ударными волнами (через чрескожную нефростому). Данный катетер (стент) обеспечивает свободный отток мочи из почки после дробления камня, исключает окклюзию мочеточника фрагментами конкремента и способствует профилактике острого вторичного пиелонефрита.
При вторичном остром пиелонефрите в ранней стадии заболевания (2–3 сут), когда предполагают наличие серозного или незначительного гнойного воспалительного процесса в почке, можно ограничиться удалением камня из лоханки или мочеточника без дренирования лоханки почки. В более поздние сроки заболевания (4–6 сут), когда уже возник гнойно-некротический процесс в почке, удаление камня почки или мочеточника должно сопровождаться обязательным дренированием лоханки почки путем пиело-или нефростомии с одновременной декапсуляцией почки.
В еще более поздние сроки гнойно-воспалительного процесса в почке с признаками выраженной интоксикации организма основная цель оперативного вмешательства состоит в дренировании и декапсуляции почки, а устранение причины возникновения вторичного острого пиелонефрита (например, удаление камня мочеточника) допустимо лишь в том случае, если оно не усложняет операцию и не отягощает состояние больного. При множественных карбункулах почки, гнойном расплавлении ее паренхимы, пионефрозе и хорошей функции контралатеральной почки прибегают к нефрэктомии.
196

Консервативное лечение с острым пиелонефритом при наличии окклюзии мочевых путей не приносит успеха, несмотря на применение самых мощных антибиотиков и химических антибактериальных препаратов. И наоборот, своевременное устранение препятствия оттоку мочи или самостоятельное отхождение мелкого камня в мочеточнике приводит к быстрому купированию атаки острого пиелонефрита. В связи с этим основной задачей лечения больных острым вторичным пиелонефритом является быстрое восстановление оттока мочи.
Прогноз.
При вторичном остром пиелонефрите прогноз менее благоприятен, чем при первичном, так как у этих больных воспалительный процесс в почке гораздо чаще переходит в хроническую форму, либо осложняется гнойно-деструктивным и изменениями в почке, требующими нефрэктомии. Успех лечения пиелонефрита, а следовательно, и его прогноз в основном зависят от своевременности восстановления оттока мочи из почки.
105.Хронический пиелонефрит: этиопатогенез, диагностика, стадии, лечение. Критерии эффективности диспансерного наблюдения.
Хронический пиелонефрит, как правило, является следствием острого пиелонефрита. Наиболее важные причины перехода острого инфекцйонно-воспалительного процесса в почке в хронический следующие:
1.Своевременно нераспознанные и неустраненные причины нарушений оттока мочи (мочекаменная болезнь,стриктуры мочевых путей, аденома предстательной железы, пузырно-мочеточниковые рефлюксы, нефроптоз и др.)
2.Неправильное или недостаточное по длительностилечениеострого пиелонефрита, а также отсутствие систематического диспансерного наблюдения за больными, перенесшими острый пиелонефрит.
3.Образование форм бактерий и протопластов при пиелонефрите, которые способны длительное время находиться в межуточной ткани почки в неактивном состоянии, а приснижении защитных иммунных сил организма переходить в исходное состояние и вызывать обострение заболевания.
4.Хронические сопутствующие заболевания (сахарный диабет, ожирение, болезни желудочно-кишечного тракта, тонзиллит и др.), ослабляющие организм и являющиеся постоянным источником инфицирования почек.
5.Иммунодефицитные состояния.
Хронический пиелонефрит нередко начинается в детском возрасте, чаще у девочек, после типичной атаки острого пиелонефрита. Во время или после перенесенных острых инфекционных и вирусных заболеваний (грипп, ангина, пневмония, отит, энтероколит и др.) наступают новые обострения хронического пиелонефрита, которые нередко маскируются указанными заболеваниями и проходят незамеченными. Ослабление организма перенесенным инфекционным процессом и недостаточное антибактериальное лечение способствуют прогрессированию хронического пиелонефрита. В дальнейшем течение его у ребенка имеет волнообразный характер. Фаза ремиссии заболевания сменяется латентной фазой воспалительного процесса, а затем и активной.
Симптоматика и клиническое течение. Хронический пиелонефрит годами может протекать без четких клинических симптомов вследствие вялотекущего воспалительного процесса в межуточной ткани почки. Проявления хронического пиелонефрита во многом зависят от активности, распространенности и стадии воспалительного процесса в почке.
ФАЗЫ:
1.Латентная
2.Активная
3.Ремиссии
Диагноз. В диагностике хронического пиелонефрита существенную помощь оказывает правильно собранный анамнез. Необходимо с настойчивостью выяснить у больных перенесенные в детстве заболевания почек и мочевых путей. У женщин следует обращать внимание на отмечавшиеся во время беременности или вскоре после родов атаки острого пиелонефрита или острого цистита. У мужчин особое внимание необходимо уделить перенесенным травмам позвоночника, мочеиспускательного канала, мочевого пузыря и воспалительным заболеваниям мочеполовых органов.
Необходимо также выявлять наличие факторов, предрасполагающих к возникновению пиелонефрита, таких, как аномалии развития почек и мочевых путей, мочекаменная болезнь, нефроптоз, сахарный диабет, аденома предстательной железы и др.
Лейкоцитурия является одним из наиболее важных и часто встречающихся симптомов хронического пиелонефрита. Однако общий анализ мочи малопригоден для выявления лейкоцитурии при пиелонефрите в латентной фазе воспаления. Неточность общего анализа заключается в том, что при нем строго не учитывают количество надосадочной мочи, остающейся после центрифугирования, размеры капли, взятой для исследования, и покровного стекла. Почти у половины больных с латентной фазой хронического пиелонефрита лейкоцитурию не обнаруживают при общем анализе мочи. Вследствие этого при подозрении на наличие хронического пиелонефрита показано выявление лейкоцитурии с помощью методов Каковского — Аддиса (содержание лейкоцитов в суточной моче), Амбюрже (количество лейкоцитов, выделяющихся за 1 мин), де Альмейда — Нечипоренко (количество лейкоцитов в 1 мл мочи), Стенсфилда — Вебба (количество лейкоцитов в 1 мм3 нецентрифугированной мочи). Из перечисленных выше наиболее точным является метод Каковского — Аддиса, так как мочу для исследования собирают в течение большого промежутка времени. Однако, чтобы избежать при этом ложноположительных результатов, мочу следует собирать в две емкости: в одну собирают первые порции мочи (по 30–40 мл при каждом мочеиспускании), а в другую — остальную мочу. Поскольку первая порция содержит большое количество лейкоцитов за счет смыва из мочеиспускательного канала, ее используют лишь для учета общего количества выделенной мочи. Исследование мочи из второй емкости позволяет определить лейкоцитурию мочепузырного или почечного происхождения.
Если врач предполагает наличие у больного хронического пиелонефрита в фазе ремиссии, применяют провокационные тесты (преднизолоновый или пирогеналовый). Введение преднизолона или пирогенала провоцирует у больного хроническим пиелонефритом выход лейкоцитов из очага воспаления. Появление лейкоцитурии после введения преднизолона или пирогенала свидетельствует о наличии хронического пиелонефрита. Данный тест становится особенно убедительным, если в моче одновременно обнаруживают активные лейкоциты и клетки Штернгеймера — Мальбина.
Диагностическое значение при хроническом пиелонефрите имеют также уменьшение осмотической концентрации мочи
(менее 400 мосм/л) и снижение показателей клиренса эндогенного креатинина (ниже 80 мл/мин). Уменьшение концентрационной способности почки может нередко наблюдаться и в более ранних стадиях заболевания. Оно свидетельствует о нарушении способности дистальных отделов канальцев поддерживать осмотический градиент в направлении кровь — канальцы. Отмечается также снижение канальцевой секреции как более ранний симптом хронического пиелонефрита.
Существенную помощь в диагностике хронического пиелонефрита оказывают рентгенологические методы исследования. Основными рентгенологическими симптомами заболевания являются следующие: 1) изменения размеров и контуров почек; 2) нарушения выделения почкой рентгеноконтрастного вещества; 3) патологические показатели ренально-кортикального индекса (РКИ); 4) деформация чашечно-лоханочной системы; 5) симптом Ходсона; 6) изменения ангиоархитектоники почки.
На обзорной рентгенограмме при хроническом пиелонефрите находят уменьшение размеров одной из почек, заметное повышение плотности тени и вертикальное расположение оси пораженной почки.
197

Экскреторная урография в различных модификациях является основным методом рентгенодиагностики хронического пиелонефрита. Рентгенологическая картина хронического пиелонефрита отличается полиморфизмом и асимметрией изменений, которые зависят от соотношения инфильтративно-воспалительных и рубцово-склеротических процессов.
Для хронического пиелонефрита характерна асимметрия поражения почек и снижения их функции, которая более четко выявляется на экскреторных урограммах, произведенных в ранние сроки (через 1, 3, 5 мин) после введения рентгеноконтрастного вещества и отсроченных (через 40 мин, 1 ч, 1,5 ч). На поздних урограммах определяется замедление выделения рентгеноконтрастного вещества более пораженной почкой вследствие задержки его в расширенных канальцах.
В I стадии хронического пиелонефрита, когда преобладают инфильтративные процессы, на рентгенограммах обнаруживают раздвигание чашечек, спазм их шеек и лоханки. Поскольку спазмы продолжаются 20–30 с, их чаще выявляют по данным урокинематографии, чем экскреторной урографии.
Во II стадии пиелонефрита, когда развиваются рубцово-склеротические изменения, появляются симптомы снижения тонуса чашечек лоханки и верхней трети мочеточника в виде умеренного их расширения и симптома края поясничной мышцы (в месте соприкосновения лоханки и мочеточника с краем поясничной мышцы наблюдается ровное уплощение их контура).
Появляются различные деформации чашечек: они приобретают грибовидную, булавовидную форму, смещаются, шейки их удлиняются и суживаются, сосочки сглаживаются.
Ретроградную пиелографию применяют при хроническом пиелонефрите крайне редко в связи с опасностью инфицирования почки, особенно госпитальными штаммами бактерий.
При хроническом пиелонефрите происходит постепенное уменьшение паренхимы почки, которое может быть более точно определено с помощью ренально-кортикального индекса (РКИ). Он представляет собой показатель отношения площади чашечно- лоха-ночной системы к площади почки. Ценность РКИ заключается.в том, что он указывает на уменьшение почечной паренхимы у больных хроническим пиелонефритом в I и II стадиях заболевания, когда без расчетного метода это установить не удается.
Важные сведения об архитектонике почки при хроническом пиелонефрите позволяет установить почечная артериография. Различают три стадии сосудистых изменений в почке при хроническом пиелонефрите. Из радиоизотопных методов исследования при хроническом пиелонефрите применяют ренографию как метод раздельного определения функции почек и установления стороны наибольшего поражения. Метод позволяет также осуществлять динамический контроль восстановления функции почки в процессе лечения.
Для определения количества и качества функционирующей паренхимы целесообразно применение динамической сцинтиграфии. При сегментарном поражении почки динамическая сцинтиг-рафия выявляет задержку транспорта гиппурана в зоне рубцово-склеротических изменений.
Дифференциальная диагностика.Хронический пиелонефрит чаще всего приходится дифференцировать от туберкулеза почки и гломерулонефрита. В пользу туберкулеза почки свидетельствуют перенесенный туберкулез других органов, дизурия, гематурия, рубцовые сужения верхних мочевых путей, протеинурия, менее выраженное преобладание лейкоцитурии над эритроцитурией. Достоверными признаками нефротуберкулеза являются: нахождение микобактерий туберкулеза в моче, стойко кислая реакция мочи, типичная картина туберкулезного Поражения мочевого пузыря при цистоскопии и характерные рентгенологические признаки заболевания.
Лечение. При хроническом пиелонефрите лечение должно предусматривать следующие основные мероприятия: 1) устранение причин, вызвавших нарушение пассажа мочи или почечного кровообращения, особенно венозного; 2) назначение антибактериальных средств или химиопрепаратов с учетом данных антибиограммы; 3) повышение иммунной реактивности организма.
Прогноз. При хроническом пиелонефрите прогноз находится в прямой зависимости от длительности заболевания, активности воспалительного процесса и частоты повторных атак пиелонефрита. Особенно ухудшается прогноз, если заболевание начинается в детском возрасте на почве аномалий развития почек и мочевых путей. Поэтому оперативная коррекция должна выполняться в самые ранние сроки выявления этих аномалий. Хронический пиелонефрит является наиболее частой причиной хронической почечной недостаточности и нефрогенной артериальной гипертензии. Прогноз становится особенно неблагоприятным при сочетании этих осложнений.
106.Паранефрит. Этиология. Клинические проявления. Принципы лечения.
Паранефрит - воспалительный процесс в околопочечной жировой клетчатке. Вокруг почки всегда имеется определенное количество жировой ткани. Эта ткань выполняет функцию поддержания почки и фиксации ее на нормальном месте, амортизационную функцию – защищает почку от травм.
Паранефрит вызывают те же микроорганизмы, что и пиелонефрит, но чаще всего в околопочечной жировой клетчатке обнаруживаются стафилококки и кишечная палочка. В настоящее время благодаря широкому применению антибиотиков паранефрит встречается значительно реже.
Паранефрит бывает :
первичный вторичный.
Первичный паранефрит - если заболевание самой почки отсутствует. Это происходит, когда микробы заносятся в околопочечную клетчатку из других очагов воспаления (фурункул, остеомиелит, гнойная ангина) с кровью. Чаще это бывает при снижении защитных сил организма, вызванных переохлаждением, перегреванием, нарушениями иммунитета. Паранефрит может возникнуть после травмы поясничной области или проникающего ранения. Иногда к паранефриту приводят протекающие рядом воспалительные процессы соседних органов – матки, яичников, прямой кишки, аппендиците.
Вторичный паранефрит обычно бывает осложнением гнойно-воспалительного процесса в почке (абсцесс почки, карбункул почки, пионефроз.). По расположению в почечной клетчатке паранефрит может быть передним, задним, верхним, нижним или тотальным, когда воспалительный процесс поражает всю околопочечную клетчатку.
По течению паранефрит может быть острый и хронический. Если паранефрит долго протекает без лечения, он может распространиться на окружающие ткани и органы и вызвать перитонит (воспаление брюшины), гной из околопочечной клетчатки может проникнуть в кишку, плевральную полость, в мочевой пузырь. В начале заболевания у пациента может быть повышение температуры тела до 38-40 градусов, озноб, плохое самочувствие. Боль в поясничной области могут появиться значительно позже, иногда через 4-5 суток.
При остром начале паранефрита у больного могут появиться сильные боли. Из-за боли может появиться вынужденная поза больного лежа на боку с подтянутой к животу и согнутой в колене ногой. При этом разгибание ноги приводит к резкому усилению болей. В области поясницы может быть обнаружена припухлость и покраснение. Иногда паранефрит может имитировать острый аппендицит, абсцесс поддиафрагмального пространства, пневмонию.
Хронический паранефрит обычно протекает малозаметно. Постепенно на месте воспалительных очагов формируется соединительная ткань, околопочечная жировая клетчатка уплотняется и в конечном итоге почка оказывается замурованной в плотном слое склерозированной ткани.
198

Диагностику паранефрита осуществляют при помощи рентгенологических методов, контрастирования. Ультразвуковое исследование помогает уточнить расположение очага гнойного воспаления в жировой клетчатке. Для уточнения диагноза проводят пункцию околопочечной клетчатки, и содержимое пункции исследуют на наличие микроорганизмов и их чувствительность к антибактериальным препаратам. Значительно сложнее диагностировать хронический паранефрит и иногда он долгое время остается нераспознанным.
Лечение паранефрита. Если паранефрит выявлен на ранней стадии развития воспалительного процесса, для полного выздоровления пациента бывает достаточно назначения антибактериального препарата. Чаще назначают антибиотики пенициллинового ряда, цефалоспорины (цефотаксим, цефаклор), макролиды (эритромицин, азитромицин), аминогликозыды и фторхинолоновые препараты. Обязательно проводят лечение других очагов инфекции в организме и назначают препараты для повышения иммунной защиты организма. Если течение паранефрита тяжелое, проводят оперативное лечение, гнойный очаг вскрывают и оставляют дренаж. Если очаг гнойного расплавления небольшой возможно проведение пункции очага и удаление гнойного содержимого под контролем ультразвукового исследования. Если у пациента выявляют хронический пиелонефрит, его также лечат антибактериальными препаратами, только в этом случае лечение более длительное и обязательно назначаются физиотерапевтические процедуры.
107.Острый и хронический цистит. Этиология и патогенез. Стадии течения. Дифференциальная диагностика. Лечение. Профилактика.
Цистит - воспаление слизистой оболочки мочевого пузыря. Это одно из самых распространенных воспалительных заболеваний мочеполовых органов. Около 20-25 процентов женщин переносят цистит в той или иной форме, а 10 процентов страдают хроническим циститом, и цифры эти с каждым годом неуклонно растут. Мужчины страдают этим заболеванием гораздо реже - цистит встречается только у 0,5% мужчин.
Различают первичный и вторичный цистит, острый и хронический, инфекционный (специфический или неспецифический) и неинфекционный (химический, термический, токсический, аллергический, лекарственный, лучевой, алиментарный и др.). Вторичный цистит развивается на фоне заболеваний мочевого пузыря (камни, опухоль) или близлежащих органов (аденома и рак предстательной железы, стриктура уретры, хронические воспалительные заболевания половых органов). Цистит с преимущественной локализацией воспалительного процесса в области мочепузырного треугольника обозначают термином «тригонит».
Острый первичный цистит – это в основном чисто женское заболевание. Его возникновение связано с переохлаждением, перенесенной инфекцией, инструментальным исследованием, пренебрежением правилами личной гигиены. Одним из предрасполагающих факторов развития цистита является сахарный диабет. Развитие цистита также возможно вследствие аллергической реакции организма.
Предрасполагающими факторами для развития цистита являются травма его слизистой оболочки, частой крови в венах таза, гормональные нарушения, авитаминозы, переохлаждение и др. Большое значение имеет нарушение уродинамики, в том числе затрудненное или неполное опорожнение мочевого пузыря, приводящее к нарушению тонуса детрузора, застою или разложению мочи. При инфекционном цистите возможны восходящий, нисходящий, лимфогенный и гематогенный пути инфицирования.
К основным морфологическим признакам хронического цистита относят: метаплазию эпителия с формированием слизистых кист или ороговение его с образованием беловатых бляшек; изредка — полипозные разрастания, мелкие лейкоцитарные инфильтраты в подэпителиальном слое, напоминающие фолликулы. Глубокое поражение стенки мочевого пузыря приводит к склерозу соединительной ткани между мышечными волокнами, следствием чего является сморщивание мочевого пузыря. Для интерстициального цистита характерны изъязвление слизистой оболочки (эпителий в области язв отсутствует), гиалиноз и наличие множества тучных клеток в стенке мочевого пузыря. При аллергическом цистите в подэпителиальном и в мышечном слоях обнаруживают эозинофильные инфильтраты, тесно связанные с сосудами.
Лечение цистита
При остром цистите рекомендуют покой, щадящую диету, обильное питье (до 2—2,5 л жидкости в сутки); следует избегать переохлаждения тела, следить за регулярной функцией кишечника, исключить половые сношения. При выраженных болях назначают ректальные или вагинальные свечи с анальгетиками. Промывание мочевого пузыря при остром цистите противопоказано. Антибактериальную терапию проводят с учетом антибиотикограммы, до получения которой назначают антибиотики широкого спектра действия, нитрофураны, антигистаминные препараты. В лечении первичного хронического цистита важное место занимают выявление и санация очагов инфекции, у женщин — лечение гинекологических заболеваний или влагалищной инфекции. Для устранения инфекции нижних мочевых путей у мальчиков проводят лечение заболевания, с которым связано ее возникновение. У мужчин при выявлении основного заболевания показано соответствующее лечение — устранение причины нарушения оттока мочи. Противовоспалительная терапия хронического цистита целесообразна в течение 3— 4 нед. (по антибиотикограмме), затем на длительное время (3—6 мес.) назначают нитрофураны или бактрим. Необходимо проводить ежемесячно бактериологическое исследование мочи, особенно в первые 6 мес. после прекращения приема лекарств. Выявление инфекции является показанием для повторного курса противовоспалительной терапии. У детей посевы мочи при стерильной моче следует проводить каждые 6—12 мес. до наступления пубертатного периода.
Лечение хронического цистита, особенно интерстициального, у женщин представляет значительные трудности. Целесообразно применение антигистаминных и гормональных препаратов (гидрокортизон, преднизолон), возможны гепаринотерапия (инстилляция и инфузионная терапия). Местно в качестве обволакивающих средств применяют вазелиновое масло, линимент дибунола, рыбий жир, а также препараты серебра, гидрокортизон, облепиховое масло, метилурацил.
При интерстициальных циститах назначают физиотерапевтические процедуры — ультразвуковую терапию, диатермию, электрофорез с раствором новокаина, ганглерона и ферментов, электростимуляцию мочевого пузыря. Применяют предпузырную, пресакральную и внутрипузырную новокаиновые блокады, растяжение сморщенного мочевого пузыря под наркозом. При рубцовом сморщивании мочевого пузыря показана хирургическая операция (уретероуретероанастомоз, односторонняя нефростомия, уретеросигмоанастомоз, илеоцистопластика).
108.Расстройства мочеиспускания, их причины и способы устранения.
Вмедицине все расстройства мочеиспускания объединяют в понятие дизурии.
Внорме в течение суток здоровый человек выделяет в среднем 1.500-2 л мочи, это составляет около 75% принятой за сутки жидкости, остальные 25% выделяются легкими при дыхании, кожей, кишечником. Нормальная частота мочеиспускания колеблется от 4 до 6 раз в сутки. Мочевой пузырь опорожняется полностью. Акт мочеиспускания не должен приносить дискомфорта.
Мочеиспускание у человека — акт произвольный, полностью зависящий от сознания, т.е. позыв на мочеиспускание может быть подавлен даже при переполнении мочевого пузыря. Физиологическая емкость мочевого пузыря составляет 250—300 мл.
Среди расстройств акта мочеиспускания выделяют:
Поллакиурия – учащение мочеиспускания, характерно для заболеваний нижних мочевых путей и предстательной железы. Может быть резко выраженным — 15—20 раз в сутки и более. При каждом мочеиспускании выделяется небольшое количество мочи; общее количество, выделенное за сутки, не превышает нормы. Если же учащение мочеиспускания сопровождается
199

выделением больших порций мочи, а суточный диурез значительно превышает норму, то это признак поражения механизма мочеотделения (диабет, хроническая почечная недостаточность и др.). Поллакиурия иногда сопровождается императивными (повелительными) позывами на мочеиспускание. Поллакиурия наблюдается:
днем и при движении, исчезая ночью и в покое - обычно бывает при камнях в мочевом пузыре. ночная поллакиурия нередко имеет место при опухолях предстательной железы.
постоянная поллакиурия наблюдается при хронических заболеваниях мочевого пузыря, может возникнуть и при приеме некоторых лекарственных средств, например диуретиков.
Олигакиурия — редкое мочеиспускание Никтурия, или ночная поллакиурия — преобладание ночного диуреза над дневным за счет количества мочи и частоты
мочеиспускания. Бывает при образовании скрытых отеков в дневное время при ходьбе и физической нагрузке и уменьшением их ночью, может сопровождать диабет и заболевание предстательной железы.
Странгурия — затруднение мочеиспускания в сочетании с его учащением и болью.
Недержание мочи — непроизвольное выделение (утечка) мочи без позывов на мочеиспускание. Недержание мочи разделяют на:
стрессовое — недержание мочи при напряжении; ургентное (императивное) – как следствие неудержимого позыва к акту мочеиспускания;
недержание мочи вследствие переполнения мочевого пузыря при отсутствии позыва к мочеиспусканию.
Количественные изменения мочи
Полиурия — патологическое увеличение количества выделяемой мочи. Больной выделяет более 2000 мл мочи. Полиурия как правило сопровождается поллакиурией и при каждом мочеиспускании выделяется большое количество мочи.
Полиурия характерна для:
хронического пиелонефрита,
поликистоза почек,
доброкачественной гиперплазии (аденоме) предстательной железы.
Опсоурия — позднее отделение большого количества мочи — через 1 сут и более после предшествовавшего обильного приема жидкости. Наблюдается чаще всего при сердечной недостаточности, может быть симптомом заболевания печени и поджелудочной железы.
Олигурия - уменьшение количества выделяемой мочи. При олигурии количество выделяемой за сутки мочи колеблется от
100 до 500 мл.
Анурия — прекращение поступления мочи в мочевой пузырь. Это состояние связано с тем, что моча либо не выделяется почечной тканью, либо не достигает мочевого пузыря вследствие закупорки верхних мочевых путей. При анурии позывы на мочеиспускание отсутствуют, из мочевого пузыря путем его катетеризации можно получить лишь небольшое (не более 20-30 мл) количество мочи.
109.Острый орхоэпидидимит: диагностика, способы лечения.
Орхит - это воспаление яичка, а эпидидимит - воспаление придатка яичка. Из-за тесной взаимосвязи между ячиком и его придатком воспалительный процесс вовлекает вместе эти два органа (орхоэпидидимит).
Причины развития орхоэпидидимита.
Чаще всего бывает инфекция, которая попадает из мочеиспускательного канала, предстательной железы, мочевого пузыря по семявыносящему протоку. Возможно и гематогенный путь распространения инфекции.
Симптомы.
Острый орхоэпидидимит начинается болью в яичке, поднимается температура тела до 39 гр. Яичко с придатком увеличиваются в размерах. Кожа мошонки становится гиперемированной. Отсрый период длится около недели, а затем боль стихает, температура тела нормализовывается. Такое течение встречается наиболее чаще. Однако, при несвоевременном лечении, острый период может осложниться абсцессом яичка или придатка. Кожа мошонки над местом абсцедирования становится ярко-красной, блестящей и резко болезненной при ощупывании.
Лечение.
Лечение острого орхоэпидидимита должно быть только в условиях стационара. Основной смысл в госпитализации заключается в предотвращении перехода серозной фазы воспаления в гнойную (абсцесс яичка и придатка). Лечение направлено на улучшение гемодинамики и лимфоттока в яичке и придатке. Для этого яичку придают возвышенное положение, назначают препараты улучщающие микроциркуляцию. Для уменьшения остроты воспаления местно прикладывают лед или холодные компрессы. С первого дня заболевания назначают антибиотики широкого спектра действия. В острый период применяют физиотерапевтические методики (УВЧ). Хорошим эффектом обладают новокаиновые блокады с антибиотиком и гидрокортизоном в семенной канатик. Нельзя забывать о местном использовании димексидовых аппликаций с антибиотиком и рассасывающими препаратами.
Прогноз.
Как правило, при гнойной форме орхоэпидидимита ткань яичка подвергается рубцеванию и атрофии. Воспалительный процесс в придатке может закончиться облитерацией семявыносящего протока. В случае двустороннего поражения может стать причиной обтурационной формы экскреторного бесплодия.
110.Острый и хронический простатит: классификация, симптоматика, диагностика, лечение.
Простатит (prostatitis) — воспаление предстательной железы. Предстательная железа — мужской орган, вследствие чего простатит может быть только у мужчин.
Различают следующие категории простатита:
Острый (бактериальный) простатит.
Хронический бактериальный простатит.
Острый простатит
Острый бактериальный простатит имеет инфекционное происхождение. Простатит появляется по причине попадания
инфекции в мочеиспускательный канал(ифицирование мочеполовой системы)
Симптомы острого простатита
Острый простатит характерен своими симптомами интоксикации организма; повышение температуры, частое мочеиспускание с резкой болью, чувство жжение промежности, снжение напора струи мочи, боли в прямой кишке при испражнении. Поражение простаты проявляется болью в пояснице и паховой области. Так же присутствуют болезненные ощущения при мочеиспускании и частые позывы (особенно ночью). Иногда появляются гнойные выделения из мочеиспускательного канала. Локальный воспалительный процесс в предстательной железе, может дать начало сепсису (заражению крови), в таких случаях, общее состояние больного расценивается как критическое и требует экстренной медицинской помощи.
Лечение острого простатита
200
