
Акушерство(1998)
.pdf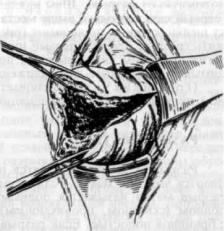
Рис. 217. Наложение швов при разрыве шейки матки.
При размозжении тканей шейки (длительное прижатие тканей головкой к костям таза), предшествующему ее разрыву, кровотечение может быть незначительным. Это связано с образованием тромбов в сосудах сдавленных тканей до возникновения разрыва.
Различают самопроизвольные и насильственные разрывы шейки матки. Возникновению самопроизвольных разрывов способствуют изменения, связанные с предшествующими воспалительными процессами и травмами, ригидность шейки (особенно у первородящих старше 30 лет), чрезмерное растяжение краев зева (крупный плод, разгиба тельные предлежания), быстрые роды, длительное
сдавливание шейки матки при узком тазе, ведущее к нарушению питания тканей. Насильственные разрывы шейки матки образуются при оперативных родах (наложение щипцов, поворот на ножку и извлечение плода, плодоразрушающие операции и др.).
Клиническая картина при неглубоких разрывах шейки матки характеризуется нередко бессимптомным течением; при глубоких разрывах возникает кровотечение, обычно очень сильное. При повреждении шеечно-влагалищных ветвей маточной артерии кровотечение бывает профузным. Обычно кровотечение начинается вслед за рождением плода. В периоде изгнания просвет кровоточащих сосудов обычно сдавливается рождающимся плодом. На головке и туловище новорожденного нередко бывает кровь, излившаяся из поврежденных сосудов шейки матки. Однако до рождения последа решить вопрос об источнике кровотечения (разрыв шейки матки или сосуды плацентар-ной площадки) бывает трудно. После рождения последа распознавание облегчается. Для разрыва шейки матки характерно постоянное кровотечение при хорошо сократившейся плотной матке. Если причиной кровотечения является гипотония (атония) матки, консистенция ее бывает дряблой, сократительная способность понижена. Для уточнения диагноза необходим осмотр шейки матки при помощи зеркал. Края зева захватывают пулевыми щипцами и внимательно рассматривают при постепенном перемещении щипцов. В настоящее время считают необходимым осмотр шейки матки в зеркалах у всех первородящих (у повторнородящих — по показаниям), чтобы своевременно выявить разрыв шейки матки и наложить швы.
Разрывы шейки матки опасны не только потому, что вызывают кровотечение. Незашитые разрывы инфицируются, в области раны образуется послеродовая язва, являющаяся источником дальнейшего распространения инфекции. В процессе заживления незашитого разрыва образуются рубцы, способствующие вывороту шейки матки (эктропион). На почве выворота возникают хроническое воспаление слизистой оболочки шеечного канала, эрозии (псевдоэрозии) шейки матки и другие патологические процессы. Глубокие разрывы шейки способствуют возникновению истмикоцервикальной недостаточности.
Лечение разрывов шейки матки сводится к наложению швов сразу после осмотра шейки матки и обнаружения разрыва. Шейку матки специальны-ми щипцами подтягивают ко входу влагалища и отводят в сторону, противо-
367
положную от разрыва. Швы накладывают, начиная от верхнего угла разрыва (первый шов несколько выше места разрыва) до края зева; слизистую оболочку шейки матки не прошивают (рис. 217). Если верхний край разрыва обнаружить сразу не удается, первый шов накладывают несколько ниже, затем подтягивают концы лигатуры вниз, при этом верхний угол раны становится видимым и доступным для наложения швов.
Профилактика заключается в правильном ведении родов и бережном проведении родоразрешающих операций.
РАЗРЫВ МАТКИ
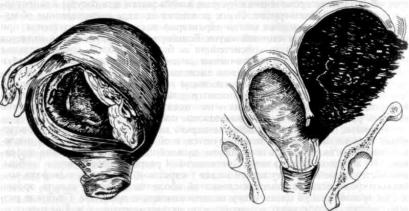
Разрывом матки называется нарушение целости ее стенок. Если нарушаются все слои матки — слизистая оболочка, мышечный слой, брюшина, то разрыв матки называется полным (ruptura uteri completa) (рис. 218). При полном (сквозном, проникающем) разрыве матки полость ее сообщается с брюшной полостью. Если разрыв захватывает слизистую и мышечную оболочки без брюшины, разрыв матки считается неполным (ruptura uteri incompleta) (рис. 219).
Разрыв чаще всего происходит в сравнительно тонкостенном нижнем сегменте матки, однако встречаются разрывы в области верхнего сегмента (тело матки) и даже в дне матки. Возможен разрыв матки, идущий по линии прикрепления шейки матки к сводам влагалища. Этот тип разрыва по существу представляет собой отрыв матки от сводов (colpoparexis).
Полный разрыв матки происходит чаще всего в тех местах, где брюшинный покров плотно спаян с подлежащим миометрием.
Неполный разрыв матки может иметь различную локализацию, но чаще возникает в нижнем сегменте (сбоку), где между брюшиной и миометрием имеется прослойка рыхлой соединительной ткани. При разрыве, проникающем в подбрюшинное пространство, гематома образуется в параметральной клетчатке.
Рис. 218. Полныйразрывматки.
Рис. 219. Неполныйразрыв матки призапущенном поперечном положении плода с образованием подбрюшинной гематомы.
368
Различают самопроизвольный и насильственный разрывы матки. Самопроизвольным называется разрыв, возникший без всяких внешних воздействий. Насильственными считают такие разрывы, которые происходят в связи с внешними воздействиями, чаще всего с неправильно применяемыми хирургическими вмешательствами.
Разрывы матки происходят редко; при правильной организации родовспоможения это грозное осложнение не возникает. Данные литературы о частоте разрывов матки неоднородны; в большинстве источников указано, что нот вид родовой травмы наблюдается один раз на много тысяч родов.
Разрыв матки относится к наиболее опасным осложнениям родов. Даже при современной организации акушерской помощи разрывы матки нередко ведут к смерти матери и плода. Опасность разрыва матки для женщины обусловлена кровопотерей и шоком. Источником кровотечения являются сосуды стенки матки, поврежденные при разрыве; чем больше просвет этих сосудов, тем сильнее кровотечение и степень возникающей анемии. Дополнительным источником кровотечения при разрыве матки являются сосуды плацентарной площадки. При разрыве матки плацента обычно отслаивается и стенка матки в области отслоения плаценты кровоточит. Кровотечение при разрыве матки может быть очень сильным.
Картина кровопотери отягощается шоком, который обычно наступает при разрыве матки, особенно полном. Шок возникает в связи с чрезвычайно сильным раздражением нервных элементов поврежденной матки (особенно брюшинного покрова); имеет также значение раздражение рецепторов других органов в связи с тем, что плод нередко полностью выходит в брюшную полость.
Плод при разрыве матки погибает часто и очень быстро от острого кислородного голодания, связанного с отслойкой плаценты.
Этиология и патогенез изучались многими акушерами-гинекологами. Причины возникновения разрыва матки различны. В прошлом столетии Бандль (1875) выдвинул механическую теорию разрыва матки. Бандль, а вслед за ним и многие другие акушеры объясняли разрыв матки в родах несоответствием размеров предлежащей части плода и таза матери. Такое несоответствие может возникнуть при узком тазе, неправильных предлежаниях (лобное, задний вид лицевого) или вставлениях (патологический асинклитизм) головки, при крупном (гигантском) плоде, гидроцефалии; аналогичное несоответствие возникает при поперечных и косых положениях плода.
При наличии препятствия к изгнанию плода развивается бурная родовая деятельность, верхний сегмент матки все больше сокращается, плод постепенно перемещается в тонкостенный, растянутый нижний сегмент матки. Пограничное кольцо (пограничная бороздка между верхним и нижним сегментом) поднимается все выше, достигая уровня пупка и нередко располагается косо. При продолжающейся родовой деятельности перерастяжение и истончение нижнего сегмента матки достигают наивысшего предела и происходит его разрыв.
В начале XX столетия Я. Д. Вербов (1911) выдвинул другую теорию происхождения разрыва матки. По его мнению, здоровая матка не разрывается; разрыв происходит в связи с патологическими изменениями в стенке матки, вызывающими неполноценность миометрия. В результате многочисленных исследований установлено, что к изменениям, предрасполагающим к разрыву матки, относятся рубцы после операций (кесарево сечение, вылущивание миоматозного узла и др.), повреждения матки при аборте, дегенеративные и воспалительные процессы, перенесенные до настоящей беременности, инфантилизм и другие аномалии половых органов, характеризующиеся слабостью миометрия.
369
Особое значение имеют неполноценные рубцы после кесарева сечения, предшествующего данной беременности. Неполноценный рубец образуется в результате неправильной техники наложения швов на стенку матки, инфицирования раневой поверхности и заживления вторичным натяжением. Рубец нередко истончается, подвергается гиалинозу и легко нарушается во время родов и даже в период беременности. Неполноценный рубец образуется чаще при рассечении тела матки. Одной из частых причин разрыва матки являются патологические процессы в ее стенке, возникающие в результате ранее перенесенных послеродовых и послеабортных септических заболеваний (метроэндометрит, метрит и др.), в том числе протекавших с нерезко выраженными клиническими проявлениями.
В настоящее время считают, что причиной разрыва матки могут быть и патологические изменения в ее стенке, и механические факторы (несоответствие между тазом и предлежащей частью). Особенно легко возникает разрыв матки при сочетании указанных явлений, т. е. при одновременном существовании патологических процессов в матке и какихлибо затруднений к изгнанию плода. В таких случаях патологические изменения в стенке матки (рубцы, дистрофические, воспалительные процессы и др.) являются предрасполагающими, а механические — непосредственно воздействующими факторами.
Разрыв матки встречается главным образом у повторнородящих и многорожавших женщин (дистрофические и другие изменения); у молодых первородящих это осложнение наблюдается редко. Чаще всего разрыв матки происходит в периоде изгнания, когда выявляется затруднение или препятствие к продвижению плода через родовые пути. При патологических изменениях в стенке матки (рубцы, воспалительные и дистрофические процессы) разрыв может произойти в периоде раскрытия, даже в самом начале родов. Известны случаи разрыва матки во время беременности, возникшие на почве значительных патологических изменений в стенке матки.
Классификация. Различают разрывы матки в зависимости от времени возникновения: а) во время беременности, б) во время родов; с учетом этиологии и патогенеза: а) самопроизвольные, б) насильственные, в) смешанные; в зависимости от локализации: а) в дне матки, б) в теле матки, в) в нижнем сегменте матки, г) отрыв матки от сводов влагалища; от характера повреждения: а) полный разрыв, б) неполный разрыв, в) трещина;от клинического течения: а) угрожающий разрыв, б) начинающийся разрыв, в) совершившийся разрыв матки.
Клиническая картина зависит от причины разрыва матки. Разрыву матки обычно предшествуют клинические признаки, характеризующие состояние угрожающего или готовящегося разрыва. Клиническая картина угрожающего разрыва матки очень яркая при механическом препятствии к изгнанию плода (узкий таз, неправильные положения и предлежания и др.) и менее отчетливая при патологических изменениях в стенке матки (рубцы и др.).
Клиническая картина угрожающего разрыва матки, возникающего в связи с механическими препятствиями к изгнанию плода, характеризуется следующими симптомами:
1)родовая деятельность сильная, схватки резко болезненны, иногда приобретают судорожный характер;
2)нижний сегмент матки перерастянут, истончен, болезнен при пальпации;
3)пограничное кольцо поднимается высоко, доходит до уровня пупка, располагается косо (рис. 220);
4)круглые связки матки напряжены и болезненны;
370
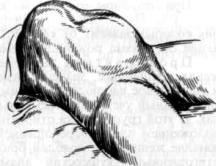
Рис. 220. Угрожающий разрыв матки. Перерастяжение нижнего сегмента, высокое расположение пограничного кольца.
5)появляется отек краев зева (вследствие сдавления), распространяющийся на влагалище
ипромежность;
6)затрудняется мочеиспускание в связи со сдавлением мочевого пузыря и уретры между головкой и костями таза;
7)непродуктивные потуги при полном раскрытии зева и головке, находящейся над входом в таз.
При начавшемся, но не завершившемся разрыве к перечисленным признакам присоединяются следующие:
1)сукровичные выделения из половых путей;
2)примесь крови в моче;
3)возбужденное состояние роженицы (чувство страха, жалобы на сильные боли
идр.);
4)ухудшение состояния плода (учащение или урежение сердцебиения, повышение двигательной активности).
Клиническая картина угрожающего разрыва на почве изменений в стенке матки будет отличаться тем, что бурная родовая деятельность отсутствует. Схватки частые, болезненные, но не очень сильные. Наблюдаются также остальные симптомы (перерастяжение и болезненность нижнего сегмента, отек шейки матки, влагалища и наружных половых органов, нарушение мочеиспускания и др.), но они могут быть менее отчетливыми, чем при угрожающем разрыве на почве механическихпричин; менеевыраженыипризнакиначавшегося разрыва матки.
Если при указанной клинической картине не будет оказана помощь, неизбежно возникает разрыв матки.
Клиническая картина совершившегося разрыва матки характеризуется следующими основными признаками:
1) в момент разрыва возникает чрезвычайно острая боль в животе;
2)сразу после разрыва родовая деятельность полностью прекращается;
3)вскоре возникает тяжелое состояние, связанное с шоком и нарастающей кровопотерей, кожа и видимые слизистые оболочки бледнеют, черты лица заостряются, пульс становится частым и малым, артериальное давление падает; нередко наблюдаются тошнота и рвота;
4)при разрыве матки плод полностью или частично выходит в брюшную полость, поэтому при пальпации части плода чрезвычайно отчетливо определяются непосредственно под брюшной стенкой; предлежащая часть, ранее фиксированная, отходит кверху и становится подвижной; рядом с плодом прощупывается сократившееся теломатки; сердцебиение плода не прослушивается;
5)наружное кровотечение обычно бывает не очень сильным, иногда даже незначительным; при разрыве матки кровь изливается в брюшную полость (при неполном разрыве образуется гематома в рыхлой клетчатке таза).
При наличии неполноценного рубца и других патологических процессах в стенке матки разрыв может произойти постепенно, путем расползания тканей. Поэтому острая внезапная боль может отсутствовать и схватки прекращаются не сразу, а постепенно. Все другие признаки разрыва матки выражены отчетливо.
371
При неполном разрыве матки проявления шока отсутствуют или слабо выражены. Преобладают признаки внутренней кровопотери, степень проявления которых зависит от количества излившейся крови и компенсаторных реакций организма роженицы. Гематома нередко бывает обширной.
Профилактика заключается вправильной организации родовспоможения. Решающее значение имеет своевременный учет всех беременных и тщательное наблюдение за ними в консультации, где выявляют и берут на специальный учет всех беременных, у которых возможен разрыв матки в родах. К этой группе риска относятся беременные с узким тазом, неправильным положением плода, переношенной беременностью (крупный плод), многорожавшие женщины с дряблой брюшной стенкой и дряблой маткой, имеющие отягощенный акушерский анамнез (патологические роды, осложненные аборты, послеродовые и послеабортные воспалительные заболевания), перенесшие кесарево сечение и другие операции на матке. Всех этих беременных за 4—5 нед до родов направляют в родильный дом; при необходимости производится госпитализация в более ранние сроки. В конце беременности намечается план ведения родов. В ряде случаев показано кесарево сечение до родов или в начале первого периода. К показаниям относятся: несостоятельный рубец на матке, поперечное положение плода, узкий таз, тазовоепредлежание крупного плода и др.
Признаки несостоятельности рубца недостаточно отчетливы. Эту патологию можно предположить в случае осложнений инфекционной этиологии после предшествующего кесарева сечения, при наличии сращений между рубцом на стенке живота и передней поверхностью матки, истончения и чувствительности рубца и др.
Важное значение имеют бережное ведение родов, своевременное распознавание осложнений, правильный выбор метода родоразрешения. Особо тщательному наблюдению подлежат роженицы, у которых имеются признаки неполноценности тканей матки в сочетании с узким тазом, крупным плодом, аномалиями положения, предлежания и вставления головки.
Лечение при возникновении симптомов угрожающего разрыва матки заключается в следующем: 1) прекращение или ослабление родовой деятельности; 2) немедленное прекращение родов оперативным путем.
Для прекращения (ослабления) родовой деятельности дают наркоз. Родоразрешение производится очень бережно, под глубоким наркозом. Если плод живой и признаки инфекции отсутствуют, прибегают к кесареву сечению. При мертвом плоде роды заканчивают плодоразрушающей операцией. При угрожающем разрыве матки противопоказаны поворот плода и наложение акушерских щипцов; производство этих операций и даже попытки неизбежно ведут к разрыву матки.
При начавшемся и совершившемся разрыве матки необходимо немедленное чревосечение. Из брюшной полости удаляют плод, послед и излившуюся кровь, а затем производят надвлагалищную ампутацию или экстирпацию матки. В некоторых случаях ограничиваются зашиванием разрыва матки (молодой возраст, недавно происшедший разрыв, отсутствие инфекции). Во время операции и после ее окончания проводят борьбу с шоком и кровопотерей. Для этой цели переливают кровь, вводят противошоковые жидкости, применяют средства, регулирующие кровообращение и др. После операций по поводу угрожающего и совершившегося разрыва матки мать и ребенок нуждаются в тщательном уходе и лечении (по показаниям). После выписки из родильного дома проводится диспансерное наблюдение и восстановительное лечение.
372
ПОСЛЕРОДОВЫЕСВИЩИ
К тяжелейшим родовым травмам относятся мочеполовые и кишечно-вла- галищные свищи. Наличие их ведет к утрате трудоспособности, нарушению половой, менструальной (аменорея, олигоопсоменорея и др.), генеративной и других функций; обычно возникают эмоциональные расстройства.
Свищи нередко ведут к восходящим воспалительным заболеваниям половых органов и мочевыделительной системы. Частота возникновения послеродовых свищей полностью зависит от организации родовспоможения. В нашей стране этот вид родовой травмы не наблюдается или встречается редко. Противоестественные сообщения между половой и мочевой системами (и кишечником) имеют различную локализацию. Наблюдаются пузырно-влагалищные, шеечно-влагалищные (между мочевым пузырем и каналом шейки матки), уретровагинальные, мочеточникововлагалищные, кишечно-влага-лищные свищи. По частоте первое место занимают пузырно-влагалищные свищи.
Послеродовые свищи возникают при патологических родах и бывают самопроизвольными или насильственными. Самопроизвольные свищи образуются вследствие сдавления, некроза и последующего отторжения участков тканей мочевых путей и влагалища (или прямой кишки и влагалища). Длительное сдавление тканей происходит при продолжительности стояния головки в одной плоскости таза. Это наблюдается при узком тазе (решающее значение имеет клинически узкий таз), аномалиях вставления и предлежания, крупном (гигантском) плоде; особое значение имеют затяжные роды при давно отошедших водах и головке, длительно стоящей во входе или в полости малого таза. Омертвевшие участки тканей отторгаются на 5 —7-й день после родов и с этого времени отмечается отхождение мочи (или кала) через влагалище. Насильственные свищи возникают вследствие повреждения влагалища, мочевых путей или прямой кишки при родоразрешающих операциях. Повреждение обычно наносится инструментами (акушерские щипцы, перфоратор и др.) при их соскальзывании с предлежащей части. Насильственные свищи наблюдаются редко. Свищи, появившиеся после акушерских операций, чаще связаны с предшествующим омертвением тканей и с запоздалым оперативным вмешательством.
Диагностика свищей обычно не представляет затруднений. Характерные признаки этих травм: недержание мочи и отхождение ее через влагалище при мочеполовых свищах, выхождение через влагалище газов и кала при кишечновлагалищных свищах. При исследовании в зеркалах свищи обнаруживаются довольно легко. При необходимости применяют цистоскопию и другие специальные методы исследования.
Профилактика сводится к правильному ведению родов. Нельзя допускать длительного стояния головки в одной и той же плоскости таза после отхождения вод. Если головка стоит во входе, в полости или выходе таза больше 2 —3 ч, необходимо произвести влагалищное исследование, уточнить диагноз и решить вопрос о родоразрешении. Необходимо систематически следить за состоянием мочевого пузыря. При задержке мочи надо осторожно произвести катетеризацию мочевого пузыря. Примесь крови в моче указывает на угрозу возникновения свища и служит показанием к родоразрешению оперативным путем. При опасности возникновения мочеполового свища в послеродовом периоде целесообразно введение постоянного катетера, через который систематически производят промывание мочевого пузыря дезинфицирующим раствором.
Лечение оперативное. Только небольшие свищи при правильном уходе иногда закрываются самопроизвольно. Уход сводится к содержанию половых
373
органов в чистоте, смазыванию кожи наружных половых органов и слизистой оболочки влагалища вазелиновым и другим маслом, эмульсией, содержащей антибактериальные средства. Если свищ самопроизвольно не закрывается, то через 3 — 4 мес после родов производят операцию.
ПОСЛЕРОДОВОЙ ВЫВОРОТ МАТКИ
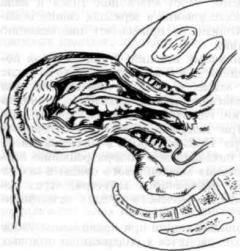
При вывороте матки слои ее располагаются наизнанку: слизистая оболочка становится наружным слоем, а серозный покров — внутренним (матка выворачивается, как палец перчатки). Выворот матки образуется так: вначале происходит вдавление дна матки в полость ее, затем дно достигает зева, и наконец, вывернутая наизнанку матка располагается во влагалище или даже за пределами половой щели (рис. 221).
Выворот матки происходит при следующих условиях: 1) зев матки раскрыт; 2) стенки матки расслаблены (например, при гипотонии и атонии); 3) на дно матки производится давление сверху (например, выжимание последа) или влечение снизу (например, потягивание за пуповину). Вывороту матки особенно способствует сочетание расслабления стенок матки и выжимания последа по Креде без предварительного массажа матки, а также недозволенное потягивание за пуповину при недостаточности сокращения матки и широко раскрытом зеве.
Выворот матки после родов обычно сопровождается рядом тяжелых симптомов. Возникают острая боль в животе и шок. Кожа и слизистые оболочки бледнеют, пульс учащается, артериальное давление падает, возникают тошнота, рвота, обморочное состояние. Из половой щели показывается вывернутая слизистая оболочка матки ярко-красного цвета; иногда матка выворачивается с неотделившимся еще последом. При пальпации живота над лобком в области матки обнаруживается воронкообразное углубление. Выворот матки после родов может быть причиной смерти женщины вследствие шока, реже — кровотечения.
Лечение заключается в осторожном вправлении матки под наркозом через широко раскрытый зев. Перед вправлением отделяют плаценту, если она была прикреплена к вывернутой матке, и вводят под кожу 1 мл 0,1 % раствора сульфата атропина, но-шпу, апрофен и др., чтобы устранить спазм циркулярных мышц в области перешейка и внутреннего зева. Вывернутую матку орошают раствором антибиотиков, смазывают стерильным вазелиновым маслом, что облегчает вправление.
При остром пуэрперальном вывороте матку вправляют рукой начиная со дна матки. Все пальцы руки располагают в области дна матки и осторожно вправляют ее под контролем наружной руки, которая поддерживает через брюшную стенку края воронки выворота (участок, соответствующий шейке). Внутренней рукой (введенной при
вправлении матки во влагалище)
Рис. 221. Острый выворот матки с неотделившейся плацентой.
374
продвигают матку через узкую часть воронки. Непосредственно после вправления вводят внутримышечно питуитрин или окситоцин, антибиотики, кладут пузырь со льдом на живот. Некоторые авторы рекомендуют поднять ножной конец кровати. По показаниям проводят борьбу с шоком и кровопотерей.
Существуют хирургические методы лечения выворота матки, обычно применяемые при безуспешном вправлении матки в послеродовом периоде.
РАСХОЖДЕНИЕ И РАЗРЫВЫ СОЕДИНЕНИЙ ТАЗА
Во время беременности происходит серозное пропитывание соединений и связочного аппарата таза, особенно лобкового симфиза. У некоторых беременных размягчение соединений таза бывает значительным. Чрезмерное расслабление соединений таза (особенно симфиза), сопровождающееся рядом выраженных нарушений, считают возможным отнести к своеобразным проявлениям токсикозов беременных. В таких случаях сильное давление на костное кольцо таза со стороны рождающейся головки может вызвать расхождение лобковых костей. Расхождение их (более 0,5 см) иногда наблюдается при самопроизвольных родах крупным плодом, а также у женщин с узким тазом. Расхождение лобковых костей возникает не только при растяжении, но также при разрыве связочного аппарата лобкового (реже крестцово-подвздошного) соединения. Такие повреждения обычно наступают при патологических родах и оперативном родоразрешении (наложение акушерских щипцов, экстракция за тазовый конец, плодоразрушающие операции), особенно у рожениц с узким тазом. При этом повреждению лобкового симфиза может сопутствовать расширение крестцово-подвздошных соединений.
Значительное расхождение и разрыв лобкового и других соединений сопровождаются кровоизлиянием; при разрыве лобкового симфиза иногда одновременно повреждаются мочевой пузырь, уретра и клитор.
Клиническая картина при расхождении лобкового симфиза характеризуется следующими признаками. Родильница жалуется на боль в области лобка, особенно при движении ногами. Боль резко усиливается при разведении ног, согнутых в коленях и тазобедренных суставах. При пальпации определяют отечность тканей и углубление между разошедшимися концами лобковых костей. Пальпация причиняет боль.
Диагностика основывается на учете особенностей течения родов и данных клинического исследования. При необходимости применяют рентгенографию таза или ультразвуковое исследование.
Лечение заключается в создании больной покоя, тугом бинтовании таза эластичным бинтом, положении на щите (3 — 5 нед) или в «гамаке» (подвешивание таза). Разработаны также специальные ортопедические модели, применение которых избавляет от длительного пребывания в постели. Одновременно назначают витамины, препараты кальция, при наличии признаков инфицирования гематомы
— антибактериальные препараты.
После окончания лечения в условиях стационара у некоторых женщин в первое время наблюдаются нарушение походки («утиная походка») и болевые ощущения в области лобкового симфиза, поэтому они нуждаются в проведении восстановительного лечения.
375
Глава XXIX
ОСНОВЫ ПЕРИНАТОЛОГИИ
Здоровье человека закладывается задолго до его рождения. Начиная с момента оплодотворения, в яйцеклетке по определенному генетическому плану начинают совершаться сложнейшие процессы формирования и развития всех органов и систем будущего организма.
В акушерстве принято различать следующие периоды развития: 1) период внутриутробного (антенатального) развития; 2) период родов (интранатальный) и 3) постнатальный период, в котором выделяют ранний неонатальный период, охватывающий первые 7 дней жизни ребенка.
До недавнего времени акушеры в основном занимались проблемами, связанными с физиологией и патологией плода в анте- и интранатальном периоде развития, а педиатры, работающие в родильных домах, в основном изучали вопросы, связанные с развитием и заболеваниями новорожденного в раннем неонатальном периоде. При таком разделении не существовало достаточной преемственности между акушерством и микропедиатрией, хотя очень многие патологические процессы, возникающие в организме плода в анте- и интранатальном периоде развития, проявляются и диагностируются в раннем неонатальном периоде. Этот недостаток был устранен в связи с развитием нового направления в акушерстве и неонатологии — перинатологии, или перинатальной медицины.
Перинатальным периодом называется период, начинающийся с 28-й недели внутриутробного развития, когда масса плода достигает 1000 г и более, и продолжающийся до 8-го дня (168 ч) жизни новорожденного. При всей своей относительной непродолжительности перинатальный период является важнейшим этапом в жизни человека, так как смертность в этот период такая же, как смертность в возрасте человека от 8 дней и до 40 лет, а опасность тяжелых неврологических нарушений в этот период даже превышает таковую в последующие десятилетия жизни человека. Следовательно, от течения перинатального периода во многом зависит как физическое, так и интеллектуальное развитие личности.
Хотя перинатальный период, начинающийся только с 28-й недели беременности, и не охватывает более ранних стадий онтогенеза, в задачи перинатологии входит изучение физиологии и патологии эмбриона и плода на предшествующих этапах развития. Особое внимание уделяется самым ранним периодам беременности (первые 6—7 нед), когда плод имеет очень высокую чувствительность к действию повреждающих факторов внешней среды (критические периоды развития).
Успехи перинатологии тесно связаны с прогрессом биологической науки (эмбриологии, патологической физиологии, биохимии, эндокринологии, генетики и др.), с внедрением в клиническую практику новых методов исследования и современных приборов для диагностики и лечения.
В свою очередь успешное развитие перинатологии явилось стимулом для возникновения новых научных дисциплин: перинатальной патологии, перинатальной биохимии, перинатальной фармакологии и других.
Важнейшим показателем качества деятельности женской консультации и родильного дома является низкая перинатальная смертность, которая определяется двумя компонентами: мертворождаемостью и смертностью новорожденных в течение первой недели жизни. Показатель перинатальной смертности рассчитывается на 1000 детей, родившихся живыми и мертвыми.
376
