
- •Объекты, методы и уровни исследования патологической анатомии
- •Краткие исторические данные
- •Общая патологическая анатомия
- •Патология клетки
- •Структура и размеры ядер
- •Форма ядер и их количество
- •Ядерные включения
- •Ядерная оболочка
- •Патология митоза
- •Хромосомные аберрации и хромосомные болезни
- •Эндоплазматическая сеть
- •Пластинчатый комплекс (комплекс Гольджи), секреторные гранулы и вакуоли
- •Митохондрии
- •Лизосомы
- •Микротельца (пероксисомы)
- •Цитоскелет и патология клетки
- •Плазматическая мембрана
- •Паренхиматозные дистрофии
- •Паренхиматозные белковые дистрофии (диспротеинозы)
- •Гиалиново-капельная дистрофия
- •Гидропическая дистрофия
- •Роговая дистрофия
- •Паренхиматозные жировые дистрофии (липидозы)
- •Углеводные дистрофии, связанные с нарушением обмена гликогена
- •Углеводные дистрофии, связанные с нарушением обмена гликопротеидов
- •Стромально-сосудистые дистрофии
- •Стромально-сосудистые белковые дистрофии (диспротеинозы)
- •Мукоидное набухание
- •Фибриноидное набухание (фибриноид)
- •Гиалиноз
- •Амилоидоз
- •2. Специфика белка фибрилл амилоида позволяет выде лить al-, аа-, af- и asc I-амилоидоз.
- •"Плазмоклеточная дискразия" — синтез легких цепей иммуноглобулинов
- •Нарушения обмена холестерина и его эфиров
- •Стромально-сосудистые углеводные дистрофии
- •Нарушения обмена гемоглобиногенных пигментов
- •Нарушения обмена протеиногенных (тирозиногенных) пигментов
- •Нарушения обмена липидогенных пигментов (липопигментов)
- •Нарушения обмена нуклеопротеидов
- •Нарушения минерального обмена (минеральные дистрофии)
- •Нарушения обмена кальция
- •Нарушения обмена меди
- •Нарушения обмена калия
- •Смерть, признаки смерти, посмертные изменения
- •Нарушения кровообращения и лимфообращения
- •Нарушения кровообращения
- •Венозное полнокровие
- •Малокровие
- •Кровотечение
- •Эмболия
- •Нарушения лимфообращения
- •Нарушения содержания тканевой жидкости
- •Общие сведения
- •Этиология воспаления
- •Морфология и патогенез воспаления
- •Терминология и классификация воспаления
- •Пролиферативное(продуктивное) воспаление
- •Иммунопатологические процессы
- •Морфология нарушений иммуногенеза
- •Изменения периферической лимфоидной ткани, возникающие при нарушениях иммуногенеза
- •Реакции гиперчувствительности
- •Аутоиммунизация и аутоиммунные болезни
- •Комбинированные иммунодефицитные синдромы
- •Вторичные иммунодефицитные синдромы
- •Регенерация отдельных тканей и органов
- •Заживление ран
- •Процессы приспособления (адаптации) и компенсации
- •Приспособление (адаптация)
- •1. Атрофия (а — исключение, греч. Trophe — питание) —прижизненное уменьшение объема клеток, тканей, органов — сопровождается снижением или прекращением их функции.
- •Компенсация
- •Строение опухоли, особенности опухолевой клетки
- •Рост опухоли
- •Вазивного) роста раковой опухоли.
- •Атипичные митозы; 5 — врастание в лимфатические сосуды — лимфо-генные метастазы; 6 — врастание в кро-
- •Веносные сосуды — гематогенные метастазы; 7 — перифокальное воспаление.
- •Доброкачественные и злокачественные опухоли
- •Морфогенез опухолей
- •Гистогенез опухолей
- •Прогрессия опухолей
- •Иммунная реакция организма на опухоль
- •Этиология опухолей (каузальный генез)
- •Классификация и морфология опухолей
- •Злокачественные опухоли
- •Опухоли экзокринных желез и эпителиальных покровов
- •Опухоли эндокринных желез
- •Злокачественные опухоли
- •8 Струков а. И., Серов в. В.
- •Опухоли меланинобразующей ткани
- •Опухоли нервной системы и оболочек мозга
- •Нейроэктодермальные опухоли
- •Опухоли центральной нервной системы
- •I Менингиома I Менингиальная саркома
- •Опухоли вегетативной нервной системы
- •Опухоли периферической нервной системы
- •Болезни системы крови
- •Анемии вследствие кровопотери (постгеморрагические)
- •Анемии вследствие повышенного кроворазрушения (гемолитические анемии)
- •Лейкозы - системные опухолевые заболевания кроветворной ткани
- •Острые лейкозы
- •Хронические лейкозы
- •Тромбоцитопений и тромбоцитопатии
- •Пороки сердца
- •Атеросклероз
- •Извлечение хс
- •Гипертоническая болезнь
- •Ишемическая болезнь сердца
- •Ишемическая дистрофия миокарда
- •Инфаркт миокарда
- •Цереброваскулярные заболевания
- •Кардиомиопатии
- •Первичные (идиопатические) кардиомиопатии
- •Вторичные кардиомиопатии
- •Узелковый периартериит
- •Гранулематоз Вегенера
- •Облитерирующий тромбангиит
- •Системные заболевания соединительной ткани (ревматические болезни)
- •Ревматизм
- •Ревматоидный артрит
- •Системная красная волчанка
- •Системная склеродермия
- •Болезни органов дыхания
- •Острый бронхит
- •Острые воспалительные заболевания легких, или острые пневмонии
- •Крупозная пневмония
- •Бронхопневмония
- •Межуточная пневмония
- •Острые деструктивные процессы в легких
- •Хронические неспецифические заболевания легких
- •Хронический бронхит
- •1 Бронхолегочные изменения
- •Эмфизема легких
- •Бронхиальная астма
- •Хронический абсцесс
- •Хроническая пневмония
- •Интерстициальные болезни легких
- •Пневмофиброз
- •Плеврит
- •Болезни желудочно-кишечного тракта
- •Болезни зева и глотки
- •Болезни слюнных желез
- •Болезни пищевода
- •Хронический гастрит
- •Болезни кишечника
- •Хронический энтерит
- •Энтеропатии
- •Болезнь уиппла
- •Острый колит
- •Хронический колит
- •Болезнь крона
- •Перитонит
- •Болезни печени
- •Токсическая дистрофия печени
- •Жировой гепатоз
- •Вирусный гепатит
- •Алкогольный гепатит
- •Рак печени
- •Болезни желчного пузыря
- •Болезни поджелудочной железы
- •Амилоидоз почек
- •Тубулопатии
- •Хронические тубулопатии
- •Пиелонефрит
- •Почечнокаменная болезнь (нефролитиаз)
- •Нефросклероз
- •Клубочков,
- •Хроническая почечная недостаточность
- •Опухоли почек
- •Дисгормональные болезни половых органов и молочной железы
- •Воспалительные болезни половых органов и молочной железы
- •Опухоли половых органов и молочной железы
- •Гипофиз
- •Надпочечники
- •Щитовидная железа
- •Околощитовидные железы
- •Поджелудочная железа
- •Ксерофтальмия
- •Пеллагра
- •Паратиреоидная остеодистрофия
- •Фиброзная дисплазия
- •Остеопетроз
- •Болезни суставов
- •Миастения
- •Болезни центральной нервной системы
- •Боковой амиотрофический склероз
- •Рассеянный склероз
- •Энцефалиты
- •Инфекционные болезни
- •Вирусные болезни
- •Парагрипп
- •Респираторно-синцитиальная инфекция
- •Аденовирусная инфекция
- •1 В написании главы принимала участие доцент т. Н. Ганзен. 468
- •Натуральная оспа
- •Риккетсиозы
- •Эпидемический сыпной тиф
- •Болезни, вызываемые бактериями
- •Иерсиниоз
- •Туляремия
- •Сибирская язва
- •Первичный туберкулез
- •Прогрессирование первичного туберкулеза с генерализацией процесса.
- •Гематогенный туберкулез
- •Вторичный туберкулез
- •Патоморфоз туберкулеза
- •Висцеральный сифилис
- •Врожденный сифилис
- •Септицемия
- •Септический (бактериальный) эндокардит
- •Грибковые заболевания (микозы)
- •Заболевания, вызываемые лучистыми грибами
- •Заболевания, вызываемые плесневыми грибами
- •Амебиаз
- •Балантидиаз
- •Цистицеркоз
- •Описторхоз
- •Болезни прогенеза и киматогенеза гаметопатии
- •Бластопатии
- •Врожденные пороки центральной нервной системы
- •Врожденные пороки сердца
- •Врожденные пороки органов пищеварения
- •Врожденные пороки почек, мочевыводящих путей и половых органов
- •Врожденные пороки органов дыхания
- •Врожденные пороки костно-суставной и мышечной систем
- •Фетопатии
- •Инфекционные фетопатии
- •Неинфекционные фетопатии
- •Возрастные изменения
- •Пороки развития
- •Плацентарная недостаточность
- •Перинатальная патология
- •Недоношенность и переношенность
- •Асфиксия (аноксия)
- •Пневмопатии
- •Пневмонии
- •Родовая травма
- •Перинатальные нарушения мозгового кровообращения
- •Геморрагическая болезнь новорожденных
- •Гемолитическая болезнь новорожденных
- •Заболевания, обусловленные герпес-вирусами
- •Ветряная оспа
- •Цитомегалия
- •Инфекционный мононуклеоз
- •Болезни, вызываемые бактериями
- •Скарлатина
- •Кишечная коли-инфекция
- •Стафилококковая кишечная инфекция
- •Пупочный сепсис
- •Болезни, вызываемые простейшими
- •Опухоли у детей
- •Тератомы и тератобластомы
- •Опухоли из камбиальных эмбриональных тканей
- •Опухоли у детей, развивающиеся по типу опухолей у взрослых
- •Профессиональные болезни1
- •Профессиональные болезни, вызываемые воздействием промышленной пыли (пневмокониозы)
- •Талькоз
- •Слюдяной пневмокониоз
- •Сидероз
- •Алюминоз
- •Бериллиоз
- •Антракоз
- •Пневмокониозы от органической пыли
- •Профессиональные болезни, вызываемые воздействием физических факторов
- •Болезни вследствие воздействия вибраций (вибрационная болезнь)
- •Болезни вследствие воздействия ионизирующих излучений (лучевая болезнь)
- •Профессиональные болезни, вызываемые перенапряжением
- •Профессиональные болезни, вызываемые воздействием биологических факторов
- •Болезни твердых тканей зуба
- •Некариозные поражения
- •Пульпит
- •Периодонтит
- •Болезни десен и пародонта
- •Зубные отложения
- •Пародонтоз
- •Опухолеподобные заболевания
- •Неодонтогенные опухоли
- •Одонтогенные опухоли
- •Болезни слюнных желез
- •Стоматит
- •Предопухолевые изменения
- •Опухоли
- •Общая патологическая анатомия
- •Частная патологическая анатомия
- •Болезни детского возраста
Нарушения обмена меди
Медь — обязательный компонент цитоплазмы, где она участвует в ферментативных реакциях.
В тканях медь находится в очень небольших количествах, лишь в печени новорожденного ее относительно много. Для выявления меди наиболее точным является метод Окамото, основанный на применении рубеановодородной кислоты (дитиооксамид).
Н а р у ш е н и е обмена меди наиболее ярко проявляется при гепато-церебральной дистрофии (гепатолентикулярная дегенерация), или болезни Вильсона — Коновалова. При этом наследственном заболевании медь депонируется в печени, мозге, почках, роговице (патогномонично кольцо Кайзера — Флейшера — зеленовато-бурое кольцо по периферии роговицы), поджелудочной железе, яичках и других органах. Развиваются цирроз печени и дистрофические симметричные изменения ткани головного мозга в области чечевичных ядер, хвостатого тела, бледного шара, коры. Содержание меди в плазме крови понижено, а в моче — повышено. Различают печеночную, лентикулярную и гепатолентикулярную формы болезни. Депонирование меди обусловлено пониженным образованием в печени церулоплазмина, который принадлежит к аг-глобулинам и способен связывать в крови медь. В результате она высвобождается из непрочных связей с белками плазмы и выпадает в ткани. Не исключено, что при болезни Вильсона — Коновалова повышено сродство некоторых тканевых белков к меди.
Нарушения обмена калия
Калий — важнейший элемент, принимающий участие в построении клеточной цитоплазмы.
Баланс калия обеспечивает нормальный белково-липидный обмен, нейроэндокринную регуляцию. Калий может быть выявлен с помощью метода Мак-Каллума.
Увеличение количества калия в крови (гиперкалиемия) и тканях отмечается при аддисоновой болезни и связано с поражением коры надпочечников, гормоны которых контролируют баланс электролитов. Дефицитом калия и нарушением его обмена объясняют возникновение периодического паралича — наследственного заболевания, проявляющегося приступами слабости и развитием двигательного паралича.
Нарушения обмена железа
Железо в основном содержится в гемоглобине, и морфологические проявления нарушений его обмена связаны с гемоглобиногенными пигментами (см. Нарушения обмена гемоглобиногенных пигментов).
Образование камней
Камни, или конкременты (от лат. concrementum — сросток), представляют собой очень плотные образования, свободно лежащие в полостных органах или выводных протоках желез.
89
Вид камней (форма, величина, цвет, структура на распиле) различен в зависимости от их локализации в той или иной полости, химического состава, механизма образования. Встречаются огромные камни и микролиты. Форма камня нередко повторяет полость, которую он заполняет: круглые или овальные камни находятся в мочевом и желчном пузырях, отростчатые — в лоханках и чашечках почек, цилиндрические — в протоках желез. Камни могут быть одиночными и множественными. В последнем случае они нередко имеют граненые притертые друг к другу поверхности (фасетированные камни). Поверхность камней бывает не только гладкой, но и шероховатой (оксалаты, например, напоминают тутовую ягоду), что травмирует слизистую оболочку, вызывает ее воспаление. Цвет камней различный, что определяется их разным химическим составом: белый (фосфаты), желтый (ураты), темно-коричневый или темно-зеленый (пигментные). В одних случаях на распиле камни имеют радиарное строение (кристаллоидные), в других — слоистое (коллоидные), в третьих — слоисто-радиарное (коллоидно-кристаллоидные). Химический состав камней также различен. Желчные камни могут быть холестериновыми, пигментными, известковыми или холестериново-пигментно-известковыми (сложные, или комбинированные, камни). Мочевые камни могут состоять из мочевой кислоты и ее солей (ураты), фосфата кальция (фосфаты), оксалата кальция (оксалаты), цистина и ксантина. Бронхиальные камни состоят обычно из инкрустированной известью слизи.
Наиболее часто камни образуются в желчных и мочевых путях, являясь причиной развития желчнокаменной и мочекаменной болезней. Они встречаются также в других полостях и протоках: в выводных протоках под же дудочной железы и слюнных желез, в бронхах и бронхоэкта-з а х (бронхиальные камни) ,вкриптах миндалин. Особым видом камней являются так называемые венные камни (флеболиты), представляющие собой отделившиеся от стенки петрифицированные тромбы, и кишечные камни (коп-ролиты), возникающие при инкрустации уплотнившегося содержимого кишечника.
Механизм развития. Патогенез камнеобразования сложен и определяется как общими, так и местными факторами. К общим факторам, которые имеют основное значение для образования камней, следует отнести нарушения обмена веществ приобретенного или наследственного характера. Особое значение имеют нарушения обмена жиров (холестерин), нуклеопротеидов, ряда углеводов, минералов. Хорошо известна, например, связь желчнокаменной болезни с общим ожирением и атеросклерозом, мочекаменной болезни — с подагрой, оксалурией и т. д. Среди местных факторов велико значение нарушений секреции, застоя секрета и воспалительных процессов в органах, где образуются камни. Нарушения секреции, как и застой секрета, ведут к увеличению концентрации веществ, из которых строятся камни, и осаждению их из раствора, чему способствует усиление реабсорбции и сгущение секрета. При воспалении в секрете появляются белковые вещества, что создает органическую (коллоидную) матрицу, в которую откладываются соли и на которой строится камень. Впоследствии камень и воспаление нередко становятся дополняющими друг друга факторами, определяющими прогрессирование камнеобразования.
Непосредственный механизм образования камня складывается из двух процессов: образования органической матрицы и кристаллизации солей, причем каждый из этих процессов в определенных ситуациях может быть первичным.
Значение и последствия образования камней. Они могут быть очень серьезными. В результате давления камней на ткань может возникнуть ее омертвение (почечные лоханки, мочеточники, желчный пузырь и желчные
90
протоки, червеобразный отросток), что приводит к образованию пролежней, перфорации, спаек, свищей. Камни часто бывают причиной воспаления полостных органов (пиелоцистит, холецистит) и протоков (холангит, холангиолит). Нарушая отделение секрета, они ведут к тяжелым осложнениям общего (например, желтуха при закупорке общего желчного протока) или местного (например, гидронефроз при обтурации мочеточника) характера.
НЕКРОЗ
Некроз (от греч. nekros — мертвый) — омертвение, гибель клеток и тканей в живом организме; при этом жизнедеятельность их полностью прекращается. Некротический процесс проходит ряд стадий, что позволяет говорить о мо р ф о ге н ез е некроза: 1) паранекроз — подобные некротическим, но обратимые изменения; 2) некробиоз — необратимые дистрофические изменения, характеризующиеся преобладанием катаболических реакций над анаболическими; 3) смерть клетки, время наступления которой установить трудно; 4) аутолиз — разложение мертвого субстрата под действием гидролитических ферментов погибших клеток и макрофагов. В морфологическом выражении некроз равнозначен аутолизу. Своеобразной формой некроза является апоптоз (от греч. аро — разделение и ptosis — опущение, падение). В основе апоптоза лежат разделение клетки на части с образованием апоптозных тел (фрагменты клетки, окруженные мембраной и способные к жизнедеятельности) и последующий фагоцитоз этих тел макрофагами.
Некробиотические и некротические процессы (некроз, апоптоз) происходят постоянно как проявление нормальной жизнедеятельности организма, так как отправление любой функции требует затрат материального субстрата, восполняемых физиологической регенерацией. Кроме того, большая часть клеток организма постоянно подвергается старению, естественной смерти с последующим их разрушением путем апоптоза и физиологического аутолиза.
Таким образом, в организме постоянно совершаются процессы физиологической деструкции, т. е. некротические, аутолитические и восстановительные, т. е. репаративные, регенераторные процессы, что обеспечивает нормальную ; его жизнедеятельность.
Некроз возникает чаще и раньше в функционально-активных паренхиматозных структурах (функционально отягощенные отделы миокарда, проксимальные и дистальные отделы почек, нейроны головного мозга и т. д.). Некрозу могут подвергаться часть клетки, клетка, группа клеток, участок ткани, органа, целый орган или часть тела. Поэтому в одних случаях он определяется лишь при микроскопическом исследовании, в других — хорошо различим невооруженным глазом.
Микроскопические признаки некроза. К ним относятся характерные изменения клетки и межклеточного вещества. Изменения клетки касаются как ядра, так и цитоплазмы. Ядро сморщивается, при этом происходит конденсация хроматина—кариопикноз (рис. 44, а), распадается на глыбки— кариорексис (см. рис. 44, б) и растворяется — кариолизис. Пикноз, рексис и лизис ядра являются последовательными стадиями процесса и отражают динамику активации гидролаз — рибонуклеазы и дезоксирибонуклеазы, что ведет к отщеплению от нуклеотидов фосфатных групп и высвобождению нуклеиновых кислот, которые подвергаются деполимеризации. В цитоплазме происходят денатурация и коагуляция белков, сменяемая обычно кол-ликвацией, ультраструктуры ее погибают. Изменения могут охватывать часть клетки {фокальный коагуляционный некроз), которая отторгается, или всю
91
Рис. 44. Изменения ядра при некрозе.
а — кариопикноз; ядро (Я) уменьшено в размерах, кариоплазма высокой электронной плотности, ядрышко не дифференцируется; в цитоплазме много вакуолей (В), митохондрии (М) гомогенизированы, комплекс Гольджи (КГ) уменьшен в размерах; ЭС — эндоплазматическая сеть. Электронограмма. X17 500 (по В. Г. Шарову); б — кариорексис. Некроз фолликула селезенки при возвратном тифе.
клетку {коагуляция цитоплазмы). Коагуляция завершается плазморексисом — распадом цитоплазмы на глыбки. На заключительном этапе разрушение мембранных структур клетки ведет к ее гидратации, наступает гидролитическое расплавление цитоплазмы — плазмолиз. Расплавление в одних случаях охватывает всю клетку {цитолиз), в других — лишь часть ее (фокальный колликвационный некроз, или баллонная дистрофия) (см. рис. 28,6). При фокальном некрозе может произойти полное восстановление наружной мембраны клетки. Изменения цитоплазмы (коагуляция, плазморексис, плазмолиз), так же как и изменения ядра клетки, являются морфологическим выражением ферментативного процесса, в основе которого лежит активация гидролитических ферментов лизосом.
Изменения межклеточного вещества при некрозе охватывают как межуточное вещество, так и волокнистые структуры. Межуточное вещество вследствие деполимеризации его гликозаминогликанов и пропитывания белками плазмы крови набухает и расплавляется. Коллагеновые волокна также набухают, пропитываются белками плазмы (фибрин), превращаются в плотные гомогенные массы, распадаются или лизируются. Изменения эластических волокон подобны описанным выше: набухание, базофилия, распад, расплавление — э л а ст о л и з. Ретикулярные волокна нередко сохраняются в очагах некроза длительное время, но затем подвергаются фрагментации и глыбчатому распаду; аналогичны изменения и нервных волокон. Распад волокнистых структур связан с активацией специфических ферментов — коллагеназы и эластазы. Таким образом, в межклеточном веществе при некрозе чаще всего развиваются изменения, характерные для ф и б р и-ноидного некроза. Реже они проявляются резко выраженными отеком и ослизнением ткани, что свойственно колликвационному некрозу. При некрозе ж ировой ткани преобладают липолитические процессы. Происходит расщепление нейтральных жиров с образованием жирных кислот и мыл, что ведет к реактивному воспалению, образованию липогранулем (см. Воспаление).
92
Итак, в динамике некротических изменений, особенно клетки, существует смена процессов коагуляции и колликвации, однако нередко отмечается преобладание одного из них, что зависит как от причины, вызвавшей некроз, и механизма его развития, так и от структурных особенностей органа или ткани, в которых некроз возникает.
При распаде клеток и межклеточного вещества в очаге некроза образуется тканевый детрит. Вокруг очага некроза развивается демаркационное воспаление.
При некрозе тканей изменяются их консистенция, цвет, запах. В одних случаях мертвая ткань становится плотной и сухой (мумификация), в других — дряблой и расплавляется (миомаляция, энцефаломаляция от греч. malakas—мягкий). Мертвая ткань нередко бывает бледной и имеет бело-желтый цвет. Таковы, например, очаги некроза в почках, селезенке, миокарде при прекращении притока крови, очаги некроза при действии микобактерий туберкулеза. Иногда, напротив, она пропитана кровью, имеет темно-красный цвет. Примером могут служить возникающие на фоне венозного застоя очаги циркуляторного некроза в легких. Фокусы некроза кожи, кишечника, матки часто приобретают грязно-бурый, серо-зеленый или черный цвет, так как пропитывающие их кровяные пигменты претерпевают ряд изменений. В некоторых случаях фокусы некроза прокрашиваются желчью. При гнилостном расплавлении мертвая ткань издает характерный дурной запах.
Классификация. Учитываются причина, вызывающая некроз, механизм развития, клинико-морфологические особенности.
В зависимости от причины некроза различают следующие его виды; травматический, токсический, трофоневротический, аллергический, сосудистый.
Травматический некроз является результатом прямого действия на ткань физических или химических факторов. Такой некроз возникает при воздействии радиации, низких (отморожение) и высоких (ожог) температур, в краях раневого канала, при электротравме. Токсический некроз развивается в результате действия на ткани токсинов как бактериального, так и небактериального происхождения, химических соединений различной природы (кислоты, щелочи, лекарственные препараты, этиловый спирт и др.). Таков, например, некроз эпителия проксимального отдела нефрона при отравлении сулемой, некроз кардиомиоцитов при воздействии дифтерийного экзотоксина. Трофоневротический некроз возникает при нарушениях нервной трофики тканей. В результате этих нарушений развиваются циркуляторные расстройства, дистрофические и некробиотические изменения, завершающиеся некрозом. Таковы некрозы при заболеваниях и травмах центральной и периферической нервной системы (незаживающие язвы при повреждении периферических нервов). Примером трофоневротического некроза являются пролежни.
Аллергический некроз ткани наступает в сенсибилизированном организме и является, как правило, выражением реакций гиперчувствительности немедленного типа. Обычно это фибриноидный некроз, часто встречающийся при инфекционно-аллергических и аутоиммунных заболеваниях. Классическим примером аллергического некроза может служить феномен Артюса. Сосудистый некроз, который называют инфарктом, возникает при нарушении или прекращении кровотока в артериях вследствие тромбоза, эмболии, длительного спазма (антиогенный некроз). Недостаточный приток крови вызывает ишемию, гипоксию и гибель ткани вследствие прекращения окислительно-восстановительных процессов (ишемический некроз). В развитии сосудистого некроза большое значение имеет функциональное напряжение органа в условиях недостаточности коллатерального кровообращения при сужении просвета основных артерий, питающих орган. Таковы, например, ишемические некрозы мио-
93
карда в условиях функциональной нагрузки при стенозирующем атеросклерозе венечных (коронарных) артерий сердца.
Механизм развития. Механизмы возникновения некроза сложны и определяются характером патогенных факторов, структурно-функциональными особенностями ткани, в которой развивается некроз, реактивностью организма, наследственно-конституциональными факторами. В зависимости от механизма действия патогенного фактора различают прямой некроз, обусловленный непосредственным воздействием (травматический и токсический некрозы), и непрямой некроз, возникающий опосредованно через сосудистую и нервно-эндокринную системы (трофоневротический, аллергический, сосудистый некрозы).
Во внутриутробном периоде и в детском возрасте преобладает прямой некроз, связанный с непосредственным воздействием инфекционного агента или токсического вещества на ткани (множественные ареактивные некрозы внутренних органов и слизистых оболочек у плодов, новорожденных и недоношенных при генерализованной ветряной оспе, генерализованной оспенной вакцине, сепсисе, токсоплазмозе) или вследствие побочного токсического воздействия некоторых лекарственных препаратов (цитостатические средства, аминазин и др.). Непрямые некрозы, часто встречающиеся у взрослых, наблюдаются у детей в виде исключения при пороках развития сосудистого русла того или иного органа или нарушениях обмена электролитов.
Клинико-морфологические формы некроза выделяют, учитывая структурно-функциональные особенности органов и тканей, в которых возникает некроз, а также причины его возникновения и условия развития. Среди них различают коагуляционный некроз, колликвационный некроз, гангрену, секвестр, инфаркт.
Коагуляционный (сухой) некроз характеризуется тем, что возникающие при нем мертвые участки сухие, плотные, серо-желтого цвета. В основе сухого некроза лежат процессы денатурации белков с образованием труднорастворимых соединений, которые могут длительное время не подвергаться гидролитическому расщеплению, ткани при этом обезвоживаются. Условия для развития сухого некроза имеются прежде всего в тканях, богатых белками и бедных жидкостями. Примером могут служить восковидный, или ценкеровский (описан Ценкером), некроз мышц при инфекциях (брюшной и сыпной тифы), травме; творожистый некроз при туберкулезе, сифилисе, лепре, лимфогранулематозе; фибриноидный некроз при аллергических и аутоиммунных заболеваниях.
Колликвационный (влажный) некроз характеризуется расплавлением мертвой ткани, образованием кист. Развивается он в тканях, относительно бедных белками и богатых жидкостью, где существуют благоприятные условия для гидролитических процессов. Типичным влажным некрозом является очаг серого размягчения (ишемический инфаркт) головного мозга. При расплавлении масс сухого некроза говорят о вторичной колликвации.
Гангрена (от греч. gangraina — пожар) — некроз тканей, соприкасающихся с внешней средой, при этом ткани становятся серо-бурыми или черными, что связано с превращением кровяных пигментов в сульфид железа. Различают сухую и влажную гангрены.
При сухой гангрене мертвая ткань под воздействием воздуха высыхает, уплотняется, сморщивается, становится похожей на ткань мумий. Поэтому сухую гангрену называют также мумификацией (рис. 45). Сухая гангрена возникает в тканях, бедных влагой. Таковы сухая гангрена конечностей при атеросклерозе и тромбозе ее артерии (атеросклеротическая гангрена), при отморожении или ожоге, пальцев — при болезни Рейно или вибрационной болезни, кожи — при инфекциях (сыпной тиф), сопровождающихся глубокими нарушениями трофики, и т. д.
94

Рис. 45. Сухая гангрена нижней ко нечности.
V".-
При влажной гангрене мертвая ткань подвергается действию гнилостных микроорганизмов (Вас. perfringens, fusiformis, putrificans, histolyticus, proteus и др.), набухает, становится отечной, издает зловонный запах. Влажная гангрена развивается чаще в тканях, богатых влагой. Ее возникновению способствуют расстройства кровообращения (венозный застой) и лимфообращения (лимфостаз, отек). Влажная гангрена встречается в легких, осложняя воспалительные процессы (пневмонии), в кишечнике при непроходимости брыжеечных артерий (тромбоз, эмболия). У ослабленных инфекционным заболеванием (чаще корь) детей может развиться влажная гангрена мягких тканей щек, промежности, которую называют номой (от греч. norne — водяной рак).
От сухой и влажной гангрены следует отличать анаэробную гангрену, представляющую собой самостоятельное инфекционное заболевание, которое вызывается группой определенных микроорганизмов (прежде всего Вас. perfringens). Она возникает чаще при огнестрельных и других ранениях, сопровождающихся массивной деструкцией мышц и размозжением костей.
Как разновидность гангрены выделяют пролежни — омертвение поверхностных участков тела (кожа, мягкие ткани), подвергающихся давлению. Поэтому пролежни чаще появляются в области крестца, остистых отростков позвонков, большого вертела бедренной кости. По своему генезу это трофо-невротический некроз, который возникает обычно у тяжелобольных, страдающих сердечно-сосудистыми, онкологическими, инфекционными или нервными болезнями.
Секвестр — участок мертвой ткани, который не подвергается аутолизу, не замещается соединительной тканью и свободно располагается среди живых тканей. Секвестры обычно возникают в костях при воспалении костного мозга — остеомиелите. Вокруг такого секвестра образуются секвестральная капсула и полость, заполненная гноем. Нередко секвестр выходит из полости через свищи, которые закрываются лишь после полного его выделения. Секвестрируются и мягкие ткани (например, участки некроза легкого, пролежня); такие секвестры, как правило, быстро расплавляются.
Инфаркт (от лат. infarcire — начинять, набивать) — это сосудистый (ишемический) некроз, следствие и крайнее выражение ишемии. Инфаркт — самый частый вид некроза.
95
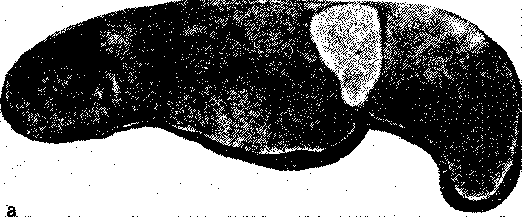
Рис. 46. Инфаркт селезенки.
а — ишемический инфаркт в виде светлого треугольного участка, обращенного основанием к капсуле; б — ангиорентгено-грамма той же селезенки. Отсутствие сосудов в области инфаркта.
Форма, величина, цвет и консистенция инфаркта могут быть различными. Чаще инфаркты бывают клиновидными (рис. 46—49), основание клина обращено к капсуле, а острие — к воротам органа. Они образуются в селезенке, почках, легких, что определяется характером ангиоархитектоники этих органов— магистральным типом ветвления их артерий. Реже инфаркты имеют неправильную форму (см. рис. 49). Такие инфаркты встречаются в сердце, мозге, кишечнике, т. е. в тех органах, где преобладает не магистральный, а рассыпной или смешанный тип ветвления артерий. Инфаркт может охватывать большую часть или весь орган (субтотальный или тотальный инфаркт) или обнаруживается лишь под микроскопом (микроинфаркт). Если инфаркт развивается по типу коагуляционного некроза, то ткань в области омертвения уплотняется, становится суховатой (инфаркт миокарда, почек, селезенки); если же инфаркт образуется по типу колликвационного некроза, она размягчается и разжижается (инфаркт мозга, кишки).
В зависимости от внешнего вида (в основном цвета) различают три вида инфаркта: белый, белый с геморрагическими венчиком и красный.
Белый (ишемический) инфаркт представляет собой участок бело-желтого цвета, хорошо отграниченный от окружающей ткани (рис. 46). Обычно он возникает в участках с недостаточным коллатеральным кровообращением. Особенно часто встречается в селезенке, почках.
Белый инфаркт с геморрагическим венчиком представлен участком бело-желтого цвета, но этот участок окружен зоной кровоизлияний (рис. 47, см. рис. 49). Она образуется в результате того, что спазм сосудов по периферии инфаркта сменяется паретическим их расширением и развитием кровоизлияний. Такой инфаркт находят в почках, миокарде.
При красном (геморрагическом) инфаркте участок омертвения пропитан кровью, он темно-красный и хорошо отграничен (рис. 48). Благоприятным
96
Рис. 47. Инфаркт почки.
а — белый инфаркт почки с геморрагическим венчиком (вид на разрезе); б — ангиорентгенограмма той же почки. Отсутствие сосудов в области инфаркта.
Рис. 48. Геморрагический инфаркт легкого.
а — альвеолы заполнены кровью; б — ангиорентгенограмма легкого. 4 Струков А. И., Серов В. В.
Рис. 49. Инфаркт миокарда.
а — ангиорентгенограмма сердца кролика, у которого был воспроизведен инфаркт миокарда (перевязка нисхо дящей ветви левой венечной артерии); сосуды зоны ише мии не инъецированы; б — фокусы ишемического ин фаркта, окруженные зоной геморрагии; в — участок
некроза миокарда, окру женный грануляционной тканью.
условием для такого геморрагического пропитывания является венозный застой. Определенное значение для развития красного инфаркта имеют и особенности ангиоархитектоники органа (анастомозы между бронхиальной и легочной артериями). Встречается геморрагический инфаркт, как правило, в легких, редко — в кишечнике, селезенке, почках.
Наибольшее клиническое значение имеют инфаркты сердца (миокарда), головного мозга, легких, почек, селезенки, кишечника.
В сердце инфаркт обычно белый с геморрагическим венчиком, имеет неправильную форму, встречается чаще в левом желудочке и межжелудочковой перегородке (рис. 49), крайне редко—в правом желудочке и предсердиях. Омертвение может локализоваться под эндокардом (субэндокардиаль-ный инфаркт), эпикардом (субэпикардиальный инфаркт) или охватывать всю толщу миокарда (трансмуральный инфаркт). В области инфаркта на эндокарде нередко образуются тромботические, а на перикарде — фибринозные наложения, что связано с развитием реактивного воспаления вокруг участков некроза. Чаще всего инфаркт миокарда встречается на фоне атеросклероза и гипертонической болезни и рассматривается как самостоятельное заболевание (см. Ишемическая болезнь сердца).
В головном мозге чаще возникает белый инфаркт, который быстро размягчается (очаг серого размягчения мозга, рис. 50). Если инфаркт образуется на фоне значительных расстройств кровообращения, венозного застоя, то очаг омертвения мозга пропитывается кровью и становится красным (очаг
98
Рис. 50. Очаг размягчения (справа) и киста
(слева) в головном мозге (показано стрел- „, „
ками). *-•*
красного размягчения мозга). Инфаркт локализуется обычно в подкорковых узлах, разрушая проводящие пути мозга, что проявляется параличами. Инфаркт мозга, как и инфаркт миокарда, чаще всего встречается на фоне атеросклероза и гипертонической болезни и является одним из проявлений цереброваскулярных заболеваний.
В легких в подавляющем большинстве случаев образуется геморрагический инфаркт (см. рис. 48). Он хорошо отграничен, имеет форму конуса, основание которого обращено к плевре. На плевре в области инфаркта появляются наложения фибрина (реактивный плеврит). У острия конуса, обращенного к корню легкого, нередко обнаруживается тромб или эмбол в ветви легочной артерии. Омертвевшая ткань плотна, зерниста, темно-красного цвета.
Геморрагический инфаркт легких обычно возникает на фоне венозного застоя, причем развитие его в значительной мере определяется особенностями ангиоархитектоники легких, наличием анастомозов между системами легочной и бронхиальных артерий. В условиях застойного полнокровия и закрытия просвета ветви легочной артерии в область омертвения ткани легкого из бронхиальной артерии поступает кровь, которая разрывает капилляры и изливается в просвет альвеол. Вокруг инфаркта нередко развивается воспаление легочной ткани (периинфарктная пневмония). Массивный геморрагический инфаркт легкого может быть причиной надпеченочной желтухи. Белый инфаркт в легких — исключительная редкость. Возникает он при склерозе и облитерации просвета бронхиальных артерий.
В почках инфаркт, как правило, белый с геморрагическим венчиком, конусовидный участок некроза охватывает либо корковое вещество, либо всю толщу паренхимы (см. рис. 47). При закрытии основного артериального ствола развивается тотальный или субтотальный инфаркт почки. Своеобразной разновидностью инфарктов являются симметричные некрозы коркового вещества почек, ведущие к острой почечной недостаточности. Развитие ишеми-ческих инфарктов почек связано обычно с тромбоэмболией, реже — с тромбозом ветвей почечной артерии, осложняющим ревматизм, затяжной септический эндокардит, гипертоническую болезнь, ишемическую болезнь сердца. Редко при тромбозе почечных вен возникает венозный инфаркт почек.
4 *
99
В селезенке встречаются белые инфаркты (см. рис. 46), нередко с реактивным фибринозным воспалением капсулы и последующим образованием спаек с диафрагмой, париетальным листком брюшины, петлям,, кишечника. Ишемические инфаркты селезенки связаны с тромбозом и эмболией. При тромбозе селезеночной вены иногда образуются венозные инфаркты.
В кишечнике инфаркты геморрагические и нередко подвергаются гангренозному распаду, что ведет к прободению стенки кишки и развитию перитонита.
Редко инфаркты встречаются всетчатке глаза, печени, мышцах, костях.
Причины развития инфаркта — длительный спазм, тромбоз или эмболия артерии, а также функциональное напряжение органа в условиях недостаточного его кровоснабжения. Огромное значение для возникновения инфаркта имеет недостаточность анастомозов и коллатералей, которая зависит от степени поражения стенок артерий и сужения их просветов (атеросклероз, облитерирующий эндартериит), от степени нарушения кровообращения (например, венозного застоя) и от уровня выключения артерии тромбом или эмболом.
Поэтому инфаркты возникают обычно при тех заболеваниях, для которых характерны тяжелые изменения артерий и общие расстройства кровообращения (ревматические болезни, пороки сердца, атеросклероз, гипертоническая болезнь, затяжной септический эндокардит). Острой недостаточностью коллатерального кровообращения обусловлено и развитие инфаркта при функциональном отягощении органа, обычно сердца, кровообращение которого нарушено. С недостаточностью анастомозов и коллатералей связано развитие венозных инфарктов при тромбозе вен в условиях застойного полнокровия. Для возникновения инфаркта большое значение имеет также состояние тканевого обмена, т. е. метаболический фон, на котором развивается ишеми-ческий инфаркт. Обмен веществ в органах и тканях, в которых возникает инфаркт, как правило, нарушен в связи с гипоксией, обусловленной общими расстройствами кровообращения. Лишь закупорка крупных магистральных артерий может привести к омертвению без предшествующих расстройств кровообращения и метаболических нарушений в ткани.
Исход инфаркта. Исход зависит от особенностей причинного фактора и заболевания, которое осложняет инфаркт, от состояния организма и органа, в котором он развивается, и от размеров инфаркта.
Небольшие фокусы ишемического некроза могут подвергаться аутолизу с последующей полной регенерацией. Наиболее частый благоприятный исход инфаркта, развивающегося по типу сухого некроза,— его организация и образование рубца (рис. 51). Организация инфаркта может завершиться его петрификацией или гемосидерозом, если речь идет об организации геморрагического инфаркта. На месте инфаркта, развивающегося по типу колликвационного некроза, например в мозге, образуется киста.
Неблагоприятный исход инфаркта — его гнойное расплавление, которое обычно связано с тромбобактериальной эмболией при сепсисе.
Значение инфаркта. Для организма значение инфаркта чрезвычайно велико и прежде всего потому, что инфаркт — это ишемический некроз. Все, что было сказано о значении некроза, относится и к инфаркту. Однако важно отметить, что инфаркт является одним из самых частых и грозных осложнений ряда сердечно-сосудистых заболеваний. Это прежде всего атеросклероз и гипертоническая болезнь. Необходимо отметить также, что инфаркты при атеросклерозе и гипертонической болезни наиболее часто развиваются в жизненно важных органах — сердце и головном мозге, и это определяет высокий процент случаев скоропостижной смерти и инвалидизации. Медико-социальное 100
Рис. 51. Организация инфаркта.
а — втянутые рубцы на поверхности почки после заживления инфаркта; б — рубец на месте инфаркта в селезенке (лупа). •1
значение инфаркта миокарда и его последствий позволило выделить его как проявление самостоятельного заболевания — ишемической болезни сердца.
Исход некроза. При благоприятном исходе вокруг омертвевших тканей возникает реактивное воспаление, которое отграничивает мертвую ткань. Такое воспаление называется демаркационным, а зона отграничения — демаркационной зоной. В этой зоне кровеносные сосуды расширяются, возникают полнокровие, отек, появляется большое число лейкоцитов, которые высвобождают гидролитические ферменты и расплавляют (рассасывают) некротические массы. Вслед за этим размножаются клетки соединительной ткани, которая замещает или обрастает участок некроза. При замещении мертвых масс соединительной тканью говорят об их организации. На месте некроза в таких случаях образуется рубец (рубец на месте инфаркта — см. рис. 51). Обрастание участка некроза ведет к его инкапсуляции (рис. 52). В мертвые массы при сухом некрозе и в очаг омертвения, подвергшийся организации, могут откладываться соли кальция. В этом случае развивается обызвествление (петрификация) очага некроза (см. Минеральные дистрофии). В некоторых случаях в участке омертвения отмечается образование кости — оссификация. При рассасывании тканевого детрита и формировании капсулы, что встречается обычно при влажном некрозе и чаще всего в головном мозге, на месте омертвения появляется полость — киста (см. рис. 50):
Неблагоприятный исход некроза — гнойное расплавление очага омертвения. Таково гнойное расплавление инфарктов при сепсисе (такие инфаркты называют септическими). В исходе некроза на ранних этапах внутриутробного развития возникает порок органа, части тела.
Значение некроза. Оно определяется его сущностью — «местной смертью», поэтому некроз жизненно важных органов нередко ведет к смерти. Таковы инфаркты миокарда, ишемические некрозы головного мозга, некрозы коркового вещества почек, прогрессирующий некроз печени, острый панкреонекроз. Нередко омертвение ткани является причиной тяжелых осложнений многих заболеваний (разрыв сердца при миомаляции, параличи при гипертоническом инсульте, инфекции при массивных пролежнях и т. д.), а также интоксикации в связи с воздействием на организм продуктов тканевого распада (например, при гангрене конечности). Гнойное расплавление очага омертвения может быть
101
Рис. 52. Участок некроза (внизу), окруженный фиброзной капсулой (инкапсуляция некроза).
причиной гнойного воспаления серозных оболочек, кровотечения, сепсиса. При так называемом благоприятном исходе некроза его последствия бывают весьма значительными, если он имел место в жизненно важных органах (киста в головном мозге, рубец в миокарде).
