
ambulatornaja_hirurgija_2002
.pdf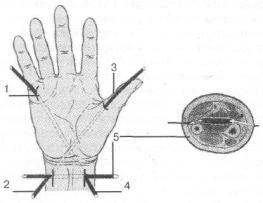
Рис. 1.5. Методика вскрытия и дренирования U-образной флегмоны кисти.
1, 2, 3, 4 — дренирование синовиальных влагалищ I и V пальцев; 5 — перфорированная дренажная трубка, введенная в пространство Пирогова-Парона.
Края локтевого разреза разводятся крючками Фарабефа. В качестве проводника в клетчаточное пространство Пирогова-Парона вводится длинный слегка изогнутый пуговчатый зонд (при его отсутствии можно использовать изогнутый зажим Микулича). Инструмент проводится в дистальном направлении под сухожилиями глубокого сгибателя пальцев по направлению внутреннего края I пястно-фалангового сустава. Принципиальным условием выполнения данного этапа операции является свободное движение инструмента между сухожилиями и мышцами. Для этого ассистент должен слегка сгибать кисть в лучезапястном суставе и I палец в пястно-фаланговом суставе. Проводник должен появиться подкожно на основной фаланге I пальца кнутри от сухожилия сгибателей пальца. Над инструментом производится средне-латеральный разрез длиной 2,5— 3 см. К проводнику фиксируется дренажная, перфорированная ПХВ или силиконовая трубка с внутренним диаметром 4-5 мм и проводится в проксимальном направлении. При необходимости может производиться дополнительное дренирование синовиального влагалища I пальца.
Аналогично через операционный доступ на лучевой поверхности предплечья осуществляется дренирование локтевого тенобурсита и синовиального влагалища сухожилий сгибателей V пальца.
В поперечном направлении через клетчаточное пространство Пирогова-Парона проводится перфорированная дренажная трубка с внутренним диаметром 8 мм. Большими объемами 3% перекиси водорода и водных растворов антисептиков через установленные дренажи производится промывание всех клетчаточных пространств. Операция завершается наложением асептической повязки. Жесткая иммобилизация кисти не применяется.
Дренажи промываются фракционно 2 раза в сутки. Длительность дренирования перекрестной флегмоны составляет в среднем 5-6 дней. К этому сроку в подавляющем большинстве случаев отделяемое по дренажам становится скудным, прозрачным, явления острого воспаления купируются. Операционные доступы заживают самостоятельно и не требуют наложения вторичных швов. После удаления дренажей следует сразу начинать физиотерапевтические процедуры и комплекс ранней восстановительной лечебной гимнастики.
1.3.7. Флегмона пространства Пирогова-Парона
При глубоких колотых ранах передней поверхности нижней трети предплечья возможно первичное повреждение и развитие гнойно-воспалительного процесса в пространстве Пирогова-Парона [3, 4, 5, 14, 19]. В подавляющем большинстве случаев флегмона пространства Пирогова-Парона возникает как осложнение гнойного процесса на
кисти и носит вторичный характер. Причиной ее возникновения являются гнойные тендовагиниты I и V пальцевой флегмона глубокого ладонного пространства.
По клиническому течению различаются два типа течения флегмоны пространства Пирогова-Парона. При остром прогрессирующем течении тендовагинита I пальца на 2-3 сутки заболевания больные жалуются на нарастающие боли в области основной фаланги I пальца, в проекции карпального канала с переходом на нижнюю треть предплечья преимущественно с радиальной стороны. При осмотре обращает на себя внимание умеренная гиперемия и отек мягких тканей передней поверхности дистальной трети предплечья. При пальпации отмечается резкая болезненность и инфильтрация тканей, включая сухожилия сгибателей. Глубокая пальпация над пространством Пирогова-Парона практически невозможна из-за болей и противодействия пациента. Боль становится постоянной, тупой, распространяющейся на всю кисть. Она усиливается при опускании конечности и движениях, особенно при разгибании и разведении пальцев.
При оперативном вмешательстве из глубокой клетчатки предплечья выделяется незначительное количество (до 3-6 мл) мутной серозной жидкости, в редких случаях несколько капель гноя. Дренирование пространства вызывает у больного значительное облегчение.
При длительно протекающем гнойно-воспалительном процессе на кисти на фоне обильного гноетечения из раны и выраженных явлений острого воспаления (недостаточное по величине или недостаточно активное дренирование гнойного процесса) флегмона пространства Пирогова-Парона может длительное время не проявляться изменением объема и внешней конфигурации предплечья и кисти: В подобных случаях гиперемия и воспалительная инфильтрация отсутствуют. При пальпаторном исследовании болезненности не выявляется. Более того, некоторое время пациент может отмечать уменьшение болей и увеличение объема активных и пассивных движений в пальцах кисти
илучезапястном суставе. В то же время лабораторные показатели крови указывают на значительное утяжеление гнойного процесса. Нарастает лейкоцитоз, регистрируется нейтрофильный сдвиг формулы влево, возможно появление юных форм нейтрофилов, прогрессирует лимфопения. В моче появляются следы белка.
Бессимптомное развитие глубокой флегмоны предплечья, а также запоздалое вскрытие
идренирование пространства Пирогова-Парона опасны неудержимо прогрессирующим течением (это так называемая прогрессирующая межмышечная флегмона предплечья) и гнойным артритом лучезапястного сустава.
Техника дренирования пространства Пирогова-Парона. Операционный доступ производится по локтевому краю нижней трети предплечья. Разрез начинается на 2 см выше processus styloudeus ulnae и ведется вверх на 5-7 см к переднему краю локтевой кости. При разрезе кожи следует избегать повреждения подкожной вены и дорзальной чувствительной ветви локтевого нерва. Обнажается край локтевой кости и апоневроз, покрывающий m. flexor carpi ulnaris. Апоневроз рассекается, и открывается глубокая клетчатка предплечья. Если оттянуть тупым крючком т. flexor carpi ulnaris и глубокий сгибатель пальцев, то вместе с ними отходят локтевой нерв и локтевая артерия. Нет никакой опасности их ранения. В клетчаточное пространство вводится корнцанг или прямой длинный кровоостанавливающий зажим и, скользя по передней поверхности m. pronator quadratus, проводится до лучевого края пространства. Инструмент, не встречая препятствий, выходит подкожно над лучевой костью. Над инструментом производится разрез кожи и фасции длиной 2-3 см. Опасности повреждения лучевой артерии и поверхностной ветви лучевого нерва, как при доступе Канавелла, нет. Бранши зажима разводятся, к ним фиксируется дренажная перфорированная трубка с внутренним диаметром до 0,6-0,8 см и проводится вслед за инструментом через пространство Пирогова-Парона. Дренаж достаточно плотно прижимается мышцами предплечья.
Пространство Пирогова-Парона промывается через дренаж фракционно 2 раза в сутки. Длительность дренирования пространства составляет в среднем 5-6 дней. К этому сроку
отделяемое по дренажам становится скудным, прозрачным. Операционные доступы заживают самостоятельно и не требуют наложения швов.
После удаления дренажей следует назначить физиотерапевтические процедуры и комплекс лечебной гимнастики.
1.4. ГНОЙНО-ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ПАЛЬЦЕВ КИСТИ
1.4.1. Кожные формы панариция
Традиционно кожный, околоногтевой, подногтевой панариции и паронихию относят к кожным (поверхностным) формам панариция [12, 19]. Это объясняется тем, что при всех перечисленных формах патологический процесс локализуется в пределах анатомических структур кожи, чаще всего местом поражения является ногтевая фаланга (рис. 1.6).
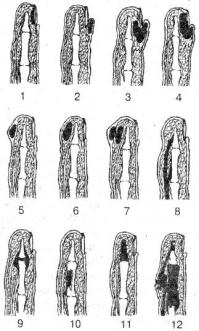
Рис. 1.6. Виды панарициев.
1 — подногтевой панариций; 2 — паронихия; 3, 4 — паронихии с прорывом гноя под ноготь; 5 — кожный панариций; 6 — подкожный панариций; 7 — подкожный панариций в виде «запонки»; 8 — сухожильный панариций; 9 — суставной панариций; 10 — костный панариций (секвестрация диафиза средней
фаланги пальца); 11 — секвестрация концевой фаланги; 12 — пандактилит (из книги В. К. Гостищева «Оперативная гнойная хирургия». М., 1996).
При кожном панариции (panaricium cutaneum) гнойно-воспалительный очаг располагается внутрикожно - между сосочковым слоем кожи и эпидермисом. Скопившийся экссудат отслаивает поверхностные слои эпидермиса от мапьпигиева слоя кожи. При длительном существовании процесса экссудат замещается гноем, а патологический процесс распространяется проксимально, поражая всю фалангу или даже палец. В подобных случаях для детализации объема поражения целесообразно обозначать панариций как фликтену.
Причиной возникновения кожного панариция являются микротравмы, трещины, мацерация кожи, инфицированные субэпидермальные гематомы, расчёсы после укусов насекомых и пр.
Основным местом локализации кожного панариция является ладонная поверхность. Кожа здесь за счет рогового слоя значительно толще и прочнее, чем на тыле пальца, из-за чего самопроизвольное вскрытие гнойника встречается крайне редко.
Клинически заболевание проявляется ярким покраснением кожи (иногда на значительном протяжении) с отслойкой эпидермиса в виде пузыря в центре. Через эпидермис просвечивает экссудат, имеющий серозный, гнойный или геморрагический характер. По мере прогрессирования воспалительного процесса при кожном панариции нарастает боль в пальце, которая становится постоянной и пульсирующей, лишающей пациента сна. Интенсивность боли определяется давлением экссудата на нервные окончания пальца. В 75 % случаев на тыле кисти и/или предплечья появляются признаки лимфангита, значительно повышается температура тела [8, 9]. Нередко лимфангит протекает на фоне незначительных местных проявлений гнойного процесса.
Кожный панариций может встречаться как осложнение подкожного панариция в форме «запонки» или «песочных часов». При этом наружный кожный гнойник через узкий свищевой ход сообщается с глубжележащим подкожным гнойником, который и является основным очагом. Различаются эти процессы по следующим признакам: при кож ном панариции воспалительный процесс развивается быстро — всего за несколько часов; при подкожном — медленнее, с периодом «неудобства», 6оли и распирания в пальце. Прорыв гноя под эпидермис при подкожном панариции приносит облегчение, чего не наблюдается при кожном панариции. Объективно хирург подтверждает диагноз на операции. После удаления эпидермиса и гноя на дне гнойника можно заметить темное пятнышко, иногда прикрытое гнойной пробкой. Это — место открывающегося точечного отверстия, ведущего в глубь гнойного очага. Обращают на себя вниманиеотечность пальца и жалобы на рвущие боли, типичные для глубокого панариция.
Неполноценное дренирование очага (оперативное или спонтанное) создает опасность дальнейшего распространения инфекции. При подобном течении заболевания боль может стихнуть, но гнойное воспаление принимает затяжное течение. При отсутствии рационального лечения заболевание затягивается на недели. Получив значительное облегчение после вскрытия пузыря и удаления экссудата, больные иногда прекращают посещать врача. Однако в дальнейшем не происходит ликвидации воспалительного очага, напротив, наблюдается его прогрессирование. Молодой неокрепший эпидермис вовлекается в воспалительный процесс, и заболевание переходит в хроническую фазу. О хроническом течении процесса свидетельствуют подрытые края эпидермиса в области удаленного кожного пузыря и умеренная локальная болезненность.
Паронихия (paronyhia), или воспаление валика, окружающего основание ногтя. По локализации очага различают две формы паронихии: а) поверхностная, с образованием субэпидермального гнойника и б) глубокая форма, при которой гной скапливается в толще околоногтевого валика [19, 24]. При глубокой форме гной может распространяться под основание ногтевой пластинки, между ногтем и его ложем, вызывая отслойку ногтя на протяжении, что приводит к развитию подногтевого панариция.
Наиболее частой причиной возникновения паронихии являются проникновение инфекции через поврежденную кожу при заусенцах (надрывы ороговевшего эпидермиса), мелких трещинах и ссадинах, при выполнении маникюра, мацерации кожи ногтевой фаланги.
Как правило, заболевание начинается с покраснения кожи и припухлости околоногтевого валика и сопровождается ноющей болью различной степени интенсивности. Возможно появление зуда и, неприятных ощущений (парестезии) в окружности ногтя. При переходе серозной экссудации в фазу гнойного расплавления эпидермис ногтевого валика в том или ином месте приподнимается, отслаивается и под ним просвечивает гной.
При поверхностной форме паронихия инфекция локализуется в зоне эпонихии, течение заболевания относительно гладкое, возможно самоизлечение. После проведения тепловых процедур истонченный эпидермис под давлением разрывается и происходит прорыв гноя наружу. При глубокой форме паронихия давление на ногтевой валик вызывает резкую болезненность и появление капельки гноя. В подобных случаях в
гнойно-воспалительный процесс вовлекается вся эпонихия. Гной отслаивает корень ногтя и вызывает остро и болезненно протекающий подногтевой панариций. При затяжном течении заболевания (неадекватном лечении) развиваются гипергрануляции с поражением ногтевого матрикса, а в ряде случаев и полной отслойки ногтевой пластинки.
Лечение паронихия в стадии серозного воспаления начинают с наложения спиртовых влажно-высыхающих повязок (2-3 раза в день) и гипотермии. Возможно параллельное лимфотропное введение полусинтетических пенициллинов (2-3 раза).
При позднем обращении и формированием гнойного очага лечение оперативное (рис.
1.7).
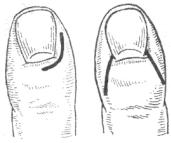
Рис. 1.7. Операции при паронихии.
Слева — разрез при эпонихии; справа — разрез при паронихии по Конавеллу.
Околоногтевой панариций (panaricium parunguale) — заболевание тыльной поверхности ногтевой фаланги пальца, при которой гнойный процесс локализуется в валиках, расположенных у боковых краев ногтевой пластинки. Причиной заболевания чаще всего являются микротравмы и радиарные трещины кожи у места выхода бокового края ногтя из-под околоногтевого валика, вросший ноготь. Нередко околоногтевой панариций возникает при чрезмерном срезании края ногтя, что сопровождается травмой и инфицированием ногтевого валика. В ранней стадии заболевания больной испытывает сильную боль, концентрирующуюся вблизи бокового края ногтевой пластинки, на ограниченном участке появляется гиперемия и отек. Пораженный патологическим процессом край околоногтевого валика постепенно как бы приподнимается над краем ногтя. Через 2-3 дня после начала заболевания под эпидермисом появляется скопление гноя. Если в этот период не происходит разрыва эпидермиса и гнойный процесс не дренируется (самопроизвольно или хирургически), то возможно распространение гноя вглубь. В таких случаях дном образовавшейся гнойной полости становится надкостница ногтевой фаланги, возможен переход воспаления на костную фалангу с исходом в костный панариций.
Подногтевой панвриций (panaricium subunguale). При данном виде патологии воспалительный процесс локализуется под ногтевой пластинкой на ограниченном участке либо гной отслаивает всю пластинку.
Причиной подногтевого панариция чаще всего являются занозы или укол под свободный край ногтя, реже — ушиб, заусенец или мелкая травма. Различают первичный и вторичный подногтевой панариций. В первом случае инфекция попадает непосредственно под ногтевую пластинку, а процесс некоторое время ограничен входными воротами у дистальной части фаланга и воспаление затрагивает лишь часть ногтевого ложа. При вторичном подногтевом панариции гной распространяется под ногтевую пластинку и является осложнением паронихия, кожного, подкожного или костного панариция или подногтевой гематомы.
Отек и гиперемия кожи околоногтевого валика и кожи ногтевой фаланги, как правило, не выражены. Главным симптомом является пульсирующая, распирающая боль в области ногтевой фаланги. Интенсивность боли нарастает по мере развития гнойного процесса.
Выраженная болезненность отмечается при пальпации или перкуссии ногтевой пластинки. При далеко зашедшем гнойном процессе может наблюдаться эффект
«зыбления» ногтевой пластинки. Ногтевая пластинка в области скопления гноя имеет характерный белесовато-желтоватый цвет
Подкожный панариций (panaricium subcutaneum) —гнойное флегмонозное воспаление подкожной клетчатки пальцев. Подкожный панариций является самым распространённым гнойно-воспалительным заболеванием пальцев. Этот вид панариция составляет около 50 % всех гнойных заболеваний кисти.
Причиной возникновения подкожного панариция в подавляющем большинстве случаев являются микротравмы, трещины кожи или укусы мелких животных. Через тонкий извилистый раневой канал в клетчатку проникают микроорганизмы.
Выделяют следующие формы подкожного панариция:
подкожный панариций ногтевой фаланги (ладонная поверхность);
подкожный панариций средней и основной фаланги;
подкожный панариций тыла пальца.
Подобное деление обусловлено особенностями течения гнойно-воспалительного процесса и различным анатомическим строением каждого сегмента. Скапливающийся экссудат растягивает соединительнотканные перемычки, сдавливает нервные рецепторы, вызывая сильную боль. Резкое повышение давления в замкнутых ячейках усиливает нарушения микроциркуляции и приводит к сухому некрозу тканей, распространяющемуся вглубь до надкостницы. На ногтевой фаланге клетчатка очень плотная, быстро некротизируется и очень долго «секвестрируется», поддерживая гнойно-воспалительный процесс. Этому способствует воздействие токсинов, главным образом бактериального происхождения. Лишь иногда наблюдается первичное образование влажного некроза с последующим быстрым гнойным расплавлением жировой ткани.
Соединительнотканные тяжи, пронизывающие жировую клетчатку пальца и соединяющие собственно кожу с надкостницей, препятствуют распространению отека на периферию. При подкожном панариции ногтевой фаланги гной имеет тенденцию распространяться в глубину, т.к. соединительнотканные перемычки, идущие перпендикулярно оси пальца, ограничивают распространение процесса по периферии. На средней и основной фалангах соединительнотканные перемычки выступают в качестве естественной преграды и направляют переход инфекции на сухожилия, кости и суставы пальца. Кроме того, кожа ладонной поверхности пальца утолщена, и образовавшийся экссудат и гной легче проникают в глубину, чем прорываются наружу.
Строение подкожной клетчатки ногтевой фаланги объясняет сильную боль при воспалительных процессах в ней. Повышение давления в воспалительном очаге приводит к сдавлению нервных рецепторов, что проявляется болью. Натягиваясь, фиброзные перемычки раздражают надкостницу ногтевой фаланги, усиливая болевой синдром.
На средней и основной фалангах в подкожной клетчатке значительно меньше поперечных фиброзных волокон, она более рыхлая. Поэтому при локализации панариция на этих фалангах боль менее интенсивная, чем при панариции ногтевой фаланги, а формирование сухого некроза встречается реже. Воспалительный процесс легко распространяется как по плоскости ладонной стороны, так и на тыл пальца.
Киническая картина подкожного панариция достаточно характерна и постоянна. Больные жалуются на сильную, распирающую боль в пораженной фаланге пальца. Интенсивность болей постоянно нарастает, больной теряет покой и сон. Как правило, именно в этот период проводятся все известные и доступные методы самолечения. Результатом этого является значительное ускорение формирования очага некроза. Боль становится пульсирующей и усиливается при опущенной вниз руке. Нередко только после первой «бессонной ночи» пациент обращается к хирургу.
Общее состояние больного остается удовлетворительным. Температура тела вначале заболевания субфебрильная, а впоследствии может подниматься до 37,5-38°С. Возможно угнетение психического состояния, страх.
При осмотре обнаруживается припухлость дистальной и средней фаланги, иногда заметная лишь при сравнении больного пальца со здоровым. Гиперемия кожи над очагом бывает нерезкой и появляется поздно, если процесс не принимает формы «песочных часов». При подкожном панариции средней и основной фаланги краснота появляется раньше на тыльной и боковых поверхностях пальца, а отечные ткани ладонной стороны могут приобретать синюшный оттенок. При значительном отеке фаланги может определяться бледность кожных покровов, возникающая вследствие сдавления сосудов межтканевой жидкостью. На фоне напряжения мягких тканей регистрируется сглаженность кожного рисунка, а также расположенной вблизи от очага межфаланговой сгибательной борозды. Больной оберегает палец, держит его в полусогнутом положении.
Подкожный панариций основной фаланги легко распространяется на рыхлую клетчатку межпальцевых промежутков, в червеобразные каналы и дистальный отдел ладони, а отсюда в основные фаланги соседних пальцев.
При подкожном панариции место наибольшей припухлости обычно не соответствует эпицентру гнойно-воспалительного очага. Локализация гнойника определяется путем «пальпации» пораженной фаланги пуговчатым зондом: точка наибольшей болезненности соответствует эпицентру гнойного очага.
Рентгенологически при подкожном панариции определяется утолщение кожи, уплотнение подкожной клетчатки и нарушение дифференцировки мягких тканей. При длительном течении воспалительного процесса и обширном некрозе мягких тканей отмечается остеопороз фаланг, в большей степени выраженный в пораженном сегменте.
Подкожный панариций тыла пальца. На тыле пальца из-за слабого развития подкожной жировой клетчатки и близкого расположения глубоких слоев кожи с их волосяными мешочками инфекция протекает по типу фурункулеза. При прогрессировании процесса имеется ярко выраженная тенденция к распространению инфекции по плоскости с переходом на тыл кисти.
Гнойное поражение проявляется обычными признаками воспаления и ранним появлением флюктуации под кожей пораженной фаланги. В раннем периоде типично присоединение лимфангита.
Несколько иное течение заболевания наблюдается в тех случаях, когда инфекция проникает под сухожильное растяжение разгибателя пальца, и очаг локализуется между ним и костью фаланги. Обычно это происходит прямым путем вследствие глубоких колотых и укушенных ран или гнойное воспаление развивается как осложнение процесса в костях, межфаланговых и пястно-фаланговых суставах. В таких случаях процесс протекает в виде флегмоны подапоневротического пространства тыла пальца, нередко охватывая весь палец. Отек и припухлость сначала занимают одну фалангу, но быстро распространяются на тыл всего пальца. Из-за глубокого расположения гноя краснота может появляться поздно. При длительном течении гнойного процесса возможен некроз сухожилий разгибателей пальца.
Одной из самых распространенных ошибок в лечении подкожного панариция на амбулаторном и стационарном уровне является поздняя диагностика возникновения осложненных форм панариция: сухожильного, костного и суставного. Поэтому необходимо с первого дня лечения проводить дифференциальную диагностику с этими формами панариция.
Для сухожильного панариция характерно полусогнутое, вынужденное положение пальца. Активные движения полностью отсутствуют, пассивные — вызывают резкую боль. Боль усиливается при попытке как сгибания, так и разгибания. Функция соседних пальцев ограничена. При исследовании зондом зона наибольшей болезненности распространяется в проекции всего сухожилия.
При костном панариции развитие гнойного процесса более продолжительное, боли менее острые. На рентгенограмме имеются деструктивные изменения в кости. Фаланга колбовидно изменена, возможно наличие гнойного свища на месте ранее произведенных
вмешательств или самопроизвольного вскрытия. После формирования свища интенсивность боли уменьшается, а явления острого воспаления стихают.
Суставной и костно-суставной панариций характеризуется веретенообразным изменением конфигурации сустава значительным ограничением подвижности в нем. Движения в суставе болезненные. На рентгенограмме определяется значительное сужение суставной щели, возможно наличие нарушения целостности контура суставных поверхностей и изъеденности кортикальной пластинки. При костно-суставном панариции появляется костная крепитация и патологическая подвижность в пораженном суставе.
Значительные сложности возникают при дифференциальной диагностике подкожного панариция с эризипелоидом и рожей. При эризипелоиде пациенты отмечают контакт со свежими мясными или рыбными продуктами. Имеется резкое отграничение от неизмененной кожи гиперемией с «географическими очертаниями». Гиперемия яркая; кожа в области гиперемии несколько возвышается над неизмененной. Боль менее интенсивна, преобладает ощущение тугоподвижности и «наполненности» пальца. Типично наличие зуда кожи и (или) чувства жжения.
1.4.2. Осложненные формы панариция
Следует подчеркнуть, что осложненные формы панариция, к которым относятся
сухожильный (тендовагинит), костный, суставной, костно-суставной панариции и пандактилит (рис. 1.6), с первых часов установления диагноза подлежат срочной госпитализации и лечению только в условиях отделения гнойной хирургии или специализированном отделении.
Сухожильный панариций или тендовагинит. Флегмонозное воспаление сухожильного влагалища и сухожилия разгибателей пальца носит название сухожильного панариция. Различают первичный и вторичный характер заболевания. Первично сухожильный панариций развивается при прямом повреждении синовиального влагалища и ткани сухожилия альтерирующим агентом (колотые, резанные и укушенные раны и пр.). Наиболее опасны колотые раны в области межфаланговых ладонных складок кожи, где сухожильные влагалища лежат наиболее поверхностно. При переходе воспаления с окружающих тканей заболевание приобретает вторичный характер. Наиболее часто это наблюдается при подкожном и костно-суставном панарициях. Как вторичное распространение инфекционного процесса можно рассматривать развитие тендовагинита после ампутаций и экзартикуляций пальцев или фаланг, выполняемых на фоне гнойного воспаления.
Особенности анатомического строения синовиальных влагалищ II-III-IV и I-V пальцев обусловливают различия в клинической картине сухожильного панариция. Поэтому целесообразно рассматривать данные заболевания отдельно.
Клиника сухожильного панариция II – III – IV пальцев. Во всех случаях заболевание начинается остро, с сильных мучительных болей в области пораженного пальца. Боли носят распирающий, ноющий характер и являются постоянными. Палец принимает вынужденное положение умеренного сгибания. Любое, даже незначительное, разгибание вызывает резкое усиление болевого синдрома. Пассивное разгибание пальца в большинстве случаев более болезненно, чем пассивное сгибание. При пальпации зона максимальной болезненности регистрируется на ладонной поверхности в области проксимального отдела сухожильного влагалища, что указывает на переход воспалительного процесса на все сухожильное влагалище.
В серозно-инфильтративной фазе тендовагита II – IV пальцев отек распространяется по ходу синовиального влагалища сухожилия сгибателя. Палец равномерно увеличен в объеме за счет реактивной инфильтрации мягких тканей, окружающих сухожилие. В пределах ладонной поверхности кисти сухожилия лежат глубже ладонного апоневроза, и отек по ходу синовиального влагалища выражен незначительно. Однако болезненность
при пальпации в этой зоне кисти сохраняется. Значительно чаще реактивный отек наблюдается в области тыла кисти, что может маскировать тендовагинит под флегмону тыла кисти. В таких случаях недостаточно собранный анамнез и неправильная оценка характера реактивного отека тыла кисти может привести к диагностической ошибке и необоснованному оперативному вмешательству на тыле кисти.
В70—80 % случаев у больных с сухожильным панарицием температура тела повышается в пределах 37,5°-38,0°C. Более высокие подъемы температуры тела (до 39,0°С
ивыше) наблюдаются на фоне восходящего стволового лимфангита и регионарного лимфаденита. На рентгенограммах пальцев, пораженных сухожильным панарицием, выявляются признаки выраженного равномерного отека, уплотнения тканей и нарушения их дифференцировки. В более поздних стадиях заболевания и при длительном малоэффективном лечении наблюдается остеопороз костной ткани.
При гнойно-некротической форме тендовагинита нарушается целостность синовиального влагалища, и гной распространяется вдоль сухожилия по клетчатке. В этот период может наблюдаться ослабление болевого синдрома на фоне нарастающей интоксикации. В данной фазе процесса все клинические признаки воспалительного процесса присутствуют, и главной задачей хирурга является точное определение фазы течения заболевания, поскольку от этого зависит принятие решения относительно необходимости оперативного вмешательства.
Сухожильный панариций I и V пальцев. Клинические признаки тендовагинита I пальца аналогичны симптомам при сухожильном панариции II -IV пальцев. Помимо этого обращает на себя внимание отек, гиперемия и болезненность лучевой половины кисти, главным образом ее тыльной поверхности. Уже в раннем периоде возникает ненапряженный отек дистального отдела предплечья, соответственно проксимальному концу лучевой сумки.
Давление в обширной синовиальной полости сухожильного влагалища и лучевой сумке не так велико, как в ограниченных пространствах II-IV пальцев. Поэтому боли менее выражены и локализованы проксимальнее. К признакам тендовагинита I пальца относится болезненность движений II пальца, сухожилие которого в ладонном канале близко прилежит к сухожилию I пальца. Движения в остальных пальцах, как правило, сравнительно свободны, но, возможна резкая болезненность разгибания V пальца.
Примечательно, что болезненность в I пальце менее выражена, чем при тендовагините других пальцев, зато общие явления воспаления выражены сильнее. Так, температура тела значительно выше, признаки общей интоксикации резче.
При гнойном тендовагините V палец согнут наподобие крючка, пассивное разгибание его резко болезненно, а активное разгибание невозможно. При поражении локтевой ладонной сумки IV, III и II пальцы также согнуты, причем пальцы, дальше отстоящие от V, согнуты меньше. Разгибание этих пальцев также болезненно; нередко болезненно и разгибание I пальца, причем боль локализуется в канале запястья и предплечье.
Вдиагностическом отношении важно отметить резкую болезненность при пальпации в проекции локтевой ладонной сумки, особенно в месте пересечения дистальной ладонной складки с проекцией сухожилия сгибателя V пальца на ладони, а на предплечье — над местом слепого конца локтевой сумки.
Имеется отек и гиперемия кожи локтевой половины ладони с переходом на тыльную поверхность. При переходе гнойно-воспалительного процесса на локтевую сумку отек и гиперемия распространяются на локтевую и заднюю поверхность нижней трети предплечья.
Особенностью течения тендовагинита I или V пальцев является возможность распространения гнойно-воспалительного процесса в проксимальном направлении с формированием U-образной флегмоны кисти и вовлечением в воспаление пространства Пирогова-Парона. В данной ситуации клинические симптомы эндогенной интоксикаций выражены уже более ярко. Температура тела достигает 39,0°С и может быть выше. У
многих пациентов отмечается сухость слизистых, чувство слабости и разбитости. Промедление с операцией при тендовагинитах крайне опасно. Лишенное кровоснабжения сухожилие быстро погибает, что приводит в последующем к инвалидизации кисти.
Суставной панариций развивается после ранения межфаланговых или пястнофаланговых суставов пальцев. По механизму возникновения различают первичный и вторичный суставной панариций.
Клиническая картина суставного панариция характеризуется* появлением уже в первые часы после повреждения болей в области сустава. Вначале боли носят ноющий характер и усиливаются только при движении в пораженном суставе. Однако через короткий промежуток времени боли нарастают по своей интенсивности. С течением времени боли приобретают постоянный, вне зависимости от подвижности сегмента, характер, распространяются на всю кисть и усиливаются ночью? В ранние сроки на тыльной и боковой поверхности сустава появляется гиперемия. Кожа над суставом напряжена, кожные складки на тыльной поверхности сглажены. Палец приобретает веретенообразную форму и фиксируется в положении легкого сгибания. Активное разгибание и другие виды движения в пальце становятся невозможным. Пассивные движения и пальпация области сустава чрезвычайно болезненны: Характерным симптомом в этот период является резкая болезненность при выполнении осевых нагрузок и растяжении пальца.
При рентгенологическом исследовании возможно увеличение суставной щели. Однако в ряде случаев из-за выраженного отека мягких тканей наблюдается сужение суставной щели.
Увеличение количества экссудата приводит к значительной деформации сустава. В результате экссудат может самопроизвольно прорваться наружу с образованием свища, который при первичном суставном панариции, как правило, возникает на месте первичной раны. Реже гной прорывается на ладонной стороне через крепкую lig. accessorium volare в сухожильное влагалище.
После самопроизвольного вскрытия полости сустава наблюдается временное стихание активности воспалительного процесса: уменьшаются или совсем исчезают боли и отек области сустава, в ряде случаев становятся возможными легкие движения в суставе, нормализуется температура тела и самочувствие больного. Однако это никогда не приводит к выздоровлению. Наличие гнойного экссудата в полости сустава поддерживает прогрессирование заболевания. Продолжается дальнейшая деструкция суставных поверхностей костных фаланг, связочного аппарата, сухожилий мышц. Появление крепитации и патологической подвижности в суставе указывает на переход суставного панариция
Костно-суставной панариций. Для данной формы заболевания характерно поражение связочного, хрящевого и костного аппарата пальца. Одним из первых признаков костносуставного панариция является появление патологической подвижности в пораженном суставе. Подобные проявления «разболтанности» сустава свидетельствуют о значительном поражении костно-хрящевого аппарата и других анатомических структур.4 Поражение гиалинового хряща приводит к появлению шероховатости (узурация) суставных поверхностей, что проявляется крепитацией при пассивных движениях. Следует подчеркнуть, что в данной фазе заболевания пациент не испытывает выраженной боли при исследовании. Это является одной из причин частого отказа от операции.
Первым рентгенологическим признаком костно-суставной патологии является сужение суставной щели и исчезновение четкости суставной поверхности. При длительном течении заболевания возможно появление переломов в эпифизарной части фаланги, разрушение одной из головок сочленяющихся фаланг с развитием патологического подвывиха.
При разрушении суставных поверхностей отделяемое из раны или свища приобретает сливкообразный характер с типичным ихорозным запахом, возможно появление в гное
