
ambulatornaja_hirurgija_2002
.pdfартерио-венозных анастомозов. Представляет собой сосудистый клубочек, включающий сеть нервных волокон, лишенных миелиновой оболочки. Окружено соединительнотканной капсулой. Локализуется на дистальных фалангах пальцев рук, в области ногтевого ложа (рис. 3.7). — Гломусная опухоль обычно небольших размеров (не более 1 см в диаметре), плотная, округлая, ярко-красного, багрового или синюшного цвета. Для нее характерна острая и приступообразная жгучая боль в пальце с иррадиацией в руку, шею, голову. Нередко боли возникают еще до появления видимой под ногтем опухоли и сопровождаются обильным потоотделением, чувством страха. Ни одной из других сосудистых опухолей не свойственна столь резкая боль. Опухоль имеет вид темнокрасного пятна, диаметром около 2-3 мм, просвечивающего через ногтевую пластинку. При микроскопическом исследовании обнаруживается плотная соединительнотканная капсула, окружающая опухоль, от нее к центру отходят тяжи, в опухоли большое количество сосудов. Под тонким слоем эпителия сосудов располагаются гломусные клетки, специфические опухолями. Среди них наиболее часто встречаются: атерома, пиогенная гранулема, дермоидные и эпителиальные кисты, кожный рог, ксантомы [6, 13,
18].
Атерома (atheroma; греч. athere — каша из пшеничной муки + лат. ота — опухоль; синонимы: steatoma от греч. stear, atos — сало, жир; жировая киста) — это ретенционная киста сальной железы. Возникает она в результате закупорки выводного протока сальной железы. Секрет накапливается в просвете, растягивает капсулу, в результате чего сальная железа превращается в шаровидное опухолеподобное образование.
Чаще всего атеромы возникают в областях, где особенно много сальных желез (волосистая часть головы, лицо, спина и др.). Сальные железы всегда сопутствуют волосяным фолликулам, поэтому атеромы не могут возникать в областях тела, где нет роста волос (ладони, подошвы). Атеромы располагаются в толще кожи и имеют довольно плотную соединительнотканную капсулу. Размеры их могут колебаться от горошины до величины куриного яйца, они бывают одиночными и множественными [24]. Наиболее характерной областью локализации множественных атером является волосистая часть головы. Клинически атеромы проявляются небольшой, постепенно увеличивающейся безболезненной мягкой опухолью.
При объективном осмотре видна полушаровидная, мягковатая или тугоэластическая опухоль с гладкой поверхностью, иногда истонченной кожей, с которой она тесно спаяна и легко смещается по отношению к подлежащим тканям. Часто больные обращаются тогда, когда атерома нагнаивается и в ее полости гной смешан с салоподобным содержимым («манная крупа»).
Лечение атером оперативное, показанием к операции является косметический дефект и частое нагноение. Вмешательство осуществляется под местной инфильтрационной анестезией. Радикальность оперативного лечения состоит в полном иссечении или вылущивании атеромы вместе с капсулой. Кожу над образованием иссекают двумя полуовальными разрезами, между которыми должно располагаться видимое в большинстве случаев устье закупоренной сальной железы. Для профилактики рецидива обязательно удаление капсулы. После удаления атеромы на кожу накладывают швы. В случаях удаления нагноившейся атеромы рана не зашивается, но капсула по возможности иссекается максимально полно [23].
Пиогенная гранулема {granuloma pyogenes; лат granulum — зернышко + лат. ота —
опухоль; греч. руоп — гной + греч. genes — создавать, происходить) состоит из грануляционной ткани. Телеангиэктатическая доброкачественная стебельчатая опухоль, возникающая при мелких инфицированных повреждениях кожи. Часто может возникать после повторных попыток удаления мелких инородных тел.
Это небольшое опухолевидное образование, возвышающееся над кожей, малиновобордового цвета с кровоточащими грануляционными разрастаниями (рис. 3.8). Дифференцировать пиогенную гранулему следует от истинной ангиомы и

эпидермального плоскоклеточного язвенного типа рака, при котором край опухоли возвышенный, плотный, грануляционные разрастания с некротическими пятнами и кратерообразным углублением в центре.
Рис. 3.8. Пиогенная гранулема |
Рис. 3.9. Кожный рог II пальца правой кисти |
(Усольцева Е. В., Машкара К. И., 1986). |
(Усольцева Е. В., Машкара К. И., 1986). |
Лечение — электрокоагуляция, криокоагуляция или иссечен~й1Гпбд местной анестезией — удаление опухоли вместе с питающей ножкой, рана очищается от грануляций, обрабатывается спиртом и зашивается.
Кожный рог (соrпи cutaneum) — разновидность бородавки с непропорционально большим кератозным компонентом (рис. 3.9). Поскольку кожный рог может травмироваться при трении одеждой, то его иссекают или подвергают электрокоагуляции.
Ксантома (xanthoma; греч. xanthos — желтый + лат. ота — опухоль) — образование, имеющее внешнее сходство с опухолью, возникающее на почве нарушения местного или общего липидного обмена, преимущественно у пожилых людей. Локализуется обычно на тыле кисти, в мягких тканях, не склонна к прорастанию и злокачественному перерождению. Удаление показано по косметическим соображениям.
Эпителиальные кисты (cystae epitheliales) — образования, стенки которых состоят из эпителия, эпидермиса или его придатков, а содержимое — из роговых масс. Чаще всего эти кисты появляются как следствие травмы, когда в глубину тканей имплантируется кусочек кожи, который инкапсулируется. Содержимое кисты состоит из распавшихся эпителиальных клеток, секрета сальных желез и серозной жидкости, богатой жиром и холестерином.
Эти образования — округлые, эластичные, не спаянные с кожей, безболезненны и не воспалены. Часто локализуются на кисти (рис. 3.10). Дифференцировать эпителиальную кисту следует от дермоидной кисты, атеромы, липомы. Лечение—хирургическое, производится иссечение образования.
Рис. 3.10. Эпителиальная киста III пальца (Усольцева Е. В., Машкара К. И., 1986).
Эпителиальные кисты копчика и крестцово-копчиковые ходы относятся к образованиям дизэмбрионального происхождения. В результате аномального развития эктодермальных трубок при формировании заднего прохода участок эктодермы оказывается погруженным в подкожную клетчатку.
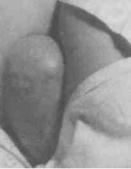
Первые проявления этой патологии часто обнаруживаются в юношеском возрасте. Эпителиальный ход может иметь извитую, причудливую форму, иногда огибает верхушку копчика и заканчивается на передней его поверхности. Содержимым кисты и хода могут быть все элементы и производные кожи: секрет сальных желез, волосы. Кисты и ходы могут нагнаиваться, образовывать свищи. Эта патология часто сочетается с костными аномалиями этой области — дисплазиями крестца, незаращением дужек.
При объективном осмотре обнаруживается плотное, опухолевидное образование в проекции копчика. Часто можно увидеть свищевое отверстие с гнойным отделяемым. Дифференциальный диагноз проводится с парапроктитом. Лечение эпителиальных кист копчика и свищей оперативное. Глубоким овальным разрезом, достигающим надкостницы крестца и копчика, иссекается кожа с подлежащими тканями, содержащими элементы кисты. В тех случаях, когда киста переходит на переднюю поверхность копчика, производится его резекция.
Дермоидные кисты (греч. dermoidum; derma — кожа + eides — подобный; синоним — тератома) встречаются реже, чем эпителиальные. Это врожденные образования, развиваются вследствие внедрения эктодермы в эмбриональные щели. Типичное место расположения дермоидных кист — голова и шея. Наиболее частым местом их локализации является наружный угол глаза и верхний внутренний край глазницы. Они могут встречаться и в других областях (рис. 3.11). По внешнему виду дермоидная киста представляет собой округлое образование тестоватой консистенции, покрытое неизмененной кожей, малоподвижное или совсем неподвижное. При плотном прилежании его к кости рентгенологическое исследование не выявляет костного дефекта. Внутренняя выстилка дермоидной кисты представляет собой развитую кожу с потовыми, сальными железами и волосяными луковицами. Поверхность кожи обращена в просвет кисты. Содержимым является кашицеобразная салоподобная масса, образующаяся от распада эпителия и секрета сальных желез. Нередко в содержимом обнаруживаются волосы и зачатки зубов.
Рис. 3.11. Дермоидная киста промежности (наблюдение клиники).
Дермоидные кисты встречаются и на пальцах кистей. Особенность их в том, что они возникают исподволь, постепенно разрастаясь, захватывают все ткани, поражая и кость, протекают с периодическими обострениями воспалительного процесса и дают повод к ошибочному установлению диагноза острых гнойных заболеваний и остеомиелита. Иногда клиническая картина напоминает костный панариций.
Диагноз дермоидной кисты уточняется на основании продолжительности течения заболевания, периодических обострений воспалительных явлений, шарообразной деформации фаланги, вялого течения после вскрытия и дренирования «панариция», выделений из раны салообразных масс, а также на основании рентгенологических данных.
Лечение — хирургическое. Операция заключается в удалении кисты с иссечением прилегающих мягких тканей.
К редким врожденным новообразованиям на шее относятся подъязычные и подбородочные эпидермоидные кисты. В отличии от дермоидных, их кожная выстилка

не содержит придатков кожи — волосяных луковиц, сальных и потовых желез. Эти кисты проявляются в юношеском возрасте, растут медленно. Лечение — оперативное, заключается в полном вылущивании кисты [25].
Среди поверхностных новообразований можно рассматривать срединные и боковые кисты шеи, которые относят к врожденным порокам развития.
Срединная киста шеи (cysta mediana cervicis) — это результат нарушения обратного развития щитовидно-язычного протока (ductus thyreoglossus), который на 4-й неделе эмбрионального развития в норме подвергается редукции, оставляя в области корня языка слепое отверстие (foramen caecum). Если эпителиальный ход, отшнуровавшись от зачатка щитовидной железы, не исчезает полностью, он является источником возникновения кист и свищей по средней линии шеи.
Обычно больные обращаются к врачу, обнаружив опухолевидное образование по средней линии шеи, в проекции или несколько ниже подъязычной кости. Образование имеет мягко-эластическую консистенцию, безболезненное, ограничено в подвижности. Часто просвет кисты вскрывается с образованием свища со скудным серозно-слизистым отделяемым. Свищ является лишь вторичным проявлением кисты. Свищевой ход обычно узкий, извилистый, идущий в направлении кожной поверхности шеи или к слепому отверстию языка.
Диагностика срединных кист и свищей шеи основывается на характерном их расположении по средней линии шеи, давности процесса, наличии свищевого отверстия. Свищевой ход можно исследовать с помощью зонда, а также проведением фистулографии с использованием жидких рентгеноконтрастных препаратов.
Лечение — оперативное, экстирпация кисты. Над кистой производят дугообразный или косой разрез, при свище — окаймляющий. Иссечение кисты или свищевого хода в целях радикальности операции производят с резекцией центральной части подъязычной кости и удалением их единым блоком. При этом приеме профилактика рецидива заключается не только в том, что свищевой ход связан с телом подъязычной кости, но и в том, что он позволяет проследить ход свища вверх до корня языка, где его можно отсечь и перевязать. Прослеживанию свищевого хода способствует предварительное его прокрашивание.
Боковые кисты и свищи шеи (cystae et fistulae laterales cervicis; синонимы: боковые жаберные кисты, бранхиогенные кисты; греч. branchia — жабры, жаберные щели + genes
— создавать, порождать) встречаются реже срединных. Этот дефект развития является следствием остающейся из эмбрионального периода части второго жаберного кармана. Аномалия может быть одноили двухсторонняя, чаще всего в виде свища, реже в виде кисты.
По своей клинической картине боковые свищи и кисты шеи сходны со срединными, но, в отличие от последних, они локализуются в верхней или средней трети шеи. Боковые кисты и свищи прилегают к переднему краю грудино-ключично-сосцевидной мышцы или частично заходят под нее и располагаются между 2-й и 3-й фасциями шеи на сосудистонервном пучке (рис. 3.12).
Рис. 3.12, Локализация срединных (1) и боковых (2) кист и свищей шеи (Долецкий С. Я.,
Исаков Ю. Ф., 1970).
Кисты могут быть одно- и многокамерными. Внутренняя их поверхность выстлана многослойным плоским эпителием, под которым располагается лимфоидная ткань, часто формирующая фолликулы. Боковые кисты могут достигать больших размеров, что, как правило, влечет за собой нарушение функции того или иного граничащего с ней органа, компрессию магистральных сосудов или нервов шеи. При самопроизвольном вскрытии кисты формируется свищ. Он может быть полным или неполным. Начало свища располагается у боковой стенки глотки, в области миндалин, а его наружное отверстие — обычно у внутреннего края нижней трети грудинно-ключично-сосцевидной мышцы. При длительном существовании кисты и свищи могут инфицироваться, нагнаиваться. Не исключается возможность их малигнизации.
Дифференциальный диагноз следует проводить с неспецифическим и туберкулезным лимфаденитом, метастазами рака щитовидной железы или лор-органов, дермоидными кистами подчелюстных слюнных желез, подчелюстными лимфангиомами и хемодектомами.
В диагностике кист шеи применяются ультразвуковое исследование, пункция кисты. Лечение кист — оперативное, осуществляется в хирургических стационарах, в отделениях челюстно-лицевой хирургии. При иссечении кисты следует производить полное препарирование и удаление тяжей, отходящих от кисты или свищевого хода до области подъязычной кости и далее кнутри от магистральных сосудов шеи, где, рядом со стенкой глотки, тяж или свищевой ход перевязывают и отсекают. Необходимо учитывать анатомотопографические особенности этой области, тесную связь оболочки кисты с сосудами и нервами шеи, прохождение свищевого хода между ветвями общей сонной артерии над подъязычным нервом. Для облегчения выделения производят предварительное прокрашивание свищевого хода.
3.2. ЗЛОКАЧЕСТВЕННЫЕ ПОВЕРХНОСТНЫЕ НОВООБРАЗОВАНИЯ
Отдельно следует остановиться на поверхностных опухолях злокачественной природы, так как больные, обнаружив образования, чаще всего обращаются к амбулаторному хирургу. Поэтому так важен дифференциальный диагноз на этапе амбулаторного обследования. Среди поверхностных злокачественных новообразований рассмотрим злокачественные опухоли кожи (базалиому, лимфому, рак, меланому, саркому) и злокачественные опухоли мягких тканей (саркомы, злокачественные невриномы).
3.2.1. Злокачественные опухоли кожи
Базалиома (basilioma; лат.basalis, basilaris — базальный, основной, расположенный на основании + лат. ота — опухоль) занимает промежуточное место между доброкачественными и злокачественными опухолями кожи. Опухоль склонна к рецидивам и обладает деструктивным ростом, но, как правило, не дает метастазов. Базалиома чаще всего располагается на лице или шее, имеет вид плотного узелка или плоской уплотненной бляшки, иногда изъязвленной или покрытой плотной коркой. Изъязвление может углубляться, края язвы уплотняются и становятся валикообразными. Опухоль может прорастать и инфильтрировать подлежащие ткани. Диагноз подтверждается данными цитологического или гистологического исследований [3, 4, 9].
Базалиомы хорошо поддаются лечению облучением, и поэтому лучевая терапия является методом выбора. К хирургическому вмешательству (электрокоагуляционное иссечение) прибегают при радиорезистентных базалиомах, рецидивах этих опухолей и иногда при небольших новообразованиях, находящихся на туловище, конечностях [9].
Лимфома кожи (lymphoma cutis) — это опухоли или узловые образования обычно красно-фиолетового цвета, располагающиеся на ограниченной площади. Поверхность их блестящая, бугристая. Иногда наблюдается изъязвление или шелушение [14]. Преимущественная локализация — на спине. Гистологически: пролиферация центрофолликулярного типа клеток больших и малых с расщепленными ядрами. Их не относят к высокозлокачественным, они редко диссеминируют во внутренние органы.
Лечение. При локализованных формах низкой степени злокачественности проводится лучевая терапия, при диффузных поражениях — химиотерапия в сочетании с лучевой. При высокой степени злокачественности — комбинированное лечение.
Рак кожи (cancer cutis; epithelioma) — встречается чаще у лиц 50—70 лет. Наиболее частой локализацией является кожа лица, в частности носа, век, щек. Нередко наблюдается первично-множественное поражение. Выделяют три основных формы рака кожи:
поверхностную, инфильтрирующую и папиллярную. Наиболее часто встречаются первые две формы [4, 8].
При поверхностной форме рака на коже появляется желтовато-сероватый узелок, пятно или блестящая бляшка. Эта форма развивается медленно, субъективные ощущения вначале отсутствуют, затем появляется зуд. В дальнейшем центральная часть узелка изъязвляется, образуется мокнущая, иногда слабо кровоточащая и покрывающаяся корочкой язвочка. При пальпации основание язвы оказывается плотнее окружающих тканей, хотя воспалительные явления вокруг опухоли не выражены. В некоторых случаях в центральной части опухоли происходит рубцевание, а по периферии продолжается рост новообразования с формированием валикообразных, фестончатых участков.
Инфильтрирующая, или глубоко проникающая, форма рака кожи может протекать двояко. В одних случаях локализующаяся на лице, туловище или половых органах опухоль представляет собой твердый смещаемый узел, который, по мере роста, изъязвляется, фиксируется в окружающих тканях, вовлекая их в процесс, достигая иногда надкостницы, костей. Язва становится кратерообразной, с плотным окружающим валиком, в центре ее видны некротические массы.
Другой вариант течения — это глубокая язва с крутыми краями. Глубоко проникающая форма рака кожи склонна к метастазированию, гистологически это чаще всего плоскоклеточный рак.
Папиллярная форма рака кожи характеризуется быстрым ростом и частым метастазированием. Обычно представляет собой массивный узел на широком основании или на ножке, иногда может иметь вид цветной капусты, достигая значительных размеров или бугристых образований, приобретающих характер грибовидных, легко кровоточащих и покрытых корками папиллом.
Классификация рака кожи
карцинома in situ.
Т1 — опухоль или язва не более 2 см в диаметре, ограниченная собственно кожей, подвижная, смещаемая с кожей, без инфильтрации соседних тканей, без метастазов.
Т2 — опухоль или язва от 2 до 5 см в наибольшем размере, прорастающая всю толщу кожи, без распространения на подлежащие ткани, N0 — N1 M0 — M1
Т3 — опухоль более 5 см, с глубокой инфильтрацией кожи, N1 M1
Т4 — опухоль или язва, инфильтрирующая другие структуры: мышцы, хрящ и др., наличие отдаленных метастазов.
Диагностика. При осмотре характерны плотный инфильтрат или язва с плотными валикообразными краями.
Обязательным является морфологическое подтверждение диагноза. Цитологическому исследованию подвергаются мазки-отпечатки или соскоб с новообразования. При отсутствии убедительных данных цитологического исследования производят инцизионную (на границе со здоровыми тканями, из трех различных участков) или эксцизионную (при небольших размерах образования) биопсию опухоли.
Рентгенологическое исследование позволяет выявить глубину инвазии опухоли и установить состояние подлежащих костных тканей. Состояние регионарного лимфатического аппарата можно оценить с помощью прямой и непрямой лимфографии.
При обращении в поликлинику больного с незаживающими трофическими язвами, хроническим остеомиелитом с длительно существующими свищами, изъязвленными рубцами врачу следует проявить онкологическую настороженность в отношении возможного наличия рака кожи. Больной должен быть осмотрен и обследован у онколога.
Лечение — индивидуальное, с учетом локализации опухоли, ее гистологического строения, степени распространенности процесса. Наиболее приемлем лучевой метод лечения. Он применяется как самостоятельно, так и в комбинации с хирургическим вмешательством — широким иссечением опухоли в пределах здоровых тканей или электрокоагуляцией образования. При опухолях кожи лица применяют криодеструкцию опухоли или лазерное воздействие, имеющие лучший косметический эффект. Лечение проводят в специализированном онкологическом стационаре [3, 4].
Меланома (melanoma; греч. melanos — черный, темный + лат. ота — опухоль; синонимы: меланобластома, меланоцитома) — это одна из самых злокачественных опухолей. Относительно редкое заболевание, составляет 1,3 % от общего числа злокачественных новообразований [1, 12, 16]. Наиболее часто первичный очаг располагается на коже нижних конечностей, далее, по частоте локализации, следует туловище, голова и шея, верхние конечности. Вместе с тем необходимо помнить, что меланома может возникать на любом участке кожи (концевые фаланги пальцев, вульва и др.).
В подавляющем большинстве случаев меланома развивается на фоне имевшихся невусов. Озлокачествление невусов, как правило, связано с травмой, гормональными изменениями в организме, чрезмерной инсоляцией. В группу «меланомоопасных» невусов входят: пигментный пограничный невус, синий невус Ота и гигантский пигментный волосяной невус, а также поражение кожи в виде ограниченного предракового меланоза Дюбрея [1, 16].
Пограничный пигментный невус имеет вид плоского узелка; размерами от нескольких миллиметров до нескольких сантиметров, поверхность невуса сухая, гладкая, изредка неровная, всегда лишена волосяного покрова. Консистенция образования в большинстве случаев не отличается от окружающей кожи, но может быть и более плотной. Окраска различная — от светло-коричневой до черной. Образование может меняться в размерах или цвете, но очень медленно.
Синий невус. Он представляет собой полусферическое образование, выступающее над уровнем кожи, с четкой границей. Поверхность невуса мягкая, без волос, имеет вид туго натянутой кожи. Цвет его обычно голубой или синий, реже коричневый, размеры — небольшие и обычно не превышают в диаметре 1 см.
Невус Ота. Типичная локализация этого образования — лицо (область иннервации I и II ветвей тройничного нерва). Он состоит из одного большого или множества сливающихся пятен синюшно-черного цвета, располагающихся в области щеки, верхней челюсти или скуловой дуги. При этом обязательна пигментация в различных отделах глаза (конъюнктива, склера, радужная оболочка). Иногда в процесс вовлекаются красная кайма губ, слизистые оболочки носа, мягкого неба, глотки, гортани.
Гигантский пигментный волосяной невус. Этот врожденный невус реже всего встречается на лице, обычно он поражает кожу конечностей и туловища. По мере роста ребенка невус увеличивается в размерах, достигая величины от 10 до 40 и более сантиметров в диаметре. Поверхность его неровная, бородавчатая, имеет трещины, отмечается гипертрихоз, цвет — от серого до черного.
Больные должны избегать травм невуса, наблюдать за ними в динамике. Радикальным лечением является хирургическое вмешательство — иссечение
образования вместе с окружающей кожей и подкожной клетчаткой. При невусе Ота хи-
рургическое лечение не показано, больные должны проходить контрольный осмотр каждые 6 месяцев.
Ограниченный предраковый меланоз Дюбрея (Dubreuilh) — это пигментные пятна величиной от 2-3 до 5-6 см в диаметре, имеющие неровные края. Возникают преимущественно у женщин в пожилом возрасте на лице, груди, кистях рук. Поверхность очага плоская, с папулами, узелками, бляшками, кожный рисунок сохранен. Цвет образования неравномерный — коричневый, серый, синюшный. Внешний вид его напоминает рисунок географической карты. Меланоз Дюбрея — облигатное предмеланомное заболевание кожи. Лечение — хирургическое и лучевое [12].
Диагностика меланом представляет известные трудности, особенно в начальных стадиях. Особое значение следует придавать тщательному сбору анамнеза: длительности существования невуса, изменению размеров, цвета и консистенции, скорости роста, травматизации образования, срокам возникновения изъязвлений. Необходимо детальное физикальное обследование очага поражения и регионарных лимфатических узлов, увеличение которых иногда является первым симптомом растущей меланомы. Осмотр должен проводиться при хорошем дневном освещении. К признакам озлокачествления невусов относятся увеличение их размеров, изменения цвета к более темному или появление неравномерности окраски, воспаление и инфильтрация по краям, развитие лучистых разрастаний, идущих в радиальных направлениях от пигментного пятна, возникновение боли, зуда, появление трещин, изъязвлений, сукровичного или кровянистого отделяемого. Нередко рядом с увеличивающимся пигментным пятном появляются мелкие дочерние пигментированные узелки.
Диагностика меланомы кожи при ее изъязвлении может быть произведена с помощью цитологического исследования мазков-отпечатков.
По форме роста меланомы делятся на поверхностно распространяющиеся, узловатые (нодозные) и лентиго-меланомы (трансформация меланоза Дюбрея).
Существуют следующие клеточные типы меланомы кожи: эпителиальный веретеноклеточный, мелкоклеточный и смешанноклеточный. По содержанию пигмента — пигментные и беспигментные меланомы кожи.
В прогностическом отношении играет роль глубина инвазии:
•опухоль не выходит за пределы базальной мембраны;
•опухоль ограничена папиллярным слоем;
•располагается на границе папиллярного и ретикулярного слоя дермы;
•прорастает всю толщу дермы;
•прорастает в подкожную клетчатку.
Для уточнения формы роста опухоли и глубины ее инвазии необходимы рентгеновские снимки мягких тканей.
Метастазы в регионарных лимфоузлах можно выявить с помощью прямой и непрямой лимфографии. Для выявления отдаленных метастазов применяется УЗИ печени, рентгенография легких и костей.
Лечение должно быть комбинированным, включающим предоперационную лучевую терапию первичного очага и зоны регионарного метастазирования. Вторым этапом выполняется широкое иссечение очага с окружающей кожей, подкожной клетчаткой, мышечной фасцией, апоневрозом, а также регионарная лимфаденэктомия. Если опухоль располагается на конечности, выполняется ампутация последней. Третий этап — послеоперационная лучевая терапия.
Кроме того, для лечения используется регионарная химиотерапия (внутриартериальная инфузия, изолированная перфузия), гормонотерапия, иммунотерапия.
Лечение проводится в специализированном онкологическом стационаре. Задачей амбулаторного хирурга является установление предположительного диагноза и на-
правление больного к онкологу. Амбулаторно никаких манипуляций делать нельзя
[12,16].
Саркомы кожи (sarcomae cutis). Эти опухоли исходят из соединительнотканных элементов кожи. Встречаются редко. Локализуются, как правило, на коже голени, бедра, предплечья, брюшной стенки, грудной клетки. Выделяют фибросаркому, липосаркому,
ангиосаркому, лимфосаркому, лейомиосаркому, множественную саркому Капоши
(Kaposi).
Практически невозможно различить саркомы кожи и мягких тканей. Принципы диагностической и лечебной тактики при этих заболеваниях являются общими. Приведем краткие сведения о наиболее известных саркомах кожи.
Фибросаркома. Плотные безболезненные, чаще одиночные узелки, постепенно увеличивающиеся и растущие очень медленно в виде плоского пятна с широким основанием или быстро растущие возвышающиеся образования типа «цветной капусты». По своему строению напоминает веретенообразно-клеточную саркому. Лечение оперативное.
Ангиосаркома. Наблюдается редко. Состоит из скопления кровеносных сосудов и саркоматозных клеток между ними. Опухоль — плотная, болезненная, имеет неровную поверхность темно-красного или синевато-красного цвета, нередко с грязно-серым налетом. На ранних стадиях мало отличается от гемангиомы. С начала своего возникновения опухоль имеет злокачественное течение и характеризуется быстрым ростом с тенденцией к распаду, изъязвлению и кровоточивости, вплоть до профузных кровотечений, часто метастазирует. Сопровождается выраженной интоксикацией.
Множественный геморрагический саркоматоз Капоши (Kaposi). Чаще наблюдается на дистальных отделах конечностей — кистях, стопах. На коже определяются узелки и узлы, местами темно-красного цвета, как бы сливающиеся между собой. Отмечается зуд, боли.
Постепенно кожа над узлами становится толще, приобретает синюшный оттенок, развивается отек конечностей, возникают кровоизлияния. Чаше всего процесс носит генерализованный характер с распространением на проксимальные отделы конечностей, слизистые оболочки, узлы образуются во внутренних органах, могут кровоточить. Болезнь сопровождается кахексией. Лечение — комбинированное: лучевая с регионарной химиотерапией, при ограниченных формах — хирургическое вмешательство.
3.2.2. Злокачественные опухоли мягких тканей
Злокачественные опухоли мягких тканей составляют 0,8—2,6 % среди всех опухолей. Наиболее часто встречаются: синовиальная саркома, рабдомиосаркома, липосаркома, злокачественная невринома. Для этих опухолей характерна склонность к рецидивированию и раннему метастазированию (чаще гематогенному).
Синовиальная саркома (sarcoma synovialis). Исходит из синовиальных оболочек суставов, сухожильных влагалищ и сумок, фасциально-апоневротических структур. Начальным симптомом является появление болевых ощущений при функциональных нагрузках. Заболевание может обнаруживаться со случайного нахождения опухоли, одним из характерных признаков которой является ограничение подвижности узлов в результате инфильтрации подлежащих тканей. При быстрых темпах роста чаще встречаются инфильтративные формы, а при медленно растущих опухолях преобладают круглые или овоидные образования с относительно четкими границами. Поверхность синовиальной саркомы чаще гладкая, реже бугристая, а ее консистенция от мягкой до плотной. Опухоль инфильтрирует окружающие ткани с прорастанием и разрушением прилежащих костей, изъязвлением кожи, может иметь форму распространения по типу песочных часов.
Рабдомиосаркома (rhabdomyosarcoma) образуется из элементов поперечно-полосатой мускулатуры, локализуется чаще всего на конечностях, в области плечевого и тазового пояса, на голове, шее. Растет опухоль в толще мышц, имеет вид узла, консистенция плотная или мягкая, границы нечеткие, иногда наблюдается множественность узлов, темп
роста быстрый. Над образованием выявляются расширенные подкожные вены. Опухоль может прорастать кожу с образованием изъязвлений, при этом рабдомиосаркома выступает над поверхностью кожи в виде легко кровоточащей бугристой массы.
Липосаркома (liposarcoma) может локализоваться в любой области тела. Чаще поражаются ягодицы, бедра. Это хорошо отграниченный округлый, дольчатый узел размерами от нескольких до 23-25 сантиметров в диаметре. Опухоль имеет мягко-эластическую консистенцию, подвижна, безболезненна. Кожа над ней не изъязвляется, рост опухоли может быть медленным.
Злокачественная невринома (neurinoma maligna)— опухоль исходит из элементов шванновской оболочки периферических нервов. Примерно у каждого десятого больного развивается на фоне болезни Реклингаузена. Располагаются эти злокачественные новообразования в большинстве случаев на конечностях. Опухоль представляет собой округлое, ограниченное смещаемое образование упруго-эластической консистенции, без четких границ. В процесс часто вовлекается кожа, которая может изъязвляться. Рост злокачественных неврином довольно быстрый, сопровождается болевыми ощущениями и парестезиями.
В связи с разнообразием клинического течения диагностика этих опухолей бывает трудна. Нередко больные обращаются к врачу, когда опухоль достигает значительных размеров или появились жалобы на боли и ограничение функции.
Для диагностики обязательно тщательное визуальное и пальпаторное обследование не только места расположения опухоли, но и регионарных лимфоузлов. При пальпации необходимо установить размеры опухоли, ее консистенцию, смещаемость, отношение к окружающим тканям, сосудам, нервным стволам. При подозрении на злокачественный характер образования необходимо направить больного к онкологу для дальнейшего обследования, которое должно включать: обзорную рентгенографию зоны локализации опухоли, особенно конечностей, рентгенографию легких, костей, УЗИ печени, непрямую лимфографию.
Ведущее место в диагностике может занимать цитологическое и гистологическое исследование. При изъязвленных опухолях делают мазки-отпечатки и, если необходимо,
— биопсию опухоли. Применяют пункционную биопсию с гистологическим или цитологическим исследованиями плотного тканевого или жидкого материала. Иногда оправданной может быть инцизионная биопсия со срочным гистологическим исследованием. Все эти манипуляции необходимо производить в специализированном стационаре [10,15].
Основным методом лечения злокачественных опухолей мягких тканей является хирургический: широкое иссечение опухоли вместе с окружающими тканями, в том числе ампутация или экзартикуляция конечности. Эти вмешательства сочетаются с регионарной лимфаденэктомией. При выборе типа операции руководствуются рядом обстоятельств: локализацией опухоли, ее распространенностью, темпом роста, склонностью к метастазированию и рецидивированию, состоянием функции жизненно важных систем. Учитываются также возможности последующей реабилитации больных.
К органосохраняющим операциям следует прибегать тогда, когда можно удалить опухоль в пределах здоровых тканей в целостном анатомическом футляре. В связи с широкими возможностями современной химио- и лучевой терапии, а также сосудистой хирургии показания к органосохраняющим операциям расширились.
У больных с рабдомиосаркомой, синовиальной саркомой оправданна регионарная перфузия химиопрепаратами.
Ампутация и экзартикуляция конечностей производятся, когда нельзя радикально удалить опухоль из-за обширного вовлечения в опухолевый процесс костей, суставов и магистральных сосудов на большом протяжении. Лечение только в онкологическом стационаре.
