
- •Глава 12 Заболевания слизистой оболочки рта г. Б. Банченко, е. В. Боровский, и. М. Рабинович
- •12.1. Классификация заболеваний слизистой оболочки рта
- •III. Аллергические и токсико-аллергические заболевания:
- •IV. Заболевания с аутоиммунным компонентом патогенеза:
- •V. Кожно-слизистая реакция (красный плоский лишай).
- •VII. Изменения слизистой оболочки рта и красной каймы губ при патологии различных органов и систем организма и нарушениях обмена веществ:
- •VIII. Врожденные и генетически обусловленные заболевания:
- •IX. Предраковые заболевания, доброкачественные и злокачественные новообразования:
- •12.2. Травматические поражения слизистой оболочки рта
- •12.2.1. Механическая травма
- •12.2.2. Химическое повреждение
- •12.2.3. Физическое повреждение
- •12.2.3.1. Лучевая болезнь
- •12.2.4. Лейкоплакия
- •12.3 Инфекционные заболевания
- •12.3.1. Вирусные заболевания
- •12.3.1.1. Обычный герпес
- •12.3.1.2. Острый герпетический стоматит*
- •12.3.1.3. Хронический рецидивирующий герпес
- •12.3.1.4. Опоясывающий герпес
- •12.3.1.5. Спид — синдром приобретенного иммунодефицита
- •12.3.1.6. Герпангина
- •12.3.1.7. Ящур
- •12.3.2. Бактериальные инфекции
- •12.3.2.2. Гнойничковые заболевания
- •12.3.2.2.1. Импетиго
- •12.3.2.2.2. Шанкриформная пиодермия
- •12.3.2.2.3. Пиогенная гранулема
- •12.3.2.3. Туберкулез
- •12.3.2.3.1. Туберкулезная волчанка
- •12.3.2.3.2. Милиарно-язвенный туберкулез
- •12.3.2.4. Венерические заболевания
- •12.3.2.4.1. Сифилис
- •12.3.2.4.2. Гонококковый стоматит
- •12.3.3. Микозы
- •12.3.3.1. Кандидоз
- •12.4. Аллергические заболевания
- •12.4.1. Анафилактический шок
- •12.4.2. Ангионевротический отек Квинке
- •12.4.3. Аллергический стоматит
- •12.4.4. Болезнь Лайелла
- •12.4.5. Многоформная экссудативная эритема
- •12.4.6. Контактная аллергия
- •12.5. Заболевания с аутоиммунным компонентом патогенеза
- •12.5.1. Хронический рецидивирующий афтозный стоматит
- •12.5.2. Синдром Бехчета
- •12.5.3. Синдром Шегрена
- •12.5.4. Пузырчатка
- •12.5.5. Пемфигоид
- •12.5.6. Красная волчанка
- •12.6. Кожно-слизистая реакция (красный плоский лишай)
- •12.7. Изменения слизистой оболочки рта при экзогенных интоксикациях
- •12.8. Изменения слизистой оболочки рта при патологии различных органов и систем организма, а также нарушениях обмена веществ
- •12.8.1. Изменения слизистой оболочки рта при сердечно-сосудистых заболеваниях
- •12.8.2. Изменения слизистой оболочки рта при желудочно-кишечных заболеваниях
- •12.8.3. Изменения слизистой оболочки рта при эндокринной патологии
- •12.8.4. Изменения слизистой оболочки рта при гипо- и авитаминозах
- •12.8.5. Изменения слизистой оболочки рта при заболеваниях крови и кроветворных органов
- •12.8.6. Изменения слизистой оболочки рта при заболеваниях нервной системы
- •12.8.6.1. Глоссалгия (стомалгия)
- •12.8.6.2. Нарушение вкуса
- •12.8.6.3. Нарушение саливации
- •12.9. Аномалии и самостоятельные заболевания языка
- •12.9.1. Складчатый (скротальный) язык
- •12.9.2. Десквамативный глоссит («географический» язык)
- •12.9.3. Черный «волосатый» язык
- •12.9.4. Ромбовидный (срединный) глоссит
- •12.10. Заболевания губ
- •12.10.1. Эксфолиативный хейлит
- •12.10.2. Гландулярный хейлит
- •12.10.3. Контактный аллергический хейлит
- •12.10.4. Метеорологический (актинический) хейлит
- •12.10.5. Атопический хейлит
- •12.10.6. Экзематозный хейлит
- •12.10.7. Макрохейлит
- •12.11. Предраковые заболевания и опухоли
- •12.11.1. Болезнь Боуэна
- •12.11.2. Бородавчатый предрак
- •12.11.3. Ограниченный предраковый гиперкератоз красной каймы губ
- •12.11.4. Абразивный преканкрозный хейлит Манганотти
- •12.11.5. Кожный рог
- •12.11.6. Кератоакантома
- •12.11.7. Рак слизистой оболочки рта и красной каймы губ
12.2.4. Лейкоплакия
Лейкоплакия — хроническое заболевание слизистых оболочек, характеризующееся повышенным ороговением эпителия и, в некоторых случаях, воспалением слизистой оболочки. Болезнь возникает в основном у людей среднего и старшего возраста, преимущественно у мужчин, что связано, по-видимому, с высокой распространенностью у них вредных привычек, в первую очередь курения.
Э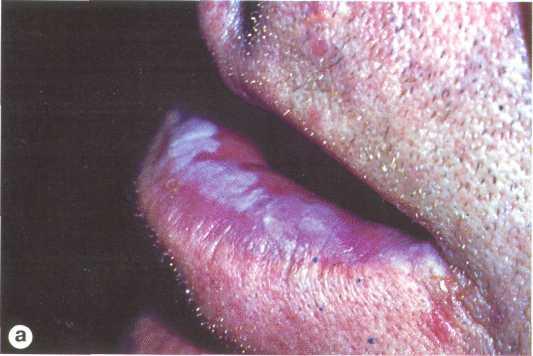 тиология.Этиология
заболевания окончательно не выяснена.
Предполагают влияние экзогенных
раздражителей (курение, хроническая
травма острыми краями зубов, протезов
и д.р.). В табачном дыму содержатся
различные смолы, аммиачные и фенольные
соединения. Из прочих внешних раздражителей
значительную роль отводят очень горячей
или острой пище, крепким спиртным
напиткам, жеванию табака, бетеля,
употреблению наса (в состав наса входят
табак, зола, гашеная известь, хлопковое
масло или вода), неблагоприятным
метеорологическим условиям (холод,
ветер, сильная инсоляция). Определенное
значение в этиологии лейкоплакии имеют
и эндогенные факторы, особенно нарушения
обмена витамина А, заболевания
желудочно-кишечного тракта, а также
генетическая предрасположенность.
тиология.Этиология
заболевания окончательно не выяснена.
Предполагают влияние экзогенных
раздражителей (курение, хроническая
травма острыми краями зубов, протезов
и д.р.). В табачном дыму содержатся
различные смолы, аммиачные и фенольные
соединения. Из прочих внешних раздражителей
значительную роль отводят очень горячей
или острой пище, крепким спиртным
напиткам, жеванию табака, бетеля,
употреблению наса (в состав наса входят
табак, зола, гашеная известь, хлопковое
масло или вода), неблагоприятным
метеорологическим условиям (холод,
ветер, сильная инсоляция). Определенное
значение в этиологии лейкоплакии имеют
и эндогенные факторы, особенно нарушения
обмена витамина А, заболевания
желудочно-кишечного тракта, а также
генетическая предрасположенность.
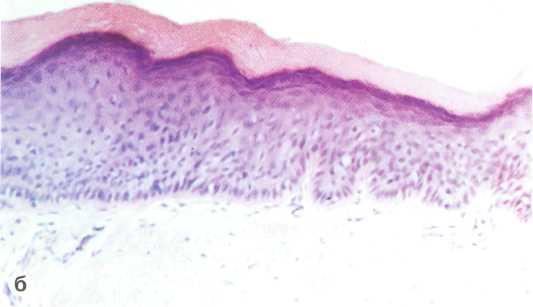
Рис. 12.2. Участок гиперкератоза с четкими границами на нижней губе (плоская лейкоплакия) (а); гиперкератоз эпителия (микрофотография, х 40) (б). Окраска гематоксилином и эозином.
Лейкоплакия может возникнуть под влиянием профессиональных вредностей. Профессиональные кератозы полости рта развиваются при воздействии анилиновых красок и лаков, продуктов сухой перегонки угля, каменноугольной смолы, фенола, формальдегида, паров бензина, некоторых соединений бензола и др. Особенно неблагоприятно сочетание вредных профессиональных факторов с курением табака.
Клиническая картина. Начальные проявления лейкоплакии проходят обычно незамеченными. Как правило, лейкоплакия начинается с помутнения эпителия на фоне видимо неизмененной слизистой оболочки. Излюбленная локализация очагов лейкоплакии — красная кайма нижней губы без захвата кожи, слизистая оболочка щек по линии смыкания зубов в переднем отделе с переходом на губы. Такие очаги треугольной формы, верхушкой обращенные к молярам, типичны для курильщиков. Для них же характерно поражение неба, описанное под названием «лейкоплакия курильщиков Таппейнера».
Различают плоскую, веррукозную, эрозивную формы заболевания и лейкоплакию курильщиков Таппейнера.
Плоская лейкоплакия встречается наиболее часто. Эта форма обычно не вызывает никаких субъективных ощущений и обнаруживается случайно. Иногда больных беспокоит необычный вид слизистой оболочки, реже — чувство стянутости, жжения; при обширных очагах на языке возможно снижение вкусовых ощущений. Основной морфологический элемент поражения при плоской лейкоплакии — бляшка в результате дис- и паракератоза, которая представляет собой очаг неравномерного помутнения эпителия с довольно четкими краями, иногда доминирует белесоватый цвет. Пораженная ткань не выступает над уровнем окружающих участков слизистой оболочки (рис. 12.2).
Веррукозная форма развивается на фоне плоской лейкоплакии и встречается в двух клинических формах — бляшечной и бородавчатой. Клинически веррукозная форма определяется как «плюс ткань» и субъективно вызывает у пациентов чувство неудобства, иногда прикусывание (рис. 12.3). При благоприятном течении лейкоплакии инфильтрат в основании очага не определяется. Появление уплотнения и усиление ороговения считают ранними признаками озлокачествления.
Эрозивная форма сопровождается болевыми ощущениями, особенно при приеме пищи. Эрозии могут быть как одиночными, так и множественными на фоне гиперкератоза. Эта форма наиболее часто трансформируется в злокачественные образования.
При всех формах лейкоплакии морфологически отмечается увеличение количества слоев эпителия, особенно рогового, что приводит к явлениям пара- и гиперкератоза.
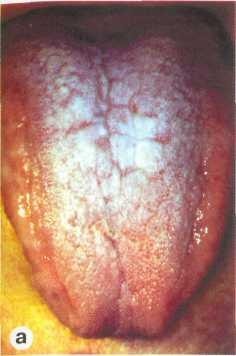
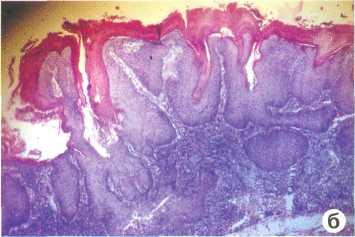
Рис. 12.3. Участок гиперкератоза на дорзальной поверхности языка (веррукозная лейкоплакия) (а); прорастание эпителия в подлежащие слои (явления озлокачествления). Микрофотография, х 80 (б).
Для лейкоплакии курильщиков Таппейнера (leucoplakia nicotinica Tappeiner) характерно помутнение слизистой оболочки твердого и мягкого неба, особенно выраженное по краю десны. На этом фоне в задней части твердого неба выделяются мелкие красноватые узелки с точкой выводного протока малой слюнной железы в центре.
Лейкоплакия мягкая (син.: белый губчатый невус, мягкая лейкоплакия Пашкова) проявляется эпителиальной дисплазией и наследуется аутосомно-доминантным путем.
Губчатый невус может возникнуть сразу после рождения, достигая полного развития к периоду половой зрелости. Субъективных ощущений нет. Чаще поражается слизистая оболочка щек, всегда симметрично. Очаги характеризуются диффузным помутнением слизистой оболочки или некоторым возвышением над ее поверхностью в виде белой полосы (рис. 12.4). В отличие от истинной лейкоплакии очаги поражения мягкие, рыхлые, набухшие, не имеют четких границ, поверхностный слой эпителия соскабливается шпателем. Морфологически характеризуется явлением паракератоза.
Дифференциальная
диагностика. Лейкоплакию
следует дифференцировать от красного
плоского лишая, красной в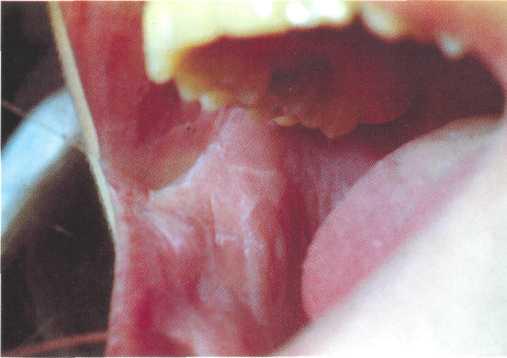 олчанки,
хронического гиперпластического
кандидоза, вторичного рецидивного
сифилиса, помутнения эпителия в процессе
его регенерации, болезни Боуэна,
ороговевающего плоскоклеточного рака.
олчанки,
хронического гиперпластического
кандидоза, вторичного рецидивного
сифилиса, помутнения эпителия в процессе
его регенерации, болезни Боуэна,
ороговевающего плоскоклеточного рака.
Рис. 12.4. Мягкая лейкоплакия на слизистой оболочке щеки по линии смыкания зубов.
От красного плоского лишая лейкоплакия отличается прежде всего элементами поражения: при лейкоплакии имеется бляшка, при красном плоском лишае — мелкие папулы, как правило, сливающиеся в определенный характерный рисунок (сетка Уитхема). Воспалительные явления при лейкоплакии
отсутствуют или незначительны, при красном плоском лишае, кроме типичной формы, сильно выражены. Лейкоплакия локализуется чаще в передних отделах щек, на нижней губе и твердом небе, красный плоский лишай — на щеках и боковых поверхностях языка в средней и задней третях. Это отличие весьма относительно. В трудных случаях истинный диагноз позволяет установить гистологическое исследование. От красной волчанки лейкоплакия отличается отсутствием атрофии и яркой эритемы с типичными очертаниями. Изолированная красная волчанка слизистой оболочки рта без поражения кожи встречается редко.
В отличие от лейкоплакии налеты при хроническом гиперпластическом кандидозе частично соскабливаются. Большое значение для диагностики имеют лабораторные исследования и эффективность противогрибкового лечения.
От сифилитических папул лейкоплакия отличается слабо выраженным воспалением. Сифилитические папулы более рыхлые, при соскабливании налета обнажается эрозия, отделяемое которой содержит много бледных спирохет, папулы обычно окружены узким гиперемированным ободком. Реакция Вассермана и серологические реакции, как правило, положительные.
Ошибочно за лейкоплакию иногда принимают помутнение эпителия вокруг эрозии или язвы различной этиологии в процессе активной эпителизации. Такое помутнение эпителия быстро исчезает после полной эпителизации дефекта.
При болезни Боуэна, которая представляет собой внутри-эпителиальный рак, в отличие от лейкоплакии, имеется резко ограниченная воспалительная реакция вокруг серовато-белого налета, в некоторых случаях налет можно снять и под ним обнажается бархатистая красная поверхность. Очаг всегда единичный.
На красной кайме губ лейкоплакию следует дифференцировать от ограниченного гиперкератоза. От лейкоплакии он отличается наличием чешуек, обычно малыми размерами и небольшим западением очага. При подозрении на внутриэпителиальный рак диагноз уточняется срочным гистологическим исследованием.
Лечение. Объем лечебных мероприятий определяется формой болезни, размером очага, быстротой развития процесса. Плоская лейкоплакия нередко быстро регрессирует после устранения раздражителей, прекращения курения. При возобновлении курения лейкоплакия возникает вновь. Задача врача — разъяснить больному опасность курения, а в некоторых случаях — направить на специальное лечение.
Местное лечение заключается в санации полости рта, устранении разнородных металлов, рациональном протезировании с нормализацией высоты прикуса, в некоторых случаях — замене амальгамовых пломб на композитные, пришлифовывании острых краев зубов. Категорически противопоказано применение прижигающих и раздражающих средств из-за возможной малигнизации. Внутрь рекомендуют поливитамины и, особенно, витамины Е и А (3—4 % раствор ретинола ацетата в масле или 5,5 % раствор ретинола пальмитата в масле) по 20 капель 2—3 раза в день в течение 1—1,5 мес, курсы повторять; местно — аппликации теми же масляными растворами витаминов А и Е 3—4 раза в день. Имеются сообщения об эффективном использовании фитокомплекса растительного происхождения «Фитомикс-40».
При веррукозной форме проводят вначале те же мероприятия, что и при плоской. Если веррукозная форма лейкоплакии не переходит в плоскую, то требуется радикальное вмешательство. Срок наблюдения без активного вмешательства не должен превышать 3 мес. При небольшом очаге поражения проводят иссечение в пределах здоровых тканей с последующим гистологическим исследованием. Если иссечь весь очаг невозможно из-за величины и локализации, то рекомендуются криодеструкция или электрокоагуляция, а также радиохирургия или лазерная абляция с помощью лазерного аппарата типа «Ланцет» или «Доктор».
Эрозии и язвы в очагах лейкоплакии требуют самого пристального внимания врача (во всех случаях необходимо исключить рак!). Лечение, помимо указанного выше, включает местное применение средств, способствующих эпителизации (аппликации масляными растворами витамина А или витамина Е), при болях — местные обезболивающие средства.
Если эрозии не эпителизируются в течение 2 нед, то показано иссечение очага с последующим гистологическим исследованием. В некоторых случаях при лечении эрозий и язв эффективно применение лазеротерапии.
Если при лейкоплакии обнаружены дрожжеподобные грибы рода Candida, то наилучший эффект наступает при одновременном лечении противогрибковыми средствами (экзифин, дифлюкан, клотримазол крем и др.).
Обязательно диспансерное наблюдение для больных с лейкоплакией, а также выявление у них сопутствующих заболеваний.
Профилактика. Необходимо отказаться от курения, приема горячей, острой пищи и устранить другие раздражители, а также проводить систематическую санацию полости рта, включая протезирование.
