
- •Глава 12 Заболевания слизистой оболочки рта г. Б. Банченко, е. В. Боровский, и. М. Рабинович
- •12.1. Классификация заболеваний слизистой оболочки рта
- •III. Аллергические и токсико-аллергические заболевания:
- •IV. Заболевания с аутоиммунным компонентом патогенеза:
- •V. Кожно-слизистая реакция (красный плоский лишай).
- •VII. Изменения слизистой оболочки рта и красной каймы губ при патологии различных органов и систем организма и нарушениях обмена веществ:
- •VIII. Врожденные и генетически обусловленные заболевания:
- •IX. Предраковые заболевания, доброкачественные и злокачественные новообразования:
- •12.2. Травматические поражения слизистой оболочки рта
- •12.2.1. Механическая травма
- •12.2.2. Химическое повреждение
- •12.2.3. Физическое повреждение
- •12.2.3.1. Лучевая болезнь
- •12.2.4. Лейкоплакия
- •12.3 Инфекционные заболевания
- •12.3.1. Вирусные заболевания
- •12.3.1.1. Обычный герпес
- •12.3.1.2. Острый герпетический стоматит*
- •12.3.1.3. Хронический рецидивирующий герпес
- •12.3.1.4. Опоясывающий герпес
- •12.3.1.5. Спид — синдром приобретенного иммунодефицита
- •12.3.1.6. Герпангина
- •12.3.1.7. Ящур
- •12.3.2. Бактериальные инфекции
- •12.3.2.2. Гнойничковые заболевания
- •12.3.2.2.1. Импетиго
- •12.3.2.2.2. Шанкриформная пиодермия
- •12.3.2.2.3. Пиогенная гранулема
- •12.3.2.3. Туберкулез
- •12.3.2.3.1. Туберкулезная волчанка
- •12.3.2.3.2. Милиарно-язвенный туберкулез
- •12.3.2.4. Венерические заболевания
- •12.3.2.4.1. Сифилис
- •12.3.2.4.2. Гонококковый стоматит
- •12.3.3. Микозы
- •12.3.3.1. Кандидоз
- •12.4. Аллергические заболевания
- •12.4.1. Анафилактический шок
- •12.4.2. Ангионевротический отек Квинке
- •12.4.3. Аллергический стоматит
- •12.4.4. Болезнь Лайелла
- •12.4.5. Многоформная экссудативная эритема
- •12.4.6. Контактная аллергия
- •12.5. Заболевания с аутоиммунным компонентом патогенеза
- •12.5.1. Хронический рецидивирующий афтозный стоматит
- •12.5.2. Синдром Бехчета
- •12.5.3. Синдром Шегрена
- •12.5.4. Пузырчатка
- •12.5.5. Пемфигоид
- •12.5.6. Красная волчанка
- •12.6. Кожно-слизистая реакция (красный плоский лишай)
- •12.7. Изменения слизистой оболочки рта при экзогенных интоксикациях
- •12.8. Изменения слизистой оболочки рта при патологии различных органов и систем организма, а также нарушениях обмена веществ
- •12.8.1. Изменения слизистой оболочки рта при сердечно-сосудистых заболеваниях
- •12.8.2. Изменения слизистой оболочки рта при желудочно-кишечных заболеваниях
- •12.8.3. Изменения слизистой оболочки рта при эндокринной патологии
- •12.8.4. Изменения слизистой оболочки рта при гипо- и авитаминозах
- •12.8.5. Изменения слизистой оболочки рта при заболеваниях крови и кроветворных органов
- •12.8.6. Изменения слизистой оболочки рта при заболеваниях нервной системы
- •12.8.6.1. Глоссалгия (стомалгия)
- •12.8.6.2. Нарушение вкуса
- •12.8.6.3. Нарушение саливации
- •12.9. Аномалии и самостоятельные заболевания языка
- •12.9.1. Складчатый (скротальный) язык
- •12.9.2. Десквамативный глоссит («географический» язык)
- •12.9.3. Черный «волосатый» язык
- •12.9.4. Ромбовидный (срединный) глоссит
- •12.10. Заболевания губ
- •12.10.1. Эксфолиативный хейлит
- •12.10.2. Гландулярный хейлит
- •12.10.3. Контактный аллергический хейлит
- •12.10.4. Метеорологический (актинический) хейлит
- •12.10.5. Атопический хейлит
- •12.10.6. Экзематозный хейлит
- •12.10.7. Макрохейлит
- •12.11. Предраковые заболевания и опухоли
- •12.11.1. Болезнь Боуэна
- •12.11.2. Бородавчатый предрак
- •12.11.3. Ограниченный предраковый гиперкератоз красной каймы губ
- •12.11.4. Абразивный преканкрозный хейлит Манганотти
- •12.11.5. Кожный рог
- •12.11.6. Кератоакантома
- •12.11.7. Рак слизистой оболочки рта и красной каймы губ
12.8.5. Изменения слизистой оболочки рта при заболеваниях крови и кроветворных органов
При заболеваниях системы крови, как и при других системных заболеваниях организма, часто поражается слизистая оболочка рта. Частая и ранняя манифестация заболеваний крови в полости рта определяет первичное обращение больного к стоматологу. К сожалению, известны случаи неправильной диагностики изменений в полости рта в результате неудовлетворительного обследования больного и, в связи с этим, запоздалого специального лечения.
Кроме того, при неправильно установленном диагнозе допускаются необоснованные вмешательства, которые могут оканчиваться профузным кровотечением из лунки удаленного зуба, прогрессированием некротического процесса и даже летальным исходом. Стоматолог должен знать объем допустимых и необходимых вмешательств при лечении больных лейкозом и другими заболеваниями системы крови.
Лейкозы. Это группа злокачественных заболеваний, характеризующихся резким нарушением кроветворения. Патоморфологическим субстратом заболевания служат лейкозные бластные клетки, соответствующие родоначальным элементам одного из ростков кроветворения. Среди других болезней системы крови лейкозы занимают первое место по частоте.
До настоящего времени этиология лейкозов окончательно не выяснена. Существует несколько теорий, объясняющих возникновение заболевания: инфекционная (в том числе вирусная), опухолевая, теория системно-пролиферативного происхождения. Патогенез лейкозов описывает клоновая теория, согласно которой происходит пролиферация неконтролируемого клона клеток, утративших присущую их здоровым аналогам способность к дифференцировке и созреванию.
Различают лейкозы острый и хронический. На основании клинико-морфологической и цитохимической картины выделяют следующие варианты острого лейкоза: миелобластный, лимфобластный, монобластный (старое название «ретикулез» неправильно, так как ретикулярная клетка не является кроветворной), промиелоцитарный, недифференцируемый. Критерием дифференциации отдельных форм заболевания является цитохимическая характеристика патоморфологического субстрата. Клинические проявления острого лейкоза являются следствием накопления злокачественных лейкозных бластных клеток.
Острый лейкоз встречается преимущественно в молодом возрасте (до 30 лет). Начальные признаки болезни имитируют картину гриппа, ангины, диспепсических расстройств в сочетании с повышением температуры тела. У 10 % больных заболевание начинается с профузного кровотечения (из носа, лунки удаленного зуба, десны) и язвенного стоматита. Появление язвенно-некротического стоматита у лиц молодого возраста после предшествующего острого респираторного заболевания нередко диагностируется стоматологом как банальный неспецифический стоматит Венсана.
У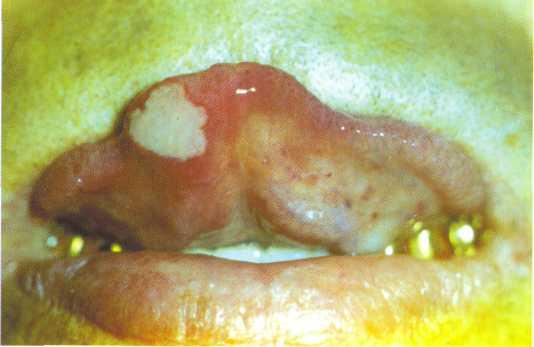 же
в начальном периоде острого лейкоза
возможны боли в костях. Такие больные
могут наблюдаться у врачей различных
специальностей с диагнозом ревматизма,
неврита, полиартрита обменного
характера. У некоторых больных заболевание
может быть выявлено при случайном
исследовании крови. Диагноз острого
лейкоза считается установленным только
после выявления выраженной бластной
инфильтрации костного мозга. Симптомы
развившейся фазы нелеченого острого
лейкоза разнообразны и охватывают все
важнейшие системы организма. Однако
основная клиническая картина складывается
из 4 основных синдромов: гиперпластического,
геморрагического, анемического и
интоксикационного.
же
в начальном периоде острого лейкоза
возможны боли в костях. Такие больные
могут наблюдаться у врачей различных
специальностей с диагнозом ревматизма,
неврита, полиартрита обменного
характера. У некоторых больных заболевание
может быть выявлено при случайном
исследовании крови. Диагноз острого
лейкоза считается установленным только
после выявления выраженной бластной
инфильтрации костного мозга. Симптомы
развившейся фазы нелеченого острого
лейкоза разнообразны и охватывают все
важнейшие системы организма. Однако
основная клиническая картина складывается
из 4 основных синдромов: гиперпластического,
геморрагического, анемического и
интоксикационного.
Рис. 12.26. Некроз слизистой оболочки рта при лейкозе.
Проявления гиперпластического синдрома различны. Отмечается безболезненное увеличение лимфатических узлов у 50 % больных, печени, селезенки, миндалин — у 25 %. Гиперплазия десны выявляется у 5 % больных, обычно при тяжелом течении процесса, и расценивается гематологами как неблагоприятный прогностический признак. Нередко гиперплазия сочетается с язвенно-некротическими изменениями в полости рта (рис. 12.26). Это объясняется лейкозной инфильтрацией подслизистого слоя, нарушением питания, распадом тканей, образованием язв и некрозов.
Гиперпластические процессы с локализацией на десне, небе, спинке языка и губах при остром лейкозе следует отличать от гипертрофического гингивита другой этиологии, а также от других специфических процессов (глубокие микозы, сифилис и др.).
При распознавании природы гиперпластических процессов в полости рта при лейкозе следует учитывать внезапность начала, быстрое увеличение объема десен, повышение температуры тела, ухудшение общего состояния, иногда резкое усиление кровоточивости и появление некроза десен, регионарного лимфаденита.
В основе геморрагического синдрома, который выявляется у 50—60 % больных, лежит резкая тромбоцитопения. Тромбоцитопения и анемия развиваются в результате угнетения нормального кроветворения из-за лейкозной гиперплазии и инфильтрации костного мозга. Клинические проявления геморрагического синдрома различны: от мелкоточечных или мелкопятнистых высыпаний на коже и слизистых оболочках до обширных кровоизлияний и профузных кровотечений.
В полости рта наиболее характерными проявлениями этого синдрома являются резкая кровоточивость десен при малейшем дотрагивании, наличие кровоизлияний на слизистой оболочке щек по линии смыкания зубов, языка и других отделов рта. Иногда обнаруживаются обширные геморрагии и гематомы. Такого рода изменения сочетаются с неспецифическими проявлениями в виде снижения аппетита, слабости, утомляемости, повышения температуры тела. В стоматологической практике проявления геморрагического синдрома могут быть ошибочно приняты за следствие прикусывания слизистой оболочки (при единичных кровоизлияниях, особенно по линии смыкания зубов на слизистой оболочке щек), за проявление гиповитаминоза С, что ведет не только к неправильной диагностике, но и к необоснованным вмешательствам. Подтверждением диагноза служит анализ крови или пунктата костного мозга.
Сравнительно частое поражение слизистой оболочки рта при лейкозе объясняют повышенной ранимостью ее вследствие тяжелых дистрофических изменений, развивающихся при остром лейкозе, угнетением общей реактивности организма, снижением местных защитных механизмов, расстройством кровообращения и другими факторами.
У больных острым лейкозом нарушается вкусовая чувствительность — теряется вкусовое восприятие части грибовидных сосочков. Отмечено появление болей в интактных зубах и челюстях наряду с болями в других костях, которые возникают вследствие непосредственного поражения костей при лейкемическом процессе.
У больных лейкозом на фоне резкого снижения сопротивляемости организма нередко развивается кандидоз. По данным ряда авторов, грибковые поражения слизистой оболочки рта возникают вследствие специфического лейкемического процесса и действия антибиотиков, цитостатиков, кортикостероидов.
Задача стоматолога состоит в ранней диагностике болезни системы крови по стоматологическим и другим проявлениям, анализу крови. Лечение основного заболевания проводится в специальном гематологическом или терапевтическом отделении.
Местная терапия (снятие зубного камня, лечение и удаление зубов и др.) согласуется с гематологом и ведется в условиях стационара. Используют слабые антисептические вещества, обезболивающие (ромазулан, йодинол, лизоцим с тримекаином, препараты прополиса, масло шиповника, облепихи и др.). Все эти препараты назначают при язвенно-некротических изменениях слизистой оболочки рта. При выявлении грибковых поражений, герпетических высыпаний проводится лечение общепринятыми средствами, описанными в соответствующих разделах учебника.
Хронический лейкоз делят на миелолейкоз и лимфолейкоз. Миелолейкоз встречается чаще, развивается постепенно, исподволь, без резко выраженных изменений. Начальные проявления представляют трудность для диагностики, поскольку отсутствуют четкие изменения в крови и выраженные признаки системного поражения органов. В таких случаях заболевание выявляется иногда при диспансеризации. Определяется хронический миелолейкоз у лиц в возрасте 30—60 лет. В разгаре заболевания больные отмечают утомляемость, слабость, недомогание. Нередко возникают боли в костях, суставах, невралгические боли вследствие специфической инфильтрации по ходу нервных стволов, появляются кровоизлияния на коже, слизистых оболочках. Иногда определяются лейкемические инфильтраты в виде папулезных высыпаний на коже. В полости рта преобладают геморрагические элементы значительно меньшей интенсивности, чем при остром лейкозе. Кровоточивость десны возникает не спонтанно, а лишь при травме, удалении зуба. В ряде случаев упорные послеэкстракционные кровотечения являются основой для постановки диагноза лейкоза. Кровоточивость сопровождается тромбоцитопенией. В начальных стадиях заболевания картина крови характеризуется незначительным лейкоцитозом, увеличением базофилов. Затем количество лейкоцитов резко нарастает, увеличивается содержание эозинофилов, базофилов. Число зрелых гранулоцитов значительно уменьшается, прогрессирует анемия.
Эрозивно-язвенные поражения при хроническом миелолейкозе определяются у 1/3 больных. Более глубокие изменения наблюдаются в терминальной стадии заболевания, и поэтому тяжелые некротические поражения слизистой оболочки рассматривают как неблагоприятный признак, указывающий на обострение процесса.
Терминальный период хронического миелолейкоза сопровождается резкой анемией, истощением, интоксикацией организма и упадком сердечно-сосудистой деятельности.
Течение миелолейкоза характеризуется сменой обострений и ремиссий. Продолжительность жизни со времени выявления болезни составляет 3—4 года. Встречаются случаи с длительным течением — до 10 лет и более, преимущественно у лиц старше 50 лет.
Хронический лимфолейкоз встречается преимущественно у лиц в возрасте старше 40 лет, у мужчин в 2 раза чаще, и характеризуется медленным началом и длительным латентным периодом. О наличии заболевания больные могут не подозревать в течение нескольких лет.
В начальном периоде может отмечаться увеличение группы лимфатических узлов без каких-либо субъективных ощущений. Такой период может продолжаться 8—10 лет, характеризуя компенсированный характер заболевания. В развившейся стадии заболевания отмечаются генерализованное увеличение лимфатических узлов, печени, интоксикация организма (повышение температуры тела, потливость, общая слабость, кожный зуд), развивается анемия.
При осмотре больного выявляют увеличенные лимфатические узлы, бледность кожных покровов и слизистых оболочек, иногда неспецифические высыпания (буллезные образования, крапивница и др.). При кожном варианте лимфолейкоза образуются специфические инфильтраты (лимфомы).
В конечной, терминальной, стадии заболевания нарастают дистрофические изменения внутренних органов, развиваются некрозы в различных участках тела, присоединяется вторичная инфекция (ангина, фурункулез, микозы и др.), появляются признаки геморрагического синдрома, усиливается кахексия. Для хронического лимфолейкоза характерно увеличение количества лейкоцитов за счет зрелых форм.
Проявления в полости рта выявляются реже, чем при других формах лейкозов, и менее выражены. Чаще возникают очаговые кровоизлияния, сильные кровотечения нехарактерны. Возможны язвенно-некротические изменения слизистой оболочки рта.
Принципы общего и местного лечения хронических лейкозов те же, что и острых.
Эритремия (полицитемия, болезнь Вакеза). Заболевание встречается преимущественно у лиц в возрасте 40—60 лет. Большинство гематологов относят эритремию к миелопролиферативным заболеваниям, близким к лейкозам.
Клинические признаки эритремии обусловлены увеличением массы циркулирующих эритроцитов и объема крови, увеличением ее вязкости и замедлением кровотока. Увеличено количество тромбоцитов и повышены свертывающие свойства крови.
Заболевание начинается медленно и незаметно. Первыми признаками служат повышенная утомляемость, тяжесть в голове. В фазе выраженных проявлений болезни отмечается разнообразная симптоматика. Наиболее часто (у 95 % больных) изменяется цвет кожи и слизистых оболочек, в том числе и слизистой оболочки рта. Характерны цианотичная, вишневая окраска в области щек, губ, а также резкий цианоз мягкого неба и бледная окраска слизистой оболочки твердого неба (симптом Купермана). Почти у половины больных появляются кожный зуд, парестезия слизистой оболочки рта, происхождение которых связывают с обменными нарушениями.
Около 1/3 больных отмечают боли в костях вследствие гиперпластического процесса, сдавления надкостницы, нарушения пуринового обмена. Картина периферической крови характеризуется значительным увеличением количества эритроцитов (6—8 • 1012/л), содержания гемоглобина (160—240 г/л), резким снижением СОЭ (1—2 мм/ч).
Лечение больных осуществляет гематолог.
Агранулоцитоз. Заболевание представляет собой своеобразную реакцию кроветворного аппарата аллергически-анафилактического типа, возникшую в сенсибилизированном организме под влиянием разнообразных агентов. Различают 4 типа агранулоцитоза: инфекционный, токсический (в результате приема препаратов ртути, амидопирина и др.), лучевой и обусловленный системными поражениями кроветворных органов.
Болезнь начинается с подъема температуры тела, боли при глотании, образования язв на миндалинах. Развивается язвенно-некротический процесс на губах, слизистой оболочке десен, языка, щек и других участках. Появление язв отмечено по ходу пищеварительного тракта. Важно отметить отсутствие воспалительной реакции ткани, окружающей очаги некроза.
Количество лейкоцитов резко уменьшается. Язвенно-некротический процесс в полости рта может распространяться до костной ткани. Патогенез различных видов агранулоцитоза различен. В частности, лекарственный агранулоцитоз вызывается не столько прямым миелотоксическим действием препарата, сколько повышенной чувствительностью организма, и представляет собой проявление анафилактического шока костного мозга (иммунный агранулоцитоз). Иммунный агранулоцитоз развивается вследствие гибели гранулоцитов под влиянием лейкоцитарных антител. Кроме того, сульфаниламидные препараты подавляют синтез некоторых витаминов, в частности фолиевой кислоты, которые стимулируют деятельность костного мозга.
Для лечения применяют внутрь пентоксил, нуклеинат натрия, витамины, проводят переливание крови. Местно показаны антисептическая обработка, обезболивание, стимуляция регенерации. Исключается применение антибиотиков, прижигающих и других раздражающих средств.
Анемия Аддисона—Бирмера. Эндогенная В12-витамино-дефицитная анемия (пернициозная) является результатом нарушения всасывания витамина В12 из-за отсутствия внутреннего фактора Касла — гастромукопротеина, который выделяется фундальной частью желудка.
Н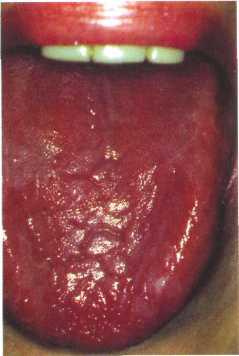 ервно-трофические
расстройства ведут к дегенеративно-воспалительным
изменениям в желудке, в результате чего
перестает выделяться внутренний
фактор Касла и нарушается всасывание
витамина В12.
Это приводит к мегалобластическому
типу эритропоэза с соответствующей
клинической картиной. Витамин В12
является составной частью кофермента,
превращающего фолиевую кислоту в ее
действующую форму — фолиновую кислоту,
которая обеспечивает нормальное
кроветворение. Болеют чаще женщины в
возрасте 50—60 лет.
ервно-трофические
расстройства ведут к дегенеративно-воспалительным
изменениям в желудке, в результате чего
перестает выделяться внутренний
фактор Касла и нарушается всасывание
витамина В12.
Это приводит к мегалобластическому
типу эритропоэза с соответствующей
клинической картиной. Витамин В12
является составной частью кофермента,
превращающего фолиевую кислоту в ее
действующую форму — фолиновую кислоту,
которая обеспечивает нормальное
кроветворение. Болеют чаще женщины в
возрасте 50—60 лет.
Рис. 12.27. Атрофия сосочков языка, ярко-красная окраска при гиперхромной анемии.
Характерным и постоянным симптомом является жжение языка. Спинка языка приобретает вид гладкой, полированной поверхности вследствие атрофии грибовидных и нитевидных сосочков, истончения эпителиального покрова и атрофии мышц. На спинке языка, а иногда и в других участках слизистой оболочки рта, появляются ярко-красные полосы. Такой вид языка называют глосситом Гунтера—Меллера (рис. 12.27). Атрофия может распространяться на валикообразные сосочки, что сопровождается нарушением вкусовой чувствительности. Для подтверждения диагноза необходим анализ крови. Эта форма анемии характеризуется высоким цветовым показателем (гиперхромная), выраженным микроанизоцитозом с наличием мегалоцитов и мегалобластов, пойкилоцитозом. Отмечаются лейкопения, нейтропения. В затруднительных случаях проводится стернальная пункция.
Анемию Аддисона—Бирмера следует дифференцировать от симптоматических пернициозных анемий: агастритической (после резекции желудка), пернициозной анемии при затяжных энтероколитах, глистной инвазии широким лентецом, пернициозной анемии беременных и др.
Лечение включает инъекции витамина В12 по 100—500 мкг в комбинации с приемом фолиевой кислоты (0,001 г) и витамина С. Доза определяется тяжестью заболевания. Кроме того, внутрь применяют препараты железа, проводят переливание крови. Стоматологические симптомы заболевания исчезают сравнительно быстро после назначения витамина В12.
Местное лечение не требуется, за исключением полосканий обезболивающими растворами, санации полости рта.
Г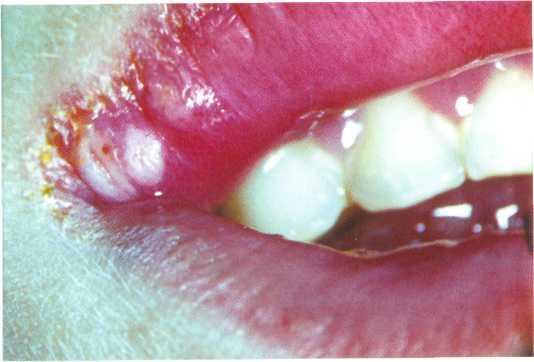 ипохромная
железодефицитная анемия.В
основе гипохромной железодефицитной
анемии, ахлоргидритической анемии,
постгеморрагической анемии, развившейся
при анацидном гастрите, позднем хлорозе,
лежит недостаток железа (недостаточное
поступление с пищей, потеря его при
кровотечениях, нарушение всасывания и
обмена железа).
ипохромная
железодефицитная анемия.В
основе гипохромной железодефицитной
анемии, ахлоргидритической анемии,
постгеморрагической анемии, развившейся
при анацидном гастрите, позднем хлорозе,
лежит недостаток железа (недостаточное
поступление с пищей, потеря его при
кровотечениях, нарушение всасывания и
обмена железа).
Рис. 12.28. Трещины в углу рта при гипохромной анемии.
Твердые ткани зубов теряют естественный блеск, становятся хрупкими, повышается стираемость зубов, усиливается кариес. Больные жалуются на жжение и боль в языке, губах, слизистой оболочке рта во время еды, на сухость во рту. Явления парестезии, нарушение вкусовой чувствительности нередко опережают другие симптомы, и снижение уровня железа имеют поэтому диагностическое значение. Слизистая оболочка обычно бледно окрашена, слабо увлажнена. Язык отечен, увеличен в размере, появляются трещины в углах рта (особенно у больных с анацидным гастритом после резекции желудка) (рис. 12.28). У больных с поздним хлорозом, кроме того, извращаются вкусовые ощущения (возникает потребность принимать в пищу мел, сырую крупу и др.). Стоматологические симптомы железодефицитной анемии коррелируют у ряда больных с развитием основного заболевания, у других — опережают основные клинические симптомы на 2—3 года.
В диагностике важное значение имеют тщательный анамнез, общеклиническое обследование больного, лабораторные исследования (анализ крови).
Терапию проводит гематолог. Он назначает стимуляторы эритропоэза, препараты железа, внутрь витамины группы В и др. Местная терапия — симптоматическая: проводят санацию полости рта, устранение парестезии и др.
Идиопатическая тромбоцитопения (болезнь Верльгофа). Встречается чаще у женщин молодого возраста. Заболевание характеризуется значительным снижением количества тромбоцитов.
Основными клиническими признаками заболевания являются спонтанные кровотечения из десен и других участков слизистой оболочки рта, носа, сильные кровотечения после малейших травм, стоматологических вмешательств, кровоизлияния в кожу и слизистую оболочку рта. Следует помнить о сходных изменениях при аллергических состояниях (тромбоцитопеническая пурпура).
В диагностике важное значение приобретают анамнез, обследование больного, анализ крови. Отмечается резкое снижение количества тромбоцитов, появление патологических форм тромбоцитов — гигантских. Количество эритроцитов, гемоглобина и лейкоцитов такое же, что и в норме. Характерны ослабление или отсутствие ретракции кровяного сгустка, положительный «симптом жгута», удлинение времени кровотечения.
Болезнь Верльгофа отличают от других геморрагических диатезов: геморрагического васкулита, гемофилии, скорбута и др.
Лечение включает переливание крови, плазмы, тромбоцитарной массы, прием кортикостероидов и других препаратов. Следует соблюдать осторожность при стоматологических вмешательствах, которые проводят с разрешения гематолога в условиях стационара после соответствующей подготовки.
