
0250 / Педиатрия_Майданник
.pdfАтипичный синдром WPW. Если в формировании синдромов предвозбужления желудочков принимают участие волокна Махейма, соединяющие дистальные участки АВ узла или пучок Гиса с миокардом желудочков, то предсердный импульс проходит АВ узел с обычной скоростью и интервал P-Q(R) имеет нормальную продолжительность. Последующее ускоренное распространение импульса по пучку Махейма приводит к образованию волны дельта, обычно небольшой. Это атипичный синдром WPW по «типу Махейма».
Функционирование волокон Махейма одновременно с трактом Джеймса, соединяющим миокард предсердий с нижней частью АВ-узла, также проявляется вариантом атипичного синдрома WPW с коротким интервалом P-(Q)R и небольшой волной дельта. Подтвердить наличие синдрома предвозбуждения в таких случаях позволяет электрофизиологическое исследование.
Еще один вариант преждевременного возбуждения желудочков называется синдромом укороченного интервала P-(Q)R. Этот же симптомокомплекс обозначается как синдром CLC Клерка—Леви—Кристеско (A. Clerk, R. Levy, С. Cristesco), а в американской литературе как синдром LGL — Лауна—Ганонга—Левина (В. Lown, W. Ganong, S. Levine). Формирование этого синдрома связано с ускоренным проведением предсердных импульсов через АВ узел или через шунтирующий АВ узел тракт Джеймса, соединяющий миокард предсердий с нижней частью АВ узла. Поскольку желудочки активируются, как обычно, через систему Гиса— Пуркинье, комплесы QRS остаются нормальными.
Феномен преждевременного возбуждения желудочков может не проявлять себя клинически, являясь случайной находкой при регистрации ЭКГ. В некоторых случаях феномен предвозбуждения фиксируется непостоянно, сменяясь периодами нормального возбуждения желудочков. Достаточно часто такая смена условий активации желудочков происходит спонтанно или в результате физиологических, патологических или фармакологических воздействий. В некоторых случаях впервые появление предвозбуждения желудочков происходит как бы в результате конкретного заболевания сердца — при развитии миокардита, миокардиодистрофии и т.д. На самом деле это не приобретенные формы феноменов предвозбуждения желудочков, а возникновение проведения импульсов в латентных до того дополнительных путях под влиянием изменения электрофизиологических свойств миокарда. Выявление скрытых дополнительных путей проведения возможно при электрофизиологическом исследовании.
Наличие дополнительных путей проведения примерно в 40—80% случаев сопровождается возникновением различных нарушений ритма, из которых наиболее частыми и значимыми являются пароксизмальные реципрокные атриовентрикулярные тахикардии и фибрилляция предсердий.
Атипичный синдром WPW или синдром предвозбуждения по «типу Махейма» проявляется на ЭКГ сохранением нормальной величины интервала P-Q(R), формированием небольшой волны дельта и уширением комплекса QRS. Поскольку волокна Махейма чаще всего соединяют
331
дистальные отделы АВ узла с правой ножкой пучка Гиса, ЭКГ приобретает вид блокады левой ножки пучка Гиса.
При одновременном существовании пучков Махейма и Джеймса и их последовательном взаимодействии в проведении предсердного импульса наблюдается укорочение интервала P-Q(R), образование волны дельта и расширение комплекса QRS. ЭКГ напоминает классический синдром WPW, либо возникает атипичный синдром WPW с нечетко выраженной волной дельта.
ЭКГ картина синдрома Клерка—Леви—Кристеско или Лауна— Ганон- га—Левина характеризуется укорочением интервала P-Q(R) менее 0,11 с при сохранении нормальной формы и продолжительности комплекса QRS.
Функционирование дополнительных путей проведения относится к доброкачественным, выявляемым лишь на ЭКГ признакам аномалии проводящей системы сердца. Клиническую значимость эта патология приобретает только при возникновении на основе этих анатомических дефектов пароксизмальных нарушений сердечного ритма. Предлагается даже различать два понятия: феномен WPW и синдром WPW. В первом случае речь идет о существовании только ЭКГ признаков предвозбуждения, во втором — о возникновении в результате предвозбуждения реципрокных АВ тахикардии, которые, как уже отмечалось, встречаются довольно часто (в 40—80% случаев).
ЛЕЧЕНИЕ. Дети с электрокардиографическими феноменами предвозбуждения в лечении не нуждаются и ведут обычный образ жизни. Необходимость в лечении возникает при развитии нарушений сердечного ритма. Тем не менее, нужно учитывать, что у больных с синдромом WPW применение сердечных гликозидов может быть опасно, а назначение препаратов, удлиняющих проведение в АВ узле (верапамил, пропранолол и др.), требует осторожности, независимо от того, по какому поводу эти средства используются.
При возникновении пароксизмов реципрокной атриовентрикулярной тахикардии применяются методы, направленные на их купирование. Дальнейшая тактика определяется частотой возникновения и тяжестью пароксизмов. Редкие приступы аритмии, протекающие без резких нарушений гемодинамики, не являются показанием к проведению постоянной антиаритмической терапии. Если пароксизмы тахикардии возникают часто, сопровождаются выраженными расстройствами гемодинамики, или были зафиксированы пароксизмы мерцательной аритмии с высокой частотой желудочкового ритма, появляется необходимость в длительном профилактическом медикаментозном лечении. Лекарственные средства в таких случаях лучше всего подбирать в процессе электрофизиологического исследования. Если возможен только эмпирический подбор лекарств, предпочтительнее воспользоваться антиаритмическими препаратами 1Д, 1C класса или бета-адреноблокаторами.
Пароксизм реципрокной атриовентрикулярной тахикардии следует попытаться купировать с помощью вагусных приемов — пробы Вальсальвы, массажа синокаротидного синуса и т.д. Если вагусные приемы
332
оказываются неэффективными, используются медикаментозные методы. Применяются АТФ (10—20 мг внутривенно за 3—5 с) или аденозин, верапамил (0,5—1 мл 0,25%-го раствора за 2 мин). Обычно прекращение пароксизма тахикардии наступает немедленно в результате замедления проведения в АВ узле и прерывания механизма re-entry. При неэффективности изоптина может быть использован новокаинамид вместе с мезатоном в одном шприце внутривенно медленно. Новокаинамид обрывает циркуляцию возбуждения в замкнутой петле, блокируя ретрогадное проведение по пучку Кента. Мезатон препятствует гипотензивному действию новокаинамида и, повышая артериальное давление, инициирует барорецепторный рефлекс с дуги аорты, тормозящий вагусным механизмом АВ проведение.
Неэффективность перечисленных методов лечения (что бывает редко) является показанием к использованию ритмилена, бета-адренобло- каторов (анаприлина).
В случаях тяжелых и затяжных пароксизмов применяется электрическая кардиоверсия с начальной энергией разряда ниже 100 дж. Может быть использована частая чреспищеводная стимуляция левого предсердия, также обрывающая механизм повторного входа.
Приступы фибрилляции (трепетания) предсердий при синдроме WPW, идущие с большой частотой желудочкового ритма — от 200 до 300 сокращений в 1 мин, — свидетельствуют о возможности движения предсердных импульсов к желудочкам по дополнительному пути. В таких случаях происходит выраженное нарушение гемодинамики и имеется угроза развитии фибрилляции желудочков. Эти состояния являются показанием к срочной кардиоверсии. Купирование пароксизмов с умеренной частотой сердечных сокращений осуществляется медикаментами, блокирующими проведение в дополнительном пути. С этой целью используется аймалин (гилуритмал) внутривенно медленно, ритмилен, новокаинамид. Следует помнить, что для купирования фибрилляции предсердий при синдроме WPW нельзя использовать препараты, тормозящие проведение в АВ узле, т.к. они могут улучшить проведение в дополнительном пути. К ним относятся сердечные гликозиды, верапамил, бета-ад реноблокаторы.
Пароксизмальные нарушения ритма при синдроме WPW являются показанием к назначению постоянной антиаритмической терапии. С этой целью используется кордарон, могут применяться антиаритмические средства 1А и 1C класса.
Синдром WPW успешно лечится хирургическим путем. Наиболее целесообразна деструкция дополнительного пути. Возможно создание искусственной полной атриовентрикулярной блокады путем деструкции как АВ соединения, так и дополнительных путей с постановкой электрокардиостимулятора. Основными показаниями к оперативному лечению являются: 1) устойчивые нарушения ритма, рефрактерные к медикаментозному лечению; 2) непереносимость антиаритмических средств; 3) опасность внезапной смерти в результате мерцательной аритмии с высокой частотой желудочкового ритма.
333
НЕДОСТАТОЧНОСТЬ КРОВООБРАЩЕНИЯ >
Недостаточность кровообращения — патологическое состояние, заключающееся в неспособности системы кровообращения доставлять органам и тканям необходимое для их нормального функционирования количество крови.
Это диспропорция между состоянием кровообращения и обменом веществ, которая нарастает с увеличением активности жизненных процессов. Ранние стадии недостаточности кровообращения могут протекать без нарушений общей гемодинамики, в частности минутного объема кровообращения, без отчетливой клинической картины и определяются только сложными инструментальными методами. Недостаточность кровообращения обычно делят на сердечную и сосудистую.
Подсердечной недостаточностью понимают состояние, при котором сердце, несмотря на достаточный приток крови, не обеспечивает потребность организма в кровоснабжении. Поскольку работа сердца зависит в основном от сократительной способности миокарда, то фактически сердечная недостаточность — это нарушение сократительной функции миокарда в связи с дистрофическими, биохимическими изменениями его рабочей мускулатуры.
Различают острую и хроническую сердечную недостаточность. Острая сердечная недостаточность может быть левожелудочковой (сердечная астма, отек легких), правожелудочковой и аритмогенной (синдром малого сердечного выброса). Острая сердечная недостаточность отличается быстрым развитием, выраженной тяжестью.
Хроническая сердечная недостаточность может быть левожелудочко1юй и правожелудочковой. В первом случае речь идет о преимущественной перегрузке левого желудочка и застоя в малом круге кровообращения, во втором — о перегрузке правых отделов и застое в большом круге кровообращения. Такое разделение может быть использовано только при гемодинамической недостаточности миокарда, так как в случаях энергетически-динамической недостаточности всегда наблюдается тотальная сердечная недостаточность. Кроме того, у детей, особенно младшего возраста, перегрузка одного из отделов сердца быстро приводит и к перегрузке других, т.е. фактически к тотальной сердечной недостаточности.
ОСТРАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Острая левожелудочковая сердечная недостаточность
ЭТИОЛОГИЯ. Основными причинами острой левожелудочковой сердечной недостаточности являются заболевания миокарда — острый миокардит, врожденный кардит, кардиомиопатии, острый ревмокардит.
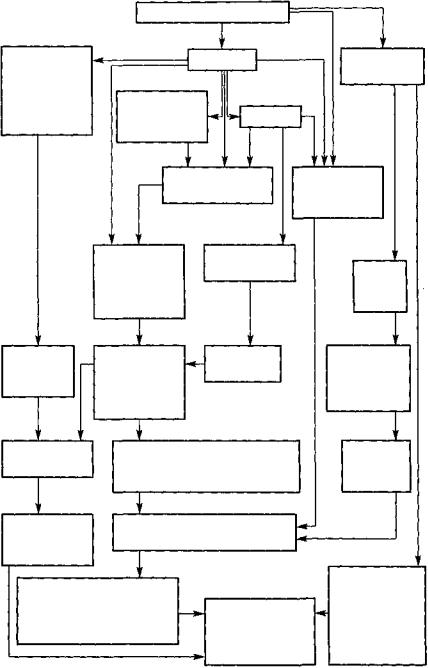
ПАТОГЕНЕЗ. Остро возникшее ослабление сократительной способности миокарда левого желудочка вызывает уменьшение ударного и
334
минутного объемов сердца (рис. 54). Сердце не в состоянии перекачать необходимый объем крови в периферические области тела.
Усугубляет течение острой левожелудочковой сердечной недостаточности то обстоятельство, что непораженный правый желудочек перекачивает кровь к левому, который не способен перевести венозный возврат крови в адекватный сердечный выброс. В полости левого желудочка остается остаточный диастолический объем крови, и по мере увеличения этого объема повышается диастолическое давление в левом желудочке. Повышение давления в полости левого желудочка ведет к повышению давления в левом предсердии и развитию застоя в венозной сосудистой части малого круга кровообращения (пассивная, венозная, ретроградная гипертензия в малом круге кровообращения). В переполненных кровью легочных венах и капиллярах резко повышается гидростатическое давление.
Патофизиологическими предпосылками к возникновению острой левожелудочковой сердечной недостаточности являются неблагоприятные условия кровотока по коронарным сосудам левого желудочка, когда он осуществляется только в фазу диастолы и имеет прерывистый характер,
вотличие от кровотока по коронарным сосудам правого желудочка.
Врезультате этого любое снижение сердечною выброса вызывает выраженное уменьшение коронарного кровотока и еше большее ослабление сократительной способности миокарда.
Уменьшение ударного объема крови левого желудочка обусловливает уменьшение системного кровотока и увеличение связанной с ним ииркуляторной гипоксии, что служит пусковым механизмом активации сим- патико-адреналовой системы, представляющей собой защитно-приспо- собительную реакцию на стрессовую ситуацию. Активация симпатикоадреналовой системы вызывает увеличение образования катехоламинов,
врезультате чего возникает генерализованная вазоконстрикция (повышается АД), усиливается сократительная способность миокарда, развивается тахикардия (компенсация уменьшенного минутного объема сердца). Все это обеспечивает поддержание кровообращения на определенном уровне. Этот защитный механизм обладает малыми резервными возможностями и быстро истощается.
Гипоксия не только является пусковым механизмом симпатико-ад- реналовой системы, но и активизирует высвобождение биологически активных веществ (гистамина, серотонина, хининов, простагландинов), под влиянием которых возникает спазм сосудов малого круга кровообращения, что еще больше повышает гидростатическое давление в них и увеличивает проницаемость капилляров.
Повышение гидростатического давления в сосудах малого круга кровообращения способствует развитию сердечной астмы и отека легких.
Не менее важным защитным компенсаторным механизмом при острой и подострой сердечной недостаточности является увеличение сокращения миокарда согласно закону Франка—Старлинга, сущность которого заключается в том, что сила сердечных сокращений зависит от исходной длины миофибриллы, т.е. сила сокращения миокарда определяется степенью растяжения ее непосредственно перед началом со-
335
|
Повреждающие факторы |
|
|
||
Накопление |
|
гипоксия |
|
Гиперкатехол- |
|
в сарколемме |
|
|
|
|
анемия |
продуктов |
|
|
|
|
|
распада |
Переход |
|
|
|
|
свободных |
|
|
|
|
|
на анаэробный |
ацидоз |
|
|
||
жирных кислот |
|
|
|||
путь окисления |
|
|
|||
|
|
|
|
||
|
|
Накопление |
|
Нарушение |
|
|
молочной кислоты |
проницаемости |
|||
|
|
|
|
|
мембран |
|
Снижение |
|
Снижение |
|
|
|
креатинин- |
|
АТФ |
|
Подъем |
|
фосфата |
|
|
|
|
|
|
|
|
уровня |
|
|
и креатин- |
|
|
|
|
|
|
|
|
АКТГ |
|
|
киназы |
|
|
|
|
|
|
|
|
|
|
Торможение |
Сбой в системе |
|
Повышение |
|
Повышение |
тканевого |
транспорта |
|
АДФ и АМФ |
|
альдостерона |
дыхания |
энергии |
|
|
|
и глюкор- |
|
в кардио- |
|
|
|
тикоидов |
|
миоцитах |
|
|
|
|
Повышение |
Уменьшение активности АТФ-азы |
|
Задержка |
||
фосфолипазы |
миозина, калий-, натрий-, |
|
натрия |
||
|
магнийзависимых АТФ-аз |
|
и воды |
||
Повреждающее |
Свободное поступление ионов |
|
|
||
действие |
кальция и натрия в клетки |
|
|
||
на миокард |
|
|
|
|
|
|
|
|
|
|
Повреждение |
Нарушение |
расслабления |
|
|
|
кардиомиоцитов |
миофибрил, повышение |
|
Нарушение |
|
свободными |
|
конечно-диастолического |
|
|
радикалами |
||
давления |
|
сократительной |
и продуктами |
||
|
|
|
способности |
|
перекисного |
|
|
|
миокарда |
|
окисления |
Рис. 54. Схема патогенеза острой сердечной недостаточности
336
крашения. Большое значение имеет этот механизм при увеличении преднагрузки (повышенном венозном возврате к сердцу).
КЛИНИКА. Отмечаются резкая бледность кожи (вазоконстрикиия периферических сосудов), тахикардия. Пульс нитевидный, легко сжимаемый или вообще плохо определяется. Одышка при левожелудочковой сердечной недостаточности характеризуется учащением дыхания (тахипноэ) без заметных изменений его глубины и ритма. Как правило, одышка бывает сердечного происхождения — инспираторная, но при левожелудочковой сердечной недостаточности присоединяется экспираторный компонент. Перкуторно выявляют увеличение размеров сердца за счет левого желудочка (смещение левой границы сердца), что подтверждается рентгенологически. Аускультативно устанавливают резкое ослабление тонов, а над верхушкой сердца 1 тон не выслушивается. < Исчезновение I тона происходит за счет ослабления его мышечного и клапанного компонентов, что связано с уменьшением сократительной способности миокарда и значительного увеличения полости левого желудочка и растяжения фиброзного кольца левого атриовентрикулярного отверстия. Появление систолического шума с эпицентром над верхушкой обусловлено развитием относительной недостаточности митрального капана. Отмечается акцент II тона на основании сердца. Как правило, выслушивается протодиастолический (желудочковый) ритм галопа, что связано с появлением III тона в начале диастолы. Патологический ритм галопа возникает в тот момент, когда кровь быстро поступает в левый желудочек, который увеличен и у него значительно снижена сократительная способность.
Клинический опыт показывает, что у детей первого года жизни выявление III тона (протодиастолический ритм галопа), как правило, показатель наличия миокардита. Физиологический III тон встречается у детей более старшего возраста (5—10 и более лет), причем он выслушивается только в горизонтальном положении ребенка и исчезает при переходе в вертикальное. Важный дифференциально-диагностический показатель функциональной природы III тона — зависимость его появления и исчезновения от фаз дыхания (вдоха и выдоха).
ЦВД при острой левожелудочковой сердечной недостаточности остается в пределах нормы или несколько повышается.
Для острой левожелудочковой сердечной недостаточности характерно увеличение ОЦК, которое обусловлено: I) перемещением жидкости из интерстициального пространства (повышение гидростатического давления); 2) выбросом дополнительного объема крови из депо; 3) повышением реабсорбции натрия и воды в проксимальных отделах почечных канальцев.
Увеличение ОЦК в определенной мере можно рассматривать как защитный компенсаторный механизм, возникающий в ответ на недостаточный выброс левого желудочка. Вместе с тем, чем больше ОЦК, тем больше нагрузка на пораженное сердце.
На ЭКГ вольтаж может быть снижен, но в большинстве случаев он высокий; отмечается левограмма, часто отрицательный остроконечный
337
зубец Т в левых грудных отведениях, а также во II классическом, aVF, причем постепенное исчезновение отрицательного зубца Τ может быть критерием благоприятного течения миокардита и эффективности проводимой терапии.
Сердечная астма. По мере прогрессирования сердечной недостаточности давление повышается не только в легочных венах и капиллярах, но и в артериальных капиллярах. Повышенное гидростатическое давление при наличии увеличенной проницаемости капилляров приводит к пропотеванию жидкой части крови в интерстициальное пространство (интерстициальный отек). Выпотевание жидкости начинается, когда гидростатическое давление в легочных капиллярах достигает 28—30 мм рт. ст. (при норме 5—10 мм рт. ст.), т.е. когда оно уравняется с онкотическим давлением крови. В продромальный период сердечной астмы больные отмечают общую слабость, головную боль, стеснение в груди, нарастание одышки, сухой кашель. При этом в легких хрипы не прослушиваются. Клиника сердечной астмы характеризуется приступами инспираторного удушья, возникающими на фоне инспираторной сердечной одышки. Причиной возникновения приступа удушья является интерстициальный отек.
Во время приступа удушья больной становится беспокойным, покрывается холодным потом, отмечается страдальческое выражение лица. Приступ часто начинается с кашля, затем нарастает одышка, переходящая в удушье. Во время приступа удушья повышается АД, наблюдаются нарастающая тахикардия и диспноэ, усиливается функция дыхательных и вспомогательных мышц. Присасывающее действие форсированного вдоха ведет к еще большему кровенаполнению сосудов малого круга. Все эти изменения повышают нагрузку на сердце и еще больше снижают эффективность его работы. Усиливается центральный цианоз. Пульс слабого наполнения; может определяться альтернирующий пульс (правильное чередование слабых и сильных ударов). АД чаще снижено; изменения ЦВД не характерны, хотя может быть некоторая тенденция к его повышению. Нарастающая гипоксия и ацидоз в свою очередь еще больше отягощают работу сердца и снижают эффективность медикаментозной терапии. Приступ сердечной астмы может продолжаться от нескольких минут до нескольких часов. Он чаще начинается в ночное время, что объясняется несколькими причинами: 1) снижением чувствительности центральной и вегетативной нервной системы во время сна, что ухудшает газообмен в легких, не вызывая компенсаторной гипервентиляции; в результате ночью резко увеличивается застой крови, развиваются спазм бронхиол и происходит транссудация жидкой части сначала в интерстициальное пространство, а затем и в альвеолы; 2) повышением тонуса блуждающего нерва в ночное время; 3) увеличенной гиперволемией в горизонтальном положении, что сопровождается увеличением ОЦК. и притока крови к ослабленному левому желудочку.
Дальнейшее прогрессирование сердечной недостаточности приводит к повышению проницаемости не только капилляров, но и альвеолокапиллярных мембран, что на фоне сниженного онкотического дав-
338
ления крови обусловливает пропотевание жидкой части крови, белков и даже форменных элементов крови в альвеолы. Проникновение белков крови в альвеолы способствует образованию пенистой жидкости, состоящей из пузырьков, покрывающих всю поверхность альвеол. Все это приводит к уменьшению жизненной емкости легких, нарушению альвео- лярно-капиллярного газообмена и активности сурфактанта, развитию ателектазов. Описанные патофизиологические механизмы обусловливают развитие острой дыхательной недостаточности на фоне уже возникшей сердечной недостаточности и клинически проявляются отеком легких.
Отек легких — высшая степень тяжести клинических проявлений левожелудочковой сердечной недостаточности. При этом состояние больных резко ухудшается, нарастает одышка, появляется клокочущее дыхание (пропотевание жидкой части крови в альвеолы). У больных возникает чувство страха (результат тяжелой общей гипоксии и гипоксии миокарда), они покрываются холодным потом (усиление влияния парасимпатической части вегетативной нервной системы). На этом этапе к циркуляторной гипоксии присоединяется гипоксия, вызванная ухудшением газообмена в легких, т. е. гипоксическая гипоксия. Резкое ухудшение газообмена в легких вызывает уменьшение образования оксигемоглобина и повышение содержания восстановленного гемоглобина в крови, что приводит к увеличению центрального цианоза.
Появляется упорный влажный кашель с отделением мокроты (жидкости из альвеол). Над легкими выслушиваются разнокалиберные влажные хрипы. Пенообразование в альвеолах резко ухудшает воспроизводство и активность сурфактанта.
Эта стадия острой левожелудочковой сердечной недостаточности требует комплекса реанимационных мероприятий, направленных на улучшение сократимости миокарда, увеличение сердечного выброса, устранение или уменьшение гипоксии, улучшение коронарного кровотока.
Острая правожелудочковая сердечная недостаточность
Острая правожелудочковая сердечная недостаточность возникает в результате патологических состояний, вследствие которых быстро и внезапно ограничивается кровоток в малом круге кровообращения.
ЭТИОЛОГИЯ. Наиболее частыми причинами, вызывающими такое патологическое состояние, являются: тяжелый приступ бронхиальной астмы, ателектаз легкого, гидроторакс, обтурация трахеи и бронхов инородным телом, тромбоэмболия ствола легочной артерии и ее ветвей, синдром дыхательных расстройств у новорожденных, т.е. все патологические состояния, сопровождающиеся острой дыхательной недостаточностью.
Развитие острой правожелудочковой сердечной недостаточности характерно для пороков сердца с уменьшенным легочным кровотоком.
Острая правожелудочковая сердечная недостаточность может возникнуть при быстром переливании цитратной крови, если одновременно не
339
введены кальций и новокаин, а также в результате быстрого внутривенного введения гипертонических растворов или рентгеноконтрастных веществ, вызывающих спазм сосудов малого круга кровообращения и повышающих их сопротивление.
КЛИНИКА острой правожелудочковой сердечной недостаточности характеризуется внезапностью развития, ощущением удушья, одышки, при которой нарушаются частота, ритм, глубина дыхания. Больные жалуются на стеснение за грудиной, боль в сердце, резкую слабость. Отмечается быстрое нарастание центрального цианоза. Кожа покрывается холодным потом. Значительно повышается ЦВД и появляются признаки застоя крови в большом круге кровообращения: набухают шейные вены, быстро увеличивается печень, она становится болезненной за счет растяжения глисоновой капсулы. Пульс слабого наполнения, развивается тахикардия. Тоны сердца ослабленные, размеры сердца увеличены вправо, акцент II тона над легочной артерией.
При рентгенологическом исследовании грудной клетки обнаруживаются увеличение правого желудочка и расширение конуса легочной артерии.
На ЭКГ выявляются признаки острой перегрузки правых отделов сердца: повышение амплитуды зубца Ρ и его заостренность, отклонение электрической оси вправо, повышение амплитуды зубца R, снижение сегмента ST и амплитуды зубца Τ в отведениях III, aVR и в правых грудных отведениях. Иногда зубец Τ в этих отведениях становится отрицательным. Может отмечаться картина неполной блокады правой ножки предсердно-желудочкового пучка.
В результате остро развившихся застойных явлений в большом круге кровообращения быстро возникает функциональная недостаточность почек. Биохимические исследования сыворотки крови подтверждают нарушения функции почек и печени.
ЛЕЧЕНИЕ. Неотложная помощь при острой левожелудочковой сердечной недостаточности включает, прежде всего, мероприятия, направленные на восстановление проходимости дыхательных путей. Так, при выраженной тяжести состояния и угрозе остановки сердца и дыхания переводят в отделение реанимации, производят интубацию трахеи и искусственное (аппаратное) управляемое дыхание. В более легких случаях ребенку придают возвышенное положение с опущенными ногами. Обязательно используют оксигенотерапию (30%-й кислород через маску или катетер, введенный в нос). Для устранения пены в дыхательных путях и прекращения ее образования кислород подают через увлажнитель с 30%-м спиртом. Применяют также поверхностно-активное вещество антифомсилан в виде 10%-го спиртового или эфирного раствора. В увлажнитель добавляют 2—3 мл. Дети раннего возраста антифомсилан переносят плохо.
Кроме того, обязательным элементом оказания неотложной помощи являются мероприятия, направленные на разгрузку малого круга кровообращения, борьбу с отеками и уменьшением ОЦК. Для снижения притока крови к правому желудочку необходимо депонировать кровь на
340
