
0250 / Педиатрия_Майданник
.pdf
варианте происходит прогрессирующее от цикла к циклу увеличение времени проведения импульса от синусового узла к миокарду предсердий, завершающееся полным блокированием очередного импульса. В этот момент регистрируется пауза, включающая блокированный импульс. Прирост времени проведения в этой периодике максимален в первых ее циклах после паузы. Хотя в дальнейшем проведение прогрессивно ухудшается, прирост этого времени (инкремент) уменьшается от комплекса к комплексу. В связи с этим на ЭКГ обнаруживается постепенное укорочение интервалов Р-Р и после самого короткого интервала возникает пауза в результате блокирования одного импульса в СА соединении. Эта пауза короче, чем удвоенный интервал Р-Р, предшествующий паузе. Классическая периодика Венкенбаха встречается реже, чем атипичные периодики с неупорядоченными колебаниями интервалов Р-Р или прогрессирующим их удлинением с блокированием очередного синусового импульса. При повторяющихся периодах Венкенбаха устанавливаются регулярные соотношения между количеством синусовых импульсов и зубцов Ρ — 3:2, 4:3 и т.д. В момент блокирования синусового импульса на ЭКГ отсутствует очередной зубец Ρ и комплекс QRS. Дети в момент выпадения сердечного цикла могут ощущать замирание сердца, иногда сопровождающееся головокружением. Этот вариант СА блокады имеет обычно доброкачественный характер.
Рис. 47. Синоатриальная блокада И степени I типа с периодикой Венкенбаха
СА блокада II степени II типа (блокада Мобитца) характеризуется выпадением синусового комплекса без изменений интервалов Р-Р (рис. 48). Этот тип блокады проявляется длинными паузами в результате внезапного блокирования одного или нескольких синусовых импульсов без предшествующей периодики. Несмотря на отсутствие изменений интервалов Р-Р в проводящихся комплексах, может устанавливаться определенное соотношение между общим числом синусовых импульсов и числом импульсов, проведенных к предсердиям — 2:1, 3:1, 3:2, 4:3 и т.д. Иногда выпадения могут быть спорадическими. Удлиненный интервал Р-Р равен удвоенному или утроенному основному интервалу Р-Р. Если пауза затягивается, возникают замещающие комплексы и ритмы. Регулярная СА блокада 2:1 имитирует синусовую брадикардию. Если прекращение проведения в СА соединении затягивается до величин 4:1, 5:1 (пауза кратна длительности 4—5 нормальных циклов), говорят о далеко зашедшей СА блокаде II степени II типа. Частое возникновение длительных пауз воспринимается как замирание сердца, сопровождается головокружением, потерей сознания. Симптоматика соответствует проявлениям СССУ.
321

Рис. 48. Синоатриальная блокада II степени II типа
СА блокада III степени (полная СА блокада) распознается с помощью электрофизиологических методов. На ЭКГ регистрируется медленный замещающий ритм (чаще всего ритм АВ соединения). Клиническая симптоматика может отсутствовать или появляются признаки расстройств региональной (церебральной) гемодинамики при редком замещающем ритме.
ЛЕЧЕНИЕ. Возникновение СА блокады в результате острой кардиальной патологии требует активного лечения основного заболевания. При значительных нарушениях гемодинамики в результате СА блокады используются холинолитики, симпатомиметики, временная электрокардиостимуляция. При стойкой СА блокаде ставится вопрос о постоянной электрокардиостимуляции.
АТРИОВЕНТРИКУЛЯРНЫЕ (АВ) БЛОКАДЫ - замедление или прекращение проведения импульсов от предсердий к желудочкам. АВ блокады, как и другие нарушения проведения, характеризуются степенью, постоянством или вариабельностью, местом возникновения. Локализация АВ блокад может быть в межузловых трактах между правым предсер-
дием и АВ узлом, в АВ узле, на уровне общего ствола пучка Гиса, в нож-
ках пучка Гиса, одновременно на нескольких уровнях, В более общем
плане АВ блокады на уровне АВ соединения делятся на проксимальные — выше общего ствола Гиса (в этих случаях QRS<O,11 с) и дистальные — в ножках пучка Гиса и его разветвлениях (QRS>O,I2 с).
Этиологические факторы АВ блокад многочисленны, причем в определенной мере разные причины определяют уровень и глубину блокирования проведения. В связи с этим этиологию АВ блокад удобнее рассмотреть при их характеристике. В общем плане причинные факторы могут быть разделены на функциональные и органические. Следует учитывать возможность развития медикаментозных нарушений проведения.
ЭКГ-ДИАГНОСТИКА. АВ блокада I степени чаше всего формируется на уровне АВ узла и характеризуется удлинением интервала P-Q (более 0,18—0,20 с, достигая иногда 0,5 с). Комплексы QRS имеют обычную форму (рис. 49). Ритм предсердий правильный. Каждый зубец Ρ находится перед комплексом QRS и связан с ним. При значительном удлинении интервала P-Q зубцы Ρ могут наслаиваться на предшествующий зубец Τ и плохо дифференцироваться. В редких случаях блокады на межузловом уровне зубцы Ρ расширены, имеют две вершины и сниженную амплитуду. При дистальном уровне блокирования комплексы QRS расширены за счет нарушений внутрижелудочковой проводимости.
322
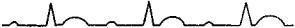
Рис. 49. Атриовентрикулярная блокада I степени
АВ блокады 1 степени у детей встречаются довольно часто и могут быть функциональными, связанными с повышением тонуса блуждающего нерва и ваготонией, — тогда они сочетаются с синусовой брадикардией и исчезают при учащении ритма.
Развитие органической блокады наблюдается при врожденных пороках сердца (дефект межпредсердной перегородки, атриовентрикулярной коммуникации и др.), миокардитах разной этиологии (в том числе при ревмокардите), при многочисленных миокардиодистрофиях, при некоторых инфекционных заболеваниях (краснуха, эпидемический паротит, скарлатина, дифтерия). Удлинение интервала P-Q может быть связано с воздействием медикаментов — сердечных гликозидов, бетаадреноблокаторов, многих антиаритмических препаратов и т.д. Дистальные блокады могут быть обусловлены дегенеративными фиброзируюшими и кальцинирующими изменениями внутрисердечных структур и т.д. Обычно клинически АВ блокады I степени себя не проявляют.
АВ блокада II степени I типа Мобитца (периодика Самойлова—Вен- кенбаха). Чаше всего этот тип блокады локализован в АВ узле. Интервалы P-Q последовательно прогрессивно удлиняются от цикла к циклу, а интервалы R-R — уменьшаются, пока не происходит выпадение одного желудочкового комплекса в конце периодики (рис, 50), Продолжительность периодики может быть охарактеризовав отношением числе предеердных комплексов к числу желудочковых — 4;3, 5:4 и т.д, Обычно первый после паузы интервал P-Q меньше 0,20 с.
Наибольший прирост величины P-Q(R) отмечается между первым и вторым комплексом в периоде. Далее этот прирост времени проведения (инкремент) уменьшается (но абсолютное время проведения АВ возрастает), в связи с чем интервалы R-R укорачиваются. Самый короткий интервал R-R расположен перед паузой. Длина паузы меньше удвоенного интервала R-R. Нередко наблюдаются отступления от закономерной периодики (атипичные АВ периодики).
Дистальные АВ блокады II степени I типа сочетаются с нарушениями внутрижелудочкового проведения — комплексы QRS расширены и имеют вид полной блокады одной из ножек пучка Гиса.
АВ блокады II степени I типа могут быть функциональными (вагусными) и органическими. Узловые блокады, возникающие на фоне острой патологии — миокардит, ревмокардит, обычно носят острый, временный характер и исчезают при лечении. Прогноз этих блокад в целом благоприятен, но нужно учитывать возможный их переход в полную АВ блокаду. Дистальные блокады с периодикой Венкенбаха в стволе или ножках пучка Гиса обычно устойчивы и прогностически тяжелее — они часто трансформируются в полную дистальную АВ блокаду.
323
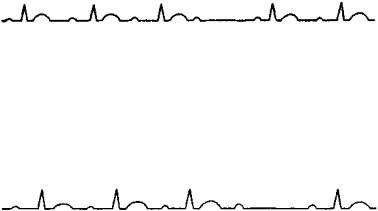
Рис. 50. Атриовентрикулярная блокада II степени I типа.
Выпадение желудочковых сокращений, особенно при брадикардии, может сопровождаться слабостью, головокружением и другими симптомами ишемии мозга. При длительных паузах могут появляться выскальзывающие комплексы.
АВ блокады II степени II типа (тип II Мобитца) возникают ниже АВ
узла. Обычно они возникают на дистальном уровне — в ножках пучка Гиса и, реже, в стволе и чаще переходят в полную АВ блокаду (рис. 51).
Рис. 51. Атриовентрикулярная блокада II степени II типа
При этом типе блокады отсутствует прогрессирующее удлинение интервалов P-Q(R), которые могут быть нормальными или, реже, удлиненными. Выпадение желудочкового комплекса происходит внезапно без изменений интервала Р-Р (АВ проводимость по типу «все или ничего»). Длина паузы равна удвоенному интервалу Р-Р. В первом после паузы цикле не происходит укорочения интервала P-Q(R) (если это наблюдается, АВ блокада должна быть отнесена к I типу). Иногда блокирование предсердного импульса повторяется с определенной последовательностью — 3:2, 4:3 и т. д.
Поскольку блокада II типа Мобитца возникает на дистальном уровне, то комплексы QRS в связи с этим чаще всего расширены.
АВ блокада II степени типа 2:1 и 3:1. Такой вариант блокирования предсердных импульсов может появиться на фоне блокад I и II типов. Если наблюдается расширение комплексов QRS, то такая блокада формируется на дистальном уровне и по значимости рассматривается как вариант II типа. Узкие комплексы QRS чаще отражают проксимальный (узловой) уровень блокады, т.е. относятся к I типу с благоприятным прогнозом.
Далеко зашедшие (субтотальные) АВ блокады II степени характеризуются соотношением между предсердными и желудочковыми комплексами типа 4:1, 5:1 и т.д. Желудочковые комплексы могут быть узкими (проксимальная блокада) или широкими (дистальная блокада).
АВ блокада III степени (полная АВ блокада) характеризуется потерей связи между активацией предсердий и желудочков, ритмы которых автономны (рис. 52). Предсердный ритм (РР) регулярный и он чаше желудочкового (RR), который также является регулярным. Зубцы Ρ не связаны с комплексами QRS и находятся на разном расстоянии перед ними, на них и за ними. Водителем ритма предсердий является синусовый узел, желудочки активируются автоматическими клетками АВ соединения (проксимальная блокада с узкими комплексами QRS и частотой
324

Рис.52. А т р и о в е н т р и к у л я р н а я б л о к а д а III с т е п е н и
желудочкового ритма менее 70 в 1 мин) или клетками ножек пучка Гиса и волокон Пуркинье (дистальная блокада с широкими деформированными комплексами QRS и частотой желудочкового ритма менее 70 в 1 мин).
Полные стволовые АВ блокады в половине случаев связаны с фиброзом и кальцинозом внутрисердечных структур, которые возникают
врезультате перенесенной внутриутробной инфекции (вирус Коксаки В
идругие вирусные поражения). Причиной полной АВ блокады могут быть фиброэластоз, миокардиты, кардиомиопатии, системная красная волчанка и другие заболевания соединительной ткани. В ряде случаев причиной являются структурные дефекты в АВ соединении, обусловленные L-транспозицией магистральных сосудов.
Внекоторых случаях полная АВ блокада протекает бессимптомно или малосимптомно. Это относится, прежде всего, к блокадам проксимального типа с частотой желудочкового автоматизма около 70 импульсов в минуту. Обычно такого ребенка воспринимают как здорового с брадикардией. Но иногда больные жалуются на редкие усиленные сердцебиения, частота которых практически не меняется при физических и психоэмоциональных нагрузках.
Однако в ряде случаев имеет место довольно выраженная клиническая симптоматика (головокружение, потеря сознания, особенно по ночам). Она связана с ухудшением коронарного и мозгового кровообращения. Наиболее тяжелое проявление недостаточности кровоснабжения мозга — синдром Морганьи—Адамса—Стокса с внезапной потерей сознания в результате длительной (более 10 с) асистолии. Потеря сознания сопровождается эпилептиформными судорогами, расстройством дыхания и может закончиться летально. Менее выраженные расстройства мозговой гемодинамики проявляются приступами слабости, одышкой, головокружением, потемнением в глазах, кратковременной дезориентацией.
ЛЕЧЕНИЕ остро возникших АВ блокад во многом зависит от характера вызвавшей их патологии. Лечение миокардита (нестероидные и гормональные противовоспалительные препараты) во многих случаях способствуют восстановлению АВ проведения. Ухчовые вагусные АВ блокады устраняются введением атропина сульфата (0,5—1 мл 0,1%-го раствора внутривенно). Могут быть использованы изадрин по 5 мг под язык через 2—4 часа, новодрин внутривенно капельно под контролем частоты желудочковых сокращений, алупент 0,5—1,0 мл 0,05%-го раствора в 10 мл физиологического раствора внутривенно медленно. АВ блокады, вызванные дигиталисной интоксикацией, требуют немедленной отмены сердечных гликозидов. Глубокие острые нарушения АВ проведения являются показанием к временной эндокардиальной электрокардиостимуляции.
325
При хронических полных АВ блокадах, протекающих с синдромом Морганьи—Адамса—Стокса (даже слабо развернутым), или с сердечной недостаточностью, становится необходимой постоянная электрокардиостимуляция. Она способствует улучшению гемодинамики и уменьшению риска внезапной смерти. В случае необходимости на фоне постоянной электрокардиостимуляции могут назначаться сердечные гликозиды и антиаритмические препараты.
ВНУТРИЖЕЛУДОЧКОВЫЕ БЛОКАДЫ - замедление или прекращение проведения по системе Гиса—Пуркинье.
Внутрижелудочковые блокады подразделяют по локализации, степени и устойчивости. По локализации различают: блокаду левой ножки пучка Гиса; блокаду передней ветви левой ножки; блокаду задней ветви левой ножки; блокаду правой ножки пучка Гиса; блокаду правой ножки и передней ветви левой ножки; блокаду правой ножки и задней ветви левой ножки; трехпучковую блокаду; периферическую (очаговую) блокаду. Блокады могут быть проксимальные (в пучке Гиса) и дистальные — на уровне ножек или ветвей левой ножки.
При длительности комплекса QRS 0,10—0,11 с внутрижелудочковую блокаду условно считают неполной, а при длительности 0,12 с и более — полной.
Внутрижелудочковые блокады могут быть постоянными и непостоянными (преходящие, перемежающиеся, альтернирующие, латентные).
При внутрижелудочковых блокадах возникает асинхронизм деполяризации желудочков. При этом волна возбуждения распространяется окольным путем, изменяется последовательность деполяризации желудочков и развивается асинхронизм реполяризации желудочков.
К основным электрокардиографическим признакам нарушения внутрижелудочковой проводимости соответственно относятся:
1)увеличение продолжительности комплекса QRS свыше 0,1 с;
2)деформация комплекса QRS;
3)изменение электрической оси сердца (угла ее);
4)дискордантное по отношению к комплексу QRS смещение сегмента ST и зубца Т.
Блокада правой ножки пучка Гиса. При блокаде правой ножки пучка Гиса возбуждение желудочков, как и в норме, начинается в левой части межжелудочковой перегородки, затем распространяется на левый и, с запаздыванием, на правый желудочек с соответствующим асинхронизмом реполяризации. Поэтому к основным электрокардиографическим признакам блокады правой ножки пучка Гиса относятся:
1)увеличение продолжительности комплекса QRS;
2)увеличение продолжительности и деформация конечной части комплекса QRS с появлением позднего зубца R' в отведениях aVR и VI при R'>r и зазубренного зубца S в отведениях J, aVL и V5-V6;
3)отклонение электрической оси сердца (угла а) вправо.
326
Блокада левой ножки пучка Гиса. При блокаде левой ножки пучка Гиса возбуждение желудочков начинается в правой части межжелудочковой перегородки, затем распространяется на правый и, с запаздыванием, на левый желудочек, с соответствующим асинхронизмом реполяризации. Поэтому к основным электрокардиографическим признакам блокады левой ножки пучка Гиса относятся:
1)увеличение продолжительности комплекса QRS;
2)деформация начальной части комплекса QRS с исчезновением зубца q, высоким и расщепленным зубцом R в отведениях I, aVL, V5-V6, комплексом типа rS или QS в отведениях Vl-2, III и aVF;
3)отклонение электрической оси сердца (угла а) влево;
4)дискордантные по отношению к QRS изменения реполяризации — депрессия сегмента ST и отрицательный асимметричный зубец Τ в отведениях I, aVL, V5-V6.
Неполная блокада левой ножки пучка Гиса распознается по расширению комплекса QRS до 0,10—0,11 с и исчезновению зубца q в отведениях 1," aVL, V5-V6, часто с зазубренностью на восходящем колене зубна R.
При блокаде передней ветви левой ножки пучка Гиса изменяется последовательность возбуждения левого желудочка. Возбуждение желудочков начинается с межжелудочковой перегородки, затем по правой ножке пучка Гиса распространяется на правый, а по задней ветви левой ножки — на задние нижние отделы левого желудочка. Далее — с запаздыванием распространяется по левому желудочку влево и вверх. Поэто-! му к основным электрокардиографическим признакам блокады передней ветви левой ножки пучка Гиса относятся:
1) отклонение электрической оси сердца влево (угол а<—30) с формированием максимального по амплитуде зубца RaVL, в отведении II зубец R по амплитуде меньше зубца S;
2)увеличение амплитуды зубцов S в отделениях V5-V6;
3)углубление зубцов q в отведениях I и aVL, иногда исчезновение зубцов q в отведениях V5-V6, появление зубцов q в отведениях V2-V4;
4)увеличение продолжительности комплекса QRS до 0,10-0,11 с. При блокаде задней ветви левой ножки пучка Гиса изменяется после-
довательность возбуждения левого желудочка. Возбуждение желудочков начинается с деполяризации межжелудочковой перегородки, правого и, по передней ветви левой ножки Гиса, левого желудочков, а затем с запаздыванием распространяется вправо и вниз. Поэтому к основным электрокардиографическим признакам блокады задней ветви левой ножки относятся:
1) отклонение электрической оси сердца вправо (угол а>+120), с максимальным по амплитуде зубцом R в III отведении, в отведении aVR зубец R>Q(S);
2)отклонение электрической оси сердца вправо более чем на 40 град, от исходного положения при динамическом наблюдении;
3)увеличение продолжительности комплекса QRS до 0,10—0,11 с.
327
СИНДРОМЫ ПРЕДВОЗБУЖДЕНИЯ ЖЕЛУДОЧКОВ
Синдромы предвозбуждения желудочков характеризуются более ранней, чем обычно, активацией желудочков (или их части) предсердными импульсами.
В 1930 году L. Wolff, J. Parkinson, P. White впервые описали клиникоэлектрокардиографический синдром, который проявлялся укорочением интервала P-Q(R), расширением комплексов QRS с наличием в их начале особой дополнительной волны, расположенной под тупым углом к основному зубцу комплекса. У этих людей часто возникали пароксизмы тахикардии. Этот симптомокомплекс, получивший название синдрома Вольфа—Паркинсона—Уайта (синдром WPW, синдром преждевременного возбуждения желудочков), встречается во всех возрастных группах в 0,1—0,3% случаев, причем несколько чаще у лиц молодого возраста.
ЭТИОЛОГИЯ. Синдром WPW выявляются в большинстве случаев, когда какой-либо другой патологии у детей нет. Но у 20—30% больных с синдромом WPW диагностируются врожденные дефекты межпредсердной и межжелудочковой перегородок, пролапс митрального клапана, синдром Марфана, другие врожденные пороки сердца и аномалии соединительной ткани. Отмечается и семейный характер синдрома WPW с аутосомно-доминантным типом наследования.
В генезе этого синдрома выявляется анатомическая основа — дополнительные пути проведения между предсердиями и желудочками. Существуют разные варианты аномальных дополнительных путей проведения при синдромах предвозбуждения желудочков:
1.Предсердно-желудочковые соединения — пучки Кента. Эти пучки соединяют миокард предсердий и желудочков, минуя нормальное атриовентрикулярное соединение, они могут располагаться в любом участке предсердно-желудочковой борозды, за исключением отрезка между аортой и кольцом митрального клапана. Пучки Кента могут связывать правое предсердие и правый желудочек, левое предсердие и левый желудочек, межпредсердную и межжелудочковую перегородку.
2.Нодовентрикулярные соединения, связывающие дистальную часть АВ узла с межжелудочковой перегородкой — волокна Махейма.
3.Нодофасцикулярный тракт между АВ узлом и разветвлениями правой ножки пучка Гиса (волокна Махейма).
4.Фасцикуло-вентрикулярное соединение, связывающее общий ствол пучка Гиса с миокардом желудочков (волокна Махейма), функционирует редко.
5.Атриофасцикулярный тракт, связывающий правое предсердие с общим стволом пучка Гиса (тракт Брешенмаше; встречается редко).
6.Атрионодальный тракт между СА узлом и нижней частью АВ узла — задний межузловой тракт Джеймса; по-видимому, имеется у всех людей, но обычно не функционирует.
Кроме перечисленных, возможно существование обходных желудоч- ково-предсердных путей, функционирующих только в ретроградном направлении. Могут также одновременно существовать несколько добавочных путей.
328
ПАТОГЕНЕЗ. Основные проявления синдромов предвозбуждения желудочков связаны с тем, что проведение импульсов по дополнительным аномальным проводящим путям происходит быстрее, чем по АВ соединению. В атриовентрикулярном узле происходит физиологическая задержка импульсов из-за малой скорости проведения, а в дополнительных путях такой задержки проведения нет. Электрофизиологические характеристики дополнительных путей соответствуют свойствам пучка Гиса. Предсердный импульс проходит к желудочкам по нормальным и дополнительным путям, но по последним быстрее. В зависимости от того, какой дополнительный путь функционирует у конкретного больного, выявляется синдром WPW (типичный или атипичный) и синдром укороченного интервала PR.
Синдром WPW чаще регистрируется с раннего детства, он может быть постоянным или иметь преходящий, перемежающийся характер. Позднее проявление или неустойчивость предвозбуждения может объясняться разными причинами. Большое значение имеют изменения тонуса вегетативной нервной системы. Известно, что предвозбуждение желудочков может проявляться при усилении вагусных влияний, тормозящих прохождение импульсов по АВ узлу, в результате чего они начинают распространяться на желудочки по дополнительным путям. Этому же могут способствовать органические и функциональные нарушения в АВ узле при самой разнообразной патологии сердца.
Следут отметить, что клиническую значимость синдром WPW приобретает при условии возникновения на основе нарушений сердечного ритма, что может иметь весьма серьезный прогноз. Приблизительная структура аритмий при синдроме WPW такова: реципрокная атриовентрикулярная тахикардия составляет около 80% всех аритмий, при этом наиболее часто наблюдается ортодромная тахикардия и довольно редко (не более 10%) антидромная тахикардия. Фибрилляция (трепетание) предсердий наблюдается примерно в 20—25% случаев. Желудочковая тахикардия возникает довольно редко, и речь идет преимущественно об индуцировании механизма re-entry в миокарде желудочков в зоне дополнительного пучка. Примерно у 25% всех детей с синдромом WPW наблюдается экстрасистолия. Возможно сочетание у одною и того же больного периодически возникающих разных форм аритмий.
ЭКГ-ДИАГНОСТИКА. Классический синдром WPW представляет собой самый частый вариант предвозбуждения желудочков. Шунтирование предсердного импульса по дополнительному предсердно-желудоч- ковому пути (пучку Кента) приводит к преждевременному возбуждению части миокарда желудочков (рис. 53). Миокард желудочков начинает деполяризоваться раньше, чем обычно, что проявляется укорочением интервала P-(Q)R за счет формирования необычной своеобразной волны, которая получила название волны дельта. Большее или меньшее участие аномального пути в деполяризации желудочков проявляется разной (большей или меньшей) волной дельта. Пока аномально пришедший к желудочкам импульс достаточно медленно распространяется по части сократительного миокарда, происходит обычное возбуждение ат-
329

Предсердия
1
Желудочки
2
3
4
5
Р-Дельта
P-Q
Рис. S3. Механизм формирования ЭКГ-феномена WPW.
Условные обозначения: I. Синусовый узел; 2. Атриовентрикулярный узел; 3. Внутрижелудочковая проводящая система; 4. Дополнительный атриовентрикулярный пучок: 5. Преждевременно возбуждающаяся
часть миокарда желудочков
риовентрикулярного соединения и основная часть миокарда желудочков активируется через систему Гиса— Пуркинье. В результате комплекс QRS приобретает «сливной» характер и расширяется за счет начальной волны дельта, а интервал P-Q(R) укорачивается на ширину волны дельта.
Нарушение деполяризации влечет за собой и нарушение реполяризации, которое выражено тем больше, чем значительнее расширен комплекс QRS. Поскольку пучки Кента могут располагаться в разных частях предсердно-желудочковой борозды и соединять миокард правого предсердия и правого желудочка или левого предсердия и левого желудочка, волна дельта может иметь разное направление (вверх или вниз) в разных, преимущественно правых грудных, отведениях ЭКГ.
Следовательно, к электрокардиографическим признакам синдрома WPW относятся:
1) укорочение интервала P-(Q)R, так как желудочки по пучку Кента начинают возбуждаться раньше, чем по АВ системе. При этом величина интервала P-R меньше нижней границы возрастной нормы: для детей раннего возраста (<3 лет) — 0,08 с; 3—16 лет — 0,10 с; старше 16 лет — 0,12 с.
2)деформация начала комплекса QRS положительной или отрицательной волной дельта, обусловленной возбуждением части миокарда по дополнительному пути;
3)расширение желудочкового комплекса за счет суммирования длительности волны дельта и основного комплекса QRS;
4)смещение сегмента ST и зубиа Τ в сторону, противоположную направлению комплекса QRS.
330
