
книга / Пропедевтика внутренних болезней_ключевые моменты_FINAL.indd (3)
.pdfГлава 3. Основы диагностики и частной патологии органов кровообращения |
183 |
|
|
3.11. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА
3.11.1. ФАКТОРЫ РИСКА
ИБС является основной причиной смертности населения во многих экономически развитых странах. ИБС может дебютировать остро возникновением ИМ или даже внезапной смерти, но нередко она сразу переходит в хроническую форму. В 40–55% случаев одним из ее основных проявлений является стенокардия напряжения.
Атеросклероз коронарных артерий, клиническим проявлением которого является стенокардия, – многофакторное заболевание. Риск развития атеросклероза существенно увеличивается при наличии таких факторов риска (ФР), как мужской пол, пожилой возраст, дислипидемия, АГ, курение, СД, нарушение тромбообразования, низкая физическая активность, избыточная масса тела, злоупотребление алкоголем. Важно отметить, что после появления у человека признаков ИБС или другого заболевания, связанного с атеросклерозом, ФР продолжают действовать, способствуя прогрессированию болезни и ухудшая прогноз; поэтому коррекция ФР у больного должна быть составной частью тактики лечения и профилактики.
Риск развития ИБС значительно повышен у лиц, имеющих наследственную предрасположенность, т.е. семейный анамнез сердечно-сосудис- тых заболеваний, развившихся по мужской линии до 55 лет, по женской – до 65 лет.
Значение повышенного АД как ФР сердечнососудистых осложнений доказано многочисленными исследованиями. Ранняя диагностика и регулярное лечение АГ может существенно снизить риск развития сердечно-сосудистых осложнений.
Повышенное содержание в плазме крови общего холестерина, холестерина липопротеинов (ЛП) низкой плотности (ЛПНП) повышает риск развития атеросклероза. Холестерин ЛП высокой плотности (ЛПВП) обладает протективными свойствами. Следует помнить, что коррекцию дислипидемии у больных стенокардией следует проводить даже при небольших нарушениях в липидном спектре крови.
Всем пациентам с ИБС необходимо рекомендовать отказ от курения.
Особую роль в развитии атеросклероза играет питание. Больным стенокардией, которые относятся к лицам с высоким риском сердечно-сосу-
дистых событий, важно рекомендовать диету, при которой следует потреблять в день менее 300 мг холестерина, более 30 г пищевой клетчатки и не более 5 г поваренной соли.
Сахарный диабет повышает риск развития и прогрессирования атеросклероза, причем у женщин в большей степени, чем у мужчин. Относительный риск смерти даже у лиц с нарушенной толерантностью к глюкозе повышается на 30%, а у больных СД типа 2 на 80%. Для снижения риска сосудистых осложнений у больных СД необходима коррекция углеводного обмена и других присутствующих ФР, в первую очередь АГ и дислипидемии.
Ожирение, особенно абдоминального типа, усугубляет выраженность таких ФР, как АГ, дислипидемия, СД. Для снижения массы тела первостепенное значение имеют умеренно гипокалорийная диета и повышение физической активности.
Улюдей, ведущих малоподвижный образ жизни, ИБС встречается в 1,5–2,4 раза чаще, чем у физически активных. При выборе программы физических упражнений для больного необходимо учитывать их вид, частоту, продолжительность и интенсивность.
В последние годы уделяется пристальное внимание изучению таких ФР развития ИБС и ее осложнений, как психо-социальный стресс, воспаление (С-РБ и др.), гомоцистеинемия, нарушения системы гемостаза (фибриноген и др.), функции сосудистого эндотелия, повышенная ЧСС.
Уженщин развитию коронарной недостаточности могут способствовать преждевременная менопауза, прием контрацептивных гормональных препаратов и др.
На практике врачам часто приходится иметь дело с пациентами, у которых присутствуют два
иболее ФР одновременно. Поэтому, даже если уровень каждого из них будет повышен умеренно, риск развития сердечно-сосудистых заболеваний (ССЗ) у такого человека может быть высоким изза сочетанного влияния этих ФР друг на друга. В
связи с этим, оценивая риск развития ССЗ, следует учитывать все имеющиеся у данного пациента основные ФР и их вклад в формирование суммарного показателя.

184 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
|
|
ХРОНИЧЕСКИЙ КОРОНАРНЫЙ СИНДРОМ. СТАБИЛЬНАЯ СТЕНОКАРДИЯ НАПРЯЖЕНИЯ. ВАЗОСПАСТИЧЕСКАЯ СТЕНОКАРДИЯ
Анатомический субстрат стенокардии напряжения
1.Абсолютная коронарная недостаточность:
–атеросклероз коронарных артерий;
–спазм коронарных артерий
2.Относительная коронарная недостаточность:
–выраженная гипертрофия левого желудочка (АГ, гипертрофическая кардиомиопатия, аортальные пороки)
Диагностические критерии стенокардии напряжения
Клинические проявления:
1. Болевой синдром:
Характер боли: сжимающая, давящая, жгучая
Локализация – за грудиной
Иррадиация – левое плечо, левая лопатка, нижняя челюсть, шея, эпигастральная область
Продолжительность боли – 3–5 мин
2.Провоцирующие факторы: физическая и эмоциональная нагрузки, холод
3.Приступ купируется приемом нитроглицерина через 1–2 мин или в покое
Необходимо дифференцировать с кардиалгиями – болями некоронарогенного генеза
ЭКГ-признаки ишемии миокарда:
–нагрузочные тесты: тредмил-тест, велоэргометрия – депрессия сегмента ST ниже 2 мм
В покое |
Во время приступа |
Функциональные классы стабильной стенокардии напряжения
Класс I: приступы стенокардии возникают при нагрузках высокой интенсивности Класс II: легкое ограничение обычной активности. Боли возникают при ходьбе нормальным шагом на расстояние более 300 м по ровной местности, подъеме по лестнице нормальным шагом выще 1 лестничного пролета, в холод, при эмоциональном стрессе
Класс III: значительное ограничение обычной физической активности. Ходьба по ровной местности 100–200 м или подъем на 1 лестничный пролет нормальным шагом провоцируют приступ стенокардии
Класс IV: невозможность любой физической нагрузки без боли. Приступы при минимальной физической нагрузке и в покое
Вазоспастическая стенокардия:
–основная причина – спазм коронарных артерий;
–нет выраженного атеросклероза коронарных артерий;
–приступы ночью, в покое;
–хорошая переносимость физической нагрузки;
–подъем сегмента ST выше 2 мм во время
приступа
ЭКГ-признаки вазоспастической стенокардии
– подъем сегмента ST выше 2 мм
В покое |
Во время приступа |
Рис. 3.18. Стабильная стенокардия напряжения. Вазоспастическая стенокардия
Глава 3. Основы диагностики и частной патологии органов кровообращения |
185 |
|
|
3.11.2. ХРОНИЧЕСКИЙ КОРОНАРНЫЙ СИНДРОМ. СТАБИЛЬНАЯ СТЕНОКАРДИЯ НАПРЯЖЕНИЯ. ВАЗОСПАСТИЧЕСКАЯ СТЕНОКАРДИЯ
Стенокардия – клинический синдром, характеризующийся дискомфортом в грудной клетке, челюсти, плече, спине или руке. Боль типично провоцируется физической нагрузкой или эмоциональным стрессом и облегчается в покое или приемом нитроглицерина. Стенокардия обычно возникает у пациентов с поражением, как минимум, одной крупной эпикардиальной артерии. Кроме того, может встречаться у лиц с поражением клапанов сердца, гипертрофической кардиомиопатией или неконтролируемой АГ. Стенокардия может возникать у пациентов с неизмененными коронарными артериями, миокардиальная ишемия в этом случае обусловлена ангиоспазмом или дисфункцией эндотелия.
Следует определить наличие ФР ИБС. Наличие в анамнезе цереброваскулярных заболеваний и заболеваний периферических сосудов увеличивает вероятность ИБС. При физикальном обследовании пациента во время эпизода боли могут быть выявлены симптомы, свидетельствующие в пользу ИБС: дополнительные тоны сердца или ритм галопа, шум митральной регургитации, парадоксальное расщепление II тона, хрипы в базальных отделах легких, проходящие после прекращения боли.
При стенокардии с постоянным порогом ишемии
приступ возникает при одном и том же уровне нагрузки (количественным выражением которого служит произведение ЧСС и АД) и обычно проходит в течение нескольких минут после прекращения нагрузки или приема нитроглицерина. Ишемия обусловлена стенозом коронарных артерий. При стенокардии с меняющимся порогом ишемии приступ возникает при разных уровнях нагрузки, характер симптомов может резко меняться день ото дня и даже в течение нескольких часов. Факторами, провоцирующими ишемию, служат охлаждение, прием пищи, курение, возбуждение, страх. Ишемия миокарда обусловлена не только стенозом коронарных артерий, но
испазмом: к постоянному препятствию добавляется динамическое.
Убольных стенокардией эпизоды ишемии миокарда часто возникают бессимптомно. Возможный механизм безболевой ишемии миокарда – повышение болевого порога. Признаки
ишемии регистрируют раньше (при меньших ЧСС
иАД), чем появляется стенокардия. Первым про-
явлением могут быть дисфункция ЛЖ, аритмии или внезапная смерть. Безболевая ишемия чаще возникает по утрам. Ей особенно подвержены пожилые и больные СД. Безболевая ишемия – плохой прогностический признак независимо от наличия стенокардии.
Вазоспастическая стенокардия (вариантная стенокардия, стенокардия Принцметала) обусловлена преходящим спазмом эпикардиальных коронарных артерий, возникающих без видимых причин. Стенокардия чаще всего возникает в покое и проявляется подъемом сегмента ST на ЭКГ. При этом возможны нарушения проводимости и желудочковые аритмии. Приступы чаще возникают между 12 ч ночи и 8 ч утра. Среди больных вазоспастической стенокардией преобладают курящие, и возраст их моложе, чем тех, кто страдает типичной ИБС атеросклеротического происхождения. Прогноз зависит от тяжести коронарного атеросклероза, частоты возник-
новения приступов стенокардии и их тяжести. Лечение: аспирин, нитраты, антагонисты кальция. При сочетании с коронарным атеросклерозом -адреноблокаторы эффективны, но могут вызвать спазм.
Под синдромом Х понимают такое состояние, при котором приступы стенокардии сопровождаются объективными признаками ишемии миокарда (такими как депрессия сегмента ST на ЭКГ), при отсутствии коронарного атеросклероза по данным коронароангиографии. Может иметь место нарушение механизма дилатации мелких сосудов (дисфункция эндотелия). Стенокардические эпизоды у больных с синдромом Ч часто более длительны и менее связаны с физической нагрузкой, чем у больных с атеросклеротическим стенозом коронарной артерии. Прогноз благоприятный.
При оценке состояния больных с хронической стабильной стенокардией важно идентифицировать больных с повышенным риском, прогноз которых может быть улучшен операцией реваскуляризации. Прогноз хуже у больных с плохой сократительной функцией ЛЖ, большим числом пораженных сосудов, более проксимальной локализацией коронарного стеноза, большей тяжестью повреждений, тяжелой стенокардией, легко прровоцируемой стенокардией и большим возрастом.
186 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
||
|
ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ |
||
Острый коронарный синдром – любая группа клинических признаков или |
|||
симптомов, позволяющих подозревать острый инфаркт миокарда или неста- |
|||
бильную стенокардию |
|
||
Состояние коронарных артерий |
Нестабильная стенокардия |
||
|
|
||
|
|
Клинические проявления: |
|
|
Норма |
1. Впервые возникшая стенокардия |
|
|
напряжения (не более 1 мес) |
||
|
|
||
|
|
2. Стенокардия, впервые возник- |
|
|
|
шая в покое |
|
|
|
3. Прогрессирующая стенокардия |
|
|
|
напряжения: |
|
Коронарный |
Тромбоз коронарной |
– увеличение частоты и/или про- |
|
должительности загрудинных |
|||
атеросклероз |
артерии |
||
болей; |
|||
|
|
||
|
|
– снижение переносимости физи- |
|
|
|
ческой нагрузки; |
|
Классификация и исход ОКС |
– увеличение в потребности нит- |
||
ратах вдвое; |
|||
|
|
||
|
|
– усиление интенсивности болево- |
|
|
|
го синдрома; |
|
|
|
– ранняя постинфарктная стено- |
|
|
|
кардия – возобновление присту- |
|
|
|
пов стенокардии через 1–2 нед |
|
|
|
после ИМ |
|
|
|
Лабораторные и ЭКГ-признаки: |
|
|
|
1. Во время приступа возможны: |
|
|
|
– депрессия сегмента ST ниже 2 мм; |
|
|
|
– изменение зубца Т; |
|
|
|
– нестойкие подъемы ST |
|
|
|
2. Отсутствует повышение кардио- |
|
|
|
специфических маркеров (тропо- |
|
|
|
нин, КФК-МВ) |
|
Рис. 3.19. Острый коронарный синдром. Нестабильная стенокардия |
|||
Глава 3. Основы диагностики и частной патологии органов кровообращения |
187 |
|
|
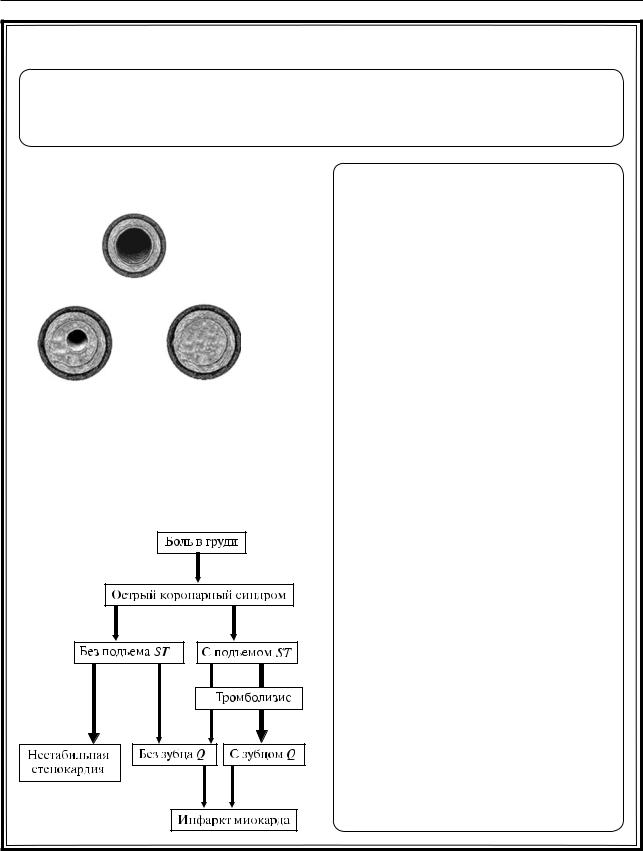
3.11.3. ОСТРЫЙ КОРОНАРНЫЙ СИНДРОМ
ИБС, как и всякое хроническое заболевание, протекает с периодами стабильного течения и обострений. Период обострения ИБС обозначают как острый коронарный синдром (ОКС). Этим термином объединяют такие клинические состояния, как ИМ и нестабильная стенокардия (НС). НС и ИМ являются разными клиническими проявлениями единого патофизиологического процесса: тромбоза различной степени выраженности над надрывом атеросклеротической бляшки или эрозией эндотелия коронарной артерии
ипоследующих дистальных тромбоэмболий. Термин «ОКС» введен в клиническую практику для решения вопроса о применении активных методов лечения, в частности тромболитической терапии до установления окончательного диагноза. При подозрении на ОКС больной по клиническим и ЭКГ-признакам может быть отнесен к
одной из двух его основных форм.
Острый коронарный синдром с подъемами сегмента ST. Больные с наличием боли или других неприятных ощущений (дискомфорта) в грудной клетке и стойкими подъемами сегмента ST или «новой» (впервые возникшей или предположительно впервые возникшей) блокадой левой ножки пучка Гиса на ЭКГ. Стойкие подъемы сегмента ST отражают наличие острой полной окклюзии коронарной артерии. Целью лечения является быстрое и стойкое восстановление просвета сосуда. Для этого используются тромболитические агенты или прямая ангиопластика.
Острый коронарный синдром без подъемов сегмента ST. Больные с наличием боли в грудной клетке и изменениями на ЭКГ, свидетельствующими об острой ишемии миокарда, но без подъемов сегмента ST. У этих больных могут отмечаться стойкие или преходящие депрессии ST, инверсия, сглаженность или псевдонормализация зубца T. ЭКГ при поступлении бывает
инормальной. Стратегия ведения таких больных заключается в устранении ишемии и симптомов, наблюдении с повторной регистрацией ЭКГ и определением маркеров некроза миокарда [сердечных тропонинов и/или МВ-фракции креатинфосфокиназы (КФК)]. Тромболитики не эффективны и не используются. Лечебная тактика зависит от степени риска больного.
ИМ без подъемов сегмента ST – острый процесс ишемии миокарда, достаточной тяжести и продолжительности, чтобы вызвать некроз миокарда.
У большинства больных, у которых болезнь начинается как ИМ без подъемов ST, не появляются
зубцы Q. Отличается от НС наличием (повышением уровней) маркеров некроза миокарда, которые при НС отсутствуют.
Нестабильная стенокардия может иметь следующие клинические проявления:
–стенокардия покоя – приступы стенокардии покоя, продолжительность которых превышает 20 мин, возникшие в течение последней недели;
–впервые возникшая тяжелая стенокардия (продолжительностью не более 1 мес, в течение которого уровень стенокардии достиг III–IV ФК по Канадской классификации);
–погрессирующая стенокардия – изменение характера приступов стенокардии в течение последнего месяца (уровень стенокардии возрастаетпо крайней мере, на один ФК, и достигает, как минимум, III ФК по Канадской классификации);
–постинфарктная (возвратная, перинфарк-
тная) стенокардия (ПСК) – возникновение или учащение приступов стенокардии через 24 часа и до 8 нед после развития ИМ;
–стенокардия, развившаяся в течение 1–2 мес после успешной операции АКШ или баллонной ангиопластики.
ЭКГ покоя – основной метод оценки больных с ОКС. Регистрацию ЭКГ следует стремиться проводить во время симптомов и сравнивать с ЭКГ, зарегистрированной после их исчезновения. ЭКГ-признаки нестабильной ИБС – смещения сегмента ST и изменения зубца T. Сердечные тропонины T и I, как маркеры некроза миокарда, изза большей специфичности и надежности предпочтительнее традиционно определяемых КФК и ее МВ-фракции. Для выявления или исключения повреждения миокарда необходимы повторные взятия крови и измерения в течение 6–12 ч после поступления и после любого эпизода сильной боли в грудной клетке.
Лечение:
–антиишемические препараты ( -блокаторы, антагонисты кальциевых каналов);
–антитромботические препараты (прямые и непрямые антикоагулянты);
–антитромбоцитарные препараты (дезагреганты);
–антиангинальные препараты (нитраты);
–коронарная реваскуляризация.
188 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
|
|
ИНФАРКТ МИОКАРДА
Инфаркт миокарда – некроз сердечной мышцы вследствие острого несоответствия потребности миокарда в кислороде и его доставки Причина – тромбоз коронарных артерий на фоне атеросклеротического поражения
Классификация ИМ
По глубине некроза:
1.ИМ с зубцом Q
2.ИМ без зубца Q
По локализации:
1.ИМ левого желудочка – передний, перегородочный, верхушечный, боковой, задний (нижний) и их комбинации
2.ИМ правого желудочка
3.ИМ предсердий
Периоды ИМ
1.Острейший (от 30 мин до 2 ч)
2.Острый (от 2 ч до 10–14 дней)
3.Подострый (до 1 мес)
4.Постинфарктный (свыше 1 мес)
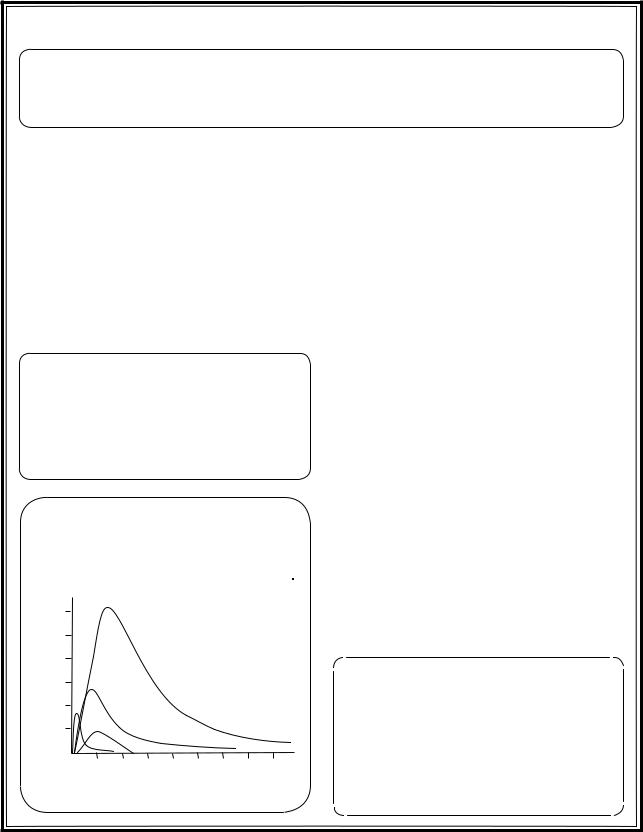
Динамика маркеров некроза миокарда
А – миоглобин В – тропонин T С – МВ-КФК
BD – тропонин I при
50
|
|
|
|
|
|
нестабильной стено- |
||||
уровня,от |
острогоИМ |
20 |
|
|
|
кардии |
|
|
|
|
10 |
|
|
|
|
|
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
Кратноечисло |
характерногодля |
5 |
C |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|||
1 |
A |
|
|
|
|
|
|
|
||
|
|
2 |
|
|
|
|
|
|
|
|
|
|
|
Граница принятия решения о наличии ИМ |
|
|
|||||
|
|
|
D |
|
Верхняя граница нормы |
|
|
|
||
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
0 |
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
|
|
|
|
Дни после развития острого ИМ |
|
|
||||
Характеристика болевого синдрома при ИМ
1.Характер боли:
–приступообразная;
–давящая;
–жгучая;
–сопровождается страхом смерти
2.Локализация: за грудиной
3.Иррадиация:
–левое плечо;
–левая лопатка;
–нижняя челюсть;
–шея;
–эпигастральная область
4.Продолжительность: более 30 мин
5.Нет эффекта от нитратов, боль купируется
наркотическими анальгетиками
Показатели резорбционно-некротического синдрома и маркеры воспаления при ИМ
|
Начало |
Длительность |
Показатели |
повышения |
повышения |
|
в крови |
в крови |
|
|
|
Тропонин Т |
3–4 ч |
3–5 сут |
|
|
|
КФК-МВ |
4–8 ч |
2–4 сут |
|
|
|
КФК |
3–8 ч |
3–6 сут |
|
|
|
АсАТ |
24 ч |
4–7 сут |
|
|
|
Миоглобин |
2 ч |
3–5 сут |
|
|
|
ЛДГ |
24–48 ч |
7–10 сут |
|
|
|
Лейкоцитоз |
3–4 ч |
3–10 сут |
|
|
|
СОЭ |
2–3 сут |
2–4 нед |
|
|
|
Осложнения
1.Острая аневризма сердца
2.Разрыв миокарда
3.Острая сердечная недостаточность: отек легких, сердечная астма
4.Нарушения ритма и проводимости
5.Тромбоэмболии
6.Синдром Дресслера
Рис. 3.20. Инфаркт миокарда
Глава 3. Основы диагностики и частной патологии органов кровообращения |
189 |
|
|
3.11.4. ИНФАРКТ МИОКАРДА
Инфаркт миокарда – это некроз сердечной мышцы из-за тромбоза коронарных артерий на фоне их атеросклероза. В редких случаях ИМ возникает вследствие эмболии коронарного сосуда, а также на фоне воспалительных поражений коронарных артерий (ревматического коронариита, узелкового периартериита, облитерирующего эндартериита).
Помимо типичного болевого синдрома, при ИМ возможны:
–ИМ с атипичной локализацией боли (в левой руке, левой лопатке, области шеи, нижней челюсти), при этом боль за грудиной отсутствует;
–астматическая форма – резкое появление одышки, вплоть до удушья, обусловленное быстрым развитием острой левожелудочковой недостаточности, отека легких;
–абдоминальная форма (или гастралгическая) – наблюдается при диафрагмальном ИМ, сопровождается возникновением боли в животе, тошнотой, рвотой;
–коллаптоидная форма – внезапное падение АД, развитие обморочного состояния, особенно у людей пожилого возраста;
–аритмическая форма – пароксизмальная мерцательная аритмия, желудочковая или наджелудочковая тахикардия, иногда АВ-бло- када;
–церебральная форма – на первый план выступают симптомы ишемии головного мозга;
–безболевая форма.
Диагноз ИМ не вызывает сомнений при наличии 3 критериев:
1)болевого синдрома;
2)патогномоничных изменений ЭКГ (патологический зубец Q, подъем или депрессия ST);
3)типичной динамики в крови биомаркеров некроза миокарда (тропонинов Т, I или активности КФК-МВ).
При наличии двух критериев диагноз является вероятным, одного – сомнительным.
Специфичными маркерами гибели кардиомиоцитов являются МВ-фракция КФК, кардиотропонины Т и I. Тем не менее повышение их не всегда говорит об ИМ: уровень тропонина Т в крови может увеличиваться при некоронарогенных заболеваниях миокарда (миокардит, кардиомиопатия), ОСН, острой алкогольной интоксикации, ХПН.
Диагноз ИМ, развившегося как осложнение внутрикоронарных вмешательств, устанавлива-
ется либо при повышении уровня тропонинов (в первые 6–8 ч и через 24 ч), либо при увеличении содержания в крови КФК-МВ после вмешательства, либо если уровень КФК-МВ превышает норму более чем в 3 раза.
По вариантам клинического течения выделяют ИМ:
–затяжной (удлинение острейшего более 48–72 ч и острого периодов без «светлого промежутка» с образованием новых очагов некроза);
–рецидивирующий (формирование новых очагов в промежутке 72 ч – 1 мес);
–повторный (после 1 мес);
–осложненный.
Принципы лечения.
1.Купирование болевого синдрома:
– наркотические анальгетики;
– нейролептаналгезия.
2.Тромболизис. Показания: ОКС со стойким
подъемом сегмента ST, проводится не позднее чем через 12 ч после начала болевого приступа.
3.Ангиопластика.
4.Медикаментозное лечение:
–аспирин;
–-адреноблокаторы;
–ингибиторы ангиотензинпревращающего фермента (АПФ);
–статины.

190 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
|
|
ДИСЛИПИДЕМИИ
Дислипидемии – повышение уровня общего холестерина, атерогенных липопротеинов и/ или триглицеридов
Оптимальные значения липидных параметров плазмы
Липидные |
Значения |
Значения |
|
параметры |
в ммоль/л |
в мг/дл |
|
|
|
|
|
Oбщий XC |
<5,0 |
<190 |
|
|
|
|
|
ХС липопро- |
|
|
|
теинов низкой |
<3,0 |
<115 |
|
плотности |
|||
|
|
||
(ЛПНП) |
|
|
|
|
|
|
|
ХС липопроте- |
>1,0 |
> 40 |
|
инов высокой |
(мужчины) |
(мужчины) |
|
плотности |
>1,2 |
>46 (жен- |
|
(ЛПВП) |
(женщины) |
щины) |
|
|
|
|
|
Триглицериды |
<1,7 |
<150 |
|
(ТГ) |
|||
|
|
||
|
|
|
Расчет ХС ЛПНП по формуле Фривальда, ммоль/л:
ХС ЛПНП=ОХС–[ХС ЛПВП+(ТГ/2,2)]
Факторы риска развития
ипрогрессирования ИБС
1.Мужчины старше 45 лет и женщины старше 55 лет или с ранней менопаузой
2.Раннее начало ИБС (инфаркт миокарда или внезапная сердечная смерть) у ближайших родственников: мужчин моложе 55 или женщин моложе 65 лет
3.Курение сигарет вне зависимости от количества
4.АГ или прием антигипертензивных препаратов
5.Гиперхолестеринемия, гипертриглицеридемия, низкий уровень ХС ЛПВП
6.СД 2 типа
7.Абдоминальное ожирение (окружность талии: у мужчин более 102 см, у женщин более 88 см)
|
Типы дислипопротеинемии |
||||
Тип |
Уровень |
|
Атерогенность |
||
общего ХС, ТГ |
|
||||
|
|
|
|
||
|
|
|
|
|
|
I |
ОХ ↑, ТГ ↑ |
|
|
Неатерогенен |
|
или в норме |
|
||||
|
|
|
|
||
|
|
|
|
||
IIa |
ОХ ↑, ТГ в норме |
|
Высокая |
||
|
|
|
|
|
|
IIb |
ОХ ↑, ТГ ↑, |
↑ |
|
Высокая |
|
ХС ЛПНП |
|
||||
|
|
|
|
||
|
|
|
|
|
|
III |
ОХ ↑, ТГ ↑, |
|
|
Высокая |
|
ХС ЛПНП в норме |
|
||||
|
|
|
|
||
|
|
|
|
||
IV |
ОХ в норме, ТГ ↑ |
|
Умеренная |
||
|
|
|
|
|
|
V |
Повышен |
|
|
Низкая |
|
|
|
|
|
|
|
|
|
|
|
|
|
Категория |
Целевой |
|
Уровень ХС |
||
|
риска |
ХС |
|
ЛПНП для |
|
|
|
ЛПНП, |
|
начала лекарс- |
|
|
|
ммоль/л |
|
твенной тера- |
|
|
|
|
|
|
пии, ммоль/л |
|
|
|
|
|
|
ИБС, или ее |
<2,5 |
|
|
>3,0 |
|
эквиваленты, |
|
|
|
|
|
или десятилет- |
|
|
|
|
|
ний фатальный |
|
|
|
|
|
риск по SCORE |
|
|
|
|
|
более 10% |
|
|
|
|
|
|
|
|
|
|
|
2 и более фак- |
<3,0 |
|
|
>3,5 |
|
тора риска |
|
|
|
|
|
(десятилет- |
|
|
|
|
|
ний фаталь- |
|
|
|
|
|
ный риск |
|
|
|
|
|
по SCORE, |
|
|
|
|
|
5–10%) |
|
|
|
|
|
|
|
|
|
|
|
0–1 факто- |
<3,0 |
|
|
>4,0 |
|
ров риска |
|
|
|
|
|
– фатальный |
|
|
|
|
|
риск менее 5% |
|
|
|
|
|
|
|
|
|
|
|
Примечание: – У больных с диагностированной ИБС и ее эквивалентами наряду с немедикаментозными средствами следует одновременно начать медикаментозную терапию
Рис. 3.21. Дислипидемии. Факторы риска развития и прогрессирования ИБС
Глава 3. Основы диагностики и частной патологии органов кровообращения |
191 |
|
|
3.12. ДИСЛИПИДЕМИЯ
Холестерин синтезируется главным образом в печени из ацетата, 20–30% холестерина поступает в организм с пищей. Холестерин и триглицериды (ТГ) транспортируются в крови, связанными с фосфолипидами и белками-апопротеинами в составе ЛП. Классы ЛП отличаются по составу (соотношению жиров и белков), следовательно, плотности и функциям.
Состав и функции различных классов ЛП:
–хиломикроны – крупные частицы низкой плотности, богаты ТГ (85%). Функция – транспорт пищевых жиров из кишечника в печень;
–ЛП очень низкой плотности (ЛПОНП) – богаты ТГ (55%), функция – транспорт жиров из печени к тканям;
–ЛПНП – богаты холестерином (50%), функция – основная транспортная форма жиров, самая атерогенная фракция ЛП;
–ЛПВП – самые мелкие и плотные ЛП, богаты белком (более 50%), функция – транспорт холестерина из тканей и других ЛП обратно в печень.
Содержание общего холестерина ниже 5,0 ммоль/л является оптимальным уровнем.
Нарушения липидного обмена – дислипидемии – являются ФР развития атеросклероза и патогенетически связанных с ним заболеваний сердечно-сосудистой системы (ИБС, инсульта, облитерирующего атеросклероза артерий нижних конечностей), причем степень риска связана с концентрацией общего холестерина и его атерогенных фракций (ЛПНП, ЛПОНП, ТГ).
Повышение уровня холестерина, особенно ЛПНП, приводит к повреждению эндотелия сосудистой стенки, отложению холестерина в атеросклеротических бляшках, увеличению их размера и дестабилизации, т.е. увеличению риска возникновения острых сердечно-сосудистых
осложнений. Напротив, снижение концентрации холестерина уменьшает его содержание в бляшках и вероятность повреждения и разрыва покрышки. ЛПВП обладают протективным действием, осуществляя обратный транспорт холестерина из артериальной стенки в печень, где происходят его утилизация и превращение в желчь.
Распространенность дислипидемий высока (около 60% взрослого населения), в большинстве случаев этиология неизвестна. Существуют редкие формы наследственных генетически детерминированных дислипидемий, сопровождающиеся значительным повышением уровня холестери-
на и его фракций. Вторичные гиперлипидемии наблюдаются при следующих состояниях: СД, гипотиреоз, ХПН или нефротический синдром, хронические заболевания печени с нарушением оттока желчи, прием лекарств (глюкокортикоиды, эстрогены).
Внешние проявления дислипидемии
У большинства больных с умеренной гиперлипидемией внешние признаки нарушений липидного обмена отсутствуют. Иногда могут появляться желтоватое окрашивание ладонного рисунка, ксантомы, рассеянные по всему телу. У больных с семейной гиперхолестеринемией или другими наследственными нарушениями липидного обмена могут появляться ксантелазмы на веках, липоидная дуга роговицы, туберозные и сухожильные ксантомы на разгибательных поверхностях кистей, локтевых и коленных суставов, ахилловых сухожилий.
Обследование пациента с дислипидемией заключается в выявлении ФР в отношении ССЗ, определении липидного профиля крови (общий холестерин, ТГ, холестерин ЛПВП), расчете холестерина ЛПНП.
Лечение
Всем пациентам рекомендуют диету с ограничением животных жиров, прекращение курения, повышение физической активности, коррекцию веса, пациентам с множественными ФР или наличием ССЗ назначают гиполипидемическую терапию:
–ингибиторы 3-гидрокси-3-метилглутарил- коэнзим А редуктазы (ГМГ-КоА-редукта- зы) – статины: на 30% и более снижают уровень ЛПНП, а также повышают уровень ЛПВП, снижают уровень ТГ. Значительно снижают риск развития сердечно-сосудис- тых событий;
–производные фиброевой кислоты (фибраты): снижают уровень ТГ, а также повышают уровень ЛПВП, в меньшей степени снижают
уровень ЛПНП;
–секвестранты жирных кислот (смолы): применяются при семейных гиперлипидемиях.

192 |
Пропедевтика внутренних болезней: ключевые моменты. Специальная часть |
|
|
СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Сердечная недостаточность – патологическое состояние, обусловленное нарушением функции сердца, при котором не обеспечивается достаточное кровоснабжение органов и тканей, необходимое для осуществления метаболических процессов
Причины сердечной недостаточности |
Классификация |
|
1. Причины левожелудочковой сердечной недоста- |
||
1. По течению: |
||
точности (по малому кругу): |
||
– острая; |
||
– ИМ; |
||
– хроническая |
||
– АГ; |
||
2. По сердечному циклу: |
||
– кардиомиопатии; |
||
– систолическая; |
||
– миокардит; |
||
– диастолическая; |
||
– аортальный стеноз; |
||
– смешанная |
||
– аортальная недостаточность; |
||
3. По сократительной способности миокарда: |
||
– митральный стеноз; |
||
– с низкой фракцией выброса (<55%); |
||
– митральная недостаточность |
||
– с высокой фракцией выброса (>55%) |
||
2. Причины правожелудочковой недостаточности |
||
4. По клиническим вариантам: |
||
(по большому кругу): |
||
– левожелудочковая (по малому кругу); |
||
– все причины левожелудочковой недостаточ- |
||
– правожелудочковая (по большому кругу); |
||
ности; |
||
|
–легочная гипертония;
–гемодинамически значимые дефекты межпредсердной и межжелудочковой перегородок
3. Причины сердечной недостаточности с высо-
ким выбросом:
–тиреотоксикоз;
–анемическое сердце;
– легочное сердце
Причины и последствия дисфункции миокарда
Дисфункция |
Механизм дисфункции |
Причина |
Последствия |
|
|
|
|
Систоли- |
Нарушение способ- |
Снижение количества |
Перегрузка объемом: увеличе- |
ческая |
ности изгонять кровь в |
и/или функциональной |
ние объема полостей сердца и |
|
сосудистое русло |
активности кардиомицитов |
снижение фракции выброса |
|
|
|
|
Диастоли- |
Нарушение активного |
Гипертрофия, фиброз или |
Перегрузка давлением: повыше- |
ческая |
расслабления и/или |
инфильтративное пораже- |
ние давления наполнения желу- |
|
повышение пассивной |
ние |
дочков и застой крови в легких |
|
жесткости миокарда |
|
|
|
|
|
|
Принципы лечения:
1.Ингибиторы АПФ (каптоприл, эналаприл, др)
2.-адреноблокаторы (метопролол, бисопролол, карведилол)
3.Антагонисты альдостерона (спиронолактон)
4.Диуретики (тиазидные, петлевые)
5.Сердечные гликозиды (дигоксин)
Рис. 3.22. Сердечная недостаточность. Дисфункция миокарда
