
- •Глава 1. Методология биологии и биофизики
- •1.1. Предмет и основные задачи курса истории науки
- •1.2. Наука, научная методология. Методология и проблемы в биологии и биофизике
- •1.3. О научном методе в общем
- •1.4. О научной методологии чуть более строго
- •1.5. Что такое научное знание и как оно развивается
- •1.6. Методология об этапах развития научного знания
- •1.7. Эвристика индивидуального научного поиска
- •1.8. Определение, методология и проблемы биологии
- •1.9. Основные проблемы современной биологии
- •1.10. Определение, методология и проблемы биофизики
- •Глава 2. От протознания к естественной истории (от первобытного общества к эпохе Возрождения)
- •2.1. У истоков биологического знания
- •2.2. Культурный переворот в античной Греции: от мифа к логосу, от теогонии к возникновению природы
- •2.3. Эллинизм как синтез восточной и древнегреческой науки
- •2.4. Отношение к образованию и к науке в средневековье
- •2.5. Эпоха Возрождения и революция в идеологии и естествознании
- •2.5.1. Изобретение книгопечатания
- •2.5.2. Развитие науки в период становления капитализма
- •2.5.3. Новые организационные и материальные возможности раз-вития науки
- •2.5.3.1. Организация Академий наук
- •2.5.3.2. Открытие обсерваторий
- •2.5.3.3. Открытие ботанических садов
- •2.5.3.4. Организация музеев
- •2.5.3.5. Публикация трудов Академий
- •2.5.3.6. Создание библиотек
- •2.5.3.7. Изобретение приборов
- •2.5.3.8. Путешествия
- •2.5.4. Разработка новых принципов познания
- •2.5.5. Развитие принципов естественнонаучного познания природы в трудах Бэкона, Галилея и Декарта
- •2.5.6. Лейбниц и идея «лестницы существ»
- •2.5.6. И. Ньютон
- •2.5.7. Французский материализм XVIII века
- •2.6. Создание Российской Академии наук
- •2.6.1 Исторические условия создания ран
- •2.6.2. Первые учреждения ран
- •2.6.3. Социо-культурные условия формирования науки в России
- •Глава 3. От естественной истории к современной биологии (биология нового времени до середины XIX в.)
- •3.1. Развитие ботанических исследований
- •3.1.1. Попытки классификации растений в XVI веке
- •3.1. 2. Систематика и морфология растений в XVII веке
- •3.1.3. Развитие микроскопической анатомии растений в XVII веке
- •3.1.4. Система к. Линнея
- •3.1.5. Попытки создания «естественных» систем в XVIII веке
- •3.1.6. Зарождение физиологии растений
- •3.1.7. Развитие учения о поле и физиологии размножения растений
- •3.2. Развитие зоологических исследований
- •3.2.1. Описания и попытки классификации животных в XVI – XVII веках
- •3.2.2.Зоологические исследования в XVIII веке
- •3.2.3. Изучение ископаемых организмов
- •3.3. Развитие исследований по анатомии, физиологии, сравнительной анатомии и эмбриологии животных
- •3.3.1. Анатомия животных и человека в XVI – XVII веках
- •3.3.2. В. Гарвей и становление физиологии
- •3.3.3. Микроскопическая анатомия и изучение простейших
- •3.3.4. Физиология в XVIII веке
- •3.3.5. Становление сравнительной анатомии
- •3.3.6.Эмбриология животных. Преформизм и эпигенез
- •3.4. Господство метафизического мировоззрения в естествознании XVII – XVIII веков
- •3.4.1. Достижения биологии XVII – XVIII веков
- •3.4.2. Господство метафизического мышления
- •3.4.3. Концепция постоянства видов и преформизм
- •3.4.4. Идеалистическая трактовка органической целесообразности
- •3.5. Возникновение и развитие представлений об изменяемости живой природы
- •3.5.1. Допущение ограниченной изменчивости видов
- •3.5.2.Представление о "естественном сродстве" и "общих родоначальниках".
- •3.5.3. Фактор времени в изменении организмов.
- •3.5.4. Последовательность природных тел. "Лестница существ".
- •3.5.5. Идея «прототипа» и единства плана строения организмов
- •3.5.6. Идея трансформации органических форм
- •3.5.7. Идея самозарождения и ее отношение трансформизму
- •3.5.8. Естественное возникновение органической целесообразности
- •3.6. Первая попытка создания концепции эволюции органического мира (Ламарк и его учение)
- •3.6.1. Ламарк. Краткие биографические сведения
- •3.6.2. Философские воззрения Ламарка
- •3.6.3. Сущность жизни по Ламарку
- •3.6.4. Представления Ламарка о происхождении жизни
- •3.6.5. Развитие от простого к сложному и градация форм по Ламарку
- •3.6.6. Отрицание реальности видов
- •3.6.7. Причины развития живой природы по Ламарку
- •3.7. Основные черты учения ч. Дарвина
- •3.7.1. Зарождение эволюционной идеи ч. Дарвина
- •3.7.2. Содержание теории эволюции ч. Дарвина
- •3.8. Создание и развитие эволюционной палеонтологии
- •3.8.1. Роль теории ч. Дарвина в перестройке палеонтологии
- •3.8.2. В. О. Ковалевский и создание эволюционной палеонтологии
- •3.8.3. Попытки ламаркистского истолкования данных палеонтологии
- •3.8.4. Развитие палеонтологического метода в трудах л. Долло
- •3.8.5. Обнаружение новых ископаемых форм
- •3.9. Создание эволюционной эмбриологии животных
- •3.9.1. Сравнительное изучение эмбрионального развития
- •3.9.2. Создание а. О. Ковалевским и и. И. Мечниковым эволюционной эмбриологии
- •3.9.3. Подтверждение гомологии зародышевых листков позвоночных и беспозвоночных
- •3.9.4. Проблемы происхождения многоклеточных организмов
- •3.10. Перестройка сравнительной анатомии на основе Дарвинизма
- •3.10.1. Возникновение филогенетического направления
- •3.10.2. Учение о гомологии
- •3.10.4. Новая трактовка зоологических типов
- •3.10.5. Кризис филогенетического направления в морфологии
- •3.11. Развитие филогенетической систематики животных
- •3.11.1. Представления ч. Дарвина и э. Геккеля о принципах
- •3.11.2. Эмбриологическое направление в систематике
- •3.11.3. Пересмотр основных типов в систематике животных
- •3.12. Развитие физиологии животных и человека
- •3.12.1. Общая характеристика развития физиологии XIX веке
- •3.12.2. Новые физиологические методы
- •3.12.3. Организация первых физиологических лабораторий и
- •3.12.4. Развитие физиологии в отдельных странах
- •3.12.5. Достижение физиологии в XIX столетии
- •3.13. Развитие эмбриологии растении
- •3.13.1. Ч. Дарвин и раскрытие значения перекрестного опыления
- •3.13.2. Изучение зародышевого мешка и пыльцевых зерен. Выяснение э. Страсбургером и и. Н. Горожанкиным механизма оплодотворения
- •3.13.3. Дальнейшие исследования процесса оплодотворения. Работы в. И. Беляева, м. Трейба, с. Г. Навашина и других
- •3.13.4. Открытие с. Г. Навашиным двойного оплодотворения
- •3.14. Начало перестройки морфологии и систематики растений на эволюционной основе
- •3.14.1. Поиски свидетельств филогенетического единства
- •3.14.2. Разработка систематики низших растений
- •3.14.3. Первые попытки создания филогенетических систем в трудах э. Краузе и ю. Сакса
- •3.14.4. Филогенетические системы конца XIX века. Разработка
- •3.14.5. Позднейшие системы растений
- •3.15. Оформление физиологии растений в самостоятельную науку
- •3.15.1. Продукты и схемы процесса фотосинтеза
- •3.15.2. Пигменты растений
- •3.15.3. Фотосинтез и различные факторы среды
- •3.15.4. Почвенное питание растений
- •3.15.5. Азотное питание растений
- •3.15.6. Осмос и передвижение растительных соков
- •3.15.7. Транспирация растений
- •3.15.8. Дыхание и брожение
- •3.15.9. Рост растений
- •3.15.10. Раздражимость и движение растений
- •3.15.11. Экспериментальная морфология растений
- •3.16. Изучение процесса размножения клеток
- •3.16.2. Детальные описания митозов во второй половине 70-х годов
- •3.16.3. Выяснение невозможности «свободного образования» клеток
- •3.17. Эволюционная теория во второй половине XIX века
- •3.17.1. Дарвинизм — единственная подлинно научная теория
- •3.17.2. Борьба за утверждение дарвинизма
- •3.17.3. Неоламаркизм и его разновидности
- •3.17.4. Телеологические концепции эволюции
- •3.17.5. Предтечи мутационной теории эволюции
- •3.17.6. Особенности развития эволюционной теории в России
- •3.17.7. Гипотеза «органического», или «совпадающего», отбора
- •3.17.8. Первые экспериментальные доказательства эффективности естественного отбора
- •Глава 4. Становление и развитие современной биологии (с середины XIX в. До начала XXI в.)
- •4.1. Изучение физико-химических основ жизни
- •4.1.1. Первые попытки создать специфическую физику и химию живого
- •4.1.2. Создание теорий химического строения, жиров, углеводов и белков
- •4.1.3. Появление калориметрии
- •4.1.4. Первые успехи в изучении природы биокаталитических реакций
- •4.1.5. Разработка биохимических основ учения о питании
- •4.1.6. Открытие витаминов и коэнзимов
- •4.1.7. Открытие гормонов
- •4.1.8. Создание новых методов
- •4.1.9. Структура и функции белков
- •4.1.10. Изучение структуры нуклеиновых кислот
- •4.1.11. Биосинтез белка
- •4.1.12. Решение проблемы аэробного дыхания
- •4.1.13. Создание представлений о системе биохимических обменных процессов
- •4.1.144. Исследования в области молекулярной биоэнергетики
- •4.1.15. Попытки реконструировать предбиологическую эволюцию
- •4.2. Микробиология и ее преобразующее воздействие на биологию
- •4.2.1. Открытие микроорганизмов
- •4.2.2. Учения о брожениях, открытие анаэробиоза
- •4.2.3. Опровержение л. Пастером теории самопроизвольного зарождения микроорганизмов
- •4.2.4. Формирование представлений о микробной природе инфекционных заболеваний. Подтверждение л.Пастером микробной теории инфекционных заболеваний
- •4.2.5. Золотой век медицинской микробиологии
- •4.2.6. Фагоциторная концепция и.И. Мечникова
- •4.2.7. Развитие гуморальной теории иммунитета
- •4.2.8. Практическое применение иммунизации и химиотерапии
- •4.2.9. Открытие антибиотиков
- •4.2.10. Разработка методов микробиологических исследований
- •4.2.11. Изучение участия микробов в природных процессах.
- •4.2.12. Открытие хемосинтеза. Создание почвенной и экологической бактериологии
- •4.2.13. Физиология и биохимия микроорганизмов
- •4.2.14. Изучение фотосинтезирующих и азотфиксирующих бактерий
- •4.2.15. Теория биохимического единства жизни
- •4.2.16. Морфология и цитология микроорганизмов
- •4.2.17. Систематика микроорганизмов, построение филогенетического древа
- •4.2.18. Молекулярная палеонтология
- •4.2.19. Практическое использование биосинтетической и трансформирующей деятельности микробов
- •4.2.20. Проблема управляемого культивирования
- •4.2.21. Основные этапы развития генетики микроорганизмов
- •4.2.22. Генетика бактерий
- •4.2.23. Изучение трансформации, трансдукции, конъюгации и лизогенной конверсии
- •4.3. Возникновение и развитие вирусологии
- •4.3. 1.Открытие вирусов
- •4.3.2. Биоразнообразие вирусов
- •4.3.3. Этапы развития вирусологии
- •4.3.4. Развитие концепции о природе вирусов
- •4.3.5. Принципы организации вирусов
- •4.3.6. Вирусы бактерий
- •4.3.7. Вирусы как возбудители заболеваний человека
- •4.3.8. Вирусы и рак
- •4.3.9. Применение вирусов
- •4.3.10. Интерферон
- •4.4. Развитие клеточной теории во второй половине XIX века, начало цитологических исследований, изучение структуры клетки
- •Развитие цитологии в первой половине XX века
- •Хромосомная теория наследственности
- •Новые методы исследований
- •Ультраструктура клетки
- •Проницаемость клеток и модели мембраны
- •Цитология во 1950-1980 гг.
- •Деление клеток и его регуляция
- •Симбиотическая теория
- •Современная клеточная теория
- •4.5. От экспериментальной эмбриологии к генетике эмбриогенеза
- •4.6. Основные направления в физиологии животных и человека
- •4.7. Экология и биосфера
- •4.8. Антропология и эволюция человека
- •Библиографический список
4.3.7. Вирусы как возбудители заболеваний человека
«Империя вирусов – империя зла». На протяжении тысячелетий злодеяния вирусов (оспа, бешенство, грипп, полиомиелит, рак, энцефалиты, корь, свинка и другие заболевания человека; ящур, лейкозы, инфекционная анемия, псевдобешенство и др. – у животных; морщинистая и полосчатая мозаика картофеля, мозаика и стрик томата, мозаика табака и свеклы, желтуха свеклы, закукливание злаков и т.д.) оставались безнаказанными. Первые успехи в борьбе с вирусами пришли относительно недавно.
В клетке, инфицированной вирусом, вследствие его размножения нарушается обмен веществ. Это, как правило, приводит к зависящим от типа вируса изменениям структуры и функций клетки, состояния самой клетки, ее вида и условий окружающей среды. Возможны следующие варианты: 1) потеря способности к размножению, росту, что приводит к медленной гибели; 2) перерождение нормальной клетки в раковую; 3) слияние нескольких клеток в одну большую многоядерную клетку – симпласт.
Вирусы могут вызывать либо хроническую, либо острую инфекцию. В первом случае вирус, проникший в клетку, не выдает своего присутствия. Соответственно и инфицированная клетка по виду не отличается от нормальной. Вирус может интегрироваться в ДНК клетки и при делении передаваться ее потомству. Следовательно, клетка при делении воспроизводит вирус. Интегрированный вирус невозможно обнаружить и выделить из клетки.
Такие вирусные болезни, как оспа, грипп, полиомиелит, желтая лихорадка, подпадают под действие Международных санитарных правил или подлежат Международному надзору.
Оспа. Натуральная оспа – очень заразное заболевание. Заразны почти все выделения больного: мокрота, капельки слизи из зева и полости рта, разбрызгиваемые при кашле, чихании, крике. Заразны моча, кал. Вирус оспы долго сохраняется в постельном белье, домашних вещах, особенно в сухом состоянии. Заражение происходит либо непосредственно от больного, либо через зараженные предметы и вещи.
В 1886 г. Бьюст (John Brown Buist) обнаружил возбудителя оспы. В 1906 г. Э. Пашен предложил окрашивать вирионы специальной краской, позволяющей наблюдать их в световом микроскопе. Вирусы оспы довольно крупные и первыми были рассмотрены под микроскопом. Окрашенные вирионы получили название «тельца Пашена». Вирус оспы содержит двухцепочную линейную ДНК, размножается в цитоплазме клеток, образуя характерные включения (рис.4.3.14).

Рис. 4.3.14. Вирионы натуральной оспы (увеличено в 370000 раз)
Возбудитель оспы проникает в организм человека через верхние дыхательные пути (слизистую носоглотки) воздушно-капельным путем, а также через кожу. Затем возбудитель попадает в кровь, с током которой разносится по всему организму. Вирус интенсивно размножается в клетках костного мозга и печени, откуда опять попадает в кровь, затем – в большом количестве в клетки слизистой и кожи. Здесь вирус интенсивно размножается и вызывает типичное поражение, последовательно проходя стадии папулы, везикулы, пустулы, корочки и рубца. Покрытое «оспинами» лицо – типичное последствие перенесенной оспы.
В прошлом оспа была самым опасным и распространенным заболеванием. Столетиями она свирепствовала в Азии, откуда в VI в. н.э. сарацины завезли ее в Европу. В XVI - XVIII вв. произошел наиболее убийственный «расцвет» оспы, тогда от этой болезни умирал каждый третий ребенок. В Европе в отдельные годы оспой заболевало до 12 млн человек, 1,5 млн человек умирало.
В 1796 г. в Беркли была открыта новая страница истории борьбы с оспой, связанная с именем английского врача Эдварда Дженнера (см. главу 4.4), который положил начало оспопрививанию. Однако не все в методе английского врача было безупречно. Для прививки использовали так называемую «гуманизированную лимфу», т.е. содержимое оспенных пузырьков человека, зараженного коровьей оспой. Прививку делали с ручки на ручку – от одного привитого ребенка к другому. В этом-то и была слабая сторона метода Дженнера. Кроме того, при оспопрививании существовала возможность заражения кожными болезнями.
В дальнейшем были разработаны новые методы получения вакцины против оспы. Для ее производства отбирали здоровых телят определенной масти и заражали их оспой. Перед заражением на боках и животе телят выбривали шерсть, тщательно мыли и дезинфицировали выбритые участки кожи. Через несколько дней созревали оспенные пузырьки, в которых накапливались вирусы. После сбора и специальной обработки оспенного материала получали готовую вакцину в виде прозрачной вязкой жидкости.
Большая заслуга нашего соотечественника М.А. Морозова состояла в разработке метода получения сухой вакцины против оспы. Преимущества ее очевидны: сухая вакцина более стойкая, имеет более длительный срок годности. Позже была создана новая сухая вакцина, получаемая при заражении вирусом оспы куриных эмбрионов.
В 1979 г. Всемирная организация здравоохранения (ВОЗ) констатировала полное исчезновение вируса натуральной оспы в природе (сохранились лишь образцы в Центре контроля и предотвращения болезней в Атланте (США) и Российском научном центре вирусологии и биотехнологии в Кольцово) и рекомендовала прекратить вакцинацию населения. В 1999 г. все вирусы оспы в лабораториях должны были быть уничтожены, но сохранены фрагменты ДНК. Тем не менее, ВОЗ имеет запас в 500 тыс. доз вакцины против оспы и будет его поддерживать.
Бешенство. Бешенство (лисса, или водобоязнь) – острое инфекционное заболевание теплокровных животных и человека, характеризующееся поражением центральной нервной системы. Чаще всего передается человеку при укусе больного животного (собаки, волка, лисицы и др.) или при попадании слюны больного животного на поврежденную кожу или слизистые оболочки. Без лечения бешенство практически всегда приводит к смерти больного.
В 1903 г. Рамленже доказал вирусную природу бешенства. Вирус бешенства относится к семейству рабдовирусов (возбудители бешенства, везикулярного стоматита у крупного рогатого скота и лошадей, а также других заболеваний у животных, от насекомых до млекопитающих, и растений). Вирион имеет пулевидную форму. Вирион окружен белково-липидной оболочкой, содержащей единственный гликопротеин, который является видоспецифичным антигеном, и содержит спиральный нуклеокапсид с единственной РНК, а также собственную РНК-полимеразу.
В природе бешенством болеют все теплокровные животные, в том числе и птицы. Инфекция передается при укусе больным животным. После укуса вирус распространяется по нервным стволам, достигает головного и спинного мозга, где, в основном, и происходит его размножение (рис.4.3.15). В цитоплазме нейронов мозга (чаще всего в нейронах аммонова рога) образуются включения, так называемые тельца Бабеша–Негри, содержащие специфический антиген. Затем вирус попадает в слюнные железы и за 1–3 суток до начала болезни начинает выделяться со слюной.
До конца XIX в. ничто не могло спасти человека от бешенства. Единственный способ, рекомендованный римскими целителями, – прижигание ран каленым железом

Рис. 4.3.15. Жизненный цикл вируса бешенства
В 1885 г. работы великого Пастера и его учеников Эмиля Ру (1853-. 1933) и Эдуарда Шамберлана (1851-1908) открыли новую страницу в борьбе с бешенством. В 1882 г., после избрания его членом Французской академии, Пастер занялся исследованием возможности профилактики заболевания бешенством. Нужно было создать вакцину для прививок против бешенства. Задача была крайне трудной, поскольку несмертельных разновидностей заболевания нет. В отличие от Дженнера Пастер работал с вирулентным возбудителем, способным вызвать заболевание и смерть. Необходимо было как-то ослабить возбудитель. Помог счастливый случай, но... «счастливый случай является только тем, кто все делает, чтобы его встретить» (Пастер). Благодаря подобной случайности Пастер открыл метод ослабления возбудителя куриной холеры с помощью старения, т.е. длительного выдерживания возбудителя на искусственной питательной среде. Таким образом, Пастер положил начало учению об аттенуации, т.е. ослаблении возбудителя для создания из него живой вакцины.
Пастер долго не решался начать вакцинацию людей, хотя многое было уже изучено. Ру и Шамберлан, его верные ученики, в этот период также отказались вакцинировать людей, считая прививки преждевременными. Но неожиданный случай изменил ситуацию. К Пастеру привели девятилетнего мальчика, Жозефа Мейстера, сильно искусанного бешеной собакой (раны на руке, голенях, бедрах, некоторые настолько глубокие, что мешали ходить). Смерть ребенка была неизбежна. Несчастная мать умоляла ученого вакцинировать сына. Пришлось сделать ребенку прививку, всегда удававшуюся на собаках. Мальчик был спасен. Это произошло 6 июля 1885 г. и стало знаменательной датой в истории пастеровских прививок против бешенства. Впоследствии Жозеф Мейстер стал сотрудником Института Пастера. Вторым пациентом ученого оказался 15-летний пастух Жюпиль, искусанный бешеным волком. Курс прививок спас жизнь и ему. Весть о спасении Мейстера и Жюпеля разнеслась по всему миру. За полтора года (к концу 1886 г.) 2,5 тыс. человек избежали мучительной и в прошлом неминуемой гибели от бешенства (рис.4.3.16).

Рис. 4.3.16. Смоленские крестьяне, спасенные Пастером
В России первую пастеровскую станцию создали И.И. Мечников и Н.Ф. Гамалея в 1886 г. в Одессе. В 1888 г. в Париже был открыт Пастеровский институт, основной целью которого должны были быть фундаментальные исследования в области природы бешенства, его профилактики и лечения. Сегодня сеть учреждений, ведущих борьбу с бешенством, охватывает большинство районов Земли. Сотрудники антирабических (пастеровских) станций наблюдают за бешенством среди диких и домашних животных, принимая меры к предупреждению заболевания у людей. В настоящее время на практике используют вакцины Ферми, Х. Копровского. В нашей стране М.А. Селимов с сотрудниками разработал метод тканевой вакцины против бешенства. Самые безопасные и эффективные вакцины приготовляют в лабораторных условиях, размножая вирусы в культурах клеток человека: вакцины HDCV (human diploid cell vaccine) и RVA (rabies vaccine adsorbed), двух доз которых может быть достаточно для вакцинации.
Грипп. Грипп (от франц. gripper – нападать, схватывать) – острое инфекционное заболевание верхних или нижних дыхательных путей, для которого характерны резкое повышение температуры, лихорадка, общая слабость, головная боль и разнообразные болезненные ощущения в мышцах, дыхательных путях, животе.
Впервые грипп упоминается в документах ХII в., а первое достоверное описание эпидемии относится к пандемии 1610 г. С тех пор описана по крайней мере 31 пандемия гриппа. В России грипп был впервые зарегистрирован в 1886–1887 гг. В 1918–1920 гг., после окончания Первой мировой войны, вирус гриппа принес страшные бедствия. Пандемия гриппа, получившая название «испанки», унесла более 20 млн. жизней (в основном детей и молодых людей) – это намного превышает число погибших на всех фронтах. Первой мировой войны (рис.4.3.17).

Рис. 4.3.17. Беспрецедентные меры защиты от гриппа-«испанки»: запрет проезда в городском транспорте людям без маски (фото: US National Museum of Health and Medicine)
В 30-х и 40-х гг. ушедшего столетия, когда вирусологи боролись с гриппом и полиомиелитом, были открыты два основных возбудителя гриппа – вирусы типов А (1933 г.) и В (1940 г.). Несколько позже был выделен вирус гриппа С (1950 г.). В 1941 г. было показано, что заболевание гриппом можно предотвратить с помощью вакцинации. Ученые разработали технологию получения больших количеств вируса гриппа, научились вызывать ослабление вирусов, создали первые противогриппозные вакцины.
Вирус гриппа относится к семейству ортомиксовирусов из группы миксовирусов. Вирионы миксовирусов имеют форму от сферической до нитчатой, покрыты белково-липидной оболочкой. Максимальная длина вириона варьирует от 60 до 300 нм. Вирионы содержат спиральный нуклеокапсид с 8 сегментами минус-нитевой РНК, соответствующими 8 генам. Такая РНК комплементарна информационной РНК и не может непосредственно участвовать в синтезе белков. Поэтому в вирионе содержится также РНК-зависимая РНК-полимераза (транскриптаза) – фермент, способный синтезировать иРНК, комплементарную вирусной, по которой и осуществляется синтез вирусных белков в инфицированной клетке.
В состав оболочки вирионов А и В входят два основных белка – гемагглютинин (H) и нейраминидаза (N) (рис.4.3.18), а в оболочке вириона С нейраминидазы нет. Нейраминидаза – фермент, расщепляющий полисахариды на внешней стороне клеточной мембраны и облегчающий проникновение вируса в клетку. Гемагглютинин легко связывается с муцином – белком на поверхности эритроцита, поэтому в присутствии миксовирусов (греч. myxo – мукус, производное муцина) эритроциты склеиваются, или агглютинируют. Эта реакция геммаглютинации – простой и надежный метод выявления и количественной оценки (титрования) вируса гриппа.

Рис. 4.3.18. Строение вируса гриппа
Вирусы гриппа первоначально были открыты у животных. В 1902 г. у кур был выделен вирус, названный «куриной чумой». Значительно позже было установлено, что куриная чума вызывается вирусом гриппа. В 1933 г. был открыт первый вирус гриппа человека, а за год до этого, в 1932 г., у свиней был выделен сходный вирус. После этого стали открывать новые вирусы гриппа у животных, а также у многих видов домашних и диких птиц.
При изучении разнообразных вирусов гриппа было обнаружено восемь видов нейраминидазы и около 20 видов гемагглютинина. Мало того, обе нейраминидазы вирусов гриппа человека и обе нейраминидазы гриппа лошадей были выявлены у птиц. Затем было открыто еще четыре нейраминидазы птичьих вирусов гриппа. Гемагглютинины вирусов гриппа человека и животных, как правило, не совпадают, но есть и исключения.
В связи с быстрой изменчивостью вируса гриппа тотальная вакцинация населения оказалась неэффективной. В настоящее время ежегодные прививки против гриппа проводятся только тем людям, деятельность которых связана с повышенным риском заражения и распространения инфекции, а также больным, ослабленным и особенно восприимчивым к гриппу. Коммерческая вакцина обычно содержит вирус типа В и несколько подтипов вируса А.
Полиомиелит. Полиомиелит (от греч. polios – серый и myelos – костный или спинной мозг) – острое инфекционное заболевание (старое название – «детский паралич»), вызываемое одним из самых мелких вирусов – полиовирусом из семейства пикорнавирусов, не имеющих оболочки (суперкапсида) и содержащих РНК. Антитела, образующиеся в человеческом организме в ответ на вирусную инфекцию, специфичны к определенным участкам на поверхности вириона. В природе встречаются три антигенно различающихся серотипа полиовируса. Уникальность каждого серотипа определяется структурой четырех антигенных сайтов, формирующих три варианта. Вирус одного серотипа не может быть нейтрализован антителами, направленными против вирусов двух других серотипов. Вирус поражает центральную нервную систему, вызывая дегенеративно-воспалительный процесс в передних рогах спинного мозга и сером веществе подкорки.
Полиомиелит – заболевание, известное с древних времен. В храме богини плодородия Астарты в Мемфисе нашли выполненное за 1580 лет до н.э. изображение жреца Румы с типичным для полиомиелита поражением нижней конечности (рис.4.3.19). В 1900 г. Митчел обнаружил у хорошо сохранившейся мумии изменения костей, характерные для полиомиелита. В Гренландии при раскопках найдены скелеты, относящиеся к 500–600 гг. до н.э. и имеющие такие же изменения костей. Гиппократ (460–377 до н.э.) описал вспышку полиомиелита на острове Фарос.

Рис. 4.3.19. Мужчина, пораженный полиомиелитом. Египетский барельеф
В XIX в. окончательно установили, что возможны эпидемии полиомиелита. В 1905 г. произошла первая крупная эпидемия детского паралича в Скандинавии. За лето погибло несколько сотен детей, более тысячи были парализованы. Шведский врач Викман (рис.4.5.20) во время эпидемии тщательно изучал каждый случай заболевания и обнаружил, что болезнь передается только при непосредственном контакте с больным. Так была установлена инфекционная природа заболевания. В честь первых врачей, описавших полиомиелит, он назвал это заболевание болезнью Гейне–Медина.

Рис. 4.3.20. Отто Ивар Викман (Otto Ivar Wickman, 1872-1914)
В 1909 г. венский ученый Карл Ландштейнер (Karl Landsteiner, 1868-1943) впервые попытался заразить обезьяну детским параличом от человека. Он взял кусочек разрушенной нервной ткани из спинного мозга уличного оборвыша Фрица и ввел его с помощью шприца павиану (Papio hamadrias) и макаке (Mаcaca mulatta). Спустя несколько дней обезьяны заболели, не могли шевельнуть парализованными конечностями. Но... ученому не удалось найти возбудителя этой болезни ни у погибшего павиана, ни у больной макаки. Позже Ландштайнер и Поппер доказали вирусную природу возбудителя полиомиелита.
В середине ХХ в. резко возросла заболеваемость полиомиелитом в США, Канаде, странах Южной Америки, Скандинавии и Центральной Европы. Появились сообщения о заболеваниях полиомиелитом в Индии, Сингапуре, Японии, Корее и на Филиппинах. В США эпидемия почти не прекращалась в период 1942–1953 гг., ежегодно паралич поражал до 20 тыс. человек. В 1956 г. было зарегистрировано более 300 тыс. инвалидов, перенесших паралитическую форму заболевания. Практически в то время инфицированию подверглось все население страны, т.к. на каждое заболевание с развитием паралича приходится от 100 до 1000 случаев бессимптомной инфекции.
В 1949 г. американский ученый Дж.Ф. Эндерс (John Frenklin Enders, 1897-1985) со своими сотрудниками Т.Х. Уэллером (Thomas Huckle Weller, род. В 1915 г.) и Ф.Ч. Роббинсом (Frederick Chapman Robbins, 1916-2003) разработали способ культивирования возбудителя полиомиелита в искусственной питательной среде. До этих работ единственным надежным источником вирусов были нервные ткани зараженных им обезьян. Однако вакцина, полученная из таких вирусных препаратов, оказалась опасной для здоровья людей. С другой стороны, считалось, что вирус может размножаться только в нервных клетках, а культуры этих клеток получать и поддерживать было чрезвычайно трудно. Эндерс, Уэллер и Роббинс смогли найти условия, при которых полиовирус хорошо размножался в культуре клеток эмбрионов человека и обезьяны. Таким образом, можно было получать большие количества полиовируса «в пробирке». За эти работы Эндерс, Уэллер и Роббинс были удостоены Нобелевской премии в 1954 г.
В 1947 г. проблемой получения сыворотки против полиомиелита занялся Джонас Эдвард Солк (рис.4.3.21). Ему удалось доказать, что существует три серотипа полиовирусов. При введении обезьянам смеси убитых вирусов всех типов заболевания не возникает, однако вырабатываются антитела, эффективные только против одного из трех типов полиовируса. После троекратного введения вакцины в крови обнаруживаются антитела ко всем серотипам вируса.

Рис. 4.3.21. Джонас Эдвард Солк (Jonas Edward Salk, 914–1995)
Используя метод Эндерса–Уэллера–Роббинса, Солк получил достаточное количество материала для приготовления вакцины, содержащей все три типа полиовирусов. В 1952 г. он провел ее испытания – сначала на детях, перенесших полиомиелит, а затем и на здоровых. Во всех случаях прививки вызывали значительное увеличение титра антител к полиовирусу, и никто из привитых не заболел.
В 1954 г. под руководством Т. Фрэнсиса (впервые выделившего вирусы гриппа А и В и разработавшего поливалентную вакцину против гриппа) были проведены крупномасштабные (более 2 млн. детей) пробные прививки вакциной Солка. На основании результатов этих испытаний Департамент здравоохранения США разрешил применение вакцины для иммунизации населения. Однако вскоре после начала вакцинации (в 1955 г.) в результате прививок 46 детей заболели полиомиелитом, и применение вакцины было приостановлено. Оказалось, что заболевание, вызванное прививками, – несчастный случай: по недосмотру работников лаборатории (Cutter Laboratories), изготовившей эту партию вакцины, в ампулы попали живые полиовирусы (рис.4.3.22). Менее чем через месяц прививки возобновились.
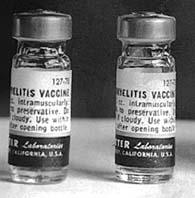
Рис. 4.3.22. Дефектная партия вакцины Солка, вызвавшая заболевание детей в США
Предохранительные прививки Солка вскоре стали применяться во всех странах. Никакого сомнения в том, что прививка Солка – хороший метод, не было, но внутримышечное введение вакцины вызывало только временное появление антител и предохраняло от заболевания на непродолжительное время. Кроме того, не возникал локальный иммунитет в желудочно-кишечном тракте, поэтому даже после прививки человек мог быть носителем опасного полиовируса. Важный шаг в усовершенствовании вакцины против полиомиелита сделал А.Б. Сэбин. В 1939 г. он доказал, что полиовирус проникает в организм человека не через дыхательные пути, а через пищеварительный тракт. Он был убежден, что живая вакцина, принимаемая через рот, будет способствовать выработке более продолжительного и надежного иммунитета. В конце концов в 1957 г. материал для прививок был подготовлен: были получены ослабленные вирусы всех трех серотипов. Сэбин и еще несколько добровольцев проверяли действие вакцины на себе!
Настало время изготовления прививочного материала в больших количествах. Теперь не нужно было делать уколы, вирусы попадали в организм в виде таблетки, после чего легко размножались в кишечнике. В результате в организме человека вырабатывался не только системный иммунитет, но и локальный, в кишечнике, что надежно защищало не только от заболевания полиомиелитом, но и от вирусоносительства.
После тщательной проверки в 1960 г. Департаментом здравоохранения США была одобрена и разрешена к применению вакцина Сэбина, и с тех пор она стала основным методом профилактики заболевания полиомиелитом во всем мире (рис. 4.3.23). Важно подчеркнуть, что если раньше каждый больной полиомиелитом был источником инфекции, то после прививки человек не только застрахован от заболевания, но и способствует иммунизации других людей. Поскольку в кишечнике привитого человека размножаются ослабленные полиовирусы, то выделяемый им вирус не опасен для здоровья и при попадании в организм другого человека вызывает формирование иммунитета к полиомиелиту.
Окончательное признание живая вакцина получила после того, как в СССР в результате работ замечательных ученых М.П. Чумакова (рис.4.5.24) и А.А. Смородинцева были проведены массовые прививки в 1955–1959 гг., когда в нашей стране сложилась чрезвычайная обстановка по заболеваемости полиомиелитом. В короткий срок была освоена технология производства вакцины в виде конфетки-драже с живой поливакциной. В результате массовой вакцинации заболеваемость полиомиелитом в 1965 г. по сравнению с 1958 г. снизилась в 50 раз. Затем наблюдались лишь отдельные случаи заболевания или вирусоносительства. Вакцина, созданная в нашей стране, была передана для борьбы с полиомиелитом в Японию и ряд других стран.

Рис. 4.3.23. Альберт Брюс Сэбин (Albert Bruce Sabin, 1906–1993) вводит ребенку вакцину орально
Применение вакцины с ослабленными штаммами полиовируса привело к вытеснению «диких» штаммов из среды обитания человека. Однако, несмотря на явные успехи в борьбе с циркуляцией полиовирусов дикого типа, достигнутые в развитых странах мира с помощью программ иммунизации, паралитический полиомиелит остается серьезной проблемой для некоторых развивающихся стран Азии и Африки. Кроме того, хотя вакцинный полиовирус, в отличие от вируса гриппа, и не склонен к быстрой изменчивости, не исключена возможность таких его мутаций, при которых возникают вирулентные штаммы, способные вызывать паралитический полиомиелит.

Рис. 4.5.24. Чумаков Михаил Петрович (1909-1993 гг.).
На ассамблее Всемирной организации здравоохранения (ВОЗ) в 1988 г. была поставлена задача полной ликвидации полиомиелита на Земле. В рамках этой программы проводится жесткий контроль над заболеваемостью паралитическим полиомиелитом, а также определение природы вирусов, вызвавших острые вялые параличи. ВОЗ было рекомендовано осуществлять эпидемиологический надзор двумя методами – серологическим и молекулярно-генетическим – для характеристики всех штаммов полиовируса, выделяемых от случаев ОВП и других заболеваний, от здоровых детей, а также из окружающей среды. В России эта работа проводится, в основном, Институтом полиомиелита и вирусных энцефалитов им. М.П. Чумакова.
