
Kozhnye_i_venericheskie_bolezni_2011_Skripkin_Yu_K__Kubanova_A_A__Akimov_V_G
.pdfтоксикодермии. Возможно также токсическое действие на вестибулярный аппарат, слуховой нерв, тройничный нерв, печень, почки, кишечник. Во всех случаях осложнений антибиотикотера-пию следует немедленно отменить. Общими противопоказаниями к назначению любого антибиотика являются нечувствительность к нему микробной флоры и индивидуальная непереносимость с повышенной чувствительностью макроорганизма.
Сульфаниламидные препараты для лечения пиодермитов применяют реже как изза менее выраженной эффективности, так и вследствие частых аллергических осложнений. Чаще других в настоящее время используют пролонгированные сульфаниламидные средства: бактрим (бисептол, септрин), сульфадиметоксин (мадрибон), сульфален (келфи-зин), сульфатон.
Сульфаниламидные средства обычно показаны при неэффективности антибиотиков широкого спектра действия или тогда, когда их применение невозможно из-за непереносимости.
В арсенал антибактериальных средств входят также нитрофураны (фурадонин, фуразолин, фуразолидон и фурагин). Нитрофураны - синтетические препараты, подавляющие грамположительные и грамотри-цательные микроорганизмы.
Препараты хорошо переносятся, активизируют фагоцитоз и другие иммунные свойства организма.
Нитрофураны назначают по 0,05-0,1 г 3-4 раза в день после еды в течение 5-7 дней. Все препараты нитрофуранов используют для лечения пиодер-митов, устойчивых к антибиотикам и сульфаниламидным препаратам.
Как правило, пиодермиты формируются у больных с явлениями вторичной иммунной недостаточности. Особенно выражены состояния
дисбаланса субпопуляций Т-лимфоцитов, изменение активности неспецифических факторов защиты организма. В связи с этим в лечении больных пиодермитами часто включают специфическую и неспецифическую иммунотерапию, способствующую стимуляции иммунитета.
В комплексе терапевтических воздействий у больных гнойничковыми заболеваниями кожи значительное место занимают препараты специфического иммуномодулирующего действия. К ним относятся стафилококковый анатоксин, нативный и адсорбированный стафилококковый бактериофаг, стафилококковый антифагин, антистафилококковый гамма-глобулин, стрептококковая вакцина, стрептококковый бактериофаг, аутовакцина, антистафилококковая плазма.
Стафилококковый анатоксин нативный вводят в возрастающих дозах от 0,1 до 2,0 мл взрослым и от 0,1 до 1,0 мл детям в возрасте 1-2 лет под кожу нижнего угла лопатка с интервалом 3-5 дней. Очередную дозу вводят после полного угасания реакции на предыдущее введение. Стафилококковый анатоксин очищенный адсорбированный вводят подкожно в дозе 0,2-0,5 мл с интервалом 30-54 дней, всего 3 инъекции.
Стафилококковый бактериофаг вводят внутрикожно, подкожно или внутримышечно в дозе 0,1-2,0 мл через 1-3 дня в зависимости от реакции на предыдущую инъекцию.
Стафилококковый антифагин вводят подкожно в дозе от 0,2 до 1,0 мл также через 1-3 дня после исчезновения реакции на предыдущую инъекцию. При упорных рецидивирующих формах гнойничковых болезней кожи антифагин комбинируют с нативным стафилококковым анатоксином.
Бактериофаг стрептококковый жидкий вводят подкожно или внутримышечно в дозах 0,5; 1,0; 1,5 и 2,0 мл через 3-4 дня. Каждую инъекцию делают не ранее угасания местной реакции.
Вакцина стафилококковая применяется для лечения гнойничковых процессов только у взрослых. Вакцину можно вводить подкожно, внутримышечно или внутривенно, начиная с дозы 0,05-0,1 мл и постепенно увеличивая дозу при каждой инъекции на 0,1-0,2 мл до 2,0 мл. Курс лечения 10-12 инъекций.
Вакцину стрептококковую и аутовакцину вводят внутрикожно или подкожно, начиная
сдозы 100-200 млн микробных тел (0,1-0,2 мл) и до 2 млрд микробных тел (2,0 мл),
сучетом переносимости и местной реакции. У больных с экзематизацией, вторичными аллергическими высыпаниями (пиоаллергидов) вакцины (стрепто- и стафилококковые), а также аутовакцину разводят стерильным изотоническим раствором хлорида натрия в 10-100 раз непосредственно перед употреблением.
Антистафилококковый гамма-глобулин вводят внутримышечно по 120 МЕ 1 раз в 3- 5 дней, на курс 3-5 инъекций.
Плазму гипериммунную антистафилококковую (одногруппную) вводят внутривенно капельно из расчета 4-5 мл/мг. Детям дозу плазмы определяют из расчета 10-12 мл/кг. Курс лечения состоит из 3-6 вливаний с 3-5-дневными интервалами.
При торпидном, рецидивирующем течении пиодермитов наряду с антибактериальной терапией широко используют иммуномодуляторы типа метилурацила, пентоксила, нуклеината натрия, декариса, спленина, тималина, Т- активина.
Гормональные препараты вилочковой железы - тималин, тактивин - используют при лечении пиодермитов. У детей в основном применяют ти-малин внутримышечно ежедневно в течение 3-10 дней; суточные дозы де-тиям до 1 года - 1 мг; от 1 до 3 лет - 1-2 мг; от 4 до 6 лет - 2-3 мг; от 7 до 14 лет - 3-5 мг. При необходимости повторный курс проводят через 1-6 мес. Т-активин вводят взрослым подкожно. Доза зависит от тяжести процесса и иммунной реактивности. Тяжелобольным T-активин назначают из расчета 1-2 мкг/кг 1 раз в сутки через день, всего 3-4 инъекций. При положительной динамике кожного процесса и количества Т- и В-лимфо-цитов препарат вводят по 1 мл (100 мкг) 1 раз в неделю, всего до 10 инъекций. Больным с доброкачественным течением хронической рецидивирующей пиодермии T-активин вводят по 1,0 мл (100 мкг) через день, всего 3-4 инъекций, а затем по 1,0 мл 1 раз в неделю. На курс до 15 инъекций.
При распространенных пиодермитах или хронической рецидивирующей форме болезни наряду с антибактериальной, специфической и неспецифической иммунотерапией применяют общеукрепляющее лечение: аутогемотерапию, гемотрансфузии, пиротерапию, введение нативной плазмы, витаминотерапию, ферментотерапию и физиотерапевтические методы.
В комплексном лечении больных гнойничковыми заболеваниями оправдали себя многие формы физиотерапии. К ним относятся ультрафиолетовые лучи, гелиотерапия, УВЧ, ультразвук, электрофорез, фоно-форез, лазеротерапия.
Хирургическое лечение - вскрытие абсцедирующих фурункулов, гидраденита - рекомендуется только в стадии флюктуации. У больных с пиогенной гранулемой (ботриомикома), с хроническими вегетирую-щими формами патологическую ткань удаляют хирургически либо путем электрокоагуляции, аппликациями жидкого азота, прижиганием лучом аргонового лазера.
При лечении больных тяжелой и глубокой хронической пиодермией можно применять кортикостероиды в дозах, эквивалентных 2-40 мг преднизолона, а также цитостатики или их сочетание с кортикостерои-дами. Эти препараты подавляют аутоиммунные процессы, оказывают противоаллергическое, противовоспалительное и антипролифератив-ное действие.
Наружное лечение. Наружные средства назначают с учетом остроты, глубины, локализации, распространенности процесса и переносимости препаратов.
Поверхностные пиодермиты легко поддаются наружному лечению и не требуют общего лечения. При остиофолликулитах, фолликулитах и различных формах импетиго применяют 1-2% спиртовые растворы анилиновых красителей, фукорцин, 5% левомицетиновый спирт или 3% борный спирт с последующим смазыванием мазями, содержащими антибиотики (эритромициновая, линкомициновая, гелиомициновая и др.). Возможно применение 5-10% левомицетинового линимента. При единичном фурункуле используют ихтиол. После вскрытия рекомендуются гипертонический раствор или мази с адсорбирующим действием - лево-син, левомеколь, диоксиколь. Однако при одиночном фурункуле в области верхней половины лица требуется общая системная терапия в связи с возможным метастазированием инфекции.
Пузыри и пустулы вскрывают с последующей обработкой 2% раствором бриллиантового зеленого, фукорцином с фуксином или без него (на открытых участках кожи). При локализации процесса в складках применяют водные растворы этих препаратов, а также 1-2% раствор перманганата калия, 1-2% раствор резорцина, 1-4% растворы хлоро-филлипта или микроцида. После туширования очагов антисептическими средствами накладывают дезинфицирующие пасты (паста Лассара, цинко-нафталанная, резорцино-висмутовая и др.), а также противомикробные мазевые средства.
10.1.6. Профилактика пиодермий
Профилактика стафилококковых заболеваний кожи особенно важна на производствах, где условия труда способствуют возникновению пио-дермий.
В первую очередь это соответствующие санитарно-гигиенические условия на производстве и быту. Физкультура, спорт, закаливание, рациональное питание повышают общую сопротивляемость организма. В профилактике пиодермитов значительное место занимают ежегодная
диспансеризация, оздоровительные мероприятия, профилактические осмотры с учетом специфики производства, реабилитация больных, про-тиворецидивное лечение с учетом сопутствующих заболеваний и общего состояния.
Весьма эффективными средствами для санации кожи в условиях производства являются пленкообразующие аэрозоли. Содержимое флакона распыляется в течение нескольких секунд с паузами для подсыхания пленки. Для этих целей применяют дифузоль (содержит фурациллин), оксициклозоль (содержит окситетрациклин), левовинизоль (содержит левомицетин), цитраль, диоксипласт (содержит диоксидин), неотизоль (содержит неомицин-сульфат). Выраженное бактерицидное действие оказывают антисептические мази: левомеколь, левосин, альгипор - лио-филизированный гель с фурацилином, гель префузин. Для санации кожи можно применять активные моющие средства: дегмицид, мирамистин, цетилпиридиний-хлорид, роккал, церигел, хлоргексидинобиглюконат (гибитан), на основе которого готовится мазь сибикорт.
Своевременное и достаточно полное удаление с кожного покрова производственных загрязнений препятствует инфицированию патогенными микроорганизмами. Из числа предложенных синтетических детергентов оптимальными свойствами обладают моноэфиры сульфо-янтарной кислоты ДНСАК с хорошим моющим действием и pH, близким к pH поверхности кожи. Выраженное бактерицидное действие оказывает моющая паста «Вега» на основе катамина АБ. Для ухода за кожей используются кремы эмульсионного типа с различными биогенными стимуляторами, витаминами, растительными гормонами, спиртовыми настоями растений.
Для предотвращения аутоинокуляции умывать и мыть детей, имеющих на коже гнойничковые заболевания, не рекомендуется, взрослые не должны принимать душ
иванну. Детям грудного возраста можно делать ванночки со слабым раствором калия перманганата (бледно-розового цвета), раствором череды или ромашки, этакридина лактата 1:1000. Необходимо ограничить употребление шоколада, меда
идругих сладостей. Следует лечить чесотку, экзему, отиты, ринит, конъюнктивиты, провести санацию очагов хронической инфекции (хронический тонзиллит, кариес зубов, холецистит, хронические заболевания половых органов и др.).
11. БОЛЕЗНИ САЛЬНЫХ ЖЕЛЕЗ
Сальные железы вовлекаются в процесс при очень распространенных кожных заболеваниях - угревой болезни (акне) и себорее.
Сальные железы развиваются из эпителия волосяных фолликулов и в большинстве случаев открываются в волосяные сумки. Железы красной каймы губ, наружных половых органов и мейбомиевых желез век утратили связь с волосяными сумками и открываются непосредственно наружу. Секрет сальных желез представляет собой смесь эпидермальных липидов, продуцируемых клетками шиповатого слоя, и липидов, синтезируемых в самих сальных железах. Кожное сало, покрывающее всю
поверхность кожи («липидная мантия»), делает кожу эластичной и активно участвует в ее защите от внешних раздражителей, в том числе от микроорганизмов, грибов и вирусов. Сальные железы расположены повсюду на коже, за исключением ладоней и подошв. Максимальныя плотность желез, достигающая 400-900 на 1 см2, на лице (нос, носо-губный треугольник, лоб), на волосистой части головы, на спине между лопатками, на верхней части груди. Эти места получили наименование себорейных (от лат. sebum - сало и греческогоrheσ - теку).
11.1. Акне
Акне - мультифакториальное заболевание, в патогенезе которого важную роль играют нарушение продукции и состава кожного сала, присутствие в сальных железах и их протоках Propionibacterium acnes, изменение гормонального статуса и кератинизации фолликулярного канала, а также наследственные факторы. Сальные железы являются мишенью для дигидротестостерона, что делает продукцию кожного сала андрогенозависимой. Половые стероидные гормоны через специфические андрогенные рецепторы влияют на митотическую активность клеток эпидермиса, рост волос и секрецию кожного сала. У девушек патогенетическую роль играют тестостерон овариального происхождения и прогестерон, обладающий андрогенной и антиэстрогенной активностью. Это объясняет повышение салоотделения и усиление проявлений акне перед менструацией. Стафилококки, коринебактерии, пропионибактерии вызывают воспаление протока сальной железы. Однако тяжесть воспаления зависит не только от абсолютного количества микроорганизмов, участвующих в воспалительном процессе, но и от индивидуальной повышенной чувствительности макроорганизма к микрофлоре.
Нарушение ороговения в фолликуле ведет к расширению его выводного протока и образованию открытого (черного) комедона. Заку-
порка выводного протока сальной железы собственным секретом и ороговевшим эпителием - закрытого (белого) комедона способствует
размножению Propionibacterium acne, являющегося анаэробом. Липаза P. acnes подвергает триглицериды кожного сала гидролизу, в результате чего образуются свободные жирные кислоты, усиливающие воспаление.
Акне могут вызываться эндогенными, а также экзогенными причинами. К ним относят: механические, лекарственные, косметические, тропические и другие варианты акне.
К акнеиформным дерматозам относят розовые угри, демодекоз, пери-оральный дерматит, келоидные угри.
Американская академия дерматологии в 1990 г. предложила критерии клессификации акне.
Типы акне:
-невоспалительные акне: открытые или закрытые комедоны:
-воспалительные акне: папулы, пустулы, узлы, кисты;
-папулы: воспалительные элементы диаметром менее 5 мм;
-пустулы: воспалительные элементы диаметром менее 5 мм с видимым гнойным стержнем;
-узлы: воспалительные элементы диаметром более 5 мм. По тяжести течения:
-легкая форма: от единичных до нескольких папул или пустул с комедонами, но без узлов;
-умеренная форма: от нескольких до множественных папул или пустул с единичными или несколькими узлами;
-тяжелая форма: многочисленные папулы, пустулы, узлы с гнойными или серозногеморрагическими выделениями, ходы;
-очень тяжелая форма: конглобатные, фульминантные, инверсные акне.
Клиническая картина. Начальными проявлениями угревой болезни становятся комедоны, возникающие в результате закупорки выводных протоков сальных желез. Дальнейшее развитие воспалительного процесса ведет к образованию папулезных, пустулезных или папуло-пусту-лезных элементов (рис. 28). На этой стадии воспалительных изменений, когда структуры дермы остаются неповрежденными, возможно разрешение элементов без образования рубца. При слиянии и распространении вглубь очаги могут уплотняться, инфильтрироваться или абсцедировать, оставляя после себя депигментированные рубцы, придающие коже изрытый, пестрый рельеф.
Помимо обыкновенных, встречаются шаровидные угри (acne conglo-bata). Они имеют большие размеры, выраженный инфильтрат, расположенный в глубоких слоях дермы и в подкожной жировой клетчатке. Нередко такие угри сливаются между собой, как бы нагромождаясь один на другой, образуют обширные инфильтраты с неровной бугристой поверхностью - конглобатные угри (рис. 29). В центре некоторых угрей может формироваться абсцесс (абсцедирующие угри). На месте таких угрей остаются рубцы, иногда обезображивающие лицо. Конглобатные угри - тяжелое заболевание, они могут локализоваться не только на себорейных участках, но и на коже спины, живота и даже конечностей.
Молниеносные угри (acne fulminans) - редкая и тяжелая форма заболевания, возникающая преимущественно у мальчиков-подростков. Внезапно на коже туловища (но не на лице!) появляются пустулезные и быстро изъязвляющиеся папулезные элементы, напоминающие язвенно-некротическую пиодермию. Кожные проявления сопровождаются общими явлениями: повышением температуры до 38 °C и выше, болями в мышцах и суставах, потерей аппетита.
Инверсные угри связаны с поражением апокринных потовых желез, расположенных в подмышечных областях и промежности. Заболевание провоцируют трение тесной одеждой и применение ан-типерспирантов, запирающих выводные протоки потовых желез и волосяных фолликулов с содержащимися там анаэробами. Образуются бугристые и болезненные
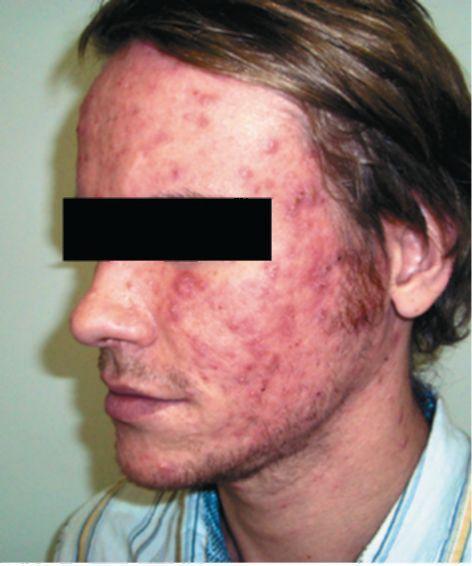
инфильтраты, вскрывающиеся с выделением гноя и формирова-нимем фистулезных ходов.
Лечение. Легкая угревая болезнь обычно может быть купирована наружными средствами.
Рис. 28. Вульгарные угри (папуло-пустулезная форма)
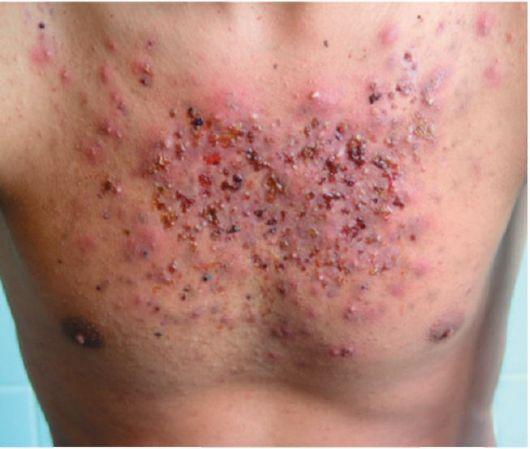
Рис. 29. Конглобатные угри
Ранее популярные спиртовые растворы с салициловой кислотой и резорцином уступили место современным средствам. Лосьон зинерит (эритромицин-цинковый комплекс) сочетает противомикробное, противовоспалительное и комедонолитическое действие, при этом цинк уменьшает выработку секрета сальных желез. Перекись бензоила (5-10%) выделяет кислород и оказывает бактерицидное действие в отношении P. асnes.Азелаиновая кислота (скинорен) обладает комплексным действием: уменьшает воспаление в сальной железе, угнетает в ней размножение микроорганизмов и тормозит гиперкератизацию стенки волосяного фолликула.
При средней и особенно тяжелой форме акне лечение должно быть комплексным. Наиболее эффективны препараты тетрациклинового ряда, назначаемые на срок от 2 нед до 3-4 мес. Следует предупредить больного о фотосенсибилизирующем действии антибиотика и о прекращении лечения во время беременности и лактации. Самым эффективным средством является изотретиноин (13 цисретиноевая кислота) - синтетическое производное витамина А. Курс лечения длится 4-5 мес под наблюдением врача и с регулярным контролем биохимических показателей крови. Препарат нельзя назначать беременным, кормящим матерям, лицам с повышенным уровнем в крови триглицеридов и холестерина.
Побочные реакции - тератогенное действие, сухость кожи и губ, обратимое выпадение волос. Во время лечения женщины должны пользоваться надежными контрацептивами, которые сами оказывают себо-статическое действие. Антиандрогенную терапию (спиронолактон и ципротерона ацетат) применяют как у
женщин с повышенным содержанием тестостерона в крови и гирсутизмом, так и у мужчин. Препараты не вызывают у мужчин гинекомастии и снижения либидо.
Для местного лечения назначают антибиотики: клиндамицин и эритромицин, чередуя их с ретиноидами (третиноином). Этот дериват витамина А уменьшает толщину рогового слоя и снижает сцепление кератиноцитов в сальных железах, что уменьшает воспалительный процесс и способствует лучшему проникновению других лечебных средств. Однако эффект бывает заметен не раньше чем через 4-6 нед. Адапален в виде 0,1% геля оказывает комедолитическое, отшелушивающее действие. Для достижения клинического эффекта необходимо длительное (до 3 мес) ежедневное применение геля 2 раза в сутки.
11.2. Розовые угри
Эти угри чаще возникают у женщин старше 40 лет, а также лиц с патологией желудочно-кишечного тракта и имеют хроническое течение.
Этиология и патогенез. В патогенезе заболевания важная роль принадлежит патологии желудочно-кишечного тракта, гипертензии, генетической предрасположенности, особенно у лиц со светлой и тонкой кожей. Определенную роль в патогенезе розовых угрей играет железница (demodex folliculorum), очень часто обнаруживаемая при этом заболевании. Однако этих клещей нельзя рассматривать как этиологический фактор. Начинающееся заболевание создает благоприятные условия для жизнедеятельности клеща, который является факультативным сапрофитом. Железница углубляет течение болезни: часто появляются жжение и зуд.
Клиническая картина. Элементы локализуются преимущественно в области кожи щек, носа, лба, подбородка; может поражаться конъюнктива. Поражение глаз проявляется светобоязнью, конъюнктивитом, кератитом.
Заболевание начинается с незначительной эритемы, усиливающейся от приема острой и горячей пищи, алкогольных напитков. Затем эритема становится стойкой, приобретает синюшно-красный цвет, который к периферии постепенно ослабевает. Появляются телеангиэктазии (эритематозная стадия, или розацеа). У некоторых больных такая эритема держится многие годы. Очаги могут сливаться между собой. На фоне застойной эритемы нередко появляются небольшие узелки плотной консистенции, в центре которых через некоторое время формируется пустула (папуло-пустулезная стадия) (рис. 30). Узелки могут сливаться, вследствие чего кожа лица приобретает бугристый вид. При локализации процесса в области носа могут появиться опухолевидные образования мягкой консистенции. Кожа над ними фиолетового цвета, с зияющими устьями волосяных фолликулов, при надавливании из них выделяется жирная масса (ринофима, или шишковидный нос). У некоторых больных при диаскопии стойких папулезных элементов выявляется желто-бурая окраска, что напоминает симптом «яблочного желе» при туберкулезной волчанке (люпоид-ные розацеа).
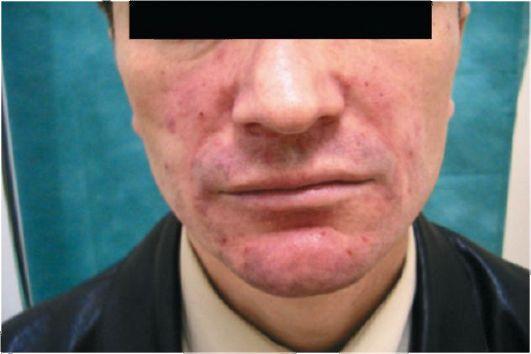
Рис. 30. Розовые угри
Розацеа поражают не только веки, но и глаза, в том числе не исключены блефарит, конъюнктивит, кератит, способный в запущенных случаях привести к серьезным осложнениям и даже к слепоте.
Диагностика. Дифференциальную диагностику проводят с дискоид-ной красной волчанкой, периоральным дерматитом и обыкновенными угрями. В отличие от розовых угрей при красной волчанке отмечаются эритематозные очаги различной величины с четкими границами, слегка инфильтрированные, покрытые плотно сидящими чешуйками, с атрофией кожи. Обыкновенные угри появляются в юношеском возрасте, на жирной коже лица образуются узелки, из которых быстро формируется пустула с воспалительной реакцией вокруг. В большом количестве имеются комедоны - черные угри; телеангиэктазии отсутствуют. Процесс, помимо лица, может локализоваться на груди и спине.
Сходным по клиническим проявлениям с розовыми угрями является периоральный или периорифициальный дерматит, который чаще
возникает у женщин. Поражается кожа лица, как правило, вокруг рта или в области крыльев носа, на веках (периорифициальный дерматит). При этом заболевании на фоне неяркой и нерезко ограниченной гиперемии возникают узелки диаметром в 1- 3 мм. В центре некоторых узелков образуется небольшая пустула, при вскрытии которой выделяется сероз-но-гнойный экссудат, затем появляется шелушение. Процесс длится долго, нередко усугубляется от применения различных кремов и мазей. Глюкокортикоидные мази, особенно фторсодержащие, сначала создают видимость улучшения, а затем осложняют течение болезни.
Этиология и патогенез этих дерматитов окончательно не выяснены. Определенную роль в возникновении периорального дерматита играют длительный прием глюкокортикоидных препаратов, применение кремов, грима, лосьона и пр. Возможно, что формальдегид, который входит в состав многих косметических средств как консервант, становится причиной дерматита. Применение
