
5 курс / Акушерство и гинекология / Учебник. Акушерство
.pdf342 |
Chapter 12. Postpartum complications |
12.1.7.Нозологические формы послеродовых инфекционных заболеваний
Nosological forms of postpartum infectious
diseases
12.1.7.1.Послеродовая язва Puerperal ulcer
Послеродовая язва (puerperal ulcer) — инфицирование травматического повреждения кожи промежности, слизистой оболочки влагалища и шейки матки в результате оперативных родов через естественные родовые пути, затяжных родов крупным плодом.
Факторы, способствующие возникновению послеродовой язвы, — нарушение техники наложения швов, свойства шовного материала, нарушение трофики тканей, дефекты ухода.
Клиническая картина этого заболевания проявляется в основном местными симптомами — локальная болезненность, нередко ощущение зуда, связанное с раздражением кожи отделяемым язвы. Границы язвы четкие, несколько отечны и гиперемированы, с воспалительной инфильтрацией ткани вокруг, дно язвы покрыто грязно-серым налетом с участками некроза, отделяемое слизисто-гнойное, с неприятным запахом. Рана легко кровоточит.
Основные принципы лечения послеродовых язв заключаются в местном применении антисептических и противовоспалительных ЛС. Первоначально несколько дней рану обрабатывают дезинфицирующими растворами — водорода пероксид (Перекись водорода♠), хлоргексидин и др. Для создания оттока используют гипертонический раствор натрия хлорида. Широко применяют ферменты для снятия некротических налетов и фибринозных наложений и ускорения регенерации. Хорошие результаты дает местное применение ультрафиолетового облучения. После очищения раны используют составы, обладающие дезинфицирующим и эпителизирующим действиями. При больших площадях поражения и неадекватном лечении может произойти генерализация инфекции.
12.1.7.2.Нагноение швов промежности Suppuration of perineal sutures
При нагноении швов промежности (suppuration of perineal sutures) отмечается воспалительная реакция тканей, вызванная внедрением и развитием возбудителя по ходу шовного материала.
Клиническая картина при нагноении швов промежности проявляется отечностью, гиперемией кожи, резкой болезненностью. При небольшом надавливании на кожу около швов просачивается серозно-гнойное отделяемое.
Лечение нагноившихся швов промежности заключается в снятии швов и лечении раны по принципам гнойной хирургии: удаление шовного материала, очищение от гнойного отделяемого и по возможности удалении участков некротизированной ткани; далее лечение проводят, как при послеродовых язвах. После полного очищения раны от гноя при наличии хорошей грануляции можно наложить вторичные швы на промежность.

Глава 12. Осложнения послеродового периода |
343 |
12.1.7.3.Нагноившаяся гематома наружных половых органов или влагалища
Suppuration of the hematoma of external genitalia and vagina
При нагноившейся гематоме наружных половых органов или влагалища (suppuration of the hematoma of external genitalia and vagina) характерно появление ощущения тяжести, давления и резкой боли. Боли принимают пульсирующий характер. Наружные половые органы деформируются. Поверхность кожи или слизистой оболочки влагалища над гематомой делается гладкой, блестящей и гиперемированной (unfigured, glistening, congested).
Лечение нагноившихся гематом должно быть оперативным. Гематому вскрывают, полость очищают, дренируют, обеспечивая хороший отток. Полость опорожненной гематомы промывают растворами дезинфектантов.
12.1.7.4.Инфицирование послеоперационной раны после кесарева сечения
Infected wound after caesarean section
Инфицирование послеоперационной раны после кесарева сечения (infected wound after caesarean section) характеризуется общими и местными проявлениями, изменениями со стороны крови. При нагноении послеоперационной раны швы следует снять для обеспечения оттока раневого отделяемого, гнойные полости дренируют.
12.1.7.5.Послеродовой эндометрит (метроэндометрит) Puerperal endometritis (metroendometritis)
Послеродовой эндометрит (метроэндометрит, puerperal endometritis) — воспаление слизистой оболочки матки, в которое, как правило, вовлекается в той или иной степени и ее мышечный слой (в основном в области «лейкоцитарного вала»).
NB! Послеродовой метроэндометрит — самое частое осложнение послеродового периода.
С XIX в. и до середины XX в. различали 4 формы послеродового метроэндометрита (классическая, абортивная, стертая, метроэндометрит после кесарева сечения).
•Классическая форма метроэндометрита в современном акушерстве встречается редко. Клиническая картина возникает на 1–5-е сутки: появляется тахикардия 100 в минуту, температура тела повышается до 38–39 °С. Отмечаются угнетение общего состояния, озноб, сухость и гиперемия кожного покрова. Местно отмечаются субинволюция и болезненность тела матки, гнойные выделения с запахом. Изменяется клиническая картина крови: лейкоцитоз до 10–15×109/л с нейтрофильным сдвигом влево (left shift), увеличение СОЭ.
•Абортивная форма проявляется на 2–4-е сутки, однако с началом адекватного лечения симптоматика быстро исчезает.

344 |
Chapter 12. Postpartum complications |
•Стертая форма наиболее характерна в настоящее время. Симптоматика возникает на 5–7-е сутки. Клиническая картина стерта, развивается вяло. Температура тела не превышает 38 °С, нет озноба. У большинства родильниц отсутствуют изменения лейкоцитарной формулы. Местная симптоматика выражена слабо (незначительная болезненность матки при пальпации). Эндометрит приобретает волнообразное течение, рецидив возникает на 3–12-е сутки после «выздоровления».
NB! В настоящее время наиболее характерна стертая форма послеродового эндометрита.
Критерии диагноза послеродового эндометрита (для постановки диагноза достаточно двух симптомов).
•Повышение температуры тела (38 °С и выше).
•Болезненная матка при пальпации.
•Выделения из половых путей с неприятным запахом.
•Возможно умеренное кровотечение из половых путей.
Повышенное количество лейкоцитов в крови обладает низкой прогностической ценностью для подтверждения наличия инфекции.
Температура тела до 38 °С в течение 24 ч после родоразрешения (в том числе после кесарева сечения) допустима. Чаще всего причиной является дегидратация, поэтому тактика ведения включает обильное питье (abundant drinking), инфузионную терапию (по показаниям). Назначение противовоспалительной терапии не показано.
При субфебрильной температуре тела до 37,5 °С в течение более 24 ч со 2-х сут послеродового периода при отсутствии клинических признаков эндометрита показаны:
•контроль температуры тела и пульса каждые 3 ч;
•микробиологическое исследование отделяемого из полости матки с определением чувствительности микрофлоры к антибиотикам;
•дифференциальная диагностика с возможными причинами повышения температуры тела.
УЗ-диагностика необходима для выявления остатков плацентарной ткани, гематометры, которые являются факторами риска эндометрита.
УЗИ матки не следует применять для диагностики послеродового эндометрита, так как оно не обладает высокой чувствительностью.
При выявлении каких-либо клинических или эхографических признаков эндометрита после самопроизвольных и особенно оперативных родов всем больным показана гистероскопия (рис. 12.2).
Информативность гистероскопии в диагностике послеродового и послеоперационного эндометритов составляет 91,4% и является самой высокой из всех методов исследования, исключая патоморфологический (100%).
Метроэндометрит после кесарева сечения всегда протекает в тяжелой форме. Кроме того, выражены признаки интоксикации и пареза кишечника. Чаще всего они отмечаются у родильниц, операция у которых сопровождалась обильным кровотечением, потерей жидкости и электролитов.

Глава 12. Осложнения послеродового периода |
345 |
Рис. 12.2. Гистероскопия послеродовой матки
К клинической картине прибавляются сухость во рту, вздутие кишечника, снижение диуреза.
Основные принципы лечения метроэндометрита заключаются в санации полости матки (первичного очага) на фоне антибактериальной, симптоматической и многокомпонентной инфузионной терапии.
12.1.7.6.Послеродовой метрит Puerperal metritis
Послеродовой метрит (puerperal metritis) — более глубокое, чем при метроэндометрите, поражение матки, развивающееся при «прорыве» (break-through) лейкоцитарного вала в области плацентарной площадки и распространении инфекции по лимфатическим и кровеносным сосудам вглубь мышечного слоя матки.
Метрит развивается вместе с эндометритом и является его продолжением, диагностируется не ранее 7 сут после родов. Заболевание начинается с тахикардии, озноба, температура тела повышается до 39–40 °С. В значительной степени нарушается общее состояние. При пальпации тело матки увеличено, болезненно, особенно в области ее ребер. Выделения скудные, темно-красного цвета, с примесью гноя, с запахом.
Общие принципы терапии послеродового метрита. При диагностике метрита ведут карту индивидуального наблюдения: почасовой контроль температуры тела, АД, пульса, диуреза, объема проводимых мероприятий.
Лечение гнойно-воспалительных заболеваний в послеродовом периоде должно основываться на общепринятых принципах терапии:
•санация гнойного очага (удаление под гистероскопическим контролем некротизированных децидуальных тканей, остатков плацентарной ткани, при осложненных формах — гистерэктомия);
•антибактериальная терапия;
•дезинтоксикационная терапия.
Для адекватной терапии следует учитывать особенности преморбидного фона, длительность существования и скорость развития патологического процесса, индивидуальную реакцию организма на лечение, особенности течения беременности и родов.
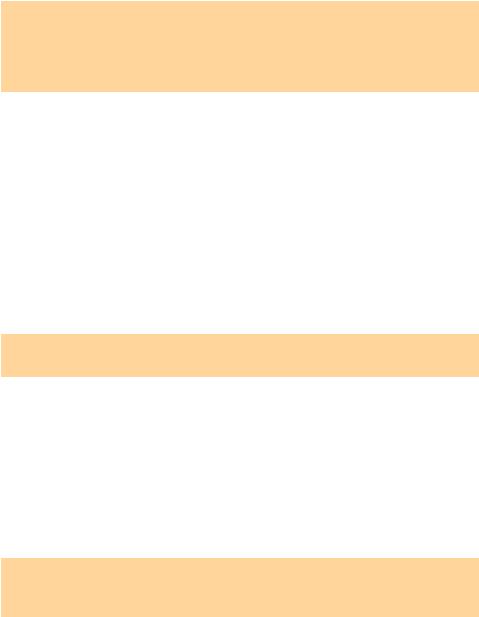
346 |
Chapter 12. Postpartum complications |
NB! Перед началом антибактериальной терапии производят забор отделяемого из полости матки для бактериологического исследования, при выделении возбудителя определяют чувствительность к антибиотикам для дальнейшей этиотропной терапии.
Эмпирическая антибактериальная терапия (2015–2016) включает:
•амоксициллин + клавулановая кислота 1,2 г 3 раза в сутки внутривенно;
•ампициллин + сульбактам 1,5 г 3–4 раза в сутки внутривенно;
•амоксициллин + сульбактам 1,5 г 3 раза в сутки внутривенно;
•цефоперазон + сульбактам 2–4 г 2 раза в сутки внутривенно;
•цефтриаксон 1–2 г 1 раз в сутки внутривенно;
•цефотаксим 1–2 г 3 раза в сутки + метронидазол 500 мг 3 раза в сутки внутривенно;
•цефепим 1–2 г 2 раза в сутки внутривенно;
•ципрофлоксацин 200–400 мг 2 раза в сутки внутривенно.
Альтернативная терапия:
•имипенем + циластатин 500 мг 3–4 раза в сутки внутривенно;
•меропенем 1 г 3 раза в сутки внутривенно;
•пиперациллин + тазобактам 4,5 г 4 раза в сутки внутривенно.
NB! Антибактериальную терапию считают эффективной, если основные симптомы заболевания исчезают в течение 48–72 ч.
При отсутствии клинических признаков улучшения в течение этого времени следует:
•исключить наличие других возможных источников инфекции, скопление гноя в полости матки, развитие тромбоза глубоких вен и вен таза;
•при исключении указанных выше причин клинической неэффективности целесообразно произвести смену режима антибактериальной терапии, по возможности — с учетом результата бактериологического исследования.
Критерий отмены антибиотикотерапии — санация очага, нормализация температуры тела в течение 2–3 сут.
NB! Запоздалая диагностика и нерациональное лечение могут привести к дальнейшему распространению и генерализации инфекции.
12.1.7.7.Послеродовой сальпингоофорит Puerperal salpingoophoritis
Послеродовой сальпингоофорит (puerperal salpingoophoritis) — воспаление, при котором инфекция распространяется из полости матки на маточные трубы и яичник. Процесс чаще возникает на фоне перенесенного воспаления придатков.
Глава 12. Осложнения послеродового периода |
347 |
Клиническая картина послеродового сальпингоофорита развивается обычно на 7–10-е сутки после родов. Самочувствие родильницы резко ухудшается, отмечаются тахикардия, повышение температуры тела до 40 °С с ознобом. Появляются боли в нижних отделах живота, симптомы раздражения брюшины, вздутие кишечника. Матка увеличена, пастозна, несколько отклонена в противоположную от очага воспаления сторону. При влагалищном исследовании определяют резко болезненный инфильтрат в области придатков без четких контуров.
Лечение сальпингоофорита в первые сутки консервативное: проводят антибактериальную, инфузионную и симптоматическую терапию. При локализации процесса с образованием пиосальпинкса или пиовара (pyosalpinx or pyoovar) проводят лапаротомию и удаление гнойника, а иногда и матки с придатками.
12.1.7.8.Послеродовой параметрит Puerperal parametritis
Послеродовой параметрит (puerperal or postpartum parametritis) представляет собой дальнейшее распространение инфекционного процесса, переходящего на околоматочную клетчатку. Пути распространения традиционны, однако инфицирование может произойти в результате глубоких разрывов шейки матки или перфорации тела матки в области параметрия.
Клиническая картина послеродового параметрита проявляется на 10–12-е сутки после родов. Процесс, как правило, начинается с озноба, повышения температуры тела до 39–40 °С; температура держится 8–10 дней. Общее состояние родильницы почти не меняется, отмечаются жалобы на тянущие боли внизу живота. При влагалищном исследовании в области широкой связки матки определяют умеренно болезненный без четких контуров инфильтрат. Определяется уплощение свода влагалища на стороне поражения. Появляется симптоматика со стороны m. iliopsoas (лат.) — болезненность при сгибании ноги в тазобедренном суставе. Если не начато своевременное лечение, гной может распространяться над пупартовой связкой на область бедра, через седалищное отверстие на ягодицу, в околопочечную область. Вскрытие гнойника может произойти в мочевой пузырь, прямую кишку.
Лечение параметрита проводят так же, как лечение сальпингоофорита. При возникновении абсцесса околоматочной клетчатки должно быть произведено его вскрытие через влагалище или после лапароскопии с последующим дренированием околоматочной клетчатки.
12.1.7.9.Послеродовой пельвиоперитонит Postpartum pelvioperitonitis
Послеродовой пельвиоперитонит (postpartum pelvioperitonitis) — воспаление брюшины, ограниченное полостью малого таза. Чаще всего развивается после кесарева сечения или травматического повреждения матки.
Клиническая картина послеродового пельвиоперитонита чаще всего развивается к 3–4-м суткам после родов. Начало пельвиоперитонита напо-
348 |
Chapter 12. Postpartum complications |
минает клиническую картину разлитого перитонита. Заболевание, как правило, начинается остро, с повышения температуры тела до 39–40 °С. При этом возникают резкие боли внизу живота, метеоризм. Могут быть тошнота, рвота, болезненная дефекация, отмечаются положительные симптомы раздражения брюшины в нижних отделах живота. Матка, которая, как правило, является источником инфекции, увеличена, болезненна, из-за напряжения передней брюшной стенки плохо контурируется, ее движения ограниченны; задний свод выбухает. Воспалительный процесс может завершиться образованием ограниченного абсцесса в позадиматочном пространстве или рассасыванием инфильтрата.
Лечение послеродового пельвиоперитонита комплексное. Оно состоит из массивной антибактериальной, иммунной и многокомпонентной инфузионной терапии. При рассасывании инфильтрата для ликвидации спаечного процесса рекомендуют физиотерапевтические процедуры. При образовании абсцесса последний вскрывают, чаще всего через задний свод влагалища (кульдотомия).
12.1.7.10.Послеродовые тромбофлебиты Puerperal thrombophlebitis
Послеродовые тромбофлебиты (puerperal thrombophlebitis) — одни из серьезных осложнений послеродового периода. Согласно современным представлениям в патогенезе тромбообразования ведущую роль играют следующие факторы: нарушение гемодинамики, изменения сосудистой стенки, инфекционный фактор, изменения свертывающей системы крови. Все перечисленные выше факторы имеют место в организме практически здоровой беременной.
Любое хроническое заболевание, которое вызывает изменения биохимических и физико-химических свойств крови, может стать фоном для развития тромбоэмболических заболеваний. Среди экстрагенитальных заболеваний следует отметить варикозное расширение вен (varicose vein dilations), ожирение (obesity), пороки сердца (heart defects), анемию, заболевания печени и желчевыводящих путей (diseases of liver and biliary tracts), ГБ, артериальную гипотензию, миому матки. Увеличивают риск развития тромбоэмболических осложнений повторные роды, длительно протекающая преэклампсия.
По локализации тромбофлебиты подразделяют:
•на внетазовые:
–тромбофлебит поверхностных вен нижних конечностей;
–тромбофлебит глубоких вен нижних конечностей;
•внутритазовые (центральные):
–метротромбофлебит;
–тромбофлебит вен таза.
Тромбофлебит глубоких вен голени чаще развивается на 2–3-й неделе после родов. Клиническая картина скудна: повышение температуры тела, боль в икроножных мышцах, усиливающаяся при движениях в голеностопном суставе на стороне поражения, умеренный отек лодыжки на стороне поражения.
Глава 12. Осложнения послеродового периода |
349 |
Тромбофлебит поверхностных вен голени характеризует яркая клиническая картина. Как правило, он развивается на фоне варикозного расширения вен нижней конечности. Симптомы: шнуровидный тяж по ходу вены, гиперемия, болезненность и инфильтрат в области поражения, отек лодыжек.
Метротромбофлебит распознать трудно. Обращают на себя внимание учащение пульса, субинволюция матки, длительные и обильные кровянистые выделения из половых путей. При влагалищном исследовании определяется увеличенная и болезненная, особенно в области ребер, матка, а на ее поверхности определяются извитые тяжи.
Тромбофлебит вен таза выявляется обычно не ранее конца 2 нед. Наиболее тяжело протекающая и опасная для жизни форма послеродового тромбофлебита — подвздошно-бедренный (илеофеморальный) венозный тромбоз, исходом которого нередко является эмболия легочных вен.
Основное в лечении послеродовых тромбофлебитов — применение антибактериальных ЛС. Поскольку воспалительный процесс возникает на почве тромбоза вен, необходимо применение антикоагулянтов для предупреждения дальнейшего развития процесса. Во избежание возможных осложнений рекомендовано соблюдение строгого постельного режима.
12.1.7.11.Разлитой послеродовой перитонит Generalized postpartum peritonitis
Разлитой послеродовой перитонит (generalized postpartum peritonitis) — воспаление брюшины, связанное с прогрессирующим распространением инфекции в брюшной полости и сопровождаемое комплексом тяжелых патофизиологических реакций, ведущих к нарушению функций всех систем организма.
Эпидемиология. Частота разлитого послеродового перитонита варьирует в широких пределах — 0,05–0,3%. В преобладающем большинстве случаев перитонит возникает после кесарева сечения, которое в настоящее время является одной из наиболее часто выполняемых акушерских операций.
В 30% наблюдений перитонит возникает вследствие инфицирования брюшины во время операции. В 15% случаев он обусловлен нарушением барьерной функции кишечника в результате длительного пареза при послеоперационном эндометрите. В 55% случаев перитонит развивается вследствие неполноценности швов на матке.
Классификация. С этиопатогенетической точки зрения перитонит подразделяют:
•на первичный (редкая форма гематогенного происхождения);
•вторичный (частая форма, в том числе и послеоперационный перитонит);
•третичный (без определенного источника и возбудителя).
По степени распространения патологического процесса выделяют перитонит:
•местный:
–ограниченный (абсцесс);
–неограниченный (пельвиоперитонит);
•распространенный (разлитой перитонит).
350 |
Chapter 12. Postpartum complications |
Этиология. При перитоните после кесарева сечения выделяются как грамотрицательные, так и грамположительные микроорганизмы, а также неспорообразующие анаэробы (чаще всего — бактероиды). Грамположительные микроорганизмы обнаруживают примерно в 1/3 случаев. Основные возбудители — грамотрицательные бактерии (кишечная палочка, протей, клебсиелла, энтерококки). Чаще всего бывает смешанный характер инфекции.
Патогенез. Ведущее значение в патогенезе перитонита принадлежит интоксикации, связанной с распространением возбудителей в брюшной полости. Выделяемые ими продукты жизнедеятельности вызывают развитие синдрома системной воспалительной реакции с признаками полиорганной недостаточности. Источник инфекции при акушерском перитоните в преобладающем большинстве случаев — матка (эндомиометрит, несостоятельность швов на матке после кесарева сечения).
Прогрессирующее снижение объема ОЦК — одно из главных гемодинамических расстройств. Нарастанию гиповолемии способствуют экссудация и транссудация в просвет ЖКТ, брюшную полость, ткани всего организма, а также большие потери жидкости с рвотой, дыханием, потоотделением. Это ведет к недостаточности периферического кровообращения, нарушению микроциркуляции, тканевой гипоксии, ацидозу или алкалозу.
Особое место в патогенезе перитонита после кесарева сечения занимает парез кишечника (рис. 12.3). Перерастяжение петель кишечника (overdistention of intestinal loops) жидкостью и газами приводит к нарушению его функций и обезвоживанию организма.
Рис. 12.3. Парез кишечника (3-и сутки после операции кесарева сечения)
Массивные потери жидкости, высокая лихорадка, рвота приводят к дальнейшему снижению ОЦК, сердечного выброса, способствуя развитию септического шока.
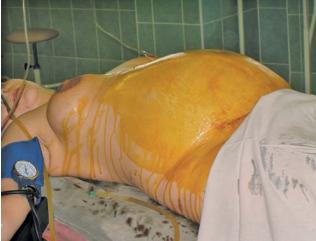
Клиническая картина послеродового разлитого перитонита характеризуется тяжелым состоянием больной, особенно при гнойном перитоните
Глава 12. Осложнения послеродового периода |
351 |
(рис. 12.4). Отмечается резко выраженная тахикардия, может быть аритмия пульса. Дыхание частое, поверхностное, температура тела повышена до 39–40 °С, отмечаются выраженный эксикоз, тошнота, могут быть рвота, вздутие живота вследствие задержки газов и отсутствия дефекации. В особо тяжелых случаях ряд описанных симптомов (повышение температуры тела, раздражение брюшины) может отсутствовать, в клиническом анализе крови — лейкопения.
Рис. 12.4. Гнойный перитонит. Релапаротомия после кесарева сечения
Течение акушерского перитонита характеризуется тремя фазами.
•Первая фаза — реактивная (24 ч). Для нее характерны образование экссудата и нарастание местных клинических симптомов: боль в животе, рвота, диарея, тахикардия, тахипноэ, понижение АД.
•Вторая фаза — токсическая (24–72 ч). Преобладают общие реакции: нарушаются гемодинамика, микроциркуляция, функции печени и почек. Болевой синдром уменьшается на фоне угнетения перистальтики. Формируется синдром полиорганной недостаточности.
•Третья фаза — терминальная (свыше 72 ч). Характеризуется декомпенсацией синдромных нарушений. Формируется септический шок.
Диагностика. Ранняя диагностика перитонита важна потому, что лечение в реактивной фазе дает положительный прогноз, в то время как в фазе интоксикации прогноз становится сомнительным.
При постановке диагноза большое значение имеет оценка динамики клинической картины на фоне проводимой терапии. Следует обращать внимание на возвратность симптомов и нарастание признаков интоксикации.
