
Полезные материалы за все 6 курсов / Учебники, методички, pdf / Шапошников_Травматология_и_ортопедия_3_том
.pdf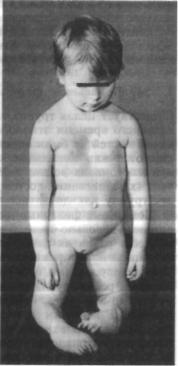
1.3.31. Диафизарная дисплазия
Диафизарная дисплазия (болезнь Энгельманна—Каму рати) возника ет вследствие нарушения периостального и эностального костеобразования.
Клинически заболевание прояв ляется истощением детей, мышеч ной слабостью, неустойчивой по ходкой, болями в конечностях и спине. Позже в подростковом воз расте формируются контрактуры суставов.
Рентгенологически заболевание проявляется утолщением в 2 раза диафизов костей за счет утолщения кортикального слоя кости. Обычно поражаются диафизы, но возможно вовлечение в процесс ребер, осно вания черепа, позвонков.
1.3.32. Синдром |
Ларсена |
|
Синдром Ларсена |
(множественные |
|
врожденные вывихи, необычное |
|
|
лицо и скелетные аномалии) встре |
|
|
чается относительно редко. Заболе- |
Рис. 1.28. Ребенок с синдромом Лар- |
|
вание распознается по характерным |
с е н а - |
|
клиническим симптомам: множест |
|
|
венные вывихи в крупных суставах, |
|
|
цилиндрическая форма пальцев, плоское лицо с вдавленной спинкой носа, выпуклый лоб. Вывихи в крупных суставах распознаются при рождении, тогда же диагностируется косолапость (рис. 1.28). Забо левание может сочетаться с пороком сердца, гидроцефалией, гид ронефрозом, возможна диафрагмальная грыжа.
Рентгенологически диагностируются вывихи голеней, аномалии костей запястья и плюсны. Тела шейных позвонков уплощены, могут быть незаращение их дуг, кифоз.
1.3.33. Ювенильный идиопатический остеопороз
Заболевание проявляется в младшем и старшем школьном возрасте болями в костях ног. В течение одного года развивается полная картина болезни: появляется вальгусная деформация ног, туловище укорачивается из-за значительного снижения высоты всех позвонков, грудная клетка приобретает бочкообразный вид. В остром периоде больные из-за болей не могут передвигаться. При попытках ходить развиваются патологические переломы костей ног по типу ползучего
69
перелома или лоозеровских зон перестройки. Компрессионный спинальный синдром встречается крайне редко, в запущенных случаях.
Рентгенологически ведущими симптомами являются системный остеопороз, компрессия позвонков, зоны перестройки костей. Био химически выявляется отрицательный баланс кальция.
1.3.34. Локальные формы физарных дисплазий
Существует целая группа заболеваний, протекающих как ОХД. До недавнего времени этиология и место их в классификации заболе ваний костей не были определены. Многими авторами они рассмат риваются как локальные формы дисплазий скелета. По той же причине они не вошли в Международную номенклатуру наследст венных заболеваний костей. Наши данные позволяют рассматривать эту группу как локальное проявление общей дисплазий скелета.
Локальные физарные дисплазий (ЛФД) встречаются в практике ортопеда довольно часто. В их основе лежит извращение нормального процесса развития физарного хряща с его преждевременной оссификацией на протяжении всей ростковой пластинки или ее части. При ахондроплазии или гипохондроплазии в процесс вовлекаются все зоны роста трубчатых костей, а при ЛФД поражается одна или несколько зон роста, возможна симметричная локализация патоло гии. ЛФД известны давно, но трактовались они как вторичные деформации, вызванные асептическим некрозом зон роста. Заболе вание рассматривается как первичное, врожденное, а в ряде случаев наследуемое поражение физарного хряща.
1.3.35. Дисплазия шейки бедренной кости
Заболевание известно очень давно под названием врожденная соха vara. Оно может быть замечено уже у новорожденного как укоро чение бедра с высоким стоянием большого вертела. Чаще первые симптомы болезни относятся к возрасту 3—5 лет, когда у ребенка замечают хромоту на одну или обе ноги («утиная походка»). Боль бывает крайне редко.
Рентгенологическая диагностика не вызывает трудностей: физарная ростковая пластинка расположена вертикально и расширена, ее края неровные, с участками неравномерного склероза. Шейка бед ренной кости укорочена, ШДУ прямой и с ростом трансформируется в острый. Головка бедренной кости во впадине, большой вертел становится крючковидным и находится выше верхнего края вертлужной впадины.
Развитие болезни ведет к ограничению отведения бедра, его укорочению, развитию коксартроза.
1.3.36. Дисплазия вертлужной впадины
Заболевание характеризуется двусторонней протрузией вертлужных впадин. В его основе лежит нарушение хондрогенеза в Y-образном
70
хряще, в силу чего под влиянием нагрузок неполноценный хрящ с низкими прочностными качествами не может удерживать в одном узле три тазовые кости. Они постепенно расходятся, а головка бедренной кости погружается глубоко во впадину, формируя таз Отта—Хробака. Характерная деформация таза приводит к сужению родового канала. Это имеет значение в гинекологии, тем более что заболевание бывает только у женщин.
1.3.37. Дисплазия шейки плеча
Дисплазия физарного хряща шейки плечевой кости приводит к характерной варусной деформации проксимального конца плеча. Она может проявляться в детской и юношеской формах. Механизм формирования искривления тот же, что и при юношеском эпифизеолизе головки бедренной кости и болезни Блаунта.
В клинике заболевания отмечаются ограничение отведения плеча, атрофия дельтовидной мышцы, умеренное укорочение плеча.
Рентгенологически выявляется, что проксимальная зона роста плечевой кости из горизонтальной становится вертикальной. Шееч- но-эпифизарный угол достигает 50—60° (норма 140°). Головка плеча как бы сползает по зоне роста на хирургическую шейку плеча, где возникает истончение диафиза из-за сместившейся головки.
1.3.38. Дисплазия дистальнои зоны роста лучевой кости (болезнь Маделунга)
Составляет 16% от всех фиброзных дисплазий. Характерным сим птомом является штыковидная деформация предплечья. Ее выра женность зависит от степени угловой деформации дистального эпиметафиза лучевой кости и от величины ее укорочения.
В процессе роста из-за преждевременного синостоза ладонного отдела дистальнои зоны роста лучевой кости дистальныи конец ее смещается в ладонную сторону, а головка локтевой кости выпячи вается к тылу. Дистальная лучелоктевая связка растягивается, из-за чего головка локтевой кости при надавливании смещается в ладон ную сторону и возвращается обратно — симптом «клавиши». Тыль ное разгибание кисти ограничено, равно как и локтевое отведение, формируется лучевая девиация кисти. Возможна торсия дистального отдела луча.
Поскольку механизм формирования деформации при болезни Маделунга такой же, что и при других локальных физарных дисплазиях, то и рентгенологическая картина болезни имеет сходные признаки. Зона роста синостозируется вначале на ладонной ее части, а затем полностью. Эпифиз треугольной формы с признаками агенезии по ладонно-локтевой части. Суставная площадка луча накло нена в ладонную и локтевую стороны, что создает впечатление подвывиха полулунной кости.
Продолжительность заболевания от возникновения до полного синостоза росткового хряща луча составляет 3—4 года.
71
1.4. ЛЕЧЕНИЕ
В связи с тем что основной молекулярно-биохимический дефект для большинства ОХД не установлен, этиопатогенетического лечения этих заболеваний до настоящего времени не существует. Поэтому единственно возможным является симптоматическое лечение. Так как ОХД являются системными заболеваниями соединительной тка ни, при них часто имеют место и внескелетные изменения, на которые следует своевременно обратить внимание. Поэтому боль шинство больных ОХД нуждаются в наблюдении и лечении многими специалистами (кардиологами, невропатологами, педиатрами, оку листами и др.). Большая роль принадлежит ортопедическому лече нию — как консервативному, так и хирургическому.
Консервативное лечение при ОХД необходимо применять с мо мента установления диагноза.
Консервативное лечение может идти по трем направлениям:
1)профилактическое лечение;
2)коррекция деформаций;
3)лечение сопутствующих осложнений.
П р о ф и л а к т и ч е с к о е л е ч е н и е . Профилактические мероп риятия эффективны лишь при раннем выявлении ОХД и заключа ются в создании для ребенка таких условий во время роста, которые дают возможность замедлить патологический процесс.
На первом году жизни лечение должно быть направлено на предупреждение развития деформаций или их прогрессирования. В первые месяцы жизни ребенка при ОХД могут наблюдаться общая мышечная гипотония, неправильное положение головы и/или туловища, небольшая деформация позвоночника и контр актуры суставов конечностей. При слабости мышц с первых дней жизни необходимо создать условия, при которых ребенок может делать больше активных движений. Для этого надо надеть на ребенка ползунки и не пеленать его. Хорошо укрепляет мышцы плавание. Начиная с 2-месячного возраста, ребенку следует про водить повторные курсы общего массажа и постоянную лечебную гимнастику. Эти процедуры благоприятно действуют на трофику мышц и способствуют увеличению их силы. Лечебная гимнастика состоит из пассивных и активных движений. Пассивные движения поддерживают подвижность суставов. Для получения активных движений в первые дни жизни ребенка приходится использовать рефлекторные движения. Так, чтобы заставить ребенка с силой разогнуть ноги, можно применить рефлекс ползания. Для этого ребенка кладут на живот, его ноги сгибают в тазобедренных и коленных суставах (поза лягушки), а к стопам подставляют ладонь. При этом ребенок упирается стопами в руку, разгибает ноги и ползет вперед. Все эти упражнения входят в комплекс для занятий также и со здоровым ребенком.
В последующем можно применять игровые приемы: давать иг рушку так, чтобы ребенок тянулся за ней то правой, то левой рукой; заставлять его переворачиваться то в одну, то в другую
72
сторону; лежа на животе изгибать туловище то вправо, то влево и
ДР-
При АХ, кроме общей гипотонии, имеет место разболтанность коленных суставов из-за укорочения бедренной кости и сближения мест прикрепления мышц бедра. Поэтому особое внимание уделяют укреплению этих мышц.
Ребенка нельзя высаживать в подушки, учить ходить, держа за руки. Такая поспешность приводит к деформации скелета. Детей после 6—7 мес жизни лучше положить на пол и предоставить возможность делать все, что они могут. Ребенок садится и встает на ноги только в том случае, если у него достаточно крепкие мышцы.
При уже существующих деформациях все лечебные мероприятия должны быть направлены на то, чтобы предотвратить их прогрессирование. При неправильном положении туловища или видимой деформации позвоночника детей следует держать в кроватях с ров ным матрацем, который не продавливается под тяжестью ребенка.
При кифозе в грудопоясничном отделе позвоночника детей пер вых месяцев жизни следует чаще укладывать на живот и приучать их спать в этом положении. Лежа на животе, ребенок пытается поднять голову. Эти движения укрепляют мышцы спины. В более старшем возрасте ребенок начинает подтягивать ноги под туловище и пытается встать на колени, при этом позвоночник выгибается вперед, что в какой-то мере выравнивает кифоз. При неправильном положении головы (наклон набок) рекомендуется укладывать ре бенка в симметричном положении, кладя по бокам головы (от надплечья вверх) тяжелые валики. Когда у ребенка имеются наклон головы и изгиб туловища, которые невозможно корригировать ук ладкой с валиками, приходится изготовлять гипсовую кроватку с захватом головы в положении возможной коррекции. Кроме того, этим детям показаны повторные курсы асимметричного массажа, лечебная гимнастика, плавание. При активной гимнастике необхо димо заставлять ребенка повернуться в противоположную сторону от привычного положения. Для этого можно позвать его или по ставить игрушку со стороны выпуклости искривления. После того как ребенок самостоятельно начнет садиться, необходимо макси мально ограничить сидение, а когда это невозможно, то надо сажать его на стул с прямой, высокой, твердой спинкой и привязывать к стулу так, чтобы ребенок не наклонялся вперед или вбок. Для этого необходимо сшить лифчик, который фиксирует всю грудную клетку; с боков к лифчику пришивают лямки, которыми привязывают к спинке стула туловище ребенка.
У больных с прогредиентным течением заболевания профилак тические мероприятия заключаются в щадящем режиме, запрещении длительной ходьбы, занятиях физкультурой и спортом. Разрешаются плавание, хождение на лыжах и катание на велосипеде по ровной местности.
Санаторное лечение снимает боли, если они имеются; общее состояние улучшается, ребенок становится более подвижным. При
73
повторных курсах санаторного лечения у детей долго сохраняется подвижность в суставах, не образуются или не прогрессируют контр актуры в суставах, замедляется прогрессирование деформаций ко нечностей в области эпифизов. В перерывах между курсами сана торного лечения показаны ЛФК, повторные курсы массажа, плава ние.
К о р р е к ц и я д е ф о р м а ц и й с к е л е т а . При ОХД наблюда ется большое количество разнообразных деформаций. Однако не надо пытаться исправлять каждую деформацию.
Контрактуры в локтевых суставах при ОХД вследствие подвывиха головки лучевой кости обычно не поддаются консервативному ле чению, но в подавляющем большинстве случаев они не влияют на функцию конечности..
Косорукость довольно легко исправляется при помощи ЛФК и наложения съемных лонгет, которые придают кисти среднее поло жение. Лонгеты можно делать из гипса или полимерных материалов.
Деформации позвоночника, как правило, не поддаются коррек ции.
Наибольшие трудности представляют патологические изменения тазобедренных суставов. Необходимо учитывать, что вывих и под вывих бедра при ДД не подлежит лечению. Вправить вывих при этом заболевании обычно не удается, а упорное и длительное лечение может привести к резким контрактурам и к еще большей деформации головки бедра.
При ВСЭД высоко стоящие проксимальные концы бедер из-за резкой coxa vara принимаются за вывих бедра, несмотря на то что на рентгенограмме таза вертлужные впадины хорошо развиты. «Вы вих» бедра пытаются вправить — вначале на шинах, а иногда и одномоментно под наркозом. Такое лечение дает резкое прогресси рование coxa vara, еще больше задерживается появление ядер око стенения головки бедра. Во избежание ошибок надо быть очень внимательным при осмотре ребенка, а при выявлении диспропорции телосложения очень тщательно изучить рентгенограмму тазобедрен ных суставов. Если исключить вывих невозможно, то до начала лечения следует произвести контрастную артрографию, которая по может установить правильный диагноз и не нанести ребенку вред.
Деформации стоп при ОХД лечат с помощью этапных гипсовых повязок. Исключение составляет косолапость при ДД, так как она плохо поддается коррекции. При этом начинать лечение необходимо с первых дней жизни ребенка. Методика лечения несколько отли чается от таковой при обычной врожденной косолапости. На нижнюю конечность накладывают гипсовую повязку от средней трети бедра до конца пальцев, но так как у больных имеются сгибательные контрактуры в коленных суставах, то при наложении гипса стара ются, насколько возможно, разогнуть конечность. При выведении стопы из порочного положения в основном исправляется варусное положение. Одновременно пытаются выровнять эквинусное положе ние, но не следует стремиться полностью вывести стопу из этого положения, так как оно плохо поддается коррекции, а при форси-
74
рованном выведении стопы из эквинусного положения может про изойти рецидив варусной деформации. После того как стопа выведена из положения варуса, а в коленном суставе несколько исправлена сгибательная контрактура, детям изготовляют туторы из поливика до верхней трети бедра, с каблуком. В туторах ребенка начинают обучать ходьбе. Только при этом заболевании мы рекомендуем детей обучать ходьбе, так как они могут вообще не начать ходить, а наша задача — дать им возможность передвигаться на ногах.
При некоторых заболеваниях (ТХ, болезнь Оллье и др.) наблю дается асимметричное укорочение нижних конечностей. В этих слу чаях необходимо выравнять длину конечностей. Для этого «подби вают» обувь на укороченной ноге, при этом подбивается отдельно передняя часть и каблук для того, чтобы сохранить перекат стопы при ходьбе. Укорочение компенсируют не полностью, так как иначе может прогрессировать вальгусное искривление. Обычно оставляют разницу в длине конечности на 0,5 см. За этими детьми необходимо постоянное наблюдение, так как в первые годы жизни ребенок быстро растет и разница в длине конечностей может быстро меняться.
Л е ч е н и е с о п у т с т в у ю щ и х о с л о ж н е н и й . К таким ос ложнениям относятся ранние артрозы, острые артриты и асептиче ские некрозы головки бедра.
Ранние артрозы наблюдаются у детей с резкой деформацией сустава или при несоблюдении щадящего режима. В самом начале заболеваний покой и тепловые процедуры временно снимают боли, но вследствие большой нагрузки на сустав они могут возобновиться. Этим больным показаны санаторно-курортное лечение, занятия ле чебной гимнастикой (можно в воде), массаж. Повторные курсы санаторно-курортного лечения (грязелечение, рапные ванны, мас саж, плавание, общеукрепляющее лечение и др.) задерживают раз витие артроза. При отсутствии лечения в большинстве случаев деформирующий артроз быстро прогрессирует, вызывая увеличение контрактур. Болевой симптом становится более интенсивным и по стоянным.
Лечение артритов при СЭД и ДД очень сложно. При обычных артритах для снятия болей иммобилизируют сустав. Учитывая осо бенности течения этих артритов, в остром периоде рекомендуются постельный режим, небольшие движения в суставе (лучше в воде при температуре 36—37°С), болеутолящие медикаментозные сред ства. Когда боли купированы, проводят физиотерапевтическое ле чение. Наиболее эсрфективны парафино-озокеритовые аппликации с последующим электрофорезом гумизоля.
Парафино-озокеритовые аппликации накладывают на поражен ный сустав (иногда на оба) при температуре 40—42°С. Процедуры производят ежедневно или через день (в зависимости от возраста и индивидуальной переносимости процедуры больным). Всего на курс лечения рекомендуют до 20 процедур. Сразу после процедуры больной получает электрофорез гумизоля на этот же сустав, который производят через день (в день проведения парафино-озокеритовых аппликаций), также до 20 процедур на курс лечения. Гумизоль
75
можно вводить с обоих полюсов. В комплекс лечебных мероприятий включают инъекции витамина Bi2.
Асептический некроз головки бедренной кости при НСЗС может наблюдаться при МЭД, МПС и других заболеваниях. Лечение такое же, как и при болезни Пертеса, но только без иммобилизации сустава. Разгрузку сустава необходимо проводить до возможного восстановления головки бедренной кости.
Хирургическое лечение диастрофической дисплазии. Хирургиче ское лечение ДД чрезвычайно трудно, что объясняется распространен ностью и тяжестью деформаций, их неуклонным прогрессированием.
Первоочередная задача хирурга — составить программу много этапного консервативного и оперативного лечения, конечная цель которой — дать возможность ребенку передвигаться без посторонней поддержки, хотя бы с помощью костылей.
На первом этапе готовят ткани к проведению вмешательства. Стопы корригируют с помощью этапных гипсовых повязок, устраняя варусную и эквинусную деформации. Одновременно проводят мас саж мышц бедер и ягодичных мышц.
Второй этап — собственно оперативное лечение по схеме, раз работанной в ЦИТО. В ее основе — интенсивное хирургическое лечение в короткие сроки с последующим длительным восстанови тельным лечением.
Первую операцию проводят на бедренном сегменте. Осуществ ляют субспинальную миотомию. На уровне малого вертела пересе кают кость, из проксимального отломка выбирают клин основанием кзади и кнаружи. Сопоставляют отломки, устраняя сгибание и приведение бедра. При сильном натяжении мышц укорачивают бед ренную кость либо внедряют ее проксимальный метафиз по типу подзорной трубы. Проводят остеосинтез накостной пластиной или внутрикостным гвоздем Богданова, что предпочтительнее, так как следующая остеотомия проводится в надмыщелковой области бедра для устранения тяжелой сгибательной контрактуры. При невыра женной контрактуре производят остеотомию по Репке, при тяже лой — метаплазию по Вредену. Операцию заканчивают пластикой мягких тканей по Ру—Фридланду—Волкову с целью открытого вправления вывиха надколенника или его фрагментированных ру диментов. Таким образом, в один этап исправляется порочное по ложение в тазобедренном и коленном суставах.
Коррекцию эквиноварусной деформации стопы проводят через 3—4 нед после операции на бедре. Выполняют операцию по Заце пину, в необходимых случаях дополняемую экономной серповидной резекцией стопы. Иммобилизация гипсовой повязкой на 2 мес. Затем проводят восстановительное лечение.
Аналогично планируется и оперативное лечение деформаций на другой ноге. Полный цикл интенсивного лечения рассчитан на 5—6 мес. При вывихе бедра допустимы только внесуставные операции.
Реабилитация больного дополняется изготовлением туторов или облегченных ортопедических аппаратов, ортопедической обуви. Больной подлежит длительному наблюдению ортопедом.
76
Прогноз для жизни больных ДД благоприятный.
Хирургическое лечение спондилоэпиметафизарных дисплазий. При врожденных спондилоэпиметафизарных дисплазиях показанием к операции служат приводящие сгибательные контрактуры тазобед ренных суставов, высокие вывихи бедра в сочетании с варусной деформацией шейки и деформацией тазобедренного сустава.
Попытки закрытого и открытого вправления вывихов заканчи ваются неудачей. Показаны внесуставные операции: межвертельные остеотомии. Проксимальный конец дистального отломка бедренной кости смещают на 1—1,5 см кнутри и бедро отводят, образуя на уровне остеотомии угол, открытый кнаружи и кзади. В корригиро ванном положении проводят металлоостеосинтез накостной пласти ной. У подростков после остеосинтеза пластиной Нуждина—Тро- ценко гипсовая иммобилизация не проводится. У детей младшего возраста накладывают гипсовую повязку до сращения в зоне осте отомии.
Нагрузка на оперированный сустав разрешается после разработки движений. В связи с прогрессированием артроза у лиц после 20—30 лет возникает необходимость эндопротезирования.
У больных с поздней спондилометафизарной дисплазией (тип Козловского) показания к хирургическому лечению возникают толь ко при прогрессировании вальгусных деформаций коленного сустава. Проводят корригирующие остеотомии по Репке с фиксацией отлом ков спицами и гипсовыми повязками.
При дисплазий Книста операции на тазобедренных суставах проводят лишь в подростковом возрасте, как правило, при выра женном коксартрозе с болевым синдромом. Чаще показания к опе рации возникают при косолапости. Выполняют операцию Зацепина с последующим назначением ортопедической обуви.
Больные с метатропической дисплазией и болезнью Диггве— Мельхиора—Клаузена в основном не оперируются, первые — из-за дыхательной недостаточности, вторые — по причине умственной отсталости.
Хирургическое лечение спондилоэпифизарной дисплазий. Хи рургическое лечение детей с СЭД, проведенное в старшем школьном и подростковом возрасте, дает возможность радикально помочь боль ному. Цель оперативных вмешательств — избавление детей от боли, увеличение объема движений и улучшение опорной функции ко нечностей.
Показания к операции: сгибательные контрактуры тазобедренного и коленного суставов, вывихи надколенников, коксартрозы и гонартрозы.
Сгибательные контрактуры тазобедренных суставов — первый признак коксартроза. При нарастании контрактуры, если она еще не сопровождается отчетливым болевым синдромом, т. е. в возрасте до 10—12 лет, проводят декомпрессию сустава путем миотомии приводящих мышц бедра, субспинальную миотомию, а также отсе чение места прикрепления на малом вертеле подвздошно-поясничной мышцы. В тех случаях, когда контрактура полностью не устраняется,
11
производят межвертельную остеотомию с фиксацией отломков спи цами, прямыми пластинами, биополимерными фиксаторами. Опе рацию выполняют поэтапно или в один этап с двух сторон. Накла дывают гипсовую повязку с тазовым поясом на обе ноги. После снятия гипса (через 3 нед после мягкотканных операций и через 6 нед после остеотомии) положение разведения ног поддерживается шиной Виленского. Назначают занятия в бассейне, ходьбу только на костылях, ЛФК. Через 4—6 мес после операции нагрузку на суставы увеличивают, но перегрузки должны быть исключены.
С ростом ребенка контрактуры рецидивируют и прогрессируют, появляется и нарастает боль в суставах. В этот период развития болезни показаны реконструктивные операции на проксимальном отделе бедренной кости в связи с прогрессированием коксартроза.
Методика операции следующая. В положении больного на боку наружным доступом Лангенбека длиной 12—15 см обнажают на ружную поверхность бедренной кости от вершины большого вертела книзу. На наружной поверхности кости проводят метки. У основания малого вертела кость поперечно остеотомируют. Из проксимального отломка выбирают клин основанием кнаружи, высотой 2 см и кзади 1—1,5 см в зависимости от выраженности сгибательной контрактуры. Затем осуществляют остеосинтез фиксатором Троценко—Нуждина. Операция по показаниям дополняется миотомией приводящих мышц и сгибателей бедра. Ногу укладывают на шину. Движения в суставе начинают с б—7-го дня. Ходьбу на костылях разрешают спустя 2—3 нед; дозированную нагрузку — через 2 мес и полную — через 5—6 мес после остеотомии. После реабилитации пациента анало гичную операцию проводят на другой стороне.
Изменение формы эпифизов, неполноценный суставной хрящ неизбежно ведут к прогрессированию процесса, и в юношеском или молодом возрасте движения в тазобедренном суставе прекращаются. Развивается коксартроз Ш—IV степени. В этих случаях операцией выбора становится тотальное эндопротезирование тазобедренного сустава.
Коленный сустав по частоте клинического проявления СЭД за нимает второе место. Это сгибательные контрактуры, формирую щиеся как самостоятельно, так и в комбинации с контрактурами тазобедренных суставов. В значительном проценте наблюдений они обусловлены вывихом надколенника. В этом случае операцией вы бора является открытое вправление вывиха по Ру — Фридланду — Волкову.
Методика операции следующая. Кожный разрез проводят по наружной поверхности бедра от его верхней трети книзу по наружной поверхности коленного сустава, закругляясь до бугристости большеберцовой кости. После рассечения фасции выделяют прямую мышцу бедра от ее верхней трети до места прикрепления к надко леннику. Латеральную широкую мышцу бедра отсекают у места ее перехода в сухожильное растяжение. Коленный сустав сгибают и отсеченную порцию четырехглавой мышцы подшивают к наружной поверхности прямой мышцы. С внутренней стороны прямую мышцу
78
