
- •Оглавление
- •Введение
- •1. Актуальность темы:
- •2.Учебные цели:
- •3. Материалы для самоподготовки к освоению данной темы
- •3.1.Хирургическая анатомия и оперативная хирургия органов «верхнего этажа» брюшной полости
- •3.1.1. Хирургическая анатомия и оперативная хирургия желудка.
- •3.1.2. Хирургическая анатомия и оперативная хирургия печени и желчевыводящих путей (жвп).
- •Тампонадой сальником на ножке.
- •3.1.3. Хирургическая анатомия и оперативная хирургия поджелудочной железы.
- •3.1.4. Хирургическая анатомия и оперативная хирургия селезенки.
- •— Углообразный разрез; 5 — параректальный разрез;
- •— Верхний срединный разрез; 6 — косой разрез (Шпренгель).
- •3.2.1. Хирургическая анатомия тонкой кишки.
- •3.2.2. Хирургическая анатомия толстой кишки.
- •3.2.3.Оперативная хирургия тонкой и толстой кишок.
- •Резекция тонкой кишки с наложением анастомоза «конец в конец»
- •Аппендэктомия
- •Противоестественного заднего прохода:
- •Илеостомия
- •Б) диафрагмально-селезеночная
- •4.2. Контроль итогового уровня знаний
- •Список литературы
- •Хирургическая анатомия и оперативная хирургия органов брюшной полости
- •Составители:
- •450000, Г. Уфа, ул. Ленина, 3,
Тампонадой сальником на ножке.
В годы Великой Отечественной войны при сквозных огнестрельных ранениях печени с целью тампонады раны сальник проводили через раневой канал печени сзади наперед с последующей фиксацией его у входного и выходного отверстий.
Пластику раны печени можно производить и мышцей. Лоскут чаще выкраивают из прямой мышцы живота и подшивают к ране печени.
Тампонада ран печени марлей. При обширных кровоточащих ранах печени, когда в силу технических трудностей или тяжелого состояния больного наложить шов невозможно, применяют тампонаду ран марлей. В таких случаях из раны удаляют сгустки и размозженные участки печеночной ткани и рыхло выполняют ее марлевыми тампонами, гемостатической губкой.
В настоящее время все чаще применяется «тахокомб».
Клиновидная резекция печени
Операцию производят под общим обезболиванием. Брюшную полость вскрывают верхним срединным или косым разрезом, проведенным вдоль правой реберной дуги. В рану выводят край печени, подлежащий резекции. Вначале тупой иглой прошивают край печени и нить завязывают. При этом паренхима печени прорезывается и сдавливает сосуды. Перевязанный участок рассекают ножницами. После этого такими же отдельными швами прошивают и поэтапно отсекают ткань печени по линии предполагаемой резекции с одной и другой стороны удаляемого участка. Этапы атипичной клиновидной резекции представлены ниже (рис.30, 31, 32).

Рис.30. Атипичная клиновидная резекция печени.
Прошивание края печени.

Рис.31. Атипичная клиновидная резекции печени.
Рассечение прошитого участка печени.

Рис.32. Клиновидная резекция печени.
Дальнейшее наложение швов на удаляемую часть печени.
Края печени после резекции сближают и сшивают рядом матрацных швов. При наличии кровотечения можно подвести сальник на ножке и края раны сшить узловыми швами (рис.33)

Рис. 33. Клиновидная резекция печени.
Подведение сальника на ножке к ране печени.
3.1.3. Хирургическая анатомия и оперативная хирургия поджелудочной железы.
Хирургическая анатомия поджелудочной железы.
Поджелудочная железа, pancreas, располагается забрюшинно в верхнем отделе брюшной полости. Длина ее 14—18 см, ширина в области головки 5 — 8 см, в средней части — 3,5—5 см, толщина — 2—3 см (рис. 34).

Рис.34. Положение поджелудочной железы в брюшной полости:
I — ventriculus; 2 - a. et v. gastrica sinistra; 3 - lien; 4 - lig. phrenicolienale; 5 - lig. gastrolienale; 6 - corpus pancreatis; 7 - cauda pancreatis; 8 - место прикрепления mesocolon transversum; 9 - flexura duodenojejunal; 10 - caput pancreatis;II — duodenum; 12 - foramen epiploicum, 13 - lig. hepatoduodenal; 14 - hepar; 15 - lig. hepatogastricum; 16 - vesica fellea.
Железа подразделяется на головку, caput pancreatis, расширенную часть, лежащую справа от позвоночника, тело corpus pancreatis и хвост cauda pancreatis суживающийся в направлении селезенки. Головка железы уплощена, в ней различают переднюю и заднюю поверхности - fades anterior et posterior. У нижнего края головки располагается крючковидный отросток processus uncinatus длиной 2—5 см, шириной 3—4 см. Форма отростка непостоянна, чаще всего клиновидная или серповидная.
На границе между головкой и телом имеется борозда incisura pancreatis, в которой проходят верхние брыжеечные сосуды, нервы и лимфатические сосуды.
Тело железы имеет призматическую форму, поэтому в нем различают три поверхности: переднюю facies anterior, заднюю facies posterior и нижнюю facies inferior. Поверхности отделены друг от друга верхним, передним и нижним краями, margo superior, anterior et inferior. Нередко тело железы уплощено, и тогда имеются только две поверхности (передняя и задняя) и два края (верхний и нижний).
Поджелудочная железа прилежит к позвоночному столбу и крупным сосудам забрюшинного пространства; тело ее несколько выступает в вентральном направлении, образуя сальниковый бугор.
Форма поджелудочной железы вариабильна. Различают углообразную, ланцетовидную, молоткообразную, кольцевидную и другие формы. При редко встречающейся кольцевидной форме ткань поджелудочной железы в виде обруча охватывает нисходящую часть двенадцатиперстной кишки, что может привести к нарушению проходимости последней.
Положение, проекция и скелетотопия. Поджелудочная железа располагается в надчревной области и простирается от двенадцатиперстной кишки до ворот селезенки. На переднюю брюшную стенку она проецируется примерно в верхней трети расстояния между пупком и мечевидным отростком. По отношению к скелету железа располагается на уровне I и II поясничных позвонков, а хвост ее заканчивается на уровне X—XI ребер (рис.35).

Рис. 35. Скелетотопия поджелудочной железы.
Поджелудочная железа, как правило, занимает косое положение в брюшной полости, так как хвост ее, уходя в левое подреберье, несколько приподнимается кверху.
Кровоснабжение. Артерии поджелудочной железы являются ветвями печеночной, селезеночной и верхней брыжеечной артерий. Кровоснабжение головки поджелудочной железы в основном осуществляется четырьмя поджелудочно-двенадцатиперстными артериями: верхней передней, верхней задней (гастродуоденальные ветви), нижней передней и нижней задней (из верхней брыжеечной) (рис.36 а, б).

Рис.36 а. Кровоснабжение головки поджелудочной железы (вид спереди).
1 - aorta abdominalis; 2 - truncus coeliacus; 3 - a. gastrica sinistra; 4 - a. lienalis;
5 - a. et v. colica media; 6 - a. et v. mesenterica superior; 7 - a. et v. pancreaticoduodenalis inferior anterior; 8 - caput pancreatis; 9 - duodenum; 10 - a. et v. pancreaticoduodenalis superior anterior; 11 - a. et v. gastroepipioica dextra; 12 - a. et v. gastroduodenalis; 13 - a. et v. pancreaticoduodenalis superior posterior; 14 - a. hepatica communis; 15 - a. hepatica propria.

Рис.36 б. Кровоснабжение головки поджелудочной железы (вид сзади).
1 -vesica fellea; 2 -cauda pancreatis; 3 -ductus choledochus; 4 - a.et v. pancreaticoduodenalis superior posterior; 5 - duodenum; 6 - caput pancreatis; 7 - a.et v. pancreaticoduodenalis inferior posterior; 8 - a.et v. mesenterica superior; 9 - v. lienalis; 10 - v. portae; 11 - a. hepatica communis.
Кроме того, от этих артериальных дуг идут анастомозы к артериям, питающим тело и хвост железы.
Тело и хвост поджелудочной железы кровоснабжаются ветвями, отходящими от селезеночной, общей печеночной и желудочно-двенадцатиперстной артерий, а также от чревной и верхней брыжеечных артерий. Различают большую, нижнюю и каудальную поджелудочные артерии.
Большая поджелудочная артерия отходит от селезеночной и значительно реже от общей печеночной артерии. Она проходит в толще железы, направляясь к хвосту, и на своем пути отдает многочисленные ветви к паренхиме железы.
Нижняя поджелудочная артерия отходит от селезеночной, желудочно-двенадцатиперстной артерий, иногда от большой поджелудочной или верхней брыжеечной артерии. Она направляется влево и разветвляется в веществе железы вблизи ее нижнего края.
В области хвоста железы разветвляется каудальная артерия, возникающая из ветвей селезеночной или из левой желудочно-сальниковой артерии.
Распределение собственных поджелудочных артерий в железе неравномерно. В одних случаях имеется один или два сосудистых ствола (большая и нижняя поджелудочные артерии), которые в толще железы разветвляются на значительное количество ветвей. Хвост железы при этом кровоснабжается артериальными ветвями, отходящими от ветвей селезеночной артерии (каудальные артерии).
В других случаях от селезеночной артерии отходит ряд ветвей (5-8), которые вступают в железу со стороны верхнего края ее и разветвляются в направлении нижнего края. Чаще всего наблюдается сочетание этих двух форм ветвления сосудов: наряду с крупным стволом, кровоснабжающим значительную часть железы, имеются и небольшие артериальные ветви, отходящие от селезеночной и общей печеночной артерий.
Таким образом, кровоснабжение поджелудочной железы осуществляется многочисленными ветвями, отходящими от артериальных стволов, окружающих железу со всех сторон. Эти ветви образуют вокруг железы замкнутый артериальный круг, от которого отходят более мелкие ветви, многократно анастомозирующие между собой.
Анастомозы располагаются в различных направлениях, так что, в общем, образуется довольно сложная артериальная сеть, разветвляющаяся в толще головки, тела и хвоста железы. Изображены варианты артерий поджелудочной железы.
Вены поджелудочной железы сопровождают одноименные артерии. Венозный отток от головки железы осуществляется поджелудочно-двенадцатиперстными венами.
Верхняя передняя поджелудочно-двенадцатиперстная вена располагается на передней поверхности головки железы и впадает в воротную, верхнюю брыжеечную вену или в притоки ее; перед впадением она соединяется в общий ствол с правой желудочно-сальниковой или средней ободочной венами.
Венозный отток из тела и хвоста железы осуществляется 20—30 венами небольшого диаметра, впадающими непосредственно в воротную вену или ее корни: селезеночную, верхнюю брыжеечную, нижнюю брыжеечную, среднюю ободочную, левую желудочную, а также в левую желудочно-сальниковую, короткие желудочные и кишечные вены.
Вены поджелудочной железы обильно анастомозируют между собой, связывая все корни воротной вены.
Синтопия. Передняя поверхность железы покрыта брюшиной и соприкасается с задней стенкой желудка, от которого она отделена узкой щелью — полостью сальниковой сумки. Задняя поверхность прилежит к забрюшинной клетчатке, органам и крупным сосудистым стволам, расположенным в ней (рис.37).
Головка поджелудочной железы помещается в С - образном изгибе двенадцатиперстной кишки. Вверху она прилежит к нижней и задней поверхностям верхней части двенадцатиперстной кишки. В некоторых случаях железистая масса прикрывает также частично переднюю или заднюю поверхность нисходящей части двенадцатиперстной кишки. Крючковидный отросток соприкасается с нижней частью двенадцатиперстной кишки, медиальная часть его располагается за верхней брыжеечной и воротной венами, а иногда и за верхней брыжеечной артерией.
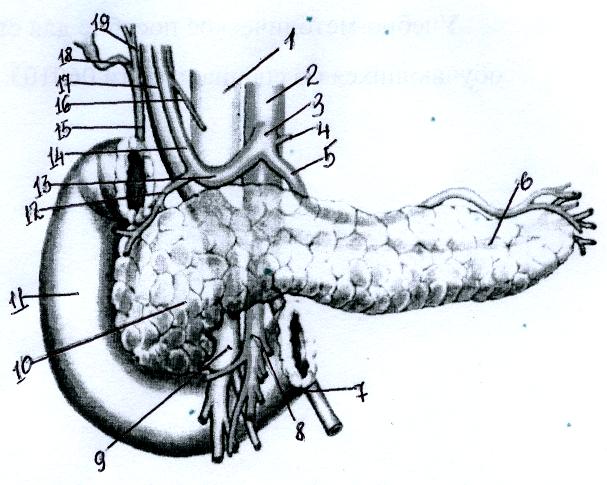
Рис.37. Взаимоотношение поджелудочной железы с двенадцатиперстной кишкой, общим желчным протоком, воротной и нижней полой венами, брюшной аортой и ее ветвями:
1 — v. cava inferior; 2 — aorta abdominalis; 3 — trancus coeliacus; 4 — a. gastrica sinistra; 5 — a. lienalis; 6 — v. lienalis; 7 — v. mesenterica inferior; 8 — a. mesenterica superior; 9 — v. mesenterica superior; 10 — caput pancreatis; 11 — duodenum; 12 — a. gastroduodenalis; 13 — a. hepatica communis; 14 — a. hepatica propria; 15 — ductus choledochus; 16 — a. gastrica dextra; 17 — v. portae; 18 — ductus cysticus; 19 — ductus hepaticus communis.
На передней поверхности головки железы у основания крючковидного отростка фиксируется корень брыжейки поперечной ободочной кишки.
К передней поверхности головки железы в верхнем отделе прилежит поперечная ободочная кишка, в нижнем — петли тонкой кишки.
Артериальная дуга, образованная верхней и нижней передними поджелудочно-двенадцатиперстными артериями, располагается на расстоянии 1—1,5 см от стенки двенадцатиперстной кишки или проходит в желобе, образованном поджелудочной железой и двенадцатиперстной кишкой.
Кзади от головки железы располагаются нижняя полая вена, правая почечная артерия и вена, общий желчный проток, воротная и верхняя брыжеечные вены.
Нижняя полая вена прикрыта железой на протяжении 5—8 см. Между головкой железы и нижней полой веной, а также почечными сосудами находится тонкий слой забрюшинной клетчатки. Здесь нет плотных сращений и поэтому в случае необходимости, например при панкреатодуоденальной резекции, а также при мобилизации двенадцатиперстной кишки, головку железы вместе с нисходящей частью двенадцатиперстной кишки можно совершенно свободно отделить от нижней полой вены и почечных сосудов.
Воротная вена располагается более поверхностно и кнутри от нижней полой вены. Она соприкасается с головкой поджелудочной железы только начальным своим отделом на протяжении 1,5—3 см, затем, направляясь несколько косо снизу вверх, слева направо, вступает в печеночно-двенадцатиперстную связку.
Формируется воротная вена на границе перехода головки в тело железы.
Связь воротной вены с поджелудочной железой весьма прочна, она осуществляется венами, которые идут от паренхимы железы и непосредственно впадают в воротную вену или в притоки ее.
Общий желчный проток располагается справа от воротной вены и проходит в толще головки поджелудочной железы ближе к ее задней поверхности; в редких случаях проток лежит в желобе, образованном нисходящей частью двенадцатиперстной кишки и головкой поджелудочной железы, или на задней поверхности головки железы. Кзади от протока находятся артериальная и венозная дуги, образованные верхними и нижними поджелудочно-двенадцатиперстными сосудами. Эти дуги лежат на задней поверхности головки поджелудочной железы на расстоянии 1—1,5 см от нисходящей части двенадцатиперстной кишки.
Верхняя брыжеечная вена соприкасается с железой на протяжении 1,5—2 см. Она располагается в incisure pancreatis и почти полностью окружена тканью железы. Только слева эта борозда открыта, и здесь рядом с
веной располагается окруженная периартериальной клетчаткой верхняя брыжеечная артерия.
К передней поверхности тела железы прилежит задняя стенка желудка. Нередко тело железы частично или полностью выступает над малой кривизной желудка и соприкасается с печеночно-желудочной связкой, а также хвостатой долей печени. У верхнего края тела железы находится желудочно-поджелудочная связка, между листками которой проходит левая желудочная артерия в сопровождении одноименной вены. Справа от этой связки, по верхнему краю железы или несколько кзади от него, лежит общая печеночная артерия.
Вдоль нижнего края железы (в редких случаях на передней поверхности ее) располагается корень брыжейки поперечной ободочной кишки.
Задняя поверхность тела поджелудочной железы непосредственно соприкасается с селезеночными сосудами и нижней брыжеечной веной. Селезеночная артерия располагается за верхним краем поджелудочной железы. Иногда по ходу ее образуются изгибы или петли. В таких случаях на отдельных участках артерия может выступать над верхним краем железы или уходить книзу, приближаясь к селезеночной вене или перекрещивая ее.
Селезеночная вена располагается ниже одноименной артерии и на пути к воротной вене принимает 15—20 коротких венозных стволов, идущих от железы. У нижнего края поджелудочной железы проходит нижняя брыжеечная вена, направляющаяся к верхней брыжеечной, селезеночной или воротной венам.
Несколько глубже в забрюшинной клетчатке кзади от поджелудочной железы располагается аорта, а также отходящие от нее ветви: чревный ствол и верхняя брыжеечная артерия. Расстояние между этими сосудами у места отхождения их от аорты в большинстве случаев не превышает 0,5—3 см, иногда они отходят одним общим стволом. Чревный ствол окружен чревным нервным сплетением, от которого по ходу артериальных сосудов направляются многочисленные ветви к органам брюшной полости.
Хвост железы спереди прилежит ко дну желудка и сзади покрывает почечные сосуды, частично левую почку и левый надпочечник, слева он соприкасается с воротами селезенки. Над верхним краем его располагаются селезеночные сосуды, которые здесь чаще делятся на две—три крупные ветви, направляющиеся к воротам селезенки; вдоль нижнего края, как и в области тела железы, проходит корень брыжейки поперечной ободочной кишки.
Проток поджелудочной железы, Вирсунгов проток (ductus pancreaticus), проходит вдоль всей железы, ближе к задней поверхности ее, и открывается на слизистой оболочке нисходящей части двенадцатиперстной кишки совместно с общим желчным протоком на большом сосочке (Фатеров сосочек)(рис. 38). Реже проток поджелудочной железы открывается в двенадцатиперстную кишку самостоятельно, при этом место впадения его располагается ниже устья общего желчного протока. Часто наблюдается добавочный проток поджелудочной железы, который ответвляется от основного протока и открывается на слизистой оболочке двенадцатиперстной кишки несколько (примерно на 2 см) выше главного протока на papilla duodeni minor.
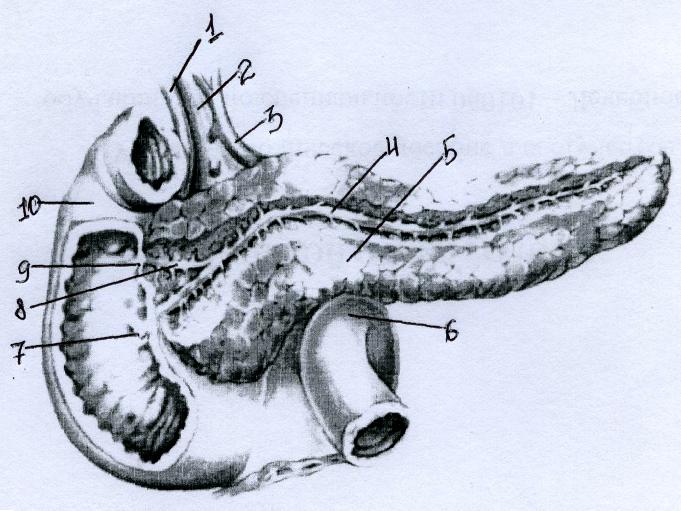
Рис. 38. Выводные протоки поджелудочной железы и места впадения их в двенадцатиперстную кишку:
1 — ductus choledochus; 2 — v. portae; 3 — a. hepatica communis; 4 — ductus pancreaticus; 5 — pancreas; 6 — flexura duodenojejunalis; 7 — papilla duodeni major; 8 — ductus pancreaticus accessorius; 9 — papilla duodeni minor; 10 — duodenum.
Лимфатические сосуды и узлы окружают поджелудочную железу со всех сторон. Лимфоотток осуществляется в следующие группы лимфатических узлов: 1) поджелудочно-селезеночные, лежащие по верхнему краю тела поджелудочной железы за желудочно-поджелудочной связкой; 2) верхние поджелудочные, расположенные по верхнему краю железы; 3) селезеночные, лежащие у ворот селезенки; 4) желудочно-поджелудочные, лежащие в толще желудочно-поджелудочной связки; 5) привратниково-поджелудочные, заключенные в привратниково-поджелудочной связке; 6) передневерхние поджелудочно-двенадцатиперстные, расположенные в пределах верхнего изгиба двенадцатиперстной кишки; 7) передненижние поджелудочно-двенадцатиперстные (6—10 узлов), лежащие вблизи нижнего изгиба двенадцатиперстной кишки; 8) задневерхние поджелудочно-двенадцатиперстные (4—8 узлов),расположенные кзади от головки железы; 9) задненижние поджелудочно-двенадцатиперстные (4—8 узлов), расположенные кзади от головки железы вблизи нижнего изгиба двенадцатиперстной кишки; 10) нижние поджелудочные (2—3 узла), лежащие по нижнему краю поджелудочной железы; 11) предаортальные позадиподжелудочные (1—2 узла), лежащие между задней поверхностью поджелудочной железы и аортой (Д. А. Жданов).
Иннервация железы осуществляется ветвями чревного, печеночного, селезеночного, брыжеечного и левого почечного сплетений (рис.39 а, б).

Рис.39 а. Нервы передней поверхности поджелудочной железы и
двенадцатиперстной кишки (по П. А. Евдокимову):
1 — aorta abdominalis; 2 — plexus coeliacus; 3 — plexus lienalis; 4 — a. lienalis; 5 — lien; 6 — нервные ветви, проходящие в толще поджелудочной железы; 7 — plexus mesentericus superior; 8 — a. et v. mesenterica superior; 9 — a. pancreaticoduodenalis inferior anterior; 10 — duodenum; 11 — a. pancreaticoduodenalis superior anterior; 12 — a. gastroepiploica dextra, 13 — plexus hepaticus; 14 — a. hepatica propria; 15 — v. portae; 16 — v. cava inferior.

Рис. 39 б. Нервы задней поверхности поджелудочной железы и двенадцатиперстной кишки (по П. А. Евдокимову):
I — aorta abdominalis; 2 — diaphragma; 3 — a. hepatica propria; 4 — ductus choledochus; 5 — v. portae; 6 — plexus coeliacus; 7 — duodenum; 8 — plexus pancreaticoduodenalis; 9 — plexus mesentericus superior; 10 — v. cava inferior; 11 - plexus corporis et caudae pancreatis posterior; 12 — plexus lienalis; 13 — cauda pancreatis; 14 — a. lienalis.
Ветви от чревного и селезеночного сплетений направляются к железе по верхнему её краю. Ветви от верхнего брыжеечного сплетения идут к поджелудочной железе со стороны нижнего края. Ветви почечного сплетения вступают в хвост железы.
К переднему краю (margo anterior pancreatis) поджелудочной железы прикреплен корень брыжейки поперечно-ободочной кишки, и этот край покрыт пристеночной брюшиной. Такое топографическое соотношение объясняет механизм возникновения пареза поперечно-ободочной кишки, наступающего часто при острых воспалительных процессах в железе, когда воспалительный процесс переходит с поджелудочной железы на брыжейку кишки.
Нижняя поверхность поджелудочной железы соприкасается с тонкими кишками. На границе между головкой и телом поджелудочной железы находится небольшой перешеек isthmus pancreaticus, который отделяет головку железы от ее тела. В имеющейся здесь вырезке проходят а. и v. mesenterica superior.
Хвост поджелудочной железы (cauda pancreatis) обычно узкий, закругленный на конце, поднимается несколько кверху и достигает ворот селезенки. Хвост железы располагается ретроперитонеально и имеет на себе впадину от соприкосновения с дном желудка, покрывая по пути совсем или только отчасти почечные вены и артерии, а также и переднюю поверхность левой почки настолько, что нередко спереди бывает видна только нижняя половина почки, иногда же — только нижний полюс ее.
Протоки поджелудочной железы. Главный панкреатический проток (d. Wirsungianus) проходит через всю длину поджелудочной железы — от хвоста до головки. Он заключен полностью в ткань железы и расположен ближе к задней поверхности, чем к передней. Вирсунгов проток образуется из слияния мелких протоков долек железы по пути изливающих в него свое содержимое.
Вирсунгов проток может иметь прямое или извитое направление, причем некоторые исследователи ставят это в зависимость от возраста больного, полагая, что в молодом возрасте он имеет прямое направление, а в пожилом становится извитым. Его общая длина колеблется от 9 до 28 см, в среднем около 20 см, а иногда даже превышает длину самой поджелудочной железы, в случае, когда он имеет извитое направление.
Диаметр выводного протока в хвостовой части поджелудочной железы равняется 0,5—2,2 мм, в среднем около 1,1 мм; в теле поджелудочной железы он становится несколько шире и колеблется от 1 до 4 мм, в среднем около 2,2 мм, и, наконец, в головке поджелудочной железы составляет 2—8 мм, в среднем 3,5 мм (по И. С. Белозеру).
В головке поджелудочной железы вирсунгов проток соединяется с добавочным протоком (d. accessorius s. Santorini) и затем, делая небольшой изгиб вниз, переходит на левую сторону d. choledochus, соединяется с ним и проникает в заднюю стенку нисходящей части двенадцатиперстной кишки, открываясь в papilla Vateri, отстоящем на 2—10 см от привратника желудка.
Взаимоотношения между d. Wirsungianus и d. accessorius (d. Santorini) могут быть различными (рис.40). Длина добавочного протока (по И. С. Белозеру) колеблется от 2 до 6 мм, в среднем около 2,5 мм, диаметр — от 1 до 5 мм, в среднем около — 2,1 мм.
Чаще добавочный проток впадает в вирзунгов проток в самой головке поджелудочной железы. Иногда он может совсем отсутствовать или впадает в двенадцатиперстную кишку отдельно от главного протока поджелудочной железы, на 2—3 см выше фатерова соска, на небольшом сосочке — papilla duodenalis minor. Реже добавочный проток является единственным протоком или бывает длиннее и шире, чем главный проток. Оба протока часто анастомозируют друг с другом.
Анатомические соотношения конечных отделов d.choledochus и d.Wirsungianus также могут быть различными.
Общий желчный проток (d. choledochus) имеет длину 7,4—8 см, из которых примерно 6,5 см лежат экстрадуоденально, а остальная часть его (1,3—1,5 см), прежде чем соединиться с d. Wirsungianus, в большинстве случаев плотно спаяна с поджелудочной железой.
По Робсону (Robson), связь желчного и панкреатического протоков с двенадцатиперстной кишкой может быть четырех типов.
Первый тип — оба протока впадают в кишку совместно, образуя общую ампулу. При этом типе сфинктер Oddi охватывает в конце оба протока и полностью их закрывает при сокращении. Этот тип встречается примерно в 55% всех случаев.
Второй тип — оба протока соединяются вблизи двенадцатиперстной кишки. Общая ампула при этом отсутствует, и устья протоков сливаются в слизистой кишки, в papilla Vateri. Этот тип наблюдается в 33,6%.
Третий тип — общий желчный и панкреатический протоки впадают в двенадцатиперстную кишку отдельно друг от друга на расстоянии 3—4 мм. Этот тип встречается значительно реже — около 4% всех случаев.
Четвертый тип — оба протока сливаются друг с другом на большом расстоянии от papilla Vateri.
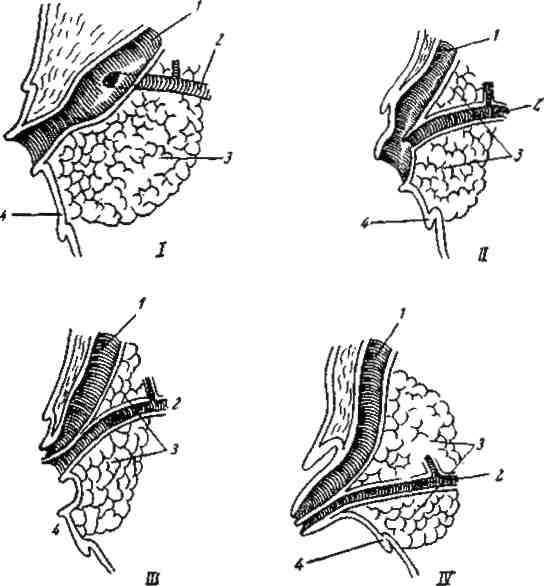
Рис. 40. Разнообразные формы впадения общего желчного протока и панкреатического протока в двенадцатиперстную кишку:
1 — общий желчный проток; 2 — панкреатический проток; 3 — поджелудочная железа; 4 — стенка двенадцатиперстной кишки.
По данным И. И. Киселева, общий желчный и вирсунгов протоки в большинстве случаев открываются в стенку двенадцатиперстной кишки рядом и параллельно, соприкасаясь своими стенками, и только в 8,5% случаев они впадают раздельно.
Интимное отношение d. choledochus с головкой поджелудочной железы, различное взаимоотношение общего желчного протока с главным панкреатическим протоком и, наконец, их связь с двенадцатиперстной кишкой имеют огромное значение для понимания механизма развития патологических процессов в поджелудочной железе, желчных путях и двенадцатиперстной кишке. В одних случаях воспалительный процесс может переходить с желчных путей на паренхиму поджелудочной железы, в других — наоборот. Сфинктер Oddi имеет мощную циркулярную мускулатуру вокруг общего желчного протока и продольные мышечные волокна в углу его и панкреатического протока. Вокруг ампулы Фатера также имеется мускулатура, состоящая из циркулярных и продольных мышечных волокон.
Нормально функционирующий сфинктер плотно закрывает вход в оба протока и тем самым препятствует проникновению содержимого из кишечника. Нарушение функции сфинктера может способствовать развитию панкреатита.
Оперативная хирургия.
Показаниями к оперативному вмешательству служат:
Травматические повреждения поджелудочной железы.
Острый панкреатит с явлениями перитонита, панкреонекроз.
Злокачественные опухоли — рак, саркома, аденокарцинома островков Лангерганса, так называемый вторичный рак.
Доброкачественные опухоли — липома, фиброаденома, миксома, гемангиома и другие.
Кисты поджелудочной железы.
Хронический калькулезный панкреатит.
Аденома островков Лангерганса (гиперинсулинизм).
Абсцессы поджелудочной железы.
Доступы к поджелудочной железе.
В зависимости от локализации патологического процесса в поджелудочной железе и характера оперативного вмешательства используют различные разрезы передней брюшной стенки, которые можно разделить на две группы: трансабдоминальные и внебрюшинные (рис. 41).

Рис. 41. Доступы к поджелудочной железе:
1 — правый трансректальный, 2 — верхний срединный, 3 — поперечный разрез Шпренгвля, 4 — разрез Фёдорова, 5 — угловой разрез Черни, 6 — косопоперечный разрез Аирд, 7 — разрез Рио-Бранко, 8 — левый трансректальный, 9 — поясничный разрез для подхода к телу и хвосту железы, 10 — поясничный разрез для подхода к головке железы.
Для обнажения тела и хвоста поджелудочной железы чаще применяют верхний срединный разрез, в то время как для доступа к головке поджелудочной железы, особенно если одновременно производят вмешательство на жёлчных путях, целесообразно применять разрезы Фёдорова, Черни или Рио-Бранко.
Поджелудочная железа, как уже указывалось, располагается на уровне тела Ln, так что задние внебрюшинные доступы практически оказываются невозможными.
В тех случаях, когда лапаротомия произведена как диагностическая или по ошибке, при отёчной и геморрагической форме острого панкреатита, рассекать капсулу и дренировать поджелудочную железу не следует.
Передняя поверхность поджелудочной железы выступает в сальниковую сумку, а на фронтальном показаны взаимоотношения поджелудочной железы с органами и связками верхнего этажа брюшной полости. Исходя из этого, могут быть использованы следующие доступы к поджелудочной железе (рис. 42):
через желудочно-ободочную связку;
через печёночно-желудочную связку и малый сальник;
через брыжейку поперечной ободочной кишки слева от позвоночника;
• через поясничный внебрюшинный разрез.

Рис. 42. Доступы к поджелудочной железе и анатомические образования:
а — через желудочно-ободочную связку, б - через брыжейку поперечной ободочной кишки, в — через сальниковое отверстие, г — поясничный доступ; 1 — малый сальник, 2 — сальниковая сумка, 3 — поджелудочная железа, 4 — двенадцатиперстная кишка, 5 — брыжейка поперечной ободочной кишки, 6 — большой сальник, 7 — поперечная ободочная кишка, 8 — желудок, 9 — париетальная брюшина, 10 — печень.
Доступ к поджелудочной железе через желудочно-ободочную связку (lig. gastrocolicum) наиболее удобен для осмотра поджелудочной железы, манипуляций на ней (особенно в области хвоста и тела железы) и отгораживания от других органов брюшной полости. Суть доступа заключается в смещении большого сальника кверху и отделении его от сальникового тяжа между желудочно-сальниковой артерией (a. gastroepiploica) и поперечной ободочной кишкой.
При рассечении желудочно-ободочной связки (рис.43), особенно в правой её части, следует опасаться случайного пересечения средней ободочной артерии (a. colica media) с последующим развитием некроза поперечной ободочной кишки. Вероятность такой ошибки связана с тем, что нередко в этом' отделе брыжейка поперечной ободочной кишки срастается с желудочно-ободочной связкой. Имеющаяся в брыжейке поперечной ободочной кишки коллатераль средней ободочной артерии (a. colica media) с правой ободочной артерией (а. colica dextra), так называемая дуга Риолана, не в состоянии обеспечить достаточное кровоснабжение поперечной ободочной кишки.
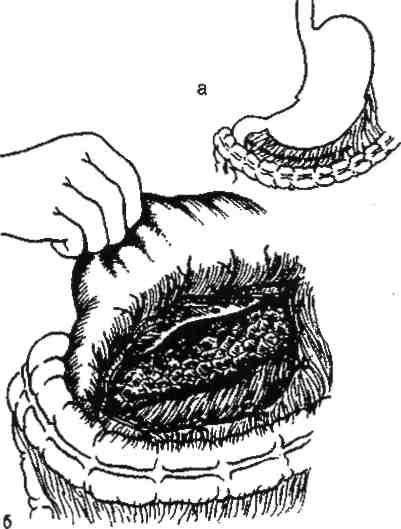
Рис. 43. Обнажение поджелудочной железы через желудочно-ободочную связку,:
а — пунктиром обозначено место рассечения желудочно-ободочной связки,
б — поджелудочная железа после рассечения связки.
Доступ к поджелудочной железе через брыжейку поперечной ободочной кишки обеспечивает более широкое операционное поле. Брыжейку поперечной ободочной кишки вместе с самой кишкой оттягивают кверху и под ней проводят поперечный разрез брыжейки от наружного края нисходящего отдела двенадцатиперстной кишки до нижнего полюса селезёнки. При этом способе имеется угроза распространения перитонита на нижний этаж брюшной полости.
Доступ к поджелудочной железе через малый сальник неудобен тем, что при разрезе печёночно-желудочной связки (Ug. hepatogastricum) становится доступной только небольшая часть поджелудочной железы, а дренажи и тампоны, подведённые к поджелудочной железе, давят на малую кривизну желудка, вызывая неприятное ощущение. Способ показан при гастроптозе.
Поясничные доступы (люмботомия) недостаточно эффективны. Только в редких случаях при обширном некрозе или флегмоне забрюшинной клетчатки показана левосторонняя люмботомия (люмботомия по Русакову) с подходом к телу и хвосту поджелудочной железы для дренирования. Однако подход недостаточен для проведения осмотра железы и манипуляций на ней (рис.44).

Рис. 44. Левосторонняя люмботомия для дренирования поджелудочной железы при деструктивном панкреатите.
Поясничные доступы (справа по нижнему краю XII ребра при локализации процесса в головке поджелудочной железы и слева для обнажения тела и хвоста) обычно применяют в качестве дополнения к разрезу передней брюшной стенки, поскольку они имеют определённые преимущества:
создают полноценное дренирование патологического очага;
исключают возможность инфицирования брюшной полости;
снижают вероятность развития кровотечения, пареза желудочно-кишечного тракта, интоксикации, пролежней и свищей;
предупреждают образование послеоперационных сращений.
Недостатком является возможность возникновения флегмон поясничных мышц.
Лапаротомия и оментопанкреопексия с наложением глухого шва брюшной полости
Техника. Выполняют верхнесрединную лапаротомию, рассекают желудочно-ободочную связку, вскрывают сальниковую сумку. Париетальный листок брюшины впереди поджелудочной железы не рассекают. Выкраивают два лоскута сальника на широкой питающей ножке и покрывают ими переднюю поверхность поджелудочной железы. В сальниковой сумке оставляют дренажную трубку и зашивают рану наглухо.
Лапаротомия и оментобурсопанкреатостомия
В последние годы данная операция широко используется при панкреонекрозе.
Техника. Выполняют верхнесрединную лапаротомию, рассекают желудочно-ободочную связку для оментобурсопанкреатостомии. После вскрытия сальниковой сумки и рассечения париетального листка брюшины впереди поджелудочной железы производят поперечный клиновидный разрез ткани поджелудочной железы в центре во всю её ширину. От поперечного разреза проводят в стороны два продольных клиновидных разреза к головке и хвосту поджелудочной железы до появления кровоточащих участков (рис. 45).
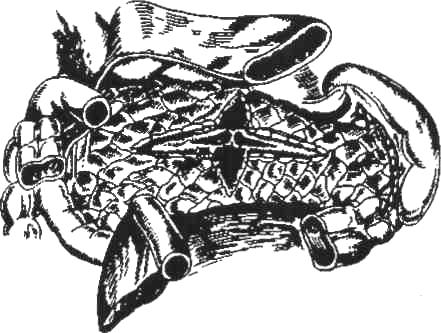
Рис. 45. Выполнение поперечного и продольного клиновидных разрезов.
После выполнения основного этапа операции на поджелудочной железе проводят санацию брюшной полости, а при необходимости — её дренирование (рис.46).
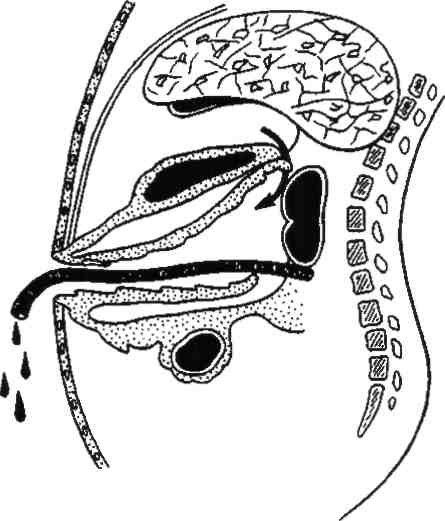
Рис.46. Схема оментобурсо панкреатостомии и дренирования поджелудочной железы.
Из рассечённых листков желудочно-ободочной связки формируется оментобурсопанкреатостома путём подшивания рассечённой связки и сальника к желудку у малой кривизны и к корню брыжейки поперечной ободочной кишки. Сформированную оментобурсопанкреатостому временно дренируют.
Оперативные вмешательства при остром панкреонекрозе
Техника операции.
Производят срединное чревосечение с вскрытием желудочно-ободочной связки. Париетальную брюшину рассекают по нижнему краю поджелудочной железы. При этом оценивают степень распространённости гнойника по нижнему краю железы и наличие поражения забрюшинного пространства.
При наличии гнойно-гнилостного процесса, затёков производят радикальное удаление некротизированной клетчатки.
При распространении поражения в области правого и левого латеральных каналов тщательно изолируют брюшную полость и дополнительно рассекают париетальную брюшину над полостью гнойников. После тщательной санации полостей участки рассечённой брюшины ушивают и тампонируют сальником на ножке. Затем удаляют некротизированную ткань поджелудочной железы с помощью электроотсоса, пинцета и ножниц без травмирования жизнеспособных тканей. По завершении этих этапов операции производят адекватное и надёжное дренирование (рис. 47). Дренажи не следует устанавливать в непосредственной близости от магистральных сосудов. Рану передней брюшной стенки ушивают послойно с разгрузочными швами и дренированием подкожной жировой клетчатки.
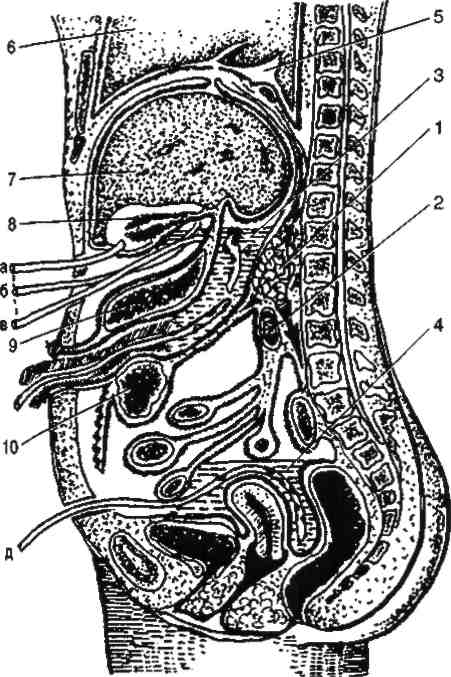
Рис.47.Схема дренирования поджелудочной железы при панкреонекрозе:
1 — поджелудочная железа (стрелками указано распространение процесса), 2 — двенадцатиперстная кишка; 3 — сальниковая сумка; 4 — полость малого таза; 5 — плевральная полость, 6 — лёгкое; 7 — печень; 8 — жёлчный пузырь; 9 — желудок; 10 — поперечная ободочная кишка; а — холецистостомия, б — дренаж подпечёночного пространства, в — дренаж полости сальниковой сумки (через сальниковое отверстие); г — дренаж полости сальниковой сумки (через желудочно-ободочную связку); д — дренаж прямокишечно-пузырного углубления.
