
Полезные материалы за все 6 курсов / Учебники, методички, pdf / инфекции
.pdfФАЙЛ ПО ИНФЕКЦИЯМ

1.1) Скарлатина. Этиология. Эпидемиология. Патогенез. Классификация. Клиника. Осложнения. Лабораторная диагностика. Дифференциальная диагностика с учетом ведущих синдромов. Лечение. Реабилитация. Диспансеризация реконвалесцентов. Профилактика.
Скарлатина — острое инфекционное заболевание, характеризующееся симптомами интоксикации, ангиной и высыпаниями на коже.
Этиология
Возбудитель скарлатины — Streptococcus pyogenes (ранее называемый S. haemolyticus) — р-гемолитический стрептококк группы А, относится к роду Streptococcus; шаровидные или овоидные аспорогенные, грамположительные, хемоорганотрофные факуль тативно-аэробные бактерии рода Streptococcus, сем. Streptococcaceae.
Располагаются попарно или цепочками, неподвижны. Образуют капсулу, легко превращаются в L-форму. Гемолитические стрептококки делятся по группоспецифическому полисахариду на 17 серологических групп, которые обозначаются буквами (от А до S). Сама группа А в свою очередь делится на 55 сероваров в зависимости от наличия тех или иных типоспецифических антигенов М и Т. Содержит и продуцирует различные субстанции и токсины (стрептолизины, стрептокиназу, стрептодорназу (стрептококковая ДНКаза и др.). Общим для всех серотипов является эритрогенный токсин (термолабильная фракция токсина Дика). Ведущими являются 1, 2, 4, 27-й и 10-йсеровары. Гемолитический стрептококк чувствителен к антибиотикам
пенициллинового, тетрациклинового ряда, левомицетину, эритромицину и др.
Эпидемиология
Источник инфекции - больной скарлатиной, носитель стрептококка, также больной стрептококковой ангиной или назофарингитом.
Скарлатина передается воздушно-капельным путем. Однако возможна передача инфекции через загрязненные предметы обихода, игрушки, одежду больных.
Наибольшая заболеваемость наблюдается среди детей дошкольного и раннего школьного возраста. Дети до года жизни заболевают скарлатиной очень редко, так же редко болеют взрослые. Наиболее часто скарлатина регистрируется в осенне-зимний период.
Патогенез
Инфекция чаще всего (97%) попадает в организм через миндалины, реже (1,5%) через поврежденную кожу или слизистые оболочки матки (экстрафарингеальная форма скарлатины) Возможно (до 1%) попадание возбудителя через легкие.
•В развитии скарлатины различают 3 линии патогенеза: септическую, токсическую и аллергическую.

Попадая на слизистую или поврежденную кожу, бета-гемолитический стрептококк вызывает воспалительные и некротические изменения в месте внедрения. По лимфатическим и кровеносным сосудам возбудитель проникает в регионарные лимфатические узлы, вызывая гнойные воспаления. Отиты, мастоидиты, аденофлегмоны, воспаление придаточных пазух и другие гнойные осложнения являются септическими проявлениями скарлатины.
Токсин гемолитического стрептококка, проникая в кровь и имея тропизм к вегето-сосудистому, нервно-эндокринному аппарату, вызывает симптомы общей интоксикации, поражение центральной и вегетативной нервной систем. В результате циркуляции и распада бетагемолитического стрептококка повышается чувствительность организма к белковому компоненту микроба и развивается инфекционная аллергия, клинически проявляющаяся в виде аллергической сыпи, осложнений (псевдорецидивы, нефриты, артралгии и др.).
В месте первичной фиксации возбудителя скарлатины наблюдается слущивание эпителия, скопление стрептококка, зона некробиоза и некроза, распростроняющегося вглубь. В регионарных лимфатических узлах также обнаруживаются некроз, отек, фибринозный выпот и миелоидная метаплазия. При септической форме гнойные и некротические очаги локализуются в различных органах и тканях. В миокарде имеются дистрофические изменения, в печени — жировая дистрофия. В головном мозге — острое набухание и резкие циркуляторные нарушения.
Классификация
1. По форме:
типичная;
атипичная:
а) стертая (без сыпи),
б) формы с агравированными симптомами (гипертоксическая, геморрагическая),
в) экстрафарингеальная (экстрабуккальная), абортивная
2. По тяжести: легкие, переходящие к средней тяжести; среднетяжелые, переходящие к тяжелым; тяжелые — токсическая, септическая, токсикосептическая.
3.По течению заболевания: острое; затяжное; без аллергических волн и осложнений; с аллергическими волнами и осложнениями.
4.По характеру осложнений: аллергического типа (нефрит, миокардит, синовит, реактивный лимфаденит и др.); гнойные; септикопиемия; микстинфекция.
Клиника
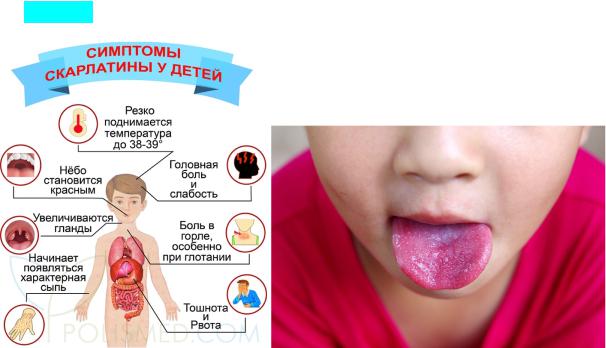
острое начало, повышение температуры тела до высоких цифр, симптомы интоксикации, боль в горле (ангина), наличие регионарного лимфаденита и появление к концу 1-го или на 2-й день сыпи.
Инкубационный период колеблется от 2 до 7 дней.
Ангина — постоянный симптом типичной скарлатины, для которой характерна яркая гиперемия слизистой ротоглотки (миндалин, язычка, дужек), не распространяющаяся на слизистую оболочку твердого неба.
•Скарлатинозная ангина может быть катаральной, фолликулярной, лакунарной, некротической и ложно-фибринозной.
•Сыпь при скарлатине появляется в первые 2 дня болезни, по характеру она мелкоточечная, расположена на гиперемированном фоне, сгущаясь в местах естественных складок, на боковых поверхностях туловища. Наиболее густо сыпь располагается на лице в области щек, оставляя резко бледным носогубный треугольник. Иногда наряду с мелкоточечной сыпью имеют место мелкие петехиаяьные элементы, а также появление в виде мелких, с булавочную головку, пузырьков, наполненных прозрачной или мутноватой жидкостью (так называемая мидиарная сыпь). При

тяжёлых формах скарлатины сыпь может быть не только обильной, но и пятнисто-папулезной или геморрагической, иметь цианотичный вид. Обычно сыпь держится 3—7 дней, а затем исчезает, не оставляя пигментации. После ее исчезновения наблюдается шелушение кожи от мелкого отрубевидного в области шеи, мочек ушей до крупнопластинчатого на ладонях, пальцах рук и ног.
•В первые дни заболевания у детей наблюдается выраженная
обложенность языка густым серо-желтым налетом. Начиная с 3—4-го дня болезни происходит постепенное очищение с краев и кончика языка от налета, в результате чего обнажается гипертрофированный сосочковый слой. Язык становится яркокрасного цвета, что делает его похожим на ягоду малины (симптом «малиновый язык»). Этот симптом держится в течение 1—2 недель.
•Изменения со стороны сердца при скарлатине развиваются чаще всего на 2-й неделе заболевания и характеризуются небольшим расширением границ относительной тупости сердца влево, появлением нечистоты или систолического шума на верхушке и 5-й точке, склонностью к брадикардии. При углубленном исследовании обнаруживаются экстракардиальные причины (токсическое влияние на проводниковую систему сердца), в пользу чего свидетельствует быстрое исчезновение клинических симптомов по окончании «вагус-фазы». При длительном сохранении данной симптоматики (3—4 недели) можно считаться с инфекционным миокардитом как осложнением скарлатины.
•сущность патогенетических механизмов развития симптома «белого дермографизма»? Токсины бета-гемолитического стрептококка специфически действуют на вегетативную нервную систему, что проявляется повышением тонуса симпатической нервной системы в первые 7 дней болезни (симпатикус-фаза) с последующей сменой повышения тонуса парасимпатической системы на 2-й неделе заболевания (вагус-фаза). Одним из клинических проявлений повышения тонуса вегетативной нервной системы является симптом «белый дермографизм», возникающий в результате спазма или паралитического состояния периферических сосудов.
Легкая форма характеризуется слабо выраженным синдромом интоксикации, умеренными изменениями в зеве в виде катарального

тонзиллита. Состояние детей остается удовлетворительным, температура тела не превышает 37,5—38,5° С. Жалобы отсутствуют, иногда отмечают кратковременную головную боль, недомогание, боли в горле при глотании, возможна однократная рвота. Мелкоточечная сыпь неяркая и необильная, угасает к 3—4-му дню болезни; изменения в зеве сохраняются 4—5 дней.
Среднетяжелая форма сопровождается значительной интоксикацией и выраженными изменениями в месте входных ворот. Дети жалуются на слабость, головную боль, снижение аппетита, боль при глотании.
Температура тела повышается до 38,6—39,5°С, рвота обычно повторная. В зеве наблюдаются явления тонзиллита с яркой отграниченной гиперемией, не редко с гнойным выпотом в лакунах и нагноившимися фолликулами. На слизистых оболочках мягкого неба иногда отмечается точечная энантема. Сыпь яркая обильная, на гиперемированном фоне кожи, сохраняется 5—6 дней. У всех больных выявляют изменения сердечно-сосудистой системы: тахикардию, приглушенность тонов сердца, повышение артериального давления.
Тяжелая форма скарлатины может протекать с резко выраженными симптомами интоксикации (токсическая форма) или септическими поражениями (септическая форма). При сочетании выраженных начальных симптомов токсикоза и септических проявлений форму скарлатины расценивают как токсикосептическую.
Токсическая форма скарлатины характеризуется резко выраженными симптомами интоксикации. Отмечается повторная рвота, головная боль, возбуждение, бред, потеря сознания, судороги. Температура тела повышается до 40°С и выше. Характерен вид лица больного: яркий румянец щек с резко выраженным бледным носогубным треугольником, яркие сухие губы, инъекция сосудов склер. Зев яркий, «пылающий»; гиперемия, доходящая до границы мягкого и твердого неба, точечная энантема геморрагического характера. Сыпь на теле яркая, на гиперемированном фоне кожи, нередко с геморрагиями. Симптомы поражения сердечно-сосудистой системы выявляются уже в начале болезни — отмечается выраженная тахикардия, приглушение тонов сердца, повышение АД. По мере нарастания токсикоза, иногда даже в первые сутки, может развиться инфекционно-токсический шок (ИТШ): появляется цианоз, похолодание конечностей, частый нитевидный пульс, приглушенность тонов сердца, резкое падение АД, олигурия. При отсутствии адекватной терапии смерть наступает в первые сутки от начала заболевания.
Септическая форма скарлатины сопровождается развитием тяжелых воспалительных гнойных и гнойно-некротических процессов, исходящих

из первичного очага поражения. Состояние больного прогрессивно ухудшается. Нарастает температура тела, воспалительный процесс в зеве приобретает характер некротического, при этом очаги некрозов появляются не только на небных миндалинах, но и дужках, у основания язычка. Развиваются гнойный лимфаденит тонзиллярных лимфатических узлов с вовлечением в патологический процесс окружающей клетчатки (аденофлегмона), гнойный отит, этмоидит, мастоидит. При отсутствии этиотропной терапии заболевание быстро прогрессирует, развивается тяжелое септическое состояние и летальный исход.
Осложнения
лимфаденит, отит, синуит, мастоидит, нефрит.
В генезе осложнений основную роль играют два фактора: аллергия и вторичная стрептококковая инфекция, поэтому наиболее часто осложнения при скарлатине возникают на 2—3-й неделе от начала заболевания.
•Аллергические осложнения при скарлатине развиваются на 2—4- й неделе заболевания в виде простого лимфаденита, нефрита, синовита, а также аллергических волн. Это проявляется интоксикацией, повышением темпертуры тела до фебрильных цифр и появлением сыпи различного характера, преимущественно локализующейся на разгибательных поверхностях.
Лабораторная диагностика
1.Бактериологический — основной метод лабораторной диагностики, направлен на выделение возбудителя из слизистой оболочки зева.
2.Иммунологические методы (кожноаллергическая проба и серологические) направлены на установление иммунного ответа организма на возбудителя и его токсические продукты.
3.Кожноаллергическая проба — проба Дика — тест на присутствие в
организме антител против эритрогенного токсина S. pyogenes. За положительную реакцию принимают появление на месте введения токсина воспалительного инфильтрата диаметром 10 мм и более. Положительная проба указывает на восприимчивость человека к скарлатине, отрицательная — на наличие иммунитета. Применяется редко.
4.Серологические методы направлены на обнаружение эритрогенного токсина в РТГА, РКо-агглютинации, ИФА, РИА и ЦПР и антител к
нему методами РИГА, ИФА и РИА. Обнаружение антител класса IgM указывает на текущую острую инфекцию, а выявление класса IgG — хроническую инфекцию или период реконвалесценции. Обнаружение IgM в сочетании с IgG свидетельствует о длительной персистенции.
Дифференциальная диагностика с учетом ведущих синдромов

Ведущим клиническим симптомом является мелкоточечная сыпь, поэтому скарлатину необходимо дифференцировать с капельными детскими инфекциями, протекающими с экзантемами (корь, краснуха, ветряная оспа, энтеровирусная экзантема), стафилококковой инфекцией, псевдотуберкулезом, а также неинфекционными заболеваниями (потница, аллергическая сыпь, укусы насекомых, лекарственными дерматитами, болезнью Кавасаки, инфекционным мононуклеозом. Иногда заболевание дифференцируют с дифтерией.
Лечение
1.диетотерапия (механически щадящая, молочнорастительная)постельный режим в остром периоде (5—7 дней);
2.дезинтоксикация по общепринятым схемам (ОР и парентерально);
3.антибиотикотерапия (макролиды, пенициллины и другие широкого спектра действия антибиотики);
4.десенсибилизирующие средства (димедрол, супрастин, тавегил и др.);
5.симптоматические средства (жаропонижающие, местное действие дезинфицирующих препаратов и др.);
6.физиолечение (кварц, УВЧ).
Необходимо отметить обязательное и раннее назначение антибиотиков, что является профилактикой развития осложнений. Курс антибактериального лечения составляет 5—7 дней, а способ введения (внутрь или парентерально) зависит от тяжести течения скарлатины.
Диспансеризация реконвалисцентов
Дети, переболевшие скарлатиной, подлежат диспансеризации: в течение 1 мес. (после легких и среднетяжелых форм), 3-х мес. (после тяжелых форм болезни). Клиническое обследование реконвалесцентов проводят 1 раз в 2 нед.; лабораторное обследование, включающее клинический анализ крови, общий анализ мочи, определение в материале из зева и носа СГА — на 2 и 4 нед. диспансеризации (после тяжелых форм дополнительно в конце периода наблюдения). Консультации инфекциониста, отоларинголога, ревматолога и других специалистов проводятся по показаниям.
Профилактика
Госпитализация больных по клиническим и эпидемическим показаниям. При оставлении больного на дому изоляция его прекращается после полного клинического выздоровления, но не ранее 10-го дня от начала заболевания. Реконвалесценты из числа посещающих дошкольные учреждения и первые два класса школы после клинического выздоров-пения подвергаются дополнительной 12дневной изоляции. На больных ангиной в очаге инфекции распространяются аналогичные мероприятия. Дети до 10 лет, контактировавшие с больным, ранее не болевшие скарлатиной, отстраняются от посещения детского учреждения на 7 дней. Лица, общавшиеся с больным, наблюдаются в течение 7 дней. Проводятся ежедневная термометрия, осмотр ротоглотки и кожи. Специфическая профилактика не разработана.
2.2) Корь. Этиология. Эпидемиология. Патогенез. Классификация. Клиника. Осложнения. Лабораторная диагностика. Дифференциальная диагностика с учетом ведущих синдромов. Лечение. Реабилитация. Диспансеризация реконвалесцентов. Профилактика.
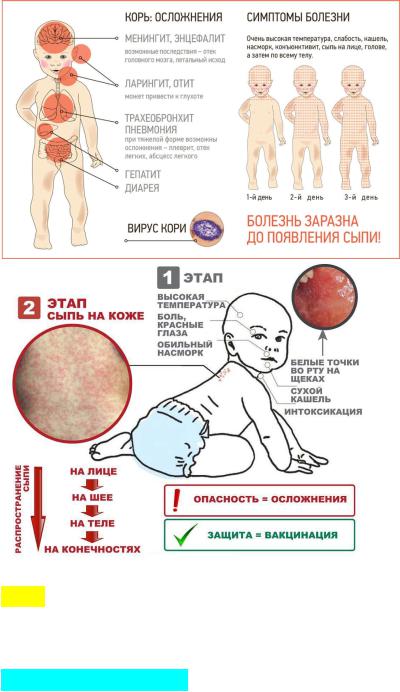
Корь – острое высококонтагиозное вирусное заболевание, передающееся воздушно-капельным путем и характеризующееся наличием лихорадки, симптомов интоксикации, поражением дыхательных путей, конъюнктив, наличием пятнистопапулезной экзантемы с переходом в пигментацию.
Корь – острое инфекционное заболевание, отличительными особенностями которого являются типичная сыпь и поражение конъюнктивы глаз и слизистых оболочек верхних дыхательных путей.
ЭПИДЕМИОЛОГИЯ.

Корь в допрививочный период была распространённой инфекцией в мире и встречалась повсеместно. Подъёмы заболеваемости через каждые 2 года объясняются накоплением достаточного числа людей, восприимчивых к кори. Заболеваемость корью наблюдали круглый год с подъёмом осенью, зимой и весной.
Источником инфекции бывает только больной человек.
Наиболее заразителен больной в катаральный период и в первый день появления сыпи. С 3–го дня заразность понижается, а после 4-го дня больного считают незаразным.
Передача инфекции - воздушно – капельным путём. При кашле, чихании с капельками слизи с верхних дыхательных путей вирус кори выделяется во внешнюю среду и током воздух в закрытых помещениях может распространяться на значительные расстояния- в соседние комнаты и даже через коридоры и лестничные клетки в другие квартиры. Возможен занос вируса с нижнего на верхний этаж по вентиляционной и отопительной системе. Передача через третье лицо - большая редкость, так как вирус кори вне человеческого организма быстро погибает.
После кори создаётся стойкий иммунитет, повторные заболевания наблюдают редко. чаще болеют корью дети в возрасте с от 1 до 4-5 лет, до 6 месяцев дети болеют редко. Если мать не болела корью, ребёнок может заболеть с первого года жизни. Возможно внутриутробное заражение, если мать заболела корью во время беременности. В последние годы в связи с массовой иммунизацией детей против кори чаще болеют взрослые, ранее не привитые или утратившие иммунитет.
ПРОФИЛАКТИКА
•Заболевших изолируют на срок не менее 4 дней от начала высыпания, при осложнении пневмонией - не менее 10 дней.
•Детей, не болевших корью и имеющих контакт с больным корью, не допускают в детские учреждения (ясли, сады и первые два класса школы) в течение 7 дней от момента контакта, а для получивших иммуноглобулин с профилактической целью срок разобщения удлиняют до 21 дня. Первые 7 дней от начала контакта ребёнок может посещать детские учреждения, поскольку инкубационный период не бывает короче 7 дней, их разобщение начинают с 8 дня после контакта.
•Детей, переболевших корью, а также привитых живой коревой вакциной и взрослых не разобщают.
Активную иммунизацию проводят живой коревой вакциной, изготовленной под руководством А.А. Смородинцева из вакцинного штампа Л- 16, а также зарубежными препаратами Приорикс и М-М-МR II.
